Кандидоз стоп что это
Обновлено: 25.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Онихомикоз: причины появления, симптомы, диагностика и способы лечения.
Определение
Онихомикоз – это грибковое поражение ногтя, при котором наблюдается изменение его цвета, толщины и отделение от ногтевого ложа. Онихомикоз - часто встречающееся заболевание ногтевого аппарата (не менее 50% всех заболеваний ногтей), которым болеет около 5,5% людей во всем мире. Взрослые болеют чаще, чем дети, поскольку распространенность онихомикозов увеличивается с возрастом (поражение ногтевых пластинок грибком встречается почти у 50% лиц старше 70 лет).
Причины возникновения онихомикоза
Онихомикоз могут вызывать грибы-дерматофиты, дрожжевые грибы и плесневые грибы-недерматофиты.
Дерматофиты становятся причиной заболевания в 60-70% случаев, при этом до 50% приходится на Тrichophyton rubrum. Плесневые грибы-недерматофиты вызывают около 20% всех онихомикозов, а дрожжевые грибы, в том числе Candida spp., - 10-20%.
Достаточно часто обнаруживается ассоциированное поражение грибами и бактериями, а также одновременное инфицирование ногтевой пластинки двумя и более грибами.
Развитию онихомикоза способствуют травмы опорно-двигательного аппарата, нарушение кровоснабжения конечностей (например, вследствие сердечной недостаточности, облитерирующего эндартериита или варикозного расширения вен), сахарный диабет, ожирение, плоскостопие, деформация стоп, курение, псориаз, иммунодефициты. К другим предрасполагающим факторам относят ношение тесной обуви, повышенную потливость, травмы ногтей. Высокий риск приобрести грибок есть у тех, кто участвует в спортивных мероприятиях, посещает общественные бани и бассейны, проживает с родственниками, у которых диагностирован грибок, или у тех, кто уже болел онихомикозом ранее.
Ногти на ногах поражаются чаще, чем на руках, что, вероятно, связано с их более медленным ростом, худшим кровоснабжением и с тем, что ношение тесной обуви создает среду, благоприятную для размножения грибка.
Заражение патогенными грибками может происходить при непосредственном контакте с больным онихомикозом, а также через обувь, одежду, предметы обихода (коврики в ванной, мочалки, маникюрные принадлежности и др.). В условиях повышенной влажности (в бассейнах, банях, душевых) грибы длительное время сохраняются и размножаются, особенно на неокрашенных деревянных поверхностях.
При заражении возбудитель проникает в ногтевую пластинку, ложе, матрикс и проксимальный валик ногтя. Ноготь не обладает эффективным клеточным иммунитетом, поэтому очень восприимчив к инфекции. Грибы производят ферменты, разрушающие ногтевую пластину, что облегчает их проникновение вглубь.
Частые очаги онихомикоза - подошвы и межпальцевые промежутки. Обычно грибы поражают ногтевую пластинку, начиная со свободного края, таким образом основные патологические процессы протекают не в самой пластинке, а под ней - в ложе ногтя.
Классификация онихомикоза
Различают нормотрофический, гипертрофический и онихолитический (атрофический) онихомикоз.
При нормотрофической форме пораженный ноготь сохраняет свою толщину и блеск, но меняет цвет.
При гипертрофической форме помимо изменения цвета наблюдается нарастающий подногтевой гиперкератоз. Ноготь теряет блеск, становится тусклым, утолщается и деформируется вплоть до образования онихогрифоза (утолщения и искривления ногтя наподобие когтя мифической птицы грифона), частично разрушается, особенно с боков, нередко пациенты испытывают боль при ходьбе.
Для онихолитической формы характерна тусклая буровато-серая окраска пораженной части ногтя, ее атрофия и отторжение от ложа - обнаженный участок покрыт рыхлыми гиперкератотическими наслоениями; в то же время проксимальная часть ногтя долго остается без существенных изменений.
Кроме того, применяют классификацию, основанную на локализации поражения ногтя: выделяют дистальный онихомикоз (с поражением ногтя у свободного края), латеральный (с поражением боковых сторон), проксимальный (с поражением заднего валика) и тотальный (с поражением всего ногтя).
Симптомы онихомикоза
Основное проявление онихомикоза – изменение цвета ногтевой пластинки: она белеет или становится желто-коричневой, может приобретать фиолетовый, зеленоватый или черный цвет. К другим клиническим проявлениям относят утолщение и зуд кожи в области ногтевых валиков (подногтевой гиперкератоз), отслоение ногтя от ногтевого ложа (онихолизис) и утолщение ногтевой пластинки (онихауксис). Для грибкового поражения ногтя характерен такой признак как дерматофитома - продольная полоса желтовато-белого или коричневатого цвета, локализующаяся в глубине ногтевой пластинки.
Ногти пальцев ног поражаются в 7-10 раз чаще, чем рук, причем чаще всего поражаются большие пальцы. Как правило, грибок одновременно присутствует на нескольких ногтях, нередко у больных онихомикозом выявляется также микоз стоп.
Диагностика онихомикоза
Диагностика онихомикоза основывается на данных клинической картины и результатах лабораторных исследований.
-
Проведение микроскопического исследования пораженных ногтевых пластинок.
Исследование используется в диагностике грибковых заболеваний кожи и ногтей. Особенности инфекции. Грибковые заболевания (микозы) кожи и ногтей – заразные заболевания, передающиеся от человека к человеку. Передача инфекции может произойти при непосредственном контакте с активным о.
Кандидоз — инфекционное заболевание, обусловленное дрожжеподобными грибами рода Candida . Клинические проявления микоза широко варьируют от поверхностных, слабовыраженных поражений кожи и слизистых оболочек до тяжелых, угрожающих жизни инвазивных висцер
Кандидоз — инфекционное заболевание, обусловленное дрожжеподобными грибами рода Candida. Клинические проявления микоза широко варьируют от поверхностных, слабовыраженных поражений кожи и слизистых оболочек до тяжелых, угрожающих жизни инвазивных висцеральных форм. Диагностика и терапия кандидоза непроста и часто требует привлечения специалистов различного профиля [1, 4, 8].
Число больных поверхностными и глубокими формами кандидоза в последние десятилетия значительно возросло во всех странах мира. Этот факт связывают со снижением естественной иммунной реактивности организма значительной части населения из-за поражения СПИДом, ятрогенных иммунодефицитов, возникающих при химиотерапии онкологических больных, трансплантации органов, вследствие применения глюкокортикоидов, цитостатиков, антиметаболитов, антибиотиков широкого спектра действия, в том числе в отделениях реанимации и интенсивной терапии [4, 8].
Главным возбудителем кандидоза является Candida albicans, которая, как и другие виды грибов Candida, обнаруживается в норме на слизистых и кожных покровах большинства обследованных, но поражает лишь ослабленный организм. Именно в этом кроется сложность проблемы кандидоза.
Природа возбудителя, его взаимоотношения с макроорганизмом, многие аспекты защиты организма от кандидозной инфекции, генетические механизмы резистентности различных видов Candida spp. к основным антимикотикам, применяющимся в лечении кандидоза, подробно изучена. Установлено, что подавляющее большинство штаммов C. albicans, C. tropicalis, C. parapsilosis чувствительны к флуконазолу, однако у ВИЧ-инфицированных и других иммунокомпрометированных больных с инвазивным кандидозом возможна резистентность C. albicans к азольным соединениям. В то же время большинство штаммов C. krusei и часть штаммов C. Glabrata обнаруживают устойчивость к флуконазолу [8].
Известно, что грибы рода Candida сапрофитируют на коже и слизистых оболочках, не вызывая заболевания и лишь при повреждении наружных покровов, снижении местного иммунитета они могут проникнуть внутрь, пройдя стадии адгезии, колонизации и инвазии.
Этиотропная терапия любого инфекционного заболевания, в том числе и кандидоза, ставит своей целью удаление (эрадикацию) возбудителя. Однако особенностью кандидоза является то, что грибы рода Candida входят в состав постоянной биоты — нормобиоты, бактериобиоты человека, и легко колонизируют слизистые оболочки, то есть сама эрадикация этого гриба почти никогда не бывает абсолютной и окончательной. Учитывая оппортунистическую природу кандида-инфекции, саму эрадикацию возбудителя связывают с патогенетическими факторами, определяющими клиническую форму и тяжесть инфекции. Это иммунодефициты, нейтропения и другие. Вот что определяет выбор антимикотика, его дозу и длительность терапии.
Лечение может быть направлено на предупреждение гиперколонизации организма грибами рода Candida (при назначении антимикотиков широкого спектра действия и иммуносупрессантов). Местные оральные антимикотики — полиены (нистатин, леворин, микогептин) нерастворимы и почти не всасываются из желудочно-кишечного тракта, поэтому редко могут обеспечить элиминацию Candida. Здесь необходимы пероральные препараты системного действия (флуконазол, итраконазол) или препараты для инъекций, такие как флюцитозин, амфотерицин В, амбизом. Если амфотерицин В вследствие его чрезвычайной нефротоксичности назначается при кандидозе в суточной дозе 0,5 мг/кг массы тела, амбизом в 10 раз и более превышает эту дозу и не имеет противопоказаний к назначению [1, 2, 3, 4, 9, 10]. При лечении кандидозов кожи и слизистых оболочек часто используются антимикотики для наружного применения: полиены (леворин, нистатин, натамицин), производные имидазола (кетоконазол, оксиконазол, эконазол, тиоконазол, клотримазол, миконазол, изоконазол, бифоназол, амиказол), триазолы (терконазол), аллиламины (нафтифин, тербинафин), морфолины (аморолфин), прочие препараты (производные унденциленовой кислоты, анилиновые красители и др.).
Одно только перечисление антикандидозных препаратов уже свидетельствует об их множестве и разной степени эффективности, связанной с химической структурой и особенностями фармакокинетики. В частности, наружные средства не всегда создают достаточную концентрацию в подслизистом слое половых путей, глубоких слоях кожи и ее придатках.
В последние годы в России и за рубежом в системной терапии кандидоза с успехом применяется медофлюкон (флуконазол) [2, 3].
Флуконазол (медофлюкон) — противогрибковый препарат из группы триазолов, эффективный при системных и локальных микозах. Флуконазол избирательно подавляет синтез эргостерина клеточной мембраны грибков на уровне образования диметил-эргостатриенола из ланостерина путем ингибирования зависимой от цитохрома Р-450 реакции С14-альфа-демитиляции. Этот путь биосинтеза стеролов характерен только для грибов. За счет более высокого сродства к ферментам, катализирующим синтез эргостерина у грибов, чем к ферментам, катализирующим образование холестерина у человека, селективность действия флуконазола на грибы рода Candida, дерматофиты и возбудители глубоких микозов в 10 000 раз выше, чем на клетки макроорганизма.
Спектр фунгистатического действия флуконазола: Candida albicans, некоторые штаммы Candida nonalbicans (C. guilliermondii, C. pseudotropicalis, C. torulopsis, C. kefyr, C. stellatoidea), Cryptococcus neoformans, Microsporum spp., Trichophyton spp., Blastomyces dermatitidis, Coccidioides immitis, Histoplasma capsulatum.
При пероральном и внутривенном применении фармакокинетика флуконазола сходная. При приеме внутрь биодоступность около 90%. Прием пищи не влияет на абсорбцию препарата. Максимальная концентрация достигается через 0,5 — 1,5 ч. После приема 150 мг она составляет 2,44 — 3,58 мкг/мл. Концентрация в крови прямо пропорциональна принятой дозе. Равновесная концентрация устанавливается к 4 — 5-му дню при приеме 1 раз в сутки. При использовании в первый день двойной дозы она достигается ко второму дню. Связь с белками плазмы 11 — 12%. Объем распределения приближается к общему объему воды в организме. Концентрации флуконазола в слюне, мокроте, суставной и перитонеальной жидкостях, вагинальном секрете, грудном молоке аналогичны таковым в плазме крови. Концентрация в ликворе составляет 50 — 90% (в среднем 70 — 80%) уровня в плазме крови, при менингите — до 93%. В роговом слое кожи, эпидермисе, дерме, потовой жидкости и моче концентрации достигают значений, в 10 раз превышающих концентрацию в плазме крови. Концентрация в роговом слое кожи после 12-дневного применения в дозе 50 мг 1 раз в сутки составляет 73 мкг/г. Концентрация в ногтях после 4-месячного применения в дозе 150 мг 1 раз в неделю составляет 4,05 мкг/г в здоровых и 1,8 мкг/г в пораженных ногтях. Препарат определяется в ногтях в течение 6 месяцев после завершения терапии. Т1/2 27 — 30 ч. Биотрансформации не подвергается. Экскретируется почками, на 80% — в неизмененном виде. Клиренс флуконазола пропорционален клиренсу креатинина. Концентрация флуконазола в плазме крови может быть уменьшена с помощью диализа (на 50% в течение 3 ч).
Медофлюкон применяется внутрь 1 раз в сутки (утром).
Дозы для взрослых:
- При кандидемии, диссеминированном кандидозе — 400 мг в первые сутки и 200 — 400 мг — в последующие дни. Продолжительность лечения 7 — 14 дней и более.
- При кандидозе кожи — 50 — 100 мг 1 раз в сутки или 150 мг 1 раз в неделю в течение 2 — 6 недель.
- При орофарингеальном кандидозе — 50 мг в сутки в течение 7 — 14 дней.
- При кандидозе другой локализации (кандидурии, кандидозном эзофагите и неинвазивном бронхолегочном кандидозе) — 50 — 150 мг в сутки в течение 14 — 30 дней.
- При онихомикозе — 50 мг 1 раз в сутки или 150 мг 1 раз в неделю в течение 3 — 6 месяцев при поражении ногтей пальцев рук и 6 — 12 месяцев — при поражении ногтей пальцев ног (до замещения инфицированного ногтя).
- При кандидозном баланопостите или вагинальном кандидозе — 150 мг однократно, при кандидозном вульвовагините — 50 мг в сутки в течение 7 дней или 150 мг двукратно, при хроническом рецидивирующем (3 — 4 раза в год или чаще) кандидозном вульвовагините 150 мг 3 — 4 раза в сутки с 3 — 7-дневными интервалами, иногда до 12 раз с месячными интервалами.
- При глубоких эндемических микозах — 200 — 400 мг в сутки ежедневно до 2 лет: 11 — 24 мес. при кокцидиомикозе, 2 — 17 мес — при паракокцидиомикозе, 1 — 16 мес. — при споротрихозе, 3 — 17 мес — при гистоплазмозе.
- При криптококковом менингите, криптококковых инфекциях другой локализации — 400 мг в первые сутки и 200 — 400 мг в последующие дни. Продолжительность лечения 7 — 14 дней, при криптококковом менингите — до 6 — 8 недель.
- Для профилактики грибковых инфекций — 50 — 400 мг в сутки на протяжении всего периода антибактериальной, глюкокортикоидной, цитостатической или лучевой терапии.
Специального подбора доз для пациентов пожилого возраста не требуется, если не угнетена функция почек (клиренс креатинина менее 40 — 50 мл/мин).
У больных с нарушениями функции почек доза должна быть снижена в соответствии со степенью почечной недостаточности.
Пациентам, находящимся на гемодиализе: однократно после каждого сеанса гемодиализа.
Российские авторы [3] приводят собственные данные о применении медофлюкона при различных поражениях, в том числе при висцеральных микозах, обусловленных грибами рода Candida. В частности, опубликованы данные об успешном лечении медофлюконом 9 больных кандидозом кишечника, 11 — полости рта, 3 — пищевода, 18 — вагинальным кандидозом при суточной дозе 50 — 200 мг и длительности курса 14 дней. Отечественные исследователи, оценив эффективность и безопасность препарата, уже в 1996 году назвали медофлюкон безусловным достижением в лечении кандидоза и рекомендовали его для лечения поверхностных и висцеральных форм микоза не только в стационаре, но и в амбулаторных условиях.
К такому же выводу пришли и авторы, проводившие исследования медофлюкона в Московском центре глубоких микозов [2]. По их данным, из 79 больных кандидозным бронхитом, получавших в течение 2 недель 100 — 400 мг медофлюкона в сутки, излечено 74,7%, улучшение наступило у 22,8%, при кандидозной пневмонии выздоровело 66,75%, улучшение отмечено у 33,3%, эрадикация возбудителя — в 97,5 — 100%.
В дерматовенерологии медофлюкон наиболее часто применяется при лечении урогенитальных кандидозов, кандидоза слизистой оболочки полости рта, онихомикозах [4, 6, 7, 8].
Данные, приведенные из литературы, и наш опыт применения медофлюкона при кандидозном вульвовагините и онихомикозе свидетельствуют о его высокой эффективности, хорошей переносимости и безопасности, что делает флуконазол препаратом выбора при лечении различных форм кандидоза слизистых оболочек, кожных покровов и внутренних органов.
В. М. Лещенко, доктор медицинских наук, профессор
Городской микологический центр, Москва
Для цитирования: Масюкова С.А., Устинов М.В.М.В. Ильина И.В. Глубокий кандидоз - актуальность и перспективы проблемы. РМЖ. 2004;4:189.
Государственный институт усовершенствования врачей МО РФ, Москва
Нельзя не учитывать видовое разнообразие грибов рода Candida, а в этом роде грибов насчитывают около 150 видов, так как они имеют различие не только по морфологическим и биохимическим свойствам, но и, как следствие, особенности лабораторных способов выделения и диагностики, и, что наиболее важно – различную чувствительность к современным антимикотикам. Грибы рода Candida – дрожжевые (ранее их относили к дрожжеподобным) грибы, лишенные половой стадии жизненного цикла (почкование – единственная форма размножения грибов), с почкованием исключительно по голобластическому типу (в формировании дочерней клетки участвуют все слои материнской клеточной стенки); различной формы (округлой, цилиндрической, овальной, эллипсоидной). Виды Candida spp. способны образовывать псевдомицелий, в то время как образование мицелиальных структур не является критерием принадлежности к роду; могут иметь или не иметь рудиментарные псевдогифы, но не исключается наличие истинных гиф; они не образуют меланина и каротиноидных пигментов, дают отрицательный тест с синим диазонием В (DBB), не имеют уреазной активности (кроме некоторых штаммов C. krusei), клеточный гидролизат не содержит ксилозы. При изучении ультраструктуры гриба выявлена 5–6–слойная (до 8 слоев) клеточная стенка, цитоплазматическая мембрана, ядро, ограниченное ядерной мембраной, вакуоли, митохондрии, нитевидный компонент микрокапсулы, трабекулярные каналы клеточной стенки и другие компоненты клетки. Клеточная стенка многослойная, с делением на внешние и внутренние слои, и именно она значимо отличается по строению от клеточной стенки других высших эукариотов, определяя вирулентность грибов. Сandida spp. являются аэробами. Генетическая систематика основана на определенной последовательности молекулярного строения цепей ДНК, кодирующих рибосомальную РНК и ДНК генома митохондрий, кроме того от ближайших родственных грибов Сandida spp. отличается по количеству пар нуклеотиов.
По данным на сегодняшний день, заболевание человека кандидозом вызывают около 20 видов грибов рода Candida (систематизация этих видов приведена в таблице 1.)
Среди представителей рода Сandida на долю С. albicans приходится до 50–80% случаев выделения из пищеварительного тракта и до 70% – с гениталий. С. albicans – самый распространенный и изученный вид, вызывает около 90% случаев поверхностного и 50–70% – глубокого кандидоза. Считается, что С. albicans по патогенности превосходит остальные виды Сandida, но вместе с тем С. albicans обладает наилучшей чувствительностью к противогрибковым препаратам, сохраняя, однако, при этом способность развивать устойчивость к ним при длительном лечении.
C. tropicalis занимает второе место по частоте выделения от всех больных с кандида–инфекцией, уступая при этом второе место при урогенитальном кандидозе C. glabrata. C. glabrata значительно чаще выделяется на фоне сахарного диабета, часто носительство и заболеваемость ассоциируются с ВИЧ–инфекцией. Вагинальный кандидоз, вызванный C. glabrata, часто протекает в хронической рецидивирующей форме, в 7% возбудители устойчивы к имидазольным антимикотикам (напр.: миконазол, кетоконазол, клотримазол). При лечении ими смешанной (С. albicans вместе с C. glabrata) инфекции происходит селекция C. glabrata. Грибы C. tropicalis чувствительны к современным противогрибковым средствам, но в МПК превышающих таковые для С. albicans. При кандидозе, вызванном C. tropicalis, рекомендуется проводить лечение комбинацией из нескольких препаратов, этот вид чаще выявляется у больных с лейкозом и другими онкологическими заболеваниями, требующими длительной инфузионной и/или иммуносупрессивной терапии, соответственно чаще вызывая глубокий инвазивный и диссеминированный кандидоз, и достаточно редко – поверхностные поражения.
Вид C. parapsilosis по своим патогенным свойствам ближе к C. tropicalis и С. albicans. При поражении им также преобладают глубокий инвазивный и диссеминированный кандидоз, однако ввиду достаточно частой колонизации кожи здоровых лиц, особенно на кончиках пальцев под свободным края ногтя, нередко происходит поражение ногтевых пластинок.
Эпидемиологическое значение других не–albicans кандидозов гораздо менее заметно, но это не делает видовую диагностику микозов, вызванных Сandida spp., менее значимой, особенно при тяжелых поражениях данной инфекцией, так как чувствительность к современным антимикотикам, а соответственно и лечебная тактика, при не–albicans кандидозах отличается.
Грибы рода Сandida spp. обладают выраженными адаптивными свойствами, способностью выживать в разнообразных условиях внешней среды и макроорганизма, различными защитными морфологическими и биохимическими свойствами, позволяющими оптимизировать механизмы паразитирования, что в свою очередь увеличивает их патогенные свойства. Одним из основных факторов патогенности грибов всегда считался диморфизм. Однако Сandida spp. отличаются от классических диморфных грибов, так как у этого рода нет четкого деления на тканевые и сапрофитные формы; и даже в культурах, как и в макроорганизме при поражениях и носительстве, обнаруживаются различные по морфологии структуры: дрожжевые клетки, псевдогифы и истинные гифы (поэтому сейчас говорят не о диморфизме, а о полиморфизме видов Сandida spp.). К тому же у обычных диморфных грибов именно клетки в дрожжевой фазе развития являются тканевой формой существования, обеспечивающей факторы вирулентности грибов, в то время как эта фаза у Сandida spp. наименее патогенна. Более того, в эксперименте было установлено, что штаммы С. albicans, не образующие псевдогиф и настоящего мицелия, теряют вирулентность. Морфофизиологическая изменчивость обусловлена такими факторами, как температура, содержание питательных веществ и кислорода, рН среды, при изменении которых для видов Сandida spp. характерен феномен переключения общего фенотипа и структуры поверхности, а соответственно и поверхностных белков, как структурных, так и рецепторных. Причем различия в наборе поверхностных белков определяет различие и в антигенных свойствах разных форм существования грибов.
Патогенность Сandida spp. также определяется факторами агдезии. Способность отдельных видов к агдезии различна, но чем она выше, тем выше вирулентность вида, и эта корреляция экспериментально доказана. Адгезины (рецепторы агдезии) отличаются по специфичности и позволяют грибам фиксироваться на различных лигандах не только тканей организма, но и к пластмассам, используемым в катетерах, трансфузионных системах и эндопротезах. Некоторые агдезины по своей структуре напоминают рецепторные белки самого организма, что не только увеличивает степень агдезии, но и снижает вероятность вызова иммунологического ответа. Более того, описаны регуляторные механизмы степени агдезиии как при изменении внешних условий, так и в зависимости от формы существования гриба (дрожжевые клетки, псевдогифы и истинные гифы) в конкретный момент, реализующиеся изменением количества адгезинов одного типа и/или сменой одной группы адгезинов на другую, отличную по аффинности к лиганду в макроорганизме.
Наряду с изменчивостью и способностью к агдезии вирулентность Сandida spp. определяется также наличием различных протеиназ и других экскретируемых ферментов (фосфолипазы, гиалуронидаза, гемолитический фактор некоторых видов С. albicans и другие ферменты, патогенетическое значение которых пока точно не установлено). Действие этих литических ферментов направлено прежде всего на усиление агдезивной и пенетрационной способности грибов к различным тканям и субстратам организма, на достаточно активное сопротивление факторам защитной реакции организма на грибковую инфекцию. Есть сведения об участии протеиназ и фосфолипаз в модуляции иммунного ответа.
Глубокие (висцеральные, системные) и диссеминированные (септические, гематогенные) формы кандидоза возникают преимущественно у ослабленных лиц; у людей с иммунодефицитами, в том числе на фоне опухолей, иммуносупрессивной терапии и перенесших трансплантацию органов, с ВИЧ–инфекцией; с тяжелыми эндокринными нарушениями; у больных, длительно получающих инфузионную терапию и использующих различные катетеры (в т.ч. – наркоманы). Реже – у людей, получавших длительную антибактериальную терапию, перенесших длительные оперативные вмешательства. Упоминается и такой фактор, как гипералиментация. Патогенез глубокого кандидоза представлен на схеме 1.
Схема 1. Патогенез глубокого кандидоза
Рост контингента, попадающего в группу риска, обусловливает увеличение заболеваемости этими формами кандида–инфекции, а трудности диагностики и выбора тактики лечения определяют интерес ученых в мире к этой проблеме. Это стимулирует развитие фармакологии антимикотиков и поиск новых доступных методов видовой диагностики Сandida spp., имеющей важное значение для выбора антимикотика. Роль кандидных поражений в структуре глубоких микозов наглядно представлена в таблице 2, из которой видно, что данный микоз занимает ведущее место.
Диагностика
Выделение С. albicans в микробиологической диагностике кандидоза является основным тестом, так как этот вид обусловливает около 80% поражений. Для этого используют проростковую пробу, тесты быстрой идентификации на хромогенных средах (С. albicans на них дает пигмент), определение антигенов и ферментов вида и другие. Идентификация других видов ведется преимущественно по спектру усваиваемых сахаров на тест–системах (Auxacolor, Fungitest) и автоматическими анализаторами. Методы серологической диагностики не информативны из–за распространения кандидоносительства. Разработаны такие методы диагностики, как реакции иммунопреципитации, иммуноферментного анализа, латекс–агглютинации и полимеразная цепная реакция, направленные на определение различных антигенов Candida при диссеминированном кандидозе; используется газожидкостная хроматография, определяющая компоненты клеточной стенки грибов, D–маннозу и арабинитол. Кандидоз в большей степени, чем другие грибы, может определяться тестами на чувствительность in vitro. Тем не менее тесты на чувствительность не считаются рутинной процедурой во многих лабораториях, не всегда доступны и обычно не рассматриваются как стандартная методика в ведении больного, причем не только в России, но и за рубежом. Знание о видах, вызывающих инфекционный процесс, вместе с тем полезно и может использоваться, как руководство к лечению. Тесты на чувствительность наиболее значимы в тех случаях, когда мы имеем дело с глубокими инфекциями, обусловленными не–albicans видами Candida. В этих случаях, особенно, если больного предварительно уже лечили антифунгальными азолами, должна быть рассмотрена возможность микробиологической резистентности.
, так как этот вид обусловливает около 80% поражений. Для этого используют проростковую пробу, тесты быстрой идентификации на хромогенных средах ( на них дает пигмент), определение антигенов и ферментов вида и другие. Идентификация других видов ведется преимущественно по спектру усваиваемых сахаров на тест–системах (Auxacolor, Fungitest) и автоматическими анализаторами. Методы серологической диагностики не информативны из–за распространения кандидоносительства. Разработаны такие методы диагностики, как реакции иммунопреципитации, иммуноферментного анализа, латекс–агглютинации и полимеразная цепная реакция, направленные на определение различных антигенов при диссеминированном кандидозе; используется газожидкостная хроматография, определяющая компоненты клеточной стенки грибов, D–маннозу и арабинитол. Кандидоз в большей степени, чем другие грибы, может определяться тестами на чувствительность . Тем не менее тесты на чувствительность не считаются рутинной процедурой во многих лабораториях, не всегда доступны и обычно не рассматриваются как стандартная методика в ведении больного, причем не только в России, но и за рубежом. Знание о видах, вызывающих инфекционный процесс, вместе с тем полезно и может использоваться, как руководство к лечению. Тесты на чувствительность наиболее значимы в тех случаях, когда мы имеем дело с глубокими инфекциями, обусловленными не– видами . В этих случаях, особенно, если больного предварительно уже лечили антифунгальными азолами, должна быть рассмотрена возможность микробиологической резистентности.
Международным стандартом определения чувствительности Candida к антимикотикам в настоящий момент является М27–А с разведением NCCLS (Национальной комиссией по клиническим лабораторным стандартам США). Другие методики рекомендовано сопоставлять с данной при оценке результатов и их последующей трактовки. В Российской Федерации пока эти методики используются редко. Эмпирически терапию можно назначать с учетом обычных вариантов чувствительности, представленных в таблице 3.
Классификация
Классификация кандидных поражений МКБ–10, принятой и в нашей стране, представлена в таблице 4.
Из этой классификации к глубоким кандидозам относят: легочный кандидоз, кандидозный менингит, кандидозный эндокардит, кандидозную септицемию, кандидоз других локализаций и кандидоз неуточненный. Данное деление не в полной мере конкретно, и в практическом здравоохранении целесообразно использовать классификацию глубоких кандидозов, предложенную Сергеевым А.Ю., Сергеевым Ю.В., 2001 (табл. 5).
Авторы при постановке диагноза рекомендуют пользоваться общим принципом: сначала, указав название и форму инфекции, перечислить все локализации кандидоза, выявленные у конкретного больного.
Тактика терапии глубоких форм кандида–микоза делится на несколько направлений:
1. Профилактическое (превентивное) лечение, т.е. лекарственная профилактика глубоких микозов, в особенности кандидоза, проводится предрасположенным пациентам для предотвращения действительной или ожидаемой колонизации условно–патогенными грибами. Для решения этой задачи используются местные антимикотики и пероральные препараты, не обладающие системным действием, а у иммуноскомпрометированных лиц – системные противогрибковые препараты, в основном производные триазола.
2. Агрессивная этиотропная терапия инфекции предполагает быстрое вмешательство и создание в организме максимально эффективной концентрации антимикотика в кратчайшие сроки при тяжелых поражениях, угрожающих жизни больных. Для этого используются препараты, выпускаемые в парентеральной форме, т. е. амфотерицин, флуцитозин, флуконазол и т.п. Задача лечения заключается в полной элиминации возбудителя. Использование пероральных противогрибковых средств вообще и в особенности препаратов с неполной абсорбцией и менее предсказуемым распределением (кетоконазола и итраконазола), на фоне тяжелого состояния больного и иммунодефицита (тем более нейтропении) не рекомендуется, за исключением случаев устойчивости к остальным препаратам.
3. Эмпирическая терапия является разновидностью агрессивной терапии кандидоза. Этот вид этиотропного лечения назначают больным с нейтропенией и лихорадкой/признаками инфекции на фоне лечения антибактериальными антибиотиками, учитывая риск грибковой инфекции. В этиотропной терапии обычно используется амфотерицин, а пероральные формы азольных препаратов используются в лечении тех форм инфекции, которые не угрожают жизни больного и обычно протекают не на фоне критического состояния. Показаниями к назначению служат поражения кожи и/или слизистых оболочек.
4. Противорецидивная терапия – разновидность профилактической терапии, назначаемой после перенесенной кандидной инфекции, по поводу которой проводилась агрессивная этиотропная терапия. Ее задача – предотвратить рецидив или реколонизацию с реинфекцией на время действия, пока пациент входит в группу риска. Используются только системные антимикотики. Как правило, это парентеральный амфотерицин В, а из препаратов, назначаемых внутрь – флуконазол, итраконазол или кетоконазол в сниженных или средних дозах, и/или по прерывистым схемам.
Показания для назначения терапии при различных нозоформах глубокого кандидоза представлены в таблице 6.
Учитывая ограниченное количество системных антимикотиков, применяемых в России, при различных схемах лечения и профилактики системного кандидоза, наиболее комплаентным препаратом можно признать флуконазол, который широко используется в лечении поверхностного и глубокого кандидоза. Флуконазол (Дифлазон) – препарат из группы азолов, является синтетическим производным бис–триазола. Механизм действия препаратов группы азолов – угнетение образования эргостерола, основного компонента мембраны грибов, действуя на фермент 14а–деметилазу, входящий в систему цитохрома Р450. Нарушение биосинтеза мембраны обусловливает фунгистатический эффект препарата, а в более высоких концентрациях повреждения мембраны, в ходе перекисного окисления и других процессов, приводит к гибели клетки гриба. В отличие от других азольных препаратов, Дифлазон обладает высокой специфичностью по отношению к зависимым от цитохрома Р450 ферментам грибов. Поэтому при использовании флуконазола не наблюдаются побочное действие на синтез стероидов и другие метаболические процессы, связанные с этими цитохромами. Химическое строение представлено на рисунке 1.
Рис. 1. Химическое строение флуконазола
В перспективе именно азольным антимикотикам придается большое значение. Уже сейчас испытываются препараты третьего поколения (вориконазол, позаконазоал и равуконазол). Эти препараты исследованы на тестах чувствительности, в отношении них было сделано заключение, что позаконазол и вориконазол активны in vitro против клинических штаммов различных видов грибов Candida, включая С. albicans, C. glabrata, C. parapsilosis, C. tropicalis и C. krusei, т.е. штаммов, устойчивых к флюканазолу. Не стоит на месте разработка новых антимикотиков и других фармакогрупп – полиенов, эхинокандинов, производных пиримидина.
Ежедневно к врачу дерматовенерологу обращается большое количество людей с изменениями ногтевых пластинок. Врач делит заболевания на 2 группы: грибкового и негрибкового характера. Здоровая ногтевая пластинка розового цвета с гладкой поверхностью с природным блеском. Любые изменения ногтевых пластинок-повод обратиться к врачу за консультацией и постановкой правильного диагноза. Зачастую, люди пытаются самостоятельно поставить себе диагноз и назначают самостоятельно лечение, что может привести к ухудшению состояния. Только врач, обладая необходимыми знаниями и опытом, используя дополнительные методы диагностики, может поставить правильный диагноз с назначением эффективного лечения.
Что относится к заболеваниям негрибкового характера:
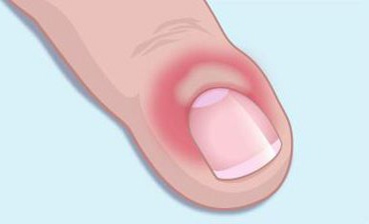
I.Инфекционные заболевания — паронихия (воспаление околоногтевого валика по причине присоединения инфекции)
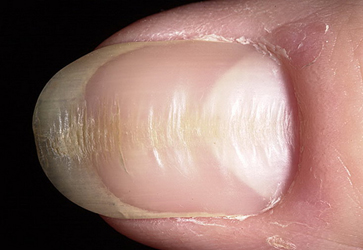
II. Неинфекционные – — дистрофия ногтей (ногти становятся плоскими или вогнутыми, появляются бороздки на поверхности. Чаще причина — эндокринные заболевания и несбалансированное питание.
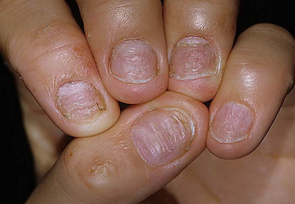
III. Другие- изменения ногтевых пластинок при недостаточности щитовидной железы (тонкость, ломкость, расcлоенность, ногти в виде ‘барабанных палочек’ при заболеваниях легких, cердечно — сосудистых изменениях, ВИЧ- инфекции, изменения ногтей при кожных заболеваниях таких как псориаз, красный плоский лишай.
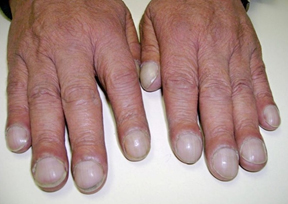
— онихолизис (отделение ногтевой пластинки от мягких тканей пальца)
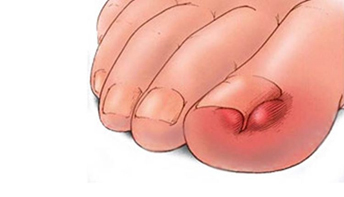
— онихокриптоз (вросший ноготь) вследствие травмы, ношения тесной обуви, наследственности, неправильной обработки ногтей.
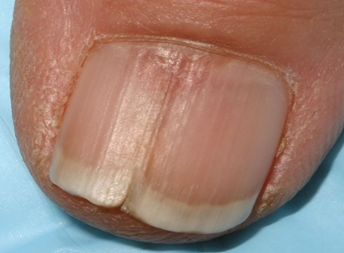
— онихошизм (поперечное расслоение ногтя) Ногтевая пластинка истончается и разделяется на несколько слоев. Причинами могут быть неправильное питание, травма, недостаток железа, и кальция в крови, сахарный диабет, использование некачественных лаков.
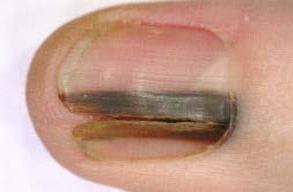
— меланонихия – почернения ногтя или образование полосы бурого цвета вследствие травмы, кровоизлияния в окружающие ткани.

Остановимся на таком серьезном изменении как меланонихия. Она заслуживает серьезного отношения , вследствие того, что является признаком такого серьезного заболевания как меланома ногтевой пластинки. Учитывая, что достаточно долгое время никаких серьезных признаков кроме как появление темных полос не вызывает, люди обращаются достаточно поздно.
Меланонихия начинается с появления бурых пятен или полос от коричневого до черного цвета. К меланонихии может привести:
- хроническая травматизация ногтя (например обувью, чаще 1,5 пальцы)
- поражение ногтей грибковой инфекцией ( некоторые виды грибов дают темный окрас)
- прием некоторых медикаментов, таких как линкомицин, химиотерапевтические препараты, противомалярийные.
- редко, но при такой патологии как амилоидоз, псориаз, ограниченная склеродермия.
- бактериальные инфекции
- Геморрагия в ногтевом ложе. Отличительной особенностью от меланомы является то, что гематома не достигает свободного края. НО! Наличие крови под ногтем не исключает злокачественности.
Лишь врач может провести дифференциальную диагностику с установкой правильного диагноза.
Следует не забывать, что существует ряд факторов, указывающих на наличие подногтевой меланомы:
- локализация на большом пальце руки или ноги
- локализация на одном краю
- возраст старше 60 лет, но не всегда
- внезапное появление на ранее нормальной ногтевой пластинке и быстро распространяющееся потемнение с нечеткими краями
- потемнение без предшествующей травмы
- появление без предшествующей травмы
- появление у людей с диспластическими невусами в анамнезе или семейном анамнезе
При любых изменениях ногтей следует немедленно обращаться к врачу.
10% меланом характеризуются нетипичной локализацией — на коже ладоней, подошв, коже пальцев и ногтевого ложа. Данный вид меланом называется акральная лентиго-меланома. Данный вид меланом опасен тем, что развивается медленно, и ее обнаруживают достаточно поздно.
Чаще всего страдают люди более возрастной группы, но, в последнее время, наблюдается и у более молодой возрастной группы.
Инсоляция является одним из провоцирующих факторов возникновения, не менее важным является механическая травма.
Излюбленным местом патологии ногтевых пластинок являются ногти 1 и 5 пальцев, так как данные пальцы чаще других подвергаются травме. Первый признак данного вида меланом – это появление полоски или пятна от коричневого до черного цвета, начиная от ногтевого валика до свободного края ногтя, также пигментация на околоногтевом валике. В дальнейшем происходит утолщение ногтевой пластинки с последующим разрушением и изъязвлением ногтевого ложа.
На коже ладоней и подошв акральную лентиго-меланому часто расценивают как бородавку, костную мозоль, cтержневую мозоль. На ногтевой пластинке расценивают как грибковое поражение, подногтевую гематому, невус, вросший ноготь, кератоакантому. Поэтому людям с уже имеющимися родинками на стопах и ладонях следует бережно к ним относится и проходить ежегодный осмотр, а людям с вновь образованными родинками своевременно обращаться к врачу.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Кандидоз: причины появления, симптомы, диагностика и способы лечения.
Кандидоз – инфекционное заболевание, вызываемое дрожжеподобными грибками рода Candida. Оно обусловлено активным размножением грибка на слизистых оболочках полости рта, половых и внутренних органов и на коже.
Все представители рода Candida относятся к условно-патогенным микроорганизмам, то есть они постоянно присутствуют в составе нормальной микрофлоры. Но при снижении иммунитета, изменении гормонального фона и по ряду других причин эти грибки могут начать активно колонизировать слизистые оболочки и кожу.
Наиболее распространенные представители рода – Candida albicans и C. tropicalis. В 90-95% случаев урогенитального кандидоза именно C. albicans является доминирующим возбудителем.
![shutterstock_714362212 [преобразованный].jpg](https://www.invitro.ru/upload/medialibrary/d29/d29b49ccfe770f215bf7b01b406a2d2f.jpg)
Первый контакт с грибками рода Candida происходит во время прохождения ребенка по родовым путям. Однако в медицинской литературе описаны случаи обнаружения этих микроорганизмов в околоплодных водах, что свидетельствует о возможности вертикального (трансплацентарного) пути передачи. Также встречается передача грибка рода Candida при грудном вскармливании, кожном контакте ребенка с матерью, бытовым и пищевым путями.
Эти микроорганизмы вырабатывают эндотоксины и ферменты, вызывающие гибель клеток и некроз тканей, что способствует усилению адгезивной (прикрепление к клеткам слизистых оболочек или кожи) способности грибка и обеспечивает проникновение в ткани.
Гиперпродукция этих и ряда других веществ обуславливает патогенность представителей семейства Candida.
Причины возникновения кандидоза
- Экзогенные (внешние) факторы, способствующие проникновению грибков в организм:
- профессиональные вредности, приводящие к частым повреждениям кожи;
- длительное пребывание в теплой и влажной среде;
- нарушение целостности слизистых оболочек.
- Факторы, приводящие к снижению сопротивляемости организма:
- наличие хронических заболеваний;
- длительный прием препаратов, способствующих нарушению естественной микрофлоры;
- несбалансированное питание;
- частые стрессы, нарушения режима сна и отдыха.
- Нарушения обмена веществ (гиповитаминозы), заболевания иммунной системы (ВИЧ-инфекция), эндокринные патологии (сахарный диабет и пр.).
- Длительный прием некоторых препаратов: гормональных контрацептивов, системных глюкокортикостероидов, антибиотиков широкого спектра действия, цитостатиков.
- Длительное пребывание или проживание в местности с повышенной влажностью и температурой, комфортными для циркуляции спор грибков в окружающей среде.
По локализации процесса выделяют:
- Урогенитальный кандидоз.
- Кандидоз слизистой оболочки полости рта.
- Поверхностный кандидоз.
- Межпальцевый кандидоз.
- Кандидоз околоногтевых валиков и ногтей.
- Кандидоз желудочно-кишечного тракта.
Урогенитальный кандидоз (УГК) – широко распространенное заболевание: по данным медицинской статистики, около 75% женщин репродуктивного возраста хотя бы единожды регистрировали у себя симптомы УГК.
Выделяют острую и хроническую форму урогенитального кандидоза, кандидоз вульвы, вагины и других урогенитальных локализаций. В ряде случаев при диагностике используют уточнение: осложненный или неосложненный УГК, что отражает количество обострений в год и степень выраженности заболевания.
Симптомы женского урогенитального кандидоза
- Появление бело-желтых творожистых или сливкообразных выделений из половых путей. Интенсивность выделений может усиливаться перед менструацией, что связано с изменением гормонального фона.
- Неприятные ощущения, зуд в области гениталий, зачастую усиливающиеся при половом контакте или мочеиспускании.
- Покраснение и отечность слизистой вульвы и влагалища, наличие повреждений на коже половых органов (трещины, микротравмы).
- При хроническом течении УГК развивается сухость слизистых оболочек половых путей.
- Покраснение, отечность, неприятные ощущения в области половых органов.
- Беловатые выделения творожистой структуры из половых путей.
- Боль и жжение при половом контакте и при мочеиспускании.
Межпальцевый кандидоз локализуется в пространстве между пальцами. При этом отмечается покраснение участков кожи с последующим появлением пузырьков в прозрачным содержимым. Заболевание быстро распространяется в тесных коллективах (в детских садах, школах и т. д.).
Кандидоз слизистой оболочки полости рта (КСОПР)
Кандидоз полости рта вызывает неприятные ощущения, особенно при приеме пищи – жжение, боль, сухость. В зависимости от локализации процесса выделяют несколько форм кандидоза полости рта.
Часто КСОПР и желудочно-кишечного тракта сопровождает иммунодефицитные состояния: ВИЧ-инфекцию, синдром приобретенного иммунодефицита человека (СПИД) или врожденный иммунодефицит (например, при патологии Т-лимфоцитов). При наличии этих заболеваний кандидоз протекает с максимально выраженными симптомами, с трудом поддается лечению, носит агрессивный характер.
Самое частое проявление КСОПР – кандидозный стоматит, поражающий в основном грудных детей и взрослых с ослабленным иммунитетом.
При этой патологии слизистая оболочка полости рта краснеет, отекает, на ней появляются белесоватые пленки, имеющие творожистую консистенцию. На начальных стадиях болезни налет легко снимается. С течением заболевания пленки становятся плотнее, отделяются с трудом, при снятии обнажается кровоточащая слизистая оболочка.
При кандидозном стоматите возможно поражение языка, что проявляется покраснением спинки языка, появлением налета и слущиванием эпителия. Эти симптомы сопровождаются сильными болевыми ощущениями пораженной области при разговоре, приеме пищи и при пальпации (прощупывании) языка.
У курильщиков чаще других видов КСОПР развивается хронический гиперпластический кандидоз, сопровождаемый образованием белых, сливающихся между собой бляшек, которые возвышаются над поверхностью гиперемированной слизистой.
При этой патологии изменяется консистенция слюны: она становится вязкой и пенящейся; появляются неприятный запах изо рта, налет на слизистой серого или белого цвета. В 10-40% случаев эта клиническая форма кандидоза малигнизируется (т. е. приобретает злокачественный характер).
У пожилых людей чаще всего развивается хроническая атрофическая форма кандидоза полости рта. Слизистая оболочка при этом краснеет и отекает. Поражение часто локализуется под зубными протезами, что вызывает болевые ощущения.
Кандидозный хейлит и кандидоз углов рта в основном встречаются у детей и пожилых. Поражение обычно двустороннее, при этом образуются красные болезненные трещины в углах рта, покрытые легко снимающимся белым налетом или чешуйками. При длительном течении заболевания возможно присоединение бактериальной инфекции.
Диагностика кандидоза
Алгоритм диагностического поиска при кандидозе любой локализации включает в себя взятие материала с пораженной области с последующей его микроскопией, посевом для определения вида грибка и его чувствительности к антимикотическим (противогрибковым) препаратам.
В целях диагностики состояний, приведших к снижению иммунитета, используется общий анализ крови;
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Читайте также:

