Кандидозная парахиния ногтевой пластины чем лечить
Обновлено: 05.05.2024
Паронихия - гнойник ногтевого валика. Причины и диагностика
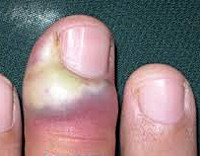
а) Пример из истории болезни. 41-летняя женщина обратилась к врачу с жалобами на трехдневную боль, покраснение и чувствительность в области латерального ногтевого валика указательного пальца. В последние 24 часа по краю ногтя сформировался небольшой абсцесс. После получения информированного согласия и проведения блокады пальца абсцесс был вскрыт и дренирован, при этом выделилось значительное количество гноя. Два дня спустя воспалительная реакция в пальце значительно уменьшилась, за это время была получена культура Staphylococcus aureus. Дренирование абсцесса оказалось достаточным для окончательного излечения.
Болезненная острая паронихия вокруг ногтя у 41-летней женщины. Обратите внимание на отечность и эритему с небольшим желтовато-белым очагом, свидетельствующим о нагноении Вскрытие и дренирование острой паронихии у больной, представленной на предыдущем рисунке. Обратите внимание на обильный гной, выделяющийся после разреза
• Паронихия является локализованной поверхностной инфекцией или абсцессом ногтевого валика. Это одна из наиболее распространенных форм инфекционного процесса кисти.
• Течение паронихии может быть острым или хроническим. Паронихия считается хронической, если длится свыше 6 недель.
• Острая паронихия обычно представлена напряженным болезненным абсцессом ногтевого валика.
• Хроническая паронихия характеризуется покраснением, болезненностью и припухлостью проксимального или латерального ногтевого валика. При этой форме заболевания нагноения обычно не наблюдается, и лечить ее сложнее.
б) Распространенность (эпидемиология). Паронихия является довольно распространенным заболеванием у взрослых. Частота этой инфекции остается неизвестной, так как не все пациенты обращаются за медицинской помощью.
в) Этиология (причины), патогенез (патология):
• Паронихия часто развивается при нарушении герметичности прилегания ногтевого валика к ногтевой пластинке или повреждении кожи ногтевого валика, в результате чего создаются условия для проникновения микроорганизмов.
• Острая паронихия нередко является результатом обкусывания ногтя, сосания пальца, агрессивного маникюра, заусенцев, травмы и наложения искусственных ногтей.
Острая паронихия вследствие обкусывания ногтей. Обратите внимание на абсцесс латерального ногтевого валика, распространяющийся на проксимальный валик Острая паронихия большого пальца ноги. Обратите внимание на педикюр с наращиванием ногтей, предрасполагающий к паронихии при повреждении кутикулы или ногтевого валика Паронихия с целлюлитом кончика пальца и образованием грануляционной ткани. Заболевание началось после манипуляций с заусенцами
• Острую паронихию чаще всего вызывает Staphylococcus aureus, реже стрептококки и псевдомонады.
• У детей склонность к острой паронихии обусловлена прямым инфицированием кожи микроорганизмами полости рта при сосании пальцев и обкусывании ногтей.
• Хроническая паронихия вероятнее всего является результатом хронического инфицирования Candida albicans (95%). Другие редкие возбудители - микобактерии и грамотрицательные палочки. Имеются данные, что хроническая паронихия, по крайней мере, частично, является экзематозным процессом, а кандидозная инфекция - вторичным феноменом.
• Риск развития хронической паронихии крайне высок в тех случаях, когда кожа рук многократно раздражается жидкими растворителями или щелочами, либо постоянно влажная. Кондитеры, бармены, домашние хозяйки и мойщики посуды предрасположены к развитию хронической паронихии.
• Нелеченная хроническая персистирующая паронихия может стать причиной горизонтальных гребней, не ровностей и других изменений ногтевой пластинки.
• У пациентов, страдающих сахарным диабетом, недостаточностью иммунной системы или ранее принимавших пероральные стероиды, риск паронихии повышен. Ретровирусная терапия, особенно прием индинавира или ламивудина, может приводить с повышенной заболеваемости паронихией.
Хроническая паронихия. Обратите внимание на горизонтальную ребристость на одной стороне ногтевой пластинки, сформировавшуюся в результате хронического воспаления Хроническая кандидозная паронихия, явившаяся причиной выраженной дисморфии ногтя с горизонтальной ребристостью Слизистая киста пальца, проявляющаяся безболезненным отеком ногтевого валика у молодой женщины
• Острая паронихия представлена самостоятельной локализованной болью и резкой болезненностью при надавливании. Ногтевой валик выглядит эритематозным и воспаленным, обычно отмечается скопление гноя. Вдоль ногтевого валика может сформироваться грануляционная ткань, иногда развивается целлюлит.
• Хроническая паронихия проявляется покраснением, чувствительностью и болезненным отеком проксимального или латерального ногтевого валика. Может сформироваться небольшое скопление гноя или абсцесс, однако обычно наблюдаются только эритема и отек. В итоге ногтевые пластинки становятся утолщенными и обесцвеченными, наблюдается выраженная горизонтальная ребристость. В некоторых случаях выявляется Candida albicans.
Паронихия – дерматологическое заболевание с воспалением околоногтевого валика, обусловленным травмой, воздействием химических веществ или высокой температуры с последующим занесением инфекции. Симптомами этого состояния являются покраснение, отек и болезненность в области валика, возможно с развитием нагноения и абсцесса. При длительно протекающих хронических воспалительных процессах возможно изменение формы и структуры ногтя. Диагностика паронихия обычно не вызывает затруднений и производится на основании результатов осмотра специалистом, в некоторых случаях используются дополнительные методы исследования для уточнения причины развития патологии. Лечение паронихия осуществляется традиционными противовоспалительными, антибактериальными и другими средствами в зависимости от этиологии заболевания.
Общие сведения
Паронихия или воспаление околоногтевого валика (околоногтевой панариций) – воспалительное поражение (обычно острое, реже встречаются хронические формы) тканей кожи, окружающих ростовую зону ногтей. Это очень распространенное заболевание, практически каждый человек как минимум раз в жизни переносил какую-либо форму такого воспаления. У лиц, которые в силу профессиональных обязанностей контактируют с промышленной или бытовой химией и некоторыми другими средствами, паронихия может рассматриваться как профессиональная патология. Нередко воспаление приобретает гнойный характер с формированием абсцесса ногтевого валика, при этом может произойти потеря ногтя или переход инфекционного процесса на глубоко расположенные ткани с развитием тендинита и даже гнойным расплавлением фаланги. Своевременное лечение паронихии имеет большое значение для предотвращения осложнений этого воспалительного заболевания.

Причины паронихии
Современные дерматологи относят паронихию к полиэтиологическим заболеваниям с множеством форм и разновидностей клинического течения. Наиболее распространенная форма этого состояния обусловлена проникновением в ткани околоногтевого валика инфекционных агентов: золотистого стафилококка, стрептококка, грибков и ряда других. Предрасполагающими факторами для инфицирования и последующего развития паронихии являются травмы, частые механические воздействия, высокие температуры и контакт с некоторыми химическими веществами. После попадания инфекционного агента в ткани он начинает размножаться, запуская иммунные механизмы противодействия, которые проявляются в виде простого или гнойного воспаления.
Так развивается воспалительный процесс практически в 90% случаев острого паронихия. При этом очаг воспаления околоногтевого валика большей частью располагается со стороны ладонной поверхности пальца, но из-за особенностей анатомического строения этой анатомической структуры и сложной лимфоциркуляции в данной области основные проявления локализуются на тыльной стороне. Поражение подлежащих тканей может стать причиной широкого распространения инфекционного процесса на глубоко расположенные ткани пальца и даже кисти.
Развитие воспаления или абсцесса способно вызвать не только инфицирование – подобные проявления иногда сопровождают другие дерматологические заболевания. В частности, выделяют паронихию, обусловленную экземой, псориазом и некоторыми формами сифилиса. Как правило, в этих случаях воспаление носит не острый, а хронический характер, ему сопутствуют выраженные изменения структуры и формы ногтя. Причины развития паронихии при экземе или псориазе досконально не изучены, как, собственно, и этиология этих состояний в целом. Еще одной формой воспаления ногтевого валика без инфицирования являются профессиональные типы паронихии, возникающие при работе на производствах, контакте с бытовой химией и другими веществами. Воспалительные проявления в подобных случаях обусловлены прямым повреждающим воздействием некоторых соединений на ткани околоногтевого валика.
Классификация и симптомы паронихии
Существует множество клинических форм паронихии. Причина их различий заключается в полиэтиологичности заболевания, отражающейся на течении патологии. Кроме того, различия в значительной степени определяют тактику лечения паронихии, принципы терапии могут значительно различаться в зависимости от этиологии воспаления ногтевого валика. Современная клиническая классификация паронихии, применяемая в дерматологии, включает в себя следующие разновидности патологии:
- Простая паронихия – может выступать как самостоятельное заболевание или быть первым проявлением других форм данного состояния. Причиной этого типа воспаления становится инфицирование, воздействие температурных или физических факторов. Простая паронихия характеризуется покраснением, отеком и умеренной болезненностью в области ногтевого валика. Как правило, при отсутствии прогрессирования выраженность симптомов постепенно снижается, через 5-10 дней наступает выздоровление.
- Пиококковая или гнойная паронихия – форма заболевания, обусловленная инфицированием тканей гноеродной микрофлорой, чаще всего – стафилококками и стрептококками. Встречается достаточно часто. Симптомами данного состояния являются резкий отек и боли (нередко – пульсирующего характера). После 2-3 дней покраснения начинает формироваться абсцесс ногтевого валика, из-за скопления гноя валик приобретает желтоватый оттенок. В последующем гнойник самопроизвольно прорывается или вскрывается хирургом, проявления пиококковой паронихии ослабевают и постепенно исчезают. При отсутствии лечения возможно распространение гнойного воспаления на другие ткани пальца и кисти. В редких случаях наблюдается метастатический перенос возбудителя с развитием абсцессов во внутренних органах.
- Кандидамикотическая паронихия (болезнь кондитеров) – разновидность данной патологии, обусловленная инфицированием тканей грибками рода кандида. Практически всегда развивается при наличии совокупности предрасполагающих факторов: частого контакта с возбудителем, механического раздражения ногтевых фаланг, пониженного уровня иммунитета. Характеризуется умеренным воспалением, иногда наблюдается незначительное нагноение. Течение заболевания длительное. Типичным проявлением кандидамикотической паронихии является исчезновение эпонихия – тонкого слоя кожи над ногтевым валиком. Со временем грибок может поражать и собственно ноготь, это проявляется утолщением, расслоением, изменением цвета и формы ногтевой пластинки.
- Язвенная паронихия – особенностью этого типа заболевания является развитие изъязвлений на ногтевом валике. В качестве этиологического фактора могут выступать как патогенные бактерии, так и различные химические воздействия (контакт с едкими соединениями, компонентами бытовой химии). Язвы довольно болезненны и часто становятся входными воротами для вторичной инфекции, которая приводит к развитию гнойной паронихии.
- Роговая паронихия – редкий тип заболевания, характеризующийся развитием гиперкератоза папулезных элементов на поверхности ногтевого валика. Чаще всего свидетельствует о сифилитическом поражении тканей.
- Паронихия при экземе или псориазе – возникает достаточно редко, имеет свои характерные особенности. При развитии экземы ногтевой валик умеренно воспален, на его поверхности могут появляться везикулярные элементы, после их разрушения образуются корочки, наблюдается шелушение кожи. Паронихия, обусловленная псориазом, охватывает всю ногтевую фалангу пальца, сопровождается шелушением. Ногтевой валик воспален, из-под его поверхности иногда выделяется серозная или серозно-гнойная жидкость.
Диагностика паронихии
Определить наличие воспаления ногтевого валика достаточно легко при осмотре пальцев больного. Практически всегда обнаруживаются отек и покраснение, при пальпации выявляется болезненность. Пиококковая форма заболевания характеризуется резко отекшим валиком, который может приобретать желтый оттенок из-за скопления гноя. Более точно установить форму паронихии помогают дополнительные методы диагностики. Для постановки диагноза производят сбор анамнеза, назначают микробиологические исследования, в некоторых случаях используют общий дерматологический осмотр (для выявления экземы или псориаза) и серологические анализы (для определения сифилиса).
При расспросе и выяснении анамнеза больного паронихией можно обнаружить профессиональные формы этого заболевания – патология часто поражает пекарей, сотрудников прачечных и работников химических предприятий. Выявление в анамнезе пациента сопутствующих патологий (экземы, псориаза, сифилиса) указывает на их роль в развитии паронихии, особенно при характерной клинической картине соответствующего заболевания. При наличии гнойных или серозных выделений производят микробиологическое исследование (микроскопию, посев на селективные питательные среды) для более точной идентификации возбудителя.
Лечение и прогноз паронихии
Лечение паронихии во многом определяется причинами, спровоцировавшими это заболевание. При патологии, обусловленной инфицированием ногтевого валика, применяют местные антисептические средства и ихтиоловую мазь. При гнойном характере воспаления и развитии абсцесса осуществляют хирургическое вскрытие и дренирование, назначают антибиотикотерапию. При признаках кандидамикотической паронихии используют местные формы противогрибковых препаратов (например, клотримазол). Если воспаление ногтевого валика вызвано воздействием какого-то химического соединения, больному рекомендуют ограничить контакт с агрессивным веществом или носить защитные перчатки. При паронихии вследствие экземы, псориаза или сифилиса помимо общей терапии основного заболевания применяют кортикостероидные мази и ультрафиолетовое облучение пораженных участков.
В подавляющем большинстве случаев прогноз паронихии благоприятный – при правильно проведенных терапевтических мероприятиях заболевание полностью излечивается и не угрожает жизни и здоровью больного. При хронических формах, обусловленных профессиональными факторами или другими патологиями, возможны эстетические проблемы из-за изменения формы и структуры или даже потери ногтей. Для профилактики этого состояния необходимо придерживаться правил личной гигиены, использовать антисептики при травмах кожи пальцев, применять перчатки и другие средства защиты при работе с агрессивными соединениями.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Кандидозная онихия и паронихия являются наиболее частыми формами поверхностного кандидоза, вызываемого грибами рода Candida. Это условно-патогенные бесспоровые диморфные грибы, являющиеся факультативными анаэробами.
Их обнаруживают в воздухе, почве, на овощах, фруктах, кондитерских изделиях. Эти грибы являются представителями нормальной микрофлоры кишечника, слизистой оболочки ротовой полости, наружных гениталий и зон, прилегающих к естественным отверстиям, которые связаны с естественными резервуарами грибов рода Candida. В развитии заболевания существенную роль играют факторы, способствующие ослаблению иммунной защиты макроорганизма. К эндогенным факторам, приводящим к развитию этого микоза, относят эндокринные расстройства (гиперкортицизм, сахарный диабет, ожирение, гипотиреоз и гипопаратиреоз), тяжелые общие заболевания (лимфома, лейкоз и др.), врожденные и приобретенные иммуносупрессивные состояния, в том числе и ВИЧ-инфекция. В настоящее время наиболее часто способствуют развитию кандидоза прием антибактериальных препаратов с широким спектром действия.; системных глюкокортикостероидов, цитостатиков, оральных контрацептивов. Ряд экзогенных факторов также может приводить к развитию кандидоза. К ним относятся повышенная температура и избыточная влажность, приводящие к мацерации кожи, микротравмы, повреждение кожи химическими веществами и др. Развитию кандидозной онихии и паронихии могут способствовать частый контакт кожи кистей с водой, почвой, а также с растворами, содержащими глюкозу, фруктозу и другие сахара, например, в кондитерской промышленности.
Код по МКБ-10
Симптомы кандидоза околоногтевых валиков и ногтей
В отличие от онихомикоза, обусловленного нитчатыми грибами, при кандидозной онихии имеет место первичное поражение ногтевого валика. Воспалительная кандидозная паронихия характеризуется эритемой и отечностью в области ногтевого валика. В дальнейшем исчезает эпонихиум и отечный ногтевой валик нависает над ногтем. При надавливании на ногтевой валик из-под него может появиться гнойное отделяемое. Постепенно в процесс вовлекается ногтевая пластинка, изменение которой всегда начинается с проксимальной ее части. Ноготь утолщается, становится тусклым, грязно-серого или даже темно-коричневого цвета, появляются поперечные борозды, иногда точечные вдавления.
Диагностика кандидоза околоногтевых валиков и ногтей
Клинический диагноз кандидозной паронихии и онихии необходимо подтверждать микроскопическим и культуральными исследованиями. Существенную роль в диагностике кандидоза играет нарастание титpa колонии при многократных посевах в течение нескольких дней или прогрессировании заболевания.
Дифференциальная диагностика кандидоза околоногтевых валиков и ногтей
Кандидозную паронихию следует дифференцировать от стрептококковой паронихии. Поражение ногтевых пластинок при кандидозе может напоминать онихомикоз, обусловленный нитчатыми грибами, а также псориаз ногтей и околоногтевых валиков.

[1]
Что нужно обследовать?
Как обследовать?
Какие анализы необходимы?
К кому обратиться?
Лечение кандидоза околоногтевых валиков и ногтей
При изолированной кандидозной онихии рекомендуют наружные средства, обладающие противогрибковой активностью: полиеновые антибиотики - натамицин (Пимафуцин), азолы - клотримазол (Клотримазол, Конестен, Кандид и др.), кетоконазол (Низорал), миконазол (Дактарин), бифоназол (Микоспор), эконазол (Леварил), изоконазол (Травоген) и др. При поражении ноггевых пластинок показана системная противогрибковая терапия препаратами из группы азолов (флуконазол - Дифлюкан, итраконазол - Орунгал). Необходим также детальный анализ причин развития заболевания и устранение предрасполагающих факторов.
Тактика ведения пациентов с ониходистрофией
Обязательным является щадящий режим: избегать контакта с агрессивными жидкостями, поверхностно-активными средствами в быту и на производстве, использовать защитные перчатки.
В случаях стойкого онихомадеза или с эстетической целью при выраженной деформации ногтевых пластинок могут быть использованы современные ногти с применением полимерных покрытий). При выборе методики необходимо помнить о возможной непереносимости ряда компонентов, входящих в состав специальных клеев или искусственных покрытий (формальдегидные смолы, акрилаты и др.).
Следует подчеркнуть, что только комплексная и длительно проводимая терапия ониходистрофии может быть эффективна при этой патологии.
Панариций – воспалительный процесс с нагноением, развивающийся на пальцах.
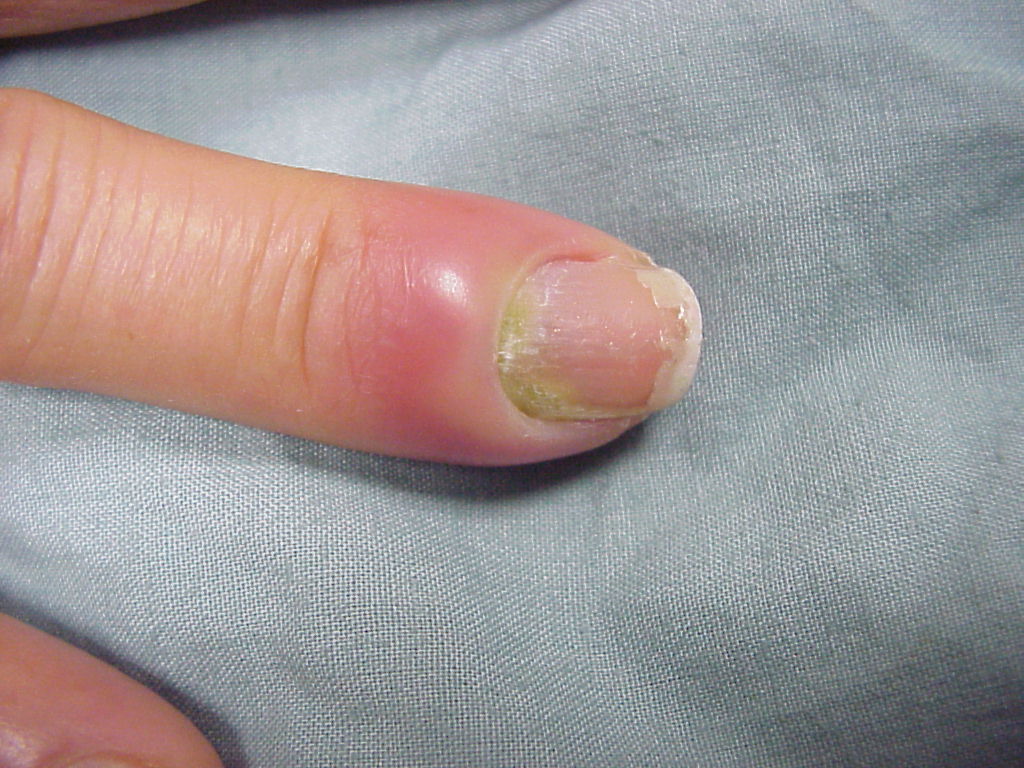
Паронихия пальца является одной из наиболее частых форм панариция.
Заболевание относится к поверхностным воспалительным процессам.
Чаще всего развивается паронихия на руках.
Паронихий пальца ноги тоже встречается, но значительно реже.
Причины паронихия
Причиной паронихия пальца на руке или ноге чаще всего является его повреждение с занесением инфекции.

- Переохлаждение.
- Воздействие химических соединений.
- Неправильно сделанный маникюр.
- Грибковая паронихия развивается вследствие экзогенного инфицирования.

Самые частые возбудители:
- стафилококк;
- стрептококк;
- кандида;
- протей;
- кишечная палочка.

У женщин заболевание встречается в 5 раз чаще, чем у мужчин.
Среди мужчин риск самый высокий у рабочих, которые часто контактируют с горюче-смазочными материалами и занимаются физическим трудом.
Гораздо чаще поражаются воспалительным процессом верхние конечности, чем нижние.
На руках чаще воспаляются ногтевые валики функционально активных 1, 2 и 3 пальцев.
4 и 5 пальцы (мизинец и безымянный) поражаются очень редко.
Иногда развивается паронихия на ноге.
Большой палец – самая частая локализация воспалительного процесса.
Обычно нагноение происходит вследствие травматизации ногтевого валика.
Иногда оно становится следствием плохой циркуляции крови, например, при сахарном диабете или хроническом переохлаждении.

Симптомы паронихия
Паронихии кистей или стоп характеризуются гнойным поражением ногтевого валика.
Заболевание протекает в две фазы.
Острый паронихий начинается с болевого синдрома, покраснения и отечности кожи в области поражения.
Это фаза воспалительной инфильтрации.
По-другому её называют сухой паронихий.
Через несколько дней наблюдается либо рассасывание инфильтрата, либо переход заболевания в стадию гнойного расплавления.
Ногтевой валик приподнимается.
Под ним наблюдается гной.

Болевые ощущения в этой фазе усиливаются.
Часто боль носит пульсирующий характер.
Она может быть настолько интенсивной, что лишает человека сна.
Формы паронихия
Есть разные виды данного заболевания.
По этиологическому фактору это может быть кандидозная паронихия или бактериальная.
По распространенности очага воспаления – поверхностная или глубокая.
По локализации – паронихия стопы или кисти.
По одной из клинических классификаций выделяются:
- I. грибковая паронихия (болезнь кондитеров) – слабо выраженное воспаление с хроническим течением;
- II. пиококковая паронихия – проявляется резкой болью и сильным нагноением;
- III. язвенная паронихия – характеризуется образованием изъязвления кожи ногтевого валика.
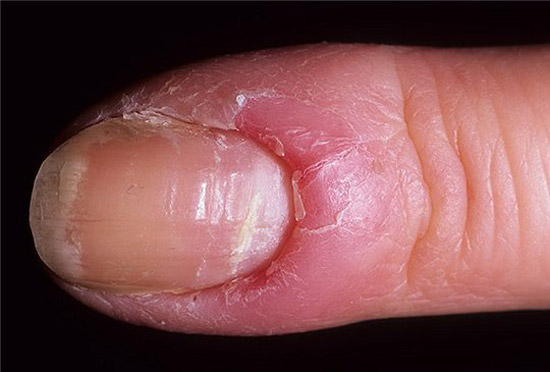
Грибковая паронихия
При грибковой паронихии:
- Слабо выражен болевой синдром.
- Гной выделяется в небольшом количестве.
- Эпонихий (кожа возле основания ногтя) постепенно исчезает.
Кандида может вызывать хронический паронихий.
Он характеризуется рецидивирующим течением.
Риск повторных воспалительных процессов увеличивается в случае иммунодефицитных состояний или заболеваний, связанных с нарушением микроциркуляции.

Диагностика заболевания не составляет труда.
Она проводится по одним только клиническим симптомам.
Выяснение вида микроорганизма, спровоцировавшего патологический процесс, обычно не имеет смысла.
Лечение одинаковое, вне зависимости от того, кто вызывал воспаление: кишечная палочка или золотистый стафилококк.
В общем анализе крови врач наблюдает признаки воспаления:
- сдвиг влево лейкоцитарной формулы;
- увеличение количества лейкоцитов;
- повышение СОЭ.
Для оценки выраженности и распространенности патологического процесса может использоваться рентген.
Гнойная паронихия
При пиогенной паронихии наблюдается:
- сильный локальный отек;
- выраженный болевой синдром;
- большое количество гноя в гнойно-некротической фазе;
- повышение температуры тела.
Температура тела зависит от стадии воспаления.
На стадии инфильтрации она обычно не превышает 37,5 градусов.
Во время гнойно-некротического воспаления может достигать 39 градусов и выше.
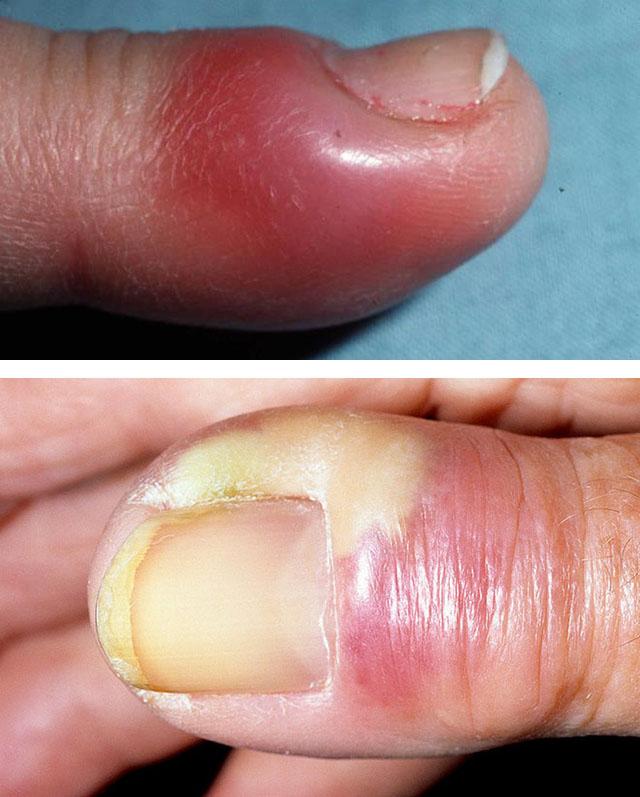
Консервативное лечение паронихия
Если врачом диагностирована паронихия, лечение в домашних условиях предполагает использование таких методов:
- горячие ванночки;
- спиртовые компрессы;
- антибактериальные мази.
При своевременном проведении терапевтических мероприятий наблюдается обычно один из двух исходов:
- I. Воспаление ликвидируется.
- II. Фаза инфильтрации переходит в фазу гнойного расплавления.
В случае перехода заболевания во вторую фазу требуется вскрытие паронихия.
Оно проводится в амбулаторных условиях.
Врач подрезает и отслаивает кожу у ногтевой пластины, а затем удаляет гной.
Глубокая паронихия: как лечить?
Если результата лечения нет, паронихия на ноге или руке становится глубокой.
В таком случае для лечения требуется хирургическое вмешательство.
Операция проводится под проводниковой анестезией.
Ногтевой валик рассекается.
Некротизированные (отмершие) ткани удаляются.
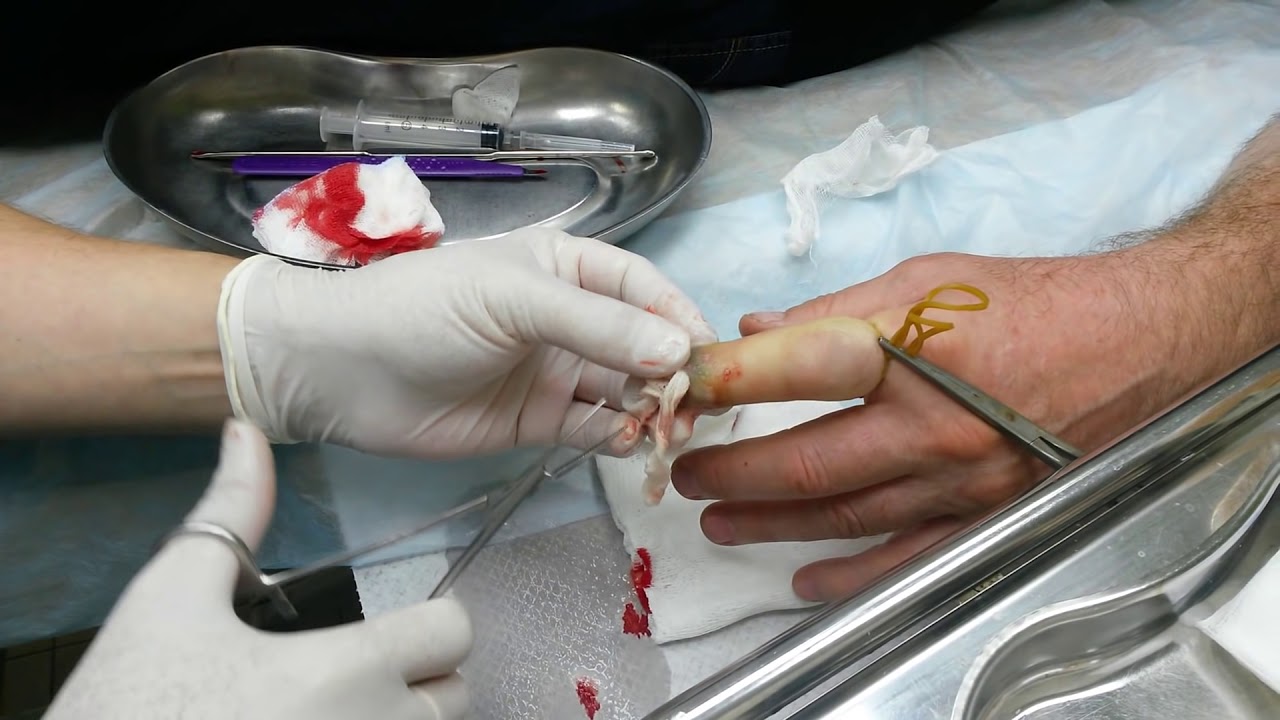
Затем накладывается повязка.
Используются мази для профилактики рецидива и быстрого заживления паронихия: левомеколь, цинковая мазь и другие, по усмотрению врача.

Обычно заживление после хирургического лечения паронихия ногтей проходит в течение 1 недели.
В послеоперационном периоде повязка не меняется.
Палец должен оставаться обездвиженным.
Лечение паронихия антибиотиками может проводиться на всех стадиях патологического процесса.
Врач может назначить антибактериальные препараты в разных формах при лечении паронихия:
- мазь для наружного нанесения;
- внутрь в виде таблеток или капсул;
- в инъекциях (внутримышечных или внутривенных).
Даже на начальной стадии заболевания врач иногда применяет антибиотики, если есть факторы риска распространения воспалительного процесса (например, сахарный диабет).
Антибиотики при паронихии применяются с целью:
- остановки развития заболевания на стадии инфильтрации;
- при переходе в стадию некротически-гнойного воспаления – для профилактики глубокого поражения тканей;
- после операции – для предотвращения рецидива.
Самостоятельное применение антибиотиков крайне нежелательно.
Эти препараты небезопасны.
Несоблюдение правильного курса и дозировок сделает лечение безрезультатным и спровоцирует формирование у бактерий лекарственной устойчивости.
При гнойном паронихии обычно применяются препараты широкого спектра действия.
При кандидозной форме заболевания используются противогрибковые мази.
Если ногтевой валик – не единственная локализация кандидомикоза в организме, могут быть использованы антимикотики для приема внутрь.
Последствия паронихия
Если у больного развился паронихий пальца, лечение должно быть своевременным и адекватным.
Около 90% всех случаев панариция – это поверхностные формы заболевания.
Но они могут переходить в глубокие.
Они гораздо тяжелее поддаются лечению и могут стать причиной потери пальца.
В группе риска – больные сахарным диабетом.
В случае развития паронихия обращайтесь в нашу клинику.
Чем раньше мы начнем терапию, тем больше шансов вылечить болезнь без операции.
При подозрении на паронихий обращайтесь к автору этой статьи – дерматологу, микологу в Москве с 15 летним опытом работы.

Псориаз ногтей – это проявление псориаза, хронической кожной патологии неинфекционной природы.
Суть болезни в том, что клетки верхнего слоя кожи делятся, растут и отмирают со скоростью в 5 раз, превышающей норму. Это приводит к скоплению избыточного количества клеток на кожном покрове.
Возникает местное воспаление, образование шелушащихся красных или серо-белых пятен, язв, волдырей. У 60 % больных встречается поражение не только кожи, но и ногтей. Редко болезнь проявляется на ногтях, не затрагивая другие участки тела. Чаще встречается у мужчин, чем у женщин.
Что такое псориаз?
Псориаз – это хроническое воспалительное заболевание кожных покровов. По механизму развития относится к аутоиммунным патологиям и нарушениям обмена веществ. Внешне проявляется в виде характерных образований на коже, которые называют псориатическими бляшками.
Особенности высыпаний: шелушение, покрытая чешуйками, сухая поверхность, насыщенная розово-красная окраска. Элементы сыпи сливаются друг с другом, образуя большие бляшки, возвышающиеся над кожей.
Причина образования бляшек в избыточном разрастании клеток эпидермиса кератиноцитов, скоплении клеток иммунной системы лимфоцитов и макрофагов в зоне воспаления. Кроме того происходит активный ангиогенез или образование новых капилляров, что обуславливает красную окраску.
Псориатическая сыпь появляется на теле только при обострениях псориаза, а при ремиссии отсутствует или выражена незначительно. Вызывает сильный зуд и болезненность. Сыпь может возникнуть в любом месте тела, но чаще появляется в местах, которые подвергаются трению или давлению. Это волосистая часть кожи головы, локти, руки, колени, ягодицы. Болезнь доставляет человеку сильный дискомфорт как с физической, так и с моральной точки зрения. Ведь такие высыпания трудно скрыть под одеждой или замаскировать.
Несмотря на отталкивающий и пугающий вид сыпи, псориаз не опасен для окружающих. Заболевание не инфекционное и не заразное.
Поражение ногтей при псориазе встречается у 60 % людей. Причем механизм появления изменений такой же, как на коже. Под ногтями, на коже ложа или вокруг ногтей на поверхности образуются псориатические бляшки.
Что вызывает?
Основной фактор риска развития псориаза – наследственная расположенность. У 40% пациентов ближайшие родственники страдают такой же болезнью.
- нервные стрессы, эмоциональная нестабильность;
- проживание в условиях прохладного, сухого климата;
- перенесенные инфекционные болезни;
- вредные привычки;
- неполноценное питание;
- частые механические повреждения ногтевой пластины.
Псориаз ногтей – это хроническое заболевание, вылечить которое пока невозможно.
Оно состоит из периодов ремиссий и обострений. Приступы обострения вызывают некоторые лекарства (препараты лития, антидепрессанты, антималярийные, противосудорожные средства, антибиотики), погрешности в питании, прием алкоголя, нервные стрессы, инфекции.
Риск развития болезни не зависит от пола или возраста. Не редкость псориаз ногтей у ребенка, причем пострадать может даже новорожденный. Первые признаки патологии в детстве в 75 % случаев родители или врачи обнаруживают до 5 лет.
Как выглядит псориаз ногтей?
Симптомы болезни разнообразны. Характерное при псориазе поражение ногтей затрагивает матрикс (зону роста), ткани ногтевого ложа, боковые валики. Такие изменения называют псориатическая дистрофия ногтей. В зависимости от тяжести и места очага воспаления она проявляется в виде разных состояний.
Некоторые изменения ногтей болезненны, затрудняют свободное движение пальцев. Примеры псориаза ногтей рук на фото (на ногах проявления выглядят аналогично):

Подробнее варианты дистрофии описаны ниже.
Причина появления углублений связана с образованием маленьких псориатических папул в области матрикса, где рождаются новые клетки пластины. Папулы создают препятствия для формирования гладкой структуры ногтя, нарушают строение пластины. Верхний слой клеток ногтя не везде правильно орогевает, часть клеток впоследствии отшелушивается, в результате чего образуются углубления.
Кроме псориаза ногтей такие изменения структуры пластины наблюдаются при алопеции, экземе, дерматитах и других патологиях. Но при псориазе они глубже и довольно болезненны при надавливании.
Борозды
При псориазе ногтевая пластина бывает покрыта поперечными бороздами, которые еще называют линии или борозды Бо. Это глубокие поперечные выемки, которые образуются на фоне псориатического воспаления в области ногтевого матрикса. Воспаление препятствует нормальному росту ногтя, нарушает компактность укладки клеток ногтевой пластины. В зависимости от ширины линий Бо легко предположить, как долго было воспаление.
Линии Бо не относятся к характерным признакам псориаза ногтей. Наблюдаются и при других состояниях. Например, при травмах, нарушении кровообращения, инфекциях, неполноценном питании.
Онихолизис
Онихолизис – это отслойка пластины от ногтевого ложа. Обычно она происходит постепенно, без боли и воспаления. Чаще отделение пластины наблюдается со стороны свободного края или по бокам. Зона онихолизиса бывает разных форм: круг, полумесяц, продольные полосы. Основная причина онихолизиса состоит в нарушении сцепления или адгезии между клетками пластины и ложа. В результате образуется подногтевое пространство, куда проникают пузырьки воздуха, пыль, частички эпидермиса. За счет попадания воздуха зона онихолизиса выглядит белой, серовато-белой или желто-белой.
Отслойку ногтя при псориазе провоцирует нарушение формирования слоев пластины на фоне воспаления. Онихолизис встречается также при расстройствах обмена веществ, сахарном диабете, дефиците витаминов, аллергии, ослабленном иммунитете. Но особенность псориатического онихолизиса в наличии узкой светло-розовой полосы, очерчивающей зону отслойки. Со временем эта полоса становится желтой или бурой.
Редко при псориазе ноготь отслаивается не со стороны свободного края, а со стороны нижнего валика или зоны роста ногтя. Это называют онихомадезис. В отличие от онихолизиса онихомадезис развивается быстро и характеризуется тяжелым течением.
Подногтевые геморрагии
Подногтевые кровоизлияния при псориазе напоминают занозы или осколочные вкрапления. Это маленькие черные, желтовато-бурые или буро-черные вертикальные линии. Формируются они при разрыве капилляров, которыми пронизано ногтевое ложе. Разрыв происходит при малейшем травмировании пластины по причине переполнения мелких сосудов в зоне псориатических бляшек.
Похожие вертикальные линии еще образуются при подногтевой меланоме и инфекционном эндокардите, поэтому чтобы выяснить причину их появления, идите к врачу.
Подногтевой гиперкератоз
Подногтевой гиперкератоз – это утолщение, увеличение размеров гипонихия или видимой части ногтевого ложа, которая прирастает к пластине со стороны свободного края. Утолщение происходит за счет разрастания клеток гипонихия как защитной реакции в ответ на хроническое местное воспаление.
При подногтевом гиперкератозе под пластиной накапливаются роговые массы серо-желтого цвета, которые сдавливают мягкие ткани ногтевого ложа, доставляют неудобства и болезненные ощущения.
Подногтевой гиперкератоз часто присутствует при грибковой инфекции ногтей, и важно отличить его от псориаза.
Псориатическая паронихия
Паронихия – это воспаление кожного покрова на ногтевых валиках. При псориазе кроме воспаления присутствует утолщение кожи, покраснение кончиков пальцев. Часто наблюдается скопление гноя с последующим его выделением из-под ногтевого валика.
Пятна на ногтевой пластине
При псориазе на ногтях образуются пятна разной формы, размера и цвета. По цвету белые, желтые, красные.
Белые пятна на ногтях называют лейконихией. Бывают в виде полос или мелких точек. Образуются из-за попадания пузырьков воздуха между пластиной и ложем. В этом месте ноготь теряет прозрачность, а поверхность становится белой. Причины их появления многочисленны, но псориаз входит в этот список.
Красные пятна образуются из-за расширения капилляров в зоне ногтевого ложа.
Отличия от других патологий
Симптомы псориаза ногтей наблюдаются еще при других проблемах ногтей. Но люди с псориазом, как правило, имеют проявления болезни на коже, поэтому достаточно внимательно осмотреть тело. Если псориатические изменения присутствуют только на ногтевой пластине, постановка диагноза усложняется. Важно узнать у пациента, была ли эта болезнь у родителей. При необходимости для уточнения диагноза врач назначит биопсию ногтевого ложа, осмотр кожи дерматоскопом, возьмет соскоб с измененной части пластины для выявления возбудителей грибка.
При отсутствии проявлений на коже псориаз трудно отличить от грибковой инфекции ногтей (онихомикоза). Внешние симптомы схожи: онихолизис, помутнение, утолщение, разрушение ногтевой пластины. Выяснить грибок или псориаз на ногтях, можно после микологического исследования соскоба с пораженной части. При онихомикозе будут обнаружены грибки. В 35 % случаев обе болезни присутствуют одновременно. Воспаление, которое есть при псориазе, облегчает проникновение и размножение патогенных возбудителей. При присоединении микотической инфекции симптомы псориаза ногтей будут усиливаться.
Часто псориаз путают с другой похожей кожной болезнью – экземой, которая также затрагивает не только кожу, но и ногти.
Как отличить псориаз ногтей от их поражения при экземе? Посмотрите высыпания на коже. При экземе образуются водянистые пузырьки, элементы сыпи мокнущие, в дальнейшем покрываются корочками. Экзема появляется только на чувствительных участках кожи, на внутренних сгибательных поверхностях коленного и локтевого суставов. При псориазе высыпания могут быть на любом участке тела.
Как лечить псориаз ногтей?
Псориатические изменения делают внешний вид ногтей пугающим. Это вызывает переживания, страхи, комплексы, особенно у женщин. Хочется спрятать и никому не показывать руки, неловко выходить за пределы дома, постоянно испытывать смущение. Окружающие сразу считают, что это что-то заразное, инстинктивно отходят в сторону. Хотя на самом деле болезнь не заразна, не передается от одного человека другому даже при близком контакте.
Псориаз ногтей вызывает серьезные психосоциальные и косметические проблемы. Поэтому главная задача лечения – улучшение вида рук. Чтобы заметить положительные перемены, понадобится время. Это связано с медленным ростом ногтевой пластины, накопительным действием применяемых препаратов.
Из лекарств используют системные и местные средства. Для каждого человека врач подбирает их индивидуально с учетом симптомов, тяжести состояния. Иногда приходится перепробовать разные схемы лечения, чтобы добиться результата. Отзывы на форумах по псориазу ногтей от пациентов подтверждают этот факт.
Кроме препаратов иногда назначают еще курс фототерапии или инсоляции. Воздействие на пораженные участки кожи и ногтей помогает остановить избыточное деление клеток и образование бляшек, снять воспаление, зуд.
При тяжелом поражении, когда восстановление ногтевой пластины невозможно, ее удаляют. Последующую терапию направляют на отращивание нового здорового ногтя. Ускорить рост помогают витамины. Их назначают внутрь и наружно в виде масляных растворов (Аевит) для обработки кожи пальца, ногтевого ложа, отрастающей пластины.
Любые медикаменты применяются только под наблюдением дерматолога, тщательно следуя указаниям врача. Самолечение псориаза может обострить болезнь, продлить курс терапии, создать серьезные осложнения.
Системные препараты
Системные препараты при необходимости назначает дерматолог.
- Циклоспорин. Относится к иммуносупрессорам или средствам, подавляющим активность иммунной системы. Останавливает образование новых псориатических бляшек и уменьшает размеры уже имеющихся. Применяется в основном только при тяжелых формах псориаза;
- Метотрексат. Влияет на обмен веществ внутри клеток, блокирует витаминную активность фолиевой кислоты. При псориазе проявляет иммуносупрессивное действие, подавляя патологическую аутоиммунную реакцию;
- Ретиноиды. Это синтетические аналоги витамина A, которые влияют на иммунные клетки, нормализуют размножение и развитие кератиноцитов. Подходят для длительного применения;
- Вобэнзим. Ферментный препарат, помогающий убрать неприятные симптомы псориаза при обострении. Снимает воспаление, отечность. Оказывает общеукрепляющее действие, предупреждает рецидивы и дальнейшее ухудшение.
Самолечение перечисленными препаратами недопустимо, так как есть противопоказания, опасные побочные действия.
Местные средства
- Мази на основе медицинского солидола (Карталин, Магнипсор, солидоловая мазь). Оказывают противовоспалительное, регенерирующее, отшелушивающее действие;
- Гормональные мази с кортикостероидами. Являются препаратами первой линии для облегчения симптомов. Снимают воспаление, боль, покраснение. Улучшают состояние ногтевого ложа и матрикса;
- Кремы Кальципотриол, Дайвонекс. Содержат синтетический аналог витамина D. Регулируют иммунные процессы в коже, замедляют ускоренное деление клеток рогового слоя. Особенно эффективны при подногтевом гиперкератозе;
- Мази с ретиноидами (Зорак, Тазаротен). Отшелушивают воспаленные, поврежденные клетки эпидермиса, разглаживают поверхность кожи. Помогают при псориатической дистрофии, затрагивающей ногтевое ложе и матрикс, но лечебный эффект развивается медленно;
- Кератолитические лаки, гели с мочевиной. Отшелушивают, выравнивают поверхность ногтевой пластины, питают.
Народные средства
Также для лечения псориаза ногтей в домашних условиях применяют народные средства. По согласованию с врачом их используют как дополнение к основным препаратам.
Помогают ванночки, компрессы, примочки с отварами лекарственных трав, обладающих антисептическим и заживляющим действием. К ним относятся лавровый лист, шалфей, кора дуба, ромашка, чистотел.
Правила ухода
Ежедневная забота в домашних условиях повышает эффективность назначенного лечения, снижает частоту обострений.
- защищать ногти от травм;
- держать кисти и стопы сухими, чистыми;
- коротко стричь ногти, обрабатывать края пилочкой для гладкости;
- дезинфицировать маникюрные инструменты;
- не удалять кутикулу;
- надевать защитные перчатки при мытье посуды, работе с бытовой химией, в огороде;
- ежедневно увлажнять кожу рук, ног кремом;
- не делать покрытие гель-лаком, не использовать декоративные лаки.
Кроме правильного ухода важно пересмотреть образ жизни. Рекомендуется избавиться от вредных привычек, соблюдать диету.
Какая диета нужна? Лучше отказаться от алкоголя, сладостей, жирных, соленых, острых продуктов, сдобной выпечки, копченостей. Готовить предпочтительно на пару, методом варки или запекания. Также на время лечения ограничивают высокоаллергенные продукты. Это яйца, молоко, орехи, шоколад, цитрусовые. Основа рациона – свежие овощи, фрукты, зелень, нежирные сорта рыбы и мяса, кисломолочные продукты, цельнозерновые злаки.
Если вы подозреваете у себя псориаз ногтей, не волнуйтесь, состояние ваших ногтей можно улучшить. Главное, грамотно подобрать лечение, уход, регулярно наблюдаться у специалистов, научиться контролировать болезнь.
Обращайтесь в центр подологии Евы Корнеевой, где вы пройдете обследование или лечение у дерматолога, подолога, миколога. Мы поможем вам привести в порядок кисти и стопы, прибавить уверенности в себе.
Центр Подологии Евы Корнеевой занимается лечением грибка на ногах, удалением вросшего ногтя, мозолей, натоптышей, обработкой диабетической стопы и медицинским педикюром в г. Москва.
Читайте также:

