Кандидозный моллюск на лобковой части у женщин
Обновлено: 25.04.2024
Контагиозный моллюск у женщин (лат. термин molluscum contagiosum) -
это инфекция, вызываемая одним из разновидностей вируса из группы оспы, которая поражает кожу и иногда слизистые оболочки. Как следует из названия, контагиозные моллюски чрезвычайно заразны. Они распространяются либо при непосредственном физическом контакте с инфицированным носителем, в том числе при сексуальной активности (вагинальной или анальной). Презерватив не снижает риск заражения при половых контактах. Дело в том, что контагиозный моллюск поражает, как правило, не только кожу гениталий, а еще и кожу вокруг них.
Возможна передача через загрязненные предметы, такие как полотенца. Заражение в бассейнах, банях и саунах происходит при контакте кожи с кожей или через полотенца и другие предметы. Во влажной среде вероятность заражения существенно возрастает.
Моллюски могут распространяться на другие области тела самим человеком. Содержимое высыпаний контагиозного моллюска очень заразно. При расчесывании (или самостоятельном выдавливании) элементов сыпи их содержимое попадает на здоровую кожу, вызывая новые высыпания. Такой путь передачи называется аутоинокуляцией (самозаражением).
Инкубационный период для molluscum contagiosum длительный и может составлять от нескольких недель до нескольких месяцев.
Контагиозный моллюск у взрослых
Этим заболеванием болеют преимущественно дети дошкольного возраста и взрослые в возрасте 20-35 лет, часто меняющие половых партнеров. У пожилых людей возможностей для заражения существенно меньше.
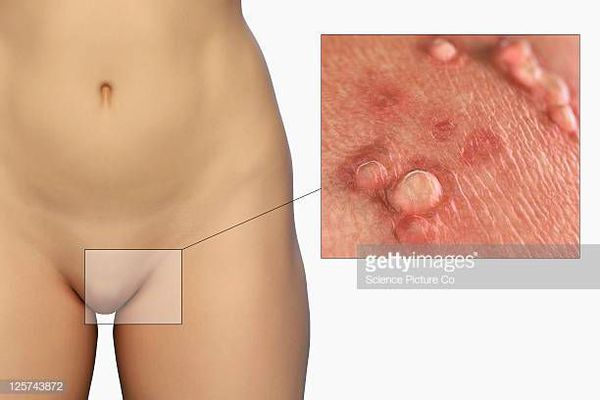
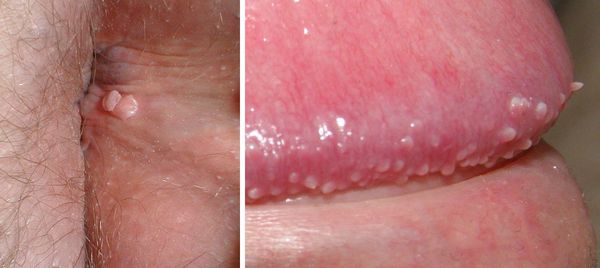
Внешний вид контагиозного моллюска представляет из себя образования телесного цвета, куполообразные и перламутровые. Они часто 1–5 мм в диаметре, с ямочками в центре. Взрослые обычно имеют поражения моллюсками в области половых органов, и это считается инфекцией, передающейся половым путем.
Эти поражения не являются болезненными, но могут вызывать зуд или раздражение. Травмирование этих высыпаний при расчёсывании, бритье, контактных видах спорта и т.п. механических воздействиях часто приводит к распространению вирусной инфекции, ответственной за контагиозный моллюск, присоединению дополнительной бактериальной инфекции и, в последствии, к образованию рубцов на кожных покровах.
Симптомы контагиозного моллюска
Поле попадания вируса на кожу сначала появляются мелкие (1-2 мм диаметром) плотные прыщики белого цвета с блестящей поверхностью. Постепенно они увеличиваются в размере до 3-4 мм, иногда до 7-9 мм. В центре некоторых (но не всех) элементов можно заметить маленькое вдавление, которое является характерным признаком заболевания.
При надавливании из элемента сыпи контагиозного моллюска выделяется белое, плотное, похожее на творог, содержимое. Оно очень заразно. При попадании содержимого сыпи на кожу возможно появление новых высыпаний. Поэтому не следует самостоятельно выдавливать "пупырышки" при контагиозном моллюске, на половых органах и лице в первую очередь. Кроме того, нужно стараться не расчесывать и не травмировать элементы сыпи и быстрее обратиться к специалисту на удаление контагиозного моллюска.

Фото контагиозного моллюска
Контагиозный моллюск у детей
У детей чаще всего встречаются поражения моллюсками на лице, руках, ногах, туловище и подмышках. Учитывая сложность контроля поведения ребенка, ведущим способом распространения этих образований в детском возрасте считается аутоинокуляция или самозаражение, когда путем расчёсов инфекция переносится на здоровые участки. Поэтому нельзя, чтобы ребенок расчесывал эти элементы. Другим детям нужно запретить пользоваться бытовыми вещами (одежда, полотенца и т.д.) и игрушками больного ребенка, а всем членам семьи нужно регулярно мыть руки. Рекомендуется не затягивать визита к детскому дерматологу для диагностики и проведения удаления этих элементов.
Из-за того, что molluscum contagiosum относят к ИППП, то если у ребенка с данными образованиями будут обнаружены и повреждения половых органов, есть вероятность подозревать сексуальное насилие.
Диагностика
Диагноз у женщин и мужчин ставится по внешнему виду образований и характерным местам скопления зон роста контагиозного моллюска, так называемые "зоны тесного контакта": половой член, мошонка, лобок, промежность, анальная область, анус, малые и большие половые губы, район клитора и другие участки тела. Отличительной чертой его является способность поражать именно кожные покровы, но не слизистую оболочку. То есть при наличии у женщин контагиозного моллюска на половых губах и анусе, его элементы не могут быть обнаружены во влагалище или не шейке матки, внутри сфинктера заднего прохода и внутри анального канала. Если что-то похоже обнаружилось в тех местах, то с большой долей вероятности речь может идти об остроконечных кондиломах половых органов.
Анализ на контагиозный моллюск
Сам же вирус, вызывающий появление моллюсков, не может быть культивирован в лабораторных условиях. Иными словами, анализы на Molluscum contagiosum не сдают по причине их отсутствия.
Лечение контагиозного моллюска
Ни в коем случае не надо удалять или выдавливать элементы сыпи контагиозного моллюска самостоятельно. Это может привести к увеличению количества элементов или заражению других людей, так как его содержимое очень заразно.
Методы удаления контагиозного моллюска:
- "Выщипывание" пинцетом
- Радиоволновое удаление
- "Заморозка" жидким азотом
- Выскабливание специальной ложечкой (при больших размерах)
- Электрокоагуляция
- Лазерное прижигание
После удаления контагиозного моллюска вирус в организме не сохраняется. Это при герпесе и вирусах папилломы человека (бородавки, кондиломы) возбудитель навсегда остается в коже и может в любой момент рецидивировать. Вирус контагиозного моллюска не остается в коже после выздоровления. При этом иммунитет к нему нестойкий (на несколько лет). Повторное появление сыпи моллюска обусловлено новым заражением, но не рецидивом сохранившейся инфекции.
Препараты для контагиозного моллюска (мази местного применения):
- 0,5% крем с подофиллотоксином, эффективность невысока.
- 5% раствор гидроксида калия, эффективность для Molluscum contagiosum невысока.
Противовирусных препаратов, эффективных в отношении вируса контагиозного моллюска в паху и других интимных местах (оксолиновая мазь, ацикловир), в настоящее время не существует. Эффективность иммуностимулирующих препаратов при лечении моллюска (интерфероны, индукторы и стимуляторы синтеза) в клинических исследованиях достоверно не доказана.
Меры профилактики
- Мыть руки с мылом и теплой водой для удаления микробов;
- Не делиться одеждой, очками, расческами, спортивным инвентарем, полотенцами и другими личными вещами;
- Не трогайте, не царапайте и не трогайте элементы моллюска;
- Избегать использования электро- или биоэпиляции, бритья на пораженных участках;
- Не вступайте в интимные отношения, когда контагиозный моллюск находятся на заднем проходе или рядом с ним, половом члене, на входе во влагалище, вульве, малых половых губах. Также избегайте оральных контактов из-за опасности повреждения элементов моллюска зубами и распространения его на губы, лицо и другие участки тела.
Удаление контагиозного моллюска в г.Москва
Удалить контагиозный моллюск женщины могут в нашей клинике, контактная информация для записи на этой странице. Для наших пациенток предлагаются самые современные методы воздействия при отсутствии любых неприятных ощущений, т.к. предварительно проводится полноценное местное обезболивание. Избавьте себя от моллюска на половых губах, анусе, в паху и других интимных зонах быстро и безболезненно!
С уважением,
дежурный врач-консультант клиники.
Контагиозный моллюск - это вирусная инфекция, которая может вызвать рост небольших приподнятых папул в любом месте тела, в частности, на половых органах (губах, области клитора, у входа во влагалище), а также промежности и анальной области. Там может быть только один или целая группа, и хотя они обычно безболезненны, они могут стать довольно зудящими.
Папулы контагиозного моллюска на половых губах, как правило, гладкие и твердые с ямочкой в центре, но могут быть розовыми, белыми или телесного цвета по внешнему виду. Инфекция распространяется при половом или несексуальном контакте "кожа к коже" и чаще всего встречается у детей, сексуально активных взрослых и людей с ослабленным иммунитетом.
Причины
Контагиозный моллюск вызывается вирусом семейства поксвирусов, близким к возбудителям оспы. Высыпания на гениталиях, ягодицах и других частях тела обычно длятся несколько месяцев, но иногда задерживаются до двух лет, прежде чем спонтанно исчезнуть.
Это состояние кожи может передаваться от кожи к коже или при тесном контакте, общих полотенцах, одежде, бритвенном оборудовании, из бассейнов, а также при царапании пораженного участка и т.д. Это состояние кожи может передаваться половым путем и проявляться в области гениталий и ануса. Этим они схожи с остроконечными кондиломами гениталий. Избегайте самозаражения или передачи моллюска партнеру, практикуя безопасный секс или вообще воздерживаясь от сексуальных контактов до тех пор, пока вспышка не будет излечена или устранена.
Рецидивы
В отличие от вируса ветряной оспы (ветряной оспы), который никогда по-настоящему не проходит и может вызвать опоясывающий лишай (опоясывающий лишай) спустя годы, вирус контагиозного моллюска не остается после выздоровления. Однако, если вы вступите в контакт с кем-то с контагиозным моллюском, вы можете снова заразиться вирусом. Против контагиозного моллюска иммунитета не существует.
Профилактика
Среди взрослых наиболее распространенным способом передачи моллюсков является сексуальный контакт. Таким образом, избегать секса с человеком, инфицированным контагиозным моллюском, - хорошая идея. Следует отметить, что контагиозный моллюск считается менее тяжелой инфекцией, передающейся половым путем, но, тем не менее, это ИППП.
Среди детей трудно предотвратить распространение контагиозного моллюска, поэтому эта инфекция гораздо более распространена среди детей.
Симптомы
Заражение вирусом контагиозного моллюска вызывает появление на коже бугорков, заполненных жидкостью. Эти шишки варьируются от размера булавочной головки до размера ластика для карандаша. У них обычно есть небольшая ямочка или ямка посередине. Люди с ослабленной иммунной системой, такие как больные ВИЧ/СПИДом, могут получить большие бугорки. Они могут вырасти до размера рублевой монеты, или у них могут быть группы нетипичных шишек.
У большинства людей образования, вызванные контагиозным моллюском, безболезненны. Однако они могут стать зудящими, раздраженными, опухшими или воспаленными.
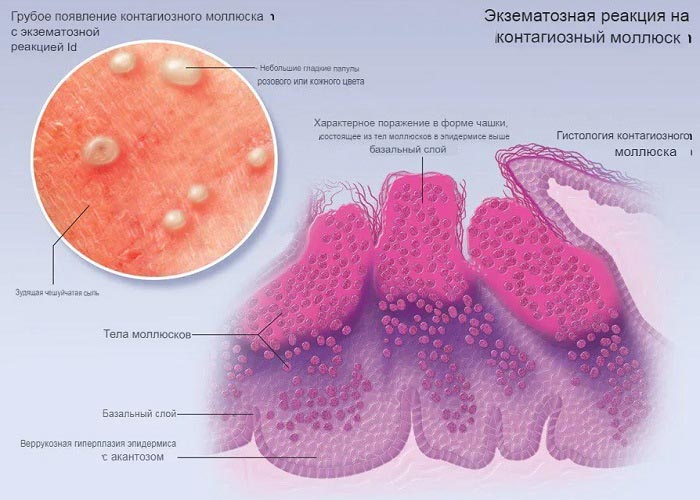
Фото контагиозного моллюска
Если у вас на половых органах или иных интимных местах выскочили контагиозные моллюски, важно избегать их травмирования. Царапины или расчесы могут привести к распространению вируса. Царапины также могут сделать вашу кожу восприимчивой к вторичным инфекциям, вызванным другими бактериями. Инфекции, вызванные контагиозными моллюсками, как правило, легко поддаются лечению у людей со здоровой иммунной системой.
Поскольку шишки, вызванные моллюском, безболезненны, вы можете не заметить инфекции. Визуальный осмотр области половых органов, промежности, ягодиц и заднего прохода является основным способом выявления признаков этого заболевания. Контагиозный моллюск нельзя обнаоружить с помощью анализов мазков или крови.
Лечение контагиозного моллюска
Лекарства нет, но ростки контагиозного моллюска с половых губ в конечном итоге исчезнут сами по себе. У большинства людей поражения или новообразования, как правило, исчезают в возрасте от 6 до 12 месяцев. Однако иногда для того, чтобы инфекция прошла, могут потребоваться годы, и это главная причина, по которой люди получают лечение.
Наросты с интимной зоны могут быть удалены врачом. На самом деле, врач может рекомендовать удаление контагиозного моллюска, чтобы ограничить его распространение на других людей. Помните, что контагиозный моллюск очень заразен!
Криотерапия и радиохирургия считаются одними из наиболее эффективных методов лечения, хотя они подверглись некоторой критике из-за риска образования волдырей, шрамов или гиперпигментации (потемнения кожи). Тип неинвазивного хирургического выскабливания, иначе известного как "выщипывание" контагиозного моллюска, также эффективен при физическом удалении папул с половых губ и иных интимных мест у женщин, хотя это также может привести к образованию рубцов. Два других способа, которыми врач может удалить повреждения, вторичные по отношению к контагиозному моллюску, это соскоб и лазер.
Предупреждение заражения
Контагиозный моллюск на гениталии передается при контакте кожи с кожей. Он также может распространяться при контакте половых губ с предметами, такими как одежда или полотенца, которые были заражены вирусом Поэтому рекомендуется избегать совместного использования одежды, полотенец и секс-игрушек с инфицированными людьми. Наконец, вымойте руки после прикосновения к любому из ваших собственных высыпаний контагиозного моллюска. Это может помочь вам избежать передачи вируса в другие области кожи.
Поскольку моллюск на половые губы передается при контакте "от кожи к коже", безопасный секс не может полностью предотвратить передачу инфекции. Однако надежная практика использования презервативов позволяет снизить передачу вируса. Кроме того, есть некоторые доказательства того, что наличие лобковых волос может снизить риск передачи моллюсков. По крайней мере, два исследования обнаружили свидетельства большего числа инфекций у людей, которые бреют или эпилируют лобковые волосы.
Куда обратиться в Москве
Для лечения контагиозного моллюска можно использовать два различных типа лекарств. Во-первых, к поражениям могут быть применены местные препараты, содержащие ретиноиды. Во-вторых, раздражающие средства, содержащие салициловую кислоту, можно наносить на повреждения, чтобы со временем растворить их. Также могут быть рассмотрены иммуномодулирующие и противовирусные методы, в частности оксолиновая мазь и другие препараты. Как всегда, лечение контагиозного моллюска должно быть назначено врачом.
✔ Если вы хотите избавиться от этой проблемы, запишитесь на предварительную консультацию к ведущему специалисту нашей московской клиники!
Что такое кондиломы остроконечные? Причины возникновения, диагностику и методы лечения разберем в статье доктора Богданова Дениса Валерьевича, проктолога со стажем в 21 год.
Над статьей доктора Богданова Дениса Валерьевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Остроконечные кондиломы — образования на коже, вызванные наличием в тканях вируса папилломы человека (ВПЧ). Активизация вирусов приводит к появлению разрастаний на поверхности кожи в области заднего прохода, наружных половых органов и анальном канале.
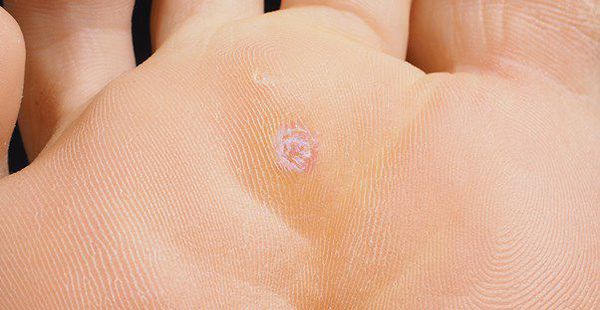
Аногенитальные бородавки представляют собой выступающие над поверхностью кожи объёмные мягкие выросты бледно-розового цвета с неоднородной поверхностью. Размеры и количество бородавок варьируются от единичных кондилом 1-2 мм в диаметре до множественных, часто сливных образований размером до 9-10 см и даже более.
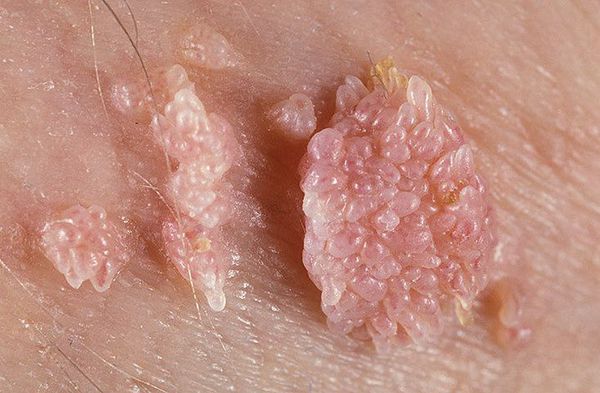
Кондиломы могут появляться и вырастать до значительных размеров буквально за несколько дней.
Причиной появления кондилом является присутствие вируса папилломы человека в крови. В организм вирус попадает при половом контакте через дефекты в слизистой или коже. Возможен перинатальный путь передачи — ребёнок заражается во время родов от больной матери при прохождении по родовым путям. Также имеет место контактно-бытовой путь передачи, но данные об этом варианте передачи немногочисленны.
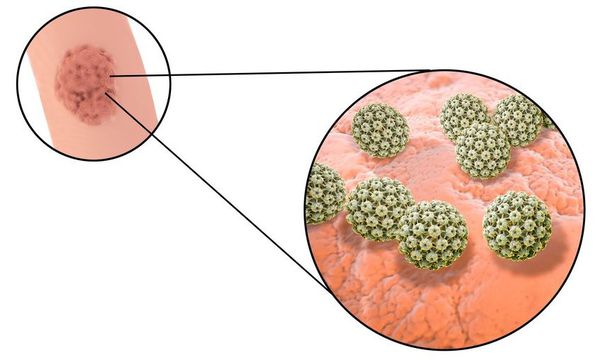
Длительное время после заражения человек может не подозревать о своём носительстве ВПЧ. Период инкубации зависит от особенностей иммунитета индивида и может длиться от двух месяцев до трёх лет. В дальнейшем, при снижении активности иммунных механизмов, в характерных локациях появляются бородавки (кондиломы). [7] [8] [16]
ВПЧ относится к одной из наиболее частых инфекций, передающихся половым путём (ИППП) — до 55-65% от общего числа заболеваний. [1] [4] [6] Опасность его состоит также в том, что носитель может не подозревать о своём заболевании и не иметь внешних признаков инфекции (выростов, бородавок).
Известно до 600 видов ВПЧ (HPV), некоторые из которых проявляются бородавками кожи на груди, лице, подмышечных впадинах. Другие выбирают своей локализацией слизистые оболочки рта, половых органов или анального канала. При аногенитальных кондиломах чаще выявляют 6 и 11 типы HPV (папилломавируса). [4]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы остроконечных кондилом
Вне обострения наличие ВПЧ в крови никак не проявляется. При активации вирусной инфекции симптомы болезни могут появиться буквально за несколько часов:
- образование остроконечных кондилом (чаще в местах наибольшей травматизации, трения при половом контакте):
– на коже вокруг ануса, в промежности, на уздечке, головке полового члена, губках наружного отверстия мочеиспускательного канала у мужчин;
– на слизистой половых губ у женщин, в уретре у мужчин;
- зуд, жжение, дискомфорт в месте появления бородавок — такие неприятные ощущения часто бывают очень интенсивными и значительно влияют на самочувствие пациента;
- ощущение инородного предмета в анальном канале (при образовании кондилом внутри заднепроходного отверстия);
- выделение небольшого количества крови в виде алых полосок при дефекации (если кондиломы расположены внутри анального канала и травмируются при прохождении каловых масс);
- дизурия, болезненность при мочеиспускании, если бородавки находятся в уретре;
- болезненность во время полового акта (диспареуния).
Другим вариантом проявления ВПЧ может стать наличие в области промежности папул с бархатистой поверхностью или пятен серовато-бурого, розового или красновато-коричневого цвета. [2] Такие морфологические формы встречаются намного реже и часто вызывают затруднение при постановке первичного диагноза.
Патогенез остроконечных кондилом
Ключевым моментом в патогенезе заболевания становится проникновение HPV в организм хозяина. При однократном половом контакте вероятность заражения составляет 80%, затем при хорошем состоянии иммунной системы инфекционные агенты подвергаются элиминации (уничтожаются).
Вирусы различных типов адаптированы к определённому хозяину. Существуют сотни типов вирусов, многие из них не опасны для человека, так как тропны к тканям млекопитающих, рептилий и птиц и вызывают у них доброкачественные опухоли (образование папиллом). [3]
При изучении ВПЧ выделили три рода вирусов — альфа, бета, гамма. Из них аногенитальные поражения вызывают папилломавирусы первой группы (α). Инфекционные агенты, относящиеся к родам Бета и Гамма, чаще встречаются при папилломах ороговевающего эпителия [3] — появляются подошвенные, ладонные бородавки.
В родах при классификации вирусов выделили типы (генотипы). Они обозначаются арабскими цифрами. Из сотни генотипов вирионов выделяют частицы с высоким канцерогенным риском – это α 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59. Их выявляют в 90-95% случаев при злокачественных процессах шейки матки, влагалища и вульвы. Особенно значимы 16 и 18 типы. Такие онкогенные типы ВПЧ, содержащие в своём ДНК белки Е6 и Е7, способны подавлять активность белков-супрессоров опухолей р53 и рRb, приводя к быстрому злокачественному перерождению папиллом в карциномы.
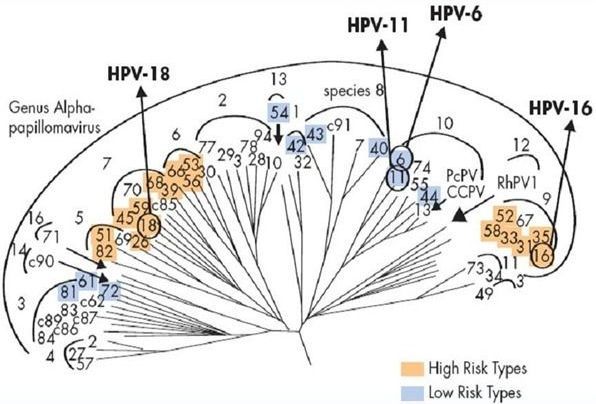
Порядка 90% случаев аногенитальных кондилом вызываются ВПЧ α 6 и 11. Это возбудители низкого канцерогенного риска. [5] К этой же группе низкого риска относят ВПЧ 40, 42, 43, 44, 54, 61, 72, 81.
Проникновение
Вирионы через микроскопические повреждения проникают в базальный слой эпителия, затем прикрепляются к белкам мембраны клетки. Далее они задействуют механизм рецепторного эндоцитоза (при участии интегрина и белка L1 из вирусного капсида) и попадают в цитоплазму. Белок L2 из капсида вируса способствует высвобождению ДНК вируса и попаданию его в ядро. [5]
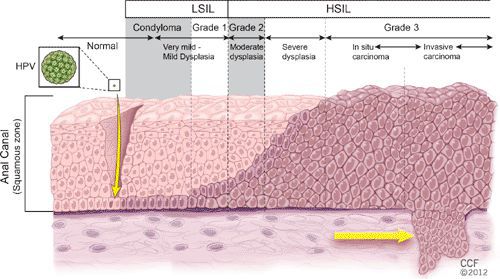
Размножение
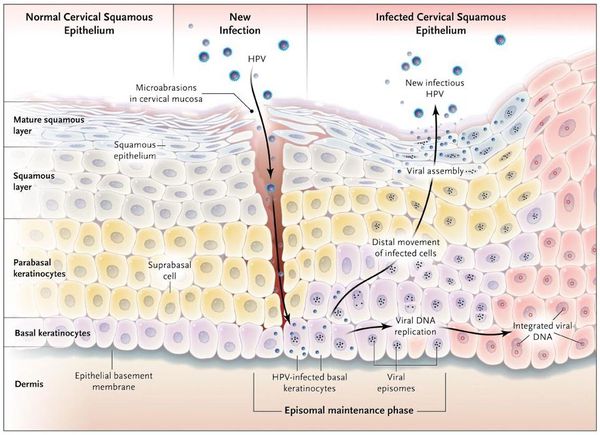
Проявления
Появляются аномальные эндофитные или экзофитные выросты эпителия — папилломы, пятна или кондиломы. Рыхлая слизистая или атипичный эпителий выростов склонен к быстрой травматизации и мацерации (размягчению). На таком фоне быстрее присоединяется вторичная инфекция, появляются болезненность, дискомфорт, обильное отделяемое, воспаление, отёк, неприятный запах, изъязвление кондилом. [2] [3]
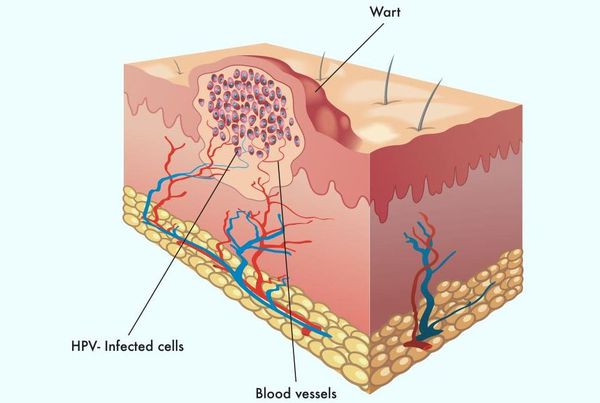
В клетках базального слоя происходит активная репликация вируса, по мере дифференцировки клеток кондилом их кровоснабжение резко обедняется, редуцируют центральные сосуды. Но, оставаясь в верхних слоях эпителия в неактивной форме, именно здесь вирус опасен в плане контактного инфицирования.
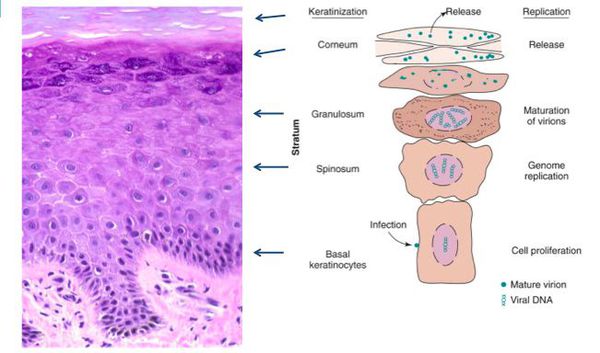
При гистоанализе биопсийных материалов эпителий утолщён, выявляются участки акантоза, папилломатоза. Обнаруживаются койлоциты (изменённые в размерах клетки со светлой цитоплазмой, множеством вакуолей, перинуклеарным светлым ободком). Их ядра гиперхроматичны. Часто встречаются клетки с двумя ядрами и более. [8]
Из вышеперечисленного можно сделать вывод: вирусы, вызывающие образование аногенитальных бородавок, в 90% случаев относятся к типам α 6 и 11 HPV. [6] [7] Они с низкой степенью вероятности могут вызвать малигнизацию (раковое перерождение). Однако часты случаи совместной персистенции (пребывания) вирусов различных типов у одного носителя. Это обязывает пациента и доктора особенно внимательно относится к профилактическим осмотрам, их качеству и регулярности для предотвращения аноректального рака.
Классификация и стадии развития остроконечных кондилом
Остроконечные кондилломы являются наиболее частыми, классическими проявлениями папилломавирусной инфекции кожи и слизистых в аногенитальной области — до 65% от числа заболеваний, передающихся половым путёv. [1]
Другими диагностическими находками могут быть:
- бородавки в виде папул;
- инфильтрация слизистой в виде пятен розовато-серого или коричневого цвета;
- внутриэпителиальная неоплазия;
- бовеноидный папулёз, болезнь Боуэна — отдельный вид папул, они появляются как пятна на слизистых красновато-бурого, оранжево-бурого цвета, на коже цвет образований серовато-розовый;
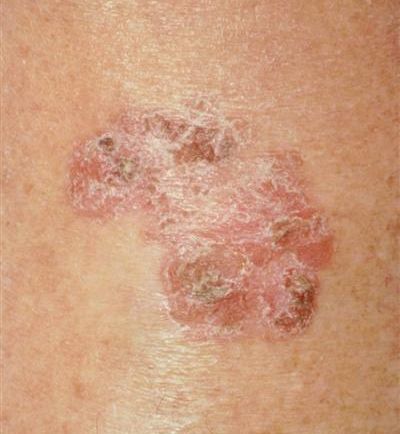
- гигантская папиллома (Бушке — Левенштейна). Её рост начинается с остроконечных кондилом, которые довольно быстро увеличиваются в размерах и количестве, сливаются и превращаются в крупную опухоль с неровной поверхностью, покрытой вегетациями и ворсинчатоподобными выступами.
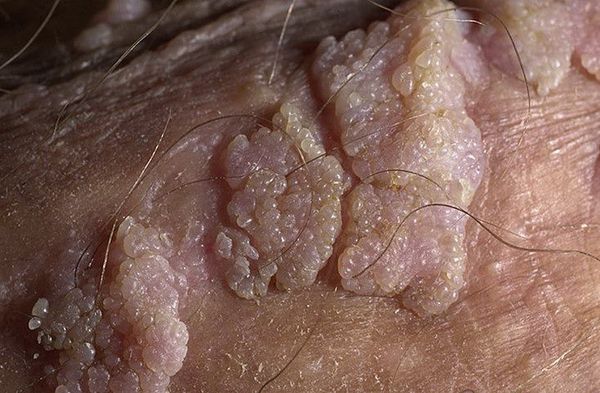
Хотя болезнь (гигантская папиллома) ассоциируется с типами вирусов 6 и 11, с низким риском канцерогенеза, именно в случаях гигантских папиллом происходит подавление белка-супрессора опухолей р53, и образование трансформируется в плоскоклеточный рак. Причиной такой частой малигнизации (озлокачествления) может быть наличие иммунодефицитных состояний, ассоциированных инфекций, хронических дистрофических состояний кожи (склероатрофический лихен, красный плоский лишай). Даже после радикального хирургического лечения [9] папиллома Бушке — Левенштейна склонна к частому рецидивированию. [10]
Осложнения остроконечных кондилом
Эстетические проблемы. Быстро разрастающаяся ткань кондилом, помимо физического дискомфорта, приносит массу неудобств пациенту. Выросты в области наружных половых органов, заднего прохода значительно снижают самооценку и мешают полноценной половой жизни и правильной гигиене.
Нагноение, воспаление. Аногенитальные бородавки имеют свойство быстро травмироваться при незначительных механических воздействиях или трении. Эти микротравмы, ранки становятся воротами для вторичного инфицирования. Появляются эрозии, перифокальное воспаление. Раны начинают мацерироваться (мокнуть), нагнаиваться. При развитии осложнения присоединяются неприятный запах и боль. Проводить тщательную гигиеническую обработку перианальной области из-за разрастаний становится невозможным, что ещё больше усугубляет воспалительный процесс.
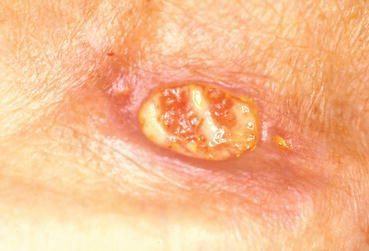
Малигнизация. Типы вирусов с высокой канцерогенной активностью, персистируя (долго находясь) в коже и слизистых, приводят к трансформации клеток и их перерождению в атипичные (раковые) клетки. Как уже упоминалось, аногенитальные бородавки обычно не так опасны в плане раковой трансформации, как вирусное поражение шейки матки (ВПЧ 16, 18 типов и т. д). Но проблема может появиться, если у пациента присутствует два и более типов вируса с различными индексами канцерогенности и имеется иммунодефицитное состояние.
Важно изменение образа жизни в целом для постоянного поддержания здоровья и предупреждения активизации дремлющих вирионов.
Диагностика остроконечных кондилом
При выявлении остроконечных кондилом в перианальной зоне целью дополнительных диагностических исследований является уточнение генотипа ВПЧ, а также исключение внешне схожих с ними образований:
- интрадермальный невус;
- контагиозный моллюск;
- сифилитический шанкр;
- себорейный кератоз.
Быстрым способом установления ВПЧ в образованиях (кондилломах) во время приёма является проба с 5% раствором уксусной кислоты. Под воздействием этого вещества папилломы, вызванные HPV, бледнеют, приобретая сероватый, бледный оттенок, в них визуализируется характерный капиллярный рисунок. Исследование носит предварительных характер.
Минимальные лабораторные исследования:
- серологическая реакция на возбудителей сифилиса;
- обнаружение антител к ВИЧ, гепатитам В,С;
- ПЦР для типирования вируса;
- цитология мазка из шейки матки у женщин;
- цитология мазков-отпечатков;
- исследование биоптатов и удалённых образований — аногенитальных бородавок.
При частых рецидивах болезни, крупных размерах опухолей, быстром их росте или сомнительном диагнозе прибегают к дополнительным методам исследования.
При частых обострениях проводится исследование имунного статуса.
При подозрении на злокачественное перерождение кондилом, папилломах на широком основании, нетипичных выделениях из влагалища или прямой кишки проводят:
- УЗИ вагинальным и ректальным датчиком;
- колоноскопию;
- УЗИ органов брюшной полости;
- рентгенографию органов грудной клетки;
- кольпоскопию;
- исследования на ИППП . [1][12][13]
Часто пациенты направляются на консультацию к гинекологу, урологу, онкологу и дерматовенерологу.
Лечение остроконечных кондилом
В случае с остроконечными кондиломами наиболее результативен комплексный подход к лечению. Следует обязательно информировать пациента о необходимости лечения половых партнёров, их возможном носительстве ВПЧ.
Даются общие рекомендации о необходимости модификации образа жизни для поддержания адекватного состояния иммунитета, предупреждения дополнительного инфицирования другими ИППП:
- упорядочение половой жизни;
- применение барьерных методов контрацепции;
- коррекция веса;
- достаточные физические нагрузки;
- правильное питание и т. д.
Консервативное лечение
Применяются препараты, стимулирующие местный и гуморальный иммунный ответ. Это необходимо, так как у всех больных с папилломатозным поражением выявлялись нарушения интерферонового статуса (системы врождённого иммунитета). [1] Противопоказаниями к терапии иммуномодуляторами являются папилломы на широком основании.
Редуцирование симптомов возможно в трёх из четырёх случаев (до 84%) при единичных кондиломах небольших размеров. [1] [17]
При упорном, рецидивирующем течении болезни, а также если больного беспокоят эстетические моменты, для профилактики раковой трансформации прибегают к хирургическим методам.
Хирургическое лечение
В зависимости от размеров, формы, расположения кондиломы и предпочтений хирурга возможно применение химических, физических, цитотоксических методов удаления.
Физические методы применяются при любых размерах и расположении аногенитальных бородавок. По выбору используется скальпель, лазерная вапоризация, криодеструкция (разрушение ткани бородавки экстремально низкими температурами под воздействием жидкого азота) или радиоволновой способ (radioSURG).
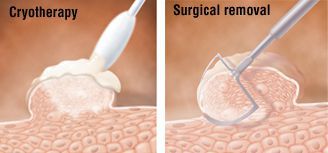
Ткани иссекаются включительно с собственной пластиной дермы. Если удаляется кондилома анального канала, дно раны образует внутренний сфинктер. В перианальной зоне дно раны должна составлять подкожная клетчатка.
Удаление образований не проводится без консультации онколога, если есть малейшие подозрения на малигнизацию (изъязвление, некроз, инфильтративный рост).
Обычно при иссечении кондиломы достаточно местной или спинальной анальгезии (снижения чувствительности к боли). Госпитализация может проводиться в случаях некоторых сопутствующих заболеваний (патология свертывания и другие), а также при невозможности амбулаторного лечения.
Прогноз. Профилактика
Прогноз при своевременном и адекватном лечении остроконечных кондилом благоприятный. Обязательно проведение гистологического исследования удалённых образований для исключения диагноза злокачественной опухоли. В сомнительных случаях необходимы дополнительные консультации гинеколога, дерматовенеролога, онколога, радиолога, лабораторные и инструментальные исследования.
При комплексном лечении обычно все симптомы исчезают. Однако не исключены рецидивы, частота которых колеблется от 10 до 50% и более. На увеличение риска рецидивов влияет общее состояние здоровья пациента, наличие у него сопутствующих заболеваний и иммунодефицитных состояний.
Профилактика включает в себя:
- своевременное, профилактическое обследование у гинеколога, уролога и проктолога;
- коррекцию образа жизни, питания;
- упорядочение половых отношений.
До начала половой жизни можно по схеме пройти вакцинацию поливалентной вакциной от ВПЧ 6, 11, 16, 18 типов (самые частые причины остроконечных кондилом — HPV 6 и 11) и рака шейки матки (HPV 16 и 18). Рекомендуемый возраст для введения вакцины — 9-17 лет (к примеру, в календаре США от 2015 года рекомендуемы возраст вакцинации — 9-11 лет). В ряде стран (США, Австрия, Германия, Франция и др.) вакцинация включена в календарь обязательных прививок. В России в настоящее время это добровольная процедура. [18]
Что такое вагинальный кандидоз (молочница)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Соснина А. С., гинеколога со стажем в 15 лет.
Над статьей доктора Соснина А. С. работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Вагинальный кандидоз (кандидозный вагинит) — поражение слизистой оболочки влагалища дрожжеподобными грибами рода Candida. В быту эту болезнь называют молочницей .
Краткое содержание статьи — в видео:
Candida — это условно-патогенные микроорганизмы, факультативные анаэробы (организмы, способные жить как в присутствии кислорода, так и без него). Они обладают тропизмом — направлением роста на клетки богатые гликогеном, в частности клетки слизистой оболочки влагалища. Самый распространённый вид возбудителя, который встречается в 70—90 % случаев, — Candida albicans.
В последние годы растёт заболеваемость кандидозом, вызванным другими представителями рода Candida. Наиболее часто выявляются:
- С. glabrata (15 %);
- C. dubliniensis (6 %);
- C. tropicalis (3—5 %);
- C. parapsilosis (3 %);
- C. krucei (1—3 %).
Распространение новых видов микроорганизмов связано в первую очередь с бесконтрольным самолечением пациенток, приводящем к возрастающей устойчивости грибов к препаратам [3] [4] .
Частота кандидозного вагинита среди инфекционных заболеваний влагалища и вульвы составляет 30—45 %. Патология занимает второе место среди всех инфекционных заболеваний влагалища и является крайне распространённым поводом для обращения женщин за медицинской помощью. По данным J. S. Bingham (1999):
- к 25 годам около 50 % женщин репродуктивного возраста сталкивались с хотя бы одним диагностированным врачом эпизодом вагинального кандидоза;
- к началу периода менопаузы — около 75 % [17] .
Кандидозный вагинит редко наблюдается в постменопаузе, за исключением тех пациенток, которые получают гормональную заместительную терапию.
Предрасполагающими факторами заболевания являются:
- Механические — ношение синтетического белья, первый половой контакт, травматическое повреждение тканей влагалища, длительное применение внутриматочной спирали.
- Физиологические — беременность, менструация.
- Эндокринные — гипотиреоз, сахарный диабет.
- Иммунодефицитные состояния.
- Ятрогенные (приём антибиотиков, кортикостероидов, иммуносупрессоров, лучевая терапия, химиотерапия, онкологические заболевания, оральные контрацептивы).
- Прочие (авитаминоз, аллергические заболевания, хронические патологии гениталий и желудочно-кишечного тракта).
Заболевание, как правило, не передаётся половым путём, но установлено, что оно связано с характером половых контактов: анально-вагинальным и орогенитальным. Также не исключается вероятность развития кандидозного баланопостита у половых партнёров пациенток с вагинальным кандидозом.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы вагинального кандидоза
Основные симптомы при вагинальном кандидозе:
- жжение и зуд в области влагалища и вульвы;
- творожистые выделения из влагалища;
- расстройства мочеиспускания;
- боль при половом акте.
Зуд может усиливаться после водных процедур, полового акта, ночью во время сна и в период менструации [1] .
В целом симптомы вагинального кандидоза нарастают перед менструацией. При беременности проявление болезни также усугубляется, это связано со снижением иммунитета у беременных женщин.
Объективные признаки вагинального кандидоза:
- отёк и гипермия слизистой оболочки влагалища и наружных половых органов;
- белые или зеленовато-белые наложения на стенках влагалища;
- покраснение слизистой влагалища.
При осложнённом кандидозе на коже наружных половых органов появляются везикулы — пузырьки, возвышающиеся над уровнем кожи или слизистой и заполненные прозрачным или мутным содержимым, которые могут вскрываться и образовывать эрозии. При вагинальном кандидозе также могут наблюдаться трещины слизистой вульвы, задней спайки и перианальной области [2] .
Патогенез вагинального кандидоза
Грибы рода Candida относятся к условно-патогенной микрофлоре, которая присутствует как в окружающей среде, так и на поверхности кожных покровов и слизистых оболочках здорового человека (в полости рта, кишечнике, влагалище). При снижении защитных сил организма возможно повышение адгезивных свойств (способности прилипать) грибов с прикреплением их к клеткам эпителия влагалища, колонизацией слизистой оболочки и развитием воспалительной реакции [7] .
Вагинальный кандидоз зачастую затрагивает только поверхностные слои эпителия влагалища без проникновения возбудителя в более глубокие слои слизистой оболочки. Однако в редких случаях эпителиальный барьер преодолевается и происходит инвазия в подлежащую ткань с последующей гематогенной диссеминацией (распространением возбудителя инфекции из первичного очага заболевания по всему органу или организму посредством кровотока) [8] [9] .
Основные этапы патогенеза:
- Адгезия (прилипание) грибов на слизистой и колонизация.
- Инвазия (проникновение) в эпителий.
- Преодоление эпителиального барьера.
- Проникновение в соединительную ткань.
- Преодоление защитных механизмов ткани.
- Попадание в сосуды.
- Гематогенная диссеминация.
При вагинальном кандидозе воспаление происходит в верхних слоях эпителия влагалища. Причина состоит в том, что поддерживается динамическое равновесие между грибом, который не может проникнуть в более глубокие слои, и организмом, который сдерживает его распространение. Соответственно инфекция может долго развиваться в одном месте, проявляясь творожистыми выделениями из влагалища. Обострение заболевания происходит при сдвиге равновесия между развитием грибов и защитными силами организма.
Классификация и стадии развития вагинального кандидоза
Согласно национальным клиническим рекомендациям [18] , выделяют две формы вагинального кандидоза:
- острую — до трёх обострений в год;
- хроническую (рецидивирующую) — не менее четырёх обострений в год.
По классификации, предложенной D.A. Eschenbach, вагинальный кандидоз подразделяют на два типа:
У женщин различают три формы заболевания:
- вагинит (воспаление влагалища); (воспаление влагалища и вульвы); (воспаление шейки матки).
У мужчин выделяют:
- баланит (воспаление головки полового члена);
- баланопостит (воспаление крайней плоти и головки полового члена); (воспаление мочеиспускательного канала).
Для острой формы вагинального кандидоза характерны выраженные симптомы: обильные выделения из влагалища, жжение и зуд во влагалище и наружных половых органах. На фоне таких симптомов нередко снижается трудоспособность пациентки и развиваются неврозы. Острая форма вагинального кандидоза встречается наиболее часто и формируется в результате увеличения количества грибов рода Candida во влагалище на фоне снижения иммунитета пациентки.
Рецидивирующий вагинальный кандидоз — встречается у 10—15 % женщин репродуктивного возраста и проявляется четырьмя и более обострениями за год [11] .
Неосложнённая форма заболевания предполагает впервые выявленный или возникающий менее четырёх раз в год вагинальный кандидоз с умеренными проявлениями вагинита у пациенток без сопутствующих факторов риска (сахарный диабет, приём глюкокортикоидов, цитостатиков и др.).
При осложнённом вагинальном кандидозе наблюдаются яркие объективные симптомы: покраснение, отёк, образование язв, трещин слизистых оболочек и кожи перианальной области. Также характерны рецидивы четыре и более раз в год. Заболевание часто возникает на фоне сахарного диабета, ВИЧ-инфекции, терапии глюкокортикоидами и цитостатиками. Возбудителем заболевания в данном случае являются как C. albicans, так и другие грибы рода Candida.
Осложнения вагинального кандидоза
К осложнениям вагинального кандидоза у женщин относятся:
- стеноз влагалища;
- воспалительные патологии органов малого таза — сальпингит, оофорит и другие;
- заболевания мочевыделительной системы — цистит, уретрит[2] .
Стеноз влагалища развивается при воспалении стенок влагалища. При этом просвет влагалища сужается, а стенки влагалища становятся плохо растяжимы. Пациентки испытывают боль при половом акте.
Сальпингит — инфекционно-воспалительное заболевание фаллопиевой (маточной) трубы. Возникает при переходе инфекции восходящим путем из влагалища, не исключен также и гематогенный путь передачи. Сальпингит чаще всего протекает в сочетании с оофоритом — воспалением яичника. Поражение может быть как односторонним, так и двусторонним. Пациентки испытывают боль в области придатков, внизу живота слева или справа, повышается температура тела, возникает общее недомогание, слабость, а иногда и тошнота со рвотой. При несвоевременном лечении данного осложнения высок риск бесплодия, наступления внематочной беременности, возникновения спаечного процесса, приводящего к оперативному вмешательству, инфицированию органов брюшины и малого таза. Сальпингит особенно опасен в случаях, когда с кандидозом сочетаются другие инфекции [1] .
Уретрит — воспаление слизистой мочеиспускательного канала. Проявляется болезненным мочеиспусканием, чувством жжения в области уретры, выделением с мочой крови или гноя, дискомфортом при соприкосновении с бельём, слипанием краёв уретры, покраснением области вокруг мочеиспускательного канала.
Цистит — воспаление мочевого пузыря. Патология возникает при попадании возбудителя восходящим путём через уретру в мочевой пузырь. Симптомы цистита схожи с симптомами уретрита, однако есть некоторые отличия: частые позывы к мочеиспусканию при небольшом количестве мочи, чувство неполного опорожнения мочевого пузыря, боль, резь в конце мочеиспускания, помутнение мочи, повышение температуры тела, боли внизу живота.
На фоне вагинального кандидоза возрастает частота осложнений при беременности, а также увеличивается риск инфицирования плода.
Кандидоз плода может вызвать его внутриутробную гибель или приводить к преждевременным родам. После родов у женщин возможно развитие кандидозного эндометрита — воспалительного процесса в тканях, выстилающих внутреннюю полость матки.
Диагностика вагинального кандидоза
Диагностика вагинального кандидоза основывается на характерных жалобах пациентки, данных анамнеза, клинических проявлениях, выявленных при гинекологическом осмотре. В зеркалах видна гиперемия, отёк слизистой, белые налёты на стенках влагалища.
Независимо от этих признаков, подтверждение диагноза должно основываться на лабораторных данных:
- Микроскопия мазков вагинального отделяемого — позволяет выявить споры и мицелий гриба.
- Культуральный метод — посев влагалищного содержимого на искусственные питательные среды. Метод определяет количество, видовую принадлежность, чувствительность к противогрибковым препаратам, а также характер и степень заселения другими микроорганизмами. Культуральный метод дополняет микроскопию.
- Серологическая диагностика (РСК). Определяет антитела против антигенов грибов рода Candida. Такая диагностика имеет значение при генерализации процесса.
- Молекулярно-биологические методы. Направлены на обнаружение специфических фрагментов ДНК Candida spp. Применяют метод полимеразной цепной реакции (ПЦР).
- Иммунофлюоресцентная диагностика (Candida Sure Test) проводится в случае рецидивирующего течения вагинального кандидоза [15] .
К дополнительным методам диагностики относятся: изучение микробиоценоза кишечника, обследование на инфекции, передаваемые половым путём, внутривенный тест на толерантность к глюкозе [16] .
Дифференциальную диагностику проводят со следующими заболеваниями:
- генитальным герпесом; ;
- аэробным вагинитом;
- кожными заболеваниями (экземой, красным плоским лишаём, склеродермией, болезнью Бехчета и др.).
Лечение вагинального кандидоза
Показаниями к назначению терапии вагинального кандидоза являются жалобы пациентки, клинические проявления и лабораторное подтверждение наличия грибов рода Candida. Лечение не требуется при обнаружении грибов без каких-либо клинических проявлений (кандидозоносительство). Это правило обусловлено тем, что грибы рода Candida могут содержаться в небольшом количестве во влагалище и являются частью нормальной микрофлоры, если их количество не превышает пороговое значение 10 4 .
Механизм действия противогрибковых препаратов — нарушение синтеза эргостерола (вещества в составе клеточных мембран грибов), что приводит к образованию дефектов в мембране микроорганизма. В зависимости от дозы антимикотики проявляют фунгистатическое (замедление роста) или фунгицидное (полное уничтожение) действие [15] .
Существуют различные группы препаратов для лечения вагинального кандидоза:
- антибиотики (пимафуцин, амфотерицин В, нистатин, леворин);
- имидазолы (клотримазол, сертаконазол, кетоконазол, гино-певарил, миконазол);
- триазолы (итраконазол, флуконазол);
- комбинированные препараты ("Тержинан", "Полижинакс", "Пимафукорт", "Клион Д", "Макмирор комплекс");
- препараты разных групп (флуцитозин, гризеофульвин, дафнеджин, нитрофунгин, йодат поливинилпирролидон).
Лечение подбирается гинекологом индивидуально для каждой пациентки, учитывая клиническую картину, форму заболевания и степень выраженности симптомов. Но важно отметить, что при лечении молочницы при беременности флуконазол противопоказан, так как он может негативно повлиять на развитие плода [19] [20] .
При лечении острых форм вагинального кандидоза назначают местное лечение. Препарат не всасывается в системный кровоток, а действует в области влагалища и слизистой. Примеры схем лечения:
-
150 мг в виде вагинальных свечей один раз в сутки в течение трёх дней; один аппликатор крема на ночь вагинально в течение трёх дней; одна свеча на ночь один раз в сутки в течение восьми дней; одна таблетка на ночь в течение 10 дней.
При хроническом кандидозе наряду с местным лечением применяют системные антимикотики:
-
150 мг один раз внутрь; 200 мг внутрь два раза с интервалом 12 часов в течение одного дня или 200 мг в сутки в течение трёх дней.
При рецидивирующей форме заболевания (более четырёх эпизодов в год) применяют схему:
-
150 мг внутрь три раза с интервалом 72 часа в 1,4 и 7 день лечения.
Для купирования рецидивов препарат применяют в дозировке 150 мг один раз в неделю в течение шести месяцев.
В последние годы всё больше исследуется способность C. albicans формировать биоплёнки — вещества на поверхности колонии микроорганизмов, которые служат барьером для проникновения лекарственных средств и обеспечивают выживание. Основным полисахаридом, определяющим развитие резистентности к антибиотикам, является глюкан. Его рассматривают как одну из причин формирования резистентности к антимикотическим препаратам. Этим объясняется отсутствие эффекта при лечении у некоторых больных. Таким пациенткам можно порекомендовать препарат фентиконазол 600 мг в сутки с интервалом в три дня. Лекарство отличается от других способностью преодолевать биоплёнки, тем самым повышая эффективность лечения при резистентности к другим препаратам.
Прогноз. Профилактика
При своевременном обращении пациентки к врачу, лабораторном обследовании и отсутствии самолечения прогноз благоприятный. Самолечение опасно из-за риска рецидива заболевания, его хронизации и возникновения резистентности к препарату, неверно выбранному пациенткой или при неадекватной дозе.
Чтобы повысить эффективность терапии пациентки должны следовать схеме лечения, индивидуально назначенной гинекологом. Во время лечения и диспансерного наблюдения необходимо соблюдать половой покой или применять барьерные методы контрацепции. Повторно обратиться к врачу для контроля анализов следует через 7-10 дней [12] .
Контагиозный моллюск – это вирусное заболевание, передаваемое половым путем. Рассмотрим контагиозный моллюск у женщин: локализация проявлений, причины появления, симптомы и профилактика заболевания.
Пугающие фото контагиозного моллюска у женщин

Женщины инфицируются контактным путем при соприкосновении с пораженной кожей, а также через общие предметы быта и одежду. Тогда проявления обычно наблюдаются на лице, шее, в области подмышек, туловища. И также во время полового акта.
Тогда симптомы проявляются в виде плотных образований на нижней части живота, ягодицах, больших и малых половых губах, кожи промежности, внутренней поверхности бедер, на слизистой влагалища, перианально.
Именно такую локализацию можно видеть чаще всего на фото контагиозного моллюска у женщин в паху. Хотя, конечно, женщинам менее приятно видеть фото контагиозного моллюска на лице у женщины.
Заражению почти всегда сопутствует снижение иммунитета, в том числе ВИЧ.
Симптомы контагиозного моллюска у женщин
Постепенно появляются плотные блестящие узелки розового цвета разных размеров до 0,5 см в диаметре у лиц с нормальным иммунитетом, а у ВИЧ-инфицированных размером до 1-2 см с кратером вдавления в центре, которые растут в течение от нескольких недель до 3 месяцев.
При их надавливании выделяется творожистая масса. Особенно таким симптомы беспокоят при контагиозном моллюске у женщин на лобковой части. Образования могут быть единичными, а могут формировать целые группы.
С момента попадания возбудителя до первых проявлений болезни проходит от 14 дней до 6 месяцев.
Всем женщинам с контагиозным моллюском рекомендовано обследование на ЗППП и ВИЧ.
Профилактика:
1. Соблюдение правил личной гигиены, таких как ежедневная смена нательного и еженедельная смена постельного белья, пользование только своими личными вещами (мочалкой, полотенцем и т.д), ежедневный душ, особенно после посещения бассейна, сауны, полового акта.
2. Разборчивость в выборе половых партнеров.
3. Раннее выявление случаев заболевания, своевременное лечение больных и их половых партнеров.
4. Во время лечения изоляция – использование своих личных вещей и посуды, избегать половых и тесных физических контактов, не посещать бассейн и сауну.
Читайте также:

