Капельницы от инфекции при беременности
Обновлено: 25.04.2024

Во время вынашивания ребенка в организме женщины происходят различные изменения. Поэтому у беременных часто диагностируют анемию ― падение уровня гемоглобина, в большинстве случаев железодефицитную. Как развивается история болезни при таком заболевании ― узнаете из статьи. Когда женщина вынашивает ребенка, происходит разжижения крови и активное потребление железа и фолиевой кислоты. Кислород соединяется с гемоглобином и переносится по кровеносным сосудам в клетки, которым он необходим для окислительной реакции. Если до беременности железа требовалось 0,6 мг/сутки, то во время ― 3,5 мг/сутки. Коррекцией занимается врач-акушер-гинеколог.
Введение в/в железа цена
| Наименование | Цена |
| Прием врача акушера-гинеколога по ведению беременности | 1500₽ |
| Лабораторная диагностика железодефицитной анемии( общий анализ крови, железо в сыворотке, трансферрин, ферритин)+забор материала | 2000₽ |
| Внутривенное введение препаратов железа без стоимости самого препарата (свыше 60 минут) | 2000₽ |
* Лекарственные препараты железа не входят в стоимость капельницы и приобретаются пациенткой самостоятельно в аптеке по назначению врача
Железодефицитная анемия во время беременности
Гемоглобин ― это часть крови, белок, который способен связываться с кислородом и переносить его в разные участки организма. Он находится в эритроцитах. Один грамм такого белка переносит 1,34 мл кислорода к тканям. У женщин его норма составляет 120–160 г/л. Патологический процесс, в результате которого в крови беременных падают эти показатели из-за недостатка железа, называется железодефицитной анемией (ЖДА).
Железодефицитная анемия при беременности приводит к таким последствиям:
- дефицит кислорода, необходимого для развития головного мозга и других органов ребенка;
- плохое самочувствие, слабость у женщины;
- увеличение риска преждевременных родов;
- повышенная опасность инфицирования.
Поэтому к вопросам лечения и профилактики ЖДА нужно подходить серьезно.
Гинекология по акции
Причины железодефицитной анемии у беременных
Снижение гемоглобина возникает в результате:
- Потери крови по разным причинам ― маточные кровотечения, из пищеварительного канала, носа, почек, легких, десен. Они возникают в результате травм или хирургических операций, удаления зубов, донорства, лечебного кровопускания, патологических менструаций, язвы желудка и двенадцатиперстной кишки, гастрита, геморроя, опухолей, генетических заболеваний, инфекций.
- Дефицитажелеза из пищи ― часто наблюдается у вегетарианцев, при лечебном голодании, диетах, однообразном и нерегулярном питании.
- Нарушения его всасывания ― из-за дефицита хлористоводной кислоты в желудочном соке, воспалений, рубцов, атрофических изменений, при преобладании молочных продуктов, недостатке витаминов, глистной инвазии.
- Проблем с транспортировкой ― железо, накопленное в слизистых оболочках и печени, не может абсорбироваться, т.к. возникла мутация гена.
- Недостаточного уровня до беременности, часто возникающее с рождения ― при предлежании плаценты, ее травмах, кесаревом сечении, ЖДА у матери, преждевременных родах, многоплодной беременности, слишком ранней перевязке пуповины.
В некоторых случаях проблемы связаны с полученными ожогами, которые вызывают нарушение обменных процессов при нормальном уровне показателя.
Симптомы железодефицитной анемии у беременных
Как проявляется ЖДА, зависит от степени и скорости разрастания. К основным симптомам относят:
- общая слабость;
- недомогание;
- падение трудоспособности;
- изменение вкуса;
- сухость во рту;
- жжение на языке;
- ощущение комка в горле;
- учащенное сердцебиение;
- сбившийся ритм дыхания;
- заеды на губах;
- сухие волосы, отсутствие блеска, ломкость, истончение, поредение, седина;
- раздражение вульвы;
- ломкие, матовые, плоские, расслаивающиеся ногти;
- невозможность сосредоточиться;
- беспричинная усталость;
- раздражительность;
- плаксивость;
- бледность, зеленоватый оттенок кожи, шелушение, трещины, дряблость;
- плохой аппетит;
- постоянно клонит в сон.
Когда нехватка железа скрытая, признаки выражены слабее.
Диагностика железодефицитной анемии у беременных
Заболеванию присвоен код по МКБ-10 (Международной классификации болезней) О99.0. Для постановки диагноза при беременности назначаются анализ крови, мочи и дифференциальная диагностика. В первом случае проводят клиническое и биохимическое исследование.
Анализ на содержание гемоглобина в крови показывает падение его уровня и уменьшение размера эритроцитов. Анемию диагностируют, если железосодержащий белок составляет меньше 110 г/л в первом триместре, 105 ― во втором и третьем. Значение ниже 70 г/л характеризуют тяжелую степень. Клинические рекомендации ВОЗ рекомендуют использовать для диагностики объем красных кровяных клеток (гематокрит), если он составляет меньше 33%.
Дифференциальная диагностика позволяет отличить железодефицитную анемию от других. Для ЖДА характерно:
- снижение цветового показателя крови меньше, чем 0,86;
- количество молодых эритроцитов (ретикулоцитов) менее 0,5%;
- падение ферритина;
- снижение концентрации сывороточного железа;
- повышение общей железосвязывающей способности;
- снижение насыщенности железом трансферрина.
По показаниям могут проводиться стернальная пункция, трепанобиопсия, эзофагогастродуоденскопия, УЗИ внутренних органов, исследование уровня фолиевой кислоты и В12 в сыворотке. Это позволяет разработать рекомендации для эффективной терапии.
Лечение железодефицитной анемии при беременности
По протоколу начать необходимо с питания, богатого белком и железом. Однако из пищи всасывается не больше 20% этого вещества, поэтому основной упор делается на медикаменты. При необходимости быстро восполнить дефицит для лечения ЖДА у беременных применяют раствор для внутривенного введения Феринжект. Он приводит уровень железа в норму в несколько раз быстрее препаратов в форме таблеток.
Феринжект используют в такой дозировке: при разовом введении не больше 15 мг железа на 1 кг веса женщины для внутривенных инъекций и 20 мг для внутривенных инфузий. За неделю суммарно вводят до 20 мл Феринжекта. Применение средства должно проходить по рекомендации и под контролем врача после комплекса необходимых анализов.
Железодефицитная анемия характеризуется неприятными последствиями, но хорошо подается лечению при условии правильной и своевременной диагностики.

Любое простудное или респираторное заболевание на ранних сроках беременности, во время первичного формирования плода, может привести к непредсказуемым последствиям и осложнениям. Дело усложняется тем фактом, что большинство медикаментозных препаратов абсолютно противопоказаны к применению во время вынашивания плода.
В связи с этим, лечение и профилактика простуды у беременных - важный вопрос, подходить к которому следует особенно ответственно! Основной тезис звучит так: осторожно относиться к лекарствам и применять мягкие профилактические меры, основанные на методах нетрадиционной медицины, чтобы избежать респираторных заболеваний и гриппа.
Это очень хрупкая система, в его работу вмешиваться не нужно, но поддерживать и укреплять обязательно. Беременность относится к разряду особых, пусть даже и временных, состояний, во время которых женщине нужна дополнительная защита.
В данном вопросе помогут простые рекомендации, которые доступны каждому:
• В период частой смены погоды, необходимо теплее одеваться, уделяя особое внимание обуви.
• Во время эпидемии, беременной женщине лучше воздержаться от нахождения в местах скопления людей - транспорте, метро, магазинах и больницах. Если существует острая необходимость, для предупреждения возможного заражения, перед выходом из дома следует надевать защитную респираторную маску.
• Необходимо особенно тщательно соблюдать правила гигиены после посещения улицы и общественных мест. По возвращении домой, первым делом следует тщательно мыть руки.
Интересно: более 90% всех острых респираторных инфекций вызвано вирусами, около 10% приходится на бактерии и другие патогены. Соответственно, мыло можно использовать любое, необязательно антибактериальное.
• Перед выходом на улицу можно смазывать слизистую оболочку носа оксолиновой мазью. По возвращению домой - промывать верхние дыхательные пути содовым раствором.
• Рационализация питания и прием витаминов позволит усилить иммунную защиту. Особенно полезно употребление в пищу фруктов и овощей, обогащенных витаминами и не прошедших термическую обработку.
Интересно: еще наши бабушки говорили: чтобы не заболеть, нужно пить куриный бульон! Странно, но до недавнего времени ученые не придавали большого значения этому профилактическому средству. Пульмонолог Стефан Реннард решил выяснить, правда это или нет. Профессор провел исследование и доказал, что употребление куриного бульона влияет на подвижность нейтрофилов, лейкоцитов, защищающих организм от инфекций и активирующих иммунную систему.
- Прием витаминов можно осуществлять, используя готовые фармацевтические поливитаминные комплексы. Прежде, чем выбирать препарат, необходимо проконсультироваться с врачом.
- Соблюдение режима и длительности сна - не менее 9 часов в день. Следует минимизировать возможность психотравмирующих ситуаций.
- Соблюдение чистоты в жилом помещении (проветривание, влажная уборка).
- Увлажнение воздуха является важным аспектом в профилактике гриппа и респираторных заболеваний. Если в доме беременной используются кондиционеры или обогреватели, целесообразнее всего будет приобрести механический увлажнитель воздуха.
Медикаментозные средства профилактики
- Гриппферон - лекарственный препарат в форме капель для носа, оказывающий профилактику и лечение гриппа, не противопоказан беременным и кормящим женщинам. Лекарство стимулирует повышение иммунитета, обладает выраженным противовирусным действием, способным защищать от простудных заболеваний, инфекций и разновидностей гриппа.
- Аскорбиновая кислота - может применяться как отдельный источник витамина С в синтетическом варианте, при сниженной суточной дозе потребления с продуктами питания. Аскорбиновая кислота не только предупреждает заражение, но и борется с вирусами, которые уже проникли в организм женщины.
- Виферон - мазь для носа, которая назначается для профилактики гриппа и респираторных инфекций во время эпидемии. Мазь обладает защитными и иммуномодулирующими действиями, а также позволяет бороться с нарушениями, которые уже происходят в организме на момент использования. Виферон в виде назальной мази не имеет противопоказаний к применению у беременных на любом сроке, включая первый триместр.
- Аквамарис - натуральный медикаментозный препарат в виде назального спрея, позволяющий увлажнять слизистую носа, тем самым снижая риск проникновения вирусов гриппа в носовую полость.
Хотелось бы сказать несколько слов о таком методе профилактики, как вакцинация. Чаще всего будущая мама может подвергнуться риску заразиться в связи ежегодной эпидемией гриппа. Эта болезнь опасна для беременной именно своими осложнениями: пневмония, бронхит, отит. Грипп у беременной может отразиться и на здоровье плода. Больше всего он опасен в ранние сроки беременности, когда закладываются и формируются ткани и органы эмбриона человека. Вирусная интоксикация или воздействие лекарства может привести к патологии органов ребёнка. На более поздних сроках беременности существует опасность инфицирования плода.
Самым опасным последствие гриппа у беременной женщины является угрожающий выкидыш или преждевременные роды!
Вполне естественно, что будущие мамы часто задаются вопросом, делать или нет прививку.
В период планируемой беременности прививка от гриппа делается за 1 месяц до неё: формирование иммунитета происходит 2–4 недели. Защита после прививки сохраняется около года.
Если заражение все же произошло, принять меры нужно сразу, при обнаружении по крайней мере одного симптома заболевания. Здоровье беременной женщины и ее будущего ребенка полностью зависит от ее ответственности и бережного отношения к собственному организму.
Первыми в ход пойдут проверенные народные средства. Поскольку парить ноги беременным нельзя, попарьте руки, и это облегчит носовое дыхание. Укутайтесь, наденьте шерстяные носки и заберитесь под одеяло: тепло, покой и сон хорошо помогают при простуде. Не забудьте про обильное питье – горячий зеленый чай с лимоном и медом, чай с липовым цветом, клюквенный морс, отвар шиповника, компот из сухофруктов. Имбирь в виде чая тоже помогает, причем не только при катаральных симптомах, но при тошноте по утрам.
Подойдут и различные напитки из горячего молока. В молоко можно добавлять мед, а лучше всего варить его на луке. Сразу нужно подчеркнуть, что далеко не все травы при простуде во время беременности можно применять. Вот список лекарственных растений, которые противопоказаны: алоэ, анис, барбарис, девясил (трава и корень), донник, душица, зверобой, земляника (листья), калина (ягоды), малина (листья), мелисса, любисток, полынь, солодка (корень), чистотел, шалфей. Соответственно, не следует принимать и препараты, содержащие эти растения.
К применению лекарственных средств при простуде во время беременности необходимо относиться с большой осторожностью!
Противопоказано применять следующие препараты : Пертуссин, Туссин плюс, Джосет, Гликодин, Аскорил, Трависил, Бронхолитин, АЦЦ, Гриппекс, Коделак, Терпинкод. Не стоит применять леденцы и пастилки от боли в горле или от кашля также нежелательны в связи с вероятностью развития аллергических реакций.
Спрей Пиносол, судя по указанным в инструкции компонентам, при беременности не опасен. Однако находящиеся в составе препарата эфирные масла - сосны обыкновенной, мяты перечной, эвкалиптовое, тимол, гвайязулен (масло цитварной полыни) - могут привести к аллергической реакции с отеком слизистой носа.
Свечи Виферон допускается применять только после 14 недель от начала зачатия. Этот препарат содержит рекомбинантный человеческий интерферон альфа-2, аскорбиновую кислоту и альфа-токоферола ацетат и оказывает противовирусное, иммуномодулирующее и антипролиферативное действие. Его используется в лечении различных инфекционно-воспалительных заболеваний взрослых и детей (в том числе новорожденных). В форме мази Виферон используется для лечения герпетических поражений кожи и слизистых. Мазь наносят тонким слоем на пораженные участки кожи 3-4 раза в сутки в течение 5-7 дней.
Гомеопатический препарат Стодаль, включающий преимущественно растительные ингредиенты, воздействует на разные виды кашля и оказывает отхаркивающее и бронхолитическое действие.
Вибуркол –гомеопатические свечи - обладают анальгезирующим, противовоспалительным, седативным, спазмолитическим действием. Их назначают в комплексной терапии ОРВИ и других неосложненных инфекций (в том числе у новорожденных), а также при воспалительных процессах ЛОР-органов и воспалительных заболеваниях мочеполовой системы.
Итак, легкое недомогание можно попытаться устранить самостоятельно, однако есть условия, при которых необходим вызов врача на дом:
- Длительное повышение температуры тела;
- Миалгия, чувство усталости, повышенная утомляемость, общее разбитое состояние;
- Затруднение дыхания, появление комков в носоглотке и сухого или влажного лающего кашля;
- Беременную беспокоит сильная давящая головная боль.
В заключение, хотелось бы подчеркнуть важность лечения хронических заболеваний до беременности, здорового образа жизни во время вынашивания ребёнка и выполнения всех предписаний врача.
Желаю будущим мамам и их близким стараться поддерживать хорошее настроение: оптимисты живут дольше и радостнее, они более продуктивны. Чаще вспоминайте свои победы и приятные моменты и все будет хорошо!
Бесплодие по причине половой инфекции — беда, но поправимая правильным лечением. Болезнь может протекать незаметно для женщины и впервые заболевание предположат при проведении УЗИ плода. Беременная женщина может передать возбудителя плоду, если при этом появятся симптомы заболевания в виде нарушения его развития или он погибнет, то такое состояние называется внутриутробной инфекцией.
Если больной будущей мамой по общему кровотоку передан возбудитель, но никаких клинических симптомов не развивается, это будет внутриутробное инфицирование. Такое инфицирование после рождения ребенка может проявиться активизацией инфекционного процесса. В этом случае иммунитет беременной достаточно силен, чтобы защитить развивающегося в матке ребенка.
Всегда ли инфекция при беременности опасна для будущего ребенка?
Из нескольких десятков возбудителей, опасных в отношении внутриутробного инфицирования, далеко не все фатальны, не существует корреляции между тяжестью протекания заболевания у беременной и возможными осложнениями в развитии. Легко протекающее у женщины заболевание или совсем не проявляющееся симптомами может стать причиной тяжелых аномалий и смерти плода, тогда как тяжелая заразная болезнь может пройти для будущего ребенка совершенно незаметно.
Почему иммунитет беременной не защищает?
Иммунитет в этот период ослаблен, так природа сохраняет не совсем тождественное по генетическому набору будущее потомство. Сильный иммунитет не дал бы прикрепиться плодному яйцу. Некоторым вирусам для размножения идеально подходят ткани эмбриона, где все процессы очень активны и стремительны. При проникновении в беременную матку они способны вызвать поражения, чаще всего в начальный период завершающиеся выкидышем, а позже остановкой развития или врожденными дефектами.
Не только тропизм возбудителя к тканям может привести к повреждениям, но и выделение токсичных продуктов и распад клеток матери, очень важно в какой период закладки органов началась болезнь. Не всегда на УЗИ удается выявить патологию, в части случаев необходимы уточняющие анализы, которые позволят прицельный поиск.
Заболевание в разные периоды беременности
Любое инфекционное заболевание во время беременности опасно, потому что повышение температуры чуть выше 37,7°С уже угрожает самопроизвольным выкидышем или преждевременными родами.
Как проявляются при беременности наиболее распространенные инфекции?
- Ветряная оспа без осложнений маме не опасна и к выкидышу не приводит, но треть новорожденных погибает, если беременная заболела за неделю-полторы до родов. Ветрянка вначале беременности у каждого двадцатого приводит к атрофии или уродующим конечности изменениям, недоразвитию мозговой коры. Если женщина контактировала с заразным больным, вводится иммуноглобулин.
- Вирусные гепатиты повышают риск недоношенности, аномалий развития не вызывают, но приводят к врожденному гепатиту.
- Грипп опасен самой женщине, поскольку снижение иммунной защиты способствует внедрению пневмококка и развитию тяжелой пневмонии со смертельным исходом. Вирус проходит через плаценту и может состояться выкидыш или преждевременные роды, но отклонений у ребенка не бывает. А вот прием амантадина беременной способен привести к аномалиям развития систем и органов. Профилактические прививки от гриппа и пневмококка помогают избежать тяжелой пневмонии.
- Краснуха у беременной течет не тяжелее, чем у остальных, но многократно возрастает частота выкидыша и гибели, если этого не случится, то заражение отзовется многочисленными дефектами. В третьем триместре возможен благополучный для ребенка исход. Все молодые женщины должны пройти вакцинацию до беременности.
- Корь перед родами угрожает врожденной инфекцией, в остальное время приводит к самопроизвольному аборту и недоношенности, но аномалии развития не характерны. Тем не менее, если женщина не переболела корью, ей необходима прививка на этапе планирования потомства.
- Цитомегаловирусная инфекция позволяет выносить ребенка, но при внутриутробном заражении возможна гибель или недоразвитие мозга. Бессимптомная инфекция беременной приводит к неврологической патологии с нарушениями зрения и слуха у каждого десятого новорожденного.
- Эпидемический паротит вызывает осложнения у женщины, вначале беременности может вызвать выкидыш, но аномалии развития не характерны.
- Хламидиоз способен привести к внутриутробному заражению, но клинические симптомы появятся уже при рождении в виде нетяжелого поражения слизистой глаз или пневмонии.
- Боррелиоз или болезнь Лайма повышает вероятность плодной гибели и выкидыша, но беременные переносят её без каких-либо особенностей.
Что необходимо делать?

Погрешности питания, пищевая и лекарственная аллергия, инфекции вызывают интоксикацию. Эффективный метод борьбы с ее симптомами — устранение причины. Вывести из организма алкоголь, аллергены и инфекционные токсины помогают энтеросорбенты.
Видео по статье
Что такое сорбенты
Сорбенты – препараты, которые нейтрализуют вредные вещества путем их поглощения, и выводят через желудочно-кишечный тракт. Наибольшей популярностью пользуются энтеросорбенты – большая группа препаратов, принимаемых внутрь. Для приема внутрь фармацевты предлагают таблетки, капсулы, гели, жидкости. Сорбенты связывают вещества, находящиеся в кишечнике, не дают им попасть в кровь и усугубить состояние пациента.
Основные характеристики сорбентов
- угольные (основа – активированный уголь);
- силикатного происхождения (основа – кремниевые соли);
- соединения алюминия или глинистых минералов;
- растительного происхождения.
Результат терапии во многом зависит от такой важной характеристики, как сорбционная активность. Она определяет, какое количество вредных веществ способен поглотить сорбент на единицу своей массы.
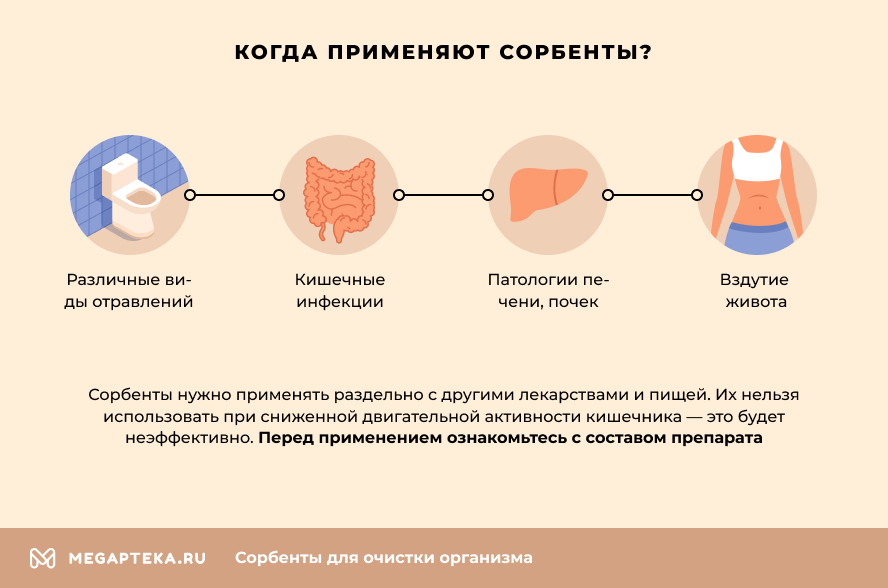
Когда назначают
- различные виды отравлений;
- кишечные инфекции;
- патологии печени, почек;
- вздутие живота.
Также препараты используют в комплексной терапии вирусных гепатитов, пищевых и лекарственных аллергий.
Сорбенты для очистки организма
Какой выбрать сорбент - рейтинг
- быть универсальным;
- обладать высокой сорбционной активностью;
- выводиться из организма в максимально короткие сроки.
Имеет значение и форма выпуска. Принимать таблетки и капсулы удобнее, чем порошки и гели, которые нужно разводить в воде. Особенно, если отравление произошло в дороге, вдали от дома. Однако детям дошкольного возраста не рекомендуется применять сорбенты в виде капсул. Им назначают суспензии или гели.
- Активированный уголь – дешевый сорбент для кишечника. За один раз нужно принимать 1 таблетку на 10 кг веса.
- Смекта – ее можно использовать при неинфекционной диарее. Выпускается в порошке, из которого перед применением готовят суспензию. Есть дорожный вариант — готовая суспензия. Имеет приятный вкус за счет подсластителей и ароматизаторов.
- Полисорб – удобен для хранения в домашней аптечке. У него экономичный расход — до 1-2 ст.л. на прием. Не глотайте порошок без воды. Он летучий и может попасть в дыхательные пути. Перед применением перемешайте его с водой.
- Энтеросгель – выпускается в виде геля для приготовления суспензии. Способствует восстановлению микрофлоры кишечника.
Сорбенты нужно применять раздельно с другими лекарствами и пищей. Их нельзя использовать при сниженной двигательной активности кишечника — это будет неэффективно. Перед применением ознакомьтесь с составом препарата. Из-за индивидуальных особенностей пациента возможны аллергические реакции.
Вакцинация – это введение специальных препаратов, благодаря которым организм начинает вырабатывать антитела, с помощью которых он борется с инфекциями. Большинство прививок человек получает в детстве, но некоторые из них нужно делать повторно во взрослом возрасте, так как со временем они утрачивают свою эффективность. Также сегодня появилась возможность защитить организм от инфекций перед поездкой в экзотические страны или при планировании беременности. И, конечно же, одна из актуальных и злободневных тем сегодня – вакцинация против коронавируса COVID-19.
Многие взрослые негативно относятся к вакцинации и без всяких оснований отказываются от прививок. Но при некоторых патологиях они действительно могут нанести организму существенный вред. Попробуем разобраться, когда прививаться все же необходимо. А при каких заболеваниях делать прививки взрослым нельзя.
Прививки взрослым – какие нужны
Никто не может заставить человека вакцинироваться без его добровольного согласия. Но учитывая важность прививок для общества в целом, проявить сознательность, наверное, все же стоит. Тем более, что особых причин для беспокойства нет: современные вакцины от хорошо изученных инфекций крайне редко вызывают тяжелые осложнения.
- столбняка и дифтерии – от этих заболеваний прививают в детстве, но в 26 лет нужно получить повторную прививку, которую затем необходимо повторять каждые 10 лет;
- гепатита В – вакцинация показана всем непривитым до 55 лет. Особенно она важна для медработников, контактирующих с кровью;
- кори – прививают взрослых до 35 лет, не болевших ранее. Людей из группы риска (медиков, работников образовательных учреждений), прививают до 55 лет;
- краснухи – вакцинируют только девушек до 25 лет, не болевших краснухой;
- пневмококковой инфекции – особенно такая прививка важна для пожилых людей и пациентов с хроническими заболеваниями;
- гепатита А – рекомендована проживающим в неблагополучных по заболеваемости гепатитом А районах, а также путешественникам, военным, беженцам.
При вспышках эпидемии взрослым делают прививки против ветряной оспы, холеры, брюшного тифа и других опасных инфекций.
Нет времени читать длинные статьи? Подписывайтесь на нас в соцсетях: слушайте фоном видео и читайте короткие заметки о красоте и здоровье.
Мегаптека в соцсетях: ВКонтакте, Telegram, OK, Viber
Противопоказания к вакцинации от коронавируса у детей и взрослых
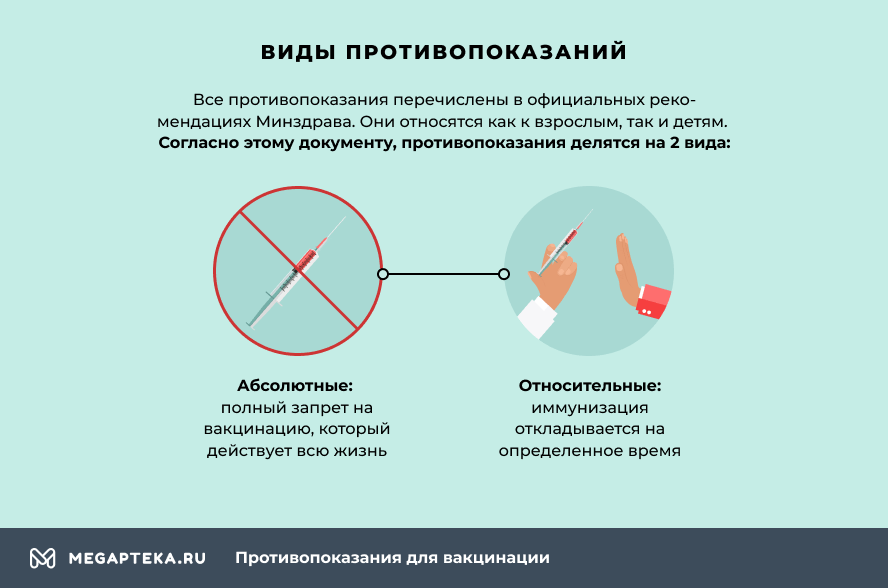
Все противопоказания перечислены в официальных рекомендациях Минздрава. Они относятся как к взрослым, так и детям.
- Абсолютные – полный запрет на вакцинацию, который действует всю жизнь, так как у организма имеются особенности, которые не исчезают с возрастом.
- Относительные – иммунизация откладывается по ряду причин, но при их исчезновении запрет на прививку снимается.
Относятся к небольшой группе людей. Не делают никакие прививки, если после предыдущей вакцинации наблюдалась выраженная реакция – температура выше 400, заметный отек и сильное покраснение в месте инъекции. Также прививки запрещены при анафилактических и аллергических реакциях на вакцины, вводившиеся ранее.
Также в некоторых случаях запрещается иммунизация конкретной вакциной, но запрет не распространяется на все остальные.
Например, коревую вакцину нельзя применять для людей с тяжелыми проявлениями аллергии на антибиотики-аминогликозиды (Гентамицин, Тобрамицин). А противопоказанием к прививке против гепатита В служит аллергия на дрожжи.
Решение о том, откладывать вакцинацию или нет, принимает врач. Основанием для временной отмены служит:
- близость к очагу эпидемии, контакт с зараженным человеком;
- острая фаза любой болезни;
- обострение хронических патологий;
- недавно перенесенные хирургические вмешательства;
- переливание крови.
При острой форме болезни вернуться к вопросу вакцинации можно через 2-4 недели после полного выздоровления. Пациентам с хроническими патологиями прививку делают только в стадии ремиссии. В течение 3-4 недель не следует без крайней необходимости проводить иммунизацию пациентам, перенесшим хирургическое вмешательство. Если операция плановая, лучше привиться заранее, за месяц и более до вмешательства.
При наличии одного из перечисленных противопоказаний, перед вакцинацией рекомендуется пройти обследование. Это даст возможность убедиться в отсутствии риска осложнений после введения вакцины.
Можно ли делать прививки онкологическим больным
Злокачественные опухоли значительно ослабляют иммунные силы и повышают восприимчивость организма к атакам вирусов и бактерий. В таких случаях очень важно максимально снизить вероятность заражения любой инфекцией. Поэтому наличие онкологического заболевания не служит поводом для полного отказа от вакцинации.
Согласно рекомендациям Минздрава, пациентов с онкологией нельзя прививать живыми вакцинами. Таким больным иммунизацию проводят инактивированными или рекомбинантными вакцинами. Эти препараты не содержат живых микроорганизмов и являются самыми безопасными.
Вакцинацию проводят не менее, чем за 2 недели до начала химиотерапии или через 3 и более месяцев после лечения. Также минимум на полгода откладывают прививки пациентам, получающим терапию анти-В-клеточными телами. Во время проведения лечебных мероприятий в случае крайней необходимости допускается введение противогриппозной инактивированной вакцины.
Благодаря совершенствованию технологий производства, современные вакцины вызывают все меньше побочных реакций. Соответственно, уменьшается и список противопоказаний для их введения.
Решение об иммунизации каждый человек принимает самостоятельно. Но при этом следует помнить, что многие инфекции без прививок наносят существенный вред здоровью и приводят к массовым эпидемиям. Сейчас, в период пандемии COVID-19, вакцинироваться необходимо, чтобы не допустить дальнейшего распространения и мутаций коронавируса, а также снизить риск развития заболевания в тяжелых формах.
Задайте вопрос эксперту по теме статьи
Остались вопросы? Задайте их в комментариях ниже – наши эксперты ответят вам. Там же Вы можете поделиться своим опытом с другими читателями Мегасоветов.
Читайте также:

