Кишечная инфекция вызывает синдром рейтера
Обновлено: 13.05.2024
Болезнь (синдром) Рейтера (Рейтера – Фиссенже – Леруа) – это инфекционно-аллергическое заболевание, характеризующееся сочетанным поражением мочеполовых органов в форме негонококкового уретропростатита, конъюнктивита, асимметричных реактивных артритов, нередко с поражением кожи, слизистых покровов и внутренних органов.
Эпидемиология
Заболевание, как правило, возникает у лиц мужского пола в возрасте до 40 лет, однако может развиться и у женщин.
Этиопатогенез
Болезнь Рейтера относится к одному из проявлений инфекционного процесса при поражении хламидией, микоплазмой, сальмонеллами, трихомонадой, иерсинией, гонококком, псевдотуберкулезом и др.
В преобладающем большинстве случаев (более чем в 60 %) выявляется Chlamidia trachomatis, которая передается при половом контакте. В отдельных случаях заболевание возникает после перенесенного энтероколита, который вызван шигеллами, сальмонеллами.
На современном этапе имеется точка зрения, что ведущим фактором, который способствует возникновению болезни Рейтера, является генетическая предрасположенность к аутоиммунным заболеваниям, носительство антигена HLA B27. Подобные предположения основываются на том, что болезнь Рейтера зачастую возникает перед манифестацией СПИДа у ВИЧ инфицированных пациентов, когда при несостоятельности иммунитета кишечная или урогенитальная инфекция вызывает патологические изменения в других органах и системах. Достоверная причина возникновения и механизм развития заболевания остаются невыясненными.
Клиническая картина
Как правило, заболевание начинается с поражения мочеполовой системы, немногим позже в воспалительный процесс вовлекается конъюнктива глаз, после чего током крови инфекционный агент распространяется на ткани суставов. При этом первые два этапа могут продолжаться несколько дней и пациент может не обращать на это внимание.
Нередко причиной обращения за медицинской помощью служит возникновение болей в суставе, когда при сборе анамнестических сведений выявляется хронологическая последовательность возникновения уретрита и конъюнктивита.
Стадии развития заболевания:
- Инфекционно-токсическая – хламидии определяются только в мочеполовых органах, через которые произошло первичное инфицирование (уретра, шейка матки, предстательная железа). Началом 1-й стадии считается момент заражения, и продолжается она от 2-х суток до 1-го месяца. Очаги поражения локализуются только в органах первичного заражения.
- Аутоиммунная (иммунопатологическая) – происходит распространение хламидий в ткани суставов и слизистые оболочки, при этом возникают персистирующие или периодически обостряющиеся очаги иммунного воспаления в суставах или других органах. Выраженность аутоиммунных процессов имеет зависимость от состояния иммунной системы пациента на момент заражения, генетической предрасположенности к аутоиммунным заболеваниям.
В зависимости от выраженности клинической симптоматики (темпы прогрессирования и распространенности воспалительного процесса, наличие и выраженность интоксикационного синдрома) выделяют 3 степени тяжести заболевания.
Симптомы поражения мочеполовой системы:
- выделения из уретры слизистого характера (у женщин могут быть выделения из влагалища);
- дискомфорт при мочеиспускании (жжение, зуд, рези);
- затруднение мочеиспускания после ночного сна (задержка мочеиспускания, возникновение чувства неполного опорожнения мочевого пузыря).
Дизурические расстройства (приблизительно у 1/3 больных дизурия не возникает)
и субъективные ощущения при болезни Рейтера отличаются меньшей выраженностью в сравнении с расстройствами при венерических заболеваниях, по этой причине пациент некоторое время не обращает на них внимание. Несвоевременное обращение к врачу за медицинской помощью приводит к прогрессированию инфекционного процесса и распространению на другие органы.
В первые дни после заражения приблизительно в 35 % случаев развивается цирцинарный баланит (воспаление головки полового члена), при котором возникают ярко-красные поверхностные эрозии, имеющие тенденцию к слиянию и ограниченные четким фестончатым краем. Через некоторое время цирцинарный баланит может спонтанно купироваться, но при каждом обострении болезни Рейтера рецидивирует.
На 2-й стадии заболевания чаще развивается ксеротический баланит, при котором на головке полового члена на месте эрозий образуются паракератотические папулы. Поверхность таких папул покрыта корочками или чешуйками, располагающимися на умеренно инфильтрированном основании. Баланит протекает от нескольких недель до нескольких месяцев и рецидивирует при обострении основного заболевания.
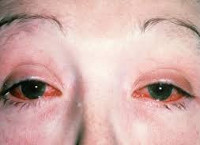
Симптомы поражения глаз:
- отек конъюнктивы;
- гиперемия, инъецированность сосудов склер;
- прозрачные или мутноватые слизистые выделения из конъюнктивальной полости;
- ощущение зуда и жжения в глазах.
Относительно редко в патологический процесс могут вовлекаться радужная оболочка, роговица. При тяжелом течении возможен неврит зрительного нерва, возникновение других офтальмологических заболеваний.
Симптомы поражения суставов:
- суставные боли в ногах различной интенсивности;
- болевой синдром наиболее интенсивный в ночные и утренние часы;
- из-за выраженного отека суставы приобретают шаровидную форму, рельеф суставов сглаживается;
- гиперемия кожи над суставами и пальцев ног (может возникать багровая окраска).
Поражение кожных покровов и слизистых оболочек:
- поражение слизистой полости рта – первоначальное формирование безболезненных белесоватых пятен на слизистой губ, десен, щек, на языке, на месте которых образуются эрозии или изъязвления с участками десквамации слизистой оболочки белесоватого цвета;
- кератодермия – высыпания на поверхности подошв в виде красных пятен (гораздо реже – на ладонях), не месте которых появляются пустулы, а в более поздние сроки – конусоподобные ороговевшие папулы или утолщенные, покрытые корочками бляшки;
- распространенные псориазиформные морфологические элементы возникают на поздних стадиях при тяжелом течении болезни Рейтера – розоватые или красные бляшки или папулы, покрытые мягкими корко-чешуйками; относительно редко могут поражаться и ногтевые пластинки.
Патологические изменения на коже и слизистых оболочках являются признаком тяжелого течения заболевания, которые включены в тетраду болезни Рейтера.
При болезни Рейтера в остром периоде нередко выявляются преходящее учащение сердечных сокращений, мио- или перикардит, изменения в коронарных сосудах, аортит.
В отдельных эпизодах заболевание может сопровождаться всевозможными гастроинтестинальными нарушениями, плевритом, гломеруло- и/или пиелонефритом.
Со стороны периферической нервной системы возможны различные невралгии, невриты, периферические парезы. Вовлечение в патологический процесс центральной нервной системы может сопровождаться энцефалитом, вегетативными расстройствами.
Для острого и подострого течения болезни Рейтера характерно повышение температуры тела до 38–40º C, особенно в первые дни заболевания, общее недомогание, адинамия, бледность кожных покровов, снижение веса тела. В периферической крови определяются признаки воспаления: лейкоцитоз, нарастание СОЭ.
Диагностика и дифференциальный диагноз
Для диагностики болезни Рейтера очень важен подробный сбор анамнестических сведений и очередность возникновения патологической симптоматики, особенно при длительно текущем процессе.
Следующим диагностическим этапом считается выявление возбудителя, для чего проводятся клинические, бактериологические и иммунологические исследования крови, мочи, выделений из уретры, шейки матки и конъюнктивального мешка.
На 2-й стадии развития заболевания при возникновении артритов проводится исследование синовиальной жидкости. Диагноз болезни Рейтера подтверждается выявлением специфических антител.
Рентгенографическое исследование дает возможность верифицировать наиболее типичные для болезни Рейтера костно-суставные изменения.
Болезнь Рейтера приходится дифференцировать от гонорейного артрита, ревматоидного артрита, псориатического артрита, анкилозирующего спондилоартрита, подагры, синдрома Бехчета.
Лечение
Медикаментозное лечение предусматривает проведение антибактериальной и противовоспалительной фармакотерапии. При остром течении болезни Рейтера лечение рекомендуется начинать с фармсредств, обладающих противохламидиозной активностью, локальным лечением урогенитального очага инфекции. Проводится гипосенсибилизирующая, дезинтоксикационная, иммуномодулирующая фармакотерапия.
- тетрациклины;
- фторхинолоны;
- макролиды.
- неспецифические противовоспалительные фармсредства (рекомендуется менять каждые 2 недели лечения);
- пролонгированные комбинированные глюкокортикоиды (в том числе и внутрисуставные введения).
После устранения острой воспалительной реакции в суставах возможно проведение физиотерапевтического лечения и лечебной физкультуры, санаторно-курортного лечения.
Помимо того, проводится лечение сопутствующих заболеваний сердечно-сосудистой, нервной системы, органов пищеварения, урогенитальной патологии.
Прогноз и осложнения
У многих пациентов заболевание может разрешиться самостоятельно спустя 3–12 месяцев. Приблизительно у 30 % больных болезнь Рейтера в течение продолжительного времени неоднократно обостряется. Относительно редко заболевание завершается возникновением деформирующего артрита.
Осложнения, которые возможны при болезни Рейтера:
- хроническое течение артрита, сопровождающегося атрофическими изменениями в мышцах, участвующих в движении пораженного сустава, и стойким нарушением его двигательной функции;
- формирование пяточных шпор, плоскостопия;
- язвенные дефекты на слизистом покрове ротовой полости, головке полового члена;
- утолщение пораженных участков кожи, шелушение, образование трещин;
- распространение патологического процесса на органы сердечно-сосудистой системы, почки, легкие, нарушение функционирования нервной системы.
Профилактика
Меры профилактики предусматривают предупреждение инфекций, передаваемых посредством половых контактов, – рекомендуется половой контакт с одним надежным половым партнером. Своевременное и адекватное лечение инфекции мочеполовых органов; профилактика и лечение кишечных инфекций.
Синдром (болезнь) Рейтера – ревматическое заболевание, характеризующееся сочетанным поражением урогенитального тракта (уретритом и простатитом), суставов (моно- или полиартритом) и слизистой глаз (конъюнктивитом), развивающимися последовательно или одновременно. В основе синдрома Рейтера лежит аутоиммунный процесс, вызванный кишечной или мочеполовой инфекцией. Диагностическими критериями являются связь с перенесенной инфекцией, лабораторное выявление возбудителя и характерных изменений крови, клинический симптомокомплекс. Лечение включает антибиотикотерапию инфекции и противовоспалительную терапию артрита. Синдром Рейтера имеет тенденцию к рецидивам и хронизации процесса.
Общие сведения
В 80% случаев болезнь Рейтера атакует молодых мужчин от 20 до 40 лет, реже - женщин и исключительно редко – детей. Ведущим этиологическим агентом синдрома Рейтера служит хламидия – микроорганизм, способный к длительному паразитированию в клетках хозяина в виде цитоплазматических включений. Кроме того, синдром Рейтера может развиваться после перенесенного колита, вызванного шигеллой, иерсинией, сальмонеллой, а также провоцироваться уреаплазменной инфекцией. Предполагается, что перечисленные возбудители благодаря своей антигенной структуре вызывают определенные иммунологические реакции у генетически склонных лиц.
В течении синдрома Рейтера выделяют две стадии: инфекционную, характеризующуюся нахождением возбудителя в мочеполовом или кишечном тракте, и иммунопатологическую, сопровождающуюся иммунокомплексной реакцией с поражением конъюнктивы и синовиальной мембраны суставов.

Классификация синдрома (болезни) Рейтера
С учетом этиофактора различаются спорадическая и эпидемическая (постэнтероколитическая) формы заболевания. Спорадическая форма, или болезнь Рейтера, развивается после перенесенной мочеполовой инфекции; эпидемическая – синдром Рейтера – после энтероколитов различной этиологической природы (дизентерийных, иерсиниозных, сальмонеллезных, недифференцированных).
Течение болезни или синдрома Рейтера может быть острым (до 6 месяцев), затяжным (до года) или хроническим (длительнее 1 года).
Клиника синдрома (болезни) Рейтера
Для болезни (синдрома) Рейтера специфическими являются поражение урогенитального тракта, глаз, суставных тканей, слизистых и кожи. При болезни Рейтера первым манифестирует уретрит, сопровождающийся дизурическими расстройствами, скудным слизистым отделяемым, ощущениями дискомфорта и гиперемией в области наружной уретры. При бессимптомной клинике наличие воспаления определяется на основании увеличения числа лейкоцитов в мазке. Вслед за уретритом при синдроме Рейтера развивается глазная симптоматика, чаще имеющая форму конъюнктивита, реже - ирита, увеита, иридоциклита, ретинита, кератита, ретробульбарного неврита. Явления конъюнктивита могут быть мало продолжительными и слабо выраженными, незаметными для пациента.
Определяющим признаком синдрома Рейтера является реактивный артрит, который дебютирует спустя 1-1,5 месяца после урогенитальной инфекции. Для синдрома Рейтера типично асимметричное вовлечение суставов ног – межфаланговых, плюснефаланговых, голеностопных, коленных. Артралгии более выражены утром и по ночам, кожа в области суставов гиперемирована, в полости суставов образуется выпот.
Синдром Рейтера отличается последовательным лестничным (от проксимальных к дистальным) вовлечением суставов в течение нескольких дней. При урогенном артрите развиваются отеки, сосискообразные дефигурации пальцев; кожа над ними приобретает окраску синюшно-багрового цвета. При болезни Рейтера может развиваться тендинит, пяточный бурсит, пяточные шпоры, поражение крестцово-подвздошных суставов - сакроилеит.
Слизистые оболочки и кожные покровы при синдроме Рейтера поражаются у 30-50% пациентов. Характерны язвенные изменения слизистой рта (глоссит, стоматит) и полового члена (баланит, баланопостит). На коже появляются красные папулы, эритематозные пятна, очаги кератодермии – участки гиперемии кожи с гиперкератозом, шелушением и трещинами преимущественно на ладонях и стопах. При синдроме Рейтера возможно развитие лимфаденопатии, миокардита, миокардиодистрофии, очаговой пневмонии, плеврита, полиневритов, нефрита и амилоидоза почек.
При осложненной форме синдрома Рейтера развиваются дисфункции суставов, расстройства зрения, эректильные нарушения, бесплодие. В поздней фазе болезни Рейтера могут поражаться почки, аорта, сердце.
Диагностика синдрома (болезни) Рейтера
В ходе диагностики пациент с подозрением на синдром Рейтера может быть направлен на консультацию ревматолога, венеролога, уролога, офтальмолога, гинеколога. Общеклинические анализы при синдроме Рейтера выявляют гипохромную анемию, рост СОЭ и лейкоцитоз крови. В пробах мочи (трехстаканной, по Аддису-Каковскому и Нечипоренко) определяется лейкоцитурия. Микроскопия простатического секрета показывает увеличение лейкоцитов (>10) в поле зрения и снижение числа лецитиновых телец. Изменения биохимии крови при синдроме Рейтера характеризуются повышением α2- и β-глобулинов, фибрина, сиаловых кислот, серомукоида; наличием С-реактивного протеина, отрицательной пробой на РФ.
Цитологические исследования соскобов уретры, шейки матки, конъюнктивы, синовиального экссудата, спермы, секрета простаты с окрашиванием по Романовскому-Гимзе обнаруживает хламидии в виде внутриклеточных цитоплазматических включений. В диагностике синдрома Рейтера широко используется метод обнаружения ДНК возбудителя в биоматериале (ПЦР). В крови хламидийные и др. антитела выявляются с помощью серологических реакций – ИФА, РСК, РНГА. Специфическим признаком синдрома Рейтера является носительство антигена HLA 27.
В анализе синовиальной жидкости, взятой путем пункции сустава, определяются воспалительные изменения – рыхлость муцинового сгустка, лейкоцитоз (10-50×109/л), нейтрофилез свыше 70%, наличие цитофагоцитирующих макрофагов, хламидийных антител и антигенов, повышенная активность комплемента, РФ не выявляется. При рентгенографическом исследовании суставов выявляются признаки несимметричного параартикулярного остеопороза, уменьшения размеров суставных щелей, эрозивной деструкции костей стоп, наличия пяточных шпор и шпор пястных костей, тел позвонков, у трети пациентов - односторонний сакроилеит.
При диагностике синдрома Рейтера принимаются во внимание анамнестические сведения (связь заболевания с урогенитальной или кишечной инфекцией); наличие симптомов конъюнктивита, реактивного артрита, кожных проявлений; лабораторное подтверждение возбудителя в эпителиальных соскобах.
Лечение синдрома (болезни) Рейтера
Тактика лечения синдрома Рейтера предусматривает проведение антибиотикотерапии (для обоих половых партнеров), иммунокоррекции, противовоспалительного курса и симптоматической терапии. Антибиотикотерапия включает 2-3 последовательных курса (по 2-3 недели) препаратами из различных фармакологических групп: тетрациклинами (доксициклин), фторхинолонами (ломефлоксацин, офлоксацин, ципрофлоксацин) и макролидами (кларитромицин, азитромицин, эритромицин и др.). При хламидийной инфекции предпочтение отдается доксициклину. Одновременно с антибиотикотерапией назначается противогрибковые препараты, поливитамины, гепатопротекторы, протеолитические ферменты (панкреатин, трипсин, химотрипсин).
Иммунокоррегирующая терапия при синдроме Рейтера включает использование иммуномодуляторов (препаратов тимуса), адаптогенов, индукторов интерферона ( оксодигидроакридинилацетата натрия, акридонуксусная кислота в комбинации с N-метилглюкамином), а также УФОК, надвенной и внутривенной квантовой терапии. При тяжелых артралгических атаках и высокой активности воспаления проводится дезинтоксикационная и антигистаминная терапия. В целях дезинтоксикации при болезни Рейтера показана экстракорпоральная гемокоррекция – проведение плазмафереза, каскадной фильтрации плазмы и криоафереза.
Для подавления внутрисуставного воспаления при синдроме Рейтера используются НПВС (рофекоксиб, целекоксиб, нимесулид, мелоксикам), глюкокортикостероиды (бетаметазон, преднизолон), базисные препараты (сульфасалазин, метотрексат). При наличии внутрисуставного экссудата проводится лечебная пункция сустава с введением пролонгированных глюкокортикоидов (бетаметазона, метилпреднизолона). Местно накладываются компрессы с раствором диметилсульфоксида, обезболивающими и противовоспалительными мазями.
Стихание явлений острого артрита при синдроме Рейтера позволяет подключить физиотерапевтические сеансы фонофореза с протеолитическими ферментами, глюкокортикоидами, хондропротекторами; УВЧ, диатермию, магнитотерапию, лазеротерапию, массаж, грязелечение, сероводородные и радоновые ванны. В комплексе с терапией собственно синдрома Рейтера проводится лечение других экстрагенитальных очагов воспаления.
Прогноз и профилактика синдрома (болезни) Рейтера
Динамика течения синдрома Рейтера преимущественно благоприятная. У большей части пациентов через полгода заболевание переходит в стойкую ремиссию, что, однако, не исключает обострения болезни Рейтера много лет спустя. У четверти пациентов артрит переходит в хроническую фазу, приводя к дисфункции суставов, атрофии мышц, развитию плоскостопия. Исходом синдрома Рейтера может служить амилоидоз и другие висцеропатии.
Профилактика синдрома (болезни) Рейтера включает предупреждение кишечных и урогенитальных инфекций, проведение своевременной этиотропной терапии уретритов и энтероколитов.
Скидки для друзей из социальных сетей!
Эта акция - для наших друзей в "Одноклассниках", "ВКонтакте", "Яндекс.Дзене", YouTube и Telegram! Если вы являетесь другом или подписчиком стр.
Гуляев Сергей Викторович
Врач-ревматолог, терапевт, нефролог
Кандидат медицинских наук
Мы в Telegram и "Одноклассниках"
Болезнь Рейтера названа в честь немецкого врача Ганса Рейтера, который в 1916 году описал клиническую картину странного недуга, включающего в себя сразу 3 симптома: уретрита, артрита и конъюнктивита.
Болезнь или синдром Рейтера - достаточно редкое заболевание, получившее распространение в связи с активизацией международного туризма и, как следствие этого, увеличением риска инфекционных заболеваний, в том числе передающихся половым путем. Это комплексное заболевание, при котором одновременно или последовательно поражаются органы мочеполовой системы, суставы и глаза. Данное заболевание находится в компетенции прежде всего врача-ревматолога, но также смежных специалистов - урологов, гинекологов и офтальмологов.

Консультация уролога при болезни Рейтера

Консультация гинеколога при болезни Рейтера
Консультация офтальмолога при болезни Рейтера
Причины заболевания
По статистике, данным синдромом чаще страдают представители сильного пола, болезнь Рейтера у мужчин (в основном в возрасте 20-40 лет) встречается в 80% случаев. Намного реже развивается болезнь Рейтера у женщин, в единичных случаях заражаются дети.
Предполагается, что один из основных факторов заболевания - инфекции, передающиеся половым путём. Чаще всего возбудителем является хламидия - микроорганизм размером 250-300 нм, который может длительное время существовать в теле человека. В угрожающей для жизни микроорганизма ситуации хламидии могут превращаться в L-форму, которая более устойчива к внешнему воздействию и обладает способностью к длительному паразитированию. Все это способствует хроническому течению болезни.
Предшествовать болезни Рейтера может также острая кишечная инфекция, например сальмонеллез или дизентерия. Известны случаи болезни Рейтера, вызванной патогенной флорой, попавшей в организм человека в ходе приёма пищи или респираторным путём.
Большую роль в развитии синдрома Рейтера играет наследственная предрасположенность. Неправильная активность иммунитета передается от родителей. При соответствующих, неблагоприятных условиях иммунитет начинает направлять свои силы на клетки собственного организма.
В связи с этим обычно разделяют случаи развития болезни вследствие половой инфекции и после перенесённого пациентом инфекционного энтероколита.
Что происходит во время болезни Рейтера?
В результате полового заражения в мочеполовых органах (уретра, простата, цервикальный канал матки) образуется очаг хронического воспаления, который выступает в качестве триггера дальнейшего воспаления в суставных тканях или органе зрения.
Через некоторое время появляется перекрестная иммунная реакция, от выраженности которой зависит характер течения болезни.
Выделяют 2 стадии заболевания: первая - инфекционная, характеризующаяся соответствующими признаками поражения мочеполового или желудочно-кишечного тракта. Вторая - иммунопатологическая, сопровождающаяся развитием иммунно-опосредованной патологии с поражением суставов и конъюнктивы глаза.
Симптомы болезни Рейтера
Симптомы болезни Рейтера имеют ряд особенностей:
- Период от момента инфицирования до момента проявления болезни (период инкубации) составляет 1-2 недели;
- Начало заболевания характеризуется появлением признаков уретрита (рези при мочеиспускании, изменения в моче, которые подтверждаются лабораторно).
- Через несколько дней может начаться конъюнктивит (у больного появляется раздражение глаз, чувство песка, глаза становятся красными).
- Через некоторое время (от 2 недель до нескольких месяцев) начинают болеть крупные суставы, обычно коленные или голеностопные. Затем воспаление поднимается вверх, позже начинают болеть суставы рук. При этом сустав увеличивается, распухает, кожа вокруг него становится отечной.
- Во время болезни могут чередоваться периоды обострения и ремиссии.
Особой компетентности врачей требуют случаи бессимптомного развития уретрита, когда появление конъюнктивита и артрита кажется невзаимосвязанным.
Скидки для друзей из социальных сетей!
Эта акция - для наших друзей в "Одноклассниках", "ВКонтакте", "Яндекс.Дзене", YouTube и Telegram! Если вы являетесь другом или подписчиком стр.
Консультация проктолога - 50%!
Грук Светлана Михайловна
Кузьмичев Сергей Борисович
Высшая квалификационная категория
Чегис Анна Игоревна
Высшая квалификационная категория
Мы в Telegram и "Одноклассниках"
"Men's Health", медицинский блог (август 2015г.)
При первых же симптомах кишечной инфекции необходимо срочно обратиться за медицинской помощью! Свыше половины всех случаев кишечных инфекций приходится на детей. Ежегодно на планете умирает от кишечных инфекций около 1 млн. детей (чаще в возрасте до 2 лет). Основной причиной является сильная диарея с обезвоживанием организма.
Причины кишечных инфекций
Острые кишечные инфекции могут быть вызваны бактериями (сальмонелла, холера, стафилококк и др.), а также вирусами (напр., энтеровирусная, ротавирусная инфекция).
Заболевание передается через пищу, воду, предметы общего пользования.
Возбудители кишечных инфекций бактериальной природы вырабатывают яд энтеротоксин, который при попадании в кишечник вызывает отравление.
Виды кишечных инфекций
Выделяют следующие основные кишечные инфекции:
- дизентерия;
- холера;
- сальмонеллез;
- пищевое отравление стафилококком;
- энтеровирусная и ротавирусная инфекция у детей и др.
Рассмотрим некоторые из них более подробно.
Пищевые отравления стафилококком
Источником стафилококковой инфекции являются больные ангиной, фарингитом, тонзиллитом, гнойными поражениями кожи. Частой причиной отравления являются такие продукты, как молоко, кефир, рыба, мясо, которые хранились или были приготовлены с нарушением гигиенических норм.
Сальмонеллез
Основной источник заражения сальмонеллезом - крупный рогатый скот, лошади, свиньи, кошки, собаки, птицы и другие животные. Основная причина заболевания – употребление в пищу неправильно приготовленных мяса или яиц, зараженных бактерией. Возможно и заражение от больного или носителя сальмонелл.
Инкубационный период заболевания - от 5 часов до 3 суток.
Ротавирусная инфекция
Для ротавирусной инфекции характерно острое начало, причем дети переносят болезнь острее, чем взрослые. Основные симптомы – рвота (возможно со слизью, позывы к рвоте возникают даже при условии пустого желудка), резкий упадок сил, потеря аппетита, повышение температуры иногда выше 39 С (иногда она может держаться до 5 дней, и сбить ее очень трудно). Стул в первые сутки желтый, жидкий, а в последующие дни - глинообразный, серо-желтый. Больные жалуются на боль в горле при глотании и насморк.
У грудных детей, которые в силу возраста не могут описать своё состояние, признаком наличия боли служит плач и урчание в животе, частый жидкий стул. Малыши стремительно теряют вес, становятся раздражительными, сонливыми и плаксивыми.
Читайте также:

