Кишечная палочка в аппендиксе
Обновлено: 26.04.2024
Аппендицит – заболевание, вызванное воспалительным процессом в аппендиксе – червеобразном отростке слепой кишки. Заболевание характеризуется острой болью, локализованной в нижних отделах живота справа. Сопровождается поражением пищеварительного тракта с возникновением тошноты, рвоты и диареи. Пациентов беспокоит субфебрильная температура до 38 градусов. В качестве подтверждения аппендицита выступает положительный симптом Щёткина-Блюмберга. Как правило, лечение аппендицита хирургическое.
Общие сведения об аппендиците
Аппендицит – распространенная патология абдоминальных поражений. На эту патологию в год приходится до 85% госпитализаций в хирургическое отделение. Воспаление отростка возникает и у мужчин, и у женщин. Наиболее часто это заболевание встречается в возрасте от десяти до тридцати лет. Согласно статистике, каждый пятый человек имел проблемы с аппендицитом.
Анатомия
Аппендикс – рудиментарное образование начала слепой кишки в форме тонкой, слепо заканчивающейся трубки. Его длина достигает 15 сантиметров, толщина колеблется в пределах до одного сантиметра. С кишкой отросток сообщается воронкообразным отверстием, часто выступающим воротами для инфекции. В стенке аппендикса выделяют четыре слоя, сам он имеет собственную брыжейку, отвечающую за его относительную подвижность. Значение аппендикса для организма окончательно не выявлено, однако обнаруженные в его стенке лимфатические узлы могут указывать на его участие в деятельности иммунной системы.
Причины аппендицита
Непосредственной причиной аппендицита чаще всего выступает микробная инфекция. В качестве возбудителя заболевания могут выступать кишечные и анаэробные палочки, стрептококки, стафилококки и энтерококки. Заносятся бактерии из просвета толстого кишечника. Одной из причин развития воспаления в аппендиксе является застой в нём содержимого кишечника. Подобное состояние может развиться в результате блокады, перегиба или разрастания лимфоидной ткани в червеобразном отростке. Начинает расти давление, происходит нарушение кровоснабжения, и создаются благоприятные условия для размножения бактерий.
Немаловажной причиной воспаления червеобразного отростка становится атипичное положение аппендикса и характер питания. Известно, такое положение аппендикса, как ретроцекальное или левостороннее, могут привести к его сдавливанию. К расстройствам питания, повышающим риск аппендицита, относят чрезмерное употребление мяса и проблемы со стулом. У беременных женщин причина аппендицита кроется в смещении отростка плодом и последующего сдавливания его слепой кишкой. Также негативно сказываются изменения в иммунной и кровеносной системе организма будущей матери.
Виды аппендицита
Различают острый и хронический аппендицит. У каждой формы имеются свои особенности. Острый аппендицит может проявляться в простой и деструктивной форме. Простой или катаральный аппендицит сопровождается нарушением кровоснабжения в червеобразном отростке с развитием экссудативного воспаления в слизистой оболочке аппендикса.
Осложнением катарального аппендицита может стать один из видов деструктивной формы воспаления.
- При гнойном воспалении осуществляется лейкоцитарная инфильтрация слизистой отростка.
- Последующее прогрессирование инфильтрации с поражением всей стенки аппендикса приводит к флегмонозному аппендициту. В просвете отростка скапливается гной, что вызывает еще большее разрушение структуры слизистой.
- Крайней степенью аппендицита является гангренозный аппендицит. Эта форма может осложниться перфорацией отростка и распространением гноя в брюшную полость. Таким образом, развивается перитонит.
Острый аппендицит характеризуется быстрым развитием и высокой летальностью при неоказании своевременного хирургического лечения. Хронический аппендицит может протекать длительно и незаметно для больного. При этом развивается воспалительно-деструктивное воспаление аппендикса с последующей ишемией и некрозом.
Симптомы
Главным симптомом является боль. Локализуясь в нижних отделах живота, она преимущественно располагается справа. Но возможна и иррадиация боли в другие области. Боль проявляется внезапно и с высокой интенсивностью. Как правило, боль поначалу носит разлитой характер, но вскоре концентрируется в одном месте. К числу симптомов аппендицита относят расстройства пищеварения – тошнота, рвота и диарея; повышение температуры до 38 градусов и тахикардия. Основным осложнением аппендицита является развитие перитонита – попадание гнойного содержимого воспаленного отростка в брюшную полость. Данное состояние опасно высоким риском летального исхода.
Лечение
Единственным способом вылечить аппендицит является его удаление. Как правило, операцию назначают сразу после подтверждения диагноза. Современные технологии позволяют провести операцию с минимальным риском для организма, поэтому аппендэктомия во многих странах выполняется по желанию родителей при рождении ребенка. В послеоперационном периоде назначаются антибиотики и специальная диета.
Кишечная палочка — разновидность грамотрицательных палочковидных бактерий, которые присутствуют в нормальной микрофлоре ЖКТ человека. Тем не менее, некоторые её виды вызывают заболевания, преимущественно желудочно-кишечные. Отдельные штаммы способны поражать органы мочеполовой системы, вызывать пневмонию, перитонит, мастит и сепсис.

Общие сведения о Escherichia coli
Кишечная палочка — это нормальный обитатель кишечника человека и важная часть естественной кишечной микрофлоры. Она появляется у человека с первых дней после рождения.
Характерная особенность этой бактерии — устойчивость к действию внешних факторов. Она может в течение долгого времени сохраняться в воде и земле, размножается в продуктах питания (особенно в молоке), переносит высушивание. На палочку губительно воздействуют прямые солнечные лучи (воздействие — несколько минут), раствор карболовой кислоты (1%) и температура +60 градусов (воздействие в течение 15 минут).
Escherichia coli — условно-патогенный штамм. Основным резервуаром его обитания является кишечник.
В большинстве случаев эта палочка не наносит вреда организму, но, под действием определенных факторов, непатогенная микрофлора замещается патогенной.
Норма кишечной палочки в организме составляет 107–108 КОЕ/г на 1 г фекалий. Недостаток этой бактерии приводит к дисбиозу, который проявляется в метеоризме, нарушениях стула, болях в животе.
Иногда в организм проникают патогенные микроорганизмы — кишечные и внекишечные. Они могут вызывать расстройство желудка, инфекции мочевыводящих путей, менингит.

Как происходит заражение?
Патогенные штаммы Escherichia coli передаются преимущественно орально-фекальным путем, реже — контактно-бытовым.
- В первом случае палочка попадает в почву и воду вместе с каловыми массами. Здесь она сохраняется в течение долгого времени, так как устойчива ко внешним факторам. Инфицирование человека происходит при заглатывании зараженной воды (не только при питье, но и при купании в водоемах), контакте с загрязненной почвой или растениями.
- Контактно-бытовой путь заражения менее распространен. Чаще всего передача палочки таким способом происходит в коллективах (больницы, школы, детские сады). Это связано с недостаточной гигиеной.
Симптомы заражения
Патогенные кишечные палочки бывают разными. В зависимости от их типа проявляются характерные симптомы заражения.
- Энтеропатогенная кишечная палочка. Основное проявление заражения — диарея. В каловых массах не наблюдаются включения крови, но присутствует слизь. Иногда поднимается температура. Чаще всего такой тип палочки выявляют у детей.
- Энтеротоксигенная. Эта бактерия прикрепляется к стенкам кишечника и выделяет токсины. Помимо диареи, заражение проявляется в симптомах интоксикации (головная боль, тошнота, общая слабость, повышение температуры).
- Энтерогеморрагическая. Это наиболее опасный вид кишечной палочки: он вызывает геморрагический колит, который осложняется гемолитико-уремическим синдромом (сочетание анемии с почечной недостаточностью). К симптомам заражения относят схваткообразные боли в животе, диарею с кровью, рвоту, лихорадку.
Кишечная палочка поражает не только кишечник, но и мочеполовую систему как женщин, так и мужчин. У женщин эта бактерия провоцирует развитие пиелонефрита, цистита, кольпита, вульвовагинита. У мужчин патогенные кишечные палочки вызывают острый уретрит. Из уретры они могут проникать в предстательную железу и яички, вызывая простатит, орхит и эпидидимит.

Лечение
Для устранения симптомов кишечной палочки назначают такие группы препаратов:
- Антибактериальные средства. Это традиционные препараты при выявлении Escherichia coli в моче, кале, а также во влагалище у женщин. Конкретный вид антибиотика определяют в зависимости от степени тяжести поражения.
- Спазмолитики и обезболивающие. Они назначаются при выраженном болевом синдроме.
- Пробиотики. Препараты этой группы восстанавливают баланс нормальной микрофлоры кишечника.
При кишечных инфекциях также показано соблюдение диеты. Целью являются:
- щадящее воздействие на желудочно-кишечный тракт (как механическое, так и химическое);
- уменьшение воспалительного процесса;
- снижение выраженности брожения и гнилостных процессов в организме;
- восстановление работоспособности кишечника.
Основные правила лечебной диеты:
- легкоусвояемость блюд, отсутствие в рационе продуктов, раздражающих слизистую оболочку желудка и нагружающих поджелудочную железу;
- допустимые способы приготовления еды — варка (обычная и на пару);
- допустимая температура еды — от 33 до 36 градусов.
В рацион можно включать:
- некрепкий чай, свежевыжатые соки из фруктов и ягод, немного разбавленные водой;
- молочные и кисломолочные продукты с низким содержанием жира;
- нежирные супы;
- нежирные сорта мяса и рыбы (отваренные либо приготовленные на пару);
- тушеные и вареные овощи;
- крупяные гарниры на воде.
При выявлении кишечной палочки Escherichia coli нельзя употреблять:
- жирные сорта рыбы и мяса;
- колбасы, копчености;
- консервы;
- бобовые;
- грибы;
- соленья и маринады;
- свежие хлебобулочные изделия;
- кондитерские изделия, шоколад;
- газированные напитки и алкоголь.
Все перечисленные продукты раздражают слизистую оболочку желудка и тяжело перевариваются.
Лечение при симптомах заражения кишечной палочкой обязательно, так как при его отсутствии процесс осложняется обезвоживанием, интоксикацией, перитонитом, сепсисом. Эти состояния угрожают не только здоровью, но и жизни.

Профилактика
Для того, чтобы снизить риск заражения инфекцией, нужно соблюдать такие правила:
Червеобразный отросток (аппендикс) — анатомическое образование длиной около 10 сантиметров, расположенное в начальном отделе толстого кишечника — слепой кишке. Еще совсем недавно считалось, что этот орган является рудиментом, доставшимся нам с тех далеких времен, когда в питании человека преобладала растительная пища, и в аппендиксе обитали микроорганизмы, активно участвующие в расщеплении целлюлозы. Но с переходом человека разумного от собирательства к охоте и животноводству в рационе стали превалировать мясные и молочные продукты, в расщеплении которых бактерии не играют столь существенной роли. Как результат — червеобразный отросток стал подвергаться постепенному регрессу и существенно уменьшился в размерах.
Более того, многие специалисты привыкли воспринимать аппендикс не просто как бесполезный орган, но и крайне проблемный, т.к. при воспалении он приводит своего обладателя на операционный стол.

Роль аппендикса в организме человека
Иммунологи — специалисты, занимающиеся вопросами формирования и функционирования защитных систем организма — в результате многочисленных исследований пришли к выводу, что аппендикс играет значимую иммунологическую роль. С током крови в червеобразный отросток заносятся лимфоциты, которые принимают активное участие в защите организма от различных чужеродных агентов (вирусов, бактерий, простейших, грибов) и токсичных продуктов их жизнедеятельности.
Кроме того, аппендикс служит своеобразным инкубатором для полезных бактерий: из-за узкого входа эти микроорганизмы сохраняются в нем как в резервуаре. Они помогают человеку переваривать пищу и поддерживают иммунитет посредством синтеза иммуноглобулинов. Ряд тяжелых заболеваний, таких как дизентерия, холера, вызывают гибель всех или большого числа полезных бактерий. При диарее вместе с болезнетворными микроорганизмами они вымываются из кишечника. И роль аппендикса состоит в том, чтобы продуцировать новые полезные бактерии и помогать пищеварительной системе работать в правильном режиме после победы над заболеванием.
Операция по удалению воспаленного червеобразного отростка — одна из самых распространенных в мире. И некоторое время в ряде стран практиковалось удаление аппендикса новорожденным, пока исследования не выявили, что многие дети, которым в младенчестве необоснованно был удален отросток слепой кишки, отстают от своих сверстников в физическом и умственном развитии. К сожалению, люди с удаленным аппендиксом чаще подвержены различным заболеваниям, что доказывает важную роль этого органа в иммунной системе человека.
Чем опасен аппендицит?
Вообще, аппендицит не имеет типичных проявлений. Наиболее распространенным симптомом является смещение боли в правую подвздошную область, хотя она может возникнуть и в левой половине живота или над лобком. Через несколько часов после появления первых признаков наступает период мнительного благополучия, что связано с отмиранием нервных рецепторов в стенках аппендикса при продолжающемся воспалении. Боль утихает, и некоторые больные отказываются обращаться за врачебной помощью, а это чревато разрывом стенки червеобразного отростка и развитием локализованного, а затем и разлитого перитонита, который при отсутствии лечения может стать причиной смерти человека.
Что нельзя делать при подозрении на аппендицит
- Не прикладывайте тепло к животу: это значительно ускорит воспалительный процесс;
- Не принимайте обезболивающие, спазмолитические препараты или активированный уголь;
- Не используйте слабительные средства для усиления перистальтики кишечника;
- Откажитесь от питья и пищи до приезда скорой помощи.
Чтобы не допустить воспаления аппендикса, включите в свой ежедневный рацион сырые растительные компоненты, избегайте переедания и некачественных продуктов питания.
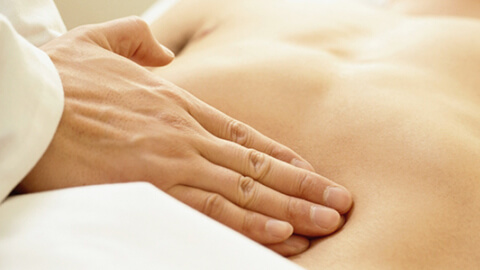
Аппендицит — воспаление червеобразного отростка (аппендикса). Эта патология является одной из самых распространенных среди заболеваний органов желудочно-кишечного тракта. По статистике аппендицит развивается у 5-10% всех жителей планеты.
Аппендицит опасен тем, что развивается стремительно и может вызывать серьезные осложнения (в некоторых случаях опасные для жизни). Поэтому при подозрении на данное заболевание надо безотлагательно обращаться к врачу.
Червеобразный отросток — это придаток слепой кишки, полый внутри и не имеющий сквозного прохода. В среднем его длина достигает 5-15 см, в диаметре он обычно не превышает сантиметра. Но встречаются и более короткие (до 3 см) и длинные (свыше 20 см) аппендиксы. Червеобразный отросток отходит от заднебоковой стенки слепой кишки. Однако его локализация относительно остальных органов может быть разным. Встречаются следующие варианты расположения:
Аппендицит, развивающийся при стандартном расположении аппендикса, называют классическим (традиционным). Если червеобразный отросток имеет особую локализацию, речь идет об атипичном аппендиците.
Роль аппендикса
Некоторые пациенты задаются вопросом: если аппендицит — достаточно опасное заболевание, которое может возникнуть у любого человека, то, может, целесообразно было бы в профилактических целях удалять аппендикс, чтобы избежать развития патологии?
Раньше считалось, что червеобразный отросток — это рудимент. То есть когда-то аппендикс имел несколько иной вид и был полноценным органом: люди, жившие в далекие времена, питались совсем иначе, и червеобразный отросток участвовал в процессах пищеварения. Вследствие эволюции пищеварительная система человека изменилась. Аппендикс начал передаваться потомкам в зачаточном состоянии и перестал выполнять какие-либо полезные функции. В начале 20 века даже удаляли червеобразные отростки у грудных детей — с целью профилактики аппендицита. Тогда и выяснилось, что важность аппендикса сильно недооценивают. У пациентов, которым в детстве вырезали червеобразный отросток, значительно снижался иммунитет, они гораздо чаще, чем другие, страдали различными заболеваниями. Также у таких людей наблюдались проблемы с пищеварением. Поэтому со временем врачи отказались от практики удаления аппендикса в профилактических целях.
Лечение аппендицита практически всегда подразумевает удаление аппендикса (за исключением случаев, когда операция противопоказана пациенту), так как он не является жизненно важным органом. Но это не значит, что в результате хирургического вмешательства у человека обязательно начнутся проблемы со здоровьем. Ему просто придется уделять больше внимания своему иммунитету. А избежать дисбактериоза кишечника помогают современные препараты — пробиотики и пребиотики.
Виды аппендицита

Аппендицит можно классифицировать по форме и по характеру течения. По форме заболевание бывает:
- Острым. Развивается стремительно, проявляется ярко выраженными симптомами. При отсутствии врачебной помощи продолжает прогрессировать. В очень редких случаях происходит самоизлечение. Однако полагаться на такую возможность не рекомендуется, при бездействии аппендицит может вызвать серьезные осложнения.
- Хроническим. Достаточно редкая форма. В большинстве случаев развивается вследствие перенесенного острого аппендицита при отсутствии лечения. Имеет те же симптомы, что и острый аппендицит, однако признаки проявляются более вяло. Как и любому другому хроническому заболеванию, ему свойственны периоды обострений и ремиссий.
По характеру течения острое заболевание (согласно наиболее распространенной хирургической классификации) бывает неосложненным и осложненным. К разновидностям неосложненной патологии относятся:
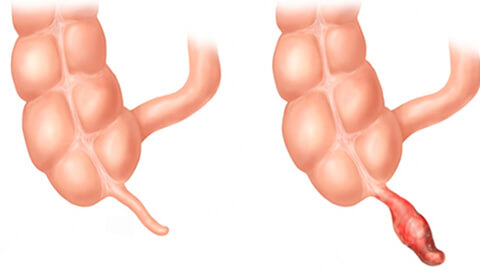
- Катаральный (простой, поверхностный) аппендицит. Воспаляется только слизистая оболочка червеобразного отростка.
- Деструктивный (с разрушением тканей) аппендицит. Имеет две формы — флегмонозную (поражаются более глубокие слои тканей аппендикса) и гангренозную (происходит омертвение стенки червеобразного отростка).
К осложнениям острого аппендицита относят:
- Перфорацию (разрыв) стенки червеобразного отростка.
- Образование аппендикулярного инфильтрата (воспалительной опухоли вокруг аппендикса).
- Перитонит (воспаление брюшины).
- Развитие абсцессов (гнойников).
- Сепсис (заражение крови).
- Пилефлебит (гнойный воспалительный процесс, в результате которого происходит тромбоз воротной вены — крупного сосуда, доставляющего кровь от органов брюшной полости к печени для ее обезвреживания).
Хронический аппендицит подразделяется на:
- Резидуальный (остаточный). Является последствием перенесенного острого аппендицита, закончившегося самоизлечением. Проявляется тупыми ноющими болями в правой подвздошной области. Развитие резидуального аппендицита часто связано с образованием спаек.
- Рецидивирующий. Возникает на фоне перенесенного острого аппендицита. Носит приступообразный характер: время от времени происходят обострения, сменяющиеся ремиссией.
- Первично-хронический. Развивается самостоятельно, без предшествия острого аппендицита.
Причины возникновения аппендицита
Точные причины развития заболевания не установлены до сих пор. Существует несколько гипотез, наиболее распространенными из которых являются:
- Инфекционная теория. Эта гипотеза связывает развитие острого аппендицита с нарушением баланса микрофлоры внутри червеобразного отростка, вследствие чего бактерии, являющиеся безопасными при нормальных условиях, по непонятным причинам становятся вирулентными (ядовитыми), вторгаются в слизистую оболочку аппендикса и вызывают воспаление. Теория была предложена в 1908 году немецким патологоанатомом Ашоффом, ее придерживаются и некоторые современные ученые.
- Ангионевротическая теория. Ее сторонники считают, что вследствие психогенных нарушений (нервно-психических расстройств, например, неврозов) в аппендиксе происходит спазм сосудов, за счет чего сильно ухудшается питание тканей. Некоторые участки тканей отмирают, а затем становятся очагами инфекции. В итоге развивается воспаление.
- Теория застоя. Приверженцы этой гипотезы считают, что аппендицит возникает из-за застоя в кишечнике каловых масс, в результате которого каловые камни (отвердевшая каловая масса) попадают внутрь червеобразного отростка.
Современные медики приходят к выводу, что единственной причины развития аппендицита, актуальной для всех случаев заболевания, не существует. В каждой конкретной ситуации могут быть свои причины. К факторам риска относят:
- Закупоривание просвета червеобразного отростка инородным телом, гельминтами, опухолями (как доброкачественными, так и злокачественными).
- Инфекции. Возбудители брюшного тифа, туберкулеза и прочих заболеваний способны вызывать воспаление аппендикса.
- Травмы живота, из-за которых может произойти перемещение аппендикса или его перегиб и дальнейшая закупорка.
- Системные васкулиты (воспаления стенок сосудов);
- Переедание;
- Частые запоры;
- Недостаток растительной пищи в рационе.
Стенки аппендикса становятся более уязвимыми перед негативными факторами при сбоях работы иммунной системы.
Симптомы аппендицита
Симптомами острого аппендицита являются:
У пожилых людей симптомы аппендицита могут проявляться менее отчетливо: незначительные боли, несильная тошнота. Высокая температура и напряженность брюшной стенки наблюдаются не во всех случаях. При этом аппендицит у пожилых людей часто отличается тяжелым течением и развитием осложнений. Поэтому при малейших подозрениях на аппендицит у пациента преклонного возраста следует сразу же обращаться к врачу.
У детей до 5 лет симптомы аппендицита выражены не так ярко, как у взрослых. Боли часто не имеют четкой локализации. Распознать аппендицит у маленького ребенка можно по повышению температуры тела, диарее и наличию на языке налета. Несмотря на то, что такие симптомы могут иметь и другие, гораздо менее опасные, заболевания, юного пациента необходимо обязательно показать доктору.
Диагностика аппендицита
Диагностику аппендицита осуществляет хирург. Сначала проводится сбор анамнеза и опрос пациента, а также визуальный осмотр с ощупыванием живота. В ходе обследования выявляются четкие симптомы, свидетельствующие о наличии заболевания. Также проводятся следующие исследования (необязательно все из перечня — зависит от конкретного случая):
-
и мочи (особое внимание уделяется уровню лейкоцитов в крови — при аппендиците он повышен); ; ;
- компьютерная томография;
- магнитно-резонансное исследование.
Также могут назначаться дополнительные исследования:
- анализ кала (на присутствие скрытой крови или яйца глист);
- копрограмма (комплексный анализ кала);
- ирригоскопия (рентгенологическое обследование кишечника);
- лапароскопическое обследование через стенку живота.
Лечение аппендицита
Лечение острого аппендицита практически всегда осуществляется хирургическими методами. Консервативная терапия проводится лишь при наличии у пациента противопоказаний к операции. При хроническом аппендиците медикаментозное лечение может назначаться не только при наличии противопоказаний к хирургическому, но и если заболевание протекает вяло, с редкими и неявными обострениями.
Операция (аппендоктомия) подразумевает удаление воспаленного червеобразного отростка. Она может проводиться двумя методами:
- Традиционным (классическим). Червеобразный отросток удаляется через разрез в передней брюшной стенке. Затем разрез зашивают.
- Лапароскопическим. Такая операция гораздо менее травматична и имеет более короткий реабилитационный период. Хирургическое вмешательство проводится с помощью тонкого прибора лапароскопа, оснащенного видеокамерой, через небольшой прокол в передней брюшной стенке.
До и после операции пациенту назначаются антибиотики. Метод хирургического вмешательства выбирается врачом в зависимости от сложности случая и наличия/отсутствия осложнений.
Профилактика аппендицита
Специфической профилактики аппендицита не существует. На пользу пойдет здоровый образ жизни (отказ от вредных привычек, правильное питание, умеренная физическая активность). Также к профилактическим мерам можно отнести своевременное лечение любых инфекционных и воспалительных заболеваний, патологий ЖКТ и глистных инвазий.
Читайте также:

