Когда проводить первую вакцинацию от столбняка дифтерии и коклюша
Обновлено: 26.04.2024
Свидетельством важности прививки от коклюша является ее внесение в национальный календарь иммунизации во всех странах мира. Эта инфекция имеет широкое распространение среди детского и взрослого населения. Ее основным симптомом является мучительный приступообразный кашель. Количество таких приступов варьируется в зависимости от тяжести заболевания. При тяжелом течении их количество может достигать 40 раз в сутки.
На пике кашля может быть рвота и остановка дыхания — спазматическое апноэ. Данное состояние развивается у 80 % детей с тяжелым течением болезни и требует незамедлительного оказания медицинской помощи.
Стоимость иммунизации
*Предварительный осмотр оплачивается отдельно.
Заказать звонок
Запись на вакцинацию
На сегодняшний день нет эффективных препаратов, способных купировать приступы, их можно только облегчить. Единственным вариантом защиты людей является прививка от коклюша. Для этого имеются минимум 3 причины:
- Коклюш — это широко распространенная инфекция, которая обладает высокой инфицирующей способностью. Принято считать, что его контагиозность достигает 100 %, то есть если человек встретится с возбудителем, он обязательно заболеет, если у него нет иммунной защиты.
- Иммунитет после перенесенной инфекции или вакцинации сохраняется не более пяти лет, после чего человек опять становится восприимчивым к заболеванию. Поэтому во многих странах в национальный календарь вносят дополнительные прививки — ревакцинацию, которую проводят детям в возрасте 5–6 лет, подросткам и взрослым.
- Тяжелее всего инфекция протекает у младенцев. Но им прививку от коклюша начинают делать только с трехмесячного возраста, до этого времени остается надеяться только на материнский и коллективный иммунитет. Поэтому очень важен охват вакцинацией, чтобы не допустить циркуляцию возбудителя среди населения.
Виды прививок от коклюша и схема вакцинации
Моновакцина от коклюша в нашей стране не применяется. Привиться от этого заболевания можно комбинированными препаратами как отечественного, так и зарубежного производства. Наиболее распространенными вакцинами являются:
- АКДС — позволяет сформировать иммунную защиту против таких инфекций, как коклюш, столбняк и дифтерия. Первую прививку от коклюша делают в три месяца, затем дважды повторяют (в 4,5 и 6 месяцев). Первая ревакцинация — в 18 месяцев. Вторая и последующие ревакцинации осуществляются препаратом без коклюшного компонента АДС-М или импортной вакциной с коклюшным компонентом АДАСЕЛЬ.
- Пентаксим — содержит в своем составе компоненты против пяти возбудителей (коклюш, дифтерия, столбняк, полиомиелит, ХИБ-инфекция). Стандартная схема вакцинации подразумевает трехкратное введение препарата. Первый раз — в возрасте 3 месяца, второй — в 4,5 месяца, третий — в полгода. Ревакцинацию проводят, когда ребенку исполняется полтора года.
- Инфанрикс — импортный аналог вакцины АКДС. Содержит те же компоненты, однако коклюшный компонент является бесклеточным (представлен в виде антигенов к возбудителю). За счет этого развивается меньше нежелательных реакций. Схема вакцинации от коклюша совпадает с прививкой АКДС.
- Инфанрикс Гекса — применяется для вакцинации детей против коклюша, дифтерии, столбняка, полиомиелита, гемофильной инфекции и гепатита В. Содержит ацеллюлярный коклюшный компонент, т. е. малореактогенный, и вакцину от гепатита В.
Согласно исследованиям, и цельноклеточные, и бесклеточные вакцины помогают выработать выраженный иммунитет у привитых. В результате более 85 % людей из этой группы могут избежать болезни. По подсчетам экспертов ВОЗ, в год удается предупредить почти 700 000 смертей от коклюша во всем мире.
В настоящее время активно обсуждается, какая вакцина является более эффективной, — моновалентная или поливалентная. Пока на этот вопрос не получено точного ответа, однако специалисты подчеркивают, что, кроме эффективности, большое значение имеет охват прививками детей раннего возраста. Этот показатель должен составлять не менее 90 %. Только в этом случае можно говорить о том, что риск развития коклюша будет минимальным.
Особенности прививки от коклюша
В мире производятся два типа прививок от коклюша — цельноклеточная и бесклеточная:
- Цельноклеточная — содержит целые коклюшные палочки, которые были предварительно инактивированы, то есть убиты.
- Бесклеточная — содержит только фрагменты коклюшной клетки, которые вызывают специфический иммунный ответ.
Оба типа вакцин обладают достаточной иммуногенностью, но бесклеточная является менее реактогенной, то есть вызывает меньше побочных реакций и осложнений.
Прививка от коклюша входит в состав комплексных детских вакцин, которые содержат компоненты сразу против нескольких инфекций. Обычно это — столбняк и дифтерия, но могут быть и другие варианты.
Для записи нужно взять в поликлинике по месту жительства выписку из карты, где будет указан прививочный статус пациента, а также наличие заболеваний, которые могут служить противопоказанием к вакцинации.
Стоимость прививки от коклюша определяется в зависимости от того, какой препарат будет использоваться для вакцинации. Наши специалисты рекомендуют использовать прививки, содержащие ацеллюлярный противококлюшный компонент, так как это поможет значительно снизить риски побочных реакций.

Вакцина вводится внутримышечно. Введение в ягодичную область в настоящее время запрещено из-за риска повреждения седалищного нерва, сосудов, а также малоэффективности.

Каковы сроки вакцинации против коклюша, дифтерии, столбняка?
Согласно национальному календарю профилактических прививок (Приказ Министерства здравоохранения РФ от 21 марта 2014 г. № 252н) вакцинация против коклюша, дифтерии, столбняка проводится в следующие сроки 3 мес, 4,5 мес, 6 мес.
Первая ревакцинация проводится через 12 мес после введения третьей дозы курса первичной вакцинации, при соблюдении сроков - в 18 мес. Последующие ревакцинации проводятся только АДС в возрасте 6-7 лет, 14 лет, 18 лет, взрослым каждые 10 лет от предыдущей вакцинации. Данные инфекционные заболевания представляют угрозу для жизни, в связи с чем включены в национальный календарь.
В поликлиниках бесплатно проводят вакцинацию АКДС-вакциной (вакцина коклюшно-дифтерийно-столбнячная адсорбированная жидкая, Бубо-кок и тд.). В частных клиниках для вакцинации предлагают импортные вакцины (Пентаксим, Инфанрикс и тд.).
Разберемся, почему импортные вакцины имеют преимущества перед российскими. Основное отличие отечественной и зарубежной вакцин - в их составе. Состав представлен в таблице ниже.
АКДС-вакцина
Инфанрикс
дифтерийный анатоксин 15 LF
дифтерийный анатоксин не менее 30 МЕ
столбнячный анатоксин 5 ЕС
столбнячный анатоксин не менее 40 МЕ
коклюшные микробные клетки 10 млрд
анатоксин коклюшный 25 мкг
формальдегид не более 50 мкг
филаментозного гемагглютинина 25 мкг
алюминия гидроксид не более 0,55 мг
пертактина 8 мкг
консервант мертиолят 42,5-57,2 мкг
хлорид натрия 4,5 мг
алюминия гидроксид 0,5 мг
вода для инъекций до 0,5 мл
Зарубежные вакцины являются менее реактогенными, вызывают меньше побочных и нежелательных явлений. Объяснения тому следующие:
- Отечественная АКДС-вакцина в качестве консерванта содержит мертиолят – металлорганическое соединение ртути. Этому веществу приписывают канцерогенный эффект, а также высокий риск аллергизации. НО данная вакцина считается безопасной, так как концентрация мертиолята является крайне низкой в вакцине и не вызывает вышеперечисленных эффектов.
- Российская является цельноклеточной, зарубежная – бесклеточной, что снижает риск развития аллергических реакций.
Куда ставить вакцину?
Вакцина вводится внутримышечно. Введение в ягодичную область в настоящее время запрещено из-за риска повреждения седалищного нерва, сосудов, а также малоэффективности. Для детей раннего возраста место постановки - передне-латеральная область бедра, для более старшего - дельтовидная мышца. Кроме того, рекомендуется чередовать место введения (в данном случае правое, левое бедро) на протяжении всего курса вакцинации.
Какие противопоказания для постановки Инфанрикс:
- Известная гиперчувствительность к любому компоненту Инфанрикс®, а также в случае, если у пациента возникали симптомы гиперчувствительности после предыдущего введения вакцины.
- Энцефалопатия неясной этиологии, развившаяся в течение 7 дней после предыдущего введения вакцины, содержащей коклюшный компонент. В этом случае курс вакцинации следует продолжать дифтерийно-столбнячной вакциной, без коклюшного компонента.
- Острые инфекционные и неинфекционные заболевания, обострение хронических заболеваний являются временными противопоказаниями для проведения прививок. Плановые прививки проводятся через 2-4 недели после выздоровления или в период реконвалесценции или ремиссии. При нетяжелых ОРВИ, острых кишечных заболеваниях и др. прививки проводятся сразу после нормализации температуры.
Можно ли ставить вакцину против перечисленных инфекций вместе с другими?
Да. АКДС, Инфанрикс, Бубо-кок, Пентаксим и др. можно ставить в один день с другими прививками национального календаря за исключением вакцины БЦЖ. Обязательным условием является следующее: постановка в один день и в разные участки тела.
Возможно ли проводить курс вакцинации разными прививками?
Да. В ходе крупномасштабных исследований доказано, использование для курса вакцинации полностью только ацеллюлярной коклюшной вакцины (Инфанрикс, Пентаксим) является достоверно менее эффективным и приводит к формированию менее продолжительного иммунитета по сравнению с использованием традиционной цельноклеточной коклюшной вакцины (АКДС, Бубо-кок и тд.).
Таким образом, для формирования достаточного иммунитета и снижения количества местных прививочных реакций схема вакцинация должна включать как цельноклеточные так и бесклеточные вакцины. Учитывая, что риск развития аллергизации увеличивается с каждой последующей вакцинацией, то в качестве базисной лучше использовать цельноклеточные вакцины, а далее – ацеллюлярные (Инфанрикс, Пентаксим).
В 3 месяца начинается вакцинация против коклюша, дифтерии, столбняка, полиомиелита. В Национальный календарь защита от данных инфекций введена в 1953 году, а против столбняка с 1966. Для вакцинации используются следующие вакцины:
- АКДС – это адсорбированная комбинированная вакцина, которая содержит убитую цельную коклюшную палочку (поэтому она еще называется цельноклеточная), анатоксин (обезвреженный токсин) дифтерийный и анатоксин столбнячный. Это российская вакцина (Микроген) и ее использование практически ликвидировало дифтерию и столбняк и заметно уменьшило число случаев коклюша.
Единственное, что не нравится многим родителям – это подъем температуры в первые сутки – это вариант нормальной реакции на вакцинацию, так как клетки иммунной системы начинают активно работать в ответ на контакт с обломками коклюшной палочки.
В редакции основного приказа по вакцинации в рамках Национального календаря N125н от 13.04.2017 есть следующие дополнения – определены дети из группы риска для вакцинации против гемофильной палочки и полного курса вакцинации инактивированной полиомиелитной вакциной:
- С иммунодефицитными состояниями;
- С анатомическими дефектами, приводящими к резко повышенной опасности заболевания гемофильной инфекцией;
- С аномалиями развития кишечника;
- С онкологическими заболеваниями и /или длительно получающим иммуносупрессивную терапию;
- Рожденные от матерей с ВИЧ инфекцией;
- Находящиеся в домах ребенка;
- Недоношенные и маловесные дети.
Вакцинация и ревакцинация детям, относящимся к группам риска, может осуществляться иммунобиологическими лекарственными препаратами для иммунопрофилактики инфекционных болезней, содержащими комбинации вакцин (например, Пентаксим), предназначенных для применения в соответствующие возрастные периоды (редакция приказа МЗ РФ N 175н от 13.04.2017г).
Дети, не входящие в группу риска, могут по желанию родителей привиться бесклеточными препаратами для вакцинации против коклюша, дифтерии и столбняка платно. Информацию в таком случае можно получить у участкового педиатра.
Могут быть и другие варианты вакцинации детей, что зависит от возможностей регионального бюджета.
Для детей, кто не привит вовремя и имеет возраст старше 4 лет, по Национальному календарю прививаются только против дифтерии и столбняка (вакцинация АКДС препаратом проводится до 4 лет, препаратом Инфанрикс гекса до 36 мес), но по желанию родителей может быть выполнена вакцинация и препаратами Пентаксим и Инфанрикс, так как они не имеют возрастных ограничений.
Для вакцинации против полиомиелита также существуют изменения в Национальном календаре с 2014 года.
-V1 и V2 все дети получают инактивированную вакцину в 3 мес. и в 4,5 мес.,
-V3 в 6 мес. и последующие ревакцинации в 1 г 6 мес., 1 г 8 мес. и в 14 лет получают оральной полиомиелитной вакциной ОПВ, причем с весны 2017 года ОПВ содержит только 2 штамма прививочных вирусов – I и III- БиВак полио (ФНЦИРИП им Чумакова, Россия).
- Имовакс Полио (Санофи, Франция) – применяется на сегодня в составе комбинированной вакцины Пентаксим,
- Полиорикс (ГлаксоСмитКляйн, Бельгия) – применяется на сегодня в составе комбинированной вакцины Инфанрикс гекса,
- Полимилекс (Нанолек, Россия) – применяется для проведения V1 и V2 против полиомиелита с весны 2017 г.
Дифтерия – это серьезная инфекция, которой болеют и взрослые, и дети. Причина инфекции – дифтерийная палочка, которая передается воздушно-капельным путем, иногда через общие игрушки, предметы быта. Дифтерия поражает нос, глотку, гортань, реже – кожу, глаза. У больного образуются пленки в зеве, которые могут распространиться в нос и гортань и перекрыть дыхание. У детей до года пленки сразу переходят на гортань, голосовые связки, появляется круп (отек гортани). В этих случаях требуются неотложные мероприятия, иначе человек задохнется. Кроме того, дифтерия чревата серьезными осложнениями – поражением сердца, почек, нервной системы. Избежать заболевания можно только при своевременной вакцинации. Вакцинация защищает от токсина, вырабатываемого бактерией дифтерии, который и вызывает все жизнеугрожающие состояния.
Привитые люди не болеют тяжелой опасной формой дифтерии. У них возможно развитие ангины, но жизни это не угрожает.
Столбняк (тетанус) – острая инфекция с поражением нервной системы, вызванное токсином, который выделяет столбнячная палочка, когда попадает в рану из земли. Столбняк протекает крайне тяжело и может развиться в любом возрасте. Токсин поражает нервную систему, при этом возникают мышечные спазмы и судороги. Смертность при столбняке достигает 90%. Иммунитет при вакцинации формируется против токсина, как и при дифтерии.
Полиомиелит – вызывается тремя типами полиомиелитных вирусов, передаётся с водой и пищей. От полиомиелита, как правило, не умирают, но может остаться паралич или парез, чаще одной ноги, при котором конечность постепенно худеет и укорачивается, а ребенок или тяжело хромает, или совсем не может двигаться без поддержки. Иногда развивается паралич дыхательных мышц и человек не может дышать без помощи специальных аппаратов.
Вакцины АКДС и инактивированная против полиомиелита вводятся внутримышечно в переднебоковую поверхность бедра.
Вакцинация АКДС и против полиомиелита начинается в 3 мес. После проведения вакцинации и ревакцинации АКДС (см ниже), согласно календарю прививок, проводятся ревакцинации взрослых каждые 10 лет (вакциной АДС-М).
Вакцинация детей согласно календарю прививок:
Возраст
Первая вакцинация АКДС и Полимилекс
Вторая вакцинация АКДС и Полимилекс
Третья вакцинация АКДС и БиВак полио
Ревакцинация 1 АКДС и БиВак полио
Ревакцинация 2 Бивак полио
Ревакцинация 2 АДС-м
Ревакцинация 3 АДС-м и БиВак полио
Вакцина АКДС вызывает умеренные побочные эффекты: небольшая лихорадка в первые сутки; умеренная болезненность, покраснение и припухание в месте инъекции может возникнуть при V 3 или R 1. Повышение температуры тела (как правило, не выше 37,5 С) и легкое недомогание также могут наблюдаться в течение 1-2 дней после прививки, редко (до 4 % может быть подъем t выше 38). При t выше 38,5 необходимо дать в домашних условиях жаропонижающие препараты по рекомендации врача парацетамол или ибупрофен. В случае повторного подъема t или недостаточного ответа на жаропонижающие препараты нужно вызвать педиатра или скорую помощь и объем необходимой терапии назначит врач. Обтирания водкой или спиртом не рекомендуется.
У детей, склонных к аллергическим реакциям, может быть сыпь, поэтому педиатр может назначить противоаллергические препараты до и после вакцинации.
Серьезные осложнения, вызванные АКДС – иммунизацией редки; они происходят меньше чем в одном проценте случаев. Это могут быть судороги на фоне высокой температуры, поэтому детей с возможной реакцией рекомендуется прививать на фоне жаропонижающих средств (парацетамол или ибупрофен).
Для того, чтобы уменьшить число побочных эффектов на цельноклеточную АКДС вакцину, её можно заменить комбинированным аналогом (вакцина Пентаксим, Инфанрикс), в которых цельноклеточный коклюшный компонент (до 3000 антигенов) заменен на бесклеточный вариант (2-3 антигена), который практически не вызывает побочных реакций. Кроме того, комбинированные вакцины значительно снижают инъекционную нагрузку, позволяют уменьшить суммарную дозу дополнительных веществ (стабилизаторы вакцин, консерванты).
После прививки коклюша иммунитет недолгосрочный и спустя 5-7 лет можно заболеть коклюшем. Для ревакцинации в 7 лет, 14 лет и далее ч/з 10 лет можно использовать вакцину Адасель. Единственное, привитые могут заболеть в более стертой форме – в диагнозе может звучать бронхит или пневмония, может не быть характерных приступов спазматического кашля, но для непривитых такой больной является источником инфекции.
АКДС – прививка от коклюша, дифтерии и столбняка. Обеспечивающая комплексную защиту от вышеназванных болезней, она параллельно ставится с введением вакцины от полиомиелита/приемом иммунобиологического препарата перорально. Согласно НКПП, этот вид иммунизации входит в список обязательных. Причина: заболевания, развитие которых предупреждает прививка, сопровождаются тяжелыми последствиями, имеют высокий риск летального исхода. Так, в частности, до введения вакцинации смертность от столбняка составляла 90%, от дифтерии – 25%.
Чем опасны коклюш, дифтерия, столбняк и полиомиелит?
Коклюш относится к категории высококонтагиозных инфекционных заболеваний. Оно протекает тяжело, длится до 10 и более недель, характеризуется приступами мучительного кашля, которые не устраняют даже лекарства. Восприимчивость непривитых детей к возбудителю этой болезни составляет 100%. В запущенных случаях коклюш приводит к развитию пневмонии, энцефалопатии, судорог. Дети до 1 года (при отсутствии соответствующего лечения) могут задохнуться. После трех – четырех безуспешных попыток откашляться у них происходит остановка дыхания.
Дифтерия характеризуется отстроченным характером проявления последствий. Так, например, токсический миокардит может развиваться на 2–3 неделе болезни. Невриты и полирадикулоневропатии – через 1–3 месяца после полного выздоровления. Если человек не был вакцинирован от дифтерии, она может угрожать его жизни. Причиной возможной летальности может выступать как паралич дыхательной мускулатуры, так и инфекционно-токсический шок, полиорганная недостаточность.
Полиомиелит при тяжелой форме протекания приводит к параличу. Поражая ткани шейного, грудного и поясничного отдела спинного мозга, он способствует иннервации мышц нижних конечностей. У верхних конечностей блокируется нормальная работа трехглавых, дельтовидных мышц и супинаторов предплечья. К осложнениям такой болезни относят пневмонию, миокардит. При бульбарной форме течения полиомиелита существует вероятность столкнуться с острым расширением желудка, образованием язвы, непроходимостью кишечника.
График вакцинации
Согласно НКПП, курс профилактики развития дифтерии, коклюша и столбняка предполагает трехкратную вакцинацию. Так, прививки пациенту ставятся в 3, 4,5 и 6 месяцев. В 1,5 года выполняется первичная ревакцинация. Когда ребенок достигает 6 лет, процедуру иммунизации проводят повторно. В 14 лет выполняется третья ревакцинация. После пациенты прививаются каждые 10 лет с момента последнего вакцинирования.
Важно: так как сроки постановки АКДС совпадают со временем проведения еще одного важного профилактического мероприятия – предупреждения развития полиомиелита, оба направления совмещаются.
Постановка прививки АКДС не всегда проводится по плану. Иногда схема иммунизации меняется. В некоторых случаях педиатр разрабатывает индивидуальный план вакцинации пациента. Причин, по которым график профилактики может смещаться, немало.
К ним относятся:
- ослабленность организма, прохождение острой стадии болезни в период вакцинации;
- недостаточный вес (ребенок рожден недоношенным) для проведения иммунизации;
- отсутствие пациента на территории РФ в период от 3 месяцев до 1 года с отсутствием возможности привиться вакциной отечественного производства.
При этом следует знать: прививку АКДС разрешается ставить только до 4 лет. Если ребенок в этот временной промежуток не успел пройти вакцинацию, процедуру иммунизации проводят АДС-анатоксином (в 4–6 лет) или АДС-М-анатоксином (для пациентов старшего возраста). Последние обеспечивают защиту организма только от дифтерии и столбняка. Коклюшного компонента в их составе нет. Что касается профилактики полиомиелита, то она проводится отдельно.
Как подготовиться к постановке АКДС?
До того как ставить прививку от коклюша, дифтерии и столбняка, полиомиелита, ребенку необходим осмотр педиатра. Только специалист сможет дать независимую оценку состоянию юного пациента, и, исключив все возможные противопоказания, выдать ему допуск к введению иммунобиологического препарата. Важно: перед постановкой прививки ребенок должен быть здоров. Малейшие проявления простуды и других заболеваний – основание для выдачи временного медотвода от вакцинирования.
Противопоказания для прививания
Разрешение на проведение вакцинации ребенка/взрослого препаратом АКДС выдается в каждом случае индивидуально.
Временно не допустить к иммунопрофилактике пациента могут в том случае, если у него наблюдается:
- обострение хронической болезни;
- острая стадия протекания инфекционного заболевания;
- ослабленный иммунитет после проведения операции, другого.
При этом некоторые ограничения относятся к категории ложных противопоказаний. Т.е. прививку ставить можно, но только после нормализации состояния пациента. Таковыми являются недоношенность, диатез, сезонные аллергические заболевания, тяжелые побочные реакции на АКДС и судороги у родственников. Также существует перечень абсолютных противопоказаний к постановке прививки от коклюша, дифтерии, столбняка, полиомиелита.
- чувствительность к составляющим вакцины;
- первичные и вторичные иммунодефицитные состояния;
- прогрессирующие болезни нервной системы;
- тяжелые побочные реакции на предыдущее введение препарата.
Прививка таким пациентам делается АДС – вакциной, не содержащей коклюшной составляющей. При этом обязательным для них является консультация узкого специалиста, сдача анализов, прохождение дополнительного медицинского обследования.
Место введения вакцины
Ассоциированная вакцина (включает в свой состав возбудители болезней: коклюш, дифтерия, столбняк, полиомиелит) вводится внутримышечно. Для детей 0–3 лет место введения инъекции – переднелатеральная область бедра. Для взрослых пациентов – дельтовидная мышца. Введение препарата в ягодичную область запрещается. Причина: малая эффективность вакцинации, высокий риск повреждения сосудов, седалищного нерва.
В тех случаях, когда профилактика полиомиелита предполагает введение отдельной вакцины, способ выполнения этой медицинской манипуляции определяется этапом вакцинации и рекомендациями производителя. Так, в частности, прививка с ИПВ (инактивированной полиомиелитной вакциной) ставится в плечо, подлопаточную область или бедро. Живая вакцина ОПВ вводится перорально. В последнем случае она попадает на лимфоидную ткань глотки или небные миндалины. Ребенка просят запрокинуть голову и открыть рот, куда капают 2 или 4 капли (определяется дозировкой препарата).
Что делать после постановки прививки?
На протяжении получаса после вакцинации необходимо находиться на территории медучреждения. Причина: если возникнет острая реакция на препарат, врачи смогут быстро прийти на помощь. Риск осложнений будет сведен практически до нуля. При этом сидеть рядом возле прививочного кабинета необязательно. Можно выйти на улицу и прогуляться поблизости с поликлиникой (и в пределах досягаемости медперсонала, и полезно для здоровья).
Принимать душ с водой комнатной температуры можно. Париться, мыться в горячей ванне 2 – 3 дня после постановки прививки нежелательно. Организм привитого ослаблен и уязвим к заболеваниям. Лучшим решением в этот период времени будет полное избегание перегрева и охлаждения. Оптимальным будет, если температура воздуха в помещении не будет превышать 22°С, а влажность – 70%.
Перекармливать ребенка не рекомендуется. Это негативно скажется на его состоянии. Питье можно давать без ограничения. При этом в качестве жидкости для утоления жажды следует использовать не соки, а теплую воду, некрепкий чай, настой ромашки. Что касается питания, то из него рекомендуется временно убрать продукты-аллергены (шоколад, ягоды красного цвета, грибы, твердый сыр, другое). Также не следует вводить в рацион новую пищу во избежание возникновения специфического иммунного ответа.
Реакции организма на АКДС
После введения иммунобиологического препарата у пациента могут наблюдаться незначительные изменения в месте укола. Относящиеся к категории местных реакций, они выражаются в:
- покраснении;
- появлении уплотнения;
- отеке.
Ребенок может жаловаться на боль в ноге и слегка прихрамывать. Как правило, такие неприятные симптомы проходят за неделю. Если они не исчезают, требуется консультация специалиста. Для справки: наиболее часто гипермию и пастозность (отек) вызывают вакцины, которые содержат адъюванты для усиления иммунного ответа. Наряду с местными, у ребенка могут проявляться общие реакции на прививку.
- повешение температуры тела;
- расстройство стула;
- повышенную нервную возбудимость;
- нарушения аппетита.
Ребенок может жаловать на головную боль, слабость, бессонницу. Все это является нормой. Однако следует уметь отделять естественные реакции на АКДС от патологических состояний. Последними являются длительный плач, лихорадка, затрудненное дыхание, судороги, временная обездвиженность. Чтобы облегчить период реабилитация ребенка после постановки прививки, рекомендуется неукоснительно следовать данным врачом рекомендациям. В частности, дать ему жаропонижающее с целью предупреждения повышения температуры тела. Помните: недомогание (в умеренных его проявлениях) является нормальной реакцией. Оно говорит о запуске в организме процессов выработки специфического иммунитета.
Возможные осложнения
Тяжелые реакции на АКДС могут возникнуть, если юный пациент не был обследован грамотно. Противопоказания имелись, но, несмотря на это прививка была сделана.
К таким последствиям вакцинации относят:
- нарушения в работе центральной нервной системы;
- тяжёлые аллергические реакции;
- резидуальные судорожные состояния.
Иммунизация препаратом ОПВ может стать причиной развития вакцинно-ассоциированного полиомиелита. Статистика показывает, что последний встречается в 1 случае на 1 000 000 и чаще всего имеет абортивную форму (без паралича). Тяжелое течение болезни наблюдается крайне редко. Имеющее паралитическую форму, оно выражается в поражении разных отделов нервной системы: спинального, понтинного или бульбарного.
Виды вакцин
По способности вырабатывать невосприимчивость к одному или нескольким возбудителям все вакцины делятся на моно- и ассоциированные. Первые обеспечивают защиту от одного заболевания. Вторые – от нескольких (пример: коклюш, столбняк, дифтерия). В частности, профилактика полиомиелита может проводиться как параллельно с вакцинацией АКДС, так и быть включенной в программу комплексной иммунизацией одним препаратом. Все зависит от производителя.
БиВак Полио (Россия)
Моновакцина, предназначенная для профилактики полиомиелита. Она включает в свой состав вирус возбудителя (аттенуированные штаммы Сэбина тип 1, тип 3), магния хлорид, канамицин – не более 30мкг на 1 дозу препарата. Статистические данные говорят о том, что представленный препарат обладает высокой степенью сероконверсии. Так, в частности, стойкий иммунитет к болезни вырабатывается у 90 – 95% пациентов, успешно прошедших процедуру вакцинирования.
БиВак Полио может применяться совместно с АКДС (вакцинацией пациента АДС или АДС-М анатоксином). Допускается вероятность использования препарата с другими вакцинами, входящими в список разрешенных НКПП. Каждый случай рассматривается индивидуально. При этом следует помнить: иммуносупрессоры могут уменьшить иммунный ответ на вакцинацию ОПВ. Также они могут спровоцировать размножение вируса и увеличение времени его выделения с калом.
Иммунизация БиВак Полио может проводиться с 6 месяцев. До этого профилактика полиомиелита предполагает использование ИПВ (инактивированной вакцины с разрушенными частицами вируса). Вакцинация таким препаратом является допустимой только в отношении здоровых пациентов. Категорически запрещается ее применять в рамках профилактики полиомиелита у беременных, больных с неврологическими расстройствами и иммунодефицитными состояниями, детей из группы риска.
АДС (Россия)
Двухкомпонентная вакцина, использующаяся для предупреждения дифтерии и столбняка. Она содержит анатоксины вышеназванных заболеваний, а также вспомогательные вещества. Характеризующаяся отсутствием коклюшного компонента, АДС считается слабореактогенным препаратом. У отдельных вакцинированных она может вызвать общие и местные реакции. В исключительных случаях – стать причиной обострения аллергического заболевания.
АДС разрешается параллельно вводить с постановкой других прививок НКПП. Главное – не смешивать его в одном шприце с иными препаратами для парентерального введения. Прием иммуноглобулина на профилактику болезней такой вакциной не оказывает влияния. Также допускается возможность проведение иммунизации с параллельным использованием поддерживающих доз стероидов.
Прививка АДС может ставиться с 3 месяцев (при наличии противопоказаний к АКДС, выработанного иммунитета к вирусу коклюша). Если юный пациент не был привит от дифтерии и столбняка, допускается вариант его вакцинации этим препаратом до 6 лет. После профилактика вышеназванных заболеваний проводится с использованием АДС-М анатоксина. К временным причинам медотвода от такой вакцинации относят болезни инфекционной и неинфекционной этиологии, хронические заболевания в острой стадии. Категорически запрещается ставить прививку АДС при тяжелых побочных реакциях, поствакцинальных осложнениях, вызванных первичной иммунизацией пациента.
АКДС (Россия)
Трехкомпонентная вакцина, направленная на борьбу с коклюшем, дифтерией и столбняком. В ее состав входят возбудители вышеназванных заболеваний, а также гидроксид алюминия, тиомерсал – не более 57,5мкг на одну дозу препарата. Курс вакцинации таким препаратом состоит из трех прививок. По его окончании у прививаемого формируется стойкий специфический иммунитет (при условии соблюдения утвержденного НКПП графика).
АКДС можно параллельно вводить с вакциной от полиомиелита. Также разрешается ее ставить совместно с проведением профилактики других болезней НКПП. Исключение – БЦЖ (предупреждение развития туберкулеза). Если до 4 лет юный пациент не получил прививку с использованием этого препарата, ее не ставят. В качестве альтернативы ребенку в возрасте до 6 лет проводят иммунизацию АДС-анатоксином, лицам старшего возраста АДС-М-анатоксином.
Минимальный возраст для первичной вакцинации АКДС – 3 месяца. Ревакцинация выполняется, когда пациенту исполняется 4,5 месяца. Далее – в полгода. Противопоказаниями к использованию такого препарата относят болезни нервной системы в стадии прогрессирования, афебрильные судороги в анамнезе. Не допускается его применение при чувствительности к составляющим иммунобиологического препарата, сопровождающейся тяжелыми реакциями (гипермией свыше 3см в диаметре, повышением температуры до 39°С).
Пентаксим (Франция)
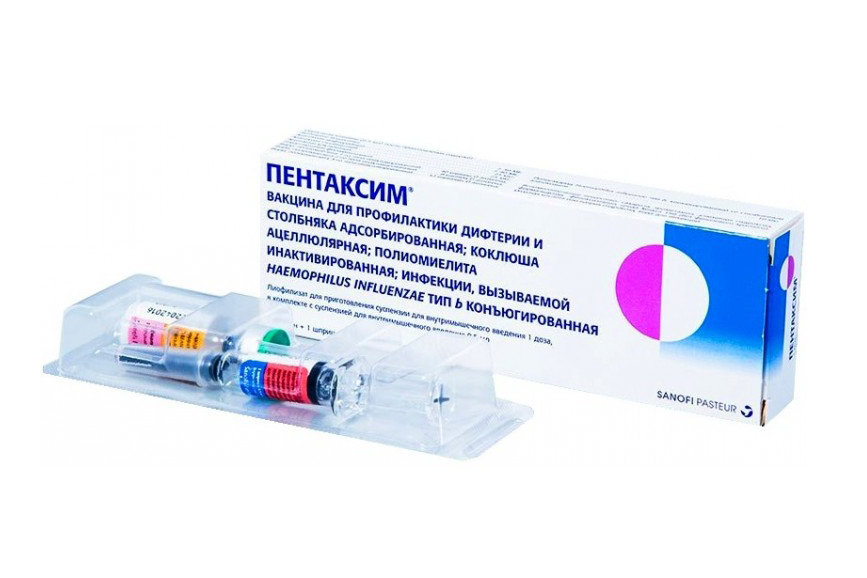
Ассоциированная вакцина для защиты организма от коклюша, дифтерии, столбняка, полиомиелита, гемофильной инфекции. Она содержит возбудители всех вышепредставленных заболеваний, вспомогательные вещества. Согласно статистике, данный вид препарата показывает высокие показатели сероконверсии. Так, в частности, антитела к дифтерии и столбняку наблюдаются у 100%, к полиомиелиту – у 99%, к коклюшу и гемофильной инфекции – у 88% привитого населения.
Возможность совместного применения Пентаксима с другими иммунобиологическими препаратами не имеет достоверных данных. Единственное, что она предполагает, так это то, что нельзя допускать его смешивания с другими вакцинами НКПП. Следует знать: в течение 1–2 недель после постановки такой прививки анализ мочи может давать положительную реакцию на вирус гемофильной инфекции. Принимая это во внимание, следует использовать другие методы диагностики рассматриваемого заболевания.
Вакцинация Пентаксимом может проводиться с 2 месяцев. Далее, прививка с таким препаратом будет ставиться согласно индивидуально утвержденному графику иммунизации: 2-3-4, 2-4-6 или 3-4-5 (соответственно рекомендаций лечащего врача). С осторожностью вакцину следует использовать в отношении пациентов с невритом плечевого нерва, синдромом Гийена-Барре. Запрещается ее применение для иммунизации детей с прогрессирующей энцефалопатией, непереносимостью компонентов препарата.

Что важно знать о вакцинах
- Вакцинация спасает по меньшей мере 3 млн жизней каждый год.
- У вакцинации есть срок давности: с возрастом поствакцинальный иммунитет снижается, а значит, вакцины важны не только для детей, но и для взрослых.
- Вакцинация — наиболее эффективный способ защититься от инфекций, она может предупредить опасные и зачастую потенциально смертельные заболевания.
- Многие прививки включены в национальный календарь, при этом сроки проведения вакцинации и используемые вакцины отличаются у детей и взрослых [1].
- Большую часть прививок в РФ делают бесплатно.
- Вакцинация не связана с развитием аутизма, рассеянного склероза, сахарного диабета, эпилепсии, аутоиммунных заболеваний.
- Массовый отказ от вакцинации незамедлительно приводит к вспышкам инфекций, которые остались, казалось бы, в прошлом.
- Вакцинация особенно необходима людям с хроническими заболеваниями всех органов и систем, относящимся к группе высокого риска по тяжелому течению инфекционных болезней.
- Беременность является показанием к вакцинации против гриппа и коклюша как с целью защиты самих беременных, так и с целью защиты ребенка — внутриутробно и в первые шесть месяцев после рождения.
- При нарушении сроков иммунизации нет необходимости начинать все заново: большинство схем вакцинации допускают отклонения от графика, нужно просто продолжать прививки даже после перерыва.
Зачем нужны прививки
В 2019 году Всемирная организация здравоохранения объявила отказ от вакцинации одной из главных угроз человечеству [2]. По мнению ВОЗ, вакцины — наиболее эффективное и безопасное средство профилактики действительно опасных инфекций, предупреждающее потенциально смертельные заболевания. После прививки иммунитет вырабатывается почти всегда. К тому же цена формирования естественного иммунитета слишком высока — например, корь может осложниться развитием энцефалита [3], а гепатит B — привести к циррозу печени и впоследствии к развитию злокачественной опухоли (первичной гепатокарциномы) [4].
Ученые доказали, что со времен появления вакцинации такие заболевания, как натуральная оспа, полиомиелит и столбняк, исчезли полностью или наблюдаются очень редко [5]. Случаи кори и дифтерии были снижены на 99,9%.
Противодействие вакцинации может привести к тому, что многие опасные инфекции не только появятся снова, но и быстро распространятся среди населения планеты. Например, корь, эпидемический паротит (свинка) и краснуха распространяются мгновенно, в случае если привито менее 90% людей. Вакцинация — это не только защита своего здоровья, но и ответственность за здоровье общества.
Как работают вакцины
Вакцины учат иммунную систему создавать антитела, которые защищают от наиболее опасных инфекций [6]. Организму намного безопаснее получить дополнительную помощь от прививки, чем самому болеть и вырабатывать иммунитет к каждой из инфекций. Когда иммунная система знает, как бороться с болезнью, она может защищать его в течение многих лет.
Первые прививки детям делают сразу после рождения. По мнению педиатров [7], лучший способ защитить ребенка от потенциально смертельных инфекций — это вакцинировать его согласно календарю. Заболевания, предупреждаемые с помощью вакцин, не исчезли и могут вернуться в любой момент, если перестать массово прививать детей [8].
Кому нужны вакцины
Вакцинация создает коллективный иммунитет [9], однако важно помнить, что не стоит ограничиваться вакцинами, сделанными в детстве. Если перестать делать прививки, риск снижения иммунитета и возвращения инфекционных заболеваний увеличивается. Это значит, что взрослым необходимо следить за графиком прививок и обязательно ревакцинироваться.
Почему это важно
- Не все взрослые были привиты в детстве.
- Многие инфекционные заболевания у взрослых протекают тяжелее — например, ветряная оспа приводит к бактериальным инфекциям кожи, развитию ветряночного энцефалита и пневмонии [10].
- С возрастом иммунитет, полученный от прививок в детстве, снижается — так, от дифтерии, коклюша и столбняка нужно прививаться каждые десять лет [11].
- Для женщин детородного возраста особенно опасна краснуха — инфицирование во время беременности может привести к множественным порокам развития плода [12]. Поэтому прививаться нужно заранее [13].
- В путешествиях можно столкнуться с необычными заболеваниями, [14] например, в Сибири, Китае и Монголии распространен клещевой энцефалит, защитить от которого может только вакцина [15].
- За последние десятилетия появились новые вакцины против таких инфекционных заболеваний, как вирусный гепатит B, менингококковая, пневмококковая инфекция, которых не было в то время, когда современные взрослые были детьми, то есть возможности защититься стали шире.
Как узнать, какие прививки я сделал?
Все сведения о вакцинации ребенка заносятся в специальную карту, которая хранится в детской поликлинике. Копия должна быть в детском саду и школе. Можно сделать запрос в эти организации и попросить найти карту в архиве.
Данные о тех, кто прививался после 18 лет, хранятся в поликлинике у терапевта. Можно запросить копию прививочной карты в поликлинике.
Какие инфекции самые распространенные
Коклюш, дифтерия, столбняк
Дифтерия протекает тяжело [16], приводит к удушью, поражает сердце, мышцы и нервную систему, может вызвать паралич, а в 10% случаев заканчивается летально [17]. Коклюш сопровождается затяжным выматывающим кашлем (так называемый стодневный кашель) [18], который может привести и к остановке дыхания, и даже к переломам ребер [19].
Кроме того, если в вашем окружении находится еще не привитый или не полностью привитый ребенок первого года жизни, при заражении он будет переносить коклюш очень тяжело, вплоть до летального исхода. Поэтому взрослым важно прививаться против коклюша, если они планируют стать родителями или уже стали ими.
Столбняк
Столбняк — это острое инфекционное заболевание, и оно смертельно опасно [20].
Согласно российскому Национальному календарю профилактических прививок, от дифтерии и столбняка необходимо прививаться всем взрослым с 18 лет каждые десять лет от даты последней ревакцинации. Против коклюша в России прививают в детстве, однако во многих странах также и во взрослом возрасте. Вакцинация помогает предупредить столбняк [21], снижает риск развития тяжелых форм дифтерии и коклюша.
У взрослых старше 20 лет корь часто протекает с осложнениями [22]. Может развиться слепота, энцефалит, пневмония. К тому же болезнь чрезвычайно заразна: еще до появления первых симптомов человек инфицирует до 90% непривитых людей [23].
Прививки от кори необходимы всем взрослым, не привитым в детстве и не болевшим корью, в возрасте до 35 лет. С 36 до 55 лет прививают только людей из группы высокого риска, например медицинских работников и учителей. Вакцинация от кори снижает риск развития осложнений и смерти: за 2000–2017 годы эти риски были снижены на 80% [24].
Краснуха
Это заболевание наиболее опасно для беременных женщин [25]. Заражение во время беременности приводит к развитию множественных тяжелых пороков развития и гибели ребенка внутриутробно. Вакцинация проводится двукратно в детстве в 12 месяцев и в шесть лет. В возрасте 18–25 лет прививают женщин — неболевших, непривитых, привитых однократно против краснухи, не имеющих сведений о прививках против краснухи, — это предупреждает заражение во время беременности, а значит, развитие пороков развития у ребенка, зачастую несовместимых с жизнью.
Вирусный гепатит B
Около 1 млн человек в год умирает от хронического вирусного гепатита B [26]. Во многих случаях инфекция приводит к циррозу и раку печени [27]. Передача вируса происходит при контакте с кровью и другими биологическими жидкостями — при половом контакте, во время медицинских или косметологических процедур. Оперативные вмешательства, переливание крови и ее компонентов, визит к стоматологу, парикмахеру, маникюр, педикюр, услуги тату-салонов — вот наиболее частые пути заражения. Кроме того, новорожденный ребенок с 90% вероятностью инфицируется вирусом гепатита В при родах, как оперативных, путем кесарева сечения, так и самопроизвольных. Вакцинация необходима всем непривитым взрослым и позволяет предупредить заражение вирусным гепатитом B.
Вирусный гепатит А
Это заболевание носит множество названий: болезнь Боткина, желтуха, болезнь грязных рук, устричная, мидийная болезнь. Путь заражения фекально-оральный. Вирус попадает в организм человека с едой и водой, если нарушаются правила гигиены, в случае инфицирования сотрудников предприятий общественного питания, в случае аварийных ситуаций на водоканале и канализации, во время стихийных бедствий или разрухи в зонах военных конфликтов. Также к группам риска относятся военнослужащие, лица, проживающие в казармах, интернатах, общежитиях, паломники, путешественники, посещающие эндемичные зоны (Азия, Африка, Латинская Америка, а в Европе — побережье Черного и Средиземного морей).
Грипп
Обычный грипп нередко протекает с осложнениями, особенно у людей с ослабленным иммунитетом, хроническими заболеваниями сердца, легких и других органов, а также во время беременности [28]. Грипп особенно опасен взрослым старше 60 лет. ВОЗ рекомендует ежегодную вакцинацию пожилым и людям из группы риска, беременным женщинам, а также работникам здравоохранения [29]. Прививаться следует до начала эпидемического сезона — для выработки антител нужно около двух недель. Вакцинация снижает риск развития осложнений на 40-60% [30].
Папилломавирусная инфекция
Кроме того, ВПЧ может вызывать и другие виды рака аногенитальной области, головы и шеи, а также остроконечные кондиломы у мужчин и женщин.
Согласно данным ВОЗ, большинство стран лицензировало вакцины против ВПЧ для вакцинации девочек в 9–14 лет, поскольку от ВПЧ лучше привиться до начала половых контактов.
В США, Австралии и странах Европы ввели в национальные календари обязательную вакцинацию против ВПЧ как девочек, так и мальчиков, преследуя цель элиминации вируса у подрастающего поколения.
Ветряная оспа
Ветряная оспа протекает с осложнениями у людей со сниженным иммунитетом и беременных женщин [32]. Прививаться необходимо всем взрослым, не болевшим ветряной оспой в детстве. Но поскольку вирус ветряной оспы, как все герпесвирусы, к которым он относится, оседает в нервных ганглиях у переболевшего и остается там пожизненно, в случае, если вы не уверены в том, что болели ранее, рекомендуется сдать анализ крови на антитела (иммуноглобулины класса G) к ветряной оспе. Результат анализа позволит абсолютно точно ответить на вопрос о необходимости данной вакцинации у взрослого человека. Вакцинация снижает риск развития осложнений и летального исхода, особенно у людей из группы риска [33].
Клещевой энцефалит
Энцефалит вызывает тяжелые заболевания нервной системы, может привести к параличу и смерти [34]. Прививки требуются всем, но особенно тем, кто живет на эндемичной территории. Вакцинация предупреждает заражение и развитие тяжелых форм клещевого энцефалита.
Генерализованная менингококковая инфекция
Среди взрослых эта инфекция наиболее опасна для молодых людей [35]. К группе высокого риска относятся студенты, лица, проживающие в общежитиях, домах инвалидов и престарелых, спортсмены, посещающие сборы, военнослужащие, путешественники (в том числе паломники). По данным ВОЗ, даже в случае ранней диагностики и надлежащего лечения на ранних стадиях болезни 8–15% пациентов умирают в течение 24–48 часов после появления симптомов. Летальность при менингококцемии (менингококковом сепсисе) достигает 40%. У 10–20% выживших людей бактериальный менингит может приводить к повреждению мозга, потере слуха или инвалидности. Инфекция особенно опасна своим молниеносным течением.
Прививаться необходимо всем взрослым людям из группы риска. Вакцинация предупреждает заражение и развитие тяжелых форм менингококковой инфекции.
Что такое календарь прививок
Порядок вакцинации взрослых отображен в национальном календаре профилактических прививок России — этот документ определяет сроки и типы вакцинаций, которые проводятся бесплатно в соответствии с программой обязательного медицинского страхования. Эти прививки можно сделать в поликлинике по месту жительства. Среди них:
- вирусный гепатит B: от 18 до 55 лет — три раза за всю жизнь;
- дифтерия, столбняк: один раз каждые десять лет;
- корь: от 18 до 35 лет, а также от 36 до 55 лет лицам из группы риска — два раза за всю жизнь;
- краснуха: женщины от 18 до 25 лет — один раз за всю жизнь;
- грипп: ежегодно в любом возрасте.
Некоторые прививки входят в национальный календарь по эпидемическим показаниям, но можно вакцинироваться и по собственному желанию.
- коклюш: в сочетании с вакцинами против дифтерии и столбняка — комбинированный препарат;
- вирусный гепатит A: две дозы;
- клещевой энцефалит: три дозы с последующей ревакцинацией через каждые три года;
- пневмококковая инфекция: схема иммунизации зависит от используемой вакцины, ее стоит уточнить у врача;
- менингококковая инфекция: однократно до 55 лет, при условии вакцинации современной конъюгированной вакциной (в ней антигены связывают с другими компонентами, чтобы повысить их эффективность). Дополнительные дозы могут понадобиться при вспышке менингококковой инфекции или пребывании в ее очаге;
- ветряная оспа: две дозы;
- ВПЧ-инфекция: три дозы.
Иммунопрофилактика — быстро развивающаяся область медицины, поэтому необходим достаточно частый пересмотр календаря прививок. Примером может служить модернизация календаря прививок с введением и расширением групп, подлежащих вакцинации комбинированными вакцинами против дифтерии, столбняка, коклюша, полиомиелита и гемофильной инфекции типа b.
Такие вакцины применяются во многих странах и позволяют защитить от большего числа опасных инфекций меньшим количеством уколов [36]. Кроме того, сокращается количество визитов в медицинское учреждение, что особенно важно в период пандемии [37].
В любом случае, если вы запланировали прививки, о сроках, количествах доз и необходимых вакцинах следует проконсультироваться с врачом.

Почему прививки безопасны
Доказано, что вакцины не вызывают аутизм — исследования не обнаружили никаких доказательств связи между аутизмом и вакциной MMR, которой скоро исполняется 50 лет (комбинированный препарат против кори, эпидемического паротита и краснухи) [38].
Также ученые не подтвердили, что вакцины перегружают и ослабляют иммунную систему — это значит, что делать несколько вакцин в один день абсолютно безопасно как детям, так и взрослым.
Согласно данным многочисленных исследований по всему миру, вакцины не вызывают аллергических заболеваний и их обострений [39]. Все современные исследования говорят о том, что вакцинация несоизмеримо безопаснее, чем потенциальное инфекционное заболевание. Современные вакцины не содержат соединений ртути (тиомерсал) и ингредиентов, которые наносят вред. Тем не менее необходимо обязательно проконсультироваться с врачом, если у пациента наблюдается аллергия, например, пищевая — на белок куриного яйца, пекарские дрожжи, желатин, или медикаментозная — на различные виды антибиотиков.
В современной медицине вакцинация служит самым доступным методом борьбы с инфекционными заболеваниями — сегодня она предупреждает до 3 млн смертей ежегодно [40], а эффективность иммунопрофилактики доказана многолетней практикой [41]. Сделать прививки и защитить себя от опасных инфекций можно в любом возрасте, главное — соблюдать график вакцинаций и обращаться по этому вопросу к профессионалам.
Читайте также:

