Геморрагическая лихорадка ласса инфекционные болезни
Обновлено: 25.04.2024
Лихорадка Ласса - острое зоонозное заболевание из группы вирусных геморрагических лихорадок с явлениями универсального капилляротоксикоза, поражениями печени, почек, ЦНС. Клинически проявляется лихорадкой, геморрагическим синдромом, развитием почечной недостаточности. Относится к особо опасным вирусным инфекциям Африки с высокой летальностью.
Краткие исторические сведения
Этиология
Возбудитель лихорадки Ласса - РНК-геномный вирус рода Arenavirus семейства Arenaviridae. Имеет общую антигенную структуру с возбудителями лимфоцитарного хориоменингита, аргентинской и боливийской лихорадок. При электронной микроскопии внутри частиц вируса выявляется около 10 мелких плотных гранул (рибосом), напоминающих песок (лат. arenaceus, песчаный), откуда и дано название семейству вирусов. В настоящее время выделено 4 субтипа вируса Ласса, циркулирующие в разных регионах. Вирус устойчив к воздействию факторов окружающей среды; его инфекционность в сыворотке крови или секретах не снижается в течение длительного периода без специальной обработки. Инактивируется жировыми растворителями (эфир, хлороформ и др.).
Эпидемиология
Резервуар и источник инфекции лихорадки Ласса - многососковые африканские крысы Mastomys natalensis (в эпидемических очагах инфицированность может достигать 15-17%) и, вероятно, другие мышевидные грызуны. У грызунов инфекция может протекать пожизненно в виде бессимптомной персистенции вируса. Животные выделяют вирус со слюной и мочой до 14 нед. Источником инфекции может быть также больной человек в течение всей болезни; при этом заразными могут быть все выделения.
Естественная восприимчивость людей. Лихорадка Ласса - заболевание со средним уровнем контагиозности, но высокой летальностью (до 40% и более). Иммунитет почти не изучен, но у переболевших обнаруживают специфические антитела в течение 5-7 лет.
Основные эпидемиологические признаки. Лихорадка Ласса - природно-очаговая вирусная болезнь. В группу риска относят население, проживающее в Западной Африке. При этом высокая плотность популяции грызунов рода Mastomys делает заболевание эндемичным как в сельских районах, так и в городах. Летальность при лихорадке Ласса варьирует от 18,5 до 60%. Вторичные случаи болезни в эпидемическом отношении обычно менее опасны, чем первично возникшие. В большинстве эндемичных районов её регистрируют круглогодично. Наиболее высокий уровень заболеваемости приходится на январь-февраль в период миграций грызунов к человеческому жилью. Болезнь могут завозить в неэндемичные по ней страны. В частности, имели место завозы инфекции в Нью-Йорк, Лондон, Гамбург, Японию, Великобританию. Как и другие геморрагические лихорадки, лихорадка Ласса подлежит строгому учёту и контролю в международном масштабе.
Патогенез
В соответствии с доминирующими путями передачи входными воротами инфекции в основном являются слизистые оболочки дыхательного тракта и ЖКТ. В инкубационный период вирус лихорадки Ласса размножается в регионарных лимфатических узлах, после чего наступает стойкая и выраженная вирусемия, сопровождающаяся лихорадкой и диссеминированием возбудителя по органам ретикулогистиоцитарной системы. Заражённые вирусом клетки жизненно важных органов становятся мишенями для цитотоксических Т-лимфоцитов. В дальнейшем образование иммунных комплексов и их фиксация на базальных мембранах клеток приводят к развитию тяжёлых некротических процессов в печени, селезёнке, почках, надпочечниках, миокарде. Воспалительные явления при этом выражены слабо, изменений в головном мозге не выявляют.
Установлено, что в лихорадочный период заболевания выработка вируснейтрализуюших антител носит отсроченный характер. Предположительно, в развитии тяжёлого инфекционного процесса с ранним летальным исходом ведущую роль играют нарушения клеточных иммунных реакций.
Клиническая картина
Инкубационный период лихорадки Ласса варьирует в пределах 6-20 дней. Заболевание чаще начинается постепенно с невысокой лихорадки, сопровождающейся недомоганием, миалгиями, болями в горле при глотании, явлениями конъюнктивита. Через несколько дней при нарастании температуры тела до 39-40 °С с ознобом усиливаются слабость, апатия и головная боль, появляются значительные боли в спине, грудной клетке, животе. Возможны тошнота, рвота и диарея (иногда в виде мелены), кашель, дизурические явления, судороги. Иногда наблюдают нарушения зрения.
При осмотре больных обращают на себя внимание выраженная гиперемия лица, шеи, кожи груди, геморрагические проявления различной локализации, экзантема петехиального, макуло-папулёзного или эритематозного характера. Увеличены периферические лимфатические узлы. Развивается язвенный фарингит: на слизистой оболочке глотки, мягкого нёба, миндалин появляются белые пятна, позднее превращающиеся в язвы с жёлтым дном и красным ободком; часто язвы локализуются на нёбных дужках. Тоны сердца значительно приглушены, отмечают брадикардию и артериальную гипотензию.
При тяжёлом течении лихорадки Ласса (35-50% случаев) появляются клинические признаки множественных органных поражений - печени, лёгких (пневмонии), сердца (миокардит) и др. Прогностически неблагоприятно появление отёков лица и шеи, плевральных, перикардиальных и перитонеальных экссудатов вследствие повышенной проницаемости стенок капилляров. Развиваются инфекционно-токсический шок, острая почечная недостаточность. В этих случаях в начале 2-й недели заболевания часто наблюдают летальные исходы.
При благоприятном течении заболевания острый лихорадочный период может продолжаться до 3 нед, температура тела снижается литически. Выздоровление протекает очень медленно, возможны рецидивы болезни.
Дифференциальная диагностика
Большое клиническое значение в постановке предварительного диагноза придают сочетанию лихорадки, язвенного фарингита, отёков лица и шеи (в разгар болезни), альбуминурии и других изменений в моче. Дифференциальная диагностика лихорадки Ласса затруднена, особенно в раннюю фазу развития заболевания.
Лабораторная диагностика
В гемограмме отмечают лейкопению, в дальнейшем она сменяется лейкоцитозом и резким увеличением СОЭ (40-80 мм/ч). Уменьшается свёртываемость крови, удлиняется протромбиновое время. В моче выявляют белок, лейкоциты, эритроциты, зернистые цилиндры.
Специальные методы лабораторных исследований включают выделение вируса из глоточных смывов, крови и мочи и его идентификацию. В качестве метода экспресс-диагностики применяют ИФА и РНИФ, выявляющие антигены вируса. Для определения противовирусных антител используют РНГА, РСК. По рекомендации ВОЗ при наличии IgG в титрах 1:512 и выше с одновременным выявлением IgM у лихорадящих больных в эндемичных районах ставят предварительный диагноз "лихорадка Ласса".
Осложнения
Инфекционно-токсический шок, пневмонии, миокардиты, острая почечная недостаточность, делирий. При тяжёлых формах заболевания летальность составляет 30-50%.
Лечение
Обязательна госпитализация больных в специализированные инфекционные отделения с режимом строгой изоляции. Режим постельный, лечение в основном симптоматическое. Применение плазмы реконвалесцентов эффективно лишь в некоторых случаях при назначении в первую неделю заболевания. При её введении в более поздние сроки возможно ухудшение состояния больного. При осложнениях показаны антибиотики, глюкокортикоиды. Разрабатываются этиотропные средства и вакцинные препараты. Применение рибавирина (виразол, рибамидил) в раннюю фазу заболевания перорально по 1000 мг/сут в течение 10 сут или внутривенно в течение 4 дней снижает тяжесть течения и летальность.
Профилактические мероприятия
В основном сведены к борьбе с проникновением в жилища крыс - источников инфекции. Особенно следует защищать предметы обихода и пищевые продукты от загрязнения мочой грызунов или пылью, содержащей их экскременты. Персонал, ухаживающий за больными, забирающий инфицированный материал от больных либо участвующий в хирургических операциях, должен быть обучен уходу за особо заразными больными. Больничные помещения следует содержать с соблюдением строгого противоэпидемического режима. Специфическая профилактика не разработана.
Мероприятия в эпидемическом очаге
При возникновении случаев заболевания важны организационные карантинные мероприятия: изоляция больных в боксы, ношение персоналом противочумных костюмов, госпитализация в изоляторы контактных лиц, сжигание вещей больных (не имеющих ценности), сжигание трупов погибших. Лиц, прибывших из эндемичных районов по лихорадке Ласса, в случае возникновения у них любой лихорадки изолируют в стационары для установления диагноза. В очаге проводят текущую и заключительную дезинфекцию.
Лихорадка Эбола - особо опасная вирусная инфекция, вызываемая вирусом Эбола и протекающая с тяжелым геморрагическим синдромом. Начальные клинические признаки лихорадки Эбола включают высокую температуру и выраженную интоксикацию, катаральные явления; в период разгара присоединяются неукротимая рвота, диарея, боли в животе, геморрагии в виде кожных кровоизлияний, наружных и внутренних кровотечений. Специфическая диагностика лихорадки Эбола осуществляется с помощью вирусологических и серологических методов. Этиотропная терапия лихорадки Эбола не разработана; получен положительный эффект от введения больным плазмы реконвалесцентов. Патогенетические мероприятия направлены на борьбу с инфекционно-токсическим шоком, дегидратацией, геморрагическим синдромом.
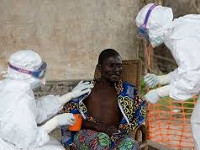
Общие сведения
Последняя вспышка лихорадки Эбола в Западной Африке, начавшаяся в марте 2014 г., является самой массовой и тяжелой со времени обнаружения вируса. В течение этой эпидемии заболело и умерло людей больше, чем во все предыдущие годы. Кроме этого, впервые вирус пересек не только сухопутные, но и водные границы, оказавшись на территории Северной Америки и Европы. Летальность при эпидемических вспышках лихорадки Эбола достигает 90%. В августе 2014 г. ВОЗ признала лихорадку Эбола угрозой всемирного масштаба.

Причины лихорадки Эбола
Вирус Эбола (Ebolavirus) принадлежит к семейству филовирусов и по своим морфологическим признакам схож с вирусом, вызывающим геморрагическую лихорадку Марбург, однако отличается от последнего в антигенном отношении. Всего известно 5 видов вируса Эбола: Zaire ebolavirus (Заир), Sudan ebolavirus (Судан), Tai Forest ebolavirus (Таи форест), Bundibugyo ebolavirus (Бундибуджио), Reston ebolavirus (Рестон). Крупные вспышки лихорадки Эбола в Африке ассоциируются с эболавирусами Заир, Судан и Бундибуджио; эпидемия 2014 года вызвана вирусом вида Заир. Рестонский эболавирус не представляет опасности для человека.
Предполагается, что естественным резервуаром вируса Эбола служат летучие мыши, шимпанзе, гориллы, лесные антилопы, дикобразы и другие животные, обитающие в экваториальных лесах. Первичное заражение человека происходит при контакте с кровью, выделениями или трупами инфицированных животных. Дальнейшее распространение вируса от человека к человеку возможно контактным, инъекционным, половым путем. Чаще всего заражение лихорадкой Эбола происходит при прямом контакте с биологическим материалом больных людей, загрязненными постельными принадлежностями и предметами ухода, с телом умершего при погребальных обрядах, совместном питании с больным, реже – при половых контактах и т. д. Больные лихорадкой Эбола представляют высокую опасность для окружающих примерно в течение 3-х недель от начала заболевания, выделяя вирус со слюной, носоглоточной слизью, кровью, мочой, спермой и др.
Повышенному риску заражения лихорадкой Эбола подвержены члены семьи и медицинский персонал, ухаживающий за больными, а также лица, занимающиеся отловом и транспортировкой обезьян. После перенесенной лихорадки Эбола формируется устойчивый постинфекционный иммунитет; случаи повторного заражения редки (не более 5%).
Сиптомы лихорадки Эбола
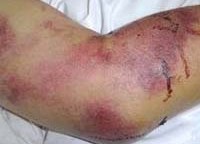
Примерно с 5-7 суток, в период разгара клинического течения лихорадке Эбола, возникают боли в грудной клетке, мучительный сухой кашель. Усиливаются абдоминальные боли, понос становится профузным и кровавым, развивается острый панкреатит. С 6-7 дня на коже нижней половины туловища, разгибательных поверхностях конечностей появляется кореподобная сыпь. Часто возникают язвенные вульвиты, орхиты. Одновременно развивается геморрагический синдром, характеризующийся кровоизлияниями в местах инъекций, носовыми, маточными, желудочно-кишечными кровотечениями. Массивная кровопотеря, инфекционно-токсический и гиповолемический шок становятся причиной гибели больных лихорадкой Эбола в начале 2-й недели заболевания.
В благоприятных случаях через 2-3 недели наступает клиническое выздоровление, однако период реконвалесценции растягивается на 2-3 месяца. В это время выражен астенический синдром, плохой аппетит, кахексия, боли в животе, выпадение волос, иногда развиваются тугоухость, потеря зрения, психические нарушения.
Диагностика
Лихорадка Эбола может быть заподозрена у лиц с характерными клиническими симптомами, находящихся в эпидемиологически неблагополучных регионах Африки или контактировавших с больными. Специфическая диагностика инфекции проводятся в специальных вирусологических лабораториях с соблюдением требований биологической безопасности повышенного уровня. Эболавирус может быть выделен из слюны, мочи, крови, носоглоточной слизи и других биологических жидкостей с помощью заражения клеточных культур, ОТ-ПЦР, электронной микроскопии биоптатов кожи и внутренних органов. Серологическая диагностика лихорадки Эбола основана на обнаружении антител к вирусу методами ИФА, РНГА, РСК и др.
Неспецифические изменения в общем анализе крови включают анемию, лейкопению (позже – лейкоцитоз), тромбоцитопению; в общем анализе мочи – выраженную протеинурию. Биохимические изменения крови характеризуются азотемией, увеличением активности трансфераз и амилазы; при исследовании коагулограммы выявляются признаки гипокоагуляции; КОС крови - признаки метаболического ацидоза. С целью оценки тяжести течения и прогноза лихорадки Эбола больным может потребоваться проведение рентгенографии органов грудной клетки, ЭКГ, УЗИ органов брюшной полости, ФГДС. Дифференциальная диагностика проводится с малярией, септицемией, тифом, другими геморрагическими лихорадками, прежде всего, с лихорадкой Марбург, Ласса, желтой лихорадкой. Больным могут быть показаны консультации инфекциониста, гастроэнтеролога, невролога, гематолога и других специалистов.
Лечение лихорадки Эбола
Транспортировка и лечение пациентов с лихорадкой Эбола осуществляется в специальных боксах-изоляторах. Весь ухаживающий персонал должен пройти специальный инструктаж, использовать барьерные средства защиты (специальные костюмы, очки, респираторы перчатки, обувь и т. д.), рекомендуемые при таких особо опасных инфекциях, как чума и натуральная оспа. Пациенту организуется строгий постельный режим и круглосуточное медицинское наблюдение.
На сегодняшний день вакцины от лихорадки Эбола не существует; сразу в нескольких странах мира проходят испытания экспериментальные образцы. Лечение сводится, главным образом, к симптоматическим мероприятиям: дезинтоксикационной терапии, борьбе с обезвоживанием, геморрагическим синдромом, шоком. В некоторых случаях положительный эффект дает введение плазмы выздоровевших людей.
Прогноз и профилактика
Летальность от лихорадки Эбола, вызванной штаммом вируса Заир достигает почти 90%, штаммом Судан – 50%. Критериями выздоровления считаются нормализация общего состояния пациента и трехкратные отрицательные результаты вирусологических исследований. Пресечь распространение лихорадки Эбола позволяет отслеживание контактов больных, соблюдение мер индивидуальной защиты, безопасное захоронение умерших, обеззараживание биологических материалов от больных геморрагическими лихорадками. В аэропортах различных стран усилен санитарно-карантинный контроль пассажиров, прибывающих из Африки. Контактные лица подлежат обсервации в течение 21 дня. При подозрении на заражение вирусом лихорадки Эбола пациенту вводится специфический иммуноглобулин из сыворотки крови лошадей.
Геморрагические лихорадки – вирусные инфекции с природно-очаговым распространением, протекающие с геморрагическим и острым лихорадочным синдромом. Симптоматика геморрагических лихорадок включает выраженную интоксикацию, высокую температуру тела, геморрагическую сыпь, кровотечения различной локализации, полиорганные нарушения. Форма геморрагической лихорадки определяется с учетом клинико-эпидемиологических и лабораторных данных (ПЦР, ИФА, РИФ). При геморрагических лихорадках проводится дезинтоксикационная, противовирусная, гемостатическая терапия, введение специфических иммуноглобулинов, борьба с осложнениями.
Общие сведения
Геморрагические лихорадки – группа инфекционных заболеваний вирусной природы, вызывающих токсическое поражение сосудистых стенок, способствуя развитию геморрагического синдрома. Протекают на фоне общей интоксикации, провоцируют полиорганные патологии. Геморрагические лихорадки распространены в определенных регионах планеты, в ареалах обитания переносчиков заболевания. Вызывают геморрагические лихорадки вирусы следующих семейств: Togaviridae, Bunyaviridae, Arenaviridae и Filoviridae. Характерной особенностью, объединяющей эти вирусы, является сродство к клеткам эндотелия сосудов человека.
Резервуаром и источником этих вирусов является человек и животные (различные виды грызунов, обезьяны, белки, летучие мыши и др.), переносчиком – комары и клещи. Некоторые геморрагические лихорадки могут передаваться контактно-бытовым, пищевым, водным и другими путями. По способу заражения эти инфекции подразделяются на группы: клещевые инфекции (Омская, Крымская-Конго и лихорадка Кьясанурского леса), комариные (желтая, лихорадка денге, Чукунгунья, долины Рифт) и контагиозные (лихорадки Лаоса, Аргентинская, Боливийская, Эбола, Марбург и др.).
Восприимчивость к геморрагическим лихорадкам у человека довольно высока, заболевают преимущественно лица, чья профессиональная деятельность связана с дикой природой. Заболеваемость в городах чаще отмечается у граждан, не имеющих постоянного места жительства и сотрудников бытовых служб, контактирующих с грызунами.

Симптомы геморрагической лихорадки
Геморрагические лихорадки в большинстве случаев объединяет характерное течение с последовательной сменой периодов: инкубации (как правило, 1-3 недели), начальный (2-7 дней), разгара (1-2 недели) и реконвалесценции (несколько недель). Начальный период проявляется общеинтоксикационной симптоматикой, обычно весьма интенсивной. Лихорадка при тяжелом течении может достигать критических цифр, интоксикация – способствовать расстройству сознания, бреду, галлюцинациям.
Перед наступлением периода разгара нередко отмечается кратковременная нормализация температуры и улучшение общего состояния, после чего токсикоз нарастает, интенсивность общей клиники увеличивается, развиваются полиорганные патологии, нарушения гемодинамики. В период реконвалесценции происходит постепенный регресс клинических проявлений и восстановление функционального состояния органов и систем.
Геморрагический дальневосточный нефрозонефрит нередко называют геморрагической лихорадкой с почечным синдромом, поскольку для этого заболевания характерно преимущественное поражение сосудов почек. Инкубация геморрагического дальневосточного нефрозонефрита составляет 2 недели, но может сокращаться до 11 и удлиняться до 23 дней. Впервые дни заболевания возможны продромальные явления (слабость, недомогание). Затем развивается тяжелая интоксикация, температура тела поднимается до 39,5 и более градусов и сохраняется на протяжении 2-6 дней. Спустя 2-4 дня от начала лихорадки появляется геморрагическая симптоматика на фоне прогрессирующей интоксикации. Иногда могут отмечаться менингеальные симптомы (Кернига, Брудзинского, ригидность затылочных мышц). Ввиду токсического поражения головного мозга, сознание нередко спутано, появляются галлюцинации, бред.
Крымская геморрагическая лихорадка характеризуется острым началом: отмечается рвота, боль в животе натощак, озноб. Температура тела резко повышается. Внешний вид больных характерный для геморрагических лихорадок: гиперемированное отечное лицо и инъецированные конъюнктивы, веки, склеры. Геморрагическая симптоматика выражена: петехиальные высыпания, кровоточивость десен, кровотечения из носа, примесь крови в кале и рвотных массах, маточные кровотечения у женщин. Селезенка чаще остается нормального размера, у некоторых больных может отмечаться ее увеличение. Тяжелое течение заболевания проявляется интенсивной болью в животе, частой рвотой, меленой. Пульс лабильный, артериальное давление снижено, сердечные тоны – глухие.
Омская геморрагическая лихорадка протекает более легко и доброкачественно, геморрагический синдром выражен слабее (хотя летальность имеет место и при этой инфекции). В первые дни лихорадка достигает 39 с небольшим градусов, в половине случаев лихорадочный период протекает волнообразно, с периодами повышения и нормализации температуры тела. Продолжительность лихорадки – 3-10 дней.
Геморрагическая лихорадка денге характеризуется инкубационным периодом от 5 до 15 дней, доброкачественным течением, симптоматикой общей интоксикации, усиливающейся к 3-4 дню и пятнисто-папулезной сыпью геморрагического происхождения, проходящей через 2-3 дня после появления (обычно возникает в разгар заболевания) и не оставляющей после себя пигментаций или шелушения. Температурная кривая может быть двухволновой: лихорадка прерывается 2-3-дневным периодом нормальной температуры, после чего возникает вторая волна. Такая форма характерна для европейцев, у жителей Юго-Восточной Азии лихорадка Денге развивается по геморрагическому варианту и имеет более тяжелое течение.
Геморрагические лихорадки могут способствовать развитию тяжелых, угрожающих жизни состояний: инфекционно-токсического шока, острой почечной недостаточности, комы.
Диагностика геморрагических лихорадок
Диагностику геморрагических лихорадок производят на основании клинической картины и данных эпидемиологического анамнеза, подтверждая предварительный диагноз лабораторно. Специфическая диагностика производится с помощью серологических исследования (РСК, РНИФ и др.), иммуноферментного анализа (ИФА), выявления вирусных антигенов (ПЦР), вирусологического метода.
Геморрагические лихорадки обычно характеризуются тромбоцитопенией в общем анализе крови, выявлением эритроцитов в моче и кале. При выраженной геморрагии появляются симптомы анемии. Положительный анализ кала на скрытую кровь говорит о кровотечении по ходу желудочно-кишечного тракта.
Лихорадка с почечным синдромом также проявляется при лабораторной диагностике в виде лейкопении, анэозинофилии, увеличением количества палочкоядерных нейтрофилов. Значительны патологические изменения в общем анализе мочи – удельный вес снижен, отмечается белок, (нередко повышение достигает 20-40%), цилиндры. В крови повышен остаточный азот. Крымская лихорадка отличается лимфоцитозом на фоне общего нормоцитоза, сдвигом лейкоформулы влево и нормальной СОЭ.
Лечение геморрагической лихорадки
Больные с любой геморрагической лихорадкой подлежат госпитализации. Прописан постельный режим, полужидкая калорийная легкоусвояемая диета, максимально насыщенная витаминами (в особенности С и В) – овощные отвары, фруктовые и ягодные соки, настой шиповника, морсы). Кроме того, назначают витаминотерапию: витамины С, Р. Ежедневно в течение четырех дней принимается викасол (витамин К).
Внутривенно капельно назначают раствор глюкозы, в период лихорадки могут производиться переливания крови небольшими порциями, а также введение препаратов железа, препаратов на основе водного экстракта из печени крупного рогатого скота. В комплексную терапию включают противогистаминные средства. Выписка из стационара производится после полного клинического выздоровления. По выписке больные некоторое время наблюдаются амбулаторно.
Прогноз и профилактика геморрагической лихорадки
Прогноз зависит от тяжести течения заболевания. Геморрагические лихорадки могут варьироваться по течению в весьма широких пределах, в некоторых случаях вызывая развитие терминальных состояний и заканчиваясь летально, однако в большинстве случаев при своевременной медицинской помощи прогноз благоприятен – инфекция заканчивается выздоровлением.
Профилактика геморрагических лихорадок в первую очередь подразумевает меры, направленные на уничтожение переносчиков инфекции и предупреждение укусов. В ареале распространения инфекции производят тщательную очистку мест, подготовленных под поселение, от кровососущих насекомых (комары, клещи), в эпидемически опасных регионах рекомендовано в лесных массивах носить плотную одежду, сапоги, перчатки, специальные противокомариные комбинезоны и маски, использовать репелленты. Для омской геморрагической лихорадки существует методика специфической профилактики, плановая вакцинация населения с помощью убитой вакцины вируса.
Лихорадка Ласса - острое зоонозное заболевание из группы вирусных геморрагических лихорадок с явлениями универсального капилляротоксикоза, поражениями печени, почек, ЦНС. Клинически проявляется лихорадкой, геморрагическим синдромом, развитием почечной недостаточности. Относится к особо опасным вирусным инфекциям Африки с высокой летальностью.
По данным некоторых исследований, в Западной Африке ежегодно происходит от 300 000 до 500 000 случаев заболевания лихорадкой Ласса. Общий коэффициент летальности составляет 1 %, а среди госпитализированных пациентов - до 15 %. Смерть обычно наступает в течение 14 дней с начала болезни. Особенно тяжело болезнь протекает у женщин на поздних сроках беременности - во время третьего триместра беременности смерть матери и/или гибель плода происходит более чем в 80 % случаев.
Что провоцирует / Причины Лихорадки Ласса:
Возбудитель лихорадки Ласса - РНК-геномный вирус рода Arenavirus семейства Arenaviridae. Имеет общую антигенную структуру с возбудителями лимфоцитарного хориоменингита, аргентинской и боливийской лихорадок. Вирион сферической формы, диаметр 70-150 нм, имеет липидную оболочку, на которой расположены ворсинки нередко булавовидной формы длиной около 10 нм, содержит РНК. При электронной микроскопии внутри частиц вируса выявляется около 10 мелких плотных гранул (рибосом), напоминающих песок (лат. arenaceus, песчаный), откуда и дано название семейству вирусов. В настоящее время выделено 4 субтипа вируса Ласса, циркулирующие в разных регионах. Вирус устойчив к воздействию факторов окружающей среды; его инфекционность в сыворотке крови или секретах не снижается в течение длительного периода без специальной обработки. Инактивируется жировыми растворителями (эфир, хлороформ и др.).
Резервуар и источник инфекции - многососковые африканские крысы Mastomys natalensis (в эпидемических очагах инфицированность может достигать 15-17%) и, вероятно, другие мышевидные грызуны. У грызунов инфекция может протекать пожизненно в виде бессимптомной персистенции вируса. Животные выделяют вирус со слюной и мочой до 14 нед. Источником инфекции может быть также больной человек в течение всей болезни; при этом заразными могут быть все выделения.
Естественная восприимчивость людей. Лихорадка Ласса - заболевание со средним уровнем контагиозности, но высокой летальностью (до 40% и более). Иммунитет почти не изучен, но у переболевших обнаруживают специфические антитела в течение 5-7 лет.
Основные эпидемиологические признаки. Лихорадка Ласса - природно-очаговая вирусная болезнь. В группу риска относят население, проживающее в Западной Африке. При этом высокая плотность популяции грызунов рода Mastomys делает заболевание эндемичным как в сельских районах, так и в городах. Летальность при лихорадке Ласса варьирует от 18,5 до 60%. Вторичные случаи болезни в эпидемическом отношении обычно менее опасны, чем первично возникшие. В большинстве эндемичных районов её регистрируют круглогодично. Наиболее высокий уровень заболеваемости приходится на январь-февраль в период миграций грызунов к человеческому жилью. Болезнь могут завозить в неэндемичные по ней страны. В частности, имели место завозы инфекции в Нью-Йорк, Лондон, Гамбург, Японию, Великобританию. Как и другие геморрагические лихорадки, лихорадка Ласса подлежит строгому учёту и контролю в международном масштабе.
Лихорадкой Ласса болеют люди из всех возрастных групп, как мужчины, так и женщины. Наибольшему риску заболевания подвержены люди, живущие в сельских районах, где обычно обитают Mastomys, особенно в районах с плохими санитарными условиями или в густонаселенных местах. Работники здравоохранения подвергаются риску заболевания при отсутствии должной барьерной защиты и инфекционного контроля во время ухода за пациентами.
Патогенез (что происходит?) во время Лихорадки Ласса:
В соответствии с доминирующими путями передачи входными воротами инфекции в основном являются слизистые оболочки дыхательного тракта и ЖКТ. В инкубационный период вирус размножается в регионарных лимфатических узлах, после чего наступает стойкая и выраженная вирусемия, сопровождающаяся лихорадкой и диссеминированием возбудителя по органам ретикулогистиоцитарной системы. Заражённые вирусом клетки жизненно важных органов становятся мишенями для цитотоксических Т-лимфоцитов. В дальнейшем образование иммунных комплексов и их фиксация на базальных мембранах клеток приводят к развитию тяжёлых некротических процессов в печени, селезёнке, почках, надпочечниках, миокарде. Воспалительные явления при этом выражены слабо, изменений в головном мозге не выявляют.
Установлено, что в лихорадочный период заболевания выработка вируснейтрализуюших антител носит отсроченный характер. Предположительно, в развитии тяжёлого инфекционного процесса с ранним летальным исходом ведущую роль играют нарушения клеточных иммунных реакций.
У переболевших лихорадкой Ласса в сыворотке крови определяются специфические антитела. В эндемичных местностях антитела обнаруживаются у 5-10% населения, тогда как только у 0,2% населения отмечались клинические признаки болезни. Это свидетельствует о возможности бессимптомного или легкого течения болезни, которые остаются невыявленными. Повторных заболеваний лихорадкой Ласса не наблюдается. Данных о длительности иммунитета нет.
Симптомы Лихорадки Ласса:
Инкубационный период варьирует в пределах 6-20 дней. Заболевание чаще начинается постепенно с невысокой лихорадки, сопровождающейся недомоганием, миалгиями, болями в горле при глотании, явлениями конъюнктивита. Через несколько дней при нарастании температуры тела до 39-40 °С с ознобом усиливаются слабость, апатия и головная боль, появляются значительные боли в спине, грудной клетке, животе. Возможны тошнота, рвота и диарея (иногда в виде мелены), кашель, дизурические явления, судороги. Иногда наблюдают нарушения зрения.
При осмотре больных обращают на себя внимание выраженная гиперемия лица, шеи, кожи груди, геморрагические проявления различной локализации, экзантема петехиального, макуло-папулёзного или эритематозного характера. Увеличены периферические лимфатические узлы. Развивается язвенный фарингит: на слизистой оболочке глотки, мягкого нёба, миндалин появляются белые пятна, позднее превращающиеся в язвы с жёлтым дном и красным ободком; часто язвы локализуются на нёбных дужках. Тоны сердца значительно приглушены, отмечают брадикардию и артериальную гипотензию.
При объективном обследовании больного рано выявляется генерализованная лимфаденопатия, более выражено увеличение шейных лимфатических узлов. В конце 1-й недели появляется экзантема. Наряду с кровоизлияниями в кожу различных размеров отмечаются и другие элементы (розеолы, папулы, пятна), иногда сыпь напоминает коревую экзантему. Отмечается относительная брадикардия, а иногда и дикротия пульса, в дальнейшем при развитии миокардита брадикардия сменяется тахикардией. Границы сердца расширены, тоны сердца приглушены, АД понижено. Отмечаются одышка, кашель, колющие боли в боку, укорочение перкуторного звука, сухие и влажные хрипы, иногда шум трения плевры; рентгенологически выявляются инфильтративные изменения, нередко плевральный выпот.
Выражены изменения органов пищеварения. Помимо рано появляющегося некротического фарингита, отмечаются боли в подложечной области, тошнота, рвота, урчание и боли в околопупочной области, водянистый обильный стул. Печень увеличена, болезненная при пальпации. Иногда развивается асцит. Со стороны нервной системы - сильная головная боль, менингеальные симптомы (при нормальном составе цереброспинальной жидкости), расстройства сознания, головокружение, шум в ушах; может наступить полная потеря слуха. В периоде реконвалесценции длительно сохраняется астенизация, наблюдается выпадение волос.
При исследовании периферической крови лейкоцитоз со сдвигом лейкоцитарной формулы влево, тромбоцитопения, снижение содержания протромбина, повышается активность аминотрансфераз; положительная тимоловая проба, при почечной недостаточности повышается содержание мочевины в крови. При исследовании мочи характерна протеинурия (часто свыше 2 г/л), цилиндрурия.
При тяжёлом течении заболевания (35-50% случаев) появляются клинические признаки множественных органных поражений - печени, лёгких (пневмонии), сердца (миокардит) и др. Прогностически неблагоприятно появление отёков лица и шеи, плевральных, перикардиальных и перитонеальных экссудатов вследствие повышенной проницаемости стенок капилляров. Развиваются инфекционно-токсический шок, острая почечная недостаточность. В этих случаях в начале 2-й недели заболевания часто наблюдают летальные исходы.
При благоприятном течении заболевания острый лихорадочный период может продолжаться до 3 нед, температура тела снижается литически. Выздоровление протекает очень медленно, возможны рецидивы болезни.
Осложнения:
- инфекционно-токсический шок,
- пневмонии,
- миокардиты,
- острая почечная недостаточность,
- делирий.
При тяжёлых формах заболевания летальность составляет 30-50%.
Диагностика Лихорадки Ласса:
Большое клиническое значение в постановке предварительного диагноза придают сочетанию лихорадки, язвенного фарингита, отёков лица и шеи (в разгар болезни), альбуминурии и других изменений в моче. Дифференциальная диагностика затруднена, особенно в раннюю фазу развития заболевания.
Лабораторная диагностика. В гемограмме отмечают лейкопению, в дальнейшем она сменяется лейкоцитозом и резким увеличением СОЭ (40-80 мм/ч). Уменьшается свёртываемость крови, удлиняется протромбиновое время. В моче выявляют белок, лейкоциты, эритроциты, зернистые цилиндры.
Лечение Лихорадки Ласса:
Обязательна госпитализация больных в специализированные инфекционные отделения с режимом строгой изоляции. Режим постельный, лечение в основном симптоматическое. Применение плазмы реконвалесцентов эффективно лишь в некоторых случаях при назначении в первую неделю заболевания. При её введении в более поздние сроки возможно ухудшение состояния больного. При осложнениях показаны антибиотики, глюкокортикоиды. Разрабатываются этиотропные средства и вакцинные препараты. Применение рибавирина (виразол, рибамидил) в раннюю фазу заболевания перорально по 1000 мг/сут в течение 10 сут или внутривенно в течение 4 дней снижает тяжесть течения и летальность.
Узнать больше:
Профилактика Лихорадки Ласса:
Профилактические мероприятия в основном сведены к борьбе с проникновением в жилища крыс - источников инфекции. Особенно следует защищать предметы обихода и пищевые продукты от загрязнения мочой грызунов или пылью, содержащей их экскременты. Персонал, ухаживающий за больными, забирающий инфицированный материал от больных либо участвующий в хирургических операциях, должен быть обучен уходу за особо заразными больными. Больничные помещения следует содержать с соблюдением строгого противоэпидемического режима. Специфическая профилактика не разработана.
Мероприятия в эпидемическом очаге. При возникновении случаев заболевания важны организационные карантинные мероприятия: изоляция больных в боксы, ношение персоналом противочумных костюмов, госпитализация в изоляторы контактных лиц, сжигание вещей больных (не имеющих ценности), сжигание трупов погибших. Лиц, прибывших из эндемичных районов по лихорадке Ласса, в случае возникновения у них любой лихорадки изолируют в стационары для установления диагноза. В очаге проводят текущую и заключительную дезинфекцию.
К каким докторам следует обращаться если у Вас Лихорадка Ласса:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Лихорадки Ласса, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Читайте также:
- Ответственность за отказ от лечения сифилиса
- Эпидемиологический надзор за паразитарными болезнями на 3 2 1756-03
- Примером нахлебничества могут служить взаимоотношения 1 аскариды и человека
- Природно очаговые инфекции сибирская язва
- Как правильно пить активированный уголь при отравлении до еды или после еды

