Кокцидиоидомикоз что это такое
Обновлено: 06.05.2024
Бластомикоз – заболевание из группы системных микозов, протекающее с первичным поражением легких и гематогенной диссеминацией грибковой инфекции во внутренние органы, кости и кожу. Бластомикоз может протекать в различных формах: легочной (бронхопневмония), кожной (сыпь, язвы кожи, подкожные абсцессы), костной (остеомиелит, артриты), мочеполовой (простатит, эпидидимит) и др. Диагноз бластомикоза подтверждается путем выделения возбудителя - гриба Blastomyces dermatitidis при микроскопии, культуральном исследовании, биопсии. Терапия бластомикоза проводится противогрибковыми препаратами (итраконазол, амфотерицин В); может быть показано дренирование и санация абсцессов.
МКБ-10
Общие сведения
В медицинской литературе описаны различные виды бластомикозов: североамериканский (болезнь Джилкрайста), южноамериканский (паракокцидиоидоз), европейский (криптококкоз) и келоидный (болезнь Лобо), наибольшую распространенность из которых имеет североамериканский тип. Североамериканский бластомикоз – грибковое заболевание, характеризующееся полисистемным поражением с развитием гнойных гранулематозных процессов в легких, коже, скелете, мочеполовом тракте. Бластомикоз распространен в США и Канаде; в виде спорадических случаев встречается в Латинской Америке, Африке, Европе, Австралии, Индии. Во время эпидемических вспышек заболеваемости бластомикозом в большей степени подвержены дети и молодые люди до 20 лет. Вопросы лечения и профилактики бластомикозов находятся на стыке различных клинических дисциплин: микологии, пульмонологии, дерматологии, урологии и др.

Причины бластомикоза
Североамериканский бластомикоз вызывается диморфным (двухфазным) сапрофитирующим грибом Blastomyces dermatitidi, обитающим в почве. В организм человека гриб попадает воздушно-пылевым путем при вдыхании спор грибка с частицами пыли. К основным путям распространения возбудителя в организме относятся гематогенный и лимфогенный. Возможен половой путь передачи бластомикоза. Возбудитель бластомикоза может существовать в двух формах: мицелиальной и дрожжевой. В мицелиальной форме гриб существует при температуре ниже 30°С, а в пораженном организме (при t 37°С) он переходит в дрожжевую фазу.
Попав в легкие, микроконидии гриба переходят в дрожжевую фазу и вызывают развитие первичных инфильтративных очагов воспаления. На более поздних стадиях в очагах формируются гранулемы с участками нагноения и некроза. Поражение кожи и внутренних органов носит вторичный характер и возникает вследствие заноса инфекции из легких. Развитию бластомикоза способствуют сопутствующие заболевания: сахарный диабет, туберкулез, болезни крови, иммунодефицитные состояния (например, ВИЧ-инфекция). К группам риска по заболеваемости бластомикозом относятся садоводы, сельскохозяйственные рабочие и другие люди, часто контактирующие с почвой, содержащей споры бластомицетов, а также лица, проживающие в эндемичных районах.
Симптомы бластомикоза
Различают следующие клинические формы бластомикоза: легочную, кожную, костную, мочеполовую и прочие (поражения ЦНС, перикарда, печени, селезенки, щитовидной железы, надпочечников). Системный (диссеминированный) бластомикоз может развиться спустя годы после первичного поражения легких.
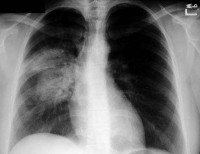
Легочная форма бластомикоза составляет 60–90% всех случаев грибковой инфекции и протекает в форме бронхопневмонии. Инкубационный период в среднем занимает 30–45 дней. Начало заболевания острое или подострое; в начальном периоде превалирует интоксикационный синдром: субфебрильная или фебрильная температура, озноб, мышечные и суставные боли. Реже бластомикоз с самого начала развивается как первично-хронический, без выраженной клинической симптоматики. Беспокоит кашель (вначале сухой, затем с гнойной мокротой), кровохарканье, боли в грудной клетке, одышка. При объективном исследовании выслушиваются хрипы, шум трения плевры; рентгенологически выявляются верхнедолевые инфильтраты, иногда – каверны. Для окружающих больные с легочным бластомикозом незаразны.
Среди внелегочных поражений наиболее часто встречается кожная форма бластомикоза (40–80% случаев). Кожный бластомикоз протекает с везикуло-папулезными или папулезно-пустулезными высыпаниями, которые трансформируются в язвенные дефекты, покрытые обильными грануляциями. Отделяемое из участков изъязвления носит кровянистый или гнойный характер. Язвы могут распространяться на слизистую оболочку ротовой полости, глотки и гортани. Заживление язв происходит с образованием тонкого мягкого рубца. Возможно формирование подкожных абсцессов.
На долю костной формы приходится 25–50% случаев бластомикоза внелегочной локализации. Протекает преимущественно в виде остеомиелита длинных трубчатых костей, позвоночника, ребер. В зоне поражения нередко образуются абсцессы окружающих мягких тканей, свищевые ходы, артриты близлежащих суставов.
Мочеполовая форма бластомикоза (10–30% случаев) чаще диагностируется у мужчин. Клиническая картина соответствует орхиту, эпидидимиту, простатиту; может отмечаться гематурия и пиурия. Заражение женщин мочеполовым бластомикозом происходит половым путем и встречается редко. При диссеминированном бластомикозе могут поражаться внутренние органы с развитием абсцессов печени, перикардита, надпочечниковой недостаточности и пр. При вовлечении ЦНС возникают абсцессы головного мозга, менингит.
Диагностика бластомикоза
Прежде всего, бластомикоз следует заподозрить у больных, прибывших из эндемичных районов и имеющих признаки поражения легких, кожи, костей, мочеполовой системы. Поэтому к обследованию таких больных, кроме узких специалистов (пульмонолога, дерматолога, уролога и др.), должны привлекаться инфекционисты и микологи.
Диагноз бластомикоза подтверждается при обнаружении B. dermatitidi в биологическом материале: мокроте, гнойном отделяемом из свищей и абсцессов, моче, ликворе, биопсийном материале. Чаще всего применяется микроскопическое исследование и микробиологический посев. Для получения образцов материала осуществляется пункция абсцессов и аспирация их содержимого, эксцизионная биопсия тканей. Серологическая диагностика бластомикоза проводится методами ИФА, РСК, РИА. Кожно-аллергические пробы с бластомицином обладают низкой чувствительностью и специфичностью. С целью выявления изменений во внутренних органах проводятся дополнительные инструментальные исследования: рентгенография грудной клетки, остеосцинтиграфия, КТ головного мозга и позвоночника.
Легочный бластомикоз нужно дифференцировать от других хронических поражений легких: бактериальной пневмонии, туберкулеза, новообразований и абсцессов легких, эмпиемы плевры, легочной формы аспергиллеза, гистоплазмоза. При кожной форме следует исключить пиодермию, другие дерматомикозы, плоскоклеточный рак кожи. Мочеполовой бластомикоз следует отличать от бактериального простатита и орхиэпидидимита, рака простаты, сифилиса. Костный бластомикоз требует проведения дифференциальной диагностики с туберкулезом костей и бактериальным остеомиелитом.
Лечение бластомикоза
Острый легочный бластомикоз может закончиться выздоровлением без специального лечения. Во всех остальных случаях основу лечения различных форм бластомикоза составляют противогрибковая терапия. При легком течении заболевания назначается итраконазол или кетоконазол внутрь в течение 6 месяцев; при тяжелых - амфотерицин В внутривенно капельно. По показаниям противогрибковая терапия дополняется хирургическими методами – дренированием плевральной полости, вскрытием абсцессов кожи, некрэктомией и др.
Адекватная и своевременная терапия локализованных форм бластомикоза позволяет достичь выздоровления в 90% случаев. При диссеминированных формах в отсутствии лечения высока вероятность летального исхода. Во избежание заражения бластомикозом рекомендуется соблюдение правил личной гигиены, защита органов дыхания при рыхлении почвы и проведении других сельхозработ в неблагополучной местности, использование барьерных методов контрацепции при случайных половых контактах.
Мукормикоз – это глубокий микоз, вызываемый зигомицетами, развивающийся преимущественно у иммунокомпрометированных лиц. В зависимости от формы заболевания клинические проявления характеризуются развитием синуситов, энтероколитов, поражением легких, кожного покрова, ЦНС. Диагностика основана на определении возбудителя в биологическом материале (отделяемое ран, мокрота, биопсийный материал), инструментальных исследованиях (КТ, МРТ, Rg). Лечение ведется антимикотическими препаратами. Во всех случаях необходима хирургическая санация очагов инфекции. По показаниям назначается симптоматическая терапия (обезболивающие препараты, инфузионная терапия, переливание эритроцитарной массы).
МКБ-10
Общие сведения
Мукормикоз (зигомикоз) распространен повсеместно. Патогенные грибы обитают в почве, гниющих органических отходах, хлебе. Сезонность не выражена. Восприимчивость всеобщая, но чаще страдают люди со сниженной иммунной защитой, поэтому данная патология относится к оппортунистическим микозам. Первый случай мукормикоза был описан в 1885 г. Встречается реже, чем аспергиллез и кандидоз. Заболевание прогрессирует очень быстро, поэтому чаще всего причину патологического состояния обнаруживают на аутопсии: около 3 случаев на 10000 вскрытий. Среди иммунокомпрометированных лиц распространенность составляет 2-3%. Использование современных методов хирургического лечения в сочетании с медикаментозной терапией позволило снизить некогда поголовную летальность среди заболевших.

Причины мукормикоза
Возбудителями зигомикоза являются низшие грибы из класса Zygomycetes. Наиболее распространенными патогенами служат R.oryzae, М.indicus, R.Microsporus. К факторам риска заболеваемости относится наличие сахарного диабета, длительный прием кортикостероидов, трансплантация органов и тканей в анамнезе, гемобластозы, проведение химиотерапии при онкологических заболеваниях, нейтропения, СПИД, COVID-19. У здоровых лиц к развитию зигомикоза могут привести обширные повреждения кожных покровов, глубокие ожоги, использование загрязненного медицинского инструментария. Обсуждается роль приема дефероксамина.
Основной путь заражения мукормикозом – ингаляционный. Кроме того, реализация инфекции происходит чрескожным способом при загрязнении почвой обширных ран, нанесении татуировок в антисанитарных условиях, использовании контаминированного спорами медицинского инструментария (при инъекциях у наркоманов, применении медицинских зондов), через желудочно-кишечный тракт при потреблении инфицированных продуктов, лекарств.
Патогенез
Для патогена характерен быстрый инвазивный рост. Повреждение эндотелия кровеносных сосудов является основным звеном патогенеза заболевания. Происходит ангиоинвазия возбудителя, что способствует формированию сосудистого тромбоза с образованием некрозов тканей, а также гематогенной и лимфогенной диссеминации инфекционного агента. Предотвращению развития патологического состояния содействует деятельность мононуклеарных и полиморфноядерных фагоцитов, а также поддержание рH организма человека на определенном уровне. Таким образом, нейтропения, ацидоз при сахарном диабете, постоянный прием кортикостероидов с последующим снижением активности бронхоальвеолярных макрофагов благоприятствует распространению зигомицет.
При оседании грибов в легких формируется мукорома с неспецифическими рентгенологическими признаками в виде очагов и фокусов. Образуется зона воспаления, некроза, возможно формирование абсцессов. При тромбозе и ишемии легочной ткани не исключено присоединение вторичной инфекции.
Классификация
Мукормикоз является агрессивной инфекцией. В патологический процесс могут вовлекаться различные органы и ткани. Данному явлению способствует возможность лимфогенной и гематогенной диссеминации возбудителя. В связи с поражением определенных органов-мишеней выделяют следующие формы мукормикоза:
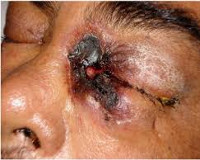
- Риноцеребральный. Составляет около 50% от всех форм заболевания. Реализуется ингаляционным путем. Чаще всего возникает у пациентов с сахарным диабетом, реже у инфицированных с нейтропенией и реципиентов донорских органов, тканей. Характерно поражение пазух носа, твердого неба, тканей орбиты, вовлечение ЦНС. Летальность составляет 40%.
- Легочный.Зигомикоз легких встречается в 15-20% случаев. Преимущественно страдают пациенты с гемобластозами, а также онкобольные, проходящие курсы химиотерапии. Развивается поражение легких с формированием неспецифических симптомов. Реализуется при вдыхании возбудителя либо при диссеминации из первичного очага инфекции. Уровень летальности достигает 75%.
- Кожный. Определяется у 10-15% зараженных. Развивается у пациентов при нарушении целостности кожного покрова в результате обширного загрязнения ран почвой, контаминированной возбудителем. Еще одним вариантом инфицирования является проникновение зигомицет в местах инъекций, через дренажи и загрязненный медицинский инструментарий у лиц с иммунодефицитами. Летальность составляет около 30%.
- Гастроинтестинальный. Редкая форма мукормикоза, встречается в 5-7% случаев. Наиболее характерна для детей 1-го года жизни. Встречается также среди больных СПИДом, пациентов с пересаженными органами и тканями. Чаще всего протекает в виде некротического энтероколита либо с симптоматикой поражения печени. Второй вариант формируется при использовании лекарственных средств, чаще трав, обсемененных патогенными грибами. Летальность высокая, достигает 85%.
- Диссеминированный. По различным источникам, распространенность составляет от 5 до 20%. Характерно вовлечение различных органов при гематогенном распространении инфекции, чаще всего головного мозга, легких, сердца, почек, печени. Клиническая картина диссеминированного мукормикоза неспецифична, определяется степенью нарушения функции пораженного органа. Летальность 95%.
Симптомы мукормикоза
Клиническая картина зависит от вида поражения. Для риноцеребральной формы на начальных стадиях характерна симптоматика бактериального синусита. Пациентов беспокоят односторонние боли в области пораженной пазухи, иногда появляется отделяемое темного цвета из носа. При дальнейшем прогрессировании инфекции боль распространяется на область глазного яблока, формируется конъюнктивит, отек мягких тканей, развивается некроз твердого и мягкого неба, снижается острота зрения. Температурная реакция развивается лишь у части больных. При вовлечении в процесс тройничного и лицевого нервов нарушается чувствительность кожи лица, возникает птоз век. За счет агрессивного инвазивного роста возможно распространение инфекции в ЦНС. Важным симптомом в данном случае является носовое кровотечение. К клинике основного заболевания присоединяются головные боли, обмороки, различные степени выраженности нарушения сознания.
При легочном варианте мукормикоза пациенты жалуются на одышку, боль в грудной клетке, кашель, кровохарканье, лихорадку. При прогрессировании патологии значительная часть легочной паренхимы некротизируется. Опасность данной формы состоит в возможности вовлечения в процесс крупного сосуда с развитием массивного кровотечения. Кожный мукормикоз развивается при контаминации кожного покрова. Характерно формирование отека, гиперемии, некротических изменений с черным струпом в месте внедрения возбудителя. Поражается подкожно-жировая клетчатка, фасции, мышцы, кости. Мукормикоз ЖКТ проявляется тошнотой, рвотой, болями в брюшной полости, вздутием живота, наличием крови в стуле.
Диссеминированная форма заболевания развивается в результате распространения инфекции из первичного места внедрения возбудителя. Характерно поражение различных органов как изолированно, так и совместно. Случаи изолированного повреждения встречаются, главным образом, у наркоманов. Клиническая картина зависит от степени нарушения функции вовлеченных структур. При вторичном поражении ЦНС характерно нарастание центральной неврологической симптоматики с развитием комы.
Осложнения
В случае поражения ЦНС при риноцеребральном мукормикозе частым осложнением является тромбоз кавернозного синуса, внутренней сонной артерии с развитием инфаркта мозга. Возможно развитие слепоты при инфаркте сетчатки и поражении зрительного нерва. Легочная форма опасна формированием массивного кровотечения, острой дыхательной недостаточности. Ишемизированная и некротизированная легочная ткань служит хорошей питательной средой для патогенной микрофлоры. Такие условия способствуют возникновению вторичных пневмоний. При мукормикозе ЖКТ возможна перфорация кишечника с развитием перитонита, массивной кровопотери. Основной опасностью всех форм является возможность дальнейшего распространения инфекции путем гематогенной диссеминации.
Диагностика
Отсутствие специфических жалоб и клинических симптомов, а также относительная редкость заболевания не позволяет на стадии первичного осмотра выявить мукормикоз. На данном этапе важную роль играет сбор анамнеза с выяснением факторов риска. В диагностике зигомикоза используются следующие методы:
Дифференциальная диагностика проводится с бактериальными синуситами, пневмониями различной этиологии, инфекционными энтероколитами с явлениями гемоколита, лихорадкой неясного генеза. Кроме того, необходимо исключить другие плесневые микозы, такие как аспергиллез и пециломикоз.
Лечение мукормикоза
При выявлении заболевания необходима консультация инфекциониста, невролога, пульмонолога, гастроэнтеролога, хирурга. Лечение проводится в стационаре, при необходимости – в отделении реанимации и интенсивной терапии. Основой терапии данной нозологии является хирургическая санация очага инфекции (иссечение некротизированных тканей, резекция легких и т. д.) совместно с приемом антимикотических препаратов. Для медикаментозного лечения используется амфотерицин В, дискутируется роль интраконазола, позаконазола, равуконазола. Необходима компенсация факторов риска (кетоацидоза при лечении сахарного диабета, отмена иммуносупрессоров, глюкокортикостероидов). По показаниям проводится симптоматическая терапия (остановка кровотечения, инфузионная терапия).
Прогноз и профилактика
Прогноз при своевременном выявлении и правильно подобранной терапии относительно благоприятный. Современные методы лечения мукормикоза позволили снизить некогда 100% летальность. Выживаемость при риноцеребральной форме выше, чем при легочной и диссеминированной. Специфическая профилактика не разработана. Неспецифическая защита направлена на устранение факторов риска: соблюдение рекомендаций врача при коррекции нарушений, вызванных сахарным диабетом, рациональное использование иммуносупрессоров под контролем общего анализа крови, назначение глюкокортикоидов в минимальных дозах, использование медицинского инструментария, прошедшего специальную обработку, или одноразовых материалов, употребление свежих продуктов питания.
1. Инвазивный зигомикоз: эпидемиология и клинические особенности (обзор литературы)/ Багирова Н.С.// Клиническая онкогематология. - 2016 - №9(1).
2. Случай риноцеребрального зигомикоза у иммунокомпетентной пациентки/ Синцова Т. С., Щербакова Н. В., Кохан М. М.// // Современные проблемы дерматовенерологии, иммунологии и врачебной косметологии. - 2010 - № 6.
3. Медицинская микология: руководство для врачей/ Андреев В.А., Зачиняева А.В., Москалев А.В., Сбойчакова В.Б. – 2008.
Кокцидиомикоз — заболевание, вызываемое грибками Coccidioides immitis и сопровождающееся формированием воспалительных инфильтратов различной величины в легких, коже и костях. Заражение кокцидиомикозом происходит в основном через органы дыхания, реже через кожу. Диагностика основана на выявлении возбудителя при микроскопическом исследовании и посеве отделяемого. Лечение кокцидиомикоза заключается в применении современных противогрибковых препаратов.
Общие сведения
Кокцидиомикоз распространен в степных и пустынных местностях, он является эндемическим, то есть привязанным к определенным природным условиям, заболеванием. В Европе кокцидиомикоз встречается в единичных случаях, тогда как в некоторых районах США различные проявления этого заболевания отмечаются у 60% населения.

Причины возникновения кокцидиомикоза
Кокцидиомикоз является грибковым заболеванием. Его возбудитель - гриб Coccidioides immitis, развитие которого происходит в почве. С пылью споры гриба разносятся по воздуху и могут попасть в организм человека при вдыхании. Заражение кокцидиомикозом возможно через поврежденные покровы кожи или через слизистую желудочно-кишечного тракта при употреблении зараженных спорами продуктов. Случаи заражения человека от больных людей или животных не выявлены.
Симптомы кокцидиомикоза
Кокцидиомикоз развивается спустя 7-18 дней после заражения через дыхательные пути. При заражении через кожные покровы этот период увеличивается до месяца и более. У большинства зараженных (около 60%) первичная инфекция имеет бессимптомное течение. У четверти инфицированных кокцидиомикозом происходит поражение органов дыхания, которое вначале протекает по типу ОРВИ. Затем присоединяется кашель, одышка и боли в груди. В легких появляются мелкие очаги воспаления - гранулемы, которые могут сливаться, иногда поражая целую долю. Клиническая картина соответствует бронхиту или пневмонии, в некоторых случаях развивается плеврит.
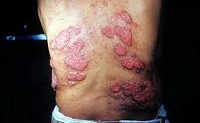
Вовлечение кожи в инфекционный процесс происходит, как правило, спустя 1-2 недели после начала легочных проявлений. При заражении кокцидиомикозом через кожу кожные проявления возникают без предшествующих изменений со стороны органов дыхания. Чаще поражается кожа конечностей, головы и шеи. Сыпь носит характер узловатой эритемы и обусловлена появлением в коже мелких воспалительных инфильтратов. Возможно формирование в коже абсцессов и появление узелково-язвенных элементов. После вскрытия кожных инфильтратов остаются язвы, дно которых покрыто вегетациями. Эпителизируясь, язвы оставляют звездчатые рубцы. Сыпь при кокцидиомикозе может сопровождаться болезненностью и припухлостью суставов.
Кокцидиомикоз опасен развитием септической (генерализованной) формы заболевания, при которой инфекция по кровеносным сосудам может распространиться в любой орган с образованием в нем грибковых гранулем. Гранулемы склонны к гнойному расплавлению, поэтому генерализованная форма кокцидиомикоза протекает очень тяжело с выраженной интоксикацией и может привести к летальному исходу. Наиболее опасно распространение инфекции в оболочки и вещество головного мозга с развитием абсцессов и гнойного менингита.
Спустя несколько лет или месяцев после перенесенного острого кокцидиомикоза может возникнуть вторичный кокцидиомикоз, для которого характерно тяжелое прогрессирующее течение с обширными поражениями легочной ткани, ребер и позвонков, а также с образованием инфильтратов в брюшной полости.
Диагностика и лечение кокцидиомикоза
Возбудитель кокцидиомикоза может быть выявлен при микроскопии специально окрашенных мазков, полученных из мокроты, отделяемого кожных элементов, пунктата плевральной или суставной жидкости. Для подтверждения кокцидиомикоза и определения чувствительности возбудителя к противогрибковым препаратам проводят посев отделяемого или мокроты. Для серологической диагностики кокцидиомикоза используют реакцию связывания комплимента со специфическим антигеном (РСК). Проводят пробы с нанесением на кожу кокцидиоидина. Однако следует учитывать, что кожные пробы положительны в течение нескольких лет после перенесенного кокцидиомикоза.
Если кокцидиомикоз протекает с поражением органов дыхания, то на рентгенограммах легких определяются очаги пневмонии или абсцессы. При появлении симптомов менингита производят люмбальную пункцию с последующим исследованием спинномозговой жидкости. По показаниям проводят пункцию сустава или плевральную пункцию.
В зависимости от формы и тяжести кокцидиомикоза лечение проводят приемом внутрь, внутривенным или внутримышечным введением противогрибковых средств (амфотерицин В), позаконазола или различных препаратов флуконазола.

Кокцидиоидомикоз — это инфекция преимущественно легких, которую вызывает грибок Coccidioides immitis или Coccidioides posadasii.
Инфицирование происходит вследствие вдыхания спор грибка.
При легкой форме легочная инфекция вызывает гриппоподобные симптомы, иногда одышку, но в случае усугубления она может распространиться по всему организму, вызывая различные симптомы.
Диагноз можно подтвердить путем идентификации грибков в инфицированных образцах после посева или анализа под микроскопом.
Противогрибковые препараты обычно принимают в течение 6–12 месяцев, но иногда их приходится принимать всю жизнь.
Кокцидиоидомикозом заражаются путем вдыхания спор. Споры присутствуют в почве и могут подниматься в воздух, когда структура почвы нарушена, и перемещаться с потоком воздуха. Фермеры и другие люди, которые работают или подвержены контакту с разрытым грунтом, подвергаются высокому риску вдыхания спор и инфицирования. Люди, которые заражаются во время путешествий, могут не иметь никаких симптомов, пока не вернутся домой.
Кокцидиоидомикоз проявляется в двух формах:
Легкая форма легочной инфекции (острый первичный кокцидиоидомикоз): Инфекция исчезает без лечения. На эту форму приходится большинство случаев.
Тяжелая прогрессирующая форма инфекции (прогрессивный кокцидиоидомикоз): Инфекция распространяется из легких по всему организму и часто приводит к летальному исходу.
Факторы риска прогрессирования кокцидиоидомикоза
Прогрессирование кокцидиоидомикоза редко встречается у здоровых людей. С большей вероятностью оно происходит у людей:
использующих препараты, подавляющие иммунную систему (иммунодепрессанты);
у людей пожилого возраста;
во второй половине беременности или сразу после рождения ребенка;
определенной этнической принадлежности (филиппинцы, афроамериканцы, коренные американцы, латиноамериканцы и азиаты, в порядке убывания риска).
Симптомы кокцидиоидомикоза
У большинства людей с острым первичным кокцидиоидомикозом нет никаких симптомов. Если симптомы все же проявляются, они наблюдаются через 1–3 недели после заражения. Симптомы обычно легкие и часто похожи на грипп. Они включают кашель, жар, озноб, боль в груди, а также иногда одышку. Кашель может вызвать появление мокроты. Иногда, при тяжелой инфекции легких, в легких могут возникать сгустки и кашель может быть с кровью.
У некоторых людей аллергическая реакция на грибок, которая может вызвать боль в суставах, конъюнктивит Аллергический конъюнктивит Аллергический конъюнктивит — это воспаление конъюнктивы, вызванное аллергической реакцией. Аллергические реакции, вызванные, к примеру, аэроаллергенами, могут спровоцировать воспаление. Прочитайте дополнительные сведения , болезненные красные или фиолетовые бугорки (узелки) под кожей (узловая эритема Узловая эритема Узловая эритема является формой панникулита (воспаление подкожного жирового слоя), которая вызывает появление чувствительных красных или сиреневых бугорков (узлов) под кожей, чаще всего на голенях. Прочитайте дополнительные сведения ) или пятна красной, приподнятой кожи, часто в форме мишени (полиморфная эритема Полиморфная эритема Полиморфная эритема — это воспалительное кожное заболевание, характеризующееся пятнами красной приподнятой кожи, которые часто выглядят, как мишени, и, как правило, распределены симметрично. Прочитайте дополнительные сведения ).
Прогрессирующая форма может развиваться в течение недель, месяцев и даже годов после первичного заражения. Симптомы включают легкую лихорадку и потерю аппетита, веса и сил. Инфекция легких может ухудшиться, как правило, только у людей с ослабленной иммунной системой. Она может вызвать увеличение одышки, а иногда и кровь в мокроте.
Кокцидиоидомикоз может также распространяться из легких на кожу, кости (вызывая остеомиелит Остеомиелит Остеомиелит — инфекция костной ткани, возбудителем которой обычно являются бактерии, микобактерии или грибки. Бактерии, микобактерии и грибки могут инфицировать костную ткань при попадании. Прочитайте дополнительные сведения ), суставы, печень, селезенку, почки и другие ткани. Если инфекция распространится на кожу, может возникнуть одна язва или много язв. Суставы могут отекать и становиться болезненными. Глубокие инфекции могут прорываться сквозь кожу, образуя отверстия, через которые выходит инфицированный материал.
Грибки Coccidioides могут также инфицировать мозг и покрывающие его ткани (мозговые оболочки), вызывая менингит Подострый и хронический менингит Подострый менингит — это воспаление оболочек, покрывающих головной и спинной мозг (мозговые оболочки), а также заполненного жидкостью пространства между мозговыми оболочками (субарахноидальное. Прочитайте дополнительные сведения . Такая инфекция часто имеет хронический характер и приводит к головным болям, дезориентации, потере равновесия, двоению зрения и другим проблемам. Менингит, остающийся без лечения, всегда летален.
Диагностика кокцидиоидомикоза
Рентгенологическое исследование органов грудной клетки
Исследование, посев или анализ образца крови или других тканей
Подозрение на кокцидиоидомикоз возникает, если у пациента развиваются симптомы после периода проживания или недавнего путешествия в страны, где такая инфекция распространена.
Обычно проводят анализы крови для выявления антител к грибку (серологические тесты) и рентген органов грудной клетки. У людей со здоровой иммунной системой с помощью анализов крови обычно можно выявить эти антитела при наличии кокцидиоидомикоза. Рентген грудной клетки обычно выявляет характерные отклонения. Эти данные помогают врачам поставить диагноз.
Лечение кокцидиоидомикоза
Острый первичный кокцидиоидомикоз у здоровых в остальных отношениях людей обычно проходит без лечения, и наступает полное выздоровление. Однако некоторые врачи предпочитают все же лечить таких людей из-за небольшой вероятности распространения кокцидиоидомикоза. Кроме того, при прохождении лечения симптомы быстрее устраняются. Лечение обычно заключается в применении противогрибкового препарата, такого как флуконазол, в течение 3–6 месяцев.
Прогрессирующий кокцидиоидомикоз обычно приводит к летальному исходу, если его не лечить, особенно если иммунная система ослаблена. Около 70 % больных СПИДом умирают в течение 1 месяца после постановки диагноза. При слабом или умеренном прогрессирующем кокцидиоидомикозе флуконазол или итраконазол назначают внутрь. В качестве альтернативы врачи могут лечить инфекцию с помощью вориконазола, принимаемого внутрь или вводимого внутривенно, или позаконазола, принимаемого внутрь. В тяжелых случаях амфотерицин В вводят внутривенно.
В случае развития менингита назначают флуконазол. Люди, у которых был менингит из-за кокцидиоидомикоза, должны принимать флуконазол всю оставшуюся жизнь.
Хотя медикаментозная терапия эффективна против локализованных инфекций (например, кожи, костей или суставов), после прекращения лечения часто случаются рецидивы. Обычно люди с ослабленной иммунной системой должны принимать лекарства годами, часто на протяжении всей жизни.
Если кость была инфицирована или если инфекция приводит к появлению сгустков в легких, может потребоваться хирургическое вмешательство.
ПРИМЕЧАНИЕ: Это — пользовательская версия ВРАЧИ: Нажмите здесь, чтобы перейти к профессиональной версии

Кокцидиоидомикоз – диссеминированное заболевание, которое распространяется в легких или через кровоток, вызывается грибками Coccidioides immitis и C. posadasii; обычно проявляется как острая доброкачественная бессимптомная или самокупирующаяся респираторная инфекция. Грибы иногда распространяются так, что вызывают очаговые поражения в других тканях. Симптомы, если таковые имеются, такие же, как и при инфекции нижних дыхательных путей или неспецифичной диссеминированной инфекции с небольшой лихорадкой. Диагноз устанавливается на основании клинических и эпидемиологических данных и подтверждается рентгенографией грудной клетки, тест-культурой и серологическим анализом. Лечение, если нужно, проводится флуконазолом, итраконазолом, более новыми триазолами или амфотерицином B.
В Северной Америке эндемичными районами для кокцидиоидомикоза являются:
Патофизиология кокцидиоидомикоза
Заражение кокцидиоидозом происходит при вдыхании спор. Споры присутствуют в почве и могут переноситься по воздуху в виде пыли, которая может распространяться по ветру. Таким образом, отдельные виды деятельности (например, сельское хозяйство, строительство) и отдых на открытом воздухе повышают риск. Эпидемии могут возникнуть, когда за проливными дождями, которые способствуют росту мицелия, следуют засуха и ветра. Из-за путешествия и отсроченного начала клинических проявлений инфекции могут проявиться уже после возвращения из эндемичных районов.
При вдыхании споры C. immitis преобразуются в большие сферулы внутри пораженной ткани. Поскольку сферические тела увеличиваются и затем прорываются, каждое выпускает тысячи маленьких эндоспор, которые могут сформировать новые микросферы.
Болезнь легких характеризуется острой, подострой или хронической гранулематозной реакцией с различными степенями фиброза. Поражения могут приводить к образованию полостей или формированию узелковых поражений в форме монеты.

Иногда болезнь прогрессирует с обширным поражением легких и/или системной диссеминацией; очаговые поражения могут сформироваться практически в любой ткани, наиболее часто в коже, подкожных тканях, костях (остеомиелит Остеомиелит Остеомиелит – воспалительное деструктивное заболевание кости, вызываемое бактериями, микобактериями или грибами. К его симптомам относятся боли и болезненность в области пораженной кости, сопровождающиеся. Прочитайте дополнительные сведения ), суставах и мягких мозговых оболочках (менингит Подострый и хронический менингит Подострый менингит развивается в период времени от нескольких дней до нескольких недель. Хронический менингит продолжается в течении ≥ 4 недель. Возможные причины включают в себя грибковое заражение. Прочитайте дополнительные сведения ).
Факторы риска развития кокцидиоидомикоза
Прогрессирующий кокцидиоидомикоз не распространен среди людей, не имеющих других заболеваний, и весьма вероятен в следующих ситуациях:
2-я половина беременности или неонатальный период
Определенные этнические особенности (филиппинцы, афроамериканцы, коренные американцы, латиноамериканцы и азиаты, в порядке убывания относительного риска)
Симптомы и признаки кокцидиоидомикоза
Первичный кокцидиоидомикоз
У большинства пациентов с первичным кокцидиоидомикозом инфекция протекает бессимптомно, но иногда появляются неспецифические респираторные симптомы, напоминающие признаки гриппа, острого бронхита или, реже, острую пневмонию или плевральный выпот.
Симптомы первичного кокцидиоидомикоза в порядке убывания частоты включают лихорадку, кашель, боль в груди, озноб, слюноотделение, тонзиллит и кровохарканье.
Физические признаки могут отсутствовать или ограничиваться рассеянными хрипами в легких с притуплением перкуторного звука. У некоторых пациентов развиваются аллергические симптомы, проявляющиеся артритом, конъюнктивитом, нодозной эритемой Узловатая эритема Узловатая эритема – это специфическая форма панникулита, характеризующаяся формированием болезненных пальпируемых подкожных узелков красного или фиолетового цвета на голенях и иногда в других. Прочитайте дополнительные сведения или экссудативной многоформной эритемой Многоформная эритема Многоформная эритема – это воспалительная реакция, характеризующаяся образованием мишеневидных высыпаний. Возможно поражение слизистой оболочки полости рта. Диагноз ставится на основе клинических. Прочитайте дополнительные сведения .
Первичные легочные поражения иногда оставляют узловатые поражения в форме монеты, которые нужно отличать от опухолей, туберкулеза и других гранулематозных инфекций. Иногда развиваются остаточные полостные поражения; они могут изменяться в размере в течение долгого времени и часто кажутся тонкостенными. Небольшой процент этих каверн не может закрываться спонтанно. Кровохарканье или угроза разрыва в плевральное пространство иногда требуют хирургического вмешательства.
Прогрессирующий кокцидиоидомикоз
Неспецифические симптомы развиваются спустя несколько недель, месяцев или иногда лет после первичной инфекции; они включают небольшую лихорадку, анорексию, потерю веса и слабость.
Обширное поражение легких не распространено среди людей, не имеющих других заболеваний, и возникает в основном у пациентов с ослабленным иммунитетом. Оно может вызвать прогрессирующий цианоз, одышку и слизисто-гнойную или кровянистую мокроту.
Признаки внелегочных поражений зависят от локализации инфекции. Дренирующие проходы носовых пазух иногда соединяют более глубокие поражения с кожей. Ограниченные внелегочные поражения часто становятся хроническими и рецидивируют, иногда в течение долгого периода времени после завершения на вид успешно проведенной противогрибковой терапии.
Непролеченный диссеминированный кокцидиоидомикоз является обычно смертельным заболеванием, а если развивается менингит, то однозначно смертельным. Показатель летального исхода у пациентов с прогрессирующей ВИЧ-инфекцией достигает 70% в пределах 1 месяца после установления диагноза; и не вполне ясно, может ли лечение изменить такую летальность.
Диагностика кокцидиоидоза
Тест-культура (обычная или грибковая)
Микроскопическое исследование образцов на наличие микроспор C. immitis
Эозинофилия может быть важной подсказкой в идентификации кокцидиоидомикоза.
Предполагается, что диагноз кокцидиоидомикоза основывается на анамнезе и наличии выраженных характерных физических показателей. Результаты рентгенографии грудной клетки могут помочь подтвердить диагноз, который может быть установлен с помощью посева на грибковую культуру или путем визуализации сферул C. immitis в мокроте, плевральной жидкости, спинно-мозговой жидкости (СМЖ), экссудате из дренирующих отверстий или биоптатах. Неповрежденные микросферы обычно 20–80 микрометров в диаметре, толстостенные и наполнены маленькими (2–4 микрометров) эндоспорами. Эндоспоры, продуцируемые в ткани из прорвавшихся микросфер, можно ошибочно принять за нецветущие дрожжевые грибки. Лаборатория должна быть уведомлена о предполагаемом диагнозе, потому что культивирование Coccidioides может представлять серьезную биологическую опасность для персонала лаборатории. ДНК-зонды могут быстро идентифицировать грибок, если рост происходит в лаборатории.
Серологическое исследование на антикокцидиоидные антитела включает
Иммуноферментный анализ, который является очень чувствительным методом исследования и обычно используется для диагностики кокцидиоидомикоза
Набор для реакции иммунодиффузии (для обнаружения IgM или IgG-антител)
Реакция связывания комплемента (для обнаружения IgG-антител)
Титры ≥ 1:4 в сыворотке указывают на текущую или недавнюю инфекцию, а высокие титры ( ≥ 1:32) свидетельствуют о высокой вероятности внелегочного процесса. Титры фиксации комплемента могут использоваться для оценки тяжести заболевания. Высокие титры ассоциированы с тяжелым течением заболевания. Однако у пациентов с ослабленным иммунитетом могут быть низкие титры. Титры должны уменьшаться также при успешной терапии.
Наличие комплементсвязывающих антител в ликворе является важным диагностическим критерием кокцидиоидного менингита, поскольку результат посева СМЖ редко бывает положительным.
Тест по определению антигена в моче может быть целесообразным при диагностике кокцидиоидомикоза у пациентов с ослабленным иммунитетом с тяжелыми формами заболевания, включая пневмонию и диссеминированную инфекцию.
Отсроченная кожная аллергия к кокцидиоидину или сферулину обычно развивается в течение 10–21 дня после острых инфекций у иммунокомпетентных пациентов, но характерное отсутствие при прогрессирующей болезни. Поскольку этот тест положителен у большинства людей в эндемичных областях, его основная ценность заключается в возможности использования в интересах эпидемиологических исследований, а не для диагноза.
Использование метода полимеразной цепной реакции (ПЦР) для анализа образцов выделений из нижних дыхательных путей на ДНК может обеспечить более быструю диагностику. Однако этот тест не является широко доступным.
Лечение кокцидиоидоза
При заболевании легкой и средней степени тяжести – флуконазол или итраконазол
При тяжелой степени заболевания – амфотерицин В

Пациенты с первичным кокцидиоидомикозом и факторами риска Факторы риска развития кокцидиоидомикоза Кокцидиоидомикоз – диссеминированное заболевание, которое распространяется в легких или через кровоток, вызывается грибками Coccidioides immitis и C. posadasii; обычно проявляется как острая. Прочитайте дополнительные сведения тяжелой или прогрессирующей болезни подлежат лечению.
Необходимость лечения первичного кокцидиоидомикоза у пациентов группы небольшого риска является дискуссионной. Некоторые эксперты назначают флуконазол, потому что он малотоксичен, а также в связи с тем, что даже у пациентов с низким риском есть небольшой риск распространения инфекции гематогенным путем, особенно в кости и головной мозг. Кроме того, симптомы быстрее купируются у пациентов, проходящих лечение, чем у тех, кого не лечат противогрибковыми препаратами. Другие эксперты считают, что флуконазол может ослабить иммунную реакцию, а риск распространения по крови при первичной инфекции слишком низок, чтобы гарантированно использовать флуконазол. Высокие титры реакции связывания комплемента указывают на распространение процесса и требуют лечения.
Неменингеальные внелегочные поражения легкой и средней степени тяжести нужно лечить флуконазолом в дозе ≥ 400 мг перорально 1 раз в день или итраконазолом в дозе 200 мг перорально 2 раза в день. Вориконазол в дозе 200 мг перорально или внутривенно 2 раза в день или позаконазол в дозе 400 мг перорально 2 раза в день являются альтернативой, однако они еще недостаточно изучены.
При тяжелой форме болезни дают амфотерицин B 0,5–1,0 мг/кг внутривенно через 2–6 часов 1 раз в день в течение 4–12 недель, пока суммарная доза не достигнет 1–3 г, в зависимости от степени инфекции. Липидные формы амфотерицина В считаются более предпочтительными по сравнению с обычным амфотерицином В. Затем пациенты могут переключаться на пероральный азол, как только они стабилизируются, обычно в течение нескольких недель.
Для пациентов с ВИЧ или связанным со СПИДом кокцидиоидомикозом требуется поддерживающая терапия для предотвращения рецидива; назначения флуконазола в дозе 200 мг перорально 1 раз в день или итраконазола в дозе 200 мг перорально 2 раза в день, как правило, достаточно; лечение проводят, пока уровень клеток CD4 не превысит 250/мкл.
При менингеальном кокцидиоидомикозе используется флуконазол. Оптимальная доза не определена; пероральный прием в дозе 800–1200 мг 1 раз в день может быть более эффективным, чем в дозе 400 мг 1 раз в день. Лечение менингиального кокцидиоидомикоза должно длиться пожизненно.
Хирургическое удаление пораженной кости может быть необходимым, чтобы вылечить остеомиелит.
В случае, если остаточные каверны легких вызывают кровохарканье или есть вероятность их разрыва, может потребоваться хирургическое вмешательство.
Ключевые моменты кокцидиоидомикоза
Кокцидиоидомикоз является распространенной грибковой инфекцией, попадающей в организм путем вдыхания пыли с содержащимися в ней спорами.
Это заболевание является эндемическим на юго-западе США и севере Мексики; болезнь также встречается в некоторых частях Центральной и Южной Америки.
Большинство пациентов имеют бессимптомное течение или легкую форму легочной инфекции, но у пациентов с ослабленным иммунитетом или имеющих другие факторы риска могут развиваться тяжелые, прогрессирующие легочные заболевания или диссеминированная инфекция (обычно на коже, в костях или мозговых оболочках).
Диагноз устанавливают с использованием посева, окрашивания и серологического исследования.
При заболевании легкой и средней степени тяжести применяют флуконазол или итраконазол.
При тяжелом течении болезни используют липидные лекарственные формы амфотерицина В.
Дополнительная информация о кокцидиоидомикозе
Ниже следует англоязычный ресурс, который может быть информативным. Обратите внимание, что The manual не несет ответственности за содержание этого ресурса.
Читайте также:

