Контактно аллергический дерматит осложненный инфекцией
Обновлено: 08.05.2024
Контактный аллергический дерматит (синонимы – сенсибилизационный, аллергический) – воспалительное заболевание кожи, возникающее в результате воздействия на кожу аллергена у людей с повышенной чувствительностью к различным веществам (химические раздражители, натуральные и синтетические полимеры, пищевые, растительные и т.д.) [1,2,3,4].
Пользователи протокола: дерматовенерологи, аллергологи, терапевты, врачи общей практики.
Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+).
Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++или+), результаты которых не могут быть непосредственно распространены на соответствующую популяцию.
Классификация
• Острое (выраженная гиперемия ярко-красного цвета). Кожный процесс представлен преимущественно экуссудативными морфологическими элементами пузырьками, эрозиями, мокнутием, пятнами, папулами. Дермографизм красный, стойкий);
• Подострое (менее выраженная гиперемия розовато-красного цвета). Наряду с экссудативными элементами встречаются корочки, чешуйки, инфильтрация в основании морфологических элементов более выражена, мокнутия нет. Дермографизм красный);
• Хроническое (гиперемия красновато-синюшного цвета). Экссудативных элементов мало или почти, корки, чешуйки, местами лихенификация, мокнутия нет. Дермографизм может быть смешанным – красным с переходом в белый).
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: согласно внутреннему регламенту стационара с учетом действующего приказа уполномоченного органа в области здравоохранения.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне (при плановой госпитализации проводятся диагностические обследования непроведенные на амбулаторном уровне): нет.
Дополнительные диагностические обследования, проводимые на стационарном уровне (при плановой госпитализации проводятся диагностические обследования непроведенные на амбулаторном уровне):
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: нет.
• эффективность ранее проводимой терапии.
• локализация (в отличие от контактного дерматита) – высыпания могут располагаться не только в местах воздействия аллергена;
• Кожные тесты с аллергенами – позволяют выявить аллергены, что служит основанием для формирования индивидуального комплекса профилактических мероприятий [5].
• аллерголог – отсутствие указаний на провоцирующий фактор, отсутствие эффекта от проводимой терапии, проведение аллергологических исследований;
• терапевт – при наличии сопутствующей патологии внутренних органов или систем в стадии обострения и/или декомпенсации;
• гастроэнтеролог – при наличии сопутствующих патологий со стороны желудочно-кишечного тракта в стадии обострения и/или декомпенсации.
Дифференциальный диагноз
Лечение
Элиминационные мероприятия: исключение контакта с различными аллергенами, ограничение использования синтетических моющих средств и др.
Медикаментозное лечение, оказываемое на амбулаторном и стационарном уровне [1,2,3,13,14,15,16,17,18,19,20,21,22]:
При комбинированном лечении антигистаминные препараты первого поколения назначаются в вечернее время, антигистаминные препараты второго поколения – утром.
Используется один из нижеперечисленных препаратов, при любом течении патологического процесса на коже - как при остром, так и при подостром и хроническом.
• Дифинилгидрамин, 20 мг или 30 мг или 50 мг, перорально 1–3 раза в день в течение, в среднем, 10–15 дней; или дифинилгидрамин 1% в\м или в\в по 1,0–2,0 мл в сутки, в течение, в среднем, 10–15 дней;
• Диметинден, капли (1 мл– 20 капель– 1 мг), перорально 20–40 капель 3 раза в день в течение, в среднем 10–15 дней.
Используются при любом течении патологического процесса на коже - как при остром, так и при подостром и хроническом.
Используются при остром и подостром течении патологического процесса на коже. При условии если не проводится дезинтоксикационная терапия.
• Кальция глюконат, 10%, в\в и в\м, по 5–10 мл 1 раз в день, в течение, в среднем 10–15 дней.
Применятся один из нижеперечисленных препаратов при любой форме течения патологического процесса на коже. В процессе терапии возможен переход на другой препарат или комбинированное лечение (с другим препаратом из списка).
• Клобетазол пропионат, 0,05%, 1–2 раза в день, наружно в течение 7–10 дней с учетом количества очагов поражений на коже;
• Бетаметазона валерианат, 0,1%, 1–2 раза в день наружно в течение 7–10 дней с учетом количества очагов поражений на коже;
• Метилпреднизолона ацепонат, 0,05%, 1–2 раза в день наружно в течение 7–10 дней с учетом количества очагов поражений на коже;
• Мометазона фуроат, 0,1%, 1–2 раза в день наружно в течение 7–10 дней с учетом количества очагов поражений на коже;
• Гидрокортизона–17 бутират, 0,1%, 1–2 раза в день наружно в течение 7–10 дней с учетом количества очагов поражений на коже;
• Бетаметазона дипропионат, 0,05%, 1–2 раза в день наружно в течение 7–10 дней с учетом количества очагов поражений на коже;
• Десонид, 0,1%, 1–2 раза в день наружно в течение 7–10 дней с учетом количества очагов поражений на коже;
• Флуционола ацетонид, 0,025%, 1–2 раза в день наружно в течение 7-10 дней с учетом количества очагов поражений на коже;
• Триамцинолона ацетонид, 0,1%, 1–2 раза в день наружно в течение 7-10 дней с учетом количества очагов поражений на коже;
• Аклометазона дипропионат, 0,05%, 1–2 раза в день наружно в течение 7-10 дней с учетом количества очагов поражений на коже;
• Преднизолон, 0,25% или 0,5%, 1–2 раза в день наружно в течение 7–10 дней с учетом количества очагов поражений на коже;
• Гидрокортизона ацетат 0,1% или 0,25% или 1,0% или 5,0%, 1–2 раза в день наружно в течение 7-10 дней с учетом количества очагов поражений на коже.
• Бетаметазона дипропионат (1мг) + гентамицина сульфат (1 мг) + клотримазол (10 мг), 1–2 раза в день наружно в течение 7–10 дней с учетом количества очагов поражений на коже;
• Гидрокортизон (1мг) + натамицин(10 мг) + неомицин (3500 ЕД), 1–2 раза в день наружно в течение 7–10 дней с учетом количества очагов поражений на коже;
• Бетаметазон (1 мг) + гентамицин (1 мг), 1–2 раза в день наружно в течение 7-10 дней с учетом количества очагов поражений на коже.
• Нитрофурал 20 мг, для приготовления раствора (1:5000), наружно 1–3 раза в течение, в среднем 1–3 дня.
• Диметинден, наружно 2–4 раза в день в течение, в среднем 1–7 дней.
Системные ГКС назначают в случае длительного выраженного обострения распространенных форм АКД при неэффективности наружной терапии, нестерпимом зуде, не купирующимся другими средствами. Применение системных ГКС при АКД.
Доза и продолжительность лечения устанавливается врачом индивидуально в зависимости от показаний и тяжести заболевания для снятия остроты приступа с постепенным снижением дозы, назначение препарата обосновывать сопоставляя ожидаемую пользу и возможные нежелательные эффекты значительно ограничивающие использование этих препаратов до непродолжительного времени, системные ГКС назначают в случае длительного выраженного обострения распространенных форм АКД при неэффективности наружной терапии, нестерпимом зуде, не купирующимся другими средствами. Применение системных ГКС при АКД необходимо тщательно обосновывать.
• Триамцинолон 4 мг.
• с целью восстановление барьерных свойств кожи применение эмолентов, корнеопротекторов, других смягчающих средств [22,23,24,25].
Препараты (действующие вещества), применяющиеся при лечении
| Алклометазон (Alclometasone) |
| Бетаметазон (Betamethasone) |
| Гентамицин (Gentamicin) |
| Гидрокортизон (Hydrocortisone) |
| Дезлоратадин (Desloratadine) |
| Десонид (Desonide) |
| Диметинден (Dimetindene) |
| Дифенгидрамин (Diphenhydramine) |
| Кальция глюконат (Calcium gluconate) |
| Кетотифен (Ketotifen) |
| Клемастин (Clemastine) |
| Клобетазол (Clobetasol) |
| Клотримазол (Clotrimazole) |
| Лоратадин (Loratadine) |
| Мебгидролин (Mebhydrolin) |
| Метилпреднизолон (Methylprednisolone) |
| Метилтиониния хлорид (Methylthioninium chloride) |
| Мометазон (Mometasone) |
| Натамицин (Natamycin) |
| Натрия тиосульфат (Sodium thiosulfate) |
| Неомицин (Neomycin) |
| Нитрофурал (Nitrofural) |
| Преднизолон (Prednisolone) |
| Триамцинолон (Triamcinolone) |
| Флуоцинолона ацетонид (Fluocinolone acetonide) |
| Фукорцин (Fucorcin) |
| Хифенадин (Quifenadine) |
| Хлоропирамин (Chloropyramine) |
| Цетиризин (Cetirizine) |
| Цинка оксид (Zinc oxide) |
Госпитализация
Информация
Источники и литература
Информация
4) Шортанбаева Жанна Алихановна – кандидат медицинских наук, Казахский Национальный Медицинский Университет имени С.Д. Асфендиярова, доцент модуля дерматовенерологии;
Указание условий пересмотра протокола: Пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с высоким уровнем доказательности.
Аллергический контактный дерматит — это воспалительное заболевание кожи, возникающее в месте ее непосредственного контакта с аллергеном. Аллергический контактный дерматит характеризуется отечностью и покраснением тканей, контактровавших с аллергеном, зудом, появлением папул и пузырьков. Диагностика основывается на анамнезе и клинических данных, результатах аллергопроб и лабораторных анализов. В лечении основная роль принадлежит устранению контакта с веществом или предметом, обусловившим возникновение дерматита. Для устранения отечности и зуда возможно применение кортикостероидных мазей, современных антигистаминных препаратов.
МКБ-10
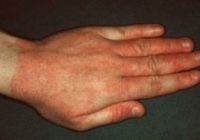
Общие сведения
Аллергический контактный дерматит — распространенный аллергодерматоз, которым страдает 1-2% населения. Заболевание чаще регистрируется у жителей промышленно развитых стран, являющихся активными потребителями бытовой химии, лекарственных препаратов, косметических средств, химических реагентов и т.п. В отличие от обычного контактного дерматита, аллергический дерматит развивается у сенсибилизированных лиц, т. е. у лиц с аллергической настроенностью организма. Большую часть пациентов в клинической дерматологии и аллергологии-иммунологии составляют люди молодого и среднего возраста.

Причины
Современная промышленность выпускает огромное число химических веществ, которые могут стать причиной аллергического контактного дерматита. Это краски и лаки, стиральные порошки и другие средства бытовой химии, некоторые составляющие парфюмерной продукции и косметики, синтетические материалы, из которых сделана одежда и красители, которыми она окрашена. Химические вещества, с которыми человек постоянно контактирует на работе, приводят к развитию профессионального дерматита. Аллергический контактный дерматит может быть вызван некоторыми лекарствами. Растения, такие как борщевик, примула, ясенец белый, и другие, также могут стать причиной аллергического контактного дерматита, который относится к фитодерматиту.
Аллерген воздействует на кожу, но происходящие в результате этого аллергические изменения затрагивают весь организм. Время, за которое развивается сенсибилизация, и возникает аллергическая реакция, зависит от того, насколько сильный аллерген воздействовал на кожу. Большую роль в этом процессе играет и состояние самого организма: предрасположенность к аллергическим реакциям, нарушения иммунитета при хронических воспалительных процессах, истончение рогового слоя кожи и др. Например, при повышенной потливости чаще наблюдается аллергический контактный дерматит, спровоцированный одеждой из окрашенных тканей.
Патогенез
Воспаление развивается по замедленному типу аллергической реакции, то есть при регулярном и достаточно длительном контакте с веществом-аллергеном. За время этого контакта происходит сенсибилизация организма и развивается повышенная чувствительность к аллергену. Местное воздействие на кожу запускает туберкулиноподобную реакцию гиперчувствительности клеточного типа. При связывании аллергена с тканевыми белками образуются антигены, которые вызывают активацию клеток Лангерганса и Т-лимфоцитов. Последние в свою очередь начинают синтезировать интерлейкины 1 и 2, гамма-интерферон, которые стимулируют иммунный ответ и воспалительную реакцию. При повторной встрече с аллергеном Т-лимфоциты (клетки памяти) быстро активируются, обусловливая развитие аллергических проявлений. Обычно от момента первого контакта с веществом-аллергеном до возникновения симптомов проходит от 7 до 10-14 суток.
Симптомы
Изменения кожи при остром аллергическом контактном дерматите всегда локализуются в месте контакта кожи с аллергеном и немного выходят за пределы этого контакта. Характерным является наличие четких границ очага поражения. Вначале развивается покраснение кожи и отечность тканей. Затем возникают папулы, довольно быстро наполняющиеся жидкостью и переходящие в стадию пузырьков. После вскрытия последних на коже образуются эрозии. При заживлении они покрываются корочками. Эти изменения на коже сопровождаются сильным зудом. Процесс заканчивается шелушением.
При продолжающемся воздействии аллергена на фоне уже возникшей аллергической реакции, развивается хроническая форма аллергического контактного дерматита. Для нее характерны размытые границы очагов поражения на коже и распространение воспалительных изменений на участки кожи, не контактирующие с аллергеном. При сильной сенсибилизации организма наблюдается генерализация процесса. Кожные проявления хронического аллергического контактного дерматита характеризуются образованием папул, сухостью и шелушением, утолщением кожи с усилением кожного рисунка (лихенизация). Постоянный зуд приводит к появлению вторичных повреждений кожи из-за ее постоянного расчесывания (экскориация).
Диагностика
Аллергический контактный дерматит достаточно легко диагностируется по характерным для него симптомам и выявлению связи с воздействием на кожу вещества, являющегося потенциальным аллергеном. Точно определить причину возникновения дерматита помогают кожные пробы. Их проводят практикующие аллергологи при помощи специальных тест-полосок, с нанесенными на них аллергенами. Полоски приклеивают на предварительно очищенную кожу. Аллергическую реакцию определяют по возникновению покраснения и отечности в месте наклеивания полоски.
Для выявления сопутствующих заболеваний и дифференциальной диагностики аллергического контактного дерматита проводят дополнительные обследования: клинический и биохимический анализ крови и мочи, анализ крови на сахар, кал на дисбактериоз. При необходимости выполняют обследование желудочно-кишечного тракта и исследование функции щитовидной железы.
Лечение аллергического дерматита
Главным условием успешного лечения контактного дерматита является полное устранение вызвавшего его аллергена. Так при аллергии на средства бытовой химии следует пользоваться защитными перчатками. При аллергии на синтетические материалы — носить только хлопчатобумажное белье, а при покупке одежды тщательно изучать состав ткани. При аллергии на металл металлические части одежды (молнии, пуговицы, крючки и кнопки) не должны соприкасаться с кожей, ножницы и другие инструменты должны иметь пластмассовые или деревянные ручки, необходимо также исключить ношение бижутерии из металла.
В лечении острого аллергического контактного дерматита эффективно применение кортикостероидных мазей. При образовании больших пузырей производят их прокалывание. Для снятия зуда и отечности назначают современные антигистаминные препараты: цетиризин, лоратадин, дезлоратадин и др. В тяжелых случаях принимают внутрь кортикостероидные препараты.
Прогноз и профилактика
При исключении контакта пациента с аллергеном происходит полное выздоровление. Однако повторных контактов с аллергеном не всегда удается избежать, особенно, если речь идет о профессиональной деятельности. В таких случаях аллергический контактный дерматит продолжает развиваться, сенсибилизация организма нарастает, происходит генерализация процесса и клинические проявления захватывают весь организм. Профилактика предполагает исключение контактирования с причинными аллергенами, а при неизбежности контакта - превентивный прием антигистаминных средств.
1. Аллергический контактный дерматит: основные подходы к диагностике, лечению и профилактике/ Степанова Е.В.// Лечащий врач. - 2009.
2. Новые возможности диагностики аллергического контактного дерматита/ Лусс Л. В., Ерохина С. М., Успенская К. С.// Российский аллергологический журнал. - 2008 - № 2.
3. Выбор тактики терапии аллергического контактного дерматита на лице/ Корсунская И.М. и др.// Эффективная фармакотерапия. - 2010 - №2.
4. Аллергические болезни: диагностика и лечение/ Паттерсон Р., Грэммер Л. К., Гринбергер П. А. - 2000.
Городская клиническая больница №14 им. В.Г. Короленко Департамента здравоохранения Москвы
ГКБ №14 им. В.Г. Короленко Департамента здравоохранения Москвы
Токсико-аллергический дерматит, осложненный вторичной инфекцией, в практике детского дерматолога
Журнал: Клиническая дерматология и венерология. 2017;16(5): 16‑19
Представлено клиническое наблюдение токсико-аллергического дерматита, осложненного вторичной инфекцией, у девочки 4 лет.
Городская клиническая больница №14 им. В.Г. Короленко Департамента здравоохранения Москвы
ГКБ №14 им. В.Г. Короленко Департамента здравоохранения Москвы
Аллергодерматозы остаются самой распространенной группой заболеваний, в структуре которой в последнее время отмечается рост удельного веса микробной экземы (МЭ), а также омоложение возраста дебюта этой болезни [1]. Одна из разновидностей МЭ — нуммулярная экзема (НЭ) — чаще встречается у взрослых и более чем у половины пациентов ее связывают с очагами фокальной инфекции [2]. Существенная роль в аллергической патологии принадлежит атопическому дерматиту (АтД). НЭ представлена симметричными округлыми очагами диаметром 4—10 см, сильно зудящими, состоящими из милиарных папул и везикул, которые, сливаясь, образуют бляшки на разгибательных поверхностях конечностей. Дерматоз резистентен к лечению [2—5]. Нередко Н.Э. возникает у людей, перенесших АтД. Экзематозному процессу часто предшествует аллергический дерматит. При этом всегда следует учитывать возможность осложнения процесса пиогенной инфекцией [3, 6]. Ее возбудителем чаще всего бывает Staphylococcus aureus. Обычно процесс развивается на фоне имеющегося поражения кожи. В клинической картине импетиго наблюдаются везикулы, пузыри, фликтены, эрозии, корки, шелушащийся венчик, локализующиеся на открытых участках кожного покрова, чаще на лице и конечностях [3, 4, 7].
У наблюдаемой нами пациентки с рождения отмечалась пищевая аллергия. С момента начала заболевания в течение 2 нед перед поступлением в стационар больной ставили разные диагнозы: распространенная экзема, микробная экзема, токсидермия, детская почесуха. В связи с этим нами проведен краткий дифференциально-диагностический разбор.
Так, детская крапивница (детская почесуха, строфулюс) обычно возникает в первые годы жизни на фоне пищевой сенсибилизации (белок коровьего молока, шоколад, яйца, мед, цитрусовые и другие продукты). Реже детская крапивница обусловлена лекарственной сенсибилизацией и глистной инвазией. Определенное токсико-аллергическое влияние оказывают различные перенесенные инфекции желудочно-кишечного тракта, нарушения функции печени и почек, фокальные инфекции, профилактические прививки [6, 8]. Высыпания в виде милиарных рассеянных ярко-розовых отечных папул, папуло-везикул, волдырей, серозно-геморрагических корок располагаются на туловище, ягодицах, разгибательных поверхностях конечностей. Кожные высыпания из-за сильного зуда кожи и экскориаций осложняются пиогенной инфекцией (импетиго) [6, 8]. При этом наблюдаются невротические расстройства, нарушения сна. Течение дерматоза хроническое, но отмечается возможность спонтанного разрешения сыпи [8].
Лекарственная экзема (токсидермия) отличается выраженным полиморфизмом. Нередко она проявляется сыпью, по типу крапивницы, на фоне реакции немедленного типа. Часто наблюдаются распространенные зудящие эритема и папулы, склонные к слиянию между собой [7]. Терапия токсико-аллергического дерматита и нуммулярной экземы комплексная, включающая антигистаминные препараты, глюкокортикостероиды местно и системно в тяжелых случаях. Высокая частота колонизации кожи золотистым стафилококком требует назначения курса антибиотиков [9, 10].
Ребенок от четвертой беременности, протекавшей на фоне пиелонефрита; срочные роды путем операции кесарево сечение. Масса тела при рождении 3300 г, рост 51 см, по шкале Апгар 8—9 баллов. В психоэмоциональном развитии до 1 года пациентка не отставала, но наблюдалась у невролога по поводу синдрома мышечной дистрофии и у гематолога в связи с реактивным изменением крови. Посещает детский сад.
Перенесенные заболевания: ОРВИ (до 1 года), бронхит. При УЗИ (от 18.12.15) выявлены бронхит, аномалии желчного пузыря, увеличение поджелудочной железы в области хвоста. С рождения у ребенка пищевая аллергия. В марте—апреле 2015 г. был диагностирован АтД, в лечении которого применяли акридерм, целестодерм, эмоленты с положительным эффектом.
Сопутствующие заболевания: астигматизм (состоит на учете у окулиста).
При поступлении в стационар status localis: островоспалительный распространенный кожный процесс захватывал верхние и нижние конечности (рис. 1).

Рис. 1. Токсико-аллергический дерматит, осложненный вторичной инфекцией, у девочки 4 лет.Клинические проявления дерматоза в день поступления в стационар.
Высыпания были представлены множественными эритематозно-отечными и корко-чешуйчатыми бляшками розово-красной окраски. Очаги склонны к слиянию и образованию более крупных поражений. Очертания четкие. Имелись экскориации, наслоения серозных, желтоватых корок. Вокруг отдельных очагов наблюдалась периферическая кайма (шириной около 1 см) коричневатой пигментации. Беспокоил сильный зуд в местах высыпаний.
Диагноз: токсико-аллергический дерматит, осложненный вторичной инфекцией.
Общее состояние удовлетворительное. Патологические отклонения по органам не выявлены. Температура тела нормальная. Периферические лимфоузлы не увеличены. Масса тела 22 кг. При лабораторном исследовании яйца гельминтов и простейшие не выявлены. Привита по возрасту. Результаты общих анализов крови и мочи, биохимического анализа крови в пределах нормы.
С учетом островоспалительного, прогрессирующего течения дерматоза, его распространенности, резистентности к раннее проводимому лечению назначена комплексная терапия, включающая цефазолин (по 400 мг 2 раза в сутки 7 дней), преднизолон (внутримышечно 25 мг утром + 15 мг днем), глюконат кальция (3 мл в сутки внутримышечно), супрастин (по 1/3 таблетки 2 раза в сутки), наружно 1% метиленовый синий, 2% нафталановая паста. На 3-и сутки лечения отмечена выраженная положительная динамика заболевания (рис. 2).

Рис.2. Та же больная спустя 7 дней лечения в стационаре.
Представленное клиническое наблюдение тяжелого течения токсико-аллергического дерматита, осложненного пиодермией, вызывает несомненный интерес, прежде всего, для дерматологов и педиатров.
Заболевание это редко встречается в первые годы жизни. В нашем случае отмечалось тяжелое течение остро возникшего патологического процесса, резистентного к терапии. Благодаря проведению адекватного лечения наступило довольно быстрое разрешение дерматоза.
В статье освещаются современные представления о дерматозах сочетанной этиологии. Акцентируется внимание на роли патогенной микрофлоры, и в особенности Staphylococcus aureus, в развитии инфекционной сенсибилизации и усиления иммунного воспаления у больных хроническими дерматозами, что существенно снижает эффективность топических стероидов. Приводится обоснование применения наружных комбинированных глюкокортикостероидов (ГКС), воздействующих на весь спектр патогенных микроорганизмов и оказывающих активное противовоспалительное действие. Обращается внимание на тот факт, что выбор данных препаратов полностью оправдан в условиях амбулаторного приема, т. к. больной с аллергодерматозами обращается к врачу в среднем на 5–7-й день обострения дерматоза, т.е. в период уже начавшихся осложнений. Применение наружных комбинированных ГКС позволяет быстро подавить инфекционный процесс и преодолеть резистентность к ГКС, обусловленную суперантигенами Staphylococcus aureus и другими патогенами. В статье представлены результаты собственного многолетнего успешного опыта применения крема Тридерм у пациентов с острыми и хроническими дерматозами, сочетанными с бактериально-грибковой инфекцией. Приведены результаты завершенных клинических исследований, проведенных в нашей стране и за рубежом, подтверждающие терапевтическую эффективность и безопасность препарата Тридерм.
Ключевые слова: дерматозы сочетанной этиологии, золотистый стафилококк, дисбиоз кожи, микробная сенсибилизация, комбинированная наружная терапия, бетаметазон дипропионат + гентамицин + клотримазол.
Для цитирования: Белоусова Т.А., Каиль-Горячкина М.В. Принципы лечения дерматозов сочетанной этиологии // РМЖ. Дерматология. 2016. № 10. С. 613–617.
Для цитирования: Белоусова Т.А., Каиль-Горячкина М.В. Принципы лечения дерматозов сочетанной этиологии. РМЖ. 2016;10:613-617.
Treatment approaches for dermatoses of complex etiology
Belousova T.A., Kail'-Goryachkina M.V.
I.M. Sechenov First Moscow State Medical University, Moscow, Russia
The paper discusses current views on dermatoses of complex etiology. The role of pathogenic microflora and, in particular, Staphylococcus aureus, in infectious sensitization and immune-mediated inflammation is highlighted as these factors significantly reduce the efficacy of topical steroids. The benefit from applying topical corticosteroids combined with other active ingredients which act against the whole spectrum of pathogenic microbes and have powerful anti-inflammatory effect is demonstrated. These drugs are especially useful in outpatient treatment since patients with allergic dermatoses visit a doctor at day 5-7 of acute period when complications have already occurred. Combined topical corticosteroids rapidly suppress infectious process and help to overcome steroid resistance induced by Staphylococcus aureus superantigens and other pathogens. We present our long-term successful experience with Triderm cream used for acute and chronic dermatoses in combination with bacterial fungal infections. The results of Russian and international clinical trials demonstrate therapeutic efficacy and safety of Triderm.
Key words: dermatoses of complex etiology, Staphylococcus aureus, skin dysbiosis, microbial sensitization, combined topical therapy, betamethasone dipropionate + gentamycin + clotrimazole.
For citation: Belousova T.A., Kail'-Goryachkina M.V. Treatment approaches for dermatoses of complex etiology // RMJ. Dermatology. 2016. № 10. P. 613–617.
Принципы лечения дерматозов сочетанной этиологии

Читайте также:

