Лечение пневмоторакса при туберкулезе
Обновлено: 05.05.2024
Фтизиатрия:
Популярные разделы сайта:
Спонтанный пневмоторакс при туберкулезе - клиника, диагностика
Основными неспецифическими осложнениями туберкулеза органов дыхания являются спонтанный пневмоторакс, легочное кровотечение (кровохарканье), легочно-сердечная недостаточность и амилоидоз внутренних органов.
Спонтанный пневмоторакс (СП) возникает при нарушении кортикального слоя легкого и висцеральной плевры, когда воздух через бронхи поступает в плевральную полость. Наиболее частыми причинами спонтанного пнемоторакса (СП) являются туберкулез, субплевральные буллы при ХНЗЛ, гнойно-деструктивные процессы в легких и рак бронхов.
Спонтанный пневмоторакс может возникнуть при физической нагрузке, кашле и в состоянии покоя. При этом различают частичный (пристеночный) и полный СП. В клинической практике выделяют три типа СП: закрытый, открытый и клапанный.
При закрытом спонтанном пневмотораксе воздух в плевральную полость поступает однократно. Не осложненное течение ведет к рассасыванию воздуха через 3—4 недели. Незначительная перфорация висцеральной плевры ведет к проникновению в плевральную полость воздуха, что вызывает спадение легкого.
Величина газового пузыря зависит от наличия плевральных сращений и эластичности легочной ткани. При отсутствии плевральных сращений и сохранении эластичности легочной ткани возможно образование полного СП.
При клапанном спонтанный пневмоторакс воздух проникает в плевральную полость при вдохе и не выходит из нее при выдохе. Это ведет к спадению легкого, повышению внутри-плеврального давления и смещению органов средостения в здоровую сторону. У больных появляются одышка, тахикардия и цианоз. Если не осуществить срочных вмешательств, больной может погибнуть.
Перфорация висцеральной плевры при спадении легкого может временно закрываться обрывком ткани плевры. При этом воздух, поступивший в плевральную полость во время вдоха, не будет выходить из нее во время выдоха. При дыхании происходит постоянное подкачивание воздуха в плевральную полость и увеличение сдавления легкого (напряженный СП).
Клинические проявления при спонтанном пневмотораксе характеризуются жалобами на внезапную боль в грудной клетке на стороне поражения, которая может привести к болевому шоку. Течение СП может быть бурным, умеренно выраженным и бессимптомным. Больной СП находится в вынужденном полусидячем положении с наклоном в сторону поражения или лежит на больном боку.
При клапанном спонтанном пневмотораксе из-за гипоксии наблюдаются возбуждение, бледность, акроцианоз, липкий холодный пот, частое поверхностное дыхание. Пульс у больных частый, слабый. У них наблюдается набухание шейных вен. Пораженная половина грудной клетки отстает в акте дыхания. При открытом и клапанном СП сглаживаются над- и подключичные ямки, межреберные промежутки. На стороне поражения выявляются положительные симптомы Штернберга и Поттенжера.
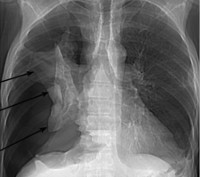
Голосовое дрожание ослаблено или отсутствует. На стороне поражения перкуторно определяется тимпанит или коробочный оттенок перкуторного звука. Дыхание над легкими резко ослаблено или не выслушивается. При открытом СП может наблюдаться амфорическое дыхание. Границы сердца смещены в здоровую сторону. При осложненном СП с наличием жидкости в плевральной полости определяется шум плеска Гиппократа. Клиническое и рентгенологическое обследования у больных способствуют точной диагностике патологии.
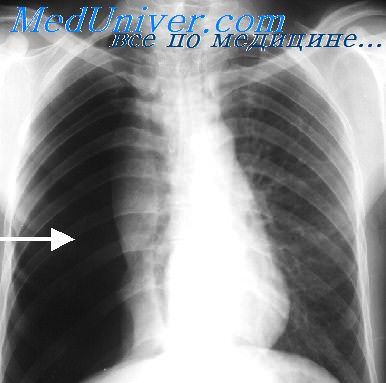
Рентгенологически в плевральной полости выявляется воздух. Он окружает легкое светлой полосой. Рентгенографией в прямой проекции воздух определяется вдоль латеральной стенки грудной клетки, где отсутствует легочный рисунок. Висцеральная плевра коллабированного легкого подчеркнута. При осложнении СП выявляется жидкость в плевральной полости с горизонтальным уровнем.
Средостение смещено в здоровую сторону. При клапанном пневмотораксе по мере учащения дыхания наступает значительное спадение легкого и смещение средостения. При полном коллапсе наблюдается небольшая тень легкого, прилежащего к тени средостения. Купол диафрагмы уплощен и расположен низко. Компенсаторное увеличение кровенаполнения дает более интенсивный легочный рисунок на здоровой стороне.
Осложнениями спонтанного пневмоторакса являются серозный гидропневмоторакс, эмпиема плевры с плевро-бронхиальным свищем, гемоторакс и острая легочно-сердечная недостаточность. Серозный гидропневмоторакс наблюдается в тех случаях, когда используется неоправданно длительная выжидательная тактика при лечении возникшего у больного СП. При открытом СП, а также при вскрытии в плевральную плоскость каверны развивается эмпиема плевры.
Она может возникать как осложнение серозного гидропневмоторакса. Гемотораксы наблюдаются в тех случаях, когда имеет место разрыв плевральных сращений, спаек, шварт, в которых проходят кровеносные сосуды. К развитию острой легочно-сердечной недостаточности ведут коллабирование легкого с выраженным сдвигом органов средостения, уменьшение дыхательной поверхности легких и развивающийся напряженный СП. Напряженный СП и осложненный СП без оказания помощи могут привести к летальному исходу.
Спонтанный пневмоторакс дифференцируют с межреберной невралгией, стенокардией, инфарктом миокарда, с субплевральной каверной, кистой и левосторонней грыжей.
Пневмоторакс (греч. pnéuma —воздух, thorax — грудная клетка) – скопление газа в плевральной полости, ведущее к спадению ткани легкого, смещению средостения в здоровую сторону, сдавлению кровеносных сосудов средостения, опущению купола диафрагмы, что, в конечном итоге вызывает расстройство функции дыхания и кровообращения. При пневмотораксе воздух может проникать между листками висцеральной и париетальной плевры через любой дефект на поверхности легкого или в грудной клетке. Проникающий в полость плевры воздух вызывает повышение внутриплеврального давления (в норме оно ниже, чем атмосферное) и приводит к спадению части или целого легкого (частичному или полному коллапсу легкого).
МКБ-10

Общие сведения
Пневмоторакс (греч. pnéuma —воздух, thorax — грудная клетка) – скопление газа в плевральной полости, ведущее к спадению ткани легкого, смещению средостения в здоровую сторону, сдавлению кровеносных сосудов средостения, опущению купола диафрагмы, что, в конечном итоге вызывает расстройство функции дыхания и кровообращения. При пневмотораксе воздух может проникать между листками висцеральной и париетальной плевры через любой дефект на поверхности легкого или в грудной клетке. Проникающий в полость плевры воздух вызывает повышение внутриплеврального давления (в норме оно ниже, чем атмосферное) и приводит к спадению части или целого легкого (частичному или полному коллапсу легкого).

Причины пневмоторакса
В основе механизма развития пневмоторакса лежат две группы причин:
- закрытые травмы грудной клетки, сопровождающиеся повреждением легкого отломками ребер;
- открытые травмы грудной клетки (проникающие ранения);
- ятрогенные повреждения (как осложнение лечебных или диагностических манипуляций - повреждение легкого при постановке подключичного катетера, межреберной блокаде нерва, пункции плевральной полости);
- искусственно вызванный пневмоторакс - искусственный пневмоторакс накладывается с целью лечения туберкулеза легких, с целью диагностики — при проведении торакоскопии.
2. Заболевания легких и органов грудной полости:
- неспецифического характера – вследствие разрыва воздушных кист при буллезной болезни (эмфиземе) легких, прорыва абсцесса легкого в полость плевры (пиопневмоторакс), спонтанного разрыва пищевода;
- специфического характера - пневмоторакс вследствие разрыва каверн, прорыва казеозных очагов при туберкулезе.
Классификация пневмоторакса
Предложены несколько видов классификаций пневмоторакса по ведущему фактору.
По происхождению
Травматический пневмоторакс возникает в результате закрытых (без повреждения целостности кожных покровов) или открытых (огнестрельных, ножевых) травм грудной клетки, ведущих к разрыву легкого.
- 2. Спонтанный.
- первичный (или идиопатический)
- вторичный (симптоматический)
- рецидивирующий
Спонтанный пневмоторакс возникает внезапно в результате самопроизвольного нарушения целостности ткани легкого. Чаще спонтанный пневмоторакс встречается у мужчин в возрасте от 20 до 40 лет. Спонтанный пневмотракс может быть первичным, вторичным и рецидивирующим. Первичный пневмоторакс развивается, как правило, в результате буллезной болезни легких, врожденной слабости плевры, которая может легко разрываться при смехе, сильном кашле, физическом усилии, глубоком дыхании. Также к развитию идиопатического пневмоторакса может приводить ныряние, глубокое погружение в воду, полет в самолете на большой высоте.
Вторичный пневмоторакс возникает вследствие деструкции ткани легкого при тяжелых патологических процессах (абсцессе, гангрене легкого, прорыве туберкулезных каверн и др.).
В случае повторного возникновения говорят о рецидивирующем спонтанном пневмотораксе.
При искусственном пневмотораксе воздух специально вводится в плевральную полость для лечебно-диагностических целей.
По объему содержащегося в плевральной полости воздуха и степени спадения легкого
- Ограниченный (парциальный, частичный).
- Полный (тотальный).
Ограниченный пневмоторакс характеризуется неполным спадением легкого, тотальный – полным поджатием.
По распространению
При одностороннем пневмотораксе происходит частичное либо полное спадение правого или левого легкого, при двустороннем – поджатие обоих легких. Развитие тотального двустороннего пневмоторакса вызывает критическое нарушение дыхательной функции и может привести к гибели пациента в короткие сроки.
По наличию осложнений
- Осложненный (плевритом, кровотечением, медиастинальной и подкожной эмфиземой).
- Неосложненный.
- Закрытый.
- Открытый.
- Напряженный (клапанный).
При напряженном пневмотораксе формируется клапанная структура, пропускающая воздух в плевральную полость в момент вдоха и препятствующая его выходу в окружающую среду на выдохе, при этом объем воздуха в полости плевры постепенно нарастает. Клапанный пневмоторакс характеризуется следующими признаками: положительным внутриплевральным давлением (больше атмосферного), приводящим к выключению легкого из дыхания; раздражением нервных окончаний плевры, вызывающим развитие плевропульмонального шока; стойким смещением органов средостения, ведущим к нарушению их функции и сдавлению крупных сосудов; острой дыхательной недостаточностью.
Клиника пневмоторакса
Выраженность симптомов пневмоторакса зависит от причины заболевания и степени сдавления легкого.
Пациент с открытым пневмотораксом принимает вынужденное положение, лежа на поврежденной стороне и плотно зажимая рану. Воздух засасывается в рану с шумом, из раны выделяется пенистая кровь с примесью воздуха, экскурсия грудной клетки асимметрична (пораженная сторона отстает при дыхании).
Развитие спонтанного пневмоторакса обычно острое: после приступа кашля, физического усилия либо без всяких видимых причин. При типичном начале пневмоторакса появляется пронзительная колющая боль на стороне пораженного легкого, иррадиирующая в руку, шею, за грудину. Боль усиливается при кашле, дыхании, малейшем движении. Нередко боль вызывает у пациента панический страх смерти. Болевой синдром при пневмотораксе сопровождается одышкой, степень выраженности которой зависит от объема спадения легкого (от учащенного дыхания до выраженной дыхательной недостаточности). Появляется бледность или цианоз лица, иногда - сухой кашель.
Спустя несколько часов интенсивность боли и одышки ослабевают: боль беспокоит в момент глубокого вдоха, одышка проявляется при физическом усилии. Возможно развитие подкожной или медиастинальной эмфиземы – выход воздуха в подкожную клетчатку лица, шеи, грудной клетки или средостения, сопровождающийся вздутием и характерным хрустом при пальпации. Аускультативно на стороне пневмоторакса дыхание ослаблено или не выслушивается.
Примерно в четверти случаев спонтанный пневмоторакс имеет атипичное начало и развиваться исподволь. Боль и одышка незначительные, по мере адаптации пациента к новым условиям дыхания становятся практически незаметными. Атипичная форма течения характерна для ограниченного пневмоторакса, при незначительном количестве воздуха в полости плевры.
Отчетливо клинические признаки пневмоторакса определяются при спадении легкого более, чем на 30-40% . Спустя 4-6 часов после развития спонтанного пневмоторакса присоединяется воспалительная реакция со стороны плевры. Через несколько суток плевральные листки утолщаются за счет фибриновых наложений и отека, что приводит впоследствии к формированию плевральные сращений, затрудняющих расправление легочной ткани.
Осложнения пневмоторакса
Осложненное течение пневмоторакса встречается у 50% пациентов. Наиболее частыми осложнениями пневмоторакса являются:
При спонтанном и особенно клапанном пневмотораксе может наблюдаться подкожная и медиастинальная эмфизема. Спонтанный пневмоторакс протекает с рецидивами почти у половины пациентов.
Диагностика пневмоторакса
Уже при осмотре пациента выявляются характерные признаки пневмоторакса:
- пациент принимает вынужденное сидячее или полусидячее положение;
- кожные покровы покрыты холодным потом, одышка, цианоз;
- расширение межреберных промежутков и грудной клетки, ограничение экскурсии грудной клетки на пораженной стороне;
- снижение артериального давления, тахикардия, смещение границ сердца в здоровую сторону.
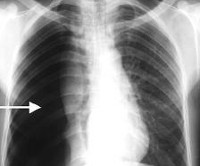
Специфические лабораторные изменения при пневмотораксе не определяются. Окончательное подтверждение диагноза происходит после проведения рентгенологического исследования. При рентгенографии легких на стороне пневмоторакса определяется зона просветления, лишенная легочного рисунка на периферии и отделенная четкой границей от спавшегося легкого; смещение органов средостения в здоровую сторону, а купола диафрагмы книзу. При поведении диагностической плевральной пункции получается воздух, давление в полости плевры колеблется в пределах нуля.

Лечение пневмоторакса
Первая помощь
Пневмоторакс является неотложным состоянием, требующим немедленной медицинской помощи. Любой человек должен быть готов оказать экстренную помощь пациенту с пневмотораксом: успокоить, обеспечить достаточный доступ кислорода, немедленно вызвать врача.
При открытом пневмотораксе первая помощь состоит в наложении окклюзионной повязки, герметично закрывающей дефект в стенке грудной клетки. Не пропускающую воздух повязку можно сделать из целлофана или полиэтилена, а также толстого ватно-марлевого слоя. При наличии клапанного пневмоторакса необходимо срочное проведение плевральной пункции с целью удаления свободного газа, расправления легкого и устранения смещения органов средостения.
Квалифицированная помощь
Пациенты с пневмотораксом госпитализируются в хирургический стационар (по возможности в специализированные отделения пульмонологии). Врачебная помощь при пневмотораксе состоит в проведении пункции плевральной полости, эвакуации воздуха и восстановлении в полости плевры отрицательного давления.
При закрытом пневмотораксе проводится аспирация воздуха через пункционную систему (длинную иглу с присоединенной трубкой) в условиях малой операционной с соблюдением асептики. Плевральная пункция при пневмотораксе проводится на стороне повреждения во втором межреберье по среднеключичной линии, по верхнему краю низлежащего ребра. При тотальном пневмотораксе во избежание быстрого расправления легкого и шоковой реакции пациента, а также при дефектах легочной ткани, в плевральную полость устанавливается дренаж с последующей пассивной аспирацией воздуха по Бюлау, либо активной аспирацией посредством электровакуумного аппарата.
Лечение открытого пневмоторакса начинается с его перевода в закрытый путем ушивания дефекта и прекращения поступления воздуха в полость плевры. В дальнейшем проводятся те же мероприятия, что и при закрытом пневмотораксе. Клапанный пневмоторакс с целью понижения внутриплеврального давления сначала превращают в открытый путем пункции толстой иглой, затем проводят его хирургическое лечение.
Важной составляющей лечения пневмоторакса является адекватное обезболивание как в период спадения легкого, так и в период его расправления. Для этого используют шейные вагосимпатические блокады. С целью профилактики рецидивов пневмоторакса проводят плевродез тальком, нитратом серебра, раствором глюкозы или другими склерозирующими препаратами, искусственно вызывая спаечный процесс в плевральной полости. При рецидивирующем спонтанном пневмотораксе, вызванном буллезной эмфиземой, показано хирургическое лечение (удаление воздушных кист).
Прогноз и профилактика
При неосложненных формах спонтанного пневмоторакса исход благоприятный, однако, возможны частые рецидивы заболевания при наличии патологии легких.
Специфических методов профилактики пневмоторакса не существует. Рекомендуется проведение своевременных лечебно-диагностических мероприятий при заболеваниях легких. Пациентам, перенесшим пневмоторакс, рекомендуется избегать физических нагрузок, обследоваться на ХНЗЛ и туберкулез. Профилактика рецидивирующего пневмоторакса состоит в хирургическом удалении источника заболевания.
2. Спонтанный пневмоторакс: причины его возникновения и лечение/ Фунлоэр И.С., Б.К. Жынжыров, М.А. Ашимов// Вестник КРСУ – 2016 – Т. 16, No11.
3. О спонтанном пневмотораксе/ Ясногородский О.О., Качикин А.С., Винарская В.А., Талдыкин И.М., Кернер Д.В.// Русский медицинский журнал. – 2014 - №13.
4. Спонтанный пневмоторакс: хирургическая тактика в современных условиях: Автореферат диссертации/ Письменный А.К. – 2002.
Спонтанный пневмоторакс – это патологическое состояние, характеризующееся внезапным нарушением целостности висцеральной плевры и поступлением воздуха из легочной ткани в плевральную полость. Развитие спонтанного пневмоторакса сопровождается остро возникающей болью в грудной клетке, одышкой, тахикардией, бледностью кожных покровов, акроцианозом, подкожной эмфиземой, стремлением пациента принять вынужденное положение. С целью первичной диагностики спонтанного пневмоторакса проводится рентгенография легких и диагностическая плевральная пункция; для установления причин заболевания требуется углубленное обследование (КТ, МРТ, торакоскопия). Лечение спонтанного пневмоторакса включает дренирование плевральной полости с активной или пассивной эвакуацией воздуха, видеоторакоскопические или открытые вмешательства (плевродез, удаление булл, резекцию легкого, пульмонэктомию и др.)
МКБ-10

Общие сведения
Под спонтанным пневмотораксом в клинической пульмонологии понимают идиопатический, самопроизвольный пневмоторакс, не связанный с травмой или ятрогенными лечебно-диагностическими вмешательствами. Спонтанный пневмоторакс статистически чаще развивается у мужчин и преобладает среди лиц трудоспособного возраста (20-40 лет), что предопределяет не только медицинскую, но и социальную значимость проблемы.
Если при травматическом и ятрогенном пневмотораксе четко прослеживается причинно-следственная связь между заболеванием и внешним воздействием (травмой грудной клетки, пункцией плевральной полости, катетеризацией центральных вен, торакоцентезом, биопсией плевры, баротравмой и др.), то в случае спонтанного пневмоторакса такая обусловленность отсутствует. Поэтому выбор адекватной диагностической и лечебной тактики является предметом повышенного внимания пульмонологов, торакальных хирургов, фтизиатров.

Причины
Первичный спонтанный пневмоторакс развивается у лиц, не имеющих клинически диагностированной патологии легких. Однако при проведении диагностической видеоторакоскопии или торакотомии у данного контингента больных в 75-100% случаев выявляются субплеврально расположенные эмфизематозные буллы. Отмечена взаимосвязь между частотой спонтанного пневмоторакса и конституциональным типом пациентов: заболевание чаще возникает у худых высоких молодых людей. Курение увеличивает риски развития спонтанного пневмоторакса до 20 раз.
Вторичный спонтанный пневмоторакс может развиваться на фоне широкого круга патологий:
- заболеваний легких (ХОБЛ, муковисцидоза, бронхиальной астмы)
- инфекций дыхательных путей (пневмоцистной пневмонии, абсцедирующей пневмонии, туберкулеза). В случае прорыва в плевральную полость абсцесса легкого развивается пиопневмоторакс.
- интерстициальных болезней легких (саркоидоза Бека, пневмосклероза, лимфангиолейомиоматоза, гранулематоза Вегенера), системных болезней (ревматоидного артрита, склеродермии, синдрома Марфана, болезни Бехтерева, дерматомиозита и полимиозита)
- злокачественных новообразований (саркомы, рака легких).
К относительно редким формам спонтанного пневмоторакса относят менструальный и неонатальный пневмоторакс. Менструальный пневмоторакс этиологически связан с грудным эндометриозом и развивается у молодых женщин в первые двое суток от начала менструации. Вероятность рецидива менструального пневмоторакса, даже на фоне консервативной терапии эндометриоза, составляет около 50%, поэтому сразу после установления диагноза с целью предотвращения повторных эпизодов спонтанного пневмоторакса может выполняться плевродез.
Неонатальный пневмоторакс – спонтанный пневмоторакс новорожденных встречается у 1-2% детей, в 2 раза чаще у мальчиков. Патология может быть связана с проблемами расправления легкого, респираторным дистресс-синдромом, разрывом ткани легкого при проведении ИВЛ, пороками развития легких (кистами, буллами).
Патогенез
Степень выраженности структурных изменений зависит от времени, прошедшего с момента возникновения спонтанного пневмоторакса, наличия исходных патологических нарушений в легком и висцеральной плевре, динамики воспалительного процесса в плевральной полости.
Воспалительная реакция развивается в полости плевры через 4-6 часов после эпизода спонтанного пневмоторакса. Она характеризуется гиперемией, инъекцией сосудов плевры, образованием незначительного количества серозного экссудата. В течение 2-5 суток нарастает отечность плевры, особенно на участках ее контакта с проникшим воздухом, увеличивается количество выпота, происходит выпадение фибрина на поверхность плевры.
Прогрессирование воспалительного процесса сопровождается разрастанием грануляций, фиброзной трансформацией выпавшего фибрина. Спавшееся легкое фиксируется в поджатом состоянии и становится неспособным к расправлению. В случае присоединения гемоторакса или инфекции со временем развивается эмпиема плевры; возможно образование бронхоплеврального свища, поддерживающего течение хронической эмпиемы плевры.
Классификация
По этиологическому принципу различают первичный и вторичный спонтанный пневмоторакс. О первичном спонтанном пневмотораксе говорят при отсутствии данных за клинически значимую легочную патологию. Возникновение вторичного спонтанного пневмоторакса происходит на фоне сопутствующих легочных заболеваний.
В зависимости от степени коллабирования легкого выделяют:
- частичный (малый, средний). При малом спонтанном пневмотораксе происходит спадение легкого на 1/3 от первоначального объема, при среднем – на 1/2.
- тотальный. При тотальном пневмотораксе легкое спадается более чем на половину.
По степени компенсации дыхательных и гемодинамических расстройств, сопровождающих спонтанный пневмоторакс, определены три фазы патологических изменений: фаза стойкой компенсации, фаза неустойчивой компенсации и фаза декомпенсации (недостаточной компенсации).
- Фаза стойкой компенсации наблюдается при спонтанном пневмотораксе малого и среднего объема; она характеризуется отсутствием признаков дыхательной и сердечно-сосудистой недостаточности, ЖЕЛ и МВЛ снижены до 75% от нормы.
- Фазе неустойчивой компенсации соответствует коллабирование легкого более чем на 1/2 объема, развитие тахикардии и одышки при физической нагрузке, значительное уменьшение показателей внешнего дыхания.
- Фаза декомпенсации проявляется одышкой в покое, выраженной тахикардией, микроциркуляторными нарушениями, гипоксемией, уменьшением значений ФВД на 2/3 и более от нормальных значений.
Симптомы спонтанного пневмоторакса
По характеру клинической симптоматики различают типичный вариант спонтанного пневмоторакса и латентный (стертый) вариант. Типичная клиника спонтанного пневмоторакса может сопровождаться умеренными или бурными проявлениями.
В большинстве случаев первичный спонтанный пневмоторакс развивается внезапно, среди полного здоровья. Уже в первые минуты заболевания отмечаются острые колющие или сжимающие боли в соответствующей половине груди, остро возникшая одышка. Выраженность боли варьирует от слабо интенсивной до очень сильной. Усиление болей происходит при попытке глубокого вдоха, кашле. Болевые ощущения распространяются на шею, плечо, руку, область живота или поясницы.
В течение 24 часов болевой синдром уменьшается или полностью исчезает, даже в том случае, если спонтанный пневмоторакс не разрешается. Ощущения дыхательного дискомфорта и нехватки воздуха возникают только при физической нагрузке.
При бурных клинических проявлениях спонтанного пневмоторакса болевой приступ и одышка выражены крайне резко. Могут возникать кратковременные обморочные состояния, бледность кожи, акроцианоз, тахикардия, чувство страха и тревоги. Пациенты щадят себя: ограничивают движения, принимают положение полусидя или лежа на больном боку. Нередко развивается и прогрессирующе нарастает подкожная эмфизема, крепитация в области шеи, верхних конечностей, туловища. У пациентов с вторичным спонтанным пневмотораксом, виду ограниченности резервов сердечно-сосудистой системы, заболевание протекает тяжелее.
Осложнения
К осложненным вариантам течения спонтанного пневмоторакса относится развитие напряженного пневмоторакса, гемоторакса, реактивного плеврита, одномоментного двустороннего коллапса легких. Скопление и длительное нахождение инфицированной мокроты в коллабированном легком приводит к развитию вторичных бронхоэктазов, повторных эпизодов аспирационной пневмонии в здоровом легком, абсцессов. Осложнения спонтанного пневмоторакса развиваются в 4-5% случаев, однако они могут представлять угрозу для жизни пациентов.
Диагностика
Осмотр грудной клетки выявляет сглаженность рельефа межреберий, ограничение дыхательной экскурсии на стороне спонтанного пневмоторакса, подкожную эмфизему, набухание и расширение вен шеи. На стороне коллабированного легкого отмечается ослабление голосового дрожания, тимпанит при перкуссии, при аускультации - отсутствие или резкое ослабление дыхательных шумов. Первостепенное значение в диагностике отводится:
- Лучевым методам.Рентгенография и рентгеноскопия грудной клетки позволяют оценить количество воздуха в плевральной полости и степень спадения легкого в зависимости от распространенности спонтанного пневмоторакса. Контрольные рентгеновские исследования проводятся после любых лечебных манипуляций (пункции или дренирования плевральной полости) и позволяют оценить их эффективность. В дальнейшем с помощью КТ высокого разрешения или МРТ легких устанавливается причина спонтанного пневмоторакса.
- Лечебно-диагностической торакоскопии. Высокоинформативным методом, используемым в диагностике спонтанного пневмоторакса, является торакоскопия. В процессе исследования удается выявить субплевральные буллы, опухолевые или туберкулезные изменения на плевре, осуществить биопсию материала для морфологического исследования.
Спонтанный пневмоторакс латентного или стертого течения необходимо дифференцировать от гигантской бронхолегочной кисты и диафрагмальной грыжи. В последнем случае дифдиагностике помогает рентгенография пищевода.

Лечение спонтанного пневмоторакса
Лечебные стандарты требуют как можно более ранней эвакуации скопившегося в полости плевры воздуха и достижения расправления легкого. Общепринятым стандартом является переход от диагностической тактики к лечебной. Таким образом, получение в процессе торакоцентеза воздуха является показанием к дренированию плевральной полости. Плевральный дренаж устанавливается во II межреберье по среднеключичной линии, после чего присоединяется к активной аспирации.
Улучшение проходимости бронхов и эвакуация вязкой мокроты облегчают задачу расправления легкого. С этой целью проводятся лечебные бронхоскопии (бронхоальвеолярный лаваж, трахеальная аспирация), ингаляции с муколитиками и бронхолитиками, дыхательная гимнастика, оксигенотерапия.
Если в течение 4-5 суток не наступает расправления легкого, переходят к хирургической тактике. Она может заключаться в торакоскопической диатермокоагуляции булл и спаек, ликвидации бронхоплевральных свищей, осуществлении химического плевродеза. При рецидивирующем спонтанном пневмотораксе, в зависимости от его причин и также состояния легочной ткани, может быть показана атипичная краевая резекция легкого, лобэктомия или даже пневмонэктомия.
Прогноз
При первичном спонтанном пневмотораксе прогноз благоприятный. Обычно удается достичь расправления легкого минимально инвазивными способами. При вторичном спонтанном пневмотораксе рецидивы заболевания развиваются у 20-50% пациентов, что диктует необходимость устранения первопричины и избрания более активной лечебной тактики. Пациенты, перенесшие спонтанный пневмоторакс, должны находиться под наблюдением торакального хирурга или пульмонолога.
1. Спонтанный пневмоторакс: причина его возникновения и лечение/ Фунлоэр И.С., Жынжыров Б.К., Ашимов М.А.// Вестник КРСУ - 2016 – Т. 16, № 11.
4. Спонтанный пневмоторакс - этиопатогенез, патоморфология (обзор литературы)/ Филатова А.С., Гринберг Л.М.// Уральский медицинский журнал. – 2008 - №13.
Что такое эмфизема легких? Причины возникновения, диагностику и методы лечения разберем в статье доктора Каретникова Дмитрия Владимировича, пульмонолога со стажем в 4 года.
Над статьей доктора Каретникова Дмитрия Владимировича работали литературный редактор Елизавета Цыганок , научный редактор Елена Лобова и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Эмфизема лёгких (Emphysema) — это болезнь, при которой количество воздуха в лёгких повышается настолько, что нарушается их анатомия: альвеолы становятся больше, а их стенки постепенно разрушаются [1] [2] .

Эмифизема встречается у 0,5–5,7 % людей старше 40 лет. Чаще всего ею болеют пожилые мужчины старше 65 лет [3] .
Причины эмфиземы лёгких
Обычно эмфизема лёгких появляется не как самостоятельная болезнь, а как сопутствующий синдром другого заболевания.
Причины развития эмфиземы могут быть как внешними, так и внутренними, иногда они сочетаются. Наиболее частой причиной развития болезни является курение табака. У курильщиков со стажем может развиться хроническая обструктивная болезнь лёгких (ХОБЛ), при которой сосуществуют эмфизема и хронический обструктивный бронхит. Однако эмфизема может быть и начальным этапом развития ХОБЛ: ею болеют 52 % курящих людей без ХОБЛ [4] .

Более редкая причина возникновения болезни — работа на вредном производстве, где на человека без необходимых мер дыхательной защиты воздействуют дымы и аэрозоли.
Эмфизема может встречаться и при других состояниях, не связанных с курением, например при ВИЧ-инфекции, гиперчувствительном (аллергическом) пневмоните или при пороках развития лёгких (нарушении закладки лёгочной ткани или недоразвитии участка лёгкого) [5] .
Причиной также могут стать вирусы: аденовирус, РС-вирус и пневмоцисты. Эти агенты снижают иммунитет, усиливают воспалительные процессы и влияют на разрастание ткани, снижают синтез коллагена и истончают альвеолярные перегородки.
Основной генетической болезнью, которая может привести к развитию эмфиземы, является дефицит фермента альфа-1-антитрипсина. Человек с дефицитом этого фермента может заболеть эмфиземой, даже если он не контактирует с дымом или аэрозолями, а при сочетании дефицита и вредных внешних факторов болезнь появляется до 40–45 лет и протекает более агрессивно.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы эмфиземы легких
Характерными признаками эмфиземы лёгких являются:
Патогенез эмфиземы легких
Важную роль в появлении эмфиземы играет плохое кровоснабжение лёгочной ткани. Она излишне растягивается, истончается и отмирает. Бронхиальная непроходимость затрудняет выдох и повышает альвеолярное давление, которое вместе с воспалением истончает альвеолы.
Не до конца ясен механизм возникновения булл. Исследователи предполагают, что болезнь развивается поэтапно: от одиночных булл до распространённой эмфиземы.
Кроме того, исследование, проведённое на животных, показывает, что существует несколько взаимосвязанных параллельных процессов, каждый из которых приводит к болезни. Однако учёные пока не выяснили, какой из них преобладает.
Концепции развития эмфиземы лёгких
Концепция сдвига протеазно-антипротеазного равновесия и разрушение внеклеточного матрикса
Все клетки нашего организма продуцируют разнообразные молекулы, часть из которых является ферментами. Некоторые из этих ферментов, протеазы, разрушают собственные ткани для последующей их перестройки. При эмфиземе они разрушают эластические волокна лёгких.
Также в организме существуют ферменты, антипротеазы, которые подавляют чрезмерную активность протеаз, если она возникает. Наиболее изученная из таких молекул — альфа-1-антитрипсин.
Сдвиг происходит, когда нарушается равновесие между активностью собственных протеаз и антипротеаз. Активность протеаз повышается, когда табачный или другой дым, аэрозоли или бактериальная инфекция повреждает лёгочную ткань. В месте повреждения появляется воспаление, куда проникают нейтрофилы, чтобы его устранить. Они расщепляют эластин, а остатки эластиновых волокон усиливают приток новых нейтрофилов и других клеток, содержащих протеазы.
Помимо сдвига активности важную роль играет дефицит альфа-1-антитрипсина. Это генетическая болезнь, причём достаточно распространённая (в среднем на 5000 – 10000 человек приходится 1 больной). При дефиците этого фермента даже слабые повреждающие факторы, не влияющие на здорового человека, например пыль или испарения, активируют протеазную систему и приводят к развитию эмфиземы.
Кроме того, дефицит альфа-1-антитрипсина часто провоцирует цирроз печени, особенно в молодом возрасте, поэтому в таком случае эмфизема лёгких обычно развивается вместе с циррозом.
Концепция оксидативного стресса и повреждения клеток лёгкого
Концепция аутоиммунного воспаления
Достаточно часто эмфизема начинает прогрессировать уже после того, как человек бросил курить. Поэтому болезнь начали связывать с хроническим самоуничтожением клеток и неспособностью организма это остановить (неэффективным фагоцитозом). Комбинация этих факторов нарушает клеточный обмен и провоцирует развитие болезни лёгких [8] .
Кроме того, в очаге поражения и плазме пациентов с эмфиземой находят большое количество Т-лимфоцитов, лимфоцитарных фолликулов и антиэластиновых антител, что также подтверждает аутоиммунную природу болезни [9] .
Классификация и стадии развития эмфиземы легких
Врачи применяют классификацию эмфиземы лёгких, основанную на местоположении поражения. В связи с этим выделяют:
- Центриацинарную (центрилобулярную) форму — поражает центр лёгочной дольки вокруг бронхиолы, которая доставляет воздух в дольку для газообмена. Этот тип эмфиземы развивается под воздействием сигаретного дыма, так как вредные компоненты оседают в основном рядом с бронхиолой. Поэтому чаще всего такая форма болезни поражает верхние отделы лёгких и болеют ею курящие пациенты (в том числе с ХОБЛ).
- Панацинарную (панлобулярную/диффузную) форму — разрушает всю дольку, обычно не затрагивая бронхиолу. Изменения происходят или в нижних отделах, или распространяются по всему объёму легких. Чаще всего этот тип эмфиземы связан с дефицитом альфа-1-антитрипсина, но встречается и у курящих пациентов без дефицита фермента.
- Парасептальную форму — поражает всю дольку, при этом в большинстве случаев страдают дольки, прилегающие к плевре. Этот тип эмфиземы может встречаться у курящих пациентов, а также у пациентов, причина болезни которых неизвестна. Если стенка дольки разрывается, воздух проникает в грудную клетку между листками плевры.
- Дистальную форму — в патологический процесс обычно вовлечены альвеолярные ходы.
- Иррегулярную (неправильную) форму — проявляется разным увеличением долек и их разрушением, сочетается с разрастанием рубцовой ткани в лёгком. Часто сопровождается пневмокониозом, туберкулёзом и саркоидозом.

Буллёзная эмфизема может быть исходом любой формы болезни, когда размер участка разрушения превышает 1 см [9] . Буллы могут достигать гигантских размеров, занимая пространство целого лёгкого, и давить на здоровую ткань [10] . Пациенты с такой формой эмфиземы обычно жалуются на выраженную одышку, возникающую при минимальной повседневной физической нагрузке, что не является специфичным симптомом.
Осложнения эмфиземы легких
Основными осложнениями эмфиземы лёгких являются:
- хроническая дыхательная недостаточность; ;
- снижение веса тела;
- лёгочное сердце.
Хроническая дыхательная недостаточность становится главным осложнением при беспрерывном прогрессировании болезни. Степень дыхательной недостаточности устанавливает врач с помощью пульсоксиметрии. Если у пациента вне обострения болезни насыщенность крови кислородом менее 90 %, врач может назначить домашнюю кислородотерапию. Обычно кислородотерапию назначают пожизненно или её отменяют после операции, устраняющей дыхательную недостаточность. При этом пациент с помощью маски или носовых канюль должен дышать воздушной смесью с повышенным содержанием кислорода, которая поступает через портативный кислородный концентратор, не менее 13 часов в сутки [11] .
Спонтанный пневмоторакс — это состояние, при котором в плевральной полости появляется воздух, а лёгкое внезапно спадается. Спонтанный пневмоторакс может возникнуть, например, при разрыве буллы или при истончении и разрыве стенки альвеолы и прилегающей к ней плевре (чаще всего при парасептальной форме эмфиземы). Это осложнение также может быть первым проявлением эмфиземы [11] .

Снижение веса. Из-за повышенной утомляемости дыхательных мышц у пациента появляется выраженная одышка, поэтому он начинает меньше заниматься спортом. Без нагрузок мышцы атрофируются и их масса уменьшается. Это создаёт порочный круг: теперь пациент задыхается при ещё меньшей активности. В условиях кислородного голодания меняется метаболизм, из-за чего уменьшается мышечная масса и вес в целом.
Лёгочное сердце — увеличение правых отделов сердца из-за повышенного давления в лёгочных сосудах. При разрушении лёгочной ткани также уменьшается количество кровеносных сосудов. Однако объём крови, проходящий единовременно через лёгкие, остаётся прежним, поэтому давление и сопротивление кровотоку растут. Первоначально лёгочное сердце — это способ организма компенсировать работу повреждённых тканей, поэтому оно протекает бессимптомно (не считая другие характерные симптомы эмфиземы). Но дальнейший застой крови по большому кругу кровообращения приводит к отёку ног и увеличению печени и селезёнки [16]. Образуется позже, чем при ХОБЛ.
Диагностика эмфиземы легких
Важными пунктами анамнеза являются курение, работа в помещениях с загрязнённым воздухом, хронические или частые острые болезни лёгких и дефицит альфа-1-антитрипсина у пациента и его родственников.
Характерными признаками при физикальном обследовании, указывающими на эмфизему, могут служить:

Важным признаком эмфиземы также является звук над лёгкими, напоминающий звук при ударе по коробке или подушке, и увеличение границ лёгких [11] . Иногда сопровождается ослабленным дыханием.
Чтобы исключить дыхательную недостаточность, проверяют количество эритроцитов в крови и сатурацию периферической крови. Если сатурация ниже 93 %, нужно провести анализ артериальной крови на содержащиеся в ней газы, чтобы уточнить характер и степень дыхательной недостаточности.
Если врач подозревает у пациента наследственный дефицит альфа-1-антитрипсина, также необходимо сдать кровь на определение его активности. Это не самое распространённое исследование, однако многие частные лаборатории его выполняют. Главным показанием для такого анализа является заболевание ХОБЛ до 40 лет или когда пациент с ХОБЛ выкуривает не менее одной пачки сигарет в день на протяжении 20 лет [11] . Если активность фермента будет снижена, генотип вируса определяет врач-генетик с помощью генотипирования.
Чтобы выявить повышение количества эритроцитов и гемоглобина, проводят общий анализ крови.
Инструментальная диагностика
Основными методами диагностики являются:

- Бодиплетизмография и исследование диффузионной способности лёгких — более точно анализируют работу лёгких и определяют объём мёртвого пространства и размер отдельной гигантской буллы. Эти исследования врач назначает перед планируемой операцией по поводу эмфиземы.

- УЗИ сердца — показывает давление в лёгочной артерии, которое появляется через несколько лет после возникновения эмфиземы лёгких.
Лечение эмфиземы легких
Эмфизема лёгких, как и ХОБЛ, — это хроническая болезнь, с которой люди живут всю жизнь, поэтому её нельзя вылечить, но можно замедлить прогрессирование, контролировать симптомы, предупреждать и лечить обострения [16] .
Пациентам с эмфиземой лёгких следует отказаться от курения, причём это относится ко всем больным, вне зависимости от типа эмфиземы и стажа курения, поскольку прекращение курения замедляет прогрессирование болезни [12] [13] .
При эмфиземе также назначают препараты, снимающие спазм и отёк бронхов, и средства, которые облегчают отход мокроты, например АЦЦ и Флуимуцил.
При обострениях хронического бронхита, который сочетается с эмфиземой, к лечению добавляют антибактериальные препараты.
Лечение эмифиземы лёгких с ХОБЛ
Если эмфизема сопровождает ХОБЛ, то больному необходимо делать ежедневные ингаляции с бронхорасширяющими препаратами. Терапия длится всю жизнь за редкими исключениями, когда возникнет потребность отменить лекарство.
Чтобы предотвратить обострение ХОБЛ, пациентам важно вовремя заметить, что количество мокроты увеличилось, а её структура изменилась со слизистой на гнойную. Каждое обострение ХОБЛ активизирует процессы разрушения лёгочной ткани и приводит к обострению эмфиземы. Стоит отметить, что лёгочная ткань не восстанавливается.
Лечение эмфиземы лёгких генетической природы
Больному назначают внутривенную заместительную терапию альфа-1-антитрипсином, если у пациента выявили комплекс следующих факторов:
- дефицит альфа-1-антитрипсина с проведённым генотипированием;
- симптомы болезни;
- снижение параметров спирометрии.
Хирургическое лечение эмфиземы лёгких
Торакальные хирурги проводят операции по лечению эмфиземы. Среди них выделяют:
- Буллэктомию — удаление буллы. После неё поджатый участок лёгкого расправляется и начинает участвовать в дыхании и газообмене, уменьшая дыхательную недостаточность.
- Операцию по уменьшению объёма лёгких — удаление верхушки лёгкого для улучшения вентиляции лёгочной ткани. Проводят при развитии эмфиземы в верхней доле лёгких, когда пациента беспокоит выраженная одышка.
- Эндоскопическую установку бронхиального клапана — способствует вентиляции лёгкого в поражённом участке и предусматривает удаление мокроты и остаточного воздуха при выдохе через эндобронхиальный клапан. Однако учёные всё ещё изучают эффективность этого метода лечения.
- Трансплантацию лёгких — рекомендуется при выраженной эмфиземе с одышкой в спокойном состоянии или при минимальной физической нагрузке, которая сохраняется несмотря на медикаментозную и реабилитационную терапию.
Чтобы назначить операцию, необходимо получить консультацию многих специалистов, в частности пульмонолога, рентгенолога, терапевта и отоларинголога.
Реабилитация при эмфиземе лёгких
Практически все пациенты с эмфиземой нуждаются в реабилитации. Она включает в себя несколько компонентов:
- физические упражнения;
- нутритивную поддержку;
- обучение пациента;
- психологическую помощь.
Регулярные физические нагрузки увеличивают общую тренированность. Пациентам с ХОБЛ рекомендуют тренироваться на беговой дорожке или велоэргометре и упражняться с лёгкими гантелями два раза в неделю. Кроме того, следует ежедневно гулять пешком столько, сколько позволяет одышка и общее состояние (средняя протяжённость около 3–4 км). Такие занятия повышают физический тонус и снижают степень одышки [11] .
Нутритивная поддержка необходима пациентам со сниженным весом и слабыми межрёберными мышцами. Их консультирует диетолог: корректирует суточный рацион и добавляет в ежедневную диету недостающие питательные вещества и витамины.
При обучении пациенту рассказывают о болезни, возможной профилактике обострений и учат правильно использовать ингаляционные препараты.
Психологическая помощь может потребоваться больным с выраженными симптомами, например длительной одышкой, поскольку такое состояние может спровоцировать депрессию.
Программу реабилитации составляют индивидуально для каждого больного.
Прогноз. Профилактика
Прогноз жизни и её качества зависит от провоцирующего фактора, который привёл к развитию эмфиземы. Например, при дефиците альфа-1-антитрипсина течение болезни и её исход зависят от генотипа белка и его уровня в крови. Наиболее неблагоприятный прогноз у пациентов с фенотипом ZZ, ZNull, NullNull [11] [14] .
Отказ от курения, стабильное течение ХОБЛ и своевременное предотвращение его обострений являются важными факторами для благоприятного прогноза жизни у пациента с эмфиземой [14] .
Профилактика эмфиземы лёгких
Для профилактики эмфиземы необходимо:
- Отказаться от курения.
- Вакцинироваться против респираторных инфекций (например, COVID-19, гриппа и пневмококковой инфекции), так как острые болезни лёгких провоцируют прогрессирование эмфиземы.
- Исключить контакт с вредными веществами, раздражающими дыхательные пути, например с пылью, испарениями и дымом. Если пациент работает на вредном производстве, рекомендуется сменить место работы [11] .
Чтобы оценить эффективность постоянного лечения и контролировать динамику течения болезни, нужно посещать врача 2–4 раза в год, даже при отсутствии симптомов. Если постоянные симптомы ярко выражены, врач усиливает терапию. Кроме того, пациент должен сообщить врачу о всех новых симптомах и обострениях, которые больной смог купировать самостоятельно. При постоянном контроле врач сможет уменьшить количество обострений, своевременно выявить осложнения болезни и устранить их [15] .
Читайте также:

