Лихорадка при аллергии на лекарства
Обновлено: 12.05.2024
Аллергия как причина лихорадки у детей - особенности
Аллергия и связанные с ней расстройства представляют собой нечастую, но хорошо известную причину лихорадки неустановленного происхождения. Лихорадка, вызванная гиперчувствительностью, может развиться как реакция на прием аллергена внутрь (пища или лекарственный препарат), на его парентеральное введение или его вдыхание.
В своем исследовании Pizzo наблюдал один случай легкой аллергии, a Lohr — одного больного с лекарственной лихорадкой. Rowe описал больного с аллергией к молоку, которая сопровождалась лихорадкой (и колитом) в течение 122 дней, прежде чем был заподозрен диагноз и проведено лечение путем исключения молока из диеты, йодистые препараты, которые иногда используют как отхаркивающее средство, могут вызвать выраженную длительную лихорадку, обусловленную, по-видимому, гиперчувствительностью к комплексному соединению йода с белком плазмы.
Всем врачам хорошо известна температурная реакция на применение пенициллина и других антибиотиков. Менее известна лихорадка как реакция на вдыхание веществ с воздухом. Rylander сообщил о 3 случаях аллергической лихорадки, вызванной вдыханием флавобактерий, выросших в воде увлажнителя воздуха. Taylor описал лихорадку неустановленного происхождения, обусловленную веществом, попавшим в увлажнитель воздуха при его изготовлении.
Если температура тела нормализуется при удалении ребенка из специфической среды, следует всегда думать об аллергической природе лихорадки. Лихорадка аллергической природы может быть невысокой и постоянной или высокой и пикообразной.

Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Что такое поллиноз (сенная лихорадка)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Воронцовой Ольги Анатольевны, аллерголога со стажем в 20 лет.
Над статьей доктора Воронцовой Ольги Анатольевны работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Поллиноз, или сенная лихорадка (Hay fever) — это сезонное заболевание, которое обусловлено повышенной чувствительностью к пыльце различных растений.
Основные проявления поллиноза — воспаление слизистых оболочек, преимущественно дыхательных путей и глаз, связанное с периодом цветения определённых растений. Теоретически аллергическая реакция может существовать на пыльцу любого растения, но, как правило, её провоцирует пыльца ветроопыляемых растений. На Земле несколько тысяч распространённых видов растений, и только около 50 из них производят аллергенную пыльцу. Растения с яркой окраской и приятным запахом редко вызывают аллергию.
На распространённость поллинозов влияет ряд факторов:
- природно-климатические условия (распространённость поллиноза значительно выше в южных регионах);
- распространённость тех или иных видов растений и степень их аллергенной активности;
- экологические условия (городские жители болеют в 6 раз чаще).
Пыльца — это мужские половые клетки растений, которые представлены множеством пыльцевых зёрен, имеющих особенности, которые опытным глазом можно различить, рассматривая пыльцу под микроскопом (различная конфигурация, размеры, шипы, гребни, валики, поры), специфические для конкретных видов растений. Диаметр пыльцевых зерен аллергенных растений составляет в среднем от 20 до 60 мкм.

Учёт концентрации пыльцы в воздухе называется пыльцевым мониторингом, во многих крупных городах России он проводится, а данные размещаются на сайте в открытом доступе.
Среди наиболее распространённых растений пыльца берёзы обладает наиболее выраженной аллергенной активностью. И для возникновения симптомов совсем не обязательно находиться в лесу или парке. Мелкая пыльца этого дерева разлетается на десятки километров.
Пыльца аллергенных представителей злаковых трав имеет диаметр 20-25 мкм.
Наиболее аллергенные злаки в России:
Сорняки также являются ветроопыляемыми, и их пыльца разносится на большие расстояния. К ним относятся сложноцветные:
- амброзия;
- ромашковые (полынь);
- маревые (марь белая, перекати-поле);
- лебеда.
Наиболее выраженной аллергенной активностью обладает пыльца полыни и амброзии.
Аллерген пыльцы полыни может вызывать перекрёстные реакции (реакции на иные аллергены со сходной структурой) с аллергенами пыльцы амброзии, подсолнечника, одуванчика, мать-и-мачехи, берёзы.
В средней полосе России пыление растений происходит в течение трёх основных периодов:
- весеннего, когда наибольшей аллергенной активностью обладает пыльца берёзы, ольхи, орешника, дуба, ясеня. К слову сказать, примерно в этот период цветет и тополь, но его пыльца малоаллергенна;
- раннего летнего (первая половина календарного лета), когда пылят злаковые травы (ежа, тимофеевка, овсяница и др.);
- позднего летнего (конец лета и ранняя осень) — пыление сорных трав: полыни, лебеды, подорожника, на Юге — амброзии. [4]
Грамотный опрос специалиста аллерголога-иммунолога может ощутимо сузить перечень планируемых лабораторных исследований. В европейских странах с диагностикой несколько сложнее, потому как пыление разных растений происходит практически одновременно.
Расхожее мнение пациентов о существовании аллергии на тополиный пух не совсем верно, так как в период образования этого пуха совпадает с периодом максимальных концентраций пыльцы трав, а пух лишь является переносчиком этих пыльцевых зёрен, как бы наматывая их на себя, и транспортирует их, сам являясь лишь механическим раздражителем.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы поллиноза
Пыльцевая аллергия проявляет себя всеми признаками воспаления — покраснением, отёком, зудом, обильными отделениями слизистого характера [4] , а также:
Более редкие симптомы поллиноза:
- сыпь на коже, зуд;
- боль в горле;
- боли в животе, изжога;
- жидкий стул;
- боль в сердце.
Все перечисленные жалобы, как правило, сочетаются с жалобами общего характера (головной болью, слабостью, быстрой утомляемостью, общим недомоганием, головокружением, сонливостью, снижением памяти, повышением температуры, что в ряде случаев трактуется как проявления острого респираторного заболевания). [5]
Для поллиноза характерно улучшение состояния пациента в дождливые, пасмурные, безветренные дни, чего не происходит при ОРВИ и ОРЗ.
Патогенез поллиноза
В основе патогенеза поллиноза лежит аллергическая реакция немедленного типа. После того, как аллерген попадает на слизистую оболочку какого-либо органа (большая часть оседает на слизистой носа), вырабатываются антитела (иммуноглобулины Е), которые, соединяясь с аллергенами (пыльцой растений) при повторном попадании, вызывают igE-зависимую активацию тканевых базофилов (тучных клеток). В результате происходит выброс ряда биологически активных веществ: гистамина, лейкотриенов, простагландинов, брадикининов, фактора активации тромбоцитов.
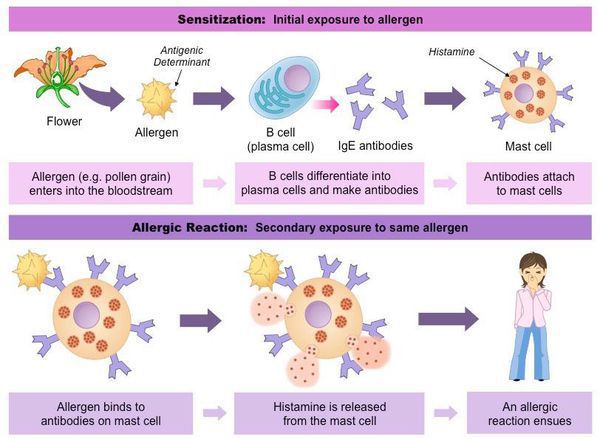
Возникает аллергическая воспалительная реакция: увеличивается образование слизи, снижается функция мерцательного эпителия дыхательных путей. Гистамин расширяет кровеносные сосуды, вследствие чего снижается кровяное давление. Из-за того, что расширяются артериолы мозга, повышается давление спинно-мозговой жидкости и появляется головная боль. При повышении концентрации гистамина в крови на коже может появиться крапивница (сыпь), повыситься температура тела, возможно затруднение дыхания из-за отёка слизистой оболочки дыхательных путей и спазма гладких мышц. Отмечается частое сердцебиение (тахикардия), повышенное слюноотделение и т. п. Этим действием гистамина объясняется значительная часть общих симптомов поллиноза. [6]
Классификация и стадии развития поллиноза
Общепринятой классификации поллиноза сегодня не существует. По выраженности симптомов и их влиянию на качество жизни пациентов различают 3 вида течения поллиноза:
- лёгкое (симптомы слабовыражены, не доставляют беспокойства, потребность в терапии минимальна);
- средней тяжести (ощутимый дискомфорт, снижение работоспособности, нарушение сна, значительное снижение качества жизни пациентов);
- тяжёлое течение поллиноза (приводит к нетрудоспособности и отрицательно сказывается на качестве жизни). [7]
Осложнения поллиноза
Несвоевременная диагностика и лечение риноконъюнктивальной формы поллиноза (когда вовлекаются только структуры носа и глаз) может привести к бронхиальной астме либо ухудшить течение уже имеющейся. Среди осложнений — нарушения слуха, разрастание слизитой носа (формирование полипов), что в дальнейшем может потребовать оперативного вмешательства.
Длительно сохраняющаяся отёчность слизистой носовых ходов и постоянное дыхание через рот у маленького ребёнка может привести к характерному выражению лица с приподнятой верхней губой и формированию неправильного прикуса в дальнейшем. Нарушение носового дыхания ощутимо снижает внимание детей и может повлечь за собой снижение успеваемости у школьников.
Диагностика поллиноза
Сегодня известно очень много методов исследования для диагностики поллиноза. Все они взаимодополняемые, сложно ориентироваться на какой-то один параметр или одно отклонение от нормы при обследовании.
Самым основным и самым важным является сбор анамнеза: детальный расспрос пациента о симптомах, их выраженности, длительности, ранее принимаемых лекарственных препаратах по этому поводу и оценка их эффективности, по мнению больного. Периодичность жалоб, разница в самочувствии при смене места пребывания, региона (например, резкое улучшение самочувствия в командировке, в отпуске). Уточняется, есть ли среди кровных родственников кто-то с аллергическими заболеваниями — это повышает риск возникновения подобных заболеваний. Грамотный расспрос позволяет в дальнейшем минимизировать финансовые затраты на поиск причинного аллергена, обойтись без промежуточных анализов.
К базовым лабораторным показателям относятся общий анализ крови, где косвенным признаком аллергических изменений в организме человека будет повышение уровня эозинофилов, общего иммуноглобулина Е (igE), или более современный показатель — эозинофильный катионный белок.
При наличии клиники со стороны глаз может потребоваться консультация офтальмолога.
Для точного определения действующего аллергена проводят кожное тестирование с набором пыльцевых аллергенов, распространённых в местности проживания пациента. Аллергические кожные пробы выполняют в период, когда контакт с пыльцой полностью отсутствует. [8] Это простой и быстрый тест, но у него имеются ограничения и противопоказания:
- период обострения основного заболевания;
- крапивница или астматические приступы;
- приём антигистаминных препаратов;
- применение в лечении системных гормонов (например, Преднизолон);
- ОРВИ, грипп, тяжёлые заболевания сердечно-сосудистой системы, печени, почек и других органов;
- беременность;
- туберкулёзный процесс любой стадии.
Определение специфических иммуноглобулинов Е (igE)
Можно провести диагностику, не травмируя кожу, по анализу крови. Пациенту для этого нужно лишь сдать кровь из вены. Далее в лаборатории проводится анализ (радиоизотопный, хеминилюминесцентный или иммуноферментный)
Молекулярная аллергология — это самый современный метод диагностики аллергических заболеваний, позволяет повысить точность диагноза и прогноза при аллергии и играет важную роль в 3-х ключевых моментах:
- дифференцирование истинной сенсибилизации и перекрёстной реактивности у полисенсибилизированных пациентов (если аллергические проявления имеются сразу на несколько аллергенов);
- оценка риска развития острых системных реакций вместо слабых и местных при пищевой аллергии, что уменьшает необоснованное беспокойство пациента;
- выявление причинных аллергенов для проведения аллерген-специфической иммунотерапии (АСИТ).
Наиболее распространена технология чипов Immuna Solid phase Allergen Chip (ISAC). Это самая полноценная платформа, которая включает в себя более 100 аллергенных молекул в одном исследовании.
Результаты всех этих тестов (кожных и лабораторных) обязательно должны сопоставляться с клиникой болезни, так как наличие сенсибилизации к аллергенам необязательно сопровождается клиническими проявлениями.
Лечение поллиноза
Поллиноз лечится в амбулаторно-поликлинических условиях.
Основные виды терапии поллинозов:
- предупреждение контакта с аллергеном;
- фармакотерапия;
- аллерген-специфическая иммунотерапия;
- обучение пациента.
Предупреждение контакта с аллергеном
Элиминация аллергенов уменьшает выраженность проявлений поллиноза и потребность в медикаментозном лечении. Общеизвестными мероприятиями являются:
Фармакотерапия
Объём медикаментозной терапии и выбор лекарственных средств зависит от выраженности клинических проявлений и определяется только врачом.
В перечне препаратов по данному заболеванию фигурируют:
Специфическая иммунотерапия (АСИТ, СЛИТ) имеет целью снижение специфической чувствительности конкретного больного к конкретному причинному аллергену. [9] Это достигается введением аллергена, начиная с малых доз, с постепенным их увеличением. Данная терапия может проводиться водно-солевыми аллергенами, адъювантными аллерговакцинами (подкожные инъекции). Также есть препараты для сублингвального (подъязчычного) применения: капли или таблетки, в составе которых есть определённая доза аллергена. АСИТ будущего — это накожные методы, притом сразу с несколькими аллергенами, но пока об этом приходится только мечтать и врачам, и пациентам.
Прогноз. Профилактика
Нельзя недооценивать клинику аллергических состояний, так как с течением времени симптомы могут усугубиться, а объём требуемой медикаментозной терапии — ощутимо увеличиться. Целесообразно провести профилактику прогрессирования заболевания, к примеру, предотвратить формирование бронхиальной астмы. [11] [12]
В целях профилактики лицам с поллинозом можно порекомендовать ряд мероприятий:
Аллергические заболевания у детей в настоящее время получили необычайно широкое распространение, и частота их постоянно растет. Аллергия как преморбидный фон у этой группы пациентов нередко определяет особенности течения состояний, протекающих
Аллергические заболевания у детей в настоящее время получили необычайно широкое распространение, и частота их постоянно растет. Аллергия как преморбидный фон у этой группы пациентов нередко определяет особенности течения состояний, протекающих с лихорадкой и, кроме того, повышает риск возникновения аллергических реакций на применяемые медикаменты.
Повышение температуры тела представляет собой достаточно часто встречающийся и один из наиболее важных симптомов заболеваний детского возраста. Лихорадочные состояния у детей — это наиболее распространенная причина обращений к врачу, хотя нередко многие родители пытаются снизить температуру тела у детей самостоятельно, применяя жаропонижающие лекарственные средства, которые отпускаются без рецепта врача [6, 7]. Вопросы этиопатогенеза гипертермии и современные подходы к терапии лихорадочных состояний у детей с аллергическими реакциями и заболеваниями до настоящего времени являются актуальными проблемами педиатрии.
Известно, что способность поддерживать температуру тела на постоянном уровне, независимо от температурных колебаний внешней среды (гомойотермность), позволяет организму человека сохранять высокую интенсивность метаболизма и биологическую активность. Гомойотермность у человека обусловлена прежде всего наличием физиологических механизмов терморегуляции, то есть регуляции теплопродукции и теплоотдачи. Контроль за поддержанием баланса в процессах теплопродукции и теплоотдачи осуществляется центром терморегуляции, расположенным в преоптической области передней части гипоталамуса. Информация о температурном балансе организма в центр терморегуляции поступает, во-первых, через нейроны центра терморегуляции, реагирующие на изменение температуры крови и, во-вторых, от периферических терморецепторов. Кроме того, в осуществлении гипоталамической регуляции температуры тела участвуют и железы внутренней секреции, главным образом щитовидная железа и надпочечники. Эта цепь событий приводит к координированным изменениям теплопродукции и теплоотдачи, благодаря чему тепловой гомеостаз в организме поддерживается на постоянном уровне (рис. 1).
В ответ на воздействие различных патогенных раздражителей происходит перестройка температурного гомеостаза, направленная на повышение температуры тела с целью повышения естественной реактивности организма. Такое повышение температуры называют лихорадкой. Лихорадка рассматривается как защитно-адаптационная реакция организма, возникающая в ответ на воздействие патогенных раздражителей и характеризующаяся перестройкой процессов терморегуляции, приводящих к повышению температуры тела и стимулирующих естественную реактивность организма. Биологическое значение лихорадки заключается в повышении иммунологической защиты. Повышение температуры тела приводит к повышению фагоцитоза, увеличению синтеза интерферонов, активации и дифференцировке лимфоцитов и стимуляции антителогенеза. Повышенная температура тела препятствует размножению вирусов, кокков и других микроорганизмов.
Поскольку лихорадка является неспецифической защитно-приспособительной реакцией организма, то причины ее возникновения могут быть самыми различными. Наиболее часто лихорадка встречается при инфекционных болезнях, среди которых доминируют острые респираторные заболевания верхних и нижних дыхательных путей. Лихорадка инфекционного генеза развивается в ответ на воздействие вирусов, бактерий и продуктов их распада. Повышение температуры тела неинфекционного характера может быть различного генеза: центрального (кровоизлияние, опухоль, травма, отек мозга), психогенного (невроз, психические расстройства, эмоциональное напряжение), рефлекторного (болевой синдром при мочекаменной болезни), эндокринного (гипертиреоз, феохромацитома), резорбтивного (ушиб, некроз, асептическое воспаление, гемолиз), а также возникать в ответ на введение некоторых лекарственных препаратов (эфедрина, ксантиновых производных, антибиотиков и др.).
Каждый из вариантов лихорадки имеет как общие механизмы развития, так и свои специфические черты [3, 4]. Установлено, что интегральным компонентом патогенеза лихорадки является реакция фагоцитов периферической крови и/или тканевых макрофагов на инфекционную инвазию или неинфекционный воспалительный процесс. Первичные пирогены, как инфекционные, так и неинфекционные, только инициируют развитие лихорадки, стимулируя клетки организма к синтезу вторичных медиаторов-пирогенов. Источником вторичных пирогенов становятся преимущественно клетки фагоцитирующих мононуклеаров. Вторичные пирогены — неоднородная группа провоспалительных цитокинов (интерлейкины 1, 6, фактор некроза опухоли α и др.), однако основную инициирующую роль в патогенезе лихорадки играет интерлейкин 1 (ИЛ 1).
ИЛ 1 — основной медиатор межклеточного взаимодействия острой фазы воспаления. Биологические эффекты его чрезвычайно разнообразны. Под действием ИЛ-1 инициируются активация и пролиферация Т-лимфоцитов, усиливается продукция ИЛ-2, повышается экспрессия клеточных рецепторов. ИЛ-1 способствует пролиферации В-клеток и синтезу иммуноглобулинов, стимулирует синтез белков острой фазы воспаления (СРБ, комплемента и др.), простагландинов и предшественников гемопоэза в костном мозге. ИЛ-1 обладает прямым токсическим действием на клетки, инфицированные вирусом.
В развитии аллергических реакций ИЛ-1 играет важную роль. Известно, что аллерген, поступая в организм, активирует макрофаги и вызывает секрецию ими ряда медиаторов, в том числе и ИЛ-1, который способствует дифференцировке Т-хелперных лимфоцитов в Т-хелперные клетки первого (Тh1) и второго (Тh2) класса. Проведенные исследования показали, что у больных, страдающих атопией, имеет место генетически обусловленный Th2-направленный иммунный ответ, что приводит к гиперпродукции IgE и развитию аллергического воспаления. В свою очередь IgE и цитокины поврежденных эпителиальных клеток стимулируют вторичную гиперсекрецию ИЛ-1 и тем самым поддерживают течение патологического процесса. Таким образом, ИЛ-1 активно синтезируется в процессе развития аллергической реакции (рис. 2).
В то же время установлено, что ИЛ-1 является основным медиатором в механизме развития лихорадки, благодаря чему в литературных источниках часто обозначается как эндогенный или лейкоцитарный пироген. В нормальных условиях ИЛ-1 не проникает через гематоэнцефалический барьер. Однако при наличии воспаления (инфекционного или неинфекционного) ИЛ-1 достигает преоптической области передней части гипоталамуса и взаимодействует с рецепторами нейронов центра терморегуляции. При этом активизируется циклооксигеназа (ЦОГ), что приводит к увеличению синтеза простагландина Е1 и повышению внутриклеточного уровня циклического аденозин-3,5-монофосфата (цАМФ). Увеличение концентрации цАМФ способствует внутриклеточному накоплению ионов кальция, изменению соотношений Na/Ca и перестройке активности центров теплопродукции и теплоотдачи. Устанавливается новый уровень температурного гомеостаза — на более высокой точке, повышается теплопродукция, снижается теплоотдача (рис. 3). Повышение температуры тела достигается за счет изменения активности метаболических процессов, сосудистого тонуса, периферического кровотока, потоотделения, синтеза гормонов поджелудочной железы и надпочечников, сократительного термогенеза (мышечное дрожание) и других механизмов [1, 3].
Одним из клинических вариантов неблагоприятного течения лихорадки является гипертермическое состояние у детей раннего возраста, в большинстве случаев обусловленное инфекционным воспалением, сопровождающимся токсикозом. При этом отмечается стойкое (6 и более часов) и значительное (выше 40,0°С) повышение температуры тела, сопровождающееся нарушением микроциркуляции, метаболическими расстройствами и прогрессивно нарастающей дисфункцией жизненно важных органов и систем [3, 6]. Развитие лихорадки на фоне острых микроциркуляторных обменных нарушений, лежащих в основе токсикоза, приводит к декомпенсации терморегуляции с резким нарастанием теплопродукции, неадекватно сниженной теплоотдачей. Все эти состояния связаны с высоким риском развития метаболических нарушений и отека мозга и требуют срочного применения комплексной неотложной терапии. Парентерально вводят жаропонижающий препарат, проводят лечение токсикоза, при необходимости назначается противосудорожная терапия.
- ранее здоровым детям — при температуре тела выше 39,0°С и/или при мышечной ломоте и головной боли;
- детям с фебрильными судорогами в анамнезе — при температуре тела выше 38,0 — 38,5°С;
- детям с тяжелыми заболеваниями сердца и легких — при температуре тела выше 38,5°С;
- детям первых 3 месяцев жизни — при температуре тела выше 38,0°С.
Безусловно, главным принципом терапии является этиологическое лечение основного заболевания, а жаропонижающая терапия носит симптоматический характер. Целесообразно в комплексное лечение, назначаемое детям с аллергическими заболеваниями, наряду с жаропонижающими включать также антигистаминные препараты.
В основе жаропонижающего эффекта анальгетиков-антипиретиков лежат механизмы угнетения синтеза простагландинов за счет снижения активности циклооксигеназы (рис. 4). Установлено, что существуют 2 изофермента ЦОГ. Так, ЦОГ-1 нацеливает процессы метаболизма арахидоновой кислоты на осуществление физиологических функций: образование простагландинов, оказывающих цитопротективное действие на слизистую желудка, на регуляцию функции тромбоцитов, микроциркуляторного кровотока и др. ЦОГ-2 образуется только при воспалительных процессах под влиянием цитокинов. При воспалении метаболизм арахидоновой кислоты значительно активизируется, повышается синтез простагландинов, лейкотриенов, происходит высвобождение биогенных аминов, свободных радикалов, NO и др., что обусловливает развитие ранней стадии воспаления. Блокада анальгетиками-антипиретиками ЦОГ в ЦНС обеспечивает жаропонижающий и анальгезирующий эффекты (центральное действие), а снижение содержания простагландинов в месте воспаления — противовоспалительный эффект и, за счет уменьшения болевой рецепции, обезболивающий (периферическое действие) [1, 2, 3]. Очевидно, что анальгетики-антипиретики обладают жаропонижающим эффектом только при лихорадках инфекционного происхождения.
При выборе жаропонижающих средств для детей с аллергическими заболеваниями особенно важно ориентироваться на препараты, в отношении которых риск возникновения побочных эффектов минимален. В настоящее время только парацетамол и ибупрофен полностью отвечают критериям высокой эффективности и безопасности и официально рекомендуются Всемирной организацией здравоохранения и национальными программами в педиатрической практике в качестве жаропонижающих средств [1, 11, 12, 13]. Парацетамол и ибупрофен могут назначаться детям с первых месяцев жизни (с 3-месячного возраста). Рекомендованные разовые дозы: парацетамола 10—15 мг/кг, ибупрофена — 5—10 мг/кг. Повторное использование антипиретиков возможно не ранее чем через 4—5 часов, но не более 4 раз в сутки [2, 9].
Необходимо отметить, что механизм действия этих препаратов несколько различен. Парацетамол обладает жаропонижающим, анальгезирующим и очень незначительным противовоспалительным действием, так как блокирует ЦОГ преимущественно в ЦНС и не обладает периферическим действием. Отмечаются качественные изменения метаболизма парацетамола в зависимости от возраста ребенка, которые обусловлены зрелостью системы цитохрома Р-450. Парацетамол является препаратом первого выбора у детей с аллергическими заболеваниями. Важно соблюдать рекомендуемую дозировку препарата. Суточная доза 60 мг/кг у детей признана безопасной, но при ее увеличении может проявиться гепатотоксическое действие препарата.
Ибупрофен, обладающий выраженным жаропонижающим, анальгезирующим и противовоспалительным действием, блокирует ЦОГ как в ЦНС, так и в очаге воспаления (периферический механизм), чем и обусловлен его не только антипиретический, но и противовоспалительный эффект. В результате уменьшается фагоцитарная продукция медиаторов острой фазы, в том числе и ИЛ-1 (эндогенного пирогена). Снижение концентрации ИЛ-1 также способствует нормализации температуры. Ибупрофен обладает двойным болеутоляющим действием — периферическим и центральным. Болеутоляющее действие проявляется уже при дозе 5 мг/кг и более выражено, чем у парацетамола. Это позволяет эффективно использовать ибупрофен при слабой и умеренной боли в горле, при тонзиллитах, острых средних отитах, зубной боли [10]. В то же время периферическое действие ибупрофена может обусловить воспалительную реакцию со стороны слизистой оболочки желудка, однако, как показал целый ряд исследований, ибупрофен обладает наименьшей гастротоксичностью среди всех неселективных нестероидных противовоспалительных препаратов.
Несмотря на высокую эффективность других анальгетиков-антипиретиков, использование их у детей не всегда безопасно. Так в 70-е годы прошлого столетия появились убедительные данные в пользу того, что применение ацетилсалициловой кислоты (аспирин) при вирусных инфекциях у детей может сопровождаться синдромом Рея (Reye), характеризующимся токсической энцефалопатией и жировой дегенерацией внутренних органов, преимущественно печени и головного мозга [14]. Кроме того, ацетилсалициловая кислота повышает риск развития воспалительных изменений со стороны желудочно-кишечного тракта, нарушает свертываемость крови, повышает ломкость сосудов, у новорожденных может вытеснять билирубин из его связи с альбуминами и тем самым способствовать развитию билирубиновой энцефалопатии. Эксперты ВОЗ не рекомендуют применение ацетилсалициловой кислоты как жаропонижающего средства у детей до 12 лет, что нашло отражение в национальном Формуляре (2000) [8]. Приказом Фармкомитета РФ от 25.03.99 назначение ацетилсалициловой кислоты при острых вирусных инфекциях разрешено с 15-летнего возраста. Вместе с тем под контролем врача ацетилсалициловая кислота может применяться при ревматических заболеваниях.
Одновременно накапливались данные о побочных эффектах и других антипиретиков. Так, амидопирин из-за своей высокой токсичности был исключен из списка лекарственных препаратов, разрешенных к применению [5]. Анальгин (метамизол, дипирон) может угнетать кроветворение вплоть до развития фатального агранулоцитоза, что привело к резкому ограничению его использования во многих странах мира (International Agranulocytosis and Aplastic Anaemi a Study Group,1986). Однако в ургентных ситуациях, таких как гипертермический синдром, острые боли в послеоперационном периоде и в ряде других случаев, когда иные формы терапии оказываются неэффективны, допустимо парентеральное использование анальгина и метамизолсодержащих препаратов.
Таким образом, в качестве жаропонижающих препаратов у детей с аллергическими заболеваниями рекомендуется назначение парацетамола и ибупрофена. Двойные многоцентровые слепые рандомизированные исследования показали, что жаропонижающий эффект и частота неблагоприятных явлений при применении ибупрофена и парацетамола сходны [9, 10, 11, 12].
У детей, предрасположенных к атопии, острые респираторные заболевания нередко протекают с бронхиальной обструкцией, в связи с чем необходимо решать вопрос об особенностях применения жаропонижающих препаратов у таких пациентов и возможном риске провокации бронхоспазма. Известно, что аспирин и другие нестероидные противовоспалительные средства могут провоцировать бронхоспазм у лиц с аспириновой непереносимостью, так как угнетают синтез ПГЕ2, простациклина и тромбоксанов и способствуют увеличению синтеза лейкотриенов. Парацетамол, не обладающий периферическим действием, не оказывает влияния на синтез этих медиаторов аллергического воспаления.
Однако изучение эффективности и переносимости ибупрофена показало, что назначение этого препарата 1879 детям с бронхиальной астмой без указаний на непереносимость аспирина не было сопряжено с увеличением риска бронхоспазма, что свидетельствует об относительной безопасности ибупрофена для детей с бронхиальной астмой [11]. У детей первых 6 месяцев жизни при бронхиолите ибупрофен также не оказывал бронхоспастического действия. Известно, что непереносимость аспирина у детей встречается довольно редко, но в этих случаях применение ибупрофена противопоказано.
Таким образом, жаропонижающая терапия у детей с аллергическими реакциями и заболеваниями должна назначаться строго индивидуально, с учетом клинических и анамнестических данных. При назначении любого антипиретика необходимо внимательно отнестись к определению дозы лекарственного средства, избегать использования комбинированных препаратов, содержащих более одного жаропонижающего средства, понимать роль дегидратации при рвоте, снижении потребления жидкости, диарее. Препаратами выбора при лихорадке инфекционно-воспалительного генеза у детей являются парацетамол и ибупрофен. Курсовое применение антипиретиков без уточнения причин лихорадки недопустимо. n
Литература
- Ветров В. П., Длин В. В. и др. Рациональное применение антипиретиков у детей: Пособие для врачей. М., 2002. 23 с.
- Государственный реестр лекарственных средств. М.: МЗ РФ, 2000.
- Коровина Н. А., Заплатнтков А. Л. и др. Лихорадка у детей. Рациональный выбор жаропонижающих лекарственных средств: Руководство для врачей. М., 2000. 67 с.
- Лоурин М. И. Лихорадка у детей/ Пер. с англ. М.: Медицина, 1985. 255 с.
- Машковский М. Д. Лекарственные средства. В 2 ч. 12-е изд., перераб. и доп. М.: Медицина, 1993. Ч.1, с. 199-200.
- Острые респираторные заболевания у детей: лечение и профилактика. Научно-практическая программа. М., 2002.
- Таточенко В. К. Рациональное применение жаропонижающих средств у детей // Русский медицинский журнал. 2000. № 3. С. 40-42.
- Федеральное руководство для врачей по использованию лекарственных средств (формулярная система): выпуск 1. ГЭОТАР МЕДИЦИНА, 2000. 975 с.
- Autret E, et al. Evaluation of ibuprofen versus aspirin and paracetamol on efficacy and comfort in children with fever // Eur. J. Clin. 1997. 51: 367-371.
- Bertin, L., G. Pons, et al. Randomized, double-blind, multicenler, controlled Trial of ibuprofen versus acetaminophen (paracetamol) and placebo for treatment of symptoms of tonsillitis and pharyngitis in children // J. Pediatr. 1991. 119 (5): 811-814.
- Lesko S. M., Mitchell A. A. An assessment of the safety of pediatric ibuprofen: a practitioner-based randomized clinical trial // JAMA. 1995. 273: 929-933.
- Lesko S. M., Mitchell A. A. Renal function after short-term ibuprofen use in infants and children // Pediatric.s 1997. 100: 954-957.
- The management of fever in young children with acute respiratory infections in developing countries/ WHO/ARI/93.90/. Geneva, 1993.
- Сenter for Disiese Control: National Reye syndrom Surveillance - United States // New England J. Med. 1999. 340: 1377.
О. В. Зайцева, доктор медицинских наук, профессор РГМУ, Москва
Побочные эффекты – частые спутники приема лекарственных препаратов, среди них в инструкции указывают и аллергические реакции. Аллергия на лекарство развивается в отношение компонентов или продуктов распада. Как правило, проблемы не проявляются при первом приеме – нужна предварительная сенсибилизация. Даже если при первых 10-20 приемах вы никогда не наблюдали аллергических проявлений, они могут возникнуть в будущем. Возможна перекрестная чувствительность к лекарствам одного класса.



Аллергия на лекарства в числах:
- вероятность появления проблем при приеме любого препарата – 1-3%;
- количество аллергий в процентном соотношении к общему количеству побочных эффектов – 6-10%;
- количество смертей – 1 из 10тысяч;
- доля смертности в стационаре – 0,01-0,1%;
- поражения кожи при лекарственной аллергии на 35% характернее для лиц женского пола;
- риск реакции на внутривенный контраст у женщин в 20 раз выше;
Единственный способ, как может проявляться аллергия на лекарства – посредством реакции со стороны иммунной системы. Ее невозможно предсказать, она не связана с количеством принимаемого вещества или его действием.
- проявляются у малого процента людей;
- требует предварительной сенсибилизации;
- быстро развиваются (за исключением реакций замедленного типа).
Свойства антигенов имеют гетерологичные сыворотки, гормоны, белки крови, которые используются в производстве лекарств, ферменты. Однако в большинстве лекарств не присутствует полноценный антиген – только гаптены. Чтобы они оказали влияние на организм, необходимо их объединение с белком из тела человека. Именно эти комплексы лекарство + белок стимулируют иммунитет и вызывают симптомы.
Для большинства реакций требуется предварительная сенсибилизация – сначала препарат принимается без каких-либо побочек (один или много раз), а после очередного приема вдруг проявляется аллергия. Скорость сенсибилизации (время, через которое наступят первые проявления) зависит от того, каким образом будет вводиться препарат. При вдыхании или аппликациях реакция возникает быстрее всего. Введение при помощи иглы тоже оказывает различные эффекты – подкожное/внутримышечное введение ускоряет процесс сенсибилизации.
У пациента может развиться любой из четырёх типов гиперчувствительности – это практически не зависит от вида лекарства:
- первый тип обусловлен антителами – проявления немедленные (шок, отек Квинке, приступ астмы) или ускоренные (крапивница с зудящими пятнами, лихорадка, гипотензия и т.д.);
- второй тип обусловлен синдромом Стивенса-Джонсона (острый слизисто-кожно-глазной синдром) - описан в 1922 году. Причина - сульфаниламиды, жаропонижающие (производные салициловой кислоты), АБ. Клиника - высокая температура, жар, герпетические высыпания, обширные эрозии.
- третий тип провоцируется иммунокомплексами антитело + препарат (участвуют
- четвертый тип провоцируется Т-лимфоцитами (развивается спустя двое суток) – в большей степени влияет на кожу.
Наличие бронхиальной астмы – повод для осторожного приема лекарственных препаратов. Наиболее частые пациенты с такой патологией – из взрослой возрастной группы.
Основные потенциально опасные препараты
Гиперчувствительность возникает к любому лекарству, однако статистически выявляется группа лечебных средств, которые чаще провоцируют аллергии. Рассмотрим распространенные препараты и то, как может проявиться аллергия на лекарства:
- Пенициллины. Это группа антибиотиков, имеющих схожий механизм активности. Если уже при первом приеме наблюдается негативный эффект, это объясняется скрытой сенсибилизацией малыми дозами препаратов из молочки, яиц, рыбы или перекрестными реакциями с патогенными грибками человека. Во время реакции появляются гиперчувствительный миокардит и сыпи. Говорить об аллергической природе реакции можно при крапивнице, кореподобной и эритематозной сыпи. Уртикарная, макулопапулезная сыпи иммунонезависимы.
- Цефалоспорины. Наиболее частое проявление – эозинофилия (до 8%), прочие встречаются значительно реже. Кожные проявления возможны у 1-3% пациентов.
- Тетрациклины. Аллергии на тетрациклины появляются редко в виде сыпи и крапивницы с зудом, астмы, перикардита, головных болей и т.д. При приеме демеклоциклина возможны фотоаллергические реакции. Реакция на один из видов тетрациклина гарантирует перекрестное сочетание с другими производными. При постоянном приеме возможно развитие лейкоцитоза, тромбоцитопении, лейкопении.
- Макролиды. Эритромицин вызывает холестаз, эритромицин-эстолат – повреждение печени.
- Аминогликозиды. При приеме Стрептомицина бывают лихорадка, высыпания, дерматиты. Чаще это заметно у работников медицинской сферы и фармацевтической промышленности. Перекрестные реакции наблюдаются с неомицином.
- Анальгетики, НПВС. Реакции проходят в виде бронхоспазма, ринита, шока, кожных высыпаний. Чувствительность к аспирину имеет 0,3% людей, большая часть среди пациентов с крапивницей и бронхиальной астмой. Пациенты с аллергией на аспирин могут иметь чувствительность к другим препаратам.
Помимо описанных выше препаратов аллергию могут вызвать хинолоны, сульфаниламиды, барбитураты, производные фенотиазина, местные анестетики, препараты на основе белков, гормоны, ингибиторы АПФ.
Симптоматика
Симптомы аллергии на лекарство зависят от типа гиперчувствительности и наличия у пациента других видов аллергии.
Как проявляется аллергия на лекарства?
- анафилактический шок;
- лихорадка;
- кожные поражения;
- заболевания крови;
- васкулиты;
- ответные реакции нервной системы;
- крапивница;
- болезни слизистых;
- сывороточная болезнь;
- проблемы с дыхательной системой;
- отеки;
- токсидермия.
Диагноз ставится на основании анализов (в том числе анализа крови), сбора аллергологического и фармакологического анамнеза, клинической картины. Врач выявляет взаимосвязь между приёмом препарата и его последствиями, поднимает данные о течении прошлого лечения этим средством, изучает семейный анамнез.
Если возникла аллергия на лекарство у ребенка, врач анализирует период беременности. Большую часть информации дают иммунологические/аллергологические тесты. Обратите внимание, что кожные пробы при этом виде аллергии не ставятся во избежание осложнения ситуации и провоцирования анафилактического шока.
Что делать при аллергии на лекарства?
Чем лечить аллергию на лекарства? Основные принципы лечения – исключение аллергена из употребления, прием антигистаминных препаратов, диетическое питание при наличии усугубляющей ситуацию пищевой аллергии.
В аптеках представлен широкий выбор антигистаминных безрецептурных препаратов, которые можно всегда хранить в аптечке (Кларитин, Супрастин, Диазолин, Цитрек) и несколько рецептурных. Но антигистамины – это не все, что может назначить врач.
Что принимать при аллергии на лекарства:
Выписать правильные препараты, особенно при сильных и потенциально опасных для здоровья проявлениях, может только врач.
Вне зависимости от наличия аллергических проявлений у вас или близких, важно знать, что делать при аллергии на лекарство. При слабых кожных проявлениях, не сопряженных с угрозой жизни необходимо сразу записаться к врачу (клиника НИАРМЕДИК работает без выходных с утра до позднего вечера). При серьезных реакциях (шоке, отеке Квинке) действовать нужно незамедлительно.
Что делать с аллергией на лекарство – неотложная помощь:
- немедленно вызвать скорую;
- уложить пациента на жесткое;
- дать любой антигистамин, который найдется в аптечке, в идеале сделать инъекцию (всегда имейте антигистамины, даже если никто не страдает аллергией);
- дать пациенту выпить много воды;
- если лекарство принималось перорально – дать активированный уголь или другой сорбент;
- при ухудшении состояния до приезда скорой – дать 1 таблетку преднизолона.
По приезду скорой врач введет пациенту адреналин, гормональные препараты, после чего он будет госпитализирован. Для скорейшего выведения аллергена часто используют внутрикапельное введение очищающих препаратов. После серьезной реакции опасное лекарство и его перекрестные аллергены полностью исключаются из применения.
Чтобы снизить вероятность аллергических проявлений, не назначайте себе лекарства самостоятельно. При консультации с врачом перед получением рецепта для лечения любого заболевания сообщите о наличии:
- любых аллергических реакций;
- реакций на любые препараты в прошлом;
- подозрительных симптомов (если диагноз еще не поставлен) – сезонное слезотечение и ринит, першение в горле, крапивница, зуд, особенно после лекарственных препаратов;
- о родственниках с аллергическими заболеваниями;
- о грибковых поражениях ногтей и кожи (могут вызвать скрытую сенсибилизацию к пенициллину).
Записаться на прием
Сфера иммунологии – аллергологии подвижна и постоянно развивается – мы в курсе последних разработок, и одними из первых внедряем новые методики лечения. Собственная централизованная клинико-диагностическая лаборатория позволяет получать анализы гораздо быстрее с минимальным процентом ошибок, вызванных человеческим фактором.
В отделениях аллергологии клиник прием ведут специалисты с 15-летним стажем, кандидаты, доктора медицинских наук. Врачи принимают участие в симпозиумах и конференциях, участвуют в клинических испытаниях новых препаратов, состоят в Европейском обществе первичных иммунодефицитов. У нас реализуется неотложная помощь, включая случаи передозировки.
Клиника предлагает полный комплекс анализов, противошоковые мероприятия, содержание в стационаре с симптоматической и инфузионной терапией. Наши филиалы удобно расположены, работают круглогодично без выходных и очередей. Для записи воспользуетесь формой на сайте или позвоните нам. Врачи расскажут, как лечить аллергию на лекарства правильно даже в сложных случаях.
Аллергия составляет от 5 до 10% всех неблагоприятных реакций, возникающих в результате применения лекарственных средств [1]. Распространенность лекарственной аллергии колеблется от 1 до 30% и обусловлена широким повсеместным использованием медикаментов
Аллергия составляет от 5 до 10% всех неблагоприятных реакций, возникающих в результате применения лекарственных средств [1]. Распространенность лекарственной аллергии колеблется от 1 до 30% и обусловлена широким повсеместным использованием медикаментов, синтезом новых лекарств-ксенобиотиков на фоне эпидемии аллергических болезней в XXI в. [2].

Лекарственная аллергия может встречаться в любом возрасте, но чаще у пациентов от 20 до 50 лет и у женщин (65–75% случаев). У пациентов, страдающих какой-либо патологией, лекарственная аллергия возникает чаще, чем у здоровых людей, причем определенную роль играет форма заболевания (например: при гнойничковых заболеваниях кожи нередко наблюдаются реакции на йодиды, бромиды и половые гормоны; при рецидивирующем герпесе — на салицилаты; при заболеваниях системы крови — на барбитураты, препараты мышьяка, соли золота, салицилаты и сульфаниламиды; при инфекционном мононуклеозе — на ампициллин) [3]. Среди лекарственных средств, являющихся причиной аллергической реакции, чаще встречаются антибиотики (особенно пенициллинового ряда) — до 55%, нестероидные противовоспалительные средства (НПВС) — до 25%, сульфаниламиды — до 10%, местные анестетики — до 6%, йод- и бромсодержащие препараты — до 4%, вакцины и сыворотки — до 1,5%, препараты, влияющие преимущественно на тканевые процессы (витамины, ферменты и другие средства, влияющие на метаболизм), — до 8%, другие группы медикаментов — до 18% [4].
Истинная аллергическая реакция — это непереносимость лекарственных средств, обусловленная иммунными реакциями (табл. 1). Псевдоаллергические реакции на медикаменты по клинической картине сходны с истинной аллергией, но развиваются без участия иммунных механизмов (например, рентгеноконтрастные средства, полимиксины, местные анестетики и другие разные лекарственные средства могут напрямую стимулировать высвобождение медиаторов тучными клетками). Нередко на одно лекарственное средство возникают аллергические реакции разных типов (комбинированная сенсибилизация) [5].
Для диагностики лекарственной аллергии важно правильно собрать анамнез. Необходимо выяснить, какие лекарственные средства пациент принимал до появления аллергической реакции. При этом учитывают все лекарства (в том числе и ранее применявшиеся и не вызывавшие нежелательных реакций), а также продолжительность их приема, пути введения. Уточняется время, прошедшее между приемом лекарственного средства и развитием реакции. Выясняется наличие сопутствующих аллергических заболеваний, предшествующих аллергических реакций на лекарства, пищевые продукты и другое. Обращают внимание на отягощенный семейный аллергологический анамнез и сопутствующие заболевания пациента, которые могут иметь значение в формировании истинной или псевдоаллергической реакции на медикаменты.
Среди всех форм лекарственной аллергии особую роль играют острые аллергические заболевания (ОАЗ), так как они характеризуются быстрым непредсказуемым течением, риском развития жизнеугрожающих состояний (летальный исход при анафилактическом шоке колеблется от 1 до 6%) и требуют оказания неотложной терапии. При появлении признаков аллергии больные, как правило, обращаются в скорую медицинскую помощь (СМП). В настоящее время отмечается рост вызовов бригад СМП по поводу ОАЗ [6].
По прогнозу и риску развития жизнеугрожающих состояний ОАЗ подразделяются на легкие (аллергический ринит, аллергический конъюнктивит, локализованная крапивница) и тяжелые (генерализованная крапивница, отек Квинке, анафилактический шок).
Неотложная терапия острых аллергических заболеваний (рис. 1):
В настоящей статье анализируются данные многоцентрового рандомизированного исследования больных ОАЗ на догоспитальном этапе (СМП), проведенного в 17 городах России и Казахстана (Владикавказ, Ессентуки, Железногорск, Кимры, Кисловодск, Кокшетау, Курск, Москва, Нефтеюганск, Норильск, Одинцово, Орджоникидзе, Пермь, Пятигорск, Северодвинск, Тверь, Усть-Илимск) и ретроспективного клинического исследования лечения больных ОАЗ в стационарах Москвы и Кокшетау.
Объектом исследования были больные ОАЗ, обратившиеся на СМП (n = 911) и госпитализированные в стационар (n = 293). На догоспитальном этапе лекарственная аллергия отмечалась у 181 (19,9%) пациента, в стационаре — у 95 (32,4%). Характеристика пациентов с лекарственной аллергией, принявших участие в исследовании, представлена в таблице 2.
Из общего числа больных, госпитализированных по поводу тяжелого ОАЗ, лекарственная аллергия встретилась в 32,4% случаев. В стационаре генерализованная крапивница отмечалась в 33,7% случаев, отек Квинке — 34,7%, сочетание генерализованной крапивницы с отеком Квинке — 23,2%, анафилактический шок — 8,4%. Причинами анафилактического шока у госпитализированных больных (8 случаев) были следующие медикаменты: ампициллин (в/м), ципрофлоксацин (цифран, табл.), левамизол (декарис, табл.), стоматологический анестетик (неуточненный), анальгин (табл.), аскорбиновая кислота (табл.), но-шпа (в/м), эуфиллин (в/в). Тяжелая лекарственная аллергия вызывалась ненаркотическими анальгетиками и НПВС в 34,7% случаев (анальгин, аспирин, цитрамон и др.), антимикробными препаратами — в 22,1% (из них пенициллинового ряда — 28,6%) и другими медикаментами (рис. 4). Медиана длительности купирования всех проявлений лекарственной аллергии составила 3 дня [min, max, 25%, 75% — 0,3; 17; 2; 6], однако 6 пациентов (6,3%) были выписаны с остаточными явлениями (бледная сыпь, кожный зуд). Длительность стационарного лечения больных тяжелой лекарственной аллергией составила медиану 7 дней [min, max, 25%, 75% — 1; 29; 4; 9], а пациентов с тяжелыми ОАЗ, вызванными другими причинами, — 6 [1; 19; 4; 9] соответственно. Выявленные различия статистически недостоверны (p > 0,05), но значимы на практике.
Из всего вышесказанного можно сделать вывод, что наиболее часто причиной развития острой лекарственной аллергии становятся самые распространенные фармакологические препараты (ненаркотические анальгетики и НПВС — у каждого третьего больного, антибиотики — у каждого четвертого), причем у половины пациентов развиваются тяжелые острые аллергические заболевания (генерализованная крапивница, отек Квинке, анафилактический шок).
Таким образом, аллергия на лекарства играет существенную роль в структуре причин острых аллергических заболеваний на догоспитальном и госпитальном этапах и представляет собой актуальную медико-социальную проблему.
Литература
А. В. Дадыкина, кандидат медицинских наук
А. Л. Верткин, профессор, доктор медицинских наук
К. К. Турлубеков, кандидат медицинских наук
ННПОСМП, МГМСУ, Москва
Читайте также:

