Микоз на пальцах рук у детей
Обновлено: 26.04.2024
Гиперкератоз – общее название для группы патологий, основным признаком которых служит неумеренное ороговение кожи. Клетки внешнего, рогового слоя под действием определенного фактора активизируют процесс деления, при этом слущивание отмерших клеток замедляется. В результате кожа покрывается роговым слоем, толщина которого варьирует от долей миллиметра до нескольких сантиметров. Ороговению могут подвергаться любые участки тела, в зависимости от причин патологии.
Разновидности процесса ороговения
Различают наследственный и приобретенный гиперкератоз кожи. В зависимости от клинических проявлений, патология может принимать различные формы:
- фолликулярную – чешуйки отслаивающейся кожи закупоривают протоки фолликулов, из-за чего на коже появляются многочисленные мелкие бугорки, похожие на прыщики;
- лентикулярную – на волосяных фолликулах нижних конечностей появляются роговые папулы, при их удалении на коже остаются небольшие углубления;
- диссеминированную – на коже появляются образования, напоминающие короткие и утолщенные волоски;
- себорейную – на волосистой части головы, иногда на коже лица образуются участки шелушения в виде жирной, легко удаляемой корки, под которой обнаруживаются красноватые пятна кожи;
- диффузную – поражаются большие участки кожи на любых частях тела, иногда даже вся кожа полностью, сальные железы перестают работать, кожа иссушается и шелушится;
- бородавчатую – на коже появляются образования, напоминающие бородавки, но без участия папилломавируса, причем иногда они перерождаются в опухоли;
- старческую – на коже пожилых людей появляются темные ороговевшие пятна.
Диссеминированная и лентикулярная формы, как правило, развиваются у пожилых мужчин. Женщин и молодежь они поражают крайне редко.
Симптоматика

Основным симптомом гиперкератоза служит появление на каких-либо участках тела утолщений кожного покрова с пониженной чувствительностью, нередко с измененным цветом, отличающимся от основного оттенка. В начальной стадии кожа производит впечатление огрубевшей, затем толщина ороговевшего слоя увеличивается, иногда до такой степени, что начинает доставлять дискомфорт. В частности, запущенный гиперкератоз стоп может привести к изменению походки. Ороговевшая кожа шелушится или частично отслаивается, на наиболее утолщенных и сухих участках могут появляться болезненные трещины, которые долго заживают и становятся местами проникновения инфекции. Часто патология сопровождается сухостью кожи, снижением функции сальных желез.
Причины развития патологии
Все вызывающие развитие кератоза причины можно разделить на две группы. В первую входят внешние воздействия – тесная обувь или натирающая определенные участки кожи одежда, интенсивный физический труд, постоянный контакт с химическими реагентами или другими веществами, негативно воздействующими на кожу, несоблюдение правил гигиены и т. д.
Вторая группа включает заболевания и патологические состояния, которые приводят к чрезмерному образованию рогового слоя:
- системные нарушения, врожденные либо приобретенные – ихтиоз, сахарный диабет, псориаз, кератодермия и др.;
- нарушения кровообращения, наиболее часто возникающие в нижних конечностях, – варикозная болезнь, облитерирующий атеросклероз;
- недостаток витаминов;
- грибковые заболевания кожи (лишай) и стоп;
- желудочно-кишечные заболевания;
- стрессы;
- лишний вес, патологии стопы, хромота.
Под влиянием тех или иных факторов в верхнем слое кожи нарушается капиллярное кровоснабжение, ухудшается иннервация. Из-за этого активизируется процесс деления клеток рогового слоя с одновременным замедлением их слущивания и образованием утолщенных ороговевших участков.
Диагностические методы
Как правило, при гиперкератозе диагностика заключается в выявлении заболевания, которое привело к образованию ороговевших участков. Дерматолог проводит наружный осмотр и опрос пациента, проверяет, нет ли признаков кожных заболеваний. Как правило, квалифицированный специалист может распознать заболевание по внешним признакам. Для уточнения может понадобиться дифференциальная диагностика, которая необходима при сходстве проявлений патологии с другими кожными заболеваниями, для которых тоже характерны шелушение и сухость кожи. При затруднениях с определением диагноза проводят биопсию пораженного участка кожи с гистологическим исследованием ткани.
Лечение
Метод лечения гиперкератоза зависит от формы заболевания и от причины, которая его вызвала. Как правило, в периоды обострения показано местное применение кортикостероидных мазей, которые снимают воспаление и отшелушивают ороговевшую кожу. Мягкий кислотный пилинг при помощи специальных кремов помогает освободиться от затвердевших слоев кожи. Механическое удаление огрубевших участков не рекомендуется, так как из-за него образование рогового слоя может усилиться. Хороший эффект дают теплые ванны с добавлением соли, пищевой соды либо крахмала, после которых на кожу наносят увлажняющий крем.
Гиперкератоз кожи головы лечат при помощи смягчающих компрессов, для которых используют касторовое масло, вазелин или глицерин, рыбий жир и т. д. При необходимости могут быть назначены мази с содержанием гормонов. При фолликулярной форме заболевания наружное лечение пне приносит большой пользы, поэтому терапия направлена на устранение нарушений в работе организма.
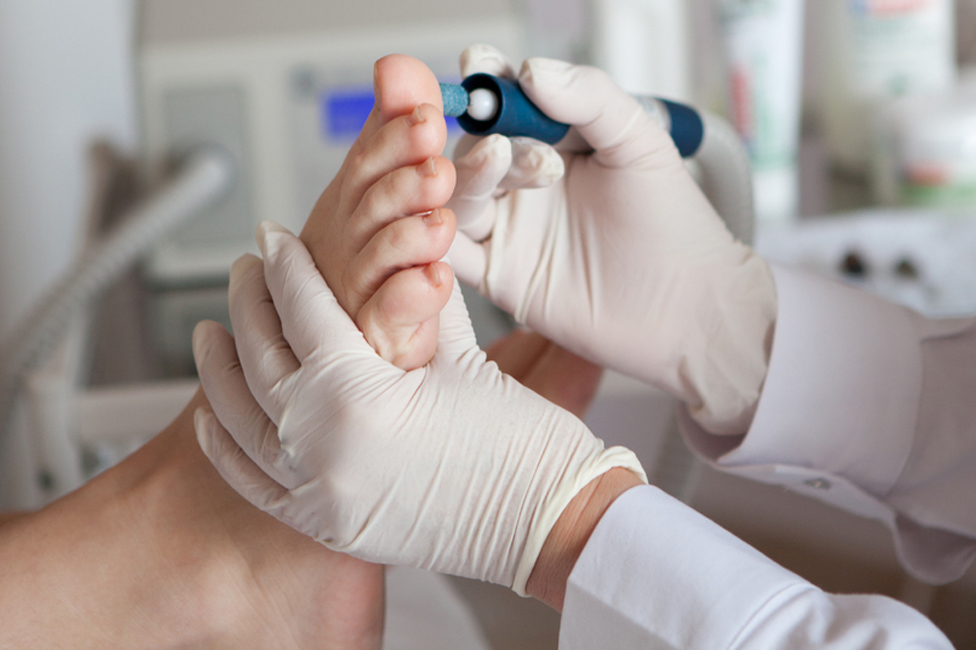
При гиперкератозе кожи стоп необходимо вначале устранить фактор, вызывающий патологию. Часто в роли патологического фактора выступает грибок кожи, от которого избавляются при помощи специальных противогрибковых мазей. Хороший эффект дают ножные теплые ванночки с поваренной солью, после которых распаренный ороговевший слой снимают при помощи пемзы, а кожу смазывают смягчающим кремом. Необходимо выбрать удобную обувь, которая не сдавливает и не натирает стопу. Если пациент страдает косолапостью или плоскостопием, следует позаботиться о выборе специальной обуви.
Профилактика
Чтобы не допустить повторного развития гиперкератоза, необходимо ухаживать за кожей, обеспечивать ее питание и гигиену. Предупредить рецидивы заболевания помогут:
- нормализация питания, обеспечение разнообразного сбалансированного рациона;
- отказ от длительного пребывания на солнце или переохлаждения кожи;
- соблюдение гигиены, уход за кожей;
- использование защитных средств при работе с химическими реагентами.
Некоторые формы заболевания крайне тяжело поддаются лечению и остаются с человеком в течение всей жизни. В этом случае особенно важно уделять внимание профилактическим мерам, которые снижают риск рецидивов.
Вопросы и ответы
Какой врач лечит гиперкератоз?
По поводу диагностики и лечения гиперкератоза следует обратиться к дерматологу. Если речь идет о заболевании стоп, то желательно проконсультироваться у подолога. В ходе лечения, возможно, придется обратиться к флебологу, эндокринологу или другим специалистам, в зависимости от выявленных заболеваний.
Как лечить гиперкератоз народными методами?
Домашние рецепты народной медицины при гиперкератозе помогают только на начальных стадиях и при легкой форме заболевания. Неплохой эффект дают смягчающие кожу аппликации с листьями алоэ, компрессы с прополисом или с отваром луковой шелухи. Можно использовать березовый деготь – действенное противовоспалительное средство, а также барсучий жир для смягчения потрескавшейся кожи.
Чем опасен гиперкератоз?
При отсутствии лечения могут развиться осложнения. Так, при ороговении кожи стоп у пациента нередко появляются трещины и натоптыши, а также высок риск заражения грибком. Бородавчатая форма патологии может оказаться предраковым состоянием кожи. Фолликулярная форма часто сопровождается пиодермией.
Добрый день! Хочу сказать большое человеческое спасибо Вашей клинике, за чуткое отношение к пациентам и высокий профессионализм. Клиника Ребенок- одна из самых лучших детских клиник в Москве. огромное спасибо врачам за их нелегкий труд. Особенно хочу поблагодарить доктора хирурга-уролога, и просто хорошего человека, Горкина Сергея Александровича, за его внимательность, компетентность и доброжелательность. Все назначения комментирует так, чтобы было понятно и доходчиво для пациента. Желаю дальнейшего процветания и успехов Вашей клинике. спасибо что Вы есть, так держать!
Огромное спасибо замечательному доктору гинекологу Виктории Викторовне за отличный, очень грамотный, очень профессиональный и очень душевный прием. Я получила рекомендации по лечению и профилактике.
Рекомендую всем женщинам посетить этого замечательного доктора.
Грибковые инфекции у детей – явление достаточно распространенное. Они обычно проявляются у младенцев часто в области подгузника или во рту. Также могут возникать на коже головы, ног или туловища. У детей микозы наблюдаются чаще, чем у взрослых. Это связано с еще не полностью сформированной барьерной функцией кожного покрова.
Виды грибковых инфекций

Грибковые инфекции могут появляться в любом возрасте. Дети грудного возраста чаще всего сталкиваются с данной проблемой – появляются покраснения и шелушение. Симптоматика схожа с признаками аллергической реакции, поэтому часто проводится терапия, которая является неэффективной.
Клиническая картина зависит от типа заболевания:
- Поскольку Candida чувствует себя комфортно во влажной и теплой среде, размножение происходит в области подгузника у младенцев. Это проявляется интенсивным, крупномасштабным покраснением с чешуйками по краям.
- Молочница ротовой полости характеризуется появлением плотно прилегающей серо-беловатой пленки в области щек и горла. Этот вид болезни также вызван Candida и является наиболее распространенным среди грудничков.
- Стригущий лишай сопровождается сильным зудом, появлением округлых проплешин и черных точек. Присутствует чрезмерная ломкость волос, что в результате приводит к появлению проплешин.
- Влагалищный (генитальный) кандидоз также встречается в детском возрасте, хотя гораздо реже. Пострадавшими могут быть малыши в первые недели жизни, чья мать передала им Кандиду при рождении. В организме младенцев все еще находятся женские половые гормоны матери (эстрогены). Они, по-видимому, ингибируют регенерационную способность слизистых оболочек, что, в свою очередь, способствует прогрессированию болезни.
Не следует недооценивать дерматофиты, передающиеся домашними животными. Поражается голова и туловище. Основными переносчиками являются кошки, а также морские свинки и кролики. Сопровождается сильным зудом, покраснением и чрезмерной сухостью.
Таблица – Классификация возбудителей микоза
Волосистый покров головы
Появляются кольцеобразно распространяющиеся, резко ограниченные красные пятна, на которых волосы либо ломаются, либо выпадают. Иногда кожа головы начинает сочиться из-за мокнутия. Могут появиться маленькие красные пустулы.
Tinea corporis (дерматофитоз)
Туловище и верхних конечностей
Проявляется бледно-красными участками с характерным шелушением. Кроме того, присутствует нестерпимый зуд. Поэтому важно скорейшее начало лечения, чтобы избежать распространения грибка на другие участки тела у ребенка путем расчесывания.
Tinea pedis (онихомикоз)
Причины развития микоза
Среди предрасполагающих факторов следует выделить прием антибиотиков, несоблюдение гигиенических требований по посещению бассейнов, повышенное потоотделение и/или слабую защиту иммунной системы. В большинстве случаев патологические нарушения в организме происходят при совокупности причин.
Разновидности условно патогенных микроорганизмов, которые являются возбудителями болезни:
- дрожжевые (Candida albicans вызывает молочницу);
- дерматофиты (провоцирует опоясывающий лишай);
- плесень (является возбудителем аспергиллеза и проблем с дыхательными путями).
Наиболее распространенным считается Candida albicans – является частью естественной микрофлоры, присутствуя у 50% населения. Не вызывает проблем до тех пор, пока не начинает бесконтрольно размножаться под воздействием определенных факторов. Чаще всего Кандида переходит от матери к младенцу во время родов и при грудном вскармливании.
Симптомы грибковых инфекций
Характер и тяжесть патологических изменений зависит от вирулентности (патогенности) и вида возбудителя, а также от реактивности организма, области локализации и площади поражения. Признаки болезни невозможно идентифицировать самостоятельно. При появлении первичной симптоматики рекомендуется проконсультироваться с врачом, а не начинать заниматься самолечением.
Основные симптомы грибка у детей:
- Тело и волосистая часть головы. Сопровождается покраснением, шелушением и облысением (волосы обломаны на высоте 4-5 мм), а также появлением серовато-белых чешуек.
- Стопы, кисти и межпальцевое пространство. Грибок ногтей на ногах и руках у ребенка характеризуется чрезмерной сухостью, появлением покраснений, умеренного мокнутия и шелушения. Также присутствуют пузырьки и трещины, которые нестерпимо чешутся.
- Слизистые оболочки ротовой полости и гениталий. Молочница или кандидоз сопровождается появлением белого творожистого налета. Обширные поверхностные изъязвления и везикулярные высыпания сопровождаются жжением и зудом.
Ни одна из известных грибковых болезней не вырабатывает стойкого иммунитета, поэтому повторные заражения не исключены. Именно поэтому родители должны знать, как выглядит грибок у детей, и при появлении первых симптомов обращаться к врачу.
Диагностика микоза

Для постановки диагноза проводится обследование у дерматолога или миколога. Первым делом проводится микроскопическое исследование чешуек эпидермиса, волос и ногтей.
Лабораторное исследование позволяет определить присутствие спор или гиф, что необходимо для уточнения типа возбудителя и постановки точного диагноза. Также дерматолог проводит осмотр под лампой Вуда. Такой подход позволяет определить тип болезни и дифференцировать от дерматитов.
Лечение грибковых инфекций
Лечат молочницу противогрибковыми средствами, которые наносят на кожу или слизистую. Также назначается системная терапия. Если лечить только симптомы, то в скором времени возникнет рецидив. Бороться следует с причиной болезни, укрепляя защитные функции организма.
Лечение проводится в амбулаторных условиях. Госпитализация необходима только в случае тяжелого течения и при наличии сопутствующих патологий.
Лечение грибковых инфекций у детей имеет следующий подход:
- назначение монотерапии или комбинации системных и наружных антимикотических средств;
- использование иммуностимуляторов, глюкокортикоидов и антигистаминных препаратов.
Для повышения эффективности медикаментозной терапии назначаются поливитаминные комплексы и физиотерапевтические процедуры (ДМВ, терапия, дарсонвализация, магнитотерапия, лекарственный электрофорез). Обработку следует проводить 2-3 раза в день. Волосяной покров сбривается, а корки аккуратно удаляются.
При локализации на стопах и кистях рекомендуется использовать специальные пасты, крема и мази на основе клотримазола, нефтифина или тербинафина. В случае присоединения бактериальной инфекции возникает необходимость в использовании антибиотиков. При затяжном и тяжелом течении грибка ногтей, кожи лица и тела, волос у ребенка показаны антимикотические препараты, содержащие флуконазол, итраконазол или гризеофульвин.
При онихомикозах необходимо использовать лекарственное средство, пока ноготь полностью не отрастет. Если медикаментозное лечение неэффективно, то проводится хирургическое удаление ногтевых пластин.
Чтобы навсегда победить заболевание инфекционной природы, необходимо использовать правильные лекарства и придерживаться определенной диеты. Самолечение в данном случае может привести к развитию серьезных осложнений.
Продукты, которые следует исключить из рациона:
Сахар, в любой разновидности – мед, тростниковый сахар, декстрозу, фруктовый, солодовый и свекольный сахар, кленовый сироп и пр.
Рафинированные углеводы – белый хлеб, булочки, торты или печенье, светлая лапша, белый рис и т.д.
Продукты, содержащие дрожжи.
Во время лечения грибковых поражений у детей рекомендуется держать пораженный участок сухим, путем частой смены нижнего белья или подгузника. После душа и купания желательно хорошо промакивать кожу мягким махровым полотенцем.
Прогноз и профилактика микоза

Грибковые заболевания чаще всего имеют благоприятный прогноз при точном соблюдении рекомендаций врача, несмотря на необходимость в проведении длительного систематического лечения. При отсутствии своевременной медикаментозной терапии происходит переход болезни в хроническую рецидивирующую форму. В таком случае не исключены эпизоды уже во взрослом возрасте.
Рекомендуется предотвращать распространение, стирая одежду и постельное белье при температуре от 60 градусов по Цельсию. Профилактика заражения включает тщательное мытье рук с мылом и использование дезинфицирующих средств.
Прежде чем лечить грибок кожи у ребенка, нужно проконсультироваться с врачом. Поскольку терапия занимает много времени, следует устранить предрасполагающие факторы, чтобы ускорить выздоровление:
одеваться по погоде, чтобы исключить чрезмерное потоотделение;
после душа и купания хорошо просушивать пораженные участки;
соблюдать личную гигиену при посещении бассейнов и других мест общественного пользования;
инструменты для ухода за ногтями дезинфицировать после каждого использования (ножницы, кусачки для ногтей).
При грибковых заболеваниях кожи у детей назначаются противогрибковые препараты. Дозировка рассчитывается в зависимости от возраста и состояния здоровья. Использование средств народной медицины также следует обсудить с врачом.
Статья не заменяет прием врача. Обязательно проконсультируйтесь со специалистом, который определит диапозон и назначит лечение.
Грибок ногтей у детей, или онихомикоз, относится к инфекционным заболеваниям, связанным с поражением ногтевой пластинки, ее ложа и матрикса. При отсутствии правильно подобранного лечения инфекция поражает несколько областей, переходит в хроническую форму, которая тяжело поддается терапии.

Один из путей заражения грибком – общественные бассейны
Почему у детей возникает грибок
Онихомикозы почти никогда не поражают детей. Заболеваемость увеличивается с возрастом и наиболее высока у пожилых людей. Но, по статистике, патология диагностируется в среднем у 17% детей разного возраста. Наименьшая заболеваемость среди новорожденных и малышей до 2 лет, у 7–10-летних она составляет 1,8%, а у подростков доходит до 18%. Грибкам противостоят неспецифические факторы защиты:
- целостность кожного покрова – противостоит внедрению грибковых клеток;
- некоторые липиды в составе секрета сальных желез и тип реакции потовых желез создают условия, непригодные для существования грибков;
- нормальная микрофлора кожных покровов препятствует колонизации и конкурирует за питательные вещества;
- ускоренный процесс ороговения верхних слоев кожи, быстрый рост ногтей позволяют в ускоренном темпе избавляться от инфекции.
Также от онихомикозов защищают иммунные механизмы:
- белок трансферрин;
- иммуноглобулины;
- Т-лимфоциты;
- макрофаги;
- система комплемента;
- дендроциты и клетки Лангерганса.
Вероятность заболевания увеличивается по мере взросления. Это связано с расширением круга общения, посещением спортивных секций, бассейна, что увеличивает возможность заражения. Изменение кислотности кожи, связанное с половым созреванием, также выступает в роли дополнительного фактора. Развитию онихомикоза способствуют следующие состояния:
- травмы пальцев и ногтевой пластинки;
- общее снижение иммунитета;
- гнойничковые и воспалительные процессы ногтевого ложа;
- ношение тесной обуви, использование искусственных материалов, ограничивающих вентиляцию обуви;
- нарушение личной гигиены;
- контакт с больными грибковыми заболеваниями.
Возникновение заболевания связано с занесением клеток гриба, часто от близких людей. Риск увеличивается у часто болеющих детей, с врожденной или приобретенной недостаточностью иммунитета. Иногда онихомикоз выступает первым признаком патологии системы крови, например, лейкоза, ВИЧ-инфекции.
Классификация грибковых поражений
В детском возрасте патология чаще встречается на ногах, чем на кистях. В зависимости от клинического проявления выделяют следующие формы поражения:
- дистально-латеральное – инфекция затрагивает ногтевое ложе и нижнюю часть пластинки, что приводит к утолщению ногтевого валика, иногда это приводит к отслоению ногтя;
- белый поверхностный тип – поражает верхний слой тканей ногтя, часто наблюдается на 1 и 5 пальцах стопы, что связано с их высокой травматизацией обувью;
- проксимальный – грибок проникает под ногтевой валик, затем в матрикс, поэтому дистрофические изменения затрагивают весь ноготь, на нем появляются трещины, неровности и борозды, что может привести к его полному разрушению;
- эндоникс – тип поражения, при котором нет воспалительной реакции или гиперкератоза, ногтевая пластинка мутнеет, белеет, немного утолщается;
- тотальная дистрофия – становится следствием любой из описанных выше форм, происходит поражение всех элементов, распад ногтя из-за повреждения матрикса, замедляется рост.

Грибок ногтей у детей может сопровождаться воспалением кожи
Форма поражения также определяется изменениями ногтевой пластины. Для нормотрофического типа характерно сохранение нормальной толщины, изменяются прозрачность и цвет, на поверхности появляются белые полосы, пластинка становится ломкой. Иногда наблюдается пожелтение ногтя, а из-под него выделяется серозная жидкость.
Гипертрофический тип поражения редко встречается у детей, он характерен для многолетнего течения онихомикоза. Ногтевая пластинка утолщается за счет гиперкератоза, такая форма может сохраняться даже через несколько месяцев после завершения терапии.
Онихолитический тип характеризуется постепенным истончением ногтя и изменением цвета на грязно-серый.
У детей онихомикоз развивается по нормотрофическому типу, часто сочетается с поражением кожи. Проксимальный и гипертрофический варианты патологии у них практически не встречаются.
Клинические проявления
В детском возрасте симптомы онихомикоза появляются после воспаления ногтя из-за травмы, на фоне поражения кожи рук или межпальцевых промежутков стоп. Заподозрить грибковую инфекцию можно при появлении характерных признаков.
- Изменение цвета. Он может колебаться от белого до желтого или грязно-серого, иногда даже коричневого или черного. Здоровый цвет ногтей розовый, который получается за счет просвечивающихся сосудов. Когда под пластинкой начинают размножаться грибки, она отслаивается, а продукты их метаболизма приводят к изменению цвета.
- Утолщение – подногтевой гиперкератоз, развивается за счет реакции избыточного ороговения тканей ногтевого ложа на внедрение грибка.
- Разрушение ногтя происходит за счет прорастания мицелия через всю толщину пластинки, на начальной стадии этот процесс наблюдается по свободному краю.
У детей выраженность симптомов невысокая из-за ускоренного роста тканей. Чаще наблюдается повышенная ломкость, появляются белесые полосы, неровности на поверхности. При сочетании с поражением кожи отмечается шелушение межпальцевых промежутков, при длительном ношении обуви кожа начинает мокнуть и отслаиваться. Из-за жизнедеятельности грибка появляется неприятный запах от ног, что нехарактерно для детского возраста.

Врач изучит симптомы и возьмет соскоб с ногтя
Что нужно для постановки диагноза
Диагностика грибковой инфекции проводится на основании исследования участков пораженного ногтя. Чтобы получить достоверный результат, необходимо правильно собрать материал, чтобы в нем обнаружить наиболее жизнеспособные формы гриба.
Срезается край ногтя, причем необходимо захватить и участок здоровой пластинки. На границе с пораженной частью располагаются наиболее активные клетки возбудителя. Также выполняется соскоб с поверхности ногтя.
Важно избежать бактериального обсеменения исследуемого материала, это усложнит посев. Чтобы это предотвратить, пальцы дезинфицируют спиртом.
Сначала образец исследуют под микроскопом. Для этого его обрабатывают раствором гидроксида калия. Лучшие результаты получаются при смешивании образца с флюорохромом и осмотре в люминесцентном микроскопе. Недостаток методики в том, что она позволяет выделить грибок, но не определяет его тип.
Для установления видовой принадлежности грибковой инфекции проводится культуральное исследование. С образцов тканей делают посев на питательную среду Сабуро. В ее состав входят вещества, которые способствуют размножению возбудителей кожных форм инфекции, но не позволяют делиться грибкам, обитающим в окружающей среде и в воздухе. После роста колоний из них берут образцы для микроскопии. Недостаток метода – долгое ожидание результата, оно растягивается на 2–3 недели.
Более современная методика – ПЦР-диагностика. С ее помощью можно обнаружить ДНК возбудителя в течение 24 ч и получить результат анализа с родовой принадлежностью.
Методы терапии
Лечение у детей начинают с местной терапии. Это позволят избежать появления осложнений, связанных с приемом антимикотических препаратов. Большинство из них имеют выраженное токсическое действие на печень, пищеварительный тракт, нервную систему.
Показаниями для системной терапии являются:
- неэффективность местного лечения;
- поражение большого количества ногтей;
- сочетанное инфицирование кожи и волос;
- тяжелые формы патологии.
Местная терапия имеет свои недостатки. В составе препаратов – высокие концентрации активного вещества. Оно воздействует на поверхность ногтя, но не проникает в его ложе, где находится максимальная концентрация возбудителей. Поэтому предварительно необходимо удаление пораженной части, после чего наносится противогрибковое средство.

Причины поражения ногтей – инфекция на руках
У детей после 12 лет при небольшом объеме поражения можно применять специальный лак. В его состав входит аморолфин или циклопироксоламин. Пленка, которая образуется на поверхности пластинки, препятствует испарению препарата и позволяет ему проникать в глубину. Продолжительность лечения 4–6 месяцев, наносить лак необходимо 2–3 раза в неделю.
Противогрибковые крема, гели, мази можно использовать у детей первого года жизни. Их необходимо наносить ежедневно на обнаженную часть ложа и кожу вокруг. Разрешены следующие лекарства:
- изоконазол;
- клотримазол;
- кетоконазол;
- эконазол.
До года применять препараты йода для обработки ногтя запрещено, это может привести к нарушению функции щитовидной железы.
Профилактика онихомикоза
Профилактика грибковой инфекции включает соблюдение правил личной гигиены. Детям необходимо правильно подбирать обувь, стремиться использовать натуральные материалы, которые обладают гигроскопичностью и способны удерживать пот. При появлении травм их нужно обрабатывать антисептиками для предотвращения инфицирования. Детям, посещающим бассейн, необходимо обувать резиновые сланцы, чтобы предотвратить контакт с возбудителем.
Грибковая инфекция является показателем снижения иммунитета, поэтому при часто рецидивирующих микозах необходимо искать причину. Патология часто развивается на фоне повышения глюкозы крови и может стать предвестником диабета. Родителям необходимо обеспечить правильное питание ребенку и избегать большого количества сладкого в рационе.
Видео


* Представленная информация не может быть использована для самостоятельной постановки диагноза, определения лечения и не заменяет обращение к врачу!
Микозы — это инфекционные поражения кожи и ее придатков, вызванные паразитическими грибами. Данная группа заболеваний — одна из самых частых дерматологических проблем у детей. Почти 40% всех обращений к дерматологу составляют именно микотические инфекции.
Как происходит заражение грибковой инфекцией?
Заразиться такой инфекцией возможно несколькими способами, включая передачу от человека с подтверждённым микозом, от животных, крайне редко от почвы. Самыми частыми локациями, где можно заразиться грибком, являются места с повышенной влажностью, бани, сауны, бассейны. Особенно благоприятной средой для жизни грибка являются деревянные покрытия, места застоя и скопления воды.
Само заражение происходит из-за патогенных чешуек с пораженной кожи, которые остаются на полу во время ходьбы голыми ногами людей с микотической инфекцией.
Важно учитывать, что заразиться грибковой инфекцией можно в общественных местах, где споры гриба могут попасть на руки, лицо и другие части тела здорового человека, например в педикюрном салоне, на пляже, в отелях. Также родители, страдающие микотической инфекцией, могут заразить собственного ребенка при тесном контакте и несоблюдении правил личной гигиены.
У детей грибковая инфекция развивается достаточно быстро за счет повышенной васкуляризации детской кожи, пониженной бактерицидности потовых и сальных желез, а также за счет незрелости иммунной системы. Все это влияет на размножение и проникновение грибка в эпидермис ребенка.
Какие бывают грибковые инфекции кожи?
Группа кератомикозов — заболевания, характеризующиеся поражением верхнего слоя кожи грибковой инфекцией. Кератомикозы могут поражать не только руки, ноги, тело, кожу лица и головы, но также волосы и ногти. Инфекционный процесс при данном заболевании не распространяется на глубокие слои кожи.
Дерматофитии характеризуются выраженным воспалительным процессом и нарушениями функций кожи.
Кандидозы (поражение кожи грибковыми инфекциями, вызванными дрожжеподобным грибом рода Candida) развиваются на поверхности кожи, изменяя ее pH и подавляя активность полезных для человека микроорганизмов.
Глубокие микозы (с поражением внутренних органов). Симптомы грибковых заболеваний, а также тяжесть процесса зависит от конкретного возбудителя, от локализации и площади инфекционного поражения. Также это влияет и на решение, как лечить заболевание.
Какие микозы наиболее часто встречаются у детей?
Выделяют ряд самых распространенных у детей микозов.
Микроспория
Микроспория — заболевание, вызываемое патогенными грибами рода Microsporum.
Возбудителями этого заболевания могут быть различные антропофильные, зоофильные, геофильные грибки Microsporum, но чаще всего анализ на грибковые инфекции кожи выявляет грибок M. сanis. Относится он к зооантропонозным инфекциям и напрямую связан с домашними животными. Основными источниками заражения являются кошки, собаки, реже — мелкие грызуны. Заражение происходит от больных микроспорией животных, а в коллективе — путем прямого или опосредованного контакта.
Дерматологический процесс при микроспории обычно носит ограниченный характер и представлен одним или несколькими пятнами округлой формы. Элементы с четкими приподнятыми границами, по периферии очагов возвышающийся валик, состоящий из воспалительных папул, чешуек, мелких корочек.
При поражении волосистой части головы визуализируются округлые очаги с обломленными волосами, примерно на высоте 3–5 мм от уровня кожи, таким образом создается впечатление выстриженного участка волос. Отсюда всем известное название — стригущий лишай.
Трихофития
Трихофития — грибковая инфекция, вызванная различными грибками рода Trichophyton.
Как и при микроспории, грибки могут быть антропофильными, то есть паразитировать на человеке, или зоофильными — на животных.
При антропофильной трихофитии к заражению приводит контакт с больным человеком, а также с зараженными предметами обихода. При несоблюдении санитарных норм в таких местах как парикмахерские, детские сады, школы, риск заразиться данным микозом повышается. Зооантропонозной трихофитией легче заразиться от молодых особей крупного рогатого скота и домашних животных. Инкубационный период при заражении данной грибковой инфекцией кожи от человека составляет около недели, а от животных — от 1–2 недель до 1,5–2 месяцев.
Дерматологический процесс представлен полиморфными высыпаниями на гладкой коже в виде папул, пятен, иногда пустул. Очаги обычно округлых и овальных форм с фестончатыми краями. При инфильтративно -нагноительной форме могут визуализироваться поражения в виде воспалительного инфильтрата, приподнятого над окружающей кожей, покрытого гнойно-геморрагическими корками.
При поражении волосистой части головы помимо характерных высыпаний, отмечаются такие симптомы как, потеря эластичности, блеска волос, обламывание волос на уровне кожи.
Отрубевидный лишай
Разноцветный или отрубевидный лишай — это поверхностная грибковая инфекция, вызванная грибками рода Malassezia.
Стоит отметить, что грибки рода Malassezia являются условно-патогенными микроорганизмами, присутствующими на коже многих людей. Но под влиянием ряда факторов возбудитель трансформируется из непатогенной формы в патогенную.
Факторами риска развития лишая могут быть повышенная потливость, изменение химического состава пота, уменьшение физиологического шелушения эпидермиса, а также чрезмерная инсоляция.
Процесс при отрубевидном лишае имеет распространенный характер, чаще всего он локализуется на у детей коже груди, спины, реже могут быть поражены участки на шее, животе, руках и ногах.
Высыпания представлены пятнами светло-коричневого или желтого цвета, неправильной округлой формы. Обычно данные высыпания никак не беспокоят, а иногда и вовсе оказываются незамеченными, поэтому часто остаются без лечения. Очень часто разноцветный лишай впервые выявляется после загара, т.к. пораженные участки не подвергаются загару и существенно отличаются по цвету от загорелой кожи.
Одним из анализов на данную грибковую инфекцию кожи у детей является проба Бальцера. Эту манипуляцию можно выполнить в домашних условиях. Необходимо взять йод и ватную палочку, провести по участку с высыпаниями и без. Если пораженный участок окрасился ярче, чем свободный от высыпаний, то проба Бальцера положительная и говорит о разноцветном лишае.
Эпидермофития
Эпидермофития — грибковое поражение гладкой кожи, которое чаще всего локализуется в паховой области и на стопах.
Возбудителем при эпидермофитии является Trichophyton mentagrophytes, но заражение им не всегда приводит к появлению симптомов. Развитию заболевания чаще всего способствуют трофические нарушения нижних конечностей, такие как сахарный диабет, атеросклероз, варикозная болезнь.
Дерматологическая картина при эпидермофитии характеризуется появлением на гладкой коже округлых пятен неправильной формы, розового или красного цвета, с бело-сероватым шелушением. Для эпидермофитии стоп характерны мелкие пузырьковые высыпания, которые со временем сливаются и образуют зудящие, болезненные многокамерные пузыри.
Онихомикозы
Онихомикозы — группа грибковых инфекций, которые поражают пластины ногтей. Для различных типов онихомикоза характерно утолщение, изменение формы и цвета ногтевой пластины с ее постепенным разрушением и поражением ногтевого валика.
Если у детей наблюдаются какие-либо видимые изменения ногтей, необходимо обратиться за консультацией и лечением к врачу-дерматологу, т.к. ониходистрофия может быть симптомом не только микоза, но и псориаза, красного плоского лишая, болезни Девержи и других грибковых и бактериальных инфекций кожи.
Как диагностируется грибковая инфекция кожи?
Диагностика микотической инфекции у детей проходит следующим образом:
Сбор анамнеза. На этом этапе врач выясняет, есть ли еще у кого-то в семье подобные высыпания, есть ли домашние животные, посещает ли ребенок спортивные секции, бассейны, дошкольные учреждения и т.д.
Осмотр кожи с помощью лампы Вуда. Золотисто-желтое свечение чешуек определяется при разноцветном лишае, ярко-зеленое при микроспории.
Соскоб волос, чешуек эпидермиса, роговых масс с ногтевого ложа с последующей микроскопией материала. Это позволяет обнаружить мицелий, споры и подтвердить грибковую инфекцию у детей.
Как лечить грибковые инфекции?
Лечение микозов заключается в медикаментозном применении:
противогрибковых паст, эмульсий, мазей, лаков;
комбинированных мазей при присоединении вторичной инфекции, т.е. если одновременно наблюдается грибковая и бактериальная инфекции кожи;
системных противогрибковых препаратов (при торпидности к наружной терапии или при тяжелых формах инфекции).
В основном, микозы развиваются у лиц, страдающих соматическими заболеваниями, со сниженным иммунитетом и различными патологиями. Поэтому, помимо соблюдения правил личной гигиены, важно следить за здоровьем в целом, укреплять иммунитет, придерживаться сбалансированного рациона питания и вести активный образ жизни.
Список литературы
Иванова М.А. Заболеваемость дерматомикозами детского населения Российской Федерации в 2011 г.: Современная микология в России / Материалы 3-го Съезда микологов России. — М.: Национальная академия микологии, 2012. — Т. 3. — С. 468
Хисматуллина З.Р., Альхашаш С., Айдыбаева М.Г., Дагхамин И. Клинические проявления зооан-тропонозной трихофитии. Современные проблемы науки и образования. 2020;5:145-45
Щелкунова О.А., Решетникова Т.Б. Современные клинико-эпидемиологические особенности микроспории и трихофитии. Сибирское медицинское обозрение. 2012;1:93-6
Сергеев А.Ю., Сергеев Ю.В. Грибковые инфекции. Руководство для врачей. 2-е изд. М.: Бином-Пресс, 2008. С. 480
Потекаев Н.Н., Корсунская И.М., Серов Н.Д. Микотическая инфекция в России: заболеваемость, клинические характеристики, опыт терапии отечественными антимикотиками. Клин дерматол венерол 2006; 3: 92-95.
Корюкина Е.Б., Глоба Е.И., Г оловенко Н.А. и др. Современные аспекты диагностики и лечения ониходистрофий. Клин. дерматология и венерология. 2020; 19 (3): 373-80.
Lahfa M et al. Efficacy, safety and tolerability of an optimized avulsion technique with onyster* (40% urea ointment with plastic dressing) ointment compared to bifonazole-urea ointment for removal of the clinically infected nail in toenail onychomycosis: a randomized evaluator-blinded controlled study. Dermatology 2013; 226 (1): 5-12
Бурова С.А. Особенности лечения грибковых инфекций кожи и ее придатков в группах риска. Клиническая дерматология и венерология. 2014. № 1. С. 47-51.
В детской дерматологии насчитывается большое количество нозологий, но только некоторые из них являются высококонтагиозными и служат поводом в отказе ребенку посещать дошкольное учреждение.
Опасность заразных кожных заболеваний в том, что они легко распространяются в детском коллективе. Это происходит из-за тесного контакта между малышами, неполноценного соблюдения правил личной гигиены самими детьми, а также из-за того, что многие родители не осведомлены, какие же высыпания являются заразными, а какие нет.
Показатель заболеваемости инфекционными дерматозами среди детей дошкольного возраста в 2019 году составил 474,7 на 100 тысяч населения и вырос на 0,2% в сравнении с 2018 годом. Это свидетельствует о том, что в настоящее время нет достаточного просвещения населения о заразных кожных заболеваниях, в том числе и об их профилактике.
К инфекционным дерматозам, которые легко распространяются среди детей, относятся:
Как передаются гнойничковые кожные инфекции?
Пиодермии или гнойничковые заболевания кожи особенно распространены среди детей. Они часто встречаются в практике врача дерматолога, составляя 30–40% всех обращений.
Частота пиодермий в детском возрасте напрямую связана с недостатком личной гигиены самого ребенка и людей, окружающих его и непосредственно заботящихся о нем.
Пиодермии — это бактериальные инфекции кожи, вызванные различными патогенными бактериями. Основными возбудителями опасных кожных гнойничковых инфекций являются грамположительные кокки: стафило- и стрептококки. Также иногда причиной развития гнойничковых заболеваний кожи могут стать такие возбудители, как вульгарный протей, синегнойная и кишечная палочки и др.
Существует ряд факторов, которые увеличивают риск заражения пиодермиями:
переохлаждение и перегревание (потливость);
микротравмы — ссадины, порезы, укусы, расчесы, потертости;
длительное и нерациональное использование антибиотиков;
наличие хронических неинфекционных дерматозов (атопический и себорейный дерматит, экзема, псориаз и др.);
нарушение обмена веществ, особенно углеводного;
нарушение питания, гиповитаминозы, анемии.
Симптомы пиодермий
Внешние признаки пиодермий схожи с симптомами многих дерматологических заболеваний. Самостоятельно поставить диагноз очень сложно, а определить возбудителя по внешнему виду высыпаний практически невозможно. Поэтому чаще всего необходимы лабораторные анализы на определение возбудителя заболевания.
Есть несколько моментов, которые помогут заподозрить пиодермию у ребенка:
на коже визуализируются гнойничковые элементы;
сыпь имеет тенденцию к распространению по телу;
высыпания влажные, мокнущие, с образованием корочек;
самая распространенная локализация пиодермий у детей — волосистая часть головы и кожа лица.
Для стафилодермии (именно так называется пиодермия, вызванная стафилококками) характерен глубокий характер распространения, а излюбленной локализацией является кожа волосистой части головы.
Для стрептодермии (поражение вызванное стрептококками) характерно формирование мелких пузырьков с мутным содержимым, которые окружены воспалительной каймой. Пузырьки могут лопаться при прикосновении, а на их месте образуются корочки серого цвета, которые отпадают совершенно безболезненно и не оставляют следов.
Лечение гнойничковых инфекций кожи:
При лечении пиодермий препаратами первой линии являются антибиотики. Подбираются они индивидуально на основе результатов бактериологического исследования элементов.
Поверхностная пиодермия редко является опасной кожной инфекцией и представляет какую-либо угрозу для ребенка. Обычно достаточно использования антибактериальной мази.
При тяжелой форме болезни или генерализованном процессе назначается антибиотикотерапия внутрь. Детям чаще всего выписывают антибиотики из группы пенициллинов, цефалоспоринов или макролидов. Терапия назначается на одну-две недели, в зависимости от распространенности и тяжести процесса.
При осложненных формах пиодермии, а также при заболевании грудных детей, лечение проводится в условиях стационара.
Какие существуют опасные грибковые кожные инфекции?
Микозы — это инфекционные поражения кожного покрова, вызванные патогенными грибами.
Грибковые заболевания кожи имеют обширную классификацию и включают в себя трихомикозы, кератомикозы, дерматомикозы, кандидоз, а также онихомикозы и др.
Микроспория является заболеванием, обладающим наиболее высокой контагиозностью из всей группы дерматофитий и вызывается она грибами рода Microsporum.
Заразиться стригущим лишаем можно от больных животных (кошек, собак), боль¬ного трихомикозом человека, чрезвычайно редко от почвы.
Как выглядит микроспория?
На гладкой коже очаги стригущего лишая имеют вид отечных, возвышающихся круглых пятен, которые покрыты чешуйками. Постепенно пятна увеличиваются в диаметре, и по их периферии формируется возвышающийся венчик. Очень часто в инфекционный процесс вовлекаются пушковые волосы, реже брови и ресницы.
Купание больного стригущим лишаем ребенка способствует распространению спор грибка по телу, в результате чего возникают десятки новых очагов.
Еще одна опасная грибковая кожная инфекция из группы трихомикозов, которая часто встречается в детских коллективах, — трихофития, которая вызывается грибком рода Trichophyton violaceum.
Характерным проявлением трихофитии являются множественные очаги поражения диаметром от 1 до 2 см, расположенные изолированно друг от друга и покрытые чешуйками серо-белого цвета.
Для точной диагностики и дифференцировки грибка врач тщательно осматривает кожу и волосистую часть головы. Обязательно проводит микроскопическое исследование чешуек на грибы, а также осматривает очаги под люминесцентным фильтром (лампой Вуда): при наличии грибкового поражения элементы будут иметь зеленоватое свечение.
Основными лекарственными средствами для лечения трихомикозов и других грибковых заболеваний являются антимикотические препараты. Применяют как системные, так и наружные противогрибковые средства.
Профилактические мероприятия при микозах включают в себя: соблюдение мер личной гигиены, дезинфекционные мероприятия.
При выявлении в детских учреждениях больного с грибковым поражением кожных покровов его немедленно изолируют домой и проводят текущую дезинфекцию, а также осматривают детей, которые находились в контакте с больным.
Как передаются паразитарные кожные инфекции?
К паразитарным дерматозам, с которыми ребенка не пустят в детское дошкольное учреждение, относятся педикулез и чесотка.
Педикулез
Педикулез или вшивость — паразитарное заболевание, вызываемое вшами, которое передаётся контактным путем от человека к человеку. Вши откладывают яйца на волосах, на расстоянии 2–3 см от кожи, где они приклеиваются. Питаются вши кровью, и без хозяина могут прожить не более двух суток.
сильный зуд в области кожи головы (если педикулез вызван головными вшами), лобка (педикулез вызван лобковыми вшами) и по всему телу (педикулез вызван платяными вшами);
мелкие красные точки на коже (укусы вшей);
белые точки на волосах, на вид как перхоть — это гниды, яйца вшей;
плохой сон, постоянное беспокойство и раздражённость, вызванные зудом;
образование ранок и корочек при расчесывании.
Важно знать, что у детей до 3 лет местные средства для лечения педикулеза запрещены, в этом возрасте можно только вычесывать паразитов. При выявлении педикулеза у одного из членов семьи обработке подвергаются все, даже те, кто не заразился. Использование народных средств по типу керосина, уксуса и др. небезопасно и неэффективно.
Чесотка
Чесотка — высококонтагиозное заболевание, которое вызвано чесоточным клещом sarcoptes scabie. Заражение чесоточным клещом происходит при тесном контакте с заболевшим, а также при использовании зараженных предметов обихода (мочалки , полотенца и т.д.), при этом инкубационный период составляет 7–14 дней, то есть первые симптомы заражения проявляются не сразу после контакта.
Клинические проявления при чесотке:
интенсивный зуд в вечернее и ночное время (т.к. чесоточный клещ прогрызает ходы именно в ночное время);
иногда при чесотке визуализируются чесоточные ходы — они выглядят как тонкие полосочки телесного цвета на поверхности кожи;
на участках с тонкой кожей видны папулы и везикулы слегка красного цвета.
Если больной не обращается своевременно к врачу, высыпания могут распространиться на всю поверхность туловища и конечностей, а также может присоседиться вторичная бактериальная инфекция.
У взрослого человека чесоточный клещ не поражает область головы и шеи, а вот у ребенка, напротив, основными местами поражения являются голова, шея, ладони и подошвы.
Различают несколько форм чесотки:
Типичная — классическая клиническая картина с зудом, везикулами и характерными локализациями.
Малосимптомная чесотка наблюдается у часто моющихся людей, т.к. они смывают большое количество клещей.
Чесотка без ходов, если первоначальное заражение произошло личинкой клеща.
Норвежская чесотка является редким заболеванием и наблюдается у людей с иммунодефицитом.
Диагностика чесотки основана на грамотном сборе анамнеза, осмотре всего кожного покрова, дерматоскопии (использование дерматоскопа для поиска чесоточных ходов). Применяются лабораторные исследования и микроскопия на наличие чесоточного клеща.
При лечении чесотки терапевтические схемы должны быть направлены не только на лечение заболевшего, но и на профилактику заражения членов семьи.
При этом обязательно полное кипячение одежды, белья и обработка помещения, где был пациент с чесоткой. Клещ может жить при комнатной температуре без хозяина до 4 суток. Кипячение при 100 градусах убивает клеща, а при температуре в 60 градусов клещ умирает только через час.
Лечение заключается в использование местных специализированных средств по определенной схеме. Рекомендовано применение Бензилбензоата, 20% эмульсия для нанесения взрослым и 10% детям.
Какие опасные вирусные кожные инфекции часто встречаются в детских садах?
Помимо ветряной оспы, розеолы, краснухи и некоторых других вирусных заболеваний, встречающихся в детских коллективах, существуют вирусы, которые поражают непосредственно кожные покровы.
К таким заболеваниям относятся контагиозный моллюск и вирусные бородавки.
Контагиозный моллюск
Контагиозный моллюск — это достаточно распространенное у детей вирусное заболевание, которое вызвано поксвирусом.
Моллюск передается вследствие тесного контакта — через банные принадлежности, в бассейнах, спортивных секциях и т.д., а также путем самозаражения (аутоинокуляции), когда зараженный ковыряет элементы на своей коже, а потом трогает здоровые участки кожного покрова. Инкубационный период длится 2–6 недель, но может достигать 6 месяцев.
Для контагиозного моллюска характерны мелкие, плоские узелки 1,5–2 мм в диаметре. Они имеют беловато-жёлтый цвет с перламутровым оттенком. Со временем узелки увеличиваются в размерах и достигают 5–7 мм в диаметре, а также принимают полушаровидную форму с центральным пупкообразным вдавлением. При надавливании на такой узелок выходит творожистая белая масса.
После появления подобных симптомов необходимо показаться врачу-дерматологу для постановки диагноза и подбора тактики лечения.
Что делать, если врач подтвердил контагиозный моллюск? Одна из тактик — выжидательная, у иммунокомпетентных пациентов поражения обычно спонтанно регрессируют в течение 2–3 месяцев и бесследно исчезают в течение года. Чаще всего данная тактика применяется у детей дошкольного возраста и при высыпаниях на лице у более старших лиц.
В случае если врач и пациент склонны к выбору выжидательной тактики, ребенок должен отказаться от посещения детских образовательных учреждений до того момента, пока не пройдут высыпания.
Однако ситуация с саморазрешением контагиозного моллюска неоднозначна и поэтому на данным момент есть несколько методов терапии моллюска:
Криотерапия, использование жидкого азота для удаления элементов. Хороший и быстрый метод, но считается достаточно болезненным, что очень ограничивает его применение у детей при большом количестве элементов.
Подофиллотоксин — антимитотическое средство в виде геля или раствора. Стоит отметить, что безопасность и эффективность подофиллотоксина при применении у детей раннего возраста окончательно не установлены.
Раствор гидроксида калия показал свою эффективность при применении его местно на элементы у детей разного возраста. Однако исследования показали, что спустя 4–5 недель использования раствора есть риск побочного эффекта в виде гипер- или гипопигментации участка кожи, куда наносили средство.
Вирусные бородавки
Передача вируса и заражение происходит контактно-бытовым путём, половым и вертикальным (от матери к плоду). Инфицированию при контактно-бытовом пути передачи способствует наличие микротравм и воспалительных процессов кожных покровов.
В клетках базального слоя кожи вирус может находиться длительное время в латентном состоянии, а при наличии благоприятных факторов происходит активное размножение ВПЧ в эпителии, что приводит к изменению тканей.
Бородавки на коже выглядят как зернистые папулы телесного цвета, чаще всего болезненные при надавливании.
Лечение вирусных бородавок заключается в применение деструктивных методов, таких как:
Также существуют методы химической деструкции, например комбинация азотной, уксусной, щавелевой, молочной кислот и тригидрата нитрата меди. Но эти варианты могут иметь токсические побочные реакции, поэтому не являются методом выбора при лечении бородавок у детей!
Стоит отметить, что прижигание бородавок с помощью чистотела, картошки и других народных методов не является эффективным и безопасным. Такие способы могут привести к травматизации здоровой ткани и образованию рубцов.
Резюме: в детском саду ребенок активно контактирует с другими детьми, а значит имеет высокий риск заражения различными инфекционными дерматозами. Среди них есть как описанные выше опасные кожные инфекции, так и относительно безобидные заболевания, такие как герпес или себорейный дерматит.
Следите за гигиеной вашего ребенка и учите его правилам личной гигиены.
Будьте бдительны и во время вечернего купания осматривайте кожные покровы ребенка.
При любых высыпаниях у ребенка необходимо посетить врача-дерматолога для установки верного диагноза и назначения адекватной терапии.
Если у вашего ребенка подтвердилось инфекционное заболевание, следует сообщить об этом в детское образовательное учреждение.
Список литературы
Кубанова А. А., Кубанов А. А., Мелехина Л. Е., Богданова Е. В. Анализ состояния заболеваемости болезнями кожи и подкожной клетчатки в Российской Федерации за период 2003–2016 гг. Вестник дерматологии и венерологии. 2017;(6):22—33. DOI: 10.25208/0042-4609-2017-93-6-22-33
Рукавишникова В.М. Козюкова О.А. О микроспории у взрослых // Успехи медицинской микологии. — Т.8. — М.: Национальная академия микологии, 2006. — С. 210 — 212.
Кожные и венерические болезни. Руководство для врачей под ред. Ю.К.Скрипкина. — М.: Медицина, 1999, том. 1, с.271-275.
Ginter-Hanselmayer G. ./G Ginter-Ha nselmayer, P Nenoff, W Kurrat, E Propst, U Durrant-Finn, S Uhrlaß, W Weger//Hautarzt. −2016 -Vol.67 -№ 9 -P.689-699.
Федеральные клинические рекомендации. Дерматовенерология 2015: Болезни кожи. Инфекции, передаваемые половым путем. −5-е изд., перераб. и доп. -М.: Деловой экспресс, 2016. −768 с.
Burg, S. Oxford Handbook of Medical Dermatology [Text]/ S. Burg, R. Matin, D. Wallis. — 2d edition. — OXFORD University Press, 2016. — 692 p.
Педикулез Волкова Е., Батырова Г.З. В сборнике: Материалы ХI Всероссийской научно-практической конференции студентов, магистрантов, аспирантов. Уфа, 2021.
Читайте также:

