Может ли при кишечной инфекции быть кровь в кале
Обновлено: 25.04.2024
Возникновение крови в стуле считается одним из наиболее тревожных и серьезных симптомов заболеваний кишечника. Это первый сигнал о нарушении целостности сосудов кишечника и слизистой оболочки.
Но не стоит забывать и о том, что наличие жидкости красного цвета в кале – это не обязательно кровь. В некоторых случаях изменение окраски стула является причиной употребления различных продуктов питания, таких как желатиновые десерты, свекла, томаты, острый или сладкий перец. Поэтому, если в стуле появился красный цвет, то не стоит тут же начинать паниковать. Для начала рекомендуется подумать, какие продукты употреблялись на протяжении последних двух – трех дней.
Кровь в стул попадает из кишечного тракта, который проходит до прямой кишки. Но из-за того, что существует несколько разновидностей кровавого кала, то и симптомы заболеваний могут быть разнообразными.
К примеру, кровь смешана со стулом, в кале может содержаться несколько небольших пятен крови, кровь покрывает последнюю часть стула.
Если кровь в кале появляется после недавнего заболевания желудка, то она характеризуется темной, практически черной окраской.
Любой из рассмотренных симптомов может являться симптомом конкретного заболевания, которое нуждается в индивидуальном лечении. Именно поэтому, прежде чем делать предварительные выводы, необходимо внимательно изучить стул и сдать соответствующие анализы.
Вероятные причины крови в кале
Ярко-красная кровь, которая отчетливее всего заметна в последней части стула, а также на туалетной бумаге, вероятно, является признаком трещины или разрыва в коже выходного (анального) отверстия. Как показывает медицинская практика, это наиболее распространенная причина появления крови в кале. Источником ее считается запор (результат того, что твердая масса кала царапает отверстие), повреждение анального отверстия пальцами, геморроидальное разорванное образование, недостаточная аккуратность во время измерения температуры термометром, который вставляется в анальное отверстие. Стоит отметить, что в этих ситуациях испражнение сопровождается болезненными ощущениями.
Аллергическая реакция также может стать причиной появления крови. В этом случае будет наблюдаться небольшое количество крови, которая приобретает темно-красный оттенок.
Инфекции кишечника – одна из причин появления крови в кале
Следующей причиной наличия крови в кале считается инфекция кишечного тракта или желудка, возникающая в результате воздействия паразитов или бактерий. Наиболее опасным заболеванием, вызванной кишечной инфекцией считается дизентерия. Дизентерия представляет собой заболевание, вызываемое бактериями рода Shigella. В большинстве случаев они поражают нижние отделы толстой кишки, тем самым, вызывая нарушения в слизистой оболочке, что проявляется в виде частого жидкого стула (от десяти до двадцати раз в день) с примесью темной крови, значительного количества гноя и слизи. Обратите внимание на то, что для этой болезни также характерны схваткообразные болезненные ощущения в животе, тенезмы - болезненные ложные позывы на дефекацию; помимо того, присутствует серьезная интоксикация – повышенная температура, разбитость, озноб, боль в суставах и мышцах.
Также к инфекционным причинам появления крови в кале можно отнести амебиаз. Это неприятное заболевание является протозойной инфекцией, другими словами, его возбудителем считается простейшее – амеба. Ученые доказали, что амебы способны поражать толстый отдел кишечника, что становится причиной частого, жидкого стула небольшими порциями с незначительным количеством крови, гноя и слизи. Если вовремя не предпринять меры по излечению, то амебиаз может перейти в хроническую форму, что в конечном итоге приведет к формированию язвы кишечника.
Небольшой объем красной крови с поносом и отсутствием болей в желудке свидетельствует о наличии полипов в кишечнике – доброкачественных опухолевидных образований на широком основании или ножке, свисающих из стенок.
Непроходимость кишечника – ещё одна вероятная причина
Кровь в кале может появиться также из-за того, что в другую часть кишечника попадает какая-либо кишечная петля, что приводит к непроходимости кишечника. Если на протяжении нескольких дней это состояние продолжается, значит, в стуле может появиться кровь, а сам стул примет вид желе. Если имеется непроходимость кишечника, то человек будет ощущать болезненные ощущения в нижней части живота. Следует заметить, что в большинстве случаев наблюдается мгновенная вспышка боли, которая сменяется непродолжительным периодом без боли. Это заболевание нуждается в немедленном врачебном вмешательстве. В качестве лечения можно применять бариевую клизму. Если этот способ не поможет, то, возможно, понадобится оперативное вмешательство.
Ещё несколько причин и вероятные последствия
Также большое количество крови может возникнуть в случае наличия у человека болезни, которая получила название Меккелев дивертикул. Она отличается воспалением и выпячиванием стенок тонкой кишки. Другие признаки этого заболевания: больной выглядит очень бледным, болезненные ощущения возникают периодически.
Ещё одним источником кровавого стула может быть изъязвление или воспаление толстой кишки (прямой кишки), язва, болезнь Крона, представляющая собой возвратное воспаление нижних частей тонкой кишки, а также воспаления разнообразных частей пищевого тракта, к примеру, пищевода. В большинстве случаев при этом наблюдается боль, особенно во время употребления пищи.
Не стоит забывать о том, что приведенный список возможных причин появления крови в кале является далеко не полным, так как существует огромное количество ситуаций, которые могут привести к этому.
Именно поэтому при первых признаках наличия крови в стуле необходимо как можно быстрее обратиться к врачу. Важно точно описать, как выглядит стул, какие симптомы возможного заболевания наблюдаются. Наиболее опасными ситуациями считаются такие, когда сопровождается поносом, рвотой, окраска кала очень черная.
В случае систематического появления крови в стуле потребуется консультация специалиста – колопроктолога или проктолога.
Имеются противопоказания. Ознакомьтесь с инструкцией ил проконсультируйтесь со специалистом.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Кровь в стуле: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Появление крови в стуле нельзя игнорировать, поскольку это один из наиболее тревожных и серьезных симптомов заболеваний желудочно-кишечного тракта (ЖКТ) и требует обследования и медицинской помощи.
Разновидности крови в стуле
Кровь в стуле может быть красной или вишневой, или почти черной, кровотечение - обильным или мажущим, а акт дефекации - болезненным (болеть может не только анальное отверстие, но и живот) или обычным.
В некоторых случаях кровь в стуле не визуализируется, но определяется при лабораторном обследовании – такое явление называют скрытой кровью.
Выделяют острое и хроническое кровотечения - в зависимости от скорости развития симптомов. Острое возникает за считаные минуты и отличается большой потерей крови. Другими симптомами, характерными для этого состояния, являются бледность, резкая слабость, учащенное сердцебиение, падение артериального давления. Больному требуется экстренная медицинская помощь.
Хроническое кровотечение обусловлено небольшой, но регулярной кровопотерей, в результате которой развивается анемия.
Возможные причины крови в стуле
Кровь в стуле всегда является симптомом, а не заболеванием. По ее цвету можно определить, в каком отделе желудочно-кишечного тракта развилось кровотечение. В зависимости от этого выделяют следующие причины появления крови в стуле:
- Кровь алого цвета, не смешанная с калом, может свидетельствовать о трещине кожи или слизистой перианальной области. Появление крови сопровождается интенсивной болью при дефекации. Состояние может развиться вне зависимости от возраста пациента. Часто трещины возникают при длительных и частых запорах в результате травмирования слизистой оболочки конечного отдела прямой кишки и кожи перианальной области твердыми каловыми массами. У детей причиной трещин могут быть аллергические реакции на белок коровьего молока, т.к. жидкий кал постоянно раздражает кожу и слизистую. Схожая ситуация отмечается и при лактазной недостаточности. Трещины также могут появиться при неправильной технике постановки клизм.
- Темно-красная кровь, которая не смешивается с каловыми массами, часто является симптомом геморроя – заболевания, характеризующегося варикозным изменением вен заднего прохода и прямой кишки с образованием геморроидальных узлов. Происходит это при застое крови вследствие малой двигательной активности, избыточного веса, запоров, во время беременности. При геморрое кровь появляется, как правило, после опорожнения кишечника. Часто больные предъявляют жалобы на зуд в перианальной области, жжение, могут пальпироваться расширенные геморроидальные узлы (под кожей в области ануса в виде небольших на ощупь шариков эластичной консистенции).
Инфекции вызывают стремительное обезвоживание организма, поэтому пациенту требуется лечение в условиях инфекционного стационара.
Причиной массивной кровопотери может служить язва желудка или 12-перстной кишки, кровотечение из варикозно-расширенных вен пищевода при циррозе печени, распад опухоли желудка, поражение при отравлении едкими и деструктивными ядами.
- малоподвижный образ жизни, провоцирующий застой крови в венозных сплетениях прямой кишки и нарушение пассажа кала по кишечнику и приводящий к развитию запоров и геморроя;
- избыточный вес;
- малое количество клетчатки в рационе;
- злоупотребление алкоголем и кофе;
- женский пол (беременность и роды являются фактором риска развития запоров и геморроя);
- введение прикорма грудным детям – при резкой смене рациона у младенцев могут развиться запоры и инвагинации;
- анальный секс – приводит к травмированию слизистой прямой кишки и образованию хронических трещин;
- инфицирование вирусом папилломы человека увеличивает риск формирования папиллом перианальной области;
- злокачественные новообразования желудочно-кишечного тракта у членов семьи.
Диагностика и обследования при наличии крови в стуле
-
Общий анализ крови (для выявления признаков анемии при скрытых кровотечениях).
Синонимы: ОАК. CBC without differential. Краткая характеристика исследования Общий анализ крови Кровь состоит из жидкой части (плазмы) и клеточных, форменных элементов (эритроциты, лейкоциты, тромбоциты). Состав и концентрация клеточных элементов в крови меняются при различных физио.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Ротавирусная инфекция: причины появления, симптомы, диагностика и способы лечения.
Определение
Ротавирусная инфекция (ротавирус) – это острое инфекционное заболевание, вызываемое ротавирусом и характеризующееся поражением желудочно-кишечного тракта по типу гастроэнтерита с развитием синдрома дегидратации (обезвоживания).
Причины появления ротавирусной инфекции
Возбудителем заболевания выступает вирус семейства Reoviridae, рода Rotavirus. Ротавирусы устойчивы к воздействию факторов окружающей среды, в питьевой воде, открытых водоемах и сточных водах они сохраняют жизнеспособность до нескольких месяцев, на овощах и фруктах – до 30 дней.
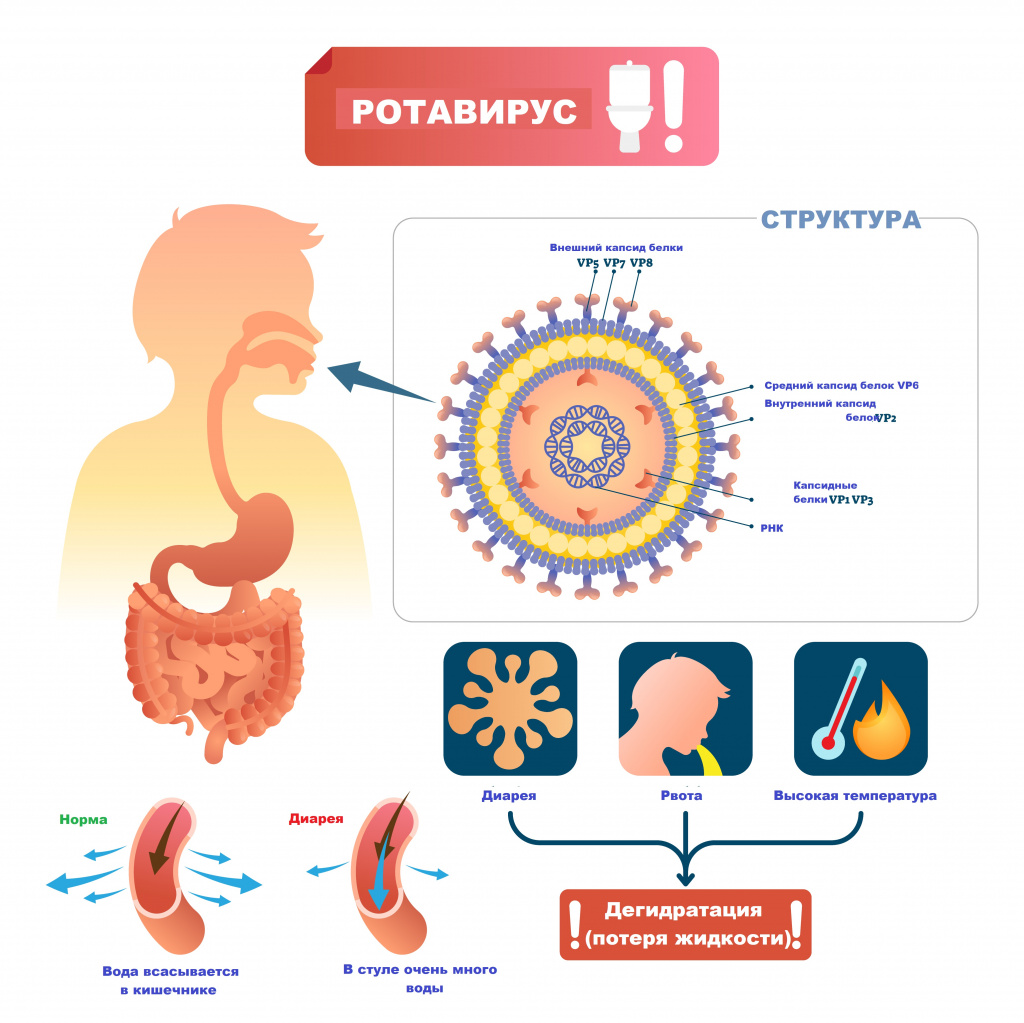
Основной источник и резервуар ротавирусной инфекции – больной человек в конце инкубационного периода и в первые дни болезни, выделяющий с фекалиями вирус, а также вирусоносители. Механизм передачи возбудителя – фекально-оральный.
- контактно-бытовой (через грязные руки и предметы обихода);
- водный (при употреблении воды, в которой присутствуют вирусы);
- пищевой (чаще всего при употреблении молока, молочных продуктов);
- реже – воздушно-капельный путь.
Ротавирусным гастроэнтеритом болеют люди любого возраста, но максимальная заболеваемость отмечается у детей первых двух лет жизни, людей пожилого возраста и лиц с нарушением функционирования иммунной системы.
Наблюдается зимне-весенняя сезонность, спорадические случаи заболевания регистрируются в течение всего года.
Ротавирусы проникают внутрь эпителия слизистой оболочки двенадцатиперстной кишки и верхних отделов тощей кишки. Размножение и накопление вируса приводит к гибели зрелых эпителиоцитов кишки и их отторжению. В результате нарушается абсорбция углеводов и простых сахаров, и они накапливаются в избыточном количестве. В просвете кишечника повышается осмотическое давление, нарушается всасывание воды и электролитов. Возникает водянистая диарея. Образование большого количество органических кислот, водорода, углекислого газа в процессе ферментации нерасщепленных дисахаридов кишечной микрофлорой ведет к повышению газообразования в кишечнике.
У детей с иммунными нарушениями ротавирус может стать причиной развития гепатита, нефрита, пневмонии, экзантемы, энцефалита с высоким риском летального исхода.
Классификация заболевания
Формы ротавирусной инфекции:
- типичная (гастрит, гастроэнтерит, энтерит);
- атипичная (стертая, бессимптомная);
- вирусоносительство.
- легкое;
- среднетяжелое;
- тяжелое.
- гладкое;
- негладкое (с обострениями и рецидивами).
- острое (до 1 месяца);
- затяжное (до 3 месяцев);
- хроническое (более 3 месяцев).
Инкубационный период ротавирусной инфекции составляет от 14 часов до 7 дней (в среднем 1-4 дня). Заболевание чаще всего начинается остро с повышения температуры тела от субфебрильных до фебрильных значений, появляются симптомы интоксикации (вялость, слабость, снижение аппетита), диарея и повторная рвота.
Кишечная дисфункция характеризуется жидким, водянистым, пенистым стулом желтого цвета без патологических примесей. При обильном жидком стуле развивается обезвоживание.
В тяжелых случаях возможно уменьшение количества мочи вплоть до полного ее отсутствия, снижение артериального давления.
В течение 3–6 дней могут присутствовать умеренные или сильные схваткообразные или постоянные боли в верхней половине живота. У детей младшего возраста в начале заболевания могут наблюдаться катаральные явления, которые предшествуют дисфункции кишечника: покашливание, насморк или заложенность носа, редко – конъюнктивит, катаральный отит. У детей раннего возраста на фоне высокой температуры могут развиться генерализованные судороги, сопровождающиеся потерей сознания.
Для легких форм ротавирусной инфекции характерны следующие симптомы:
- температура тела 37,1-38,0°C;
- умеренная интоксикация в течение 1–2 дней;
- нечастая рвота;
- стул жидкой кашицей до 5-10 раз в сутки.
- температура тела 38,0-39,0°C;
- выраженная интоксикация;
- повторная рвота в течение 1,5-2 дней;
- обильный водянистый стул от 10 до 20 раз в сутки;
- обезвоживание I–II степени.
- бурным началом;
- значительными потерями жидкости (обезвоживание II–III степени),
- многократной рвотой;
- водянистым стулом более 20 раз в сутки;
- снижением артериального давления.
Типичный ротавирусный гастроэнтерит характеризуется доброкачественным циклическим течением, наличием специфических признаков заболевания, а также обнаружением возбудителя в фекалиях.
К атипичным формам ротавирусного гастроэнтерита относятся:
- стертая и субклиническая формы со слабо выраженными и быстро проходящими симптомами;
- бессимптомная форма с отсутствием клинических признаков болезни, но с нарастанием титров специфических антител в крови;
- носительство ротавирусов после перенесенного острого ротавирусного гастроэнтерита, у здоровых лиц в очагах с инфекционной диареей;
- хроническая форма, сохраняющаяся более 3 месяцев.
Сочетание поражения желудочно-кишечного тракта и симптомов интоксикации, развитие обезвоживания, наличие ротавирусной инфекцией у лиц, контактирующих с больным, имеют большое значение в диагностике заболевания.
Окончательный диагноз ротавирусной инфекции ставится только на основании лабораторного подтверждения. Используют:
- методы, основанные на обнаружении ротавируса и его антигенов в фекалиях (электронная и иммуноэлектронная микроскопия, РЛА, ИФА);
- методы обнаружения вирусной РНК в копрофильтратах (метод молекулярных зондов – ПЦР и гибридизации, электрофорез РНК в полиакриламидном геле или агарозе);
- методы обнаружения специфических антител к ротавирусам в сыворотке крови (ИФА, РСК, РТГА, РНГА).
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Кровь в стуле: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Появление крови в стуле нельзя игнорировать, поскольку это один из наиболее тревожных и серьезных симптомов заболеваний желудочно-кишечного тракта (ЖКТ) и требует обследования и медицинской помощи.
Разновидности крови в стуле
Кровь в стуле может быть красной или вишневой, или почти черной, кровотечение - обильным или мажущим, а акт дефекации - болезненным (болеть может не только анальное отверстие, но и живот) или обычным.
В некоторых случаях кровь в стуле не визуализируется, но определяется при лабораторном обследовании – такое явление называют скрытой кровью.
Выделяют острое и хроническое кровотечения - в зависимости от скорости развития симптомов. Острое возникает за считаные минуты и отличается большой потерей крови. Другими симптомами, характерными для этого состояния, являются бледность, резкая слабость, учащенное сердцебиение, падение артериального давления. Больному требуется экстренная медицинская помощь.
Хроническое кровотечение обусловлено небольшой, но регулярной кровопотерей, в результате которой развивается анемия.
Возможные причины крови в стуле
Кровь в стуле всегда является симптомом, а не заболеванием. По ее цвету можно определить, в каком отделе желудочно-кишечного тракта развилось кровотечение. В зависимости от этого выделяют следующие причины появления крови в стуле:
- Кровь алого цвета, не смешанная с калом, может свидетельствовать о трещине кожи или слизистой перианальной области. Появление крови сопровождается интенсивной болью при дефекации. Состояние может развиться вне зависимости от возраста пациента. Часто трещины возникают при длительных и частых запорах в результате травмирования слизистой оболочки конечного отдела прямой кишки и кожи перианальной области твердыми каловыми массами. У детей причиной трещин могут быть аллергические реакции на белок коровьего молока, т.к. жидкий кал постоянно раздражает кожу и слизистую. Схожая ситуация отмечается и при лактазной недостаточности. Трещины также могут появиться при неправильной технике постановки клизм.
- Темно-красная кровь, которая не смешивается с каловыми массами, часто является симптомом геморроя – заболевания, характеризующегося варикозным изменением вен заднего прохода и прямой кишки с образованием геморроидальных узлов. Происходит это при застое крови вследствие малой двигательной активности, избыточного веса, запоров, во время беременности. При геморрое кровь появляется, как правило, после опорожнения кишечника. Часто больные предъявляют жалобы на зуд в перианальной области, жжение, могут пальпироваться расширенные геморроидальные узлы (под кожей в области ануса в виде небольших на ощупь шариков эластичной консистенции).
Инфекции вызывают стремительное обезвоживание организма, поэтому пациенту требуется лечение в условиях инфекционного стационара.
Причиной массивной кровопотери может служить язва желудка или 12-перстной кишки, кровотечение из варикозно-расширенных вен пищевода при циррозе печени, распад опухоли желудка, поражение при отравлении едкими и деструктивными ядами.
- малоподвижный образ жизни, провоцирующий застой крови в венозных сплетениях прямой кишки и нарушение пассажа кала по кишечнику и приводящий к развитию запоров и геморроя;
- избыточный вес;
- малое количество клетчатки в рационе;
- злоупотребление алкоголем и кофе;
- женский пол (беременность и роды являются фактором риска развития запоров и геморроя);
- введение прикорма грудным детям – при резкой смене рациона у младенцев могут развиться запоры и инвагинации;
- анальный секс – приводит к травмированию слизистой прямой кишки и образованию хронических трещин;
- инфицирование вирусом папилломы человека увеличивает риск формирования папиллом перианальной области;
- злокачественные новообразования желудочно-кишечного тракта у членов семьи.
Диагностика и обследования при наличии крови в стуле
-
Общий анализ крови (для выявления признаков анемии при скрытых кровотечениях).
Синонимы: ОАК. CBC without differential. Краткая характеристика исследования Общий анализ крови Кровь состоит из жидкой части (плазмы) и клеточных, форменных элементов (эритроциты, лейкоциты, тромбоциты). Состав и концентрация клеточных элементов в крови меняются при различных физио.
Кровь в кале может иметь различные оттенки – от ярко-алого до практически чёрного цвета, в зависимости от того, что послужило причиной её появления. Неприятные симптомы появляются у взрослых в любом возрасте, чаще всего они сигнализируют о тяжёлых заболеваниях, поэтому нужно пройти обследование, начать медикаментозную терапию.

Причины появления кала с кровью
Фекалий с кровянистыми вкраплениями появляются из-за нарушения структуры слизистых, сосудов и мышечной ткани органов пищеварительного тракта. Не всегда кровь видна явно – часто пациенты обращаются к специалистам совсем с другими проблемами, но результаты диагностики показывают наличие скрытой крови.
Причины выделения кровянистых вкраплений вместе с калом
| Цвет сгустков | Возможные причины |
| Алая кровь, отпечатывается на туалетной бумаге, белье | Очаг воспаления расположен недалеко от заднего прохода |
| Жидкий стул с вкраплениями крови | При отравлении, кишечных инфекционных заболеваниях |
| Тёмно-красные прожилки и сгустки | Воспаление происходит в верхних отделах ЖКТ |
| Тёмные сгустки с неприятным запахом, бордовая кровь | Очаг кровотечения расположен в средних отделах желудочного тракта |
| Чёрные выделения мажущего характера | Варикоз пищевода |
| Положительный анализ на скрытую кровь | Злокачественные и доброкачественные опухоли, заражение глистами |
Кровянистые прожилки могут появляться при длительном приёме антибиотиков как побочное явление препарата, сильно изменить окрас каловых масс могут лекарственные средства с железом, висмутом.
После употребления свёклы, томатов, черники и смородины в кале часто остаются непереработанные кусочки, которые внешне схожи с кровянистыми вкраплениями. Кровь в фекалиях может появляться и после употребления острой пищи – на фоне сильного раздражения желудка лопаются сосуды.
При каких патологиях в фекалиях присутствуют прожилки крови
При нормальном движении кала наличие кровянистых частиц в фекалиях свидетельствует о проблемах в районе сигмовидной, прямой кишки, анальной области. Как выглядят опасные примеси в испражнениях, можно увидеть на фото.


От чего бывает кровь в кале:
- Трещины заднего прохода, образуются при длительном запоре, сильном напряжении, если кал очень твёрдый. Поверхность фекалий покрыта светлой свежей алой кровью, заболевание протекает без боли и других неприятных симптомов.
- При геморрое кровь присутствует на поверхности и внутри испражнений. Человека может беспокоить ощущения присутствия инородного предмета в анусе, сильный зуд, на поздних этапах развития болезни появляется боль, жжение.
- При неспецифическом колите на фоне иммунологических патологий появляются язвенные образования на слизистой толстого кишечника, появляется кровянистая слизь, гной в испражнениях. Дополнительная симптоматика – лихорадочные состояния, диарея, дискомфорт в средней части живота.
- Злокачественные опухоли в сигмовидной или прямой кишке – появляются признаки сильной интоксикации, резко снижается вес.
- Болезнь Крона – воспаление тонкого кишечника иммунного характера, развивается на фоне нервного переутомления, курения, пищевой аллергии, наследственного фактора. Стул жидкий, позывы частые, присутствует кровавая слизь, гной, температура повышена, появляются язвы на слизистой рта, сыпь, ухудшается зрение.
- Кишечные инфекции – стафилококки, сальмонеллы, клебсиеллы, энтеровирусы, ротавирусы могут спровоцировать появление поноса с примесью крови. Подобная диарея наблюдается и при заражении амёбами, шистосомами. Помимо диспепсических расстройств, появляется кожная сыпь, повышаются температурные показатели.
При атеросклерозе артерий развивается ишемический колит – появляется острая боль, сильные кровотечения при дефекации. Первая помощь – 1–2 таблетки Нитроглицерина.
Чёрный стул с кровью – что это значит
Симптомы появляются при возникновении источника кровотечений в начальных отделах пищеварительного тракта – кислоты, микроорганизмы, ферменты воздействуют на эритроциты, кровь становится темнее, обнаружить её невооружённым взглядом не всегда получается, такое явление называется мелена. В любом случае появления подобных сгустков крови сопровождается головокружением, повышенной утомляемостью, кожа становится бледной.
Причины появления скрытой крови:
- Язва желудка или двенадцатипёрстной кишки. Заболевание сопровождается болью в верхнем отделе живота, тошнотой, отрыжкой, дискомфорт усиливается после еды или при длительных перерывах между приёмами пищи, кал жидкий, кровь присутствует практически чёрная, рвотные массы по консистенции напоминают кофейную гущу.
- Прободение язвы – кинжальная боль в правом боку, обильный холодный, учащенный сердечный ритм, лихорадка.
- Дивертикулёз, опухоли и язвы в пищеводе. Примесь крови появляются не только в фекалиях, но и в рвотных массах.
- Злокачественные и доброкачественные новообразования в пищеводе, желудке, двенадцатипёрстной кишке. При раке желудка у человека появляется непереносимость мясной пищи, он быстро насыщается даже небольшими порциями, наблюдается резкое снижение веса. Рак кишечника сопровождается следующими симптомами – часты ложные позывы к дефекации, урчание в животе, понос чередуется с запорами, кал лентовидный с кровью.
- Травмы органов брюшной полости.
- Туберкулёз кишечника.
- Цирроз печени – часто становится причиной появления варикоза вен пищевода. Каловые массы напоминают дёготь, сильные боли после приёма пищи, снижение артериальных показателей, рвота с примесями крови, горький привкус во рту, сосудистая сетка в области живота.
- Болезни поджелудочной железы – рак, киста, панкреонекроз. Протекают на фоне диспепсических расстройств, сильной интоксикации.
Кровь в кале у женщин
Чисто женская причина кровянистого стула – эндометриоз, появляется тянущая боль в поясничном отделе и животе, усиливается во время испражнения. Подобные симптомы могут быть и последствием лучевой терапии – диарея сменяется запором, в фекалиях появляется слизь, немного крови.
От чего появляется кал с примесью крови у женщин:
- Выделение крови при дефекации часто бывает в послеродовой период – обостряется геморрой, образуются анальные трещины, что связано с сильной потужной деятельностью, твёрдым калом. Боль отсутствует, но процесс заживления микротравм сопровождается сильным зудом.
- Перед месячными происходит обострение геморроя, поэтому слизь с кровью в кале часто появляется в эти дни у женщин.
- Во время месячных красная слизь в фекалиях – следствие эндометриоза. Псевдо эндометрий располагается в различных органах мочеполовой системы, зависим от гормонов – с наступлением месячных начинает кровоточить как обычный эндометрий в матке.
- Тёмная кровь может свидетельствовать о полипах, опухолях, язве.
При беременности сукровица в испражнениях – частое явление, матка увеличивается в размерах, давит на органы пищеварительного тракта, нередко процесс вынашивания ребёнка сопровождается варикозом промежности. Но в III триместре женщине следует внимательно относиться к подобным симптомам, поскольку они могут быть следствием сильных кровотечений, поэтому лучше обратиться к врачу, особенно если живот болит, тянет, возникают проблемы с сердечным ритмом и давлением. Обильная кровопотеря опасна для ребёнка – он страдает от нехватки питательных веществ и кислорода.
Гендерная причина появления примеси крови в кале у мужчин – рак предстательной железы, по мере развития заболевания опухоль растёт, начинает травмировать стенки кишечника время опорожнения.
Причины появления стула с кровью у ребёнка
Заболевания пищеварительного тракта возникают у ребёнка так же часто, как и взрослых, у грудничков заболевания ЖКТ встречаются даже чаще, поскольку их система ещё не полностью сформирована.
У детей младше 12 месяцев причиной появления крови в испражнениях может быть дисбактериоз – на фоне постоянного воспаления тонкие сосуды повреждаются. Заболевание сопровождается рядом характерных симптомов – сильные колики, повышенное газообразование, вздутие, стул пенистой консистенции.
Важно! Кровянистые прожилки часто появляются при кишечной непроходимости, это заболевание крайне опасно для детей. Болезнь не всегда сопровождается длительным отсутствием дефекации, иногда наблюдается частый жидкий понос с кровянистой слизью, количество крови постоянно увеличивается.
Ещё одна причина – анальные трещины, образуются после сильного запора, часто кровь появляется как следствие заражения глистами, амёбами, при аллергии на молочный белок, цитрусовые плоды, глютен, красители и ароматизаторы.
К какому врачу обратиться?
Если болит живот, тошнит, появляется различны кровянистые вкрапления – необходимо посетить проктолога. На основании осмотра и результатов диагностики, может потребоваться консультация гастроэнтеролога, гинеколога, уролога, андролога, онколога.
Диагностика при крови в кале
Чтобы определить причины появления кровянистого стула, используют различные методы диагностики. На начальном этапе проктолог осматривает состояние ануса, проводит ректальное исследование сфинктера, слизистой.
Какие методы используют в диагностике:
- общий, биохимический анализ крови – позволяет увидеть наличие воспалительного процесса, признаки анемии;
- копрограмма – проводят для выявления яиц глистов, скрытой крови;
- ректороманоскопия – позволяет распознать проблемы в толстом кишечнике;
- рентген, УЗИ органов пищеварительной системы;
- колоноскопия;
- гастроскопия – делают при подозрении на наличие заболеваний верхних отделов ЖКТ.
Как лечить
Поскольку причин появления кровянистого стула много, назначать лечение врач может только после получения результатов анализов. Но практически всегда, помимо медикаментозной терапии, пациенту прописывают специальную лечебную диету.
Какие группы лекарственных средств применяют для лечения:
- ректальные свечи – Вольтарен, суппозитории с маслом облепихи, помогают при геморрое;
- венотоники – Венолан, Троксерутин, таблетки необходимы для устранения признаков варикоза;
- глюкокортикостероиды – Преднизолон;
- противоопухолевые средства – Капецитабин;
- Сульфасалазин и его производные – используют для устранения проявлений болезни Крона;
- антибиотики – Метронидазол, Ципрофлоксацин, Цефалоспорин, Бактрим;
- противовирусные препараты, интерфероны – Арбидол, Кипферон;
- противогельминтные лекарственные средства – Празиквантел;
- кровоостанавливающие средства – Викасол, Фибриноген;
- иммуномодуляторы – Фторафур;
- пробиотики, пребиотики – Бифидумбактерин, Лактобактерин, Аципол, Хилак-Форте.
Появление следов крови в кале – признак многих серьёзных заболеваний. Однократное появление неприятных симптомов без боли и дискомфорта не должно вызывать особого опасения, но если кровянистый стул сопровождается повышением температуры, резями, слабостью, тошнотой и рвотой, то без квалифицированной медицинской помощи не обойтись.
Читайте также:

