Неправильное утверждение характерным осложнением сыпного тифа является
Обновлено: 25.04.2024
450. Характерный для сыпного тифа симптомом Говорова-Годелье проявляется всеми следующими изменениями, кроме:
- 1. Затруднения при высовывании языка
- 2. Толчкообразных движения языка
- 3. Гнусавости голоса
- 1. Тетрациклинов
- 2. Левомицетина
- 3. Пенициллина
- 1. острое начало болезни
- 2. наличие признаков менингоэнцефалита
- 3. множественная розеоло-петехиальная сыпь на туловище
- 4. желтуха
- 5. увеличение печени и селезенки
- 1. Провачека
- 2. Музера
- 3. Акари
- 4. Бернета
- 5. Киари
- 1. Больной человек
- 2. Клещи
- 3. Домашние животные
- 4. Грызуны
- 5. Все перечисленные
- 1. Развитие пролиферативно-деструктивного эндоваскулита
- 2. Риккетсиемию
- 3. Токсинемию
- 4. Образование специфических сыпнотифозных гранулем и узелков Попова- Давыдовского
- 5. Все перечисленное
- 1. Острая сердечно-сосудистая недостаточность
- 2. Миокардит
- 3. Психоз
- 4. Тромбофлебиты
- 5. Все перечисленное
- 1. Риккетсии Музера
- 2. Риккетсии Провачека
- 3. Риккетсии Бернета
- 4. Риккетсии Конори
- 1. Грызуны
- 2. Птицы
- 3. Клещи
- 4. Млекопитающие
- 5. Все перечисленные
- 1. Фекально-оральный
- 2. Воздушно-капельный
- 3. Трансмиссивный
- 4. Контактный
- 5. Все перечисленные
- 1. Лихорадка
- 2. Наличие первичного аффекта
- 3. Сыпь
- 4. Регионарный лимфаденит
- 5. Все перечисленные
Gee Test
Система подготовки к тестам и средство для проверки своих знаний. Инструмент для тестирования студентов и школьников.
Возвратный тиф – заболевания группы спирохетозов, включающие эпидемическую (вшивую) и эндемическую (клещевую) возвратные лихорадки. Основными признаками возвратного тифа служат множественные лихорадочные приступы, чередующиеся с интервалами апирексии. Также отмечается выраженная интоксикация, кожные высыпания, гепатоспленомегалия, легкая желтушность кожных покровов и склер. Решающее значение для подтверждения диагноза возвратного тифа имеет обнаружение спирохет в крови больного. Этиотропная терапия возвратного тифа проводится антибактериальными препаратами (пенициллином, тетрациклином, эритромицином, левомицетином, ампициллином).
Общие сведения

Причины возвратного тифа
Вшивый возвратный тиф (возвратная вшивая лихорадка) – эпидемический спирохетоз, возбудителем которой служит Borrelia reccurentis (спирохета Обермейера). Она имеет спиралевидную форму с 4-8 завитками, высокую подвижность, длину 10-30 мкм и толщину 0,3-0,5 мкм. По своему характеру вшивый тиф является антропонозом, при котором источником инфекции выступает больной человек. Эпидемическую опасность больной представляет, главным образом, в лихорадочный период, когда концентрация возбудителей в крови достигает своего пика. Переносчиками инфекции служат вши – в большинстве случаев платяные, реже - головные и лобковые. При кровососании спирохеты попадают в организм вшей, где в гемолимфе происходит размножение возбудителей возвратного тифа.
Заражение здорового человека возможно только при раздавливании инфицированного насекомого и попадании спирохет на участки поврежденного кожного покрова с расчесами, ссадинами и другими микротравмами. Распространению вшивого возвратного тифа способствуют неблагоприятные санитарно-гигиенические условия, большая скученность и массовая завшивленность населения (например, в ночлежных домах, тюрьмах, казармах). В периоды войн возвратный тиф принимал характер эпидемий. В настоящее время на территории России возвратный тиф ликвидирован, однако не исключается вероятность его завоза из некоторых стран Азии, Африки и Америки.
Клещевой возвратный тиф (возвратная клещевая лихорадка) – эндемический (природно-очаговый) спирохетоз, вызываемый примерно 20 видами спирохет рода Borrelia, распространенных в различных районах земного шара. По своим биологическим и морфологическим свойствам эти возбудители схожи со спирохетами Обермейера. Источником распространения инфекции выступают грызуны, а переносчиками - клещи рода Ornithodoros, в организме которых спирохеты сохраняются пожизненно и даже могут передаваться потомству. Человек заболевает клещевым возвратным тифом после укуса инфицированных клещей. Возбудители клещевого возвратного тифа присутствуют в крови больного, как во время лихорадки, так и в безлихорадочный период. Заболевание распространено в странах Азии, Африки, Латинской Америки, Европы (в Испании, Португалии, на юге Украины) и др. Для клещевого возвратного тифа эпидемии не характерны.
Симптомы вшивого возвратного тифа
После истечения инкубационного периода (в среднем 3-14 дней) внезапно развивается подъем температуры до 39-40 °С, сопровождающийся кратковременным ознобом и жаром. В разгар лихорадочного приступа выражены слабость, бессонница, головные боли, артралгии, боли в икроножных мышцах. На высоте лихорадки отмечается гиперемия лица, инъекция сосудов склер, признаки конъюнктивита. Могут возникать кожные высыпания, имеющие характер петехий, розеол или макул; носовые кровотечения. Практически с первых дней возвратного тифа селезенка и печень увеличиваются в размерах; примерно на 2-3 сутки появляются желтушность кожных покровов и склер; возникают тошнота, рвота, понос со слизью, олигурия. Первый лихорадочный период при возвратном тифе длится 5-8 дней, после чего наступает период апирексии продолжительностью 1-2 недели.
Между приступами состояние больных улучшается, однако сохраняются слабость, недомогание, снижение аппетита. После периода апирексии, как правило, наступает вторая волна возвратного тифа с теми же клиническими симптомами. Однако длительность повторного приступа сокращается до 3-4 дней, а безлихорадочный интервал, напротив, удлиняется. Обычно приступы вшивой возвратной лихорадки повторяются 3-5 раз, с каждым разом становясь короче и легче предыдущего.
К числу наиболее грозных осложнений возвратного тифа принадлежит разрыв селезенки с летальным внутренним кровотечением. Также опасно развитие желчного тифоида, который может протекать по тифоидному или септическому варианту. Тифоидной вариант характеризуется выраженной желтухой, профузным поносом, геморрагической сыпью, повышением температуры в период апирексии. Септический вариант протекает с развитием многочисленных абсцессов внутренних органов, миокардита, пневмонии, остеомиелита. При развитии желчного тифоида часты летальные исходы. Заболевание возвратным тифом во время беременности провоцирует самопроизвольные аборты, преждевременные роды, маточные кровотечения. Среди прочих осложнений возвратного тифа встречаются иридоциклиты, гнойные отиты, невриты слухового нерва, диффузные бронхиты, очаговые пневмонии и пр. Иммунитет нестойкий, возможны повторные заражения вшивым возвратным тифом.
Симптомы клещевого возвратного тифа
Патогномоничным признаком клещевого возвратного тифа служит возникновение в месте укуса клеща первичного аффекта, представляющего собой мелкую папулу в окружении геморрагического ободка. Инкубационный период длится 5-15 дней. Заболевание также манифестирует с острой лихорадки и выраженного интоксикационного синдрома, которые сохраняются 1-4 дня. В конце лихорадочного периода температура критически падает, и наступает период апирексии. Общее количество приступов может достигать 10 и более; длительность безлихорадочных периодов различна – от нескольких дней до 3-4 недель.
В целом, несмотря на длительное течение (2-3 месяца), заболевание переносится легче, чем вшивый возвратный тиф: приступы короче, периоды апирексии длиннее, гепатоспленомегалия выражена в меньшей степени. После перенесенного клещевого возвратного тифа у местного населения формируется длительный и прочный иммунитет; при прекращении естественной иммунизации (повторных укусов клещей) может развиться повторное заболевание. Осложнения после возвратного тифа возникают реже и практически никогда не приводят к летальным исходам. Среди них обычно преобладают иридоциклит, кератит, увеит; в отдельных случаях развиваются менингит, энцефалит.
Диагностика и лечение возвратного тифа
Первичная клиническая диагностика основывается на эпидемиологических данных и характерной симптоматике. При распознавании клещевого возвратного тифа первостепенное значение имеет обнаружение первичного аффекта в месте укуса клеща. Для подтверждения диагноза проводится лабораторная диагностика: обнаружение спирохет в крови больного на высоте приступа (при вшивом тифе), в лихорадочный и безлихорадочный период (при клещевом тифе).
В качестве основного используется метод толстой капли или микроскопии мазка крови, дополнительно - реакция связывания комплемента, реакция преципитации, реакция нагрузки спирохет тромбоцитами и др. Для диагностики клещевого возвратного тифа иногда применяется биологическая проба - заражение кровью пациента морских свинок. Возвратный тиф необходимо дифференцировать от малярии, бруцеллеза, лептоспироза, гриппа, болезни Лайма, сыпного тифа, сепсиса, лихорадки денге.
В качестве этиотропной терапии возвратного тифа используются антибактериальные препараты: пенициллин, эритромицин, тетрациклин, хлорамфеникол или ампициллин курсом 5-7 дней. Противомикробная терапия позволяет быстро купировать лихорадочный приступ и предупредить рецидивы заболевания. Дополнительно проводится патогенетическое и симптоматическое лечение, дезинтоксикационная терапия.
Профилактика возвратного тифа
Иммунизация против возвратного тифа не разработана. В предупреждении вспышек вшивой лихорадки большое значение имеет борьба с педикулезом, улучшение санитарно-гигиенических условий проживания населения, выявление и госпитализация больных, проведение дезинфекционных и дезинсекционных мероприятий в очаге. Неспецифическая профилактика клещевого возвратного тифа требует уничтожения орнитодоровых клещей и грызунов, защиту от укусов клещей в эндемических очагах с помощью специальной одежды и репеллентов.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Брюшной тиф: причины появления, симптомы, диагностика и способы лечения.
Определение
Брюшной тиф – это острое инфекционное заболевание, проявляющееся лихорадкой и симптомами интоксикации. Его возбудителями являются бактерии Salmonella Typhi, которые обнаруживаются в воде, мясных и молочных продуктах. В организме человека бактерии начинают выделять эндотоксин, который вызывает симптомы заболевания.
Бактерии чрезвычайно устойчивы к неблагоприятным факторам окружающей среды, резким перепадам температуры, но при этом они погибают при кипячении.
Причины появления брюшного тифа
Источниками инфекции чаще всего являются больные люди или носители бактерий.
Механизм передачи – фекально-оральный, возбудитель выделяется в окружающую среду с мочой, фекалиями, зачастую бактерии остаются на плохо вымытых руках и попадают через продукты питания в рот.
Редко и в основном среди детей болезнь может распространяться контактно-бытовым путем - через посуду и предметы гигиены. Значимую роль в распространении брюшного тифа играют мухи, которые разносят микрочастицы фекалий на лапках, поэтому пик заболеваемости приходится на летне-осенний период.
Брюшной тиф встречается повсеместно, но больше всего он распространен в странах с плохой санитарной обстановкой и низким уровнем гигиены, в перенаселенных городах с отсутствием доступа к чистой питьевой воде.
Классификация заболевания
Существует три формы течения болезни:
- Типичное течение. Характеризуется медленно нарастающей лихорадкой, тяжелыми симптомами интоксикации, типичными поражениями желудочно-кишечного тракта и кожных покровов.
- Атипичное течение:
- стертая форма (заболевание протекает легче, лихорадка может отсутствовать, симптомы поражения желудочно-кишечного тракта выражены слабо);
- бессимптомная форма (симптомов нет совсем, но в крови выявляются специфические антитела);
- носительство Salmonella Typhi.
- Редкие формы (пневмотиф, менинготиф, нефротиф, колотиф, аппендикотиф, холангиотиф, тифозный гастроэнтерит).
По характеру течения выделяют:
- Циклический брюшной тиф (наиболее часто встречающийся вариант) - характеризуется циклическими патологическими изменениями в кишечнике в среднем в течение 6 недель. Цикл проходит стадии от постепенного формирования язв на слизистой кишечника до полного их заживления и выздоровления больного.
- Рецидивирующий брюшной тиф (встречается в 10–15% случаев) - характеризуется возобновлением симптоматики после периода нормализации температуры в течение не менее 14 дней. В среднем наблюдается до 5 рецидивов, но протекают они легче первого проявления болезни.
Симптомы брюшного тифа
Симптомы брюшного тифа обычно развиваются через 1-2 недели после заражения человека бактериями Salmonella typhi.
При типичном течении заболевания выделяют начальный период, который длится около недели и характеризуется ежедневно нарастающей лихорадкой (температура тела до 40–40,5оС) и симптомами интоксикации.
К симптомам интоксикации относят головную боль, слабость и повышенную утомляемость, боль в мышцах, потливость, потерю аппетита и веса, нарушение сна.
В ряде случаев отмечается снижение артериального давления, появляются сухой кашель, болезненность в нижних отделах живота и запор.
В разгар болезни пациенты жалуются на заторможенность, сонливость, оглушенность. Характерными симптомами являются бледность кожи и одутловатость лица.
Поражение желудочно-кишечного тракта проявляется белым налетом и отечностью языка. В животе отмечается характерное урчание, болезненность, вздутие, стул становится жидким, зеленоватым.
На 8–10-й день болезни на коже груди, живота, реже на конечностях появляется красноватая сыпь.
Острая стадия заболевания продолжается около 1–2 недель.

В период выздоровления к больному возвращается аппетит, нормализуется сон. Однако остается выраженная слабость, эмоциональная неустойчивость. Длительное время может сохраняться субфебрильная температура тела (не выше 37,5оС).
Диагностика брюшного тифа
Установление диагноза начинается с осмотра больного, сбора жалоб, истории болезни, обязательного учета предыдущих поездок, контактов с заболевшими людьми, употребления зараженных продуктов питания.
Для подтверждения диагноза врач назначит лабораторные и инструментальные методы обследования:
-
Клинический анализ крови с развернутой лейкоцитарной формулой (помогает выявить воспалительные изменения).
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
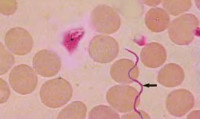
Сыпной тиф — группа инфекционных заболеваний, вызываемых бактериями риккетсиями, общее острое инфекционное заболевание, передающееся от больного человека к здоровому через вшей. Характеризуется специфической сыпью, лихорадкой, поражения нервной и сердечно-сосудистой систем. Различают две формы заболевания: эпидемический сыпной тиф и эндемический сыпной тиф.
Эпидемиология
В настоящее время высокая заболеваемость сыпным тифом сохранилась лишь в некоторых развивающихся странах. Однако многолетнее сохранение риккетсий у ранее переболевших сыпным тифом и периодическое появление рецидивов в виде болезни Брилля—Цинссера не исключает возможность эпидемических вспышек сыпного тифа. Это возможно при ухудшении социальных условий (повышенная миграция населения, педикулез, ухудшение питания и др.).
Эпидемический сыпной тиф, известный также как классический, европейский или вшивый сыпной тиф, корабельная или тюремная лихорадка, вызывается риккетсиями Провачека, Rickettsia prowazekii (по имени описавшего их чешского ученого).
Патогенез
Воротами инфекции являются мелкие повреждения кожи (чаще расчесы), уже через 5—15 мин риккетсии проникают в кровь. Основной формой поражения сосудов является бородавчатый эндокардит. С поражением сосудов связаны не только клинические изменения со стороны центральной нервной системы, но и изменения кожи (гиперемия, экзантема), слизистых оболочек, тромбоэмболические осложнения и др.
После перенесенного сыпного тифа остается довольно прочный и длительный иммунитет. У части реконвалесцентов это нестерильный иммунитет, так как риккетсии Провачека могут десятилетиями сохраняться в организме и при ослаблении защитных сил организма обусловливать отдаленные рецидивы в виде болезни Брилля. Кроме того, при наличии завшивленности больные болезнью Брилля-Цинссера могут служить источником инфекции, что может стать инициирующей искрой для новой эпидемии сыпного тифа.
Клиническая картина
Укус зараженной вши непосредственно не приводит к инфицированнию; заражение происходит при расчесывании, то есть втирании в место укуса выделений кишечника вши, богатых риккетсиями. Инкубационный период при сыпном тифе продолжается 10-14 дней. Начало болезни внезапное и характеризуется ознобом, лихорадкой, упорной головной болью, болью в спине. Через несколько дней на коже, сначала в области живота, появляется пятнистая розовая сыпь. Сознание больного заторможено (вплоть до комы), больные дезориентированы во времени и пространстве, речь их тороплива и бессвязна. Температура постоянно повышена до 40°C и резко снижается примерно через две недели. Во время тяжелых эпидемий до половины заболевших могут погибнуть. Лабораторные тесты (реакция связывания комплемента и реакция Вейля — Феликса) становятся положительными на второй неделе заболевания.
Осложнения
Риккетсии Провачека паразитируют в эндотелии сосудов, в связи с этим могут возникать различные осложнения — тромбофлебиты, эндартерииты, тромбоэмболия легочных артерий, кровоизлияние в мозг, миокардиты. При антибиотикотерапии, когда очень быстро проходят все проявления болезни, и даже при легких формах болезни почти единственной причиной гибели больных являются тромбоэмболии легочной артерии. Как правило, это происходило уже в периоде выздоровления, при нормальной температуре тела. Нередко осложнение провоцировалось увеличением двигательной активности человека.
Диагноз
Диагноз спорадических случаев в начальный период болезни (до появления типичной экзантемы) очень труден. Серологические реакции становятся положительными также лишь с 4—7-го дня от начала болезни. Во время эпидемических вспышек диагноз облегчается эпидемиологическими данными (сведения о заболеваемости, наличии завшивленности, контакт с больными сыпным тифом и др.).
Лечение
Основным этиотропным препаратом в настоящее время являются антибиотики тетрациклиновой группы, при непереносимости их эффективным оказывается и левомицетин (хлорамфеникол).
В 1942 году А. В. Пшеничнов разработал эффективную вакцину для профилактики сыпного тифа.
Широкое применение вакцины в СССР позволило предотвратить эпидемию тифа в действующей армии и в тылу во время Великой отечественной войны.
Прогноз
До введения в практику антибиотиков прогноз был неблагоприятным, многие больные умирали. В настоящее время при лечении больных тетрациклинами (или левомицетином) прогноз благоприятный даже при тяжелом течении болезни. Летальные исходы наблюдались очень редко (менее 1 %), а после введения в практику антикоагулянтов летальных исходов не наблюдается.
Профилактика
Для профилактики сыпного тифа большое значение имеет борьба со вшивостью, ранняя диагностика, изоляция и госпитализация больных сыпным тифом, необходима тщательная санитарная обработка больных в приемном покое стационара и дезинфекция одежды больного.

657. Какой из перечисленных тестов является наиболее информативным для диагностики острого вирусного гепатита?
- 1. активность АлАТ в крови
- 2. уровень билирубина в сыворотке крови
- 3. белково-осадочные пробы
- 4. протеинограмма
- 5. уробилин в моче
- 1. вакциной против гепатита В
- 2. иммуноглобулином против гепатита В
- 3. нормальным иммуноглобулином человека
- 4. интерфероном
659. В преджелтушном периоде вирусного гепатита А чаще наблюдаются 1) лихорадка 2) недомогание 3) отсутствие аппетита, кашель, насморк 4) боли в суставах
- 1. верно 1,2,3
- 2. верно 2,3,4
- 3. верно 3,4,5
- 4. верно 1,2,5
- 5. верно 1,3,5
- 1. с вирусным гепатитом А
- 2. с вирусным гепатитом В
- 3. с вирусным гепатитом В с присоединившейся d - инфекцией
- 1. вируса простого герпеса
- 2. вируса ветряной оспы
- 3. вируса натуральной оспы
- 4. вируса опоясывающего лишая
- 5. вируса инфекционного мононуклеоза
- 1. постоянная локализация участков поражения
- 2. значительно выраженные общетоксические признаки
- 3. наиболее частая локализация сыпи на лице и гениталиях
- 4. выраженные рубцовые изменения в месте поражения кожи и слизистых оболочек
- 1. бисептол
- 2. ацикловир (виролекс)
- 3. донорский иммуноглобулин
- 1. гектическая лихорадка, ознобы
- 2. сильный кашель с вязкой слизисто-гнойной мокротой
- 3. большое количество зловонной мокроты
- 4. сливные инфильтраты преимущественно в нижних отделах легких на рентгенограммах
- 5. склонность очагов поражения к распаду
- 1. болезнь возникает в результате реинфекции
- 2. заболевание является следствием рецидива латентной инфекции
- 3. заболевание отличается от сыпного тифа более тяжелым течением и неблагоприятным прогнозом
- 1. розеолезно-петехиальная сыпь
- 2. папулезная сыпь
- 3. уртикарная сыпь
- 4. энантема на мягком небе
- 5. возникновение свежих элементов сыпи в течение всего лихорадочного периода болезни
- 1. больные гемофилией
- 2. пациенты центров гемодиализа
- 3. новорожденные от ВИЧ - позитивных матерей
- 4. наркоманы, использующие внутривенное введение наркотиков
- 5. половые партнеры ВИЧ - инфицированных пациентов
- 6. мужчины-гомосексуалисты и бисексуалы
- 7. реципиенты крови и тканей
- 1. ) витилиго
- 2. рецидивирующий опоясывающий лишай
- 3. кандидомикоз кожи и слизистых оболочек
- 4. папилломатоз
- 5. саркома Капоши
- 1. длительной лихорадки, потери массы тела
- 2. лимфаденопатии
- 3. жидкого стула
- 4. процессов, вызванных присоединением оппортунистических инфекций
- 5. пигментного гепатоза
670. К основным оппортунистическим инфекциям по отношению к ВИЧ-инфекции принадлежат все перечисленные, кроме
- 1. глубоких микозов
- 2. криптоспоридиоза
- 3. цитомегаловирусной инфекции
- 4. токсоплазмоза
- 5. малярии
- 1. больные люди
- 2. грызуны
- 3. сельскохозяйственные животные
- 4. кровососущие насекомые
- 1. эритромицин
- 2. пенициллин
- 3. гентамицин
- 4. нормальный иммуноглобулин человека
- 5. специфический иммуноглобулин
- 1. инфекционно-токсический шок
- 2. пневмония
- 3. менингит
- 4. острая почечная недостаточность
- 5. острая печеночная недостаточность
- 1. аэрогенный механизм заражения
- 2. фекально-оральный механизм заражения
- 3. контактно-бытовой путь передачи возбудителя
- 4. зимне-весенняя сезонность заболеваемости
- 5. летне-осенняя сезонность заболеваемости
675. Укажите наиболее информативный метод лабораторной диагностики брюшного тифа на первой неделе заболевания
- 1. посев крови на желчный бульон
- 2. посев испражнений
- 3. посев мочи
- 4. посев желчи
- 5. РНГА с сальмонеллезным антигеном S.typhi
- 1. кишечное кровотечение
- 2. абсцесс печени
- 3. перфоративный перитонит
- 4. экссудативный перитонит
- 5. эндокардит
678. Укажите симптомы позволяющие предположить развитие кишечного кровотечения у больного брюшным тифом
- 1. тахикардия
- 2. повышение температуры тела
- 3. бледность слизистых оболочек
- 4. артериальная гипертония
- 5. дегтеобразный стул
- 1. наблюдение за контактными лицами в течение 25 дней
- 2. бактериологические исследования испражнений контактных лиц
- 3. бактериологические исследования крови контактных лиц
- 4. дезинфекция помещения хлорсодержащими средствами
- 5. назначение контактным лицам антибиотиков с целью профилактики заболевания
- 1. острое начало
- 2. инкубационный период от 1 до 2 недель
- 3. интоксикационный синдром
- 4. инкубационный период от 2-6 часов до 2-3 дней
- 5. диарея толстокишечного типа
- 1. инфекционно-токсический шок
- 2. гиповолемический шок
- 3. острая почечная недостаточность
- 4. менингит
- 5. пневмония
- 1. увеличение печени и слезенки
- 2. многократная большеобьемная диарея
- 3. тонические судороги
- 4. формирование вторичных септикопиемических очагов
- 5. геморрагическая сыпь
683. Что из перечисленного целесообразно использовать для лечения гастроинтестинальной формы сальмонеллеза средней тяжести?
- 1. промывание желудка солевым раствором
- 2. питье большого количества воды
- 3. питье глюкозо-солевого раствора
- 4. инфузионная терапия солевым раствором
- 5. прием левомицетина
- 6. прием энтеросорбентов
684. С каким заболеванием чаще всего приходится дифференцировать генерализованную форму сальмонеллеза?
- 1. с кишечным иерсиниозом
- 2. с бруцеллезом
- 3. с токсоплазмозом
- 4. с брюшным тифом
- 1. вода
- 2. молочные продукты
- 3. кондитерские изделия с кремом
- 4. мясные блюда
- 5. куриные яйца
686. У 50-летнего больного через 2 часа после употребления в пищу мясных консервов домашнего изготовления возникли озноб, головокружение, режущие боли в эпигастральной области, повторная обильная рвота, а спустя 2 часа появился частый жидкий зловонный стул. Сходная, более лёгкая картина болезни наблюдалась у жены больного, которая ела те же консервы.
Читайте также:

