Неправильным утверждением в отношении туляремии является
Обновлено: 25.04.2024
Задание1. Неправильным утверждением в отношении туляремии является:
возбудителем является бактерия, относящаяся к роду бруцелл
источником инфекции является многие виды животных
главным источником являются различные виды грызунов
источником инфекции могут быть некоторые виды грызунов
Задание2. Правильным утверждением в отношении туляремии является:
при туляремии больные люди могут быть источником инфекции
при туляремии возможен трансмиссивный путь передачи инфекции
туляремия относится к антропонозам
туляремией чаще всего болеют работники птицефабрик
Задание3. Для специфической диагностики туляремии применяют:
посев материала из зева и носа на твердые питательные среды
люминисцентную риноцитоскопию смывов из носоглотки
выделение вирусов в культуре тканей
внутрикожную аллергическую пробу
Задание4. Неправильным утверждением в отношении туляремии является:
передача инфекции происходит при контакте с грызунами и их выделениями
заражение возможно при употреблении пищевых продуктов и воды, загрязненных выделениями больных животных
переносчиками инфекции могут быть вши
переносчиками могут быть различные виды клещей
Задание5. Заражение туляремией возможно:
контактным, трансмиссивным, алиментарным путями
контактным, водным, алиментарным, половым, аспирационным путями
контактным, водным, алиментарным, аспирационным и трансмиссивным путями
водным, алиментарным, парентеральным, трансмиссивным путями
алиментарным, трансмиссивным, вертикальным, контактным путями
Задание6. Не характерными симптомами туляремии являются:
гиперемия лица и конъюнктивит
Задание7. Туляремия не может протекать в следующих формах:
Задание8. При туляремии:
инкубационный период составляет 2-3 недели
общая интоксикация выражена слабо
наиболее ярким симптомом является пятнисто-папулезная сыпь
характерным симптомом является лимфаденит
Задание9. Не характерными особенностями бубона при туляремии являются:
спаянность с окружающими тканями в остром периоде болезни
Задание10. Для кожно-бубонной формы туляремии не характерно наличие:
первичного аффекта в виде малоболезненной язвочки
Задание11. Туляремия не протекает в следующих клинических формах:
Задание12. Для глазо-бубонной формы туляремии характерен:
Задание13. Диагноз туляремии не подтверждается:
реакцией непрямой гемагглютинации
биопробой на лабораторных животных
Задание14. Для лечения туляремии не применяют:
Тут вы можете оставить комментарий к выбранному абзацу или сообщить об ошибке.
Туляремия – это острое зоонозное природно-очаговое инфекционное заболевание характеризующееся многообразием путей заражения, соответственно механизму заражения развитием лихорадки, интоксикации, первичных очагов поражения на кожных покровах, конъюнктиве глаз, слизистой ротоглотки, в легких и кишечнике сопровождающихся развитием региональных лимфаденитов и различной степени генерализации процесса (гематогенная диссеминация).
Код(ы) МКБ-10:
| МКБ-10 | |
| Код | Название |
| А21.0 | Язвенная (кожная) форма туляремии |
| А21.1 | Глазная (глазобубонная) форма |
| А21.2 | Легочная форма туляремии |
| А21.3 | Абдоминальная (кишечная) форма |
| А21.7 | Генерализованная форма туляремии |
| А21.8 | Другие формы туляремии |
| А21.9 | Туляремия неуточненная |
Дата разработки протокола: 2017 год.
Сокращения, используемые в протоколе:
| АД | – | артериальное давление |
| АлТ | – | Аланинаминотрансфераза |
| АсТ | – | Аспартатаминотрансфераза |
| АЧТВ | – | активированное частичное тромбопластиновое время |
| в/в | – | Внутривенно |
| в/м | – | Внутримышечно |
| ВГ | – | вирусный гепатит |
| ВОП | – | врач общей практики |
| ВР | – | время рекальцификации |
| ВКА | - | Вторичный кожный аффект |
| ДВС | – | диссеминированное внутрисосудистое свертывание |
| ИВЛ | – | искусственная вентиляция легких |
| ИТШ | – | инфекционно-токсический шок |
| ИФА | – | иммуноферментный анализ |
| КИЗ | – | кабинет инфекционных заболеваний |
| КТ | – | компьютерная томография |
| КЩР | – | кислотно-щелочное равновесие |
| МНО | – | международное нормализованное отношение |
| МРТ | – | магнитно-резонансная томография |
| ОАК | – | общий анализ крови |
| ОАМ | – | общий анализ мочи |
| ОРИТ | – | отделение реанимации и интенсивной терапии |
| ОПП | – | острое повреждение почек |
| ОППН | – | острая печеночно-почечная недостаточность |
| ОЦК | – | объем циркулирующей крови |
| ПМСП | – | первичная медико-санитарная помощь |
| ПЦР | – | полимеразная цепная реакция |
| ПКА | - | Первичный кожный аффект |
| РТГА | – | реакция торможения гемагглютинации |
| РПГА | – | реакция пассивной гемагглютинации |
| УПФ | - | Условно-патогенная флора |
| СЗП | – | свежезамороженная плазма |
| СМЖ | – | спинномозговая жидкость |
| СОЭ | – | скорость оседания эритроцитов |
| СПОН | – | синдром полиорганной недостаточности |
| УЗИ | – | ультразвуковое исследование |
| ЦВД | – | центральное венозное давление |
| ЭКГ | – | Электрокардиография |
Пользователи протокола: врачи скорой неотложной помощи, фельдшеры, врачи общей практики, терапевты, инфекционисты, пульмонологи, хирурги, офтальмологи, дерматовенерологи, анестезиологи-реаниматологи, организаторы здравоохранения.
Категория пациентов: взрослые, беременные.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортных или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+), результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая клиническая практика. |
Классификация
Классификация [6- 18]
Классификация клинико-патогенетическая [18]:
Первично-очаговые формы:
· Язвенная (син. кожная, кожно-бубонная);
· Бубонная;
· Ангинозная (ангинозно-бубонная, ротоглоточная, фарингеальная);
· Коньюнктивальная (син. глазная, глазо-бубонная);
· Легочная (син. пневмоническая);
· Абдоминальная (син. кишечная);
· Смешанная.
Генерализованные формы:
· Первично-генерализованная (син. лихорадочная, первично-септическая, тифоидная);
· Вторично-генерализованная.
Вторично-очаговые формы (развитие вторично-очаговых форм нехарактерно для штаммов туляремии, циркулирующих в Евразии (тип B или holarctica), такое течение характерно для штаммов циркулирующих в Северной Америке (тип А или tularensis)).
· Ангинозная;
· Бубонная;
· Пневмоническая;
· Абдоминальная (кишечная);
· Менингоэнцефалитическая;
· Смешанная;
· Вторично-септическая.
Примечание: в скобках указаны синонимы клинических форм, встречающиеся в литературе.
Классификация клинических форм туляремии основана на патогенезе заболевания с учетом механизма и пути передачи инфекции (Таблица 1):
· первично-очаговые формы протекают как регионарная инфекция (воспалительный процесс) в месте внедрения возбудителя (входных ворот);
· первично-генерализованная форма – протекает в виде генерализованной инфекции (бактериемии) без эпизода первично-очаговых проявлений, когда возбудитель сразу попадает в кровь (при массивном инфицировании и/или иммунодефицитном состоянии);
· вторичная генерализация – в виде генерализованной инфекции (бактериемии) развивается на фоне любой из первично-очаговых форм;
· вторично-очаговые формы развиваются вслед за и как результат генерализации инфекции с формированием вторичных очагов в органах и тканях.
Таблица 1. Клинико-патогенетическая классификация туляремии [18]:
Ангинозная
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ 20
Диагностические критерии [19]
Жалобы и анамнез:
· Инкубационный период при туляремии длится в среднем 3 — 7 дней, но может удлиняться до 2 — 3 недель.
Для всех форм туляремии характерно повышение температуры и симптомы интоксикации разной степени выраженности.
· острое начало заболевания;
· повышение температуры тела;
· головная боль;
· общая слабость;
· отсутствие аппетита.
При развитии очаговых форм присоединяются клинические симптомы поражения соответствующих органов и систем, которые носят неспецифический характер. Поэтому диагностика предположительного случая, основанная на клинических проявлениях туляремии затруднена.
Для подтверждения подозрения на туляремию необходимо наличие соответствующего эпидемиологического анамнеза – пребывание или проживание на эндемичной территории (для родного очага) туляремии в течение максимального инкубационного периода (трех недель) перед заболеванием.
Стандартное определение случая туляремии [20]:
Предположительный диагноз (случай) язвенной (кожной, язвенно-бубонной) и бубонной форм туляремии ставится при:
· проживании или пребывании на территории природного очага туляремии (эндемичной зоне) в течение трех недель до заболевания;
· наличии острого заболевания, сопровождающегося лихорадкой и интоксикацией, с одним или обоими из следующих синдромов:
Бубон (лимфаденит без периаденита) в одной из групп периферических лимфоузлов, характеризующийся как минимум тремя из следующих признаков:
− увеличение отдельного лимфоузла (лимфоузлов);
− умеренная болезненность;
− мягко-эластическая консистенция;
− подвижность при пальпации.
Первичный кожный аффект, болезненный, находящийся на одном из следующих этапов развития:
− папула;
− везикула;
− пустула (гнойная);
− язва (глубокая, сочная, с гнойно-геморрагическим отделяемым, на инфильтрированном основании, окруженная венчиком гиперемии).
Предположительный диагноз (случай) глазной (глазо-бубонной) формы туляремии ставится при:
· проживании или пребывании на территории природного очага туляремии (эндемичной зоне) в течение трех недель до заболевания;
· наличии острого заболевания, сопровождающегося лихорадкой и интоксикацией, с первичным аффектом на конъюнктиве (в виде папулы – пустулы – язвочки), выраженного конъюнктивита, одностороннего отека лица, периорбитального отека и регионального шейного (подчелюстного) лимфаденита, характеризующегося всеми свойствами туляремийного лимфаденита.
Предположительный диагноз (случай) ангинозной (ангинозно-бубонной) формы туляремии ставится при:
· проживании или пребывании на территории природного очага туляремии (эндемичной зоне) в течение трех недель до заболевания;
· наличии острого заболевания, сопровождающегося лихорадкой и интоксикацией, с первичным аффектом, проявляющимся выраженной односторонней гнойно-некротической ангиной и регионального шейного (подчелюстного) или заглоточного лимфаденита, характеризующимися всеми свойствами туляремийного бубона [21].
Предположительный диагноз (случай) легочной (пневмонической) формы туляремии ставится при:
· проживании или пребывании на территории природного очага туляремии (эндемичной зоне) в течение трех недель до заболевания;
· наличии острого тяжелого заболевания без альтернативного диагноза, сопровождающегося лихорадкой, увеличением печени и/или селезенки и увеличением (на рентггенограмме) прикорневых, паратрахеальных или медиастенальных лимфоузлов [21].
Предположительный диагноз (случай) абдоминальной (кишечной) формы туляремии ставится при:
· проживании или пребывании на территории природного очага туляремии (эндемичной зоне) в течение трех недель до заболевания;
· наличии острого тяжелого заболевания, сопровождающегося лихорадкой, увеличением печени и/или селезенки и болями в области мезентериальных лимфоузлов (правая подвздошная область).
Вероятный диагноз (случай) для всех форм туляремии ставится при соответствии определению предположительного случая и наличия как минимум одного из следующего [20]:
· употребление сырого мяса животных, возможных носителей туляремии;
· употребление сырой воды из ручьев, колодцев, других открытых водоисточников;
· участие в сельскохозяйственных работах, связанных с сеном, соломой;
· укус клещей, или других кровососущих насекомых;
· охота, добыча и разделка диких и сельскохозяйственных животных, возможных носителей туляремии;
· прямой или опосредованный контакт с животными, возможными носителями туляремии;
· эпидемиологическая связь с подтвержденным случаем туляремии;
· менее чем четырехкратное увеличение титра антител к F. tularensis в сыворотке крови;
· положительная кожная аллергическая проба у не привитых лиц.
Подтвержденный диагноз (случай) для всех форм туляремии ставится при наличии как минимум одного из нижеследующего [20]:
· выделение культуры Francisella tularensis из отделяемого кожного аффекта, содержимого лимфоузлов, мокроты, мазков с конъюнктивы, из ротоглотки, испражнений или крови;
· положительный результат ПЦР при исследовании материала от больного;
· обнаружение IgM или нарастание титра IgG к F. tularensis в ИФА [23];
· четырехкратное нарастание титров антител к F. tularensis в агглютинационных тестах при исследовании парных сывороток;
· подтверждение однократного положительного результата в агглютинационном тесте другим подтверждающим тестом.
Лабораторно-этиологические исследования:
· Бактериологическое исследование – отделяемого кожного аффекта, содержимого лимфоузлов, мокроты, мазков с конъюнктивы, из ротоглотки, испражнений и крови;
· Биологическое исследование – отделяемого кожного аффекта, содержимого лимфоузлов, мокроты, мазков с конъюнктивы, из ротоглотки, испражнений и крови;
· ПЦР исследование – отделяемого кожного аффекта, содержимого лимфоузлов, мокроты, мазков с конъюнктивы, из ротоглотки, испражнений и крови;
· ИФА на антиген – отделяемого кожного аффекта, содержимого лимфоузлов, мокроты, мазков с конъюнктивы, из ротоглотки, испражнений и крови;
· ИФА на антитела (IgM и IgG) - крови;
· Серологические агглютинационные тесты на антитела (РА, РПГА) - крови.
· Коагулограмма – при развитии ИТШ и ДВС синдрома;
· Биохимическое исследование крови (глюкоза, общий белок, мочевина, креатинин, электролиты) – при развитии ИТШ и ДВС синдрома.
Следует учесть, что в крови у больного может находиться высококонтагиозный возбудитель, поэтому работа с выделениями больного, прежде всего с кровью, проводится в соответствующих средствах индивидуальной защиты, с последующим обеззараживанием объектов, соприкасавшихся с материалами от больного.
Инструментальные исследования:
· Рентгенологическое исследование и/или компьютерная томография грудной клетки – при наличии у больного легочной формы туляремии.
· Компьютерная томография брюшной полости – при наличии у больного абдоминальной формы туляремии.
· УЗИ лимфоузлов – при развитии лимфаденитов разной локализации.
· ЭКГ – при развитии явлений выраженной интоксикации и миокардита.
Показания для консультации специалистов:
При возникновении подозрения на наличии у больного туляремии, возможно провести консультацию с инфекционистом КИЗ, если такая возможность имеется, однако при использовании стандартного определения случая, можно направлять больного в региональное инфекционное отделение или больницу без дополнительной консультации инфекциониста.
Туляремия - острое инфекционное природно-очаговое заболевание с поражением лимфатических узлов, кожных покровов, иногда глаз, зева и лёгких и сопровождающееся выраженной интоксикацией.
Краткие исторические сведения
В 1910 г. в районе озера Туляре в Калифорнии Д. Мак-Кой обнаружил у сусликов заболевание, напоминающее по клинической картине бубонную чуму. Вскоре он же и Ч. Чапин выделили от больных животных возбудитель, который был назван Bacterium tularense (1912). Позже было выяснено, что к данной инфекции восприимчивы и люди, и по предложению Э. Френсиса (1921) она была названа туляремией. Позднее возбудитель был назван в честь Фрэнсиса, подробно его изучившего.
Возбудитель - неподвижные грамотрицательные аэробные капсулированные бактерии F. tularensis рода Francisella семейства Brucellaceae. Проявляют выраженный полиморфизм; наиболее часто имеют форму мелких коккобацилл.
У бактерий выделяют три подвида:
Резервуар и источник инфекции - многочисленные виды диких грызунов, зайцевидные, птицы, собаки и др. Бактерии выделены от 82 видов диких, а также от домашних животных (овцы, собаки, парнокопытные). Основная роль в поддержании инфекции в природе принадлежит грызунам (водяная крыса, обыкновенная полёвка, ондатра и др.). Больной человек не опасен для окружающих.
Естественная восприимчивость людей высокая (практически 100%).
Основные эпидемиологические признаки. Туляремия - распространённое природно-очаговое заболевание, встречающееся преимущественно в ландшафтах умеренного климатического пояса Северного полушария. Широкое распространение возбудителя в природе, вовлечение в его циркуляцию большого числа теплокровных животных и членистоногих, обсеменённость различных объектов окружающей среды (воды, пищевых продуктов) определяют и характеристику эпидемического процесса. Выделяют различные типы очагов (лесной, степной, лугово-полевой, поименно-болотный, в долине рек и др.). Каждому типу очагов соответствуют свои виды животных и кровососущих членистоногих, принимающих участие в передаче возбудителя. Среди заболевших преобладают взрослые; часто заболеваемость связана с профессией (охотники, рыбаки, сельскохозяйственные рабочие и др.). Мужчины болеют в 2-3 раза чаще, чем женщины. Антропургические очаги туляремии возникают при миграции заражённых грызунов из мест обитания в населённые пункты, где они контактируют с синантропными грызунами. Туляремия остаётся болезнью сельской местности, однако в настоящее время отмечают устойчивое нарастание заболеваемости городского населения. Туляремию регистрируют на протяжении всего года, но более 80% случаев приходится на лето и осень. В последние годы заболеваемость спорадическая. В отдельные годы отмечают локальные трансмиссивные, промысловые, сельскохозяйственные, водные вспышки, реже вспышки других типов. Трансмиссивные вспышки обусловлены передачей возбудителя инфекции кровососущими двукрылыми и возникают в очагах эпизоотии туляремии среди грызунов. Трансмиссивные вспышки обычно начинаются в июле или июне, достигают максимума в августе и прекращаются в сентябре-октябре; подъёму заболеваемости способствуют сенокос и уборочные работы.
Промысловый тип вспышек обычно связан с отловом водяной крысы и ондатры. Промысловые вспышки возникают весной или в начале лета в период половодья, и длительность их зависит от периода заготовки. Заражение происходит при контакте с животными или шкурами; возбудитель проникает через повреждения на коже, в связи с чем чаще возникают подмышечные бубоны, часто без язв в месте внедрения.
Водные вспышки определяет попадание возбудителей в открытые водоёмы. Основным загрязнителем воды являются водяные полёвки, обитающие по берегам. Заболевания обычно возникают летом с подъёмом в июле. Заболевания связаны с полевыми работами и использованием для питья воды из случайных водоёмов, колодцев и др. В 1989-1999 гг. доля изолятов возбудителя туляремии из образцов воды достигла 46% и более, что свидетельствует о важном эпидемиологическом значении водоёмов как длительных резервуаров инфекции.
Сельскохозяйственные вспышки возникают при вдыхании воздушно-пылевого аэрозоля при работе с соломой, сеном, зерном, кормами, контаминированными мочой больных грызунов. Преобладают лёгочная, реже абдоминальная и ангинозно-бубонная формы. Бытовой тип вспышек характеризует заражение в быту (дома, на усадьбе). Заражение также возможно во время подметания пола, переборке и сушке сельскохозяйственных продуктов, раздаче корма домашним животным, употреблении в пищу контаминированных продуктов.
Бактерии проникают в организм человека через кожу (даже неповреждённую), слизистые оболочки глаз, дыхательных путей и ЖКТ. В области входных ворот, локализация которых во многом определяет клиническую форму заболевания, нередко развивается первичный аффект в виде последовательно сменяющих друг друга пятна, папулы, везикулы, пустулы и язвы. В дальнейшем туляремийные палочки попадают в регионарные лимфатические узлы, где происходят их размножение и развитие воспалительного процесса с формированием так называемого первичного бубона (воспалённого лимфатического узла). При гибели франциселл высвобождается липополисахаридный комплекс (эндотоксин), усиливающий местный воспалительный процесс и при поступлении в кровь вызывающий развитие интоксикации. Бактериемия при заболевании возникает не всегда. В случае гематогенного диссеминирования развиваются генерализованные формы инфекции с токсико-аллергическими реакциями, появлением вторичных бубонов, поражением различных органов и систем (прежде всего лёгких, печени и селезёнки). В лимфатических узлах и поражённых внутренних органах образуются специфические гранулёмы с центральными участками некроза, скоплением гранулоцитов, эпителиальных и лимфоидных элементов. Формированию гранулём способствует незавершённость фагоцитоза, обусловленная свойствами возбудителя (наличием факторов, препятствующих внутриклеточному киллингу). Образование гранулём в первичных бубонах зачастую приводит к их нагноению и самопроизвольному вскрытию с последующим длительным заживлением язвы. Вторичные бубоны, как правило, не нагнаиваются. В случае замещения некротизированных участков в лимфатических узлах соединительной тканью нагноение не происходит, бубоны рассасываются или склерозируются.
В соответствии с клинической классификацией, выделяют следующие формы туляремии:
по локализации местного процесса: бубонная, язвенно-бубонная, глазо-бубонная, ангинозно-бубонная, лёгочная, абдоминальная, генерализованная;
Инкубационный период. Длится от 1 до 30 дней, чаще всего он равен 3-7 сут.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Туляремия: причины появления, симптомы, диагностика и способы лечения.
Определение
Туляремия – это природно-очаговое острое инфекционное заболевание, поражающее лимфатические узлы, кожу, иногда слизистые оболочки глаз, зев, легкие и кишечник.
Причины появления туляремии
Заболевание вызывает бактерия Francisella tularensis. Основными источниками инфекции являются грызуны: полевки, водяные крысы и домовые мыши, а также некоторые млекопитающие и определенные виды птиц.
Механизмов передачи туляремии существует несколько:
- контактный — инфекция проникает через слизистые оболочки рта, глаз и через поврежденную кожу (при соприкосновении с зараженной водой, трупами грызунов и других зараженных животных или птиц);
- трансмиссивный — через укус животного (чаще грызуна) или мух, комаров, клещей, слепней, оленьих кровососок;
- фекально-оральный — бактерии попадают в организм с инфицированной пищей или водой;
- воздушно-пылевой или воздушно-капельный — при вдыхании пыли или воздуха, в которых содержатся бактерии.
От человека к человеку заболевание не передается, т. е. больной для окружающих опасности не представляет.
Классификация заболевания
В зависимости от локализации патологического процесса выделяют: бубонную, язвенно-бубонную, ангинозно-бубонную, абдоминальную, легочную и генерализованную туляремию.
По продолжительности: острая туляремия – до 3 месяцев, затяжная – до 6 месяцев, рецидивирующая.
По степени тяжести туляремия может иметь легкое, среднетяжелое и тяжелое течение.
Симптомы туляремии
Инкубационный период заболевания может продолжаться от трех дней до трех недель, но в среднем составляет около семи суток.
Начальные симптомы, которые продолжаются 2-3 дня, одинаковы для всех форм заболевания: туляремия манифестирует остро: температура тела повышается до 38–40°С, артериальное давление снижается, наблюдается относительная брадикардия. Пациенты жалуются на нарастающую слабость, головную боль, ломоту в теле, тошноту, отсутствие аппетита и нарушение сон. Появляются выраженные мышечные боли и сильная потливость.
В тяжелых случаях человек может испытывать эйфорию, редко наблюдаются бред и галлюцинации. У больного начинаются сильные головные боли и рвота.
Характерными признаками тяжелого течения туляремии считаются отечность и синюшно-багровый цвет лица (особенно мочек ушей, век и губ), покраснение белков глаз с возможным развитием конъюнктивита, носовые кровотечения.
Затем следует период разгара, во время которого сохраняются лихорадка, симптомы интоксикации и присоединяются типичные для каждой конкретной формы проявления болезни.
Если входными воротами инфекции стал кожный покров, развивается бубонная форма, представляющая собой регионарный лимфаденит. Поражаться могут подмышечные, паховые, бедренные лимфатические узлы, при дальнейшем распространении отмечаются вторичные бубоны. Пораженные лимфоузлы увеличены (иногда достигают размера куриного яйца), имеют отчетливые контуры, первоначально болезненны, затем боль уменьшается и стихает. Постепенно бубоны рассасываются (зачастую в течение нескольких месяцев), рубцуются либо нагнаиваются, формируя абсцессы, которые затем вскрываются с образованием свища.
Язвенно-бубонная форма обычно развивается при трансмиссивном заражении. На коже в месте внедрения микроорганизмов появляется сначала пятно, затем папула, превращающаяся в везикулу и пустулу, последняя вскрывается, обнажая небольшую (5-7 мм) малоболезненную язвочку, которую больные нередко вовсе не замечают. Язвочка имеет приподнятые края и покрытое темной корочкой дно, заживает крайне медленно. Параллельно развивается регионарный лимфаденит.
При проникновении возбудителя через конъюнктиву манифестирует язвенно-гнойный конъюнктивит с регионарным лимфаденитом.
Конъюнктивит проявляется покраснением, отеком, болезненностью, ощущением песка в глазах, затем формируются папулезные образования, прогрессирующие в эрозии и язвочки с гнойным отделяемым. Роговица обычно не поражается. Такая форма туляремии часто протекает весьма тяжело и длительно, осложняясь дакриоциститом – воспалением слезного мешка вплоть до флегмоны, но, к счастью, встречается достаточно редко.
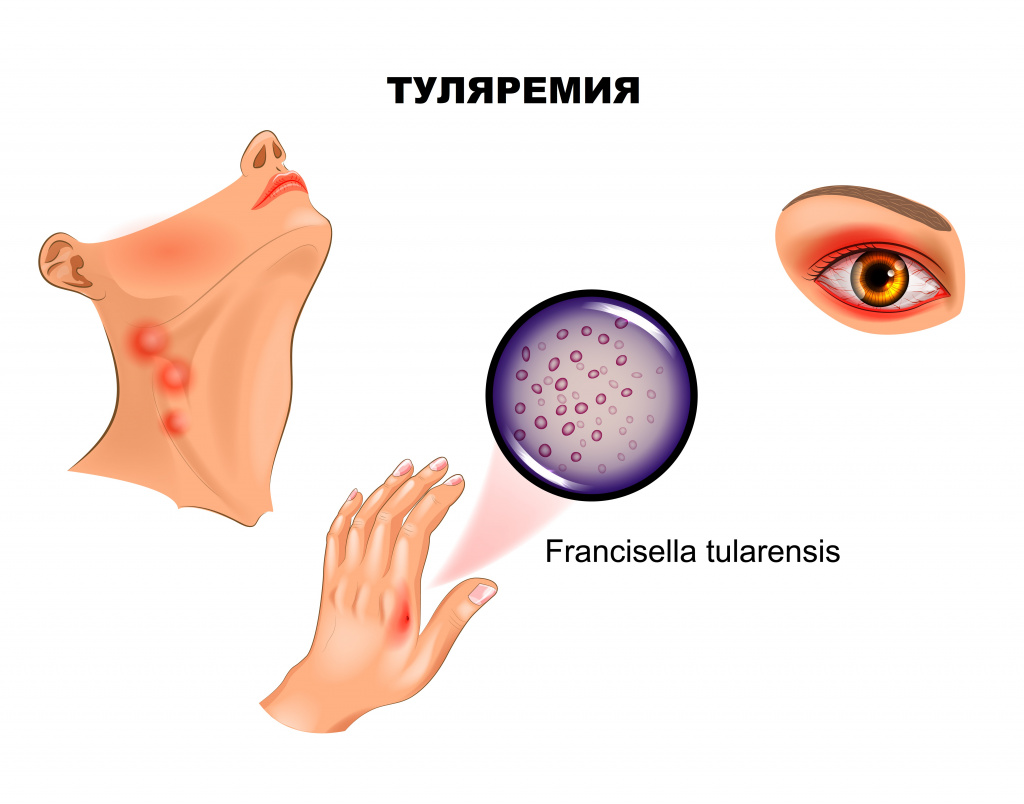
Ангинозно-бубонную форму регистрируют, если воротами инфекции служит слизистая глотки. Клинически проявляется болью в горле, дисфагией (затруднением глотания), при осмотре отмечают гиперемию и отечность миндалин. На поверхности увеличенных, спаянных с окружающей тканью миндалин зачастую виден сероватый, с трудом удаляемый некротический налет. С прогрессированием заболевания на миндалинах формируются язвы, а позднее – рубцы. Лимфаденит при этой форме туляремии развивается в околоушных, шейных и подчелюстных узлах.
При проникновении возбудителя с пищей или водой возникает абдоминальная форма. Для нее характерна боль в животе, тошнота (иногда рвота), отказ от пищи, диарея. Болезненность локализуется в области пупка, отмечается гепатоспленомегалия (увеличение печени и селезенки).
Легочная форма туляремии развивается при вдыхании пыли или аэрозоли, содержащих бактерии, и встречается в двух клинических вариантах: бронхитическом и пневмоническом. Бронхитический вариант (при поражении бронхиальных, паратрахеальных, средостенных лимфатических узлов) характеризуется сухим кашлем, умеренной болью за грудиной и общей интоксикацией, протекает довольно легко, выздоровление обычно наступает через 10-12 дней. Пневмоническая форма имеет длительное, изнуряющее течение и признаки очаговой пневмонии. Пневмоническая туляремия часто осложняется бронхоэктазами (стойким расширением просвета бронхов), плевритом, абсцессами, вплоть до легочной гангрены.
При любой форме туляремии лихорадка держится не более 2-3 недель, и лишь в отдельных случаях – до нескольких месяцев.
В период выздоровления температура тела редко превышает 38°С, но присутствует астенический синдром (отсутствие сил).
Диагностика туляремии
Диагностические мероприятия начинаются с осмотра пациента. Внимание обращают на воспаленные лимфоузлы, повышенную температуру тела, пятна или язвы на коже или слизистых. При обнаружении этих симптомов врач собирает эпидемиологический анамнез: возможный контакт с грызунами, укусы насекомых, купание в открытых водоемах, употребление из них сырой воды.
-
Общий анализ крови. В начале болезни обычно определяется лейкопения (снижение количества лейкоцитов), а затем лейкоцитоз (увеличение количества лейкоцитов). Также отмечается палочкоядерный нейтрофильный сдвиг формулы крови, значительная токсическая зернистость нейтрофилов, взрастает уровень моноцитов и лимфоцитов, снижается количество эозинофилов и повышается СОЭ.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.

Несмотря на разную этиологию, специалисты отмечают схожесть патогенеза и клинических проявлений чумы и туляремии. К тому же туляремия очень заразна: восприимчивость людей к ней составляет почти 100%. В этой связи туляремию иногда называют “малой чумой” и относят к особо опасным инфекциям.
В нашей статье мы расскажем, как менялось отношение специалистов к туляремии, об особенностях этого заболевания и о том, как его держат под контролем в России.
В 1910 году сотрудники противочумной лаборатории в Сан-Франциско, в ходе наблюдения за очагами чумы у грызунов в провинции Туляре, обнаружили у отловленных сусликов припухлости, похожие на бубоны при чуме. Однако чумы у этих животных не выявили!
Болезнь первоначально назвали “чумоподобное заболевание грызунов”, но затем переименовали в “туляремия”; вскоре обнаружили и возбудителя этого заболевания.
Francisella tularensis - грамотрицательная бактерия, возбудитель туляремии, обладает высокой патогенностью и выживаемостью во внешней среде.
Первоначально считалось, что туляремия не опасна для человека, а поражает исключительно животных. Но уже 30-е годы XX века было точно установлено, что туляремией болеют и люди.
Выяснилось, что случаи заболевания человека связаны с эпизоотиями туляремии среди диких гpызунов: сусликов, водяных крыс, зайцев, ондатp, полевок и некоторых других. Эта закономерность указывала на существование природных очагов заболевания с постоянной циркуляцией возбудителя среди восприимчивых животных.
Туляремия - природно-очаговая инфекция.
Природные очаги туляремии находятся на тeppитopии многих стран.
Люди, живущие или работающие на территории природных очагов туляремии, подвержены наибольшему риску заражения. Оно происходит в следующих случаях:
- при укусе человека инфицированными кровососущими членистоногими;
- при соприкосновении с больными животными или их тушками;
- при употреблении продуктов питания и воды (колодезной, горных ручьев и других открытых водоемов), контаминированных возбудителем туляремии от больных грызунов;
- при вдыхании воздушно-пылевого аэрозоля, образующегося при переработке зерна, перекладке сена, соломы, контаминированных возбудителем туляремии от больных грызунов.
Установлено отсутствие передачи инфекции от человека к человеку.
Инкубационный период при туляремии составляет от 1 до 30 суток, но чаще 3-5 дней. Общими для любой из клинических форм являются симптомы интоксикации: выраженное повышение температуры (до 40°C), головная и мышечная боль, озноб, нарастающая слабость, потеря аппетита. Симптомы сохраняются до трех недель. Помимо этого, появляются и дополнительные признаки, по которым туляремия подразделяется на клинические формы:
- Бубонная форма, которая возникает при внедрении микробов через кожу. Увеличиваются ближайшие лимфатические узлы (в виде бубонов), позже в процесс могут вовлекаться и удаленные лимфоузлы.
- Язвенно-бубонная форма чаще развивается при заражении после укуса насекомого. Помимо бубона в месте укуса появляется неглубокая язва с приподнятыми краями, покрытая на дне темной корочкой.
- Глазо-бубонная форма возникает в результате попадания возбудителя через конъюнктиву. Характерны эрозии и язвы конъюнктивы с отделением желтого гноя, бубоны близлежащих лимфоузлов.
- Ангинозно-бубонная форма возникает вследствие употребления инфицированной воды и пищи. Протекает в виде тяжелой ангины с некрозом миндалин, бубонами в подчелюстной, шейной и околоушной областях.
- Абдоминальная форма - результат поражения мезентериальных лимфатических сосудов. Проявляется сильными болями в животе, тошнотой, рвотой, иногда - диареей.
- Легочная форма возникает при вдыхании возбудителя. Могут поражаться лимфоузлы трахеи, бронхов и средостения (более легкий вариант), или развивается очаговая пневмония (протекает довольно тяжело и имеет склонность к развитию осложнений).
- Генерализованная форма туляремии напоминает тяжелый сепсис. Симптомы интоксикации (лихорадка, слабость, озноб, головная боль) выражены максимально. Могут возникнуть спутанность сознания, бред и галлюцинации. Данная форма может сопровождаться появлением стойкой сыпи по всему телу, бубонов различных локализаций, пневмонии. Генерализованная форма туляремии может осложняться инфекционно-токсическим шоком.
Высокая патогенность, тяжесть течения, шиpокая pаспpостpаненность дают основание считать туляремию особо опасной инфекцией.
К мерам профилактики туляремии относятся неспецифические и специфические (вакцинация) мероприятия.
Неспецифическая профилактика при туляремии включает комплекс мер по дератизации (борьба с грызунами - источниками возбудителя) и дезинсекции (борьба с членистоногими - переносчиками возбудителя).
Вакцинацию против туляремии проводят населению, проживающему на неблагополучных по туляремии территориях, а также лицам, подвергающимся риску заражения этой инфекцией (полевые и лесные работы, обработка меха, лабораторная работа с возбудителем и некоторые другие).
Специфическая профилактика (вакцинация) выполняется в соответствии с Календарем профилактических прививок по эпидемическим показаниям.
Туляремия в нашей стране — объект пристального внимания уже почти сто лет.
В СССР возбудитель туляремии впервые был выделен в 1926 г. отечественными врачами С. В. Суворовым, А. А. Вольферц и М. М. Воронковой при обследовании больных людей в очаге на Волге в Астраханской области.
В 1929 году для изучения нового возбудителя в Москве была создана первая специализированная лаборатория. Ее сотрудники участвовали в расследовании нескольких крупных вспышек туляремии с десятками тысяч пострадавших в начале 30-х годов на тeppитopии СССР. А в 1934 году началось создание целой лабораторной сети для борьбы с туляремией на базе учреждений противочумной службы. Их сотрудники детально изучили не только эпидемиологические аспекты туляремии, но и биологию и экологию ее возбудителя. В частности, используя принятые в нашей стране подходы к изучению эпизоотий чумы, а позднее, исходя из созданного в СССР в конце 30-х годов учения о пpиpодной очаговости инфекций, они установили наличие в стране природных очагов туляpемии. Такие лабоpатоpии и сейчас существуют в структуре Роспотребнадзора.
В настоящее время основой профилактики туляремии является постоянный контроль за ее природными очагами и своевременное выявление эпизоотии среди диких животных.
В Российской Федерации осуществляется постоянный эпидемиологический надзор за туляремией.
Структурными подразделениями Роспотребнадзора, входящими в его территориальные управления, центры гигиены и эпидемиологии и противочумные учреждения, выполняется комплекс мероприятий, включающий слежение за эпизоотическими проявлениями туляремии в природных очагах, анализ заболеваемости различных возрастных и профессиональных контингентов населения и состояния иммунной структуры населения с целью проведения профилактических и противоэпидемических мероприятий, направленных на предупреждение заражения людей этой инфекцией. На основании представляемых материалов, Федеральный центр гигиены и эпидемиологии Роспотребнадзора совместно с Противочумным центром Роспотребнадзора составляют прогноз эпизоотического и эпидемического состояния природных очагов туляремии на ближайшие за периодом наблюдения полгода. Консультативно-методическую и практическую помощь в этой работе оказывает Центр по туляремии Минздрава России.
Координацию всех мероприятий по эпидемиологическому надзору за туляремией на территории Российской Федерации, а также контроль выполнения требований к его организации, осуществляет Роспотребнадзор.
Информация о мероприятиях, проводимых в отношении туляремии, регулярно представляется на сайте Роспотребнадзора. Там же ежегодно публикуется Государственный доклад “О состоянии санитарно-эпидемиологического благополучия населения в Российской Федерации”, где детально излагаются результаты деятельности ведомства, направленные на борьбу с инфекционными заболеваниями, в том числе, туляремией.
Так, по данным, представленным в Государственном докладе за 2020 год, заболеваемость туляремией у людей в 2020 г. осталась на уровне предыдущего года (по 41 случаю инфицирования в 2019 и 2020 годах), что свидетельствует об эффективности профилактических мероприятий в регионах с проявлениями эпизоотий у животных.
Читайте также:

