Остроконечные кондиломы или венерические бородавки
Обновлено: 26.04.2024
Аногенитальные (венерические) бородавки (синоним - ааногенитальная папилломовирусная инфекция, вирусные папилломы, остроконечные бородавки, генитальные бородавки) - вирусное заболевание, обусловленное вирусом папилломы человека (чаще всего типы ВПЧ-6, 11) и характеризующееся появлением экзофитных и эндофитных разрастаний на коже и слизистых оболочках наружных половых органов, уретры, влагалища, шейки матки, перианальной области [1, 2, 3].
Пользователи протокола: дерматовенерологи, гинекологи, урологи, проктологи, врачи общей практики, терапевты, педиатры.
Классификация
• Бородавки в виде папул: папулезные, иногда пигментированные высыпания без пальцеобразных выпячиваний;
• Бородавки в виде пятен: проявляются на слизистой как небольшое изменение ее цвета (серовато-белые, розовато-красные или красновато-коричневые пятна).
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
• Общеклиническое исследование урогенитального мазка (окраска метиленовым синим и/или по Граму) на другие ИППП (до начала терапии);
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: не проводится.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне: не проводятся.
Дополнительные диагностические обследования, проводимые на стационарном уровне: не проводятся.
• при рецидивирующем ВПЧ: наличие в анамнезе рецидивов, проведение противовирусной терапии.
Поражения могут быть одиночными и множественными (до 15 и больше элементов), диаметром 1-10 мм. Возможно слияние элементов в более крупные элементы (бляшки), что чаще всего наблюдают у лиц с иммуносупрессией и у больных сахарным диабетом. [7].
У мужчин с необрезанной крайней плотью поражаются: головка полового члена, венечная борозда, уздечка и внутренний листок крайней плоти. У мужчин с
обрезанной крайней плотью поражения локализуются: на головке и теле полового члена, на коже мошонки, в паховой области, в промежности, в перианальной области, в наружном отверстие мочеиспускательного канала [8].
У женщин поражаются: уздечка половых губ, большие и малые половые губы, клитор, наружное отверстие уретры, промежность, перианальная область, преддверие влагалища, вход во влагалище, девственная плева, влагалище и наружная часть шейки матки [7, 9, 10, 11].
Инструментальные методы исследований могут быть использованы при атипичном расположении аногенитальных бородавок.
Кольпоскопия: обнаружение неклассифицируемых атипичных клеток плоского эпителия, изменения плоского эпителия, неклассифицируемые атипичные клетки железистого эпителия, инвазивный рак.
Проба с уксусной кислотой: обнаружение белой окраски эпителий кожи промежности или шейки матки, пораженного вирусом папилломы человека для определения места прицельной биопсии и уточнения границы поражений при хирургическом лечении [12].
• консультация гинеколога – при наличии интраэпителиальной неоплазии, бородавок во влагалище, остроконечных кондилом у беременных женщин;
Дифференциальный диагноз
Дифференциальная диагностика проводится с сифилитической инфекцией и заболеваниями кожи (контагиозным моллюском, фиброэпителиальной папилломой и себорейным кератозом) [12, 13, 14].
При дифференциальном диагнозе у женщин необходимо исключить физиологический вариант нормы – микропапилломатоз вульвы представляющим собой несливающиеся папулы правильной формы, расположенные симметрично на внутренней поверхности малых половых губ и в области преддверия влагалища.
Сальные железы в области крайней плоти и вульвы у здоровых лиц также часто выглядят как отдельные или множественные папулы серовато-желтого цвета, расположенные на внутренней поверхности крайней плоти и малых половых губах.
Лечение
Таблица 1. Методы терапии аногенитальных бородавок (приемлемые для выполнения в домашних условиях самим больным)
Таблица 2. Методы хирургической терапии аногенитальных бородавок (приемлемые для выполнения в условиях медицинского учреждения)
• Комплексное соединение растительных протеинов и флавоноидов в гликозилированной форме (капли для внутреннего и наружного применения во флаконе-капельнице, 30, 50 мл);
• Интерферон альфа-2 человеческий рекомбинантный, Таурин (суппозитории для вагинального или ректального введения125 000, 250 000 МЕ);
• Очищенный экстракт побегов растения Solanum tuberosum (раствор для в/в введения в ампулах 0,04мг/мл 5мл, суппозитории ректальные);
• Кислота уксусная ледяная, кислота азотная 70%, кислоты щавелевой дигидрат, кислота молочная 90%, медь (II), нитрата тригидрат (раствор для наружного применения в ампулах 0,2 мл).
Другие виды лечения: не проводятся.
Хирургическое вмешательство, оказываемое в стационарных условиях: не проводятся.
Профилактические мероприятия:
• Больные должны получить четкую информацию, желательно в письменном виде, о причине заболевания, результатах лечения и возможных осложнениях.
• Регулярное проведение цитологического исследования для своевременного выявления и лечения предрака шейки матки всем женщинам, ведущим половую жизнь (через 3 года после начала половой жизни, согласно североамериканским рекомендациям, и с возраста 25 лет, согласно европейским рекомендациям);
• Разъяснительная работа с пациентов, страдающим аногенитальными бородавками об имеющихся факторах риска: большое число половых партнеров; раннее начало половой жизни, длительный прием пероральных контрацептивов (более 5 лет); большое число беременностей; другие ИППП (вызванные Chlamydia trachomatis, вирусом простого герпеса типа 2, ВИЧ);
• Массовая профилактическая пропаганда, предусматривающая понятие личной и общественной профилактике ИППП через средства массовой информации, памятки и мультимедийные программы;
• Индивидуальные консультации и профилактические беседы с родителями и учащимися старших классов по вопросам межличностных отношений, полноценной информации о сексуальных отношениях, последствий раннего начала половой жизни, нежелательной беременности, разъяснение правил безопасного секса (применение презерватива);
• В кабинетах приема врачей дерматовенерологов, акушер-гинекологов, урологов, кабинетах профилактических осмотров на предприятиях, учебных организациях консультирование по способам предотвращения или снижения риска инфицирования гонококковой инфекцией и другими ИППП;
• Подготовка волонтеров, учащихся образовательных учреждений для проведения бесед о безопасном поведении и распространении литературы информационно-образовательного характера по вопросам профилактики ИППП.
Наблюдение и лечение в течение от 1 до 6 месяцев, с последующим снятием с учета при полном разрешении процесса.
Женщинам с наличием онкогенных типов ВПЧ необходимо проводить цитологическое и кольпоскопическое обследование (при наличии показаний - консультирование у соответствующих специалистов и дополнительное обследование).
Что такое кондиломы остроконечные? Причины возникновения, диагностику и методы лечения разберем в статье доктора Богданова Дениса Валерьевича, проктолога со стажем в 21 год.
Над статьей доктора Богданова Дениса Валерьевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Остроконечные кондиломы — образования на коже, вызванные наличием в тканях вируса папилломы человека (ВПЧ). Активизация вирусов приводит к появлению разрастаний на поверхности кожи в области заднего прохода, наружных половых органов и анальном канале.
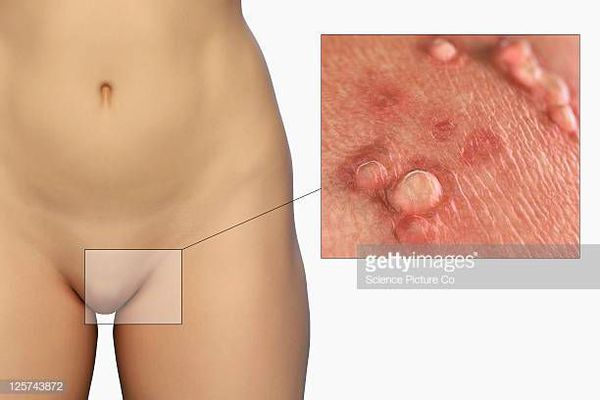
Аногенитальные бородавки представляют собой выступающие над поверхностью кожи объёмные мягкие выросты бледно-розового цвета с неоднородной поверхностью. Размеры и количество бородавок варьируются от единичных кондилом 1-2 мм в диаметре до множественных, часто сливных образований размером до 9-10 см и даже более.
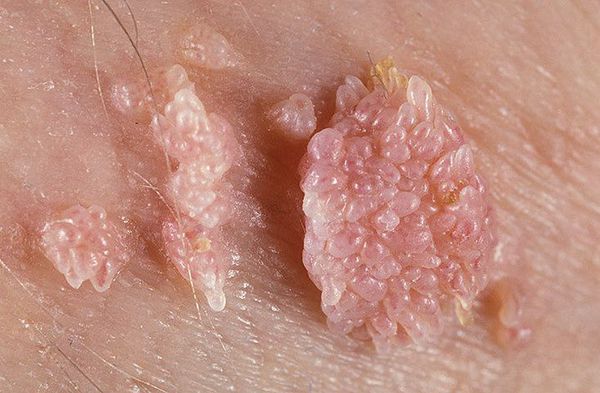
Кондиломы могут появляться и вырастать до значительных размеров буквально за несколько дней.
Причиной появления кондилом является присутствие вируса папилломы человека в крови. В организм вирус попадает при половом контакте через дефекты в слизистой или коже. Возможен перинатальный путь передачи — ребёнок заражается во время родов от больной матери при прохождении по родовым путям. Также имеет место контактно-бытовой путь передачи, но данные об этом варианте передачи немногочисленны.
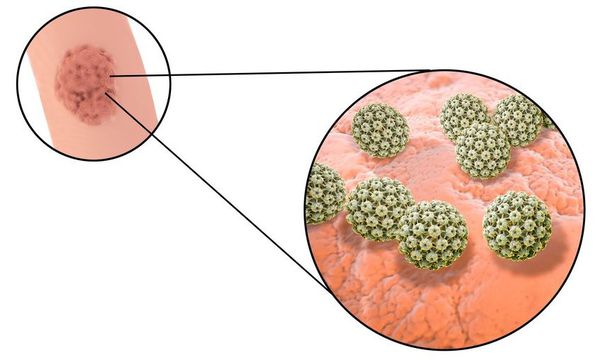
Длительное время после заражения человек может не подозревать о своём носительстве ВПЧ. Период инкубации зависит от особенностей иммунитета индивида и может длиться от двух месяцев до трёх лет. В дальнейшем, при снижении активности иммунных механизмов, в характерных локациях появляются бородавки (кондиломы). [7] [8] [16]
ВПЧ относится к одной из наиболее частых инфекций, передающихся половым путём (ИППП) — до 55-65% от общего числа заболеваний. [1] [4] [6] Опасность его состоит также в том, что носитель может не подозревать о своём заболевании и не иметь внешних признаков инфекции (выростов, бородавок).
Известно до 600 видов ВПЧ (HPV), некоторые из которых проявляются бородавками кожи на груди, лице, подмышечных впадинах. Другие выбирают своей локализацией слизистые оболочки рта, половых органов или анального канала. При аногенитальных кондиломах чаще выявляют 6 и 11 типы HPV (папилломавируса). [4]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы остроконечных кондилом
Вне обострения наличие ВПЧ в крови никак не проявляется. При активации вирусной инфекции симптомы болезни могут появиться буквально за несколько часов:
- образование остроконечных кондилом (чаще в местах наибольшей травматизации, трения при половом контакте):
– на коже вокруг ануса, в промежности, на уздечке, головке полового члена, губках наружного отверстия мочеиспускательного канала у мужчин;
– на слизистой половых губ у женщин, в уретре у мужчин;
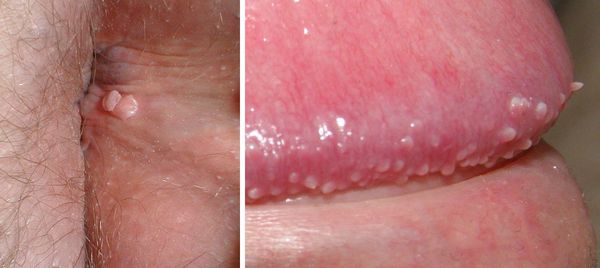
- зуд, жжение, дискомфорт в месте появления бородавок — такие неприятные ощущения часто бывают очень интенсивными и значительно влияют на самочувствие пациента;
- ощущение инородного предмета в анальном канале (при образовании кондилом внутри заднепроходного отверстия);
- выделение небольшого количества крови в виде алых полосок при дефекации (если кондиломы расположены внутри анального канала и травмируются при прохождении каловых масс);
- дизурия, болезненность при мочеиспускании, если бородавки находятся в уретре;
- болезненность во время полового акта (диспареуния).
Другим вариантом проявления ВПЧ может стать наличие в области промежности папул с бархатистой поверхностью или пятен серовато-бурого, розового или красновато-коричневого цвета. [2] Такие морфологические формы встречаются намного реже и часто вызывают затруднение при постановке первичного диагноза.
Патогенез остроконечных кондилом
Ключевым моментом в патогенезе заболевания становится проникновение HPV в организм хозяина. При однократном половом контакте вероятность заражения составляет 80%, затем при хорошем состоянии иммунной системы инфекционные агенты подвергаются элиминации (уничтожаются).
Вирусы различных типов адаптированы к определённому хозяину. Существуют сотни типов вирусов, многие из них не опасны для человека, так как тропны к тканям млекопитающих, рептилий и птиц и вызывают у них доброкачественные опухоли (образование папиллом). [3]
При изучении ВПЧ выделили три рода вирусов — альфа, бета, гамма. Из них аногенитальные поражения вызывают папилломавирусы первой группы (α). Инфекционные агенты, относящиеся к родам Бета и Гамма, чаще встречаются при папилломах ороговевающего эпителия [3] — появляются подошвенные, ладонные бородавки.
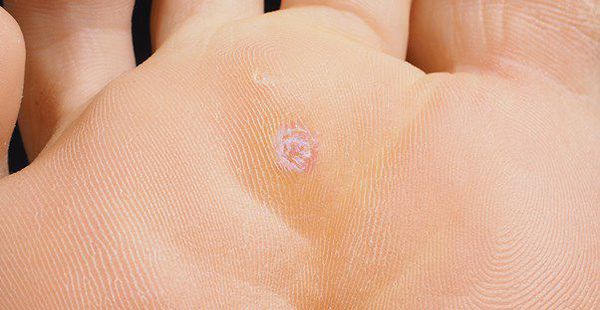
В родах при классификации вирусов выделили типы (генотипы). Они обозначаются арабскими цифрами. Из сотни генотипов вирионов выделяют частицы с высоким канцерогенным риском – это α 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59. Их выявляют в 90-95% случаев при злокачественных процессах шейки матки, влагалища и вульвы. Особенно значимы 16 и 18 типы. Такие онкогенные типы ВПЧ, содержащие в своём ДНК белки Е6 и Е7, способны подавлять активность белков-супрессоров опухолей р53 и рRb, приводя к быстрому злокачественному перерождению папиллом в карциномы.
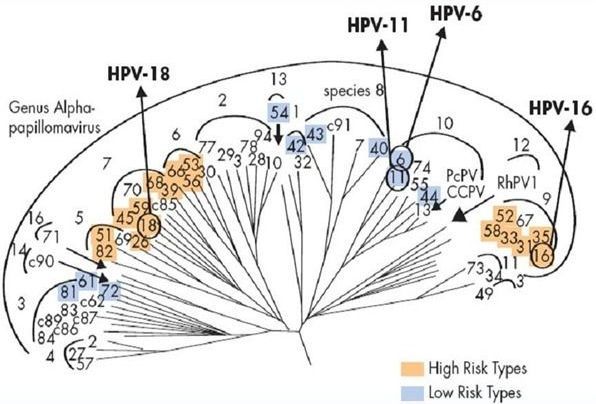
Порядка 90% случаев аногенитальных кондилом вызываются ВПЧ α 6 и 11. Это возбудители низкого канцерогенного риска. [5] К этой же группе низкого риска относят ВПЧ 40, 42, 43, 44, 54, 61, 72, 81.
Проникновение
Вирионы через микроскопические повреждения проникают в базальный слой эпителия, затем прикрепляются к белкам мембраны клетки. Далее они задействуют механизм рецепторного эндоцитоза (при участии интегрина и белка L1 из вирусного капсида) и попадают в цитоплазму. Белок L2 из капсида вируса способствует высвобождению ДНК вируса и попаданию его в ядро. [5]
Размножение
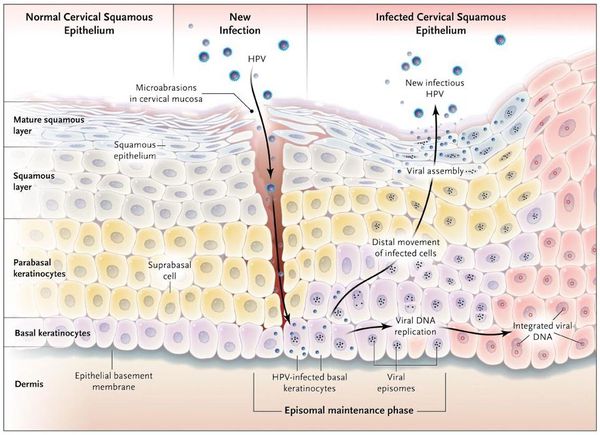
Проявления
Появляются аномальные эндофитные или экзофитные выросты эпителия — папилломы, пятна или кондиломы. Рыхлая слизистая или атипичный эпителий выростов склонен к быстрой травматизации и мацерации (размягчению). На таком фоне быстрее присоединяется вторичная инфекция, появляются болезненность, дискомфорт, обильное отделяемое, воспаление, отёк, неприятный запах, изъязвление кондилом. [2] [3]
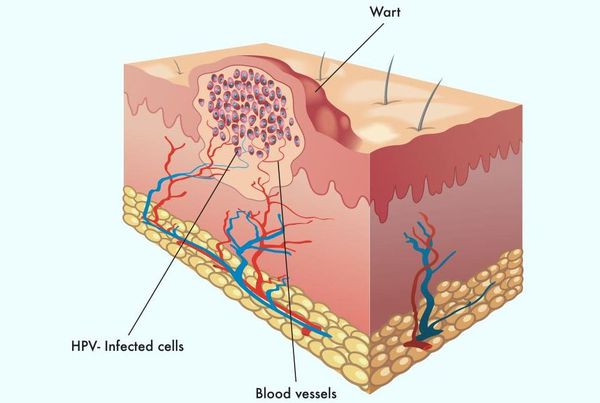
В клетках базального слоя происходит активная репликация вируса, по мере дифференцировки клеток кондилом их кровоснабжение резко обедняется, редуцируют центральные сосуды. Но, оставаясь в верхних слоях эпителия в неактивной форме, именно здесь вирус опасен в плане контактного инфицирования.
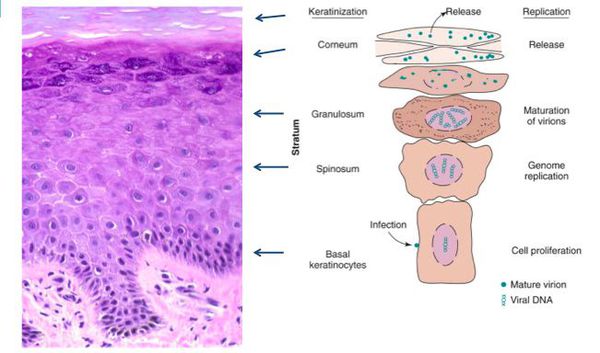
При гистоанализе биопсийных материалов эпителий утолщён, выявляются участки акантоза, папилломатоза. Обнаруживаются койлоциты (изменённые в размерах клетки со светлой цитоплазмой, множеством вакуолей, перинуклеарным светлым ободком). Их ядра гиперхроматичны. Часто встречаются клетки с двумя ядрами и более. [8]
Из вышеперечисленного можно сделать вывод: вирусы, вызывающие образование аногенитальных бородавок, в 90% случаев относятся к типам α 6 и 11 HPV. [6] [7] Они с низкой степенью вероятности могут вызвать малигнизацию (раковое перерождение). Однако часты случаи совместной персистенции (пребывания) вирусов различных типов у одного носителя. Это обязывает пациента и доктора особенно внимательно относится к профилактическим осмотрам, их качеству и регулярности для предотвращения аноректального рака.
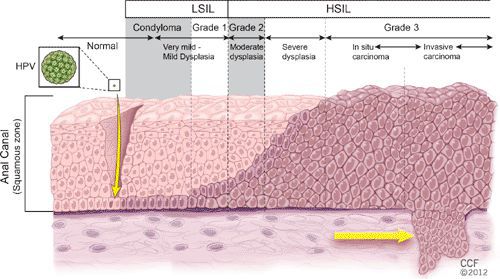
Классификация и стадии развития остроконечных кондилом
Остроконечные кондилломы являются наиболее частыми, классическими проявлениями папилломавирусной инфекции кожи и слизистых в аногенитальной области — до 65% от числа заболеваний, передающихся половым путёv. [1]
Другими диагностическими находками могут быть:
- бородавки в виде папул;
- инфильтрация слизистой в виде пятен розовато-серого или коричневого цвета;
- внутриэпителиальная неоплазия;
- бовеноидный папулёз, болезнь Боуэна — отдельный вид папул, они появляются как пятна на слизистых красновато-бурого, оранжево-бурого цвета, на коже цвет образований серовато-розовый;
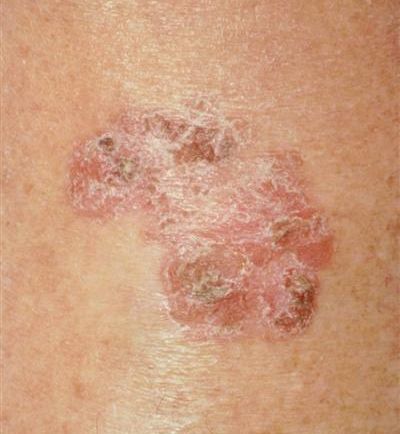
- гигантская папиллома (Бушке — Левенштейна). Её рост начинается с остроконечных кондилом, которые довольно быстро увеличиваются в размерах и количестве, сливаются и превращаются в крупную опухоль с неровной поверхностью, покрытой вегетациями и ворсинчатоподобными выступами.
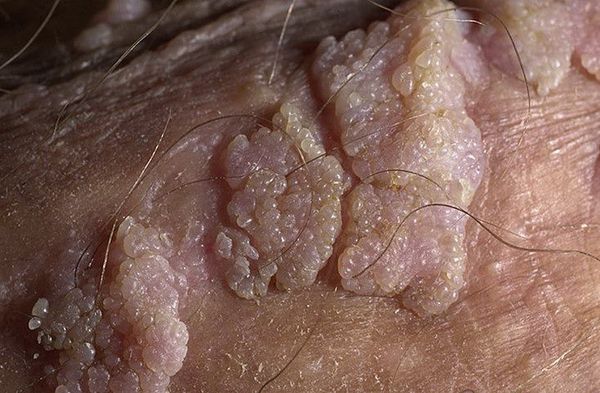
Хотя болезнь (гигантская папиллома) ассоциируется с типами вирусов 6 и 11, с низким риском канцерогенеза, именно в случаях гигантских папиллом происходит подавление белка-супрессора опухолей р53, и образование трансформируется в плоскоклеточный рак. Причиной такой частой малигнизации (озлокачествления) может быть наличие иммунодефицитных состояний, ассоциированных инфекций, хронических дистрофических состояний кожи (склероатрофический лихен, красный плоский лишай). Даже после радикального хирургического лечения [9] папиллома Бушке — Левенштейна склонна к частому рецидивированию. [10]
Осложнения остроконечных кондилом
Эстетические проблемы. Быстро разрастающаяся ткань кондилом, помимо физического дискомфорта, приносит массу неудобств пациенту. Выросты в области наружных половых органов, заднего прохода значительно снижают самооценку и мешают полноценной половой жизни и правильной гигиене.
Нагноение, воспаление. Аногенитальные бородавки имеют свойство быстро травмироваться при незначительных механических воздействиях или трении. Эти микротравмы, ранки становятся воротами для вторичного инфицирования. Появляются эрозии, перифокальное воспаление. Раны начинают мацерироваться (мокнуть), нагнаиваться. При развитии осложнения присоединяются неприятный запах и боль. Проводить тщательную гигиеническую обработку перианальной области из-за разрастаний становится невозможным, что ещё больше усугубляет воспалительный процесс.
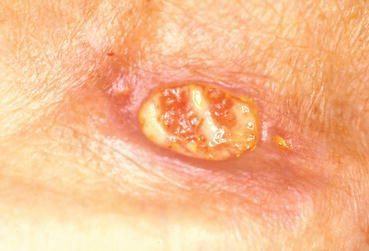
Малигнизация. Типы вирусов с высокой канцерогенной активностью, персистируя (долго находясь) в коже и слизистых, приводят к трансформации клеток и их перерождению в атипичные (раковые) клетки. Как уже упоминалось, аногенитальные бородавки обычно не так опасны в плане раковой трансформации, как вирусное поражение шейки матки (ВПЧ 16, 18 типов и т. д). Но проблема может появиться, если у пациента присутствует два и более типов вируса с различными индексами канцерогенности и имеется иммунодефицитное состояние.
Важно изменение образа жизни в целом для постоянного поддержания здоровья и предупреждения активизации дремлющих вирионов.
Диагностика остроконечных кондилом
При выявлении остроконечных кондилом в перианальной зоне целью дополнительных диагностических исследований является уточнение генотипа ВПЧ, а также исключение внешне схожих с ними образований:
- интрадермальный невус;
- контагиозный моллюск;
- сифилитический шанкр;
- себорейный кератоз.
Быстрым способом установления ВПЧ в образованиях (кондилломах) во время приёма является проба с 5% раствором уксусной кислоты. Под воздействием этого вещества папилломы, вызванные HPV, бледнеют, приобретая сероватый, бледный оттенок, в них визуализируется характерный капиллярный рисунок. Исследование носит предварительных характер.
Минимальные лабораторные исследования:
- серологическая реакция на возбудителей сифилиса;
- обнаружение антител к ВИЧ, гепатитам В,С;
- ПЦР для типирования вируса;
- цитология мазка из шейки матки у женщин;
- цитология мазков-отпечатков;
- исследование биоптатов и удалённых образований — аногенитальных бородавок.
При частых рецидивах болезни, крупных размерах опухолей, быстром их росте или сомнительном диагнозе прибегают к дополнительным методам исследования.
При частых обострениях проводится исследование имунного статуса.
При подозрении на злокачественное перерождение кондилом, папилломах на широком основании, нетипичных выделениях из влагалища или прямой кишки проводят:
- УЗИ вагинальным и ректальным датчиком;
- колоноскопию;
- УЗИ органов брюшной полости;
- рентгенографию органов грудной клетки;
- кольпоскопию;
- исследования на ИППП . [1][12][13]
Часто пациенты направляются на консультацию к гинекологу, урологу, онкологу и дерматовенерологу.
Лечение остроконечных кондилом
В случае с остроконечными кондиломами наиболее результативен комплексный подход к лечению. Следует обязательно информировать пациента о необходимости лечения половых партнёров, их возможном носительстве ВПЧ.
Даются общие рекомендации о необходимости модификации образа жизни для поддержания адекватного состояния иммунитета, предупреждения дополнительного инфицирования другими ИППП:
- упорядочение половой жизни;
- применение барьерных методов контрацепции;
- коррекция веса;
- достаточные физические нагрузки;
- правильное питание и т. д.
Консервативное лечение
Применяются препараты, стимулирующие местный и гуморальный иммунный ответ. Это необходимо, так как у всех больных с папилломатозным поражением выявлялись нарушения интерферонового статуса (системы врождённого иммунитета). [1] Противопоказаниями к терапии иммуномодуляторами являются папилломы на широком основании.
Редуцирование симптомов возможно в трёх из четырёх случаев (до 84%) при единичных кондиломах небольших размеров. [1] [17]
При упорном, рецидивирующем течении болезни, а также если больного беспокоят эстетические моменты, для профилактики раковой трансформации прибегают к хирургическим методам.
Хирургическое лечение
В зависимости от размеров, формы, расположения кондиломы и предпочтений хирурга возможно применение химических, физических, цитотоксических методов удаления.
Физические методы применяются при любых размерах и расположении аногенитальных бородавок. По выбору используется скальпель, лазерная вапоризация, криодеструкция (разрушение ткани бородавки экстремально низкими температурами под воздействием жидкого азота) или радиоволновой способ (radioSURG).
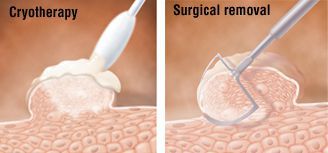
Ткани иссекаются включительно с собственной пластиной дермы. Если удаляется кондилома анального канала, дно раны образует внутренний сфинктер. В перианальной зоне дно раны должна составлять подкожная клетчатка.
Удаление образований не проводится без консультации онколога, если есть малейшие подозрения на малигнизацию (изъязвление, некроз, инфильтративный рост).
Обычно при иссечении кондиломы достаточно местной или спинальной анальгезии (снижения чувствительности к боли). Госпитализация может проводиться в случаях некоторых сопутствующих заболеваний (патология свертывания и другие), а также при невозможности амбулаторного лечения.
Прогноз. Профилактика
Прогноз при своевременном и адекватном лечении остроконечных кондилом благоприятный. Обязательно проведение гистологического исследования удалённых образований для исключения диагноза злокачественной опухоли. В сомнительных случаях необходимы дополнительные консультации гинеколога, дерматовенеролога, онколога, радиолога, лабораторные и инструментальные исследования.
При комплексном лечении обычно все симптомы исчезают. Однако не исключены рецидивы, частота которых колеблется от 10 до 50% и более. На увеличение риска рецидивов влияет общее состояние здоровья пациента, наличие у него сопутствующих заболеваний и иммунодефицитных состояний.
Профилактика включает в себя:
- своевременное, профилактическое обследование у гинеколога, уролога и проктолога;
- коррекцию образа жизни, питания;
- упорядочение половых отношений.
До начала половой жизни можно по схеме пройти вакцинацию поливалентной вакциной от ВПЧ 6, 11, 16, 18 типов (самые частые причины остроконечных кондилом — HPV 6 и 11) и рака шейки матки (HPV 16 и 18). Рекомендуемый возраст для введения вакцины — 9-17 лет (к примеру, в календаре США от 2015 года рекомендуемы возраст вакцинации — 9-11 лет). В ряде стран (США, Австрия, Германия, Франция и др.) вакцинация включена в календарь обязательных прививок. В России в настоящее время это добровольная процедура. [18]
ОПРЕДЕЛЕНИЕ
Аногенитальные (венерические) бородавки - вирусное заболевание, обусловленное вирусом папилломы человека и характеризующееся появлением экзофитных и эндофитных разрастаний на коже и слизистых оболочках наружных половых органов, уретры, влагалища, шейки матки, перианальной области.
Классификация
Общепринятой классификации не существует.
Этиология и патогенез
Возбудитель заболевания - вирус папилломы человека (ВПЧ) относится к роду папилломавирусов (Papillomavirus), который, в свою очередь, принадлежит к семейству папававирусов (Papavaviridae). Вирусы папилломы человека высоко тканеспецифичны и поражают клетки эпителия кожи и слизистых оболочек. К настоящему времени идентифицировано и описано более 190 типов ВПЧ, которые классифицируются на группы высокого и низкого онкогенного риска в соответствии с их потенциалом индуцировать рак. Международное агентство по изучению рака выделяет 12 типов ВПЧ высокого риска (типы 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59), которые могут потенцировать развитие рака и предраковых поражений различной локализации: шейки матки, вульвы, влагалища, анального канала, пениса, шеи, гортани, ротовой полости.
Аногенитальные бородавки являются наиболее распространенным клиническим проявлением папилломавирусной инфекции, при этом до 90% всех случаев заболевания у мужчин и женщин вызывается 6 и 11 типами ВПЧ. Среднее время между инфицированием ВПЧ и развитием аногенитальных бородавок составляет 11-12 месяцев у мужчин и 5-6 месяцев у женщин.
Папилломавирусная инфекция наиболее часто регистрируется у лиц молодого возраста, имеющих большое число половых партнеров. По данным ВОЗ, 50-80% населения инфицировано ВПЧ, но лишь 5-10% инфицированных лиц имеют клинические проявления заболевания.
Выявляемость ВПЧ значительно варьирует в различных этнико-географических регионах и определяется поведенческими, социально-экономическими, медицинскими, гигиеническими факторами. Географическая вариабельность характерна не только для частоты выявляемости вируса, но и для распределения генотипов ВПЧ. Согласно систематизированному анализу мировых данных, заболеваемость аногенитальными бородавками мужчин и женщин (включая новые случаи и рецидивы заболевания) варьирует от 160 до 289 случаев на 100000 населения, со средним значением 194,5 случаев на 100000 населения, а средний ежегодный уровень выявляемости новых случаев аногенитальных бородавок составляет 137 случаев на 100000 населения среди мужчин и 120,5 случаев на 100000 населения среди женщин.
В Российской Федерации показатель заболеваемости аногенитальными бородавками в 2014 году составил 21,8 случаев на 100000 населения: у лиц в возрасте от 0 до 14 лет – 0,6 случаев на 100000 населения, у лиц в возрасте 15-17 лет - 28,3 случаев на 100000 населения, у лиц в возрасте старше 18 лет - 25,9 случаев на 100000 населения. Однако данные показатели не отражают истинного уровня заболеваемости и являются следствием неполной регистрации новых случаев аногенитальных бородавок.
Клиническая картина
Cимптомы, течение
- половой контакт.
У детей:
- трансплацентарный (редко);
- перинатальный;
- половой контакт;
- контактно-бытовой, однако возможность аутоинокуляции и передачи ВПЧ через бытовые предметы остается недостаточно изученной.
КЛИНИЧЕСКАЯ КАРТИНА
Выделяют несколько клинических разновидностей аногенитальных бородавок:
- остроконечные кондиломы;
- бородавки в виде папул;
- поражения в виде пятен;
- внутриэпителиальная неоплазия;
- бовеноидный папулез и болезнь Боуэна;
- гигантская кондилома Бушке-Левенштайна.
– наличие одиночных или множественных образований в виде папул, папиллом, пятен на кожных покровах и слизистых оболочках наружных половых органов;
– зуд и парестезии в области поражения;
– болезненность во время половых контактов (диспареуния);
– при локализации высыпаний в области уретры - зуд, жжение, болезненность при мочеиспускании (дизурия); при обширных поражениях в области уретры – затрудненное мочеиспускание;
– болезненные трещины и кровоточивость кожных покровов и слизистых оболочек в местах поражения.
- остроконечные кондиломы - пальцеобразные выпячивания на поверхности кожных покровов и слизистых оболочек, имеющие типичный “пестрый” и/или петлеобразный рисунок и локализующиеся в области внутреннего листка крайней плоти, головки полового члена, наружного отверстия мочеиспускательного канала, малых половых губ, входа во влагалище, влагалища, шейки матки, паховой области, промежности и анальной области;
- бородавки в виде папул – папулезные высыпания без пальцеобразных выпячиваний, локализующиеся на кератинизированном эпителии наружного листка крайней плоти, тела полового члена, мошонки, латеральной области вульвы, лобка, промежности и перианальной области;
- поражения в виде пятен – серовато-белые, розовато-красные или красновато-коричневые пятна на коже и/или слизистой оболочке половых органов;
- бовеноидный папулез и болезнь Боуэна - папулы и пятна с гладкой или бархатистой поверхностью; цвет элементов в местах поражения слизистой оболочки – бурый или оранжево-красный, а поражений на коже – пепельно-серый или коричневато-черный;
- гигантская кондилома Бушке-Левенштайна - мелкие бородавчатоподобные папилломы, сливающиеся между собой и образующие очаг поражения с широким основанием.
Диагностика
Диагноз аногенитальных бородавок устанавливается на основании клинических проявлений. Для улучшения визуализации аногенитальных бородавок проводится проба с 5% раствором уксусной кислоты, после обработки которым образования некоторое время сохраняют серовато-белую окраску, а сосудистый рисунок усиливается.
Для верификации диагноза могут использоваться лабораторные исследования:
– исследование молекулярно-биологическими методами, позволяющими идентифицировать генотип ВПЧ, определять степень вирусной нагрузки и прогнозировать течение заболевания [1];
– цитологическое и морфологическое исследования, позволяющие исключить онкологическую патологию [2].
В связи с применением в терапии аногенитальных бородавок деструктивных методов дополнительно проводится серологическое исследование на сифилис, ВИЧ, гепатиты В и С.
Консультации других специалистов рекомендованы по показаниям в следующих случаях:
- акушера-гинеколога - с целью диагностики фоновых и диспластических процессов шейки матки, вульвы и влагалища; при ведении беременных, больных аногенитальными бородавками;
- уролога - при внутриуретральной локализации аногенитальных бородавок;
- проктолога - при наличии обширного процесса в анальной области;
- иммунолога - при наличии иммунодефицитных состояний и рецидивировании заболевания.
Дифференциальный диагноз
Дифференциальная диагностика проводится с сифилисом и заболеваниями кожи (контагиозным моллюском, фиброэпителиальной папилломой, себорейным кератозом и др.).
У женщин аногенитальные бородавки необходимо дифференцировать с микропапилломатозом вульвы - физиологическим вариантом, представляющим собой не сливающиеся папулы правильной формы, расположенные симметрично на внутренней поверхности малых половых губ и в области преддверия влагалища.
Сальные железы в области крайней плоти и вульвы у здоровых лиц также часто выглядят как отдельные или множественные папулы серовато-желтого цвета, расположенные на внутренней поверхности крайней плоти и малых половых губах.
Лечение
Показанием к проведению лечения является наличие клинических проявлений заболевания.
При отсутствии аногенитальных бородавок или цервикальных плоскоклеточных интроэпителиальных поражений лечение субклинической генитальной папилломавирусной инфекции не проводится.
Обследование и лечение половых партнеров проводится при наличии у них клинических проявлений заболевания.
Цели лечения:
- деструкция аногенитальных бородавок;
- улучшение качества жизни пациентов.
Общие замечания по терапии
Основным направлением в лечении является деструкция клинических проявлений заболевания. Вне зависимости от применяемого метода деструкции аногенитальных бородавок у 20-30% больных могут развиваться новые поражения на коже и/или слизистых оболочках аногенитальной области.
Показания к госпитализации
Госпитализация показана больным с обширным поражением кожи и слизистых оболочек вследствие деструктивного роста гигантской кондиломы Бушке-Левенштайна с целью хирургического иссечения пораженных тканей.
Методы деструкции аногенитальных бородавок
1. Цитотоксические методы
- подофиллотоксин, крем 0,15%, раствор 0,5% (А) 2 раза в сутки наружно на область высыпаний в течение 3 дней с 4-хдневным интервалом. Крем 0,15 % рекомендуется применять в терапии аногенитальных бородавок, расположенных в анальной области и области вульвы; раствор 0,5% рекомендуется применять в терапии аногенитальных бородавок, расположенных на коже полового члена. Курсовое лечение (не более 4-5 курсов) продолжают до исчезновения клинических проявлений заболевания 5.
Подофиллотоксин не рекомендуется применять в терапии аногенитальных бородавок, расположенных на слизистой оболочке прямой кишки, влагалища, шейки матки, уретры.
2. Химические методы
- 1,5% раствор цинка хлорпропионата в 50% 2-хлорпропионовой кислоте, раствор для наружного применения (С) наносится с помощью деревянного шпателя с заостренным наконечником (на аногенитальные бородавки диаметром от 0,1 до 0,5 см) или стеклянным капилляром (на аногенитальные бородавки диаметром свыше 0,5 см). Перед нанесением препарата обрабатываемую поверхность предварительно обезжиривают 70% спиртовым раствором для лучшего проникновения препарата. Раствор наносят на высыпания однократно до изменения окраски тканей на серовато-белый. В ряде случаев для достижения полной мумификации ткани аногенитальных бородавок требуется проводить до 3 сеансов нанесения кратностью 1 раз в 7-14 дней [10, 11].
- комбинация азотной, уксусной, щавелевой, молочной кислот и тригидрата нитрата меди, раствор для наружного применения (С) наносится однократно непосредственно на аногенитальные бородавки при помощи стеклянного капилляра или пластмассового шпателя, не затрагивая здоровых тканей. Не рекомендуется обрабатывать поверхность, превышающую 4-5 см 2 , перерыв между процедурами составляет 1-4 недели [12].
Особые ситуации
Лечение беременных
Во время беременности возможна активная пролиферация аногенитальных бородавок.
Лечение беременных осуществляется в сроке до 36 недель беременности с использованием криодеструкции, лазерной деструкции или электрокоагуляции при участии акушеров–гинекологов. При обширных генитальных кондиломах показано оперативное родоразрешение (с целью профилактики кондиломатоза гортани новорожденного) [33].
Лечение детей
Методами выбора лечения аногенитальных бородавок у детей являются физические методы деструкции, не вызывающие токсических побочных реакций.
Требования к результатам лечения
При отсутствии клинических проявлений заболевания пациенты дальнейшему наблюдению не подлежат.
Тактика при отсутствии эффекта от лечения
Профилактика
Информация
Источники и литература
Информация
МЕТОДОЛОГИЯ
Методы, использованные для сбора/селекции доказательств:
поиск в электронных базах данных.
Описание методов, использованных для сбора/селекции доказательств:
доказательной базой для рекомендаций являются публикации, вошедшие в Кокрановскую библиотеку, базы данных EMBASE и MEDLINE.
Методы, использованные для оценки качества и силы доказательств:
· Консенсус экспертов;
· Оценка значимости в соответствии с рейтинговой схемой (схема прилагается).
Рейтинговая схема для оценки силы рекомендаций:
| Уровни доказательств | Описание |
| 1++ | Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ) или РКИ с очень низким риском систематических ошибок |
| 1+ | Качественно проведенные мета-анализы, систематические, или РКИ с низким риском систематических ошибок |
| 1- | Мета-анализы, систематические, или РКИ с высоким риском систематических ошибок |
| 2++ | Высококачественные систематические обзоры исследований случай-контроль или когортных исследований. Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2+ | Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2- | Исследования случай-контроль или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 3 | Неаналитические исследования (например: описания случаев, серий случаев) |
| 4 | Мнение экспертов |
Методы, использованные для анализа доказательств:
· Обзоры опубликованных мета-анализов;
· Систематические обзоры с таблицами доказательств.
Методы, использованные для формулирования рекомендаций:
Консенсус экспертов.
Рейтинговая схема для оценки силы рекомендаций:
| Сила | Описание |
| А | По меньшей мере один мета-анализ, систематический обзор или РКИ, оцененные как 1++ , напрямую применимые к целевой популяции и демонстрирующие устойчивость результатов или группа доказательств, включающая результаты исследований, оцененные как 1+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов |
| В | Группа доказательств, включающая результаты исследований, оцененные как 2++, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов или экстраполированные доказательства из исследований, оцененных как 1++ или 1+ |
| С | Группа доказательств, включающая результаты исследований, оцененные как 2+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов; или экстраполированные доказательства из исследований, оцененных как 2++ |
| D | Доказательства уровня 3 или 4; или экстраполированные доказательства из исследований, оцененных как 2+ |
Индикаторы доброкачественной практики (Good Practice Points – GPPs):
Рекомендуемая доброкачественная практика базируется на клиническом опыте членов рабочей группы по разработке рекомендаций.
Экономический анализ:
Анализ стоимости не проводился и публикации по фармакоэкономике не анализировались.
Метод валидизации рекомендаций:
· Внешняя экспертная оценка;
· Внутренняя экспертная оценка.
Рабочая группа:
Для окончательной редакции и контроля качества рекомендации повторно проанализированы членами рабочей группы.
Основные рекомендации:
Сила рекомендаций (A–D) приводится при изложении текста рекомендаций.
Аногенитальные (венерические) бородавки (синоним - ааногенитальная папилломовирусная инфекция, вирусные папилломы, остроконечные бородавки, генитальные бородавки) - вирусное заболевание, обусловленное вирусом папилломы человека (чаще всего типы ВПЧ-6, 11) и характеризующееся появлением экзофитных и эндофитных разрастаний на коже и слизистых оболочках наружных половых органов, уретры, влагалища, шейки матки, перианальной области [1, 2, 3].
Название протокола: Аногенитальные (венерические) бородавки
Код протокола:
Код (коды) МКБ Х
А63.0 Аногенитальные (венерические) бородавки
Сокращения, используемые в протоколе:
АГ – антиген
АлАТ – аланинаминотрансфераза
АМП – антимикробный препараты
АсАТ – аспартатаминотрансфераза
АТ – антитела
в/м – внутримышечно
ВИЧ – вирус иммунодефицита человека
ВПЧ – вирус папилломы человека
г – грамм
ЕД – единицы действия
ИППП - инфекции, передающиеся половым путем
мг – миллиграмм
мл – миллилитр
МНН - международное непатентованное название
ПИФ – прямая иммунофлюоресценция
ПЦР – полимеразная цепная реакция
р-р - раствор
УЗИ - ультразвуковое исследование
Дата разработки протокола: 2014 год.
Дата пересмотра протокола: 2015 год.
Категория пациентов: взрослые, дети.
Пользователи протокола: дерматовенерологи, гинекологи, урологи, проктологи, врачи общей практики, терапевты, педиатры.
Классификация
По форме:
· Бовеноидный папулез и болезнь Боуэна;
· Гигантская кондилома Бушке-Левенштайна.
Диагностика
Перечень основных и дополнительных диагностических мероприятий:
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне:
· обнаружение ВПЧ в биологическом материале методом ПЦР;
· определение в сыворотке крови ИФА-методом специфических антител: Jg M, Jg G, Jg A.
· реакция микропреципитации с кардиолипиновым антигеном в сыворотке крови;
· общеклиническое исследование урогенитального мазка (окраска метиленовым синим и/или по Граму) на другие ИППП (до начала терапии);
· определение ВПЧ в биологическом материале в реакции иммунофлюоресценции;
· цито - и гистологическое исследование (биопсия).
Дополнительные диагностические обследования, проводимые на амбулаторном уровне:
· меатоскопия;
· цистоуретроскопия (лечебно-диагностическая);
· аноскопия;
· кольпоскопия;
· проба с уксусной кислотой;
· иммунограмма (Е-розетки и Манчини).
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: не проводится.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне: не проводятся.
Дополнительные диагностические обследования, проводимые на стационарном уровне: не проводятся.
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: не проводятся.
Диагностические критерии:
Жалобы и анамнез:
Жалобы:
· патологические изменения на коже и слизистых оболочек в аногенитальной области;
· болезненность (зуд, парастезии) в области высыпаний;
· болезненность во время половых контактов (в особенности у женщин).
Анамнез:
· первичный эпизод или его рецидив;
· при рецидивирующем ВПЧ: наличие в анамнезе рецидивов, проведение противовирусной терапии.
Физикальное обследование:
Поражения могут быть одиночными и множественными (до 15 и больше элементов), диаметром 1-10 мм. Возможно слияние элементов в более крупные элементы (бляшки), что чаще всего наблюдают у лиц с иммуносупрессией и у больных сахарным диабетом. [7].
У мужчин с необрезанной крайней плотью поражаются: головка полового члена, венечная борозда, уздечка и внутренний листок крайней плоти. У мужчин с обрезанной крайней плотью поражения локализуются: на головке и теле полового члена, на коже мошонки, в паховой области, в промежности, в перианальной области, в наружном отверстие мочеиспускательного канала [8].
У женщин поражаются: уздечка половых губ, большие и малые половые губы, клитор, наружное отверстие уретры, промежность, перианальная область, преддверие влагалища, вход во влагалище, девственная плева, влагалище и наружная часть шейки матки [7, 9, 10, 11].
Лабораторная диагностика:
Обнаружение в биологическом материале методом ПЦР: обнаружение ДНК ВПЧ;
Определение в сыворотке крови ИФА-методом специфических антител: Ig M, Ig G, Ig A к ВПЧ;
В биологическом материале в реакции иммунофлюоресценции: определение АТ и АГ к ВПЧ;
Цито - и гистологическое исследование: обнаружение атипичных клеток.
Инструментальные исследования:
Инструментальные методы исследований могут быть использованы при атипичном расположении аногенитальных бородавок.
Меатоскопия: обнаружение папиллом в ладьевидной ямке у мужчин;
Уретроскопия: обнаружение бородавок в мочеиспускательном канале;
Аноскопия: обнаружение остроконечными кондиломами в перианальной, анальной областях и промежности;
Кольпоскопия: обнаружение неклассифицируемых атипичных клеток плоского эпителия, изменения плоского эпителия, неклассифицируемые атипичные клетки железистого эпителия, инвазивный рак.
Проба с уксусной кислотой: обнаружение белой окраски эпителий кожи промежности или шейки матки, пораженного вирусом папилломы человека для определения места прицельной биопсии и уточнения границы поражений при хирургическом лечении [12].
Показания для консультации специалистов:
· консультация педиатра – при наличии аногенитальных бородавок у детей);
· консультация гинеколога – при наличии интраэпителиальной неоплазии, бородавок во влагалище, остроконечных кондилом у беременных женщин;
· консультация уролога – в случае внутриуретральной локализация процесса);
· консультация проктолога – при наличии анальных бородавок.
Дифференциальный диагноз
Лечение
Цели лечения:
· деструкция аногенитальных бородавок;
· улучшение качества жизни пациентов.
Тактика лечения:
Немедикаментозное лечение:
Режим 2.
Стол №15 (общий).
Медикаментозное лечение:
Выбор метода медикаментозного лечения зависит от формы заболевания (таблицы 1, 2).
Таблица 1.Методы терапии аногенитальных бородавок (приемлемые для выполнения в домашних условиях самим больным)
| Фармакологическая группа | МНН препарата | Форма выпуска | Дозировка | Кратность применения | Примечание |
| Иммуномодуляторы для местного применения | Имихимод (Ib, A) | 5% крем | зависит от количества аногенитальных бородавок | 3 раза в неделю | Модулирует иммунный ответ, индуцируя местное образование альфа и гамма – интерферона и активизацию иммунных клеток, включая СD4+ Т-лимфоциты. Этот процесс приводит к регрессу бородавок и сопровождается снижением количества ДНК ВПЧ [15,16]. |
| Иммунокорригирующие средства | Комплексное соединение растительных протеинов и флавоноидов в гликозилированной форме | капли для внутреннего и наружного применения во флаконе-капельнице, 30, 50 мл | в среднем, 10 капель за 1 прием | 3 раза в день | Применяются только у иммунодефицитных пациентов. |
| Оксодигидроакридинила ацетат натрия | раствор для внутримышечного введения в ампулах | 250 мг | 1 раз в день | ||
| Интерферон альфа-2 человеческий рекомбинантный, Таурин | суппозитории для вагинального или ректального введения | 125 000, 250 000 МЕ | 1 раз в сутки | ||
| Меглюмина акридонацетат | раствор для внутривенного и внутримышечного введения в ампулах 125мг/мл | в среднем, 125 мг | 1 раз в день | ||
| Кислота уксусная ледяная, кислота азотная 70%, кислоты щавелевой дигидрат, кислота молочная 90%, медь (II), нитрата тригидрат (IIa, B) | Кислота уксусная ледяная, кислота азотная 70%, кислоты щавелевой дигидрат, кислота молочная 90%, медь (II), нитрата тригидрат | раствор для наружного применения в ампулах 0,2 мл | 1 раз в день, количество манипуляций/сеансов может варьировать | Высокая - при небольших остроконечных или папулезных бородавках. Менее эффективен при больших или ороговевших поражениях. |
Таблица 2. Методы хирургической терапии аногенитальных бородавок (приемлемые для выполнения в условиях медицинского учреждения)
| Фармакологическая группа | МНН препарата | Форма выпуска | Дозировка | Кратность применения | Примечание |
| Хирургическое лечение | - | - | - | однократно | высокая |
| Криодеструкция (Ib, А) | - | - | - | 1 раз в день, количество манипуляций/сеансов может варьировать | 63-89% [17,18] |
| Прочие методы Иссечение ножницами – (Ib, А), электрокоагуляция (Ib, А), лазерная хирургия (IIa, B) и т.д. | 1 раз в день, количество манипуляций/сеансов может варьировать | Имеется несколько РКИ, свидетельствующие о том, что указанные методы эффективнее, чем применение интерферона, подофиллина. |
Медикаментозное лечение, оказываемое на амбулаторном уровне
Перечень основных лекарственных средств (имеющих 100% вероятность назначения)
– имихимод (Ib, A) - 5% крем.
Перечень дополнительных лекарственных средств (менее 100% вероятности применения)
· Комплексное соединение растительных протеинов и флавоноидов в гликозилированной форме (капли для внутреннего и наружного применения во флаконе-капельнице, 30, 50 мл);
· Оксодигидроакридинила ацетат натрия (раствор для внутримышечного введения в ампулах);
· Интерферон альфа-2 человеческий рекомбинантный, Таурин (суппозитории для вагинального или ректального введения125 000, 250 000 МЕ);
· Очищенный экстракт побегов растения Solanum tuberosum (раствор для в/в введения в ампулах 0,04мг/мл 5мл, суппозитории ректальные);
· Меглюмина акридонацетат (раствор для внутривенного и внутримышечного введения в ампулах 125мг/мл);
· Кислота уксусная ледяная, кислота азотная 70%, кислоты щавелевой дигидрат, кислота молочная 90%, медь (II), нитрата тригидрат (раствор для наружного применения в ампулах 0,2 мл).
Другие виды лечения: не проводятся.
Другие виды лечения, оказываемые на амбулаторном уровне:
Другие виды лечения, оказываемые на стационарном уровне:
Другие виды лечения, оказываемые на этапе скорой неотложной помощи
Хирургическое вмешательство
хирургическое вмешательство, оказываемое в амбулаторных условиях.
Криодеструкция (Ib, А);
Иссечение ножницами – (Ib, А);
Электрокоагуляция (Ib, А), лазерная хирургия (IIa, B).
Хирургическое вмешательство, оказываемое в стационарных условиях: не проводятся
Дальнейшее ведение:
Наблюдение и лечение в течение от 1 до 6 месяцев, с последующим снятием с учета при полном разрешении процесса.
Женщинам с наличием онкогенных типов ВПЧ необходимо проводить цитологическое и кольпоскопическое обследование (при наличии показаний - консультирование у соответствующих специалистов и дополнительное обследование).
Индикаторы эффективности лечения и безопасности методов диагностики и лечения:
· исчезновение к концу терапии аногенитальных бородавок;
· улучшение качества жизни пациентов.
Читайте также:

