Отличие инфекционного поноса от неинфекционного
Обновлено: 25.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Диарея: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
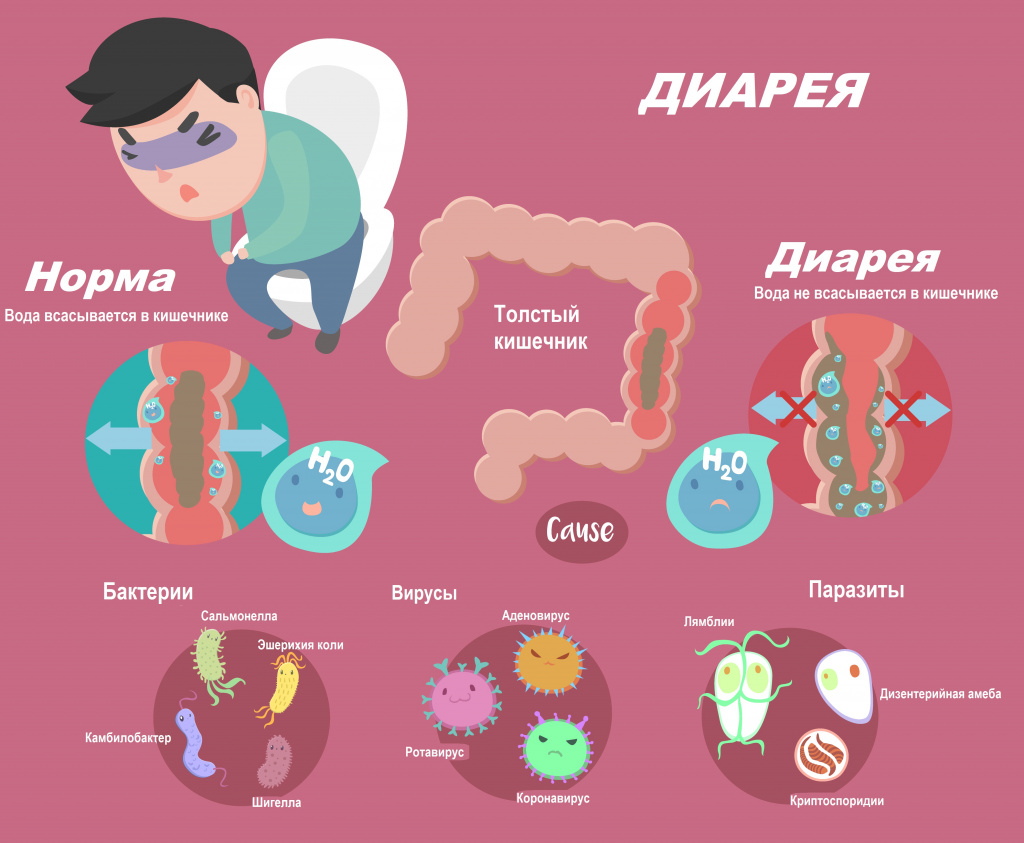
Диарея определяется как неоформленный или жидкий стул три или более раз в день с выделением жидких каловых масс объемом более 200 мл. При этом частый оформленный стул не считается диареей. Неоформленный жидкий стул у новорожденных и детей, находящихся на грудном вскармливании, также является нормой.
Диарея, или понос, возникает вследствие нарушения всасывания воды в кишечнике. Значительная потеря жидкости может привести к обезвоживанию, а выведение большого количества электролитов (ионов калия, натрия, хлора) - к нарушению нормального протекания внутри- и межклеточных процессов. По данным Всемирной организации здравоохранения, острая диарея является причиной смерти свыше 2 млн человек в год.
Разновидности диареи
По клиническому течению:
- острая диарея - продолжается до 4 недель, вызвана бактериальными, паразитарными или вирусными инфекционными заболеваниями кишечника;
- хроническая диарея - длится более 4 недель, а ее причиной являются патологические состояния желудочно-кишечного тракта.
- секреторная диарея (обильный водянистый стул более 1 л/сут.);
- осмолярная диарея (обильный стул (полифекалия) с большим количеством остатков полупереваренной пищи (стеаторея));
- гипер- и гипокинетическая диарея (жидкий или кашицеобразный необильный стул);
- эксудативная диарея (жидкий необильный стул со слизью и/или кровью).
Диарея может быть спровоцирована пищевой токсикоинфекцией, приемом несвежих или несовместимых между собой продуктов, алкоголем, большим количеством кофе, слишком жирной или острой пищей.
Обычно диарея является симптомом инфекционного поражения желудочно-кишечного тракта, который может быть вызван различными бактериями, вирусами и паразитами. Инфекция распространяется через загрязненные пищевые продукты, питьевую воду или от человека человеку в результате несоблюдения гигиены. У больного наблюдаются симптомы интоксикации: жар, озноб, ломота в теле, общее недомогание, отсутствие аппетита, тошнота, рвота. Высокая лихорадка в большей степени свойственна инвазивным инфекциям, вызывающим воспалительную реакцию. При тяжелом воспалении в кишечнике развиваются эрозии и язвы и, как следствие, кровавая диарея.
Помимо этого, диарею могут вызвать различные заболевания и патологические состояния:
- недостаток ферментов поджелудочной железы, хронический панкреатит;
- новообразования поджелудочной железы, надпочечников или кишечника;
- ишемия тонкой и толстой кишки;
- синдром раздраженного кишечника;
- дисбактериоз кишечника;
- резекция желудка или кишечника с формированием слепой петли либо короткой тонкой кишки;
- врожденные нарушения процесса всасывания;
- механическая желтуха любой природы;
- заболевания щитовидной железы (гипертиреоз, тиреотоксикоз);
- сахарный диабет;
- радиационное воздействие;
- прием некоторых лекарственных препаратов (слабительных, антибиотиков, антацидов и др.);
- неврогенные расстройства.
- синдромы острого гастрита и рита характерны для сальмонеллеза, бактериальных пищевых отравлений, кишечного иерсиниоза (псевдотуберкулеза);
- синдром острого энтерита типичен для холеры, вирусной диарей, коли-инфекции, вызванной кишечными палочками, кишечного иерсиниоза;
- синдром острого колита развивается при дизентерии, коли-инфекции, амебиазе (амебной дизентерии);
- синдром острого роколита характерен для сальмонеллеза, кишечного иерсиниоза, кампилобактериоза;
- обильная диарея со значительной примесью крови может свидетельствовать о начале развития язвенного колита, болезни Крона;
- острые инфекционные заболевания вирусной этиологии (ротавирус, норовирус, аденовирус, коронавирус) протекают с симптомами интоксикации и преимущественным поражением нескольких отделов желудочно-кишечного тракта (желудка, тонкой и толстой кишки) и с развитием синдромов энтероколита и роколита.
Особую опасность представляет диарея у ребенка, поскольку чревата очень быстрым развитием обезвоживания, тахикардией, падением артериального давления и шоком.
К каким врачам обращаться при диарее
При диарее следует обратиться к врачу-терапевту , врачу общей практики или гастроэнтерологу . Врач назначит необходимое обследование и установит причину болезни. Часто для постановки правильного диагноза требуются консультации инфекциониста.
Диагностика и обследования при диарее
Алгоритм диагностики острой диареи предусматривает определение ее причины, выявление воспалительного или другого этиологического фактора и верификацию заболевания.
Диагностические трудности возникают редко, только когда диарея становится первым проявлением системного заболевания или доминирует в клинической картине.
Наряду с физикальным обследованием (измерением веса, температуры, частоты сердечных сокращений и артериального давления), выполняют проктологический осмотр.
Характер стула определяется локализацией поражения кишечника (тонкая или толстая кишка). В зависимости от цвета и консистенции каловых масс можно предположить причину диареи:
- Желтый понос – возникает в результате усиления кишечной перистальтики (каловые массы продвигаются быстро и не сформированы полностью), может сопровождаться резью, тяжестью в животе.
- Жидкий кал зеленого цвета регистрируется при вирусных и бактериальных инфекционных болезнях. Цвет кала объясняется активным ростом количества возбудителей и скоплением лейкоцитов. Может сопровождаться частыми позывами к рвоте, болью в животе.
- Понос с кровью возникает при желудочно-кишечных кровотечениях. Если поражены верхние отделы пищеварительной системы, кал окрашивается в черный цвет. Кал с кровью алого цвета свидетельствует о кровотечении из прямой кишки.
- Белый жидкий стул возникает при наличии в организме новообразований или камней, сдавливающих желчный проток. Это состояние также сопровождается потемнением мочи и желтушностью кожных покровов.
- Понос водой встречается при холере. В этом случае испражнения очень частые, существует большой риск быстрого обезвоживания.
Диареи часто встречаются в практике педиатра. По данным Детского фонда ООН (ЮНИСЕФ) и ВОЗ от 2009 года, от поноса ежегодно умирает 1,5 млн детей. Диарея представляет собой учащение более 2-3 раз в сутки опорожнения кишечника с выделением жидкого или кашицеобразного стула (1). Наиболее опасными являются последствия диареи в виде обезвоживания организма и потери солей. К этому предрасполагают анатомо-физиологические особенности пищеварительного тракта у детей раннего возраста, лабильность обменных процессов.
- КЛЮЧЕВЫЕ СЛОВА: диагностика, лечение, диарея, пищеварительный тракт, стул, ротавирусы, норавирусы, астровирусы, аденовирусы, колит, болезнь Крона, полипоз, сорбитол, Фильтрум
Диареи часто встречаются в практике педиатра. По данным Детского фонда ООН (ЮНИСЕФ) и ВОЗ от 2009 года, от поноса ежегодно умирает 1,5 млн детей. Диарея представляет собой учащение более 2-3 раз в сутки опорожнения кишечника с выделением жидкого или кашицеобразного стула (1). Наиболее опасными являются последствия диареи в виде обезвоживания организма и потери солей. К этому предрасполагают анатомо-физиологические особенности пищеварительного тракта у детей раннего возраста, лабильность обменных процессов.
Таблица 1. Дифференциальный диагноз диарей инфекционного и неинфекционного генеза в зависимости от характера стула
Причиной развития диареи у детей могут быть неправильное вскармливание, непереносимость определенных продуктов питания и компонентов пищи, бактериальные и вирусные инфекции, использование антибактериальных, слабительных и других лекарственных средств и др.
В зависимости от причины и длительности диареи делятся на инфекционные и неинфекционные, острые и хронические. При острой диарее симптомы сохраняются до 1-3 недель. Острые диареи инфекционного генеза обусловлены воздействием вирусов, бактерий, грибков, паразитов. Наиболее частыми причинами являются вирусы (ротавирусы, норавирусы, астровирусы, аденовирусы и др.), реже – бактерии (энтеропатогенные и энтеротоксигенные штаммы эшерихий, шигеллы, сальмонеллы и др.) и паразиты (криптоспоридии, балантидии и др.) (2).
Выделяют особую группу – антибиотик-ассоциированные диареи (ААД), которые составляют от 5 до 30% всех случаев диарей. Согласно определению ВОЗ, ААД представляет собой три или более эпизодов жидкого, водянистого стула в течение суток, которые возникают на фоне антибактериальной терапии или в течение 2 месяцев после ее прекращения (3). Риск развития ААД существенно повышается при применении клиндамицина, линкомицина, аминопенициллинов, цефалоспоринов 3 поколения.
ААД в большинстве случаев имеет легкое течение и, как правило, не требует специфического лечения, а отмена антибиотика чаще всего приводит к купированию симптомов заболевания. Однако в ряде случаев развивается псевдомембранозный колит, характеризующийся наличием округлых фибринозных бляшек, сливающихся при прогрессировании процесса между собой на фоне геморрагий слизистой оболочки толстой кишки. Наиболее тяжелые формы ААД и псевдомембранозного колита обусловлены воздействием токсинов А (энтеротоксин) и В (цитотоксин) Clostridium difficile (4). Оба токсина действуют синергично, провоцируют развитие поверхностного воспаления слизистой оболочки кишки с последующей секрецией в ее просвет экссудата, содержащего большое количество белка, нейтрофилов, моноцитов и слущенных энтероцитов. Псевдомембранозный колит может развиться в результате воздействия Pseudomonas aeruginosa, Klebsiella oxytoca, Staphylococcus aureus и др., а также грибов рода Candida. Основными симптомами антибиотик-ассоциированной диареи являются понос, схваткообразные боли в животе, стихающие после дефекации. Иногда заболевание сопровождается повышением температуры тела, появлением воспалительных изменений в анализе крови и лейкоцитов в кале (3).
Острые диареи неинфекционного генеза могут быть связаны и с воздействием психогенных, алиментарных, аллергических, токсических, эндокринных факторов. Неинфекционные диареи длятся преимущественно более 3 месяцев и являются хроническими (1). Причины их возникновения могут быть панкреатогенными (хронический панкреатит, муковисцидоз); гепатобилиарными (нарушение желчеобразования и желчеотделения); тонкокишечными (целиакия, болезнь Уиппла, лимфома, болезнь Крона и другие); толстокишечными (язвенный колит, ишемический колит, болезнь Крона, полипоз, опухоли); нейрофункциональными (синдром раздраженной кишки, функциональная диарея); гастрогенными (атрофический гастрит, резекция желудка, демпинг-синдром); эндокринными (диабет, тиреотоксикоз); сосудистыми (васкулиты, ишемия); лекарственными; токсическими; радиационными. Кроме того, причинами неинфекционых диарей могут являться гормонально активные опухоли (випома, гастринома, карцинома); гастроинтестинальная форма пищевой аллергии и другие.
Жидкий стул может быть кашицеобразным, водянистым, слизистым, слизисто-гнойным, кровянисто-слизистым (рисунки 1-6, таблица 1).
При болезнях тонкой кишки стул обычно становится объемным, водянистым или жирным. При заболеваниях толстой кишки, напротив, стул может быть частым, но менее обильным, он может содержать кровь, гной и слизь. В отличие от диареи, связанной с патологией тонкой кишки, поносы при патологии толстой кишки в большинстве случаев сопровождаются болями в животе. Для заболеваний прямой кишки характерен частый, скудный стул в сочетании с тенезмами и ложными позывами к дефекации.
Для назначения адекватной терапии ребенку с диареей необходимо как можно раньше поставить правильный диагноз. Дифференциальный диагноз проводится на основании тщательного собранного анамнеза жизни, заболевания, сведений о наследственности, результатов клинического осмотра ребенка, а также лабораторных и инструментальных методов исследования.
Необходимо уточнить при сборе анамнеза:
- режим и характер кормления ребенка;
- при кормлении грудью стул у младенца чаще всего кашицеобразный, с частотой до 5 раз в сутки, что не является патологией, а вот при голодании или при неполноценном питании отмечается изменение характера стула без увеличения его частоты. Необходимо попытаться найти связь между появлением жидкого стула и изменениями в рационе питания (таблица 3);
- при подозрении на пищевую аллергию следует уточнить, явилось ли возникновение диареи следствием введения ребенку продуктов, содержащих белок коровьего молока, глютен и других аллергенов (таблица 4);
- данные о наследственности у ребенка с диарейным синдромом (наличие в семье целиакии, язвенного колита, болезни Крона и др.), недавно перенесенных оперативных вмешательств на желудочно-кишечном тракте (резекция желудка, тощей кишки и др.);
- данные о применении лекарственных препаратов, которые могут вызывать учащение и разжижение стула (слабительные; антациды, содержащие соли магния; антибиотики (особенно клиндамицин, линкомицин, ампициллин, цефалоспорины 3-го поколения); антиаритмические препараты (квинидин, пропранолол); соли калия (панангин, аспаркам); сахарозаменители (сорбитол); препараты урсодеоксихолевой кислоты; холестирамин; сульфасалазин; антикоагулянты);
- эпидемиологический анамнез: наличие больных в окружении, набор продуктов питания за последние 3 суток, пребывание в других стационарах в течение 10 дней до заболевания;
- длительность заболевания, начальную симптоматику, последовательность появления отдельных симптомов (болей в животе, тошноты, рвоты, изжоги, отрыжки, диареи, запаха ацетона изо рта, а также лихорадки и симптомов интоксикации). Необходимо обратить внимание на частоту и консистенцию стула, его объем, наличие патологических примесей (кровь, слизь, зелень, непереваренные комочки, пена), запаха (кислый, зловонный, тухлый и т.д.), тенезмов, метеоризма, связи болевого синдрома с актом дефекации.
Тщательно собранный анамнез в сочетании с данными физикального обследования позволяет выставить предположительный диагноз, определить форму и тип диареи.
Предполагаемый диагноз необходимо подтвердить с помощью лабораторных, бактериологических и инструментальных методов исследования. При подозрении на острую кишечную инфекцию в план исследования включается посев кала на патогенную микрофлору, посев крови на стерильность (при сохраняющейся лихорадке), посев рвотных масс (при подозрении на сальмонеллез), серологическое исследование крови на иерсиниоз, псевдотуберкулез, дизентерию, сальмонеллез, эшерихиоз, кала на вирусы (ротавирусы, норавирусы, аденовирусы и т.д.). Целесообразно проведение копрологического исследования, позволяющего уточнить степень мальабсорбции, а также выявить наличие лейкоцитов, эритроцитов и слизи в кале, типичных для инфекционных заболеваний с преимущественным поражением толстой кишки. В ряде случаев оправдано исследование кала на дисбактериоз, липидограмму, углеводы.
Дифференциальный диагноз диарей инфекционного и неинфекционного генеза представлен в таблице 5.
Тщательное микроскопическое исследование кала позволяет обнаружить признаки воспаления в виде скоплений лейкоцитов, слущенного эпителия, характерных для воспалительных заболеваний кишки. Копрологическое исследование дает возможность выявить избыток нейтрального жира (стеаторею 1-го типа), мышечных волокон (креаторею) и глыбки крахмала (амилорею), свидетельствующих о нарушениях кишечного пищеварения. Большое значение для проведения дифференциального диагноза диарей имеет обнаружение яиц глистов, амеб, цист лямблий. Необходимо обращать внимание на рН кала, который в норме обычно > 6,0. Снижение рН кала может быть связано с бактериальным гидролизом нерасщепленных углеводов. Увеличение рН стула чаще наблюдается вследствие злоупотребления некоторыми слабительными препаратами.
При сочетании диареи с абдоминальным синдромом необходимо уточнить характер абдоминального синдрома (схваткообразные, тупые, ноющие боли). Нередко подобные симптомы типичны для синдрома раздраженной кишки, чаще наблюдающиеся у детей с неустойчивой психикой, с последствиями постгипоксического поражения ЦНС. Появление абдоминального синдрома в сочетании с метеоризмом и обильным пенистым стулом с кислым запахом на фоне приема молочных продуктов характерно для аллергии к белкам коровьего молока, лактазной недостаточности. Сочетание диареи с повторной рвотой может быть при аллергии к белкам коровьего молока, аномалиях развития кишечника. Сочетание высыпаний на коже и диарейного синдрома встречается при аллергии к белкам коровьего молока, энтеропатическом акродерматите, герпетиформном дерматите.
Особую группу хронических диарей составляет диареи при иммунодефицитных состояниях, которые являются одним из симптомов заболевания. Особенности течения состояний при нарушении гуморального и клеточного иммунитета представлены в таблице 7.
Тактика ведения детей при диареях инфекционного и неинфекционного генеза существенно различается.
Из питания детей в возрасте старше 1 года необходимо исключить цельное коровье или козье молоко, кефир, йогурт, сметану, сливки, ряженку, бульоны, хлеб, бобовые, свеклу, огурцы, репу, редис, редьку. В острый период рекомендуются каши, не содержащие глютен, молоко, лактозу. Рекомендуются каши – рисовая, кукурузная, гречневая, пшенная, овощное пюре, печеное яблоко. Детям в возрасте старше трех лет рекомендуется употребление безлактозного молока.
Ввиду потерь со стулом при диарее большого количества воды и электролитов, приводящих к обезвоживанию и метаболическим нарушениям, при тяжелых состояниях необходимым является проведение регидратации как оральной, так и парентеральной. Оральная регидратация осуществляется путем использования раствора Регидрон, содержащего 3,5 г хлорида натрия, 2,9 г натрия цитрата, 2,5 г хлорида калия, 10 г глюкозы. Осмолярность раствора составляет 330 мосм/л, что необходимо учитывать при тяжелых диареях. В современные растворы для оральной регидратации введены полимеры глюкозы, сахароза, крахмал (из риса, пшеницы, чечевицы, картофеля), за счет чего достигается медленное и более полное всасывание углеводов. Кроме того, добавление в питание пищевых волокон из пектинов яблок, моркови, апельсинов, черники способствует блокаде адгезии кишечной палочки, клебсиеллы, синегнойной палочки к эпителию тонкой кишки.
При диареях инфекционного и неинфекционного генеза проводится медикаментозная терапия. В терапию включаются препараты – сорбенты на основе полифепана (Фильтрум, Фильтрум-Сафари, Лактофильтрум), глины (Неосмектин, Смекта), Энтеросгеля и др. Отдельно хочется отметить Лактофильтрум, так как в отличие от других энтеросорбентов в нем дополнительно содержится лактулоза (пребиотик), которая способствует восстановлению нормальной микрофлоры кишечника, и Фильтрум-Сафари, специально созданный для детей. Выпускается в виде пастилок со вкусом шоколада и лесных ягод, гипоаллергенен, не содержит сахара и, в отличие от других энтеросорбентов, содержит фруктоолигосахариды – пребиотики, положительно влияющие на микрофлору кишечника.
Антибактериальная терапия при инфекционной диарее назначается при:
- инвазивных диареях;
- тяжелых и генерализованных формах заболевания;
- легких и среднетяжелых формах заболевания у детей раннего возраста с отягощенным преморбидным фоном;
- холере, амебиазе, брюшном тифе, сальмонеллезе.
Препаратами выбора являются фурановые препараты, в частности нифуратель (Макмирор), налидиксовая кислота.
Своевременная диагностика, дифференциальный диагноз и адекватное лечение детей с диареями позволят существенно сократить летальность.
- КЛЮЧЕВЫЕ СЛОВА: диарея, просвет кишки, интоксикация, жидкий стул, нарушение пищеварения, Энтеросгель
Согласно определению Всемирной организации здравоохранения (2018), под диареей (от греч. diarrhea – истекаю) понимается неоформленный или жидкий стул три или более раз в день либо чаще, чем обычно для конкретного человека. При этом содержание воды в кале достигает 85–95% (в норме 60–70%) [1, 2]. Однако провести количественный анализ данного показателя в рутинной практике достаточно трудно. На практике обычно используют установление частоты и/или массы стула [1]. Диагностические критерии диареи представлены в табл. 1 [1, 3].
Диарея – клинический синдром различной этиологии и патогенеза, подразумевающий частое или однократное опорожнение кишечника с выделением жидких или водянистых каловых масс в объеме более 200–300 г в сутки.
Водянистый стул трудно удержать, позывы на дефекацию при диарее носят императивный характер, что существенно снижает качество жизни пациентов и вынуждает их обращаться к врачу.
Острой называют диарею продолжительностью не более двух-трех недель. Сочетание диареи с лихорадкой, симптомами интоксикации, эксикозом требует прежде всего исключения ее инфекционной природы.
Диарея длительностью более трех недель считается хронической и, как правило, имеет неинфекционный генез [2]. Наиболее частые причины неинфекционной диареи представлены в табл. 2 [1, 3, 4].
Механизмы развития диареи
- на осмотическую: увеличение осмолярности кишечного содержимого вследствие скопления избытка неабсорбируемых веществ (прием лактулозы, солевых слабительных, антацидов, содержащих магний, нарушение полостного и мембранного пищеварения, лактазная недостаточность);
- экссудативную: секреция воды и электролитов в просвет кишки через поврежденную слизистую оболочку одновременно с экссудацией белка (воспалительные заболевания кишечника (ВЗК), туберкулез, лимфома, ишемия, правожелудочковая недостаточность);
- секреторную: повышение секреции электролитов и воды энтероцитами (карциноид, випома); гиперкинетическую: ускорение транзита кишечного содержимого, уменьшение объема абсорбированной в кишечнике жидкости (синдром раздраженного кишечника с диареей (СРК-Д), тиреотоксикоз, функциональная диарея, резекция участка кишки, ваготомия, диабетическая энтеропатия, склеродермия).
В ряде случаев в развитии диареи могут быть задействованы сразу несколько механизмов. Например, при ВЗК одновременно имеют место экссудативный (секреция воды и электролитов в просвет кишки через поврежденную слизистую оболочку одновременно с экссудацией белка), секреторный (воспалительная экссудация альбумина, секреция макрофагами, моноцитами, эпителиальными клетками провоспалительных цитокинов, активизирующих секреторные процессы), осмотический (увеличение осмолярности кишечного содержимого вследствие нарушения полостного и мембранного пищеварения). Выделение патогенетических вариантов диареи позволяет выбрать оптимальный вариант лечения [1, 5, 6]. Методы обследования пациентов с диареей представлены в табл. 3 [1, 2].
Основные группы препаратов, используемые при лечении заболеваний, протекающих с диарейным синдромом
К таким препаратам относятся:
- препараты, замедляющие моторику;
- энтеросорбенты;
- вяжущие и обволакивающие средства;
- антибиотики и антисептики;
- противовоспалительные препараты;
- пре-, про-, син- и эубиотики;
- ферментные препараты;
- регидратанты;
- препараты для коррекции солевого и электролитного обмена;
- препараты для энтерального и парентерального питания [1–3, 7–10].
В конвенциональной терапии заболеваний, протекающих с диарейным синдромом, традиционно используются энтеросорбенты [11–14].
Энтеросорбенты (от греч. enteron – кишка; лат. sorbens – поглощающий) – вещества различной структуры, связывающие экзо- и эндогенные вещества, надмолекулярные структуры и клетки в желудочно-кишечном тракте (ЖКТ) путем адсорбции, абсорбции, ионообмена, комплексообразования [13–15].
Энтеросорбенты как лечебные средства известны с древних времен. Еще врачеватели Древнего Египта, Индии, Греции использовали внутрь древесный уголь, глину, растертые туфы, пережженный рог при отравлениях, диарее, желтухе и других заболеваниях, а также для наружного применения – для заживления ран. Лекари Древней Руси применяли березовый или костный уголь. Авиценна (Абу Али ибн Сина) в своем Каноне врачебной науки из семи постулатов искусства сохранения здоровья на третье место поставил метод, который по современным понятиям идентичен энтеросорбции [16]. В России Т.Е. Ловиц, изучая химические свойства древесного угля, обосновал его применение для тех же целей [17].
При диареях различного генеза используют диоктаэдрический смектит (классификация по АТХ – А07ВС) на основе широко распространенного глинистого минерала [18–21]. В России и странах СНГ в стандарты лечения различных заболеваний ЖКТ с диареей включен адсорбирующий кишечный лекарственный препарат Энтеросгель (классификация по АТХ – А07В) [6, 14, 15, 22–31].
Активное действующее вещество Энтеросгеля – полиметилсилоксана полигидрат – гелевидное кремнийорганическое соединение [32]. Гель диспергирован в воде до частиц размером не более 300 мкм. Препарат представляет собой суспензию, в которой твердая фаза представлена двухмерными частицами (листы) [33] с пористой глобулярной структурой [32–36]. Поверхность глобул гидрофобна благодаря избытку метильных групп на их поверхности [32, 35–37]. Суспезия Энтеросгеля характеризуется высокой вязкостью [33], что позволяет прочно связывать и удерживать поглощенные субстраты. Энтеросгель не всасывается в кровь и действует только в просвете ЖКТ.
Гелевидная структура Энтеросгеля и свойства гелеобразующей матрицы определяют его поглотительные и защитные свойства. Пористая структура Энтеросгеля обеспечивает поглотительную способность по механизму молекулярной адсорбции и позволяет преимущественно адсорбировать среднемолекулярные токсические вещества (например, билирубин, продукты распада белков). Гелевидной структурой обусловлены:
- поглощение высокомолекулярных токсических веществ (белки, бактериальные токсины) по механизму соосаждения или абсорбции в объем геля [35];
- защитные свойства (эластичные гелевидные частички препарата образуют защитный слой и предохраняют ткани от воздействия различных повреждающих факторов).
Энтеросгель обеспечивает восстановление поврежденного кишечного барьера и местного иммунитета [38, 39].
Энтеросгель связывает эндотоксин грамотрицательных бактерий (липополисахарид (ЛПС)) [35, 36]. Таким образом, Энтеросгель восстанавливает структуру микроциркуляторного русла и регенераторные процессы в слизистой оболочке. Это в свою очередь приводит к восстановлению регенерации кишечного барьера, его регуляторных функций, а также физиологического уровня ЛПС в крови. Восстановление физиологического уровня провоспалительных цитокинов, вероятно, приводит к нормализации процессов секреции [14, 40–42].
Исходя из этих характеристик мы предположили, что применение препарата Энтеросгель в конвенциональной терапии при неинфекционных диареях различного генеза снижает частоту дефекаций и длительность стационарного лечения.
Цель открытого рандомизированного контролируемого проспективного исследования состояла в оценке эффективности и безопасности энтеросорбента полиметилсилоксана полигидрата (Энтеросгеля) при лечении пациентов с неинфекционными заболеваниями, протекающими с диареей.
Материал и методы
С февраля по август 2017 г. в отделениях Центра гастроэнтерологии и гепатологии многопрофильного стационара лечение получили 62 пациента (65% мужчин, 35% женщин) с синдромом диареи неинфекционного генеза препаратом Энтеросгель.
Критерии включения в исследование: клиническое проявление в виде нарушения характера стула – диарея, возраст старше 18 лет.
Критерии исключения из исследования: инфекционные заболевания, клинические, лабораторные (положительный анализ кала на токсины А и В Clostridium difficile) и инструментальные признаки псевдомембранозного колита.
Распределение пациентов по нозологическим формам представлено в табл. 4.
Среди нозологий лидировала антибиотикоассоциированная диарея (ААД) – 51% случаев (26 мужчин, средний возраст 62,7 года, и 6 женщин, средний возраст 59,8 года). СРК-Д и ВЗК (язвенный колит) наблюдались в 13% случаев. ВЗК чаще регистрировались у мужчин (75%), СРК-Д – у женщин (75%). Средний возраст мужчин с СРК-Д составил 36,5 года, женщин – 39,3 года. При ВЗК аналогичные показатели составили 47,2 и 35,3 года соответственно. Дивертикулярная болезнь и хронический панкреатит с внешнесекреторной недостаточностью диагностированы с одинаковой частотой – 10%, причем и дивертикулярная болезнь, и хронический панкреатит чаще имели место у женщин – в 67% (средний возраст женщин с дивертикулярной болезнью – 79 лет, мужчин – 78, при хроническом панкреатите аналогичные показатели составили 70,5 года и 65 лет соответственно).
Кроме того, в исследование были включены 56 пациентов с неинфекционной диареей, которые ранее получали лечение в нашем многопрофильном стационаре и которым в схеме комплексного лечения назначали смектит, и 55 пациентов, не принимавших энтеросорбенты.
Всем пациентам проводилось рутинное обследование, которое включало сбор жалоб, анамнеза, физикальных данных, определение сопутствующих заболеваний, а также общеклинические анализы крови и мочи, биохимический анализ крови, исследование острофазовых реакций (скорость оседания эритроцитов, С-реактивный белок, фибриноген), посев кала на возбудители кишечных инфекций, исследование сыворотки крови для определения кишечного эндотоксина, ультразвуковое исследование органов брюшной полости, кишечника, по показаниям – компьютерная томография органов брюшной полости с болюсным усилением или контрастированием кишечника, гастроскопия, илеоколонокопия с биопсией, ирригоскопия. После установления диагноза проводилась патогенетическая и симптоматическая терапия, согласно принятым для данной нозологической формы стандартам.
Пациентам с ААД назначали ванкомицин 1–2 г/сут и/или метронидазол 1–1,5 г/сут в зависимости от тяжести состояния. При дивертикулярной болезни толстой кишки в случае развития клинических симптомов, в том числе диареи, пациенты получали рифаксимин 800 мг/сут и/или метронидазол 1 г/сут. При язвенном колите применялись месалазин 3–4 г/сут, гидрокортизон 250 мг/сут ректально, при обострении ХП – ингибиторы протонной помпы, ферментные препараты (в средней дозе 60–75 тыс. ед/сут). При наличии избыточного бактериального роста назначались пре- и пробиотики, при спастической боли – спазмолитики. В случае развития тяжелой интоксикации, при эксикозе, синдроме мальабсорбции проводилась инфузионная заместительная и дезинтоксикационная терапия (парентеральное питание, инфузии растворов альбумина, электролитов, глюкозы).
Пациенты основной группы применяли Энтеросгель по 1 столовой ложке 3 раза в день между приемами пищи, пациенты 2-й группы – смектит по 2 пакета 3 раза в день между приемами пищи. Пациенты контрольной группы энтеросорбенты не использовали (табл. 5).
Результаты и их обсуждение
1. Буторова Л.И., Токмулина Г.М. Синдром хронической диареи в практике терапевта: тактика обследования, основные принципы лечения. Учебное пособие. М.: Прима Принт, 2014.
Для цитирования: Фадина Ж.В., Павлов А.И., Хованов А.В. Место энтеросорбентов в терапии неинфекционной диареи // Эффективная фармакотерапия. 2021. Т. 17. № 39. С. 48–52.
- Аннотация
- Статья
- Ссылки
- Английский вариант
В статье освещены методы лечения диареи при неинфекционных заболеваниях желудочно-кишечного тракта. В частности, показана эффективность использования в комплексной патогенетической терапии современных энтеросорбентов – полиметилсилоксана полигидрата и диоктаэдрического смектита. Раскрыта взаимосвязь эндотоксемии с патогенезом диарейного синдрома, предложен в качестве дополнительного критерия дифференциальной диагностики функциональной и воспалительной диареи ЛАЛ-тест (метод определения эндотоксина сыворотки крови). Кроме того, показано влияние применения полиметилсилоксана полигидрата на эндотоксемию.
- КЛЮЧЕВЫЕ СЛОВА: неинфекционная диарея, лечение, ЛАЛ-тест, энтеросорбенты, полиметилсилоксана полигидрат
В статье освещены методы лечения диареи при неинфекционных заболеваниях желудочно-кишечного тракта. В частности, показана эффективность использования в комплексной патогенетической терапии современных энтеросорбентов – полиметилсилоксана полигидрата и диоктаэдрического смектита. Раскрыта взаимосвязь эндотоксемии с патогенезом диарейного синдрома, предложен в качестве дополнительного критерия дифференциальной диагностики функциональной и воспалительной диареи ЛАЛ-тест (метод определения эндотоксина сыворотки крови). Кроме того, показано влияние применения полиметилсилоксана полигидрата на эндотоксемию.
Таблица 1. Частота стула и длительность госпитализации при использовании различных энтеросорбентов и без их применения
Таблица 2. Математическая модель влияния применения энтеросорбентов на динамику частоты стула для всех исследуемых нозологий
Рис. 1. Математическая модель влияния применения энтеросорбентов на частоту стула для всех исследуемых нозологий
Таблица 3. Влияние применения энтеросорбентов на длительность госпитализации по сравнению со схемой лечения без энтеросорбентов (третья группа)
Рис. 2. Концентрация эндотоксина в сыворотке крови в зависимости от назначения Энтеросгеля при антибиотик-ассоциированной диарее
Рис. 3. Концентрация эндотоксина в сыворотке крови в зависимости от применения Энтеросгеля при дивертикулярной болезни
Рис. 4. Концентрация эндотоксина в сыворотке крови в зависимости от применения Энтеросгеля при язвенном колите
Рис. 5. Концентрация эндотоксина в сыворотке крови в зависимости от применения Энтеросгеля при синдроме раздраженного кишечника с диареей
Диарейный синдром (ДС) нередко встречается при неинфекционных заболеваниях желудочно-кишечного тракта, приводя к потере трудоспособности лиц молодого возраста и утяжеляя состояние пожилых полиморбидных пациентов, способствуя таким образом декомпенсации функционирования основных органов и систем. У госпитализированных пациентов диарея является фактором, приводящим к увеличению длительности и стоимости стационарного лечения. В связи с этим неинфекционные заболевания, протекающие с ДС, являются значимой медико-социальной и экономической проблемой. В комплексной терапии ДС применяются препараты разных групп, одной из которых традиционно являются энтеросорбенты (ЭС). В медицинской литературе имеется множество доказательств эффективности их применения при указанных нозологиях [1–10], что позволило включить их в клинические рекомендации [11]. Однако патогенетическое и клиническое обоснование использования ЭС при таких заболеваниях, как дивертикулярная болезнь (ДБ), хронический панкреатит (ХП), воспалительные заболевания кишечника, антибиотик-ассоциированная диарея (ААД), требует дальнейшего изучения.
Кишечник служит естественным резервуаром грамотрицательной микрофлоры, основного источника эндотоксина (ЭТ). Благодаря барьерной функции кишечника в норме в кровоток проникает относительно небольшое количество ЭТ [12, 13]. При воспалении, кишечном дисбиозе повышается интестинальная проницаемость [14], увеличивается риск развития эндотоксемии и эндотоксиновой агрессии [15–18].
Несмотря на вероятную необходимость диагностики эндотоксемии, систематическое изучение ее уровня при заболеваниях, протекающих с ДС, и взаимосвязи концентрации ЭТ сыворотки крови с тяжестью диареи в широкой клинической практике проводится редко. Одним из методов определения концентрации ЭТ в сыворотке крови является ЛАЛ-тест в различных модификациях. Логично предположить, что при диарее функционального происхождения уровень ЭТ ниже, чем при заболеваниях, протекающих с воспалением кишечной стенки. Однако мы не нашли исследований, в которых бы ЛАЛ-тест рассматривали в качестве маркера, позволяющего облегчить дифференциальную диагностику заболеваний кишечника.
Актуальным представляется подход к лечению ДС, направленный на предотвращение бактериальной транслокации и избыточного поступления ЭТ в системный кровоток. Воздействовать на уровень ЭТ в крови можно различными способами, один из них – это энтеральная детоксикация при помощи современных ЭС, которые эффективно связывают и выводят из организма эндогенные и экзогенные токсичные соединения, надмолекулярные структуры и клетки, а также используются в лечебных и профилактических целях [19]. Однако вопрос об эффективности применения ЭС для снижения эндотоксемии при неинфекционной диарее исследован недостаточно.
Цель исследования – изучение и сравнение эффективности препаратов Энтеросгель (полиметилсилоксана полигидрат, ПМСПГ) и диоктаэдрический смектит (ДЭС) для обоснования возможности и эффективности применения ЭС в комплексной терапии неинфекционной диареи, что впоследствии позволит расширить представления о взаимосвязи концентрации ЭТ сыворотки крови с патогенезом диареи, о влиянии применения ЭС на уровень ЭТ сыворотки крови при диарейном синдроме.
Материал и методы
В исследовании принял участие 171 пациент с неинфекционными заболеваниями органов желудочно-кишечного тракта, протекавшими с ДС различной степени тяжести. Пациенты находились на лечении в Центре гастроэнтерологии и гепатологии 3-го Центрального военного клинического госпиталя им. А.А. Вишневского в 2017–2018 гг. В исследовании после проведенного исключения участвовали 27 (15,7%) пациентов с синдромом раздраженного кишечника с диареей (СРК-Д), 16 (9,4%) – с ДБ толстой кишки, 24 (14,1%) – с язвенным колитом (ЯК), 16 (15,2%) пациентов с обострением ХП. Наибольшую часть составили пациенты с ААД различной степени тяжести – 88 (51,4%) человек.
Исследование было разделено на три этапа.
На первом этапе пациенты с ДБ, ААД, обострением ХП, ЯК и СРК-Д методом простой рандомизации были разделены на три группы в зависимости от проводимой медикаментозной терапии (с использованием ПМСПГ, ДЭС и без ЭС). Группы были сопоставимы по возрасту и характеру нозологии. Все пациенты получали терапию основного заболевания согласно рекомендациям Российской гастроэнтерологической ассоциации по соответствующей нозологии. Пациентам первой группы дополнительно назначали ПМСПГ по 15 г три раза в день в суточной дозе 45 г. Пациенты второй группы дополнительно к базовой терапии получали ДЭС по 3 г – три пакетика в день в суточной дозе 9 г. Пациентам третьей группы ЭС не назначали. Изучали влияние терапии на частоту стула и длительность госпитализации. Проводили сравнение эффективности ПМСПГ и ДЭС.
На втором этапе изучали уровень ЭТ сыворотки крови у 61 пациента с различными заболеваниями кишечника. Пациенты были разделены на две группы: в первую включены 34 человека с воспалительными изменениями слизистой оболочки (10 (29,4%) – с ЯК, 13 (38,1%) – с ДБ, 11 (32,3%) – с ААД); во вторую – пациенты с СРК-Д (27 человек). У пациентов, получавших в составе терапии ПМСПГ, определяли уровень ЭТ методом хромогенного ЛАЛ-теста по конечной точке. Проводили сравнение результатов теста у пациентов с заболеваниями, протекающими с воспалительными изменениями в слизистой оболочке толстой кишки, и при СРК-Д.
На третьем этапе исследования изучали влияние ПМСПГ на концентрацию ЭТ сыворотки крови в процессе проводимого лечения. Из 31 пациента, обследованного с помощью ЛАЛ-теста, у которого при первом заборе крови была выявлена эндотоксемия, сформировали две группы: в первой (17 человек) назначали ПМСПГ в комплексной терапии ДС, во второй, контрольной, группе (14 человек) не назначали ЭС. Всем пациентам ЛАЛ-тест выполняли дважды: при поступлении и при выписке.
Результаты и обсуждение
Длительность госпитализации пациентов первой (ПМСПГ) и второй (ДЭС) групп оказалась сопоставимой и значимо меньшей, чем в третьей (без ЭС) группе: 12,9 ± 4,1; 13,2 ± 3,7 и 15,6 ± 3,1 койко-дня соответственно. Частота стула при поступлении в стационар была сопоставима у пациентов всех групп и составляла 4,9 ± 1,9, в среднем 4–5 раз/сут. При выписке в первой и второй группах эта величина колебалась от 1 до 2,9 раз/сут, в третьей группе 1,5–2,6 раз/сут. У пациентов с ДБ, СРК-Д и ХП частота стула составила в группах с применением ЭС 1–1,5 раз/сут, а в третьей группе – 1,5–2,3 раз/сут, у пациентов с ААД – 1,8–2,4 (в третьей группе – 3,5 ± 0,6). У пациентов с ЯК, независимо от проводимой терапии, на момент выписки частота стула составила 2,8 ± 0,8 раз/сут.
Диарея (понос) – учащенный, многократный жидкий стул. Понос обычно сопровождается болью, урчанием в животе, метеоризмом, тенезмами. Понос является симптомом многих инфекционных заболеваний и воспалительных процессов кишечника, дисбактериоза, неврогенных расстройств. Поэтому важное значение в профилактике осложнений играет диагностика и лечение основного заболевания. Потеря большого количества жидкости при профузном поносе ведет к нарушению водно-солевого баланса и может вызвать сердечную и почечную недостаточность.
Понос (диарея)
Диареей называют однократную или частую дефекацию калом жидкой консистенции. Диарея представляет собой симптом, сигнализирующий о нарушении всасывания в кишечнике воды и электролитов. В норме количество каловых масс, выделяемых за сутки взрослым человеком, колеблется в пределах 100-300 грамм в зависимости от особенностей диеты (количество употребляемой растительной клетчатки, плохо усваиваемых веществ, жидкости). В случае усиления кишечной моторики стул может учащаться и разжижаться, но его количество остается в пределах нормы. Когда количество жидкости в каловых массах возрастает до 60-90%, то говорят о диарее.
Различают острую диарею (продолжительностью не более 2-3 недель) и хроническую. Кроме того, в понятие хронической диареи попадает склонность к периодическому обильному стулу (более 300 грамм в сутки). Пациенты, страдающие нарушением всасывания различных питательных веществ, имеют тенденцию к полифекалии: выделению большого количества каловых масс, содержащих непереваренные остатки пищи.
Причины диареи
При выраженной интоксикации в кишечнике происходит избыточная секреция в его просвет воды с ионами натрия, что способствует разжижению стула. Секреторная диарея развивается при кишечных инфекциях (холера, энтеровирусы), приеме некоторых лекарственных средств и биологически-активных добавок. Осмолярная диарея возникает при синдроме мальабсорбции, недостаточности переваривания сахаров, избыточном потреблении осмотически активных веществ (слабительные соли, сорбитол, антациды и др.). Механизм развития диареи в таких случаях связан с повышением осмотического давления в просвете кишечника и диффузии жидкости по осмотическому градиенту.
Значительным фактором, способствующим развитию диареи, является нарушение моторики кишечника (гипокинетическая и гиперкинетическая диареи) и, как следствие, изменение скорости транзита кишечного содержимого. Усилению моторики способствуют слабительные средства, соли магния. Нарушения моторной функции (ослабление и усиление перистальтики) имеют место при развитии синдрома раздраженного кишечника. При этом говорят о функциональной диарее.
Воспаление стенок кишечника является причиной экссудации белка, электролитов и воды в просвет кишечника через поврежденную слизистую. Экссудативная диарея сопровождает энтериты, энтероколиты различной этиологии, туберкулез кишечника, острые кишечные инфекции (сальмонеллез, дизентерию). Нередко при таком виде диареи в стуле присутствует кровь, гной.
Диарея может развиться вследствие приема лекарственных средств: слабительных, антацидов, содержащих соли магния, некоторых групп антибиотиков (ампициллин, линкомицин, цефалоспорины, клиндамицин), противоаритмические препараты (квиндилин, пропранол), препараты наперстянки, соли калия, искусственные сахара (сорбитол, маннитол), холестирамин, хенодезоксихолиевая кислота, сульфаниламиды, антикоагулянты.
Классификация
Различают следующие виды диареи: инфекционная (при дизентерии, сальмонеллезе, амебиазе, пищевых токсикоинфекциях и энтровирусах), алиментарная (связана с нарушениями в диете или аллергической реакции на пищевые продукты), диспепсическая (сопровождает нарушения пищеварения, связанные с недостаточностью секреторных функций органов пищеварительной системы: печени, поджелудочной железы, желудка; а также при недостаточности секреции ферментов в тонком кишечнике), токсическая (при отравлениях мышьяком или ртутью, уремии), медикаментозная (вызванная приемом препаратов, лекарственным дисбактериозом), нейрогенная (при изменении моторики вследствие нарушения нервной регуляции, связанного с психо-эмоциональными переживаниями).

Клинические особенности диареи
В клинической практике различают острую и хроническую диарею.
Острая диарея
Причинами острой диареи (продолжительность до 2-3 недель) чаще всего являются инфекции и воспаления кишечника, а также лекарственные средства. При острой диарее стул частый, жидкий (водянистый), может содержать слизь и кровянистые прожилки. Диарея часто сопровождается вздутием живота, болью, тошнотой и рвотой. Как правило, аппетит у больных снижен, наблюдается потеря в весе. Изнуряющий жидкий стул способствует быстрой потере организмом воды, при этом обнаруживаются симптомы дегидратации: сухость кожных покровов, слизистых оболочек, утомляемость, слабость. Диарея при кишечных инфекциях часто сопровождается повышением температуры тела.
При опросе зачастую удается выявить предшествующее употребление некачественной или непривычной пищи, лекарств.
Кровянистые прожилки в стуле говорят об имеющих место повреждениях слизистой оболочки кишечника, что нередко бывает при шигеллезе, заражении кампилобактериями или энтеропатогенной кишечной палочкой. Кроме того, острая диарея с примесью крови может быть следствием болезни Крона, язвенного колита.
Хроническая диарея
Продолжающаяся более 3-х недель диарея считается хронической. Она может быть следствием различных патологий, выявление которых является основной задачей для определения тактики лечения. Дать информацию о причинах хронической диареи могут данные анамнеза, сопутствующие клинические симптомы и синдромы, физикальное обследование.
Особое внимание уделяют характеру стула: частоте дефекации, суточной динамике, объему, консистенции, цвету, наличии примесей в кале (крови, слизи, жира). При опросе выявляют наличие или отсутствие сопутствующих симптомов: тенезмы (ложные позывы к дефекации), боль в животе, метеоризм, тошнота, рвота.
Патологии тонкого кишечника проявляются обильным водянистым или жирным стулом. Для заболеваний толстого кишечника характерен менее обильный стул, в каловых массах могут отмечаться прожилки гноя или крови, слизь. Чаще всего диарея при поражениях толстого кишечника сопровождается болезненностью в животе. Заболевания прямой кишки проявляются частым скудным стулом в результате повышенной чувствительности к растяжению стенок кишечника, тенезмами.
Диагностика диареи
При диарее всегда тщательно осматривается стул больного, кроме того, желательно осуществить проктологический осмотр. Выявление анальной трещины, свища, парапроктита может позволить предположить имеющую место болезнь Крона. При любой диарее производят комплексное исследование органов пищеварительного тракта. Инструментальные эндоскопические методики (гастроскопия, колоноскопия, ирригоскопия, ректороманоскопия) позволяют осмотреть внутренние стенки верхних отделов желудочно-кишечного тракта и толстого кишечника, обнаружить повреждения слизистой, воспаления, новообразования, кровоточащие изъязвления и т. д.
Для диагностирования острой диареи, как правило, достаточно жалоб, данных физикального обследования и исследования кала (копрограмма). Кроме того, производится исследование кала на яйца глистов, делается бактериологический посев. При диагностике хронической диареи первоначально выясняют, имеет ли место паразитарное или бактериальное поражение кишечника, производят УЗИ органов брюшной полости на предмет выявления воспалительных заболеваний пищеварительного тракта и исследование функциональных расстройств секреторной деятельности печени, поджелудочной железы, желез слизистой оболочки желудка и тонкого кишечника.
Микроскопия кала позволяет выявить высокое содержание в нем лейкоцитов и эпителиальных клеток, что говорит о наличии воспаления слизистой оболочки пищеварительного тракта. Обнаруженный избыток жирных кислот является следствием нарушения всасывания жиров. В совокупности с остатками мышечных волокон и высоким содержанием крахмала в каловых массах стеаторея является признаком синдрома мальабсорбции. Процессы брожения вследствие развития дисбактериоза способствуют изменению нормального кислотно-щелочного баланса в кишечнике. Для выявления таких нарушений измеряют рН кишечника (в норме составляет 6,0).
Упорными поносами в сочетании с избыточной желудочной секрецией характеризуется синдром Золлингера-Эллисона (ульцерогенная аденома поджелудочной железы). Кроме того, продолжительная секреторная диарея может быть результатом развития гормонпродуцирующих опухолей (к примеру, випомы). Лабораторные исследования крови направлены на выявление признаков воспалительного процесса, биохимических маркеров нарушения работы печени и поджелудочной железы, гормональных расстройств, могущих быть причинами хронической диареи.

Лечение диареи
Диарея является симптомом многих заболеваний, поэтому в выборе врачебной тактики основную роль играет выявление и лечение основной патологии. В зависимости от типа диареи пациент направляется для лечения к гастроэнтерологу, инфекционисту или проктологу. Необходимо обязательно обратиться за медицинской помощью, если имеет место диарея, продолжающаяся более 4х дней, либо в кале заметны прожилки крови или слизи. Кроме того, симптомами, которые нельзя оставлять без внимания, являются: дегтеобразный стул, боли в животе, лихорадка. Если появились признаки диареи и есть вероятность пищевого отравления, также необходимо максимально срочно обратиться к врачу.
Терапия, направленная на устранение диареи зависит от ее типа. И включает следующие составляющие: диетическое питание, антибактериальную терапию, патогенетическое лечение (коррекция нарушений всасывания при ферментных недостаточностях, снижение желудочной секреции, препараты, нормализующие кишечную моторику и др.), лечение последствий длительной диареи (регидратация, восстановление электролитного баланса).
При диарее в пищевой рацион вводят продукты, способствующие уменьшению перистальтики, снижению секреции воды в просвет кишечника. Кроме того, учитывается основная патология, вызвавшая диарею. Компоненты диеты должны соответствовать функциональному состоянию пищеварения. Продукты, способствующие секреции соляной кислоты и повышению скорости эвакуации пищи из кишечника, на время острой диареи из рациона исключаются.
Антибиотикотерапия при диарее назначается для подавления патологической флоры и восстановления нормального эубиоза в кишечнике. При инфекционной диарее назначают антибиотики широкого спектра, хинолоны, сульфаниламиды, нитрофураны. Препаратами выбора при кишечных инфекциях являются средства, не оказывающие неблагоприятного влияния на микробиоценоз кишечника (комбинированные препараты, нифуроксазид). Иногда при диареях различного генеза могут назначать эубиотики. Однако, чаще такое лечение назначают после стихания признаков диареи для нормализации кишечной флоры (ликвидации дисбактериоза).
В качестве симптоматических средств применяются адсорбенты, обволакивающие и вяжущие средства, нейтрализующие органические кислоты. Для регуляции кишечной моторики применяют лоперамид, кроме того, действующий непосредственно на опиатные рецепторы тонкого кишечника, снижая секреторную функцию энтероцитов и улучшая всасывание. Выраженное противодиарейное действие оказывает соматостатин, воздействующий на секреторную функцию.
При инфекционных диареях препараты, снижающие перистальтику кишечника, не применяют. Потеря жидкости и электролитов при длительной и обильной диарее требует принятия мер по регидратации. Большинству больных назначают оральную регидратацию, но в 5-15% случаев возникает необходимость во внутривенном введении электролитных растворов.
Профилактика диареи
К профилактике диареи относятся меры соблюдения гигиены тела и питания. Мытье рук перед едой, тщательное мытье сырых овощей и фруктов и правильная кулинарная обработка продуктов способствуют избеганию пищевых отравлений и кишечных инфекций. Кроме того, стоит помнить о необходимости избегать употребления сырой воды, незнакомой и подозрительной пищи, продуктов питания, могущих вызвать аллергическую реакцию.
Читайте также:

