Паразиты под кожей головы человека симптомы
Обновлено: 25.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Педикулез: причины появления, симптомы, диагностика и способы лечения.
Определение
Педикулез волосистой части головы – крайне распространенное заболевание человека, возбудителем которого являются головные вши Pediculus humanus capitis – мелкие кровососущие насекомые-паразиты. Вошь питается кровью и не способна долго голодать, поэтому вне хозяина может существовать чуть более двух суток, после чего погибает.
Головные вши живут сравнительно недолго – около 30 дней, за это время каждая самка откладывает порядка 150-180 яиц (гнид). Гниды при помощи секрета, выделяемого самкой, прочно прикрепляются к волосам, через 9-10 дней переходят в стадию личинки, а к концу второй недели превращаются в половозрелую особь, способную откладывать яйца.
Причины появления педикулеза
Заражение педикулезом волосистой части головы, как правило, происходит при контакте с человеком, зараженным вшами, или его вещами. Таким образом, существует два пути передачи заболевания: прямой путь – при соприкосновении волос (например, во время детских игр в детских садах, интернатах, лагерях отдыха и т.д.) и непрямой путь – при использовании инструментов для ухода за волосами или головных уборов, которыми ранее пользовался зараженный педикулезом человек.
По мнению зарубежных авторов, в настоящее время распространение педикулеза объясняется не только несоблюдением профилактических мер, но и резистентностью вшей к инсектицидам, используемым для борьбы с ними.
Классификация заболевания
Выделяют три формы педикулеза: головной, платяной и лобковый, а также их смешанную форму.
По течению педикулез может быть неосложненным и осложненным.
Симптомы педикулеза
Основной симптом педикулеза – сильный зуд кожи головы в местах укусов, причем главная его локализация – виски, затылок и задняя поверхность ушных раковин. Больные часто жалуются на чувство, что в волосах кто-то шевелится. При сильном заражении вшами пациент расчесывает кожу, на ней появляются геморрагические корки. В результате повреждения кожного покрова в ранки может попасть инфекция и развиться пиодермия (гнойно-воспалительное поражение кожи). Для запущенных случаев педикулеза характерно наличие колтунов, имеющих неприятный запах из-за присутствия в них гноя.

Диагностика педикулеза
Диагностика педикулеза волосистой части головы всегда начинается с визуального осмотра пациента, поскольку вшей обычно легко увидеть невооруженным глазом. Гниды располагаются ближе к корню волоса и тоже хорошо различимы.
Лампу Вуда используют для определения жизненного цикла гнид - живые особи дают белое свечение, погибшие не светятся.
Метод дерматоскопии применяют в тех случаях, когда визуальный осмотр и лампа Вуда не дали результатов, что может свидетельствовать о ранней стадии заражения вшами, когда их количество незначительно.
-
В случае развития пиодермии проводят лабораторное исследование содержимого высыпаний для выявления возбудителя и на чувствительность микроорганизмов к антибактериальной терапии, а также к бактериофагам.
Дирофиляриоз — один из гельминтозов, ранее считавшихся исключительно зооспецифическим и до недавнего времени бытовало мнение, что этому заболеванию подвержены исключительно животные. В первую очередь — собаки. Но в последние годы все чаще стали регистрироваться случаи заражения людей.
Дирофиляриоз: симптомы, подкожный и внутренний дирофиляриоз у человека, лечение и профилактика
Дирофиляриоз — один из гельминтозов, ранее считавшихся исключительно зооспецифическим и до недавнего времени бытовало мнение, что этому заболеванию подвержены исключительно животные. В первую очередь — собаки. Но в последние годы все чаще стали регистрироваться случаи заражения людей.
Дирофиляриоз (Dirofilariasis) — относится к ларвальным гельминтозам. То есть, при этом заболевании паразитирует не взрослая особь нематоды, а ее личинка, не достигшая половой зрелости. Разносчиками заразы являются комары, поэтому наиболее часто этот гельминт встречается в теплом климате: от Австралии, Южной Америки и Африки до Юга России и Средней Азии. На протяжении последних лет наибольшее количество заболевших дирофиляриозом регистрировалось в Иране и Греции. Но в последние годы все чаще регистрируют эту болезнь и в умеренном климате.
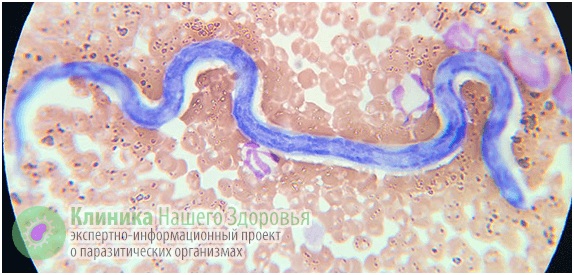
Так, на территории Российской Федерации на протяжении нескольких лет выявляют по 35-40 случаев дирофиляриоза ежегодно. Причем география заражения весьма обширна — от теплого Ростова, умеренных климатических зон Тулы и Рязани, до морозной Сибири. На самом же деле уровень заболеваемости может быть значительно выше. Поскольку этот вид гельминтоза долго считался присущим только животным, то медики его не изучали, и на сегодняшний день о нем мало знают и не сразу могут поставить верный диагноз.
Причины возникновения дирофиляриоза
Как происходит заражение дирофиляриозом?
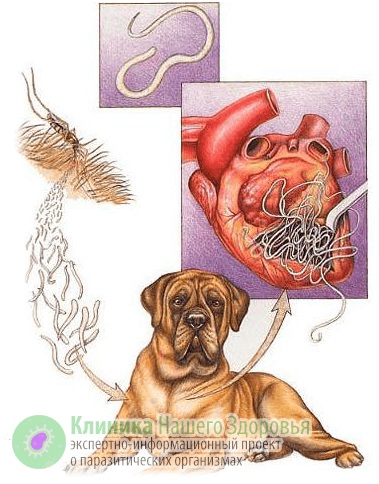
Механизм заражения у людей — трансгемный, то есть инфицирование происходит через кровь. Передается болезнь, зачастую, через укусы комаров. Реже, через укусы блох, слепней и других видов кровососущих насекомых. А источником заразы, как это ни прискорбно, выступают наши домашние животные. В первую очередь собаки, изредка кошки. По данным ветслужбы до 30% собак, живущих в городах, страдают от упомянутой инвазии. В сельской местности этот показатель еще выше. В организме животного взрослые дирофилярии паразитируют в сердце, легких, бронхах и крупных кровеносных сосудах. Самки выделяют в кровь тысячи личинок-микрофилярий, которые имеют микроскопический размер — до 0,3 мм в длину. Именно поэтому они с кровотоком и лимфотоком разносятся по всему организму.
Микрофилярии так микроскопичны, что с кровью и лимфой попадают не только во все органы и ткани человека или животного, но даже преодолевают плацетнарный барьер и внутриутробно инфицируют плод. С кровью животного микрофилярия попадает к промежуточному хозяину — комару. Насекомое, в свою очередь, кусает инвазированное животное, личинки попадают в его брюшную полость, но часть из них остается в хоботке комара. Когда насекомое кусает следующую жертву — часть паразитов из хоботка попадает в кровоток следующего хозяина. Так дифиляриоз передается от животного к животному и к человеку.
У людей тотальная восприимчивость к дирофилриозу – то есть, если человека кусает инфицированный комар, то он заразится со 100% вероятностью. Но в наибольшей зоне риска заражения дирофиляриозом находятся некоторые категории людей, среди которых:
- заводчики собак и кошек;
- люди, проживающие у открытых водоемов;
- те, кто часто бывает на природе — охотники, туристы, огородники, рыбаки.
Этапы развития дирофиляриий
Когда комар (реже другое кровососущее насекомое) заглатывает личинку нематоды с кровью, та около суток остается у него в кишечнике. Затем микрофилярии мигрируют в обратном направлении — к хоботку комара, где дозревают до инвазивной стадии. В этот период, комар, кусает жертву и заражает ее дирофиляриозом.
У нового хозяина около трех месяцев личинки остаются в месте комариного укуса: в коже или в подкожной клетчатке. Именно тут микрофилярии линяет и уже более жизнеспособными попадают в кровоток и разносятся по организму. Паразитировать микрофилярия может около трех лет.
До половозрелости дирофилярия развивается только в организме животных. Человеческий организм для нее тупиковый вариант, так как большинство личинок все же гибнут в крови людей. Это значит, что человек не может быть источник заражения.
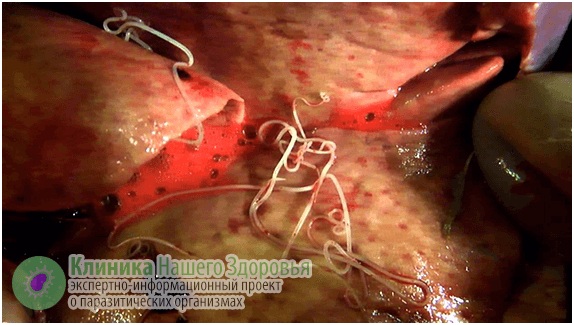
Воздействие дирофилярий на человека
Главная опасность дирофиляриоза — первичные реакции на месте внедрения микрофилярии. Может возникнуть сильная аллергическая реакция. Кроме того, кожа воспаляется, образуются уплотнения (шишки) довольно большого диаметра. Внутри этих уплотнений находится серозная жидкость и/или гной, внутри этого содержимого и обитает какое-то время дирофилярия. Часто паразит погибает, тогда уплотнение постепенно может само рассосаться. Но чаще все же требуется хирургическое вмешательство.
Виды дирофиляриоза
Инвазионное заболевание вызывает червь-паразит. Личинки нитевидной нематоды, вызывающие болезнь, бывают нескольких разновидностей, и поэтому заражение ими приводит к разным формам заболевания.
Dirofilaria repens и Dirofilaria immitis — основные виды, поражающие собак и реже кошек. Именно эти разновидности гельминта являются самыми распространенными среди заболевших людей, ведь в подавляющем большинстве случаев дирофиляриоз у человека появляется при укусе комара-переносчика, контактировавшего до этого с данными животными.
- Dirofilaria repens вызывает подкожную разновидность дирофиляриоза.
- Dirofilaria immitis — висцеральную.
В России и странах ближнего зарубежья встречается в основном подкожный дифиляриоз. Висцеральный дирофиляриоз распространен в жарких странах Азии, Японии, Индии, США, Африке, Канаде, Вьетнаме, Австралии, на юге Европы.
Симптомы и места распространения дирофиляриоза
Скрытая форма дирофиляриоза у человека длится от 1 до 12 месяцев. Основным симптомом является появление под кожей или слизистой, болезненного уплотнения, с покраснением и зудом на месте внедрения. При этом гельминт под кожей может перемещаться (со скоростью до 15 мм в сутки), что может быть заметно для человека, как по ощущениям, так и визуально. Часто, заметив на теле уплотнение похожее на опухоль, пациенты обращаются к хирургу, а тот решает, что это липома, опухоль, фиброма, атерома и т.п., а затем уже в ходе операции обнаруживает гельминта.
У дирофилярий есть любимые места на теле человека — это органы зрения, ноги и руки, шея, лицо, грудь, мошонка. Могут появиться такие симптомы, как слабость, пассивность, тошнота, нервозность, бессонница, повышенная температура, боли в голове и в области поражения паразитом. В 50 % случаев обычно поражаются органы зрения. Человек жалуется на ощущение чего-то ползающего в глазу, у него наблюдается покраснение век и глаз, блефароспазм. При перемещении гельминта возникает боль, слезотечение и зуд. Иногда через конъюнктиву виден сам гельминт.
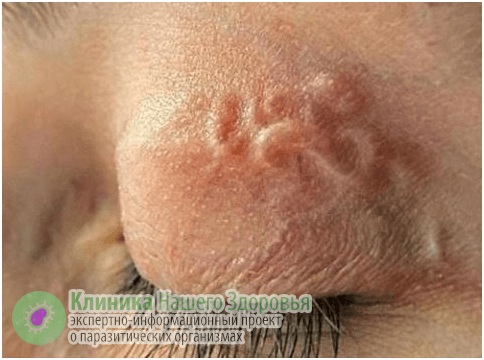
При нахождении дирофилярии в глазу вокруг нее образуется гранулема, что вызывает развитие экзофтальма и диплопии. Поражение глаз приводит к ослаблению зрения. Человек способен увидеть мигрирующего паразита. Наблюдения показали, что его перемещения усиливается под воздействием тепла.
Дифиляриоз обычно носит хронический характер, с рецидивами, характеризующимися периодами вспышек и затихания заболевания. Если вовремя не заняться лечением, вероятны воспаления тканей, и возникновение абсцесса.
Симптомы внутреннего дирофиляриоза
При этой разновидности паразитом поражаются легкие. Личинка живет в левом желудочке сердца и легочных артериях, образуя при этом фиброзную капсулу. Обычно болезнь протекает бессимптомно, реже вызывает боль в груди, кашель и кашель с кровью.
Заболевание часто выявляется случайно, например, при рентгене грудной клетки (видны узелки размером 1-2 см) или при оперировании легких.
Диагностика дирофиляриоза у человека
Диагностика заболевания представляет определенную сложность, так как её симптоматика схожа со многими другими заболеваниями, поэтому врачами часто ставится ложный диагноз и своевременное лечение затягивается. Основными жалобами пациентов являются появление мигрирующих подкожных узлов, ощущения перемещения паразита.
Диагноз дирофиляриоза можно подтвердить, сдав следующие анализы:
- анализ крови;
- после удаления паразита хирургом, проводится его макроскопическое исследование;
- проведение исследования на наличие серологической реакции, позволяющей обнаружить антиген паразита;
- аппаратная диагностика (УЗИ узлов, рентгеновские исследования, эхокардиография и электрокардиография).
Кроме того, перед постановкой диагноза специалист проводит анализ условий проживания больного, времени года, его деятельности. Факторами риска являются наличие домашних и бездомных собак и кошек, комаров, выезд в лес, на рыбалку, на дачу или в сад.
Риск заболевания дирофиляриозом особенно увеличивается в период высокой активности комаров. В связи с чем важны профилактические меры, производимые санитарными службами по ликвидации насекомых на территории водоемов. Известно, что заболевание носит сезонный характер, поэтому основное количество заболевших фиксируется весной и летом. Пики заболеваемости приходятся на периоды июнь-июль и октябрь-ноябрь.
Диагностика дирофиляриоза у животных
Для профилактики заболевания домашним животным необходимо регулярно давать противоглистные препараты. Признаками заболевания паразитами служат различные высыпания, уплотнения, ранки, опухоли на коже.
Больше всего при поражении страдает сердечно-сосудистая система животного. Поведение его становится пассивным, теряется аппетит, отмечается температура, кашель. Собака может прихрамывать и страдать от судорог.
Лечение дирофиляриоза
Форма болезни диктует методы лечения. Обычно у человека паразитирует одна неполовозрелая особь. Основной метод избавления от паразита — хирургический. Чтобы исключить перемещение паразита применяют дитразин. Редко применяется терапия медикаментами с использованием ивермектина или диэтилкарбамазина. Дополнительно при лечении используются успокаивающие и антигистаминные лекарства, нестероидные противовоспалительные средства, глюкокортикостероиды.
При глазном дирофиляриозе основным методом лечения будет удаление гельминта с помощью операции и последующие назначение дезинфицирующих и противовоспалительных препаратов для глаз, иногда также прописываются капли дексаметазона для уменьшения воспаления. Обязательно назначаются антигистаминные средства.
Профилактика дирофиляриоза
В России 4-30% (в зависимости от географии их проживания) домашних и уличных собак являются хозяевами-переносчиками микрофилярий. Самый большой процент зараженных животных в Греции и Иране- 25-60%.
Профилактика заболевания включает в себя истребление комаров и ограничение контакта с ними животных и человека, своевременное выявление дирофилярий животных и их лечение, борьба с бродячими животными, противоглистная профилактика у домашних питомцев.
Так как очагами дирофиляриоза являются водоемы около жилых районов, очевидна эффективность мер, применяемых санитарными органами по борьбе с кровососущими насекомыми. К тому же необходима борьба с комарами в подвалах жилых домов, ведь здесь эти паразиты могут с комфортом обитать весь год. Из подвалов жилых домов комары и другие насекомые попадают по вентиляционной системе в квартиры.
В лесу и около водоемов необходимо использовать репелленты и защищать участки тела с помощью одежды. Животным кроме репеллентов могут быть одеты специальные ошейники. По возможности старайтесь отказаться от прогулок в вечернее и ночное время суток.
Человек сам в ответе за собственное здоровье, а также за здоровье своих детей, родных и близких, поэтому отправляясь в отпуск в теплые страны, будьте бдительны! Легче предотвратить болезнь, соблюдая профилактические меры, чем лечить ее последствия!
Дерматобиаз – это паразитарное заболевание человека, вызываемое личинкой овода. Типичные проявления болезни включают одиночные либо множественные поражения кожи в виде опухолевидных образований с инфильтратами вокруг них, ощущения инородного тела, симптомы интоксикации. Намного реже вовлекаются слизистые оболочки и внутренние органы. Диагностика паразитоза строится на обнаружении возбудителя при визуальном осмотре либо лабораторном исследовании биоптата. Лечение дерматобиаза преимущественно хирургическое, направлено на удаление личинки. При возникновении осложнений назначается симптоматическая терапия.
МКБ-10



Общие сведения
Дерматобиаз (южноамериканский миаз) является трансмиссивной патологией, связанной с проникновением личиночных стадий овода под кожу. Чаще всего заболевание встречается в странах Центральной, Южной Америки, преимущественно среди жителей и туристов, пребывающих в горных влажных лесах, работающих на кофейных плантациях. Также дерматобиаз распространен в регионах, занимающихся животноводством. На территории России, Европы, США регистрируются только завозные случаи. Значимых различий в половом и возрастном составе больных не отмечается.

Причины
Возбудитель дерматобиаза – личинка человеческого овода Dermatobia hominis. Самка овода откладывает яйца, обладающие липкой наружной оболочкой, прикрепляет их к брюшкам комаров, мух, клещей, других кровососущих насекомых. При попадании на тело теплокровного животного либо человека личинка выходит из яйца, безболезненно проникает в толщу кожи и начинает расти, вызывая клинические проявления паразитоза. Специфических мест локализации на туловище человека у возбудителя нет.
Факторы риска
Основные факторы риска дерматобиаза: работа в условиях высокой влажности, обилия кровососущих насекомых, пренебрежение репеллентами. В зоне риска находятся работники сельского хозяйства, ветеринары, жители и туристы эндемичных районов. Осложненное течение болезни с вероятным летальным исходом ожидаемо у маленьких детей, лиц старческого возраста, людей с декомпенсированными соматическими патологиями, выраженными иммунными дефицитами.
Патогенез
Личинка под действием тепла кожных покровов жертвы выбирается из яйца и проникает под кожу. В толще дермы возбудитель дерматобиаза последовательно проходит три стадии своего естественного развития, увеличиваясь в размерах. Вокруг личинки постепенно формируется очаг локального воспаления, подкожный инфильтрат переходит в абсцесс с образованием фистулезного хода, необходимого возбудителю для дыхания.
Из фистулы выделяется серозно-гнойный экссудат, содержащий лейкоциты, продукты пищеварения паразита. Личинка питается как некротизированными, так и здоровыми тканями, при этом практически не перемещается, находясь в пределах пораженного участка. Период созревания особи составляет 5-12 недель, по истечении этого срока возбудитель достигает размеров до 25 мм, покидает тело человека и окукливается. Описаны симптомы множественных инвазий.
Классификация
Дерматобиаз представляет собой паразитирование личиночной стадии овода в теле человека. Симптомы напрямую зависят от места внедрения личинки. Поскольку переносчиками являются кровососущие насекомые и клещи, паразитоз относят к трансмиссивным болезням. В инфектологии заболевание классифицируют по локализации инвазии возбудителя:
- Офтальмомиаз. Характеризуется болями, нарушениями зрения, отеком век. Может приводить к тяжелому иридоциклиту.
- Мочеполовой миаз. Типичны зуд, болезненная язва на половом члене, вульве, во влагалище или полости матки, отделение гнойного экссудата.
- Лабиальный миаз. Наблюдается увеличение, отек, резкая болезненность, синюшность верхней или нижней губы.
- Маммарный миаз. Описаны симптомы болезненного уплотнения, яркой гиперемии, чувства шевеления в грудной железе, как у мужчин, так и у женщин.

Симптомы дерматобиаза
Инкубационный период длится до суток, иногда больше. В начале болезни ранка субъективных ощущений практически не вызывает. Через некоторое время появляется ощущение движения под кожей в месте внедрения возбудителя. Самочувствие ухудшается: возникают головные боли, повышение температуры тела до 38°C с ознобами, слабость. Очаг инвазии может достигать 1 см в высоту и 3-х см в диаметре. Кожа над ним становится горячей, красного оттенка, с центральным отверстием над инфильтратом.
Из центра образования сочится гнойно-серозная жидкость, со временем экссудат подсыхает в плотные корки. Больные дерматобиазом могут замечать как саму личинку и её дыхальца, расположенные снаружи, так и видеть пузырьки воздуха, образующиеся на поверхности. Также нередко увеличиваются регионарные лимфоузлы, появляются бусиновидные плотные дорожки воспаленных лимфатических сосудов.
Осложнения
К наиболее частым осложнениям дерматобиаза относят разнообразные гнойные поражения кожи и подкожно-жировой клетчатки: абсцесс, гнойный лимфаденит, флегмону. Лечение в таких случаях необходимо начать незамедлительно, развитие вторичной инфекции может привести к сепсису. К тому же у пациентов могут длительно сохраняться депрессивные симптомы, связанные с изменениями внешности (косметические дефекты после удаления паразита), панические атаки, психологические проблемы.
Диагностика
Диагностика дерматобиаза осуществляется врачами различных специальностей – чаще дерматологами, инфекционистами. Лечение проводится преимущественно хирургами. Важен тщательный сбор эпидемиологического анамнеза, особенно по поводу посещения районов, эндемичных по паразитозу. Для постановки диагноза проводятся клинические и лабораторно-инструментальные исследования:
- Физикальный осмотр. На коже открытых частей тела (волосистой части головы, лица, конечностей) обнаруживается зудящая эритематозная папула, болезненная при пальпации с отверстием в центре, гнойно-серозным отделяемым либо коркой. Может быть видна концевая часть личинки. Характерен регионарный лимфаденит, лимфангиит.
- Лабораторные исследования. При исследовании гемограммы выявляется лейкоцитоз, умеренная эозинофилия, незначительное ускорение СОЭ. В биохимических анализах возможно повышение активности острофазовых белков.
- Выявление инфекционных агентов. Обнаружение искомого паразита производится путем хирургического вскрытия очага. Идентификация видовой принадлежности возбудителя проводится в лаборатории.
- Инструментальные методы. В тяжелых случаях, при подозрении на поражения орбиты, тканей грудной клетки, лица проводится МРТ. При небольших по размеру очагах рекомендуется УЗИ мягких тканей с допплерографией для оценки размера, глубины инвазии, количества личинок.
Дифференциальная диагностика
Дифференциальная диагностика дерматобиаза проводится с другими миазами, при этом окончательный диагноз возможен после визуализации возбудителя при вскрытии очага. Также необходимо исключить инородное тело, а также абсцесс, фурункулез и целлюлит, вызванный неспецифической флорой. Дерматологические симптомы при онхоцеркозе сочетаются с тяжелыми поражениями глаз вплоть до слепоты, выраженной лимфедемой.

Лечение дерматобиаза
Госпитализация необходима в случае множественного поражения, тяжелого течения сопутствующих соматических нозологий, подозрения на висцеральный дерматобиаз. Лечение проводится чаще амбулаторно. Пациент может не согласиться удалять личинку, поскольку через несколько недель паразит выходит из организма самостоятельно. Ограничений в питании и количестве жидкости нет. Постельный, полупостельный режим назначается по показаниям.
Консервативная терапия
Неинвазивный подход к терапии дерматобиаза реализуется путем прекращения доступа воздуха к личинке. Для нарушения дыхания паразита можно использовать вазелин, жидкий парафин, пчелиный воск, также жирные плотные масла и даже полоски бекона. Через 3-24 часа после нанесения субстанций на фистулезный ход личинка полностью вылезает из раны, этот процесс можно ускорить при помощи захвата паразита пинцетом.
Возбудителя нельзя удалять насильственным выдавливанием из-за угрозы разрыва и аллергических реакций, а также усиления воспаления в месте нахождения. Не рекомендуется применять лак для ногтей, поскольку личинка задохнется, не сумев выползти наружу. Альтернативное лечение дерматобиаза ‒ пероральный таблетированный или топический ивермектин (1% раствор), доказавший свою эффективность при орбитальном миазе.
После удаления личинки необходима тщательная обработка раны антисептическими растворами, наложение стерильной повязки. При выраженном воспалении, симптомах гнойных осложнений назначаются антибиотики, преимущественно широкого спектра действия. Иное лечение – антигистаминные, седативные и др. ‒ назначается по рекомендациям лечащего врача.
Хирургическое лечение
После анестезии лидокаином кожа в месте поражения иссекается с последующим первичным закрытием раны. В качестве альтернативы лидокаин может быть введен в основание патологического очага в попытке создать достаточное давление жидкости для пассивного выдавливания личинок. Другой хирургический подход: выполнение перфорационного иссечения окружающей кожи до 4-5 мм для получения лучшего доступа к паразиту и его визуализации, осторожное удаление личинки пинцетом или зажимом.
Прогноз и профилактика
При своевременной диагностике и лечении прогноз для дерматобиаза благоприятный. Описан единственный смертельный исход у заболевшего ребенка. Специфических средств профилактики нет. Неспецифические меры: избегание укусов комаров, оводов, мух путем надевания одежды с длинными рукавами и штанинами, обработки тела и вещей репеллентами, особенно в вечернее время, использования антимоскитных сеток.
2. Дерматовенерология. Национальное руководство/ под ред. Ю. С. Бутова, Ю. К. Скрипкина, О. Л. Иванова. — 2013.
3. Дерматобиаз у российского туриста, посетившего Аргентину и Бразилию. Описание случая и обзор литературы/ Бронштейн А.М., Малышев Н.А., Кочергин Н.Г.// Эпидемиология и инфекционные болезни. - 2014. – №1.
Что такое тениоз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, паразитолога со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Тениоз (Taeniosis) — паразитарное заболевание человека, вызываемое половозрелой стадией ленточного гельминта (свиного цепня), который проникает в организм человека при употреблении плохо приготовленного мяса, паразитирует в тонком кишечнике и вызывает расстройства пищеварения. В некоторых случаях может осложняться цистицеркозом — паразитированием в тканях организма личинок свиного цепня, что приводит к серьёзным последствиям и даже смерти.
Возбудитель
- домен — эукариоты;
- царство — животные;
- тип — плоские черви;
- класс — ленточные черви;
- отряд — циклофиллиды;
- семейство — тенииды;
- род — Taenia;
- вид — свиной цепень (Taenia solium).
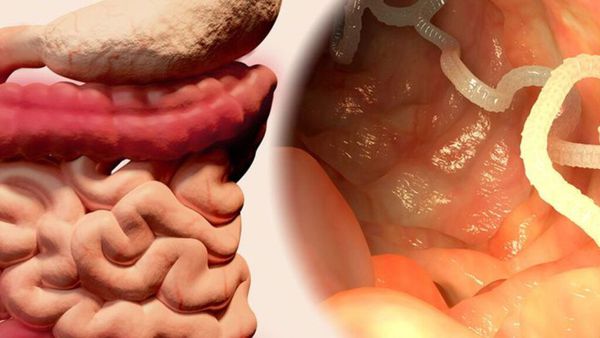
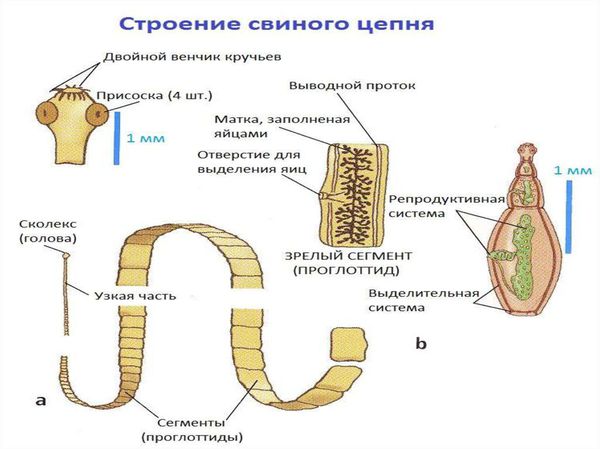
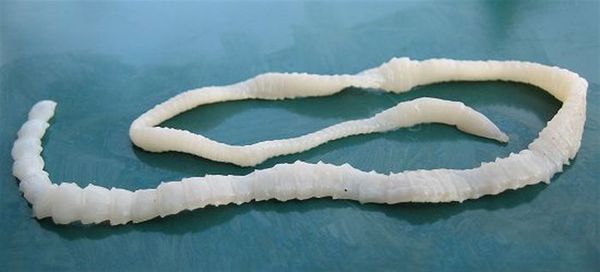
Свиной цепень (устаревшее название "cолитёр") — это плоский (ленточный) паразитический червь, длина которого в кишечнике человека достигает 3 метров, а по данным Ц ентра по контролю и профилактике заболеваний США (CDC) его длина может достигать 7 метров. Как правило, паразитирует только 1 червь. Паразит имеет головку, шейку и тело. Тело червя (стробила) состоит из члеников (п роглоттидов), их число может достигать 1000 . Головка (сколекс) размерами до 2 мм в диаметре имеет хоботок и 4 мышечные присоски (органы прикрепления), расположенные крестообразно. На хоботке есть крючья в количестве от 22 до 32, из-за этого есть второе название паразита — вооружённый цепень.
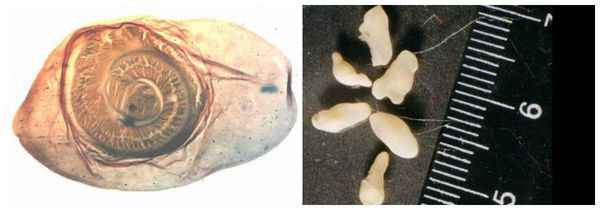
Яйца паразита попадают с калом человека в окружающую среду. Животные (свиньи, собаки, кошки и даже человек при несоблюдении гигиены) поедают яйца, зародыши проходят через кишечную стенку и разносятся кровью по всему организму, после чего оседают в тканях (в основном в соединительной ткани между мышцами). Через пару месяцев яйца превращаются в финны (цистицерки), которые живут до 5 лет, после чего они погибают и обызвествляются (накапливают минеральные вещества, соли кальция). Цистицерки имеют вид полупрозрачных беловатых пузырьков диаметром до 1,5 см, внутри видна мелкая сформированная головка.
Для полноценного развития свиного цепня необходима смена хозяев за его жизнь. Человек является окончательным хозяином. В его кишечнике паразитирует взрослый гельминт, который развивается за 2 месяца из финны (личинки червя в тканях), съеденной с мясом. Паразит прикрепляется к стенке тонкого кишечника и растёт, поглощая пищу и постепенно наращивая членики (от шейки), которые по мере созревания отрываются и выходят в окружающую среду при дефекации. Паразит может жить в кишечнике десятки лет.
Человек может стать и промежуточным хозяином (при поедании яиц). В этом случае для паразита наступит "экологический тупик" — он не сможет развиться до половозрелой стадии и продолжить свой род, потому что мясо человека с финнами никто не ест.
Яйца выживают в окружающей среде в течение нескольких месяцев в зависимости от условий. Высыхание могут выдерживать в течение 10 месяцев, способны зимовать под снегом, в воде живут до 4 месяцев. При кипячении погибают практически мгновенно, при 65 °С сохраняют жизнеспособность в течение 3 минут, при 20-25 °С под воздействием прямых солнечных лучей сохраняются до 2 дней, если они закрыты травой — до полутора месяцев. Раствор хлорной извести 10-20 % убивает яйца за 5-6 часов. Цистицерки в мясе погибают при его замораживании при температуре -12 °С и поддержании в толще мяса температуры не ниже -10 °С в течение 10 дней [1] [2] [9] [10] .
Эпидемиология
Тениоз является одним из древнейших известных заболеваний. Первые упоминания встречаются ещё в 16 веке до нашей эры (Древний Египет), имеются записи Аристотеля и Гиппократа (финноз свиней). В настоящее время ВОЗ относит тениоз и цистицеркоз к группе забытых ("пренебрегаемых") болезней, т. е. тех, о которых мало говорят и обращают внимание развитые страны.
Распространение повсеместное, но наиболее поражены отдельные регионы: Индия, Африка, Южная Америка, Азия, Северный Китай, Восточная Европа, Белоруссия, Украина. Это регионы, где уровень дохода низкий или ниже среднего, где люди едят много плохо приготовленной свинины и недостаточно соблюдается гигиена. Здесь цистицеркоз является причиной эпилепсии в 30 % случаев, а в некоторых областях, где свиньи и люди живут вместе — до 70 %, по данным ВОЗ [3] . В РФ в среднем выявляется до 500 случаев в год [11] . Есть тенденция к повышенной заболеваемости сельских жителей и работников свиноводческих хозяйств.
Механизм передачи фекально-оральный, путь заражения пищевой. Источник инфекции и окончательный хозяин — заражённый человек, выделяющий с фекалиями яйца гельминта. Промежуточные хозяева — иногда человек, но чаще животные, которые поедают корм, загрязнённый фекалиями человека: свиньи (отсюда происходит название вида), кабаны, обезьяны, собаки, кошки.
Факторы передачи:
- При тениозе — недостаточно термически обработанное мясо свиней или диких кабанов. Наиболее опасно мясо, не прошедшее ветеринарный контроль. В этом случае человек заражается, поедая финны, т. е. зародыши червя, с инфицированным мясом.

- При цистицеркозе — загрязнённые яйцами пища и объекты внешней среды при несоблюдении людьми правил гигиены. Фактором передачи также может быть аутоинвазия, когда у человека с паразитом в кишечнике из-за нарушения перистальтики ЖКТ яйца из кишечника попадают в желудок. Т. е. яйца свиного цепня заразны и опасны для человека сразу, как только покидают организм с каловыми массами. Поэтому риск заражения цистицеркозом есть для любого человека, особенно если пренебрегать правилами гигиены и правилами обработки пищевых продуктов (тщательное мытьё) [1][3][5][7][11] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы тениоза
Множество случаев заражения и болезни проходит бессимптомно или малосимптомно. Жалобы таких больных обычно незначительны и связаны в основном с расстройствами пищеварения. Примерно через 1-1,5 месяца от момента заражения (а может и раньше) может наблюдаться лёгкое недомогание, головокружение, слабость, нарушения сна, умеренные головные боли, раздражительность, сниженный или повышенный аппетит, тошнота, дискомфорт и несильные боли в разных отделах живота. Развиваются запоры, чередующиеся с диареей, возможен анальный зуд, больной может умеренно худеть.
Характерной особенностью является периодическое (раз в несколько месяцев) выделение с калом оторвавшихся члеников паразита начиная с 2-3 месяцев паразитирования и так десятки лет. Их хорошо видно невооружённым глазом. Могут быть симптомы гипохромной анемии (недостатка железа): бледность кожи и слизистых, быстрая утомляемость при физической нагрузке, шум в ушах, обмороки, чувство мурашек по коже. Развивается гиповитаминоз В1 (тёмно-красный сухой язык со сглаженными сосочками). В результате отравления организма продуктами жизнедеятельности паразита, а также из-за расстройства пищеварения повышается склонность к необъяснимым высыпаниям токсико-аллергического характера на коже.
Тениоз у беременных
У беременных заболевание может протекать более тяжело, что обусловлено характерными физиологическими процессами в организме женщины этого периода. Наиболее часто наблюдаются расстройства пищеварения (запоры, диарея), тошнота, рвота, снижение гемоглобина, зуд кожи, перианальный зуд. Может быть плохой набор веса у плода. Вследствие более частого нарушения желудочно-кишечной перистальтики (моторики) повышается риск заброса яиц паразита в желудок и развития цистицеркоза [1] [4] [6] [10] .
Патогенез тениоза
Во время паразитирования свиной цепень повреждает слизистую при помощи крючьев и присосок, что вызывает расстройство пищеварения и нарушает моторику кишечника. Кроме того, гельминт потребляет много важных для человека питательных веществ, микроэлементов и отравляет организм продуктами своей жизнедеятельности, что приводит к токсико-аллергическому отравлению.
При заглатывании яиц паразита извне или при рефлюксной болезни, когда нарушается моторика кишечника и яйца из кишки попадают в желудок, развивается цистицеркоз. В различных органах и тканях развиваются соединительнотканные капсулы, содержащие зародыш — цистицерк. Вокруг наблюдаются воспалительные изменения в виде аллергической реакции и дистрофически-атрофические изменения из-за механического давления на окружающую ткань.
При локализации в головном мозге вокруг капсулы наблюдается воспаление мелких сосудов и инфильтрация окружающей ткани плазматическими клетками, что вызывает расстройство движения спинномозговой жидкости (ликвора), отёк мозговой ткани, развитие менингита и энцефалита. При паразитировании в оболочках мозга у его основания возможно развитие рацемозной (ветвистой) формы цистицеркоза до 25 см в длину.
С течением времени (до 5 лет) цистицерк претерпевает дегенеративные изменения — происходит его набухание и разложение (расплавление), что сопровождается усилением токсического и местного воспалительного воздействия. Исходом гибели личиночной формы паразита является кальцификация и местное рубцевание. Специфичных симптомов при этом процессе нет, после полной гибели цистицерков болезнь заканчивается, если, они не находятся в жизненно важных органах [1] [5] [6] [9] .
Классификация и стадии развития тениоза
По Международной классификации болезней 10-го пересмотра (МКБ 10):
- Тениоз:
- B68.0 Инвазия, вызванная Taenia solium.
- B68.9 Тениоз неуточнённый (при подозрении на болезнь, но отсутствии лабораторного подтверждения).
- Цистицеркоз:
- B69.0 Цистицеркоз центральной нервной системы (судороги, эпилепсия, необъяснимая рвота).
- B69.1 Цистицеркоз глаза (нарушения зрения, слепота).
- B69.8 Цистицеркоз других локализаций.
- B69.9 Цистицеркоз неуточнённый [1][2] .
Осложнения тениоза
Острый аппендицит. В правой половине живота снизу постепенно нарастают боли, появляется тошнота, характерен субфебрилитет (температура тела от 37,1 до 38,0 °С). В анализе крови наблюдается нейтрофильный лейкоцитоз со сдвигом влево — повышенный уровень нейтрофилов с преобладанием незрелых форм, которые не могут в полной мере осуществлять защитную функцию.
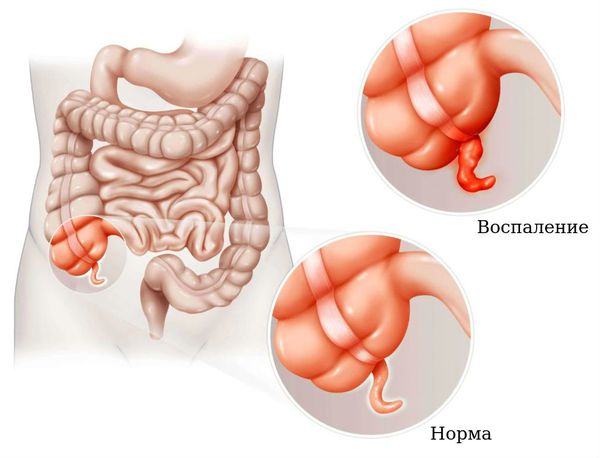
Панкреатит ( воспаление поджелудочной железы) . Характеризуется тошнотой, рвотой, опоясывающими болями в животе.
Кишечная непроходимость. Симптомы — с хваткообразные боли в животе без связи с приёмом пищи, запоры, метеоризм, вздутый живот, учащение пульса, рвота, бледность кожи.
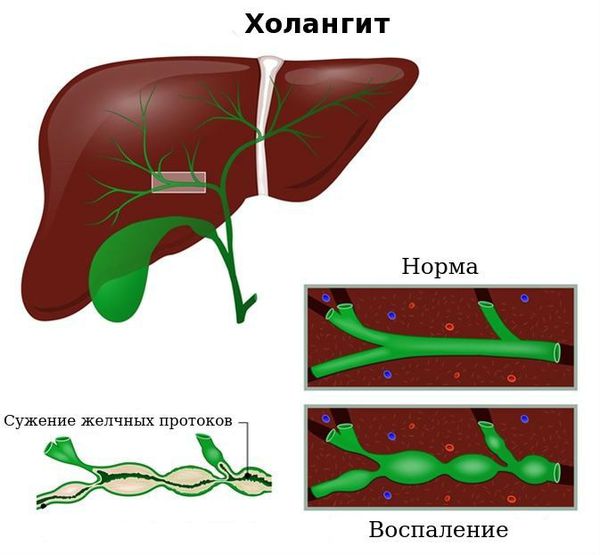
Холангит ( воспаление жёлчных протоков) . Субфебрильная или фебрильная лихорадка, выраженные боли в правом подреберье, озноб, повышенная потливость, тошнота и рвота, желтуха и кожный зуд.
Гипохромная анемия. Бледность кожи и слизистых оболочек, повышенная утомляемость, чувство мурашек и покалывания, головокружения, шум в ушах, обмороки.
Цистицеркоз. Может быть осложнением тениоза, а может быть отдельным заболеванием. В основном симптоматика проявляется при поражении центральной нервной системы (ЦНС) — головного и спинного мозга и глаз. В зависимости от локализации возникают головные боли различной интенсивности, рвота, эпилептические припадки, нарушения речи, расстройства личности, бред и галлюцинации, деменция. При поражении глаз могут наблюдаться воспалительно-дистрофические процессы в различных отделах глаз — рецидивирующие конъюнктивиты, увеиты, отслоение сетчатки, атрофия глазного яблока, что может привести к слепоте. При поражении сердца могут возникать нарушения ритма. При поражении мышц и подкожной клетчатки иногда может наблюдаться некоторая болезненность при ощупывании и приподнятость этого участка в виде подкожного плотного опухолевидного бугорка [1] [5] [5] [8] .
Диагностика тениоза
Тениоз или цистицеркоз может быть заподозрен на основании следующих признаков:
- эпиданамнез — проживание на территории развитого свиноводства, употребление плохо приготовленной свинины, низкий социально-экономический уровень страны или региона;
- расстройства пищеварения;
- астено-невротические проявления — слабость, повышенная утомляемость, эмоциональная нестабильность, раздражительность, повышенная потливость;
- выход с калом неподвижных члеников паразита;
- развитие неврологической симптоматики (эпилепсия), патологии органов зрения.
Дифференциальная диагностика
Основывается на данных анамнеза, типичном виде члеников паразита и их микроскопическом исследовании.
Лабораторная диагностика
Клинический анализ крови — изменений может не быть, иногда наблюдаются гипохромная анемия, умеренное повышение эозинофилов, повышение скорости оседания эритроцитов (СОЭ), редко выявляется небольшое повышение лейкоцитов за счёт сегментоядерных клеток (наиболее большой группы иммунных клеток).
Общий анализ мочи — как правило, без отклонений.
Биохимический анализ крови — возможны отклонения при развитии осложнений:
- При холангитах — повышение маркеров нарушения выработки или оттока желчи: АСТ, ГГТ, ЩФ, общего билирубина.
- При панкреатитах — повышение амилазы.
- При поражении сердца — повышение ЛГД и КФК-МВ.
Серологические специфические исследования:
- Иммуноферментный анализ (ИФА) антител IgG — в основном применяются с целью диагностики внекишечного поражения — цистицеркоза, результаты могут быть ложноположительными;
- Иммунный блоттинг — более точный метод лабораторного исследования сыворотки крови на присутствие антител , который применяют для подтверждения результатов ИФА. Этот метод позволяет снизить число ложных результатов, но в РФ он недоступен.
ПЦР кала — выявление антигенов свиного цепня. Это достаточно чувствительный метод, однако может дать ложноотрицательный результат ввиду ограниченного количества материала в кале.
Копроовоскопия — микроскопическое изучение кала с целью обнаружения яиц и зрелых члеников паразита. По яйцам невозможно установить точный диагноз, т. к. они очень похожи на яйца других представителей этого рода, проводится не менее трёх раз в разные дни. Для определения вида паразита необходимо исследование члеников.
Инструментальная диагностика
Компьютерная (КТ) и магнитно-резонансная томография (МРТ), ультразвуковое исследование (УЗИ), прямая офтальмоскопия — применяются для выявления цистицеркоза. КТ лучше выявляет кальцификаты цистицерков (особенно небольшие). МРТ больше подходит для обнаружения цистицерков в некоторых трудновизуализируемых местах мозга, также МРТ указывает на местные окружающие изменения (отёк) и возможную гибель паразита.
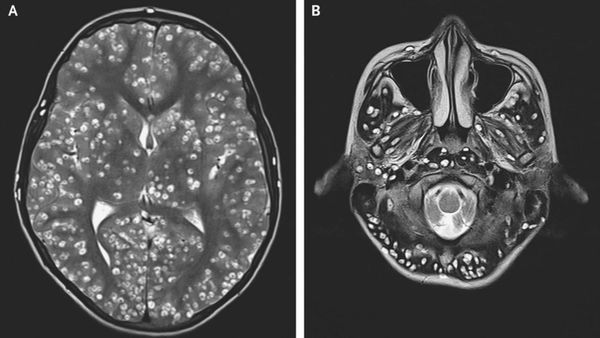
Исследования спинномозговой жидкости при поражении цистицерками ЦНС (лимфоцитарный плеоцитоз, увеличение уровня эозинофилов, белка).
Биопсия — морфологическое исследование биоптатов при оперативном вмешательстве [1] [3] [6] [10] .
Лечение тениоза
Госпитализации подлежат больные с тяжёлыми сопутствующими заболеваниями, а также больные с цистицеркозом ЦНС и глаз. Остальные больные могут лечиться амбулаторно.
В качестве этиотропной терапии (направленной на уничтожение возбудителя) применяется Празиквантел и Никлозамид. Есть данные об эффективности Альбеназола, но они ограничены. Продолжительность лечения — 3 дня.
При лечении цистицеркоза выбор способа уничтожения паразита зависит от его локализации и количества. При локализации под кожей и в тканях (кроме ЦНС и глаз) лечение, как правило, не проводят, так как риск последствий от приёма препарата выше пользы от лечения. Однако, если наличие паразита ведёт к каким-то физическим и эстетическим недостаткам, лечение назначается.
При локализации цистицерков в ЦНС и глазах лечение проводят только в условиях неврологического стационара, применяются Празиквантел и Альбендазол в сочетании с глюкокортикостероидами (т. к. есть риск местного воспаления и повреждения нервной системы и глаз).
В качестве мер патогенетической и симптоматической терапии при тениозе могут назначаться средства нормализации моторики кишечника (прокинетики) и микрофлоры кишечника (пре- и пробиотики).
При цистицеркозе головного мозга применяют противосудорожные препараты.
Возможно хирургическое лечение (удаление цистицерков при поражении головного и спинного мозга).
Контроль излеченности тениоза:
- визуальный — осмотры кала (о выздоровлении говорит отсутствие периодического отделения члеников червя);
- 4 отрицательных анализа кала на яйца гельминтов с интервалом в 1 месяц [2][4][5][8] .
Прогноз. Профилактика
При изолированном тениозе прогноз благоприятный. При развитии осложнений, особенно цистицеркозе ЦНС и глаз, прогноз серьёзный: возможно развитие тяжёлых стойких поражений (эпилепсия, слепота) и летальный исход.
Проблема дирофиляриоза в нашей стране изучена недостаточно. За последние годы число случаев инвазирования данным гельминтозом неуклонно возрастает. Распространенность данного вида гельминта нехарактерна для Сибири, поэтому в г. Красноярске регистрируются единичные случаи. В статье представлены материалы клинических наблюдений двух случаев дирофиляриоза. Выделены отдельные симптомы, характерные для течения заболевания. В большинстве случаев невозможно провести раннюю диагностику. Одновременно с этим заболевание имеет сезонный характер, и проявляющиеся симптомы характерны для большинства воспалительных процессов с абсцедированием. Однако необходимо заметить, что имеется патогномоничный признак — изменение локализации процесса и длительность заболевания. Обращено внимание на то, что при постановке диагноза данного заболевания необходимо учитывать особенности эпидемиологического анамнеза, характерные клинические проявления болезни в зависимости от локализации гельминта и результаты ультразвуковых исследований.

1. Агулов А.Т. Профилактика протозойных и вирусных инфекций, кандидомикозов, кишечных гельминтозов / А.Т. Агулов, Ф.З. Абдусаламова, Г.М. Ештокина. – Предтеча, 2011. — 176 с.
2. Аракельян Р.С. Дирофиляриозы: учебно-методическое пособие / Р.С. Аракельян, Х.М. Галимзянов. – Астрахань, 2011. — 44 с.
3. Бронштейн А.М Паразитарные болезни человека протозоозы и гельминтозы / А.М. Бронштейн, А.К. Токмалаев. — М., Издательство Российского университета, 2004. — 208 с.
4. Лучшев В.В. Гельминтозы человека / В.В. Лучшев, В.В. Лебедев. – Краснодар: Советская Кубань, 2010. — 124 с.
5. Токмалаев А.К. Клиническая паразитология. Протозоозы и гельминтозы / А.К. Токмалаев, Г.М. Кожевникова. – Медицинское информационное агентство, 2010. — 432 с.
В настоящее время в результате активных миграционных процессов граждан Российской Федерации, особенно в страны с субтропическим и тропическим климатом, становится заметным рост заболеваемости, в том числе и экзотическими паразитарными инвазиями. Это касается и тканевых гельминтозов, вызываемых личинками животных, которые могут протекать в кожной (Larva migrans) или висцеральной формах [1, 3, 4, 5].
Возбудителями Larva migrans у человека обычно являются личинки гельминтов, относящихся к нематодам и реже - к трематодам и цестодам. Известно, что для этих гельминтозов человек является случайным хозяином и в организме человека попавший гельминт не развивается до половозрелого состояния. Человек, инвазированный Larva migrans, не является источником заболевания для других людей. Одним из таких нематодозов является дирофиляриоз [2].
Кожная форма этого гельминтоза, вызываемая Dirofilaria repens, широко распространенная инвазия собак во всем мире, и случаи поражения человека регистрируются повсеместно, в том числе и в России.
В настоящее время дирофиляриоз представляет особый интерес в патологии человека, и это связано прежде всего с тем, что в лечении заболевания принимают участие врачи различных специальностей: дерматологи, офтальмологи, хирурги, онкологи, стоматологи и многие другие. Допускается большое количество ошибок на всех этапах первичной диагностики, соответственно есть ошибки и в лечении.
Дирофиляриозы - это трансмиссивные биогельминтозы из группы нематодозов, инвазионные личинки которых передаются человеку через переносчиков - комаров. Дирофиляриозы распространены повсеместно [2]. У человека наиболее часто встречается вид Dirophilaria repens Railliet et Henry, 1901. Длина тела самки 100-170 мм, самца - 50-70 мм. Естественными донорами являются дикие (реже домашние) млекопитающие, преимущественно семейства псовых, у которых паразиты локализуются в подкожной клетчатке. Клиническая картина представлена самыми разнообразными симптомами. В связи с тем, что заболевание вызвано расположением гельминта в тканях, в местах его нахождения образуются характерные, резко болезненные узлы с выраженной эозинофильной инфильтрацией вокруг паразита [2], определяются плотные образования с умеренным отеком тканей, покраснение кожи, зуд, нередко присоединяется болезненность, в некоторых случаях повышается температура до высоких цифр, иногда клиника схожа с тромбозом вен. Также отмечается миграция паразита в другие части тела. Количество симптомов заболевания нередко напрямую связано со стадией и длительностью заболевания.
Тяжесть клинических проявлений зависит от интенсивности инвазии и частоты повторных заражений. При попадании личинок дирофилярий в организм человека большинство из них погибает на ранних стадиях развития. В этот период клинические проявления отсутствуют либо слабо выражены.
Дирофиляриозы характеризуются медленным развитием и длительным течением. Инкубационный период продолжается от одного месяца до нескольких лет, что примерно соответствует времени развития личинки до взрослой стадии. На ранних стадиях болезни, до образования вокруг паразита капсулы, в 10-40% случаев отмечается перемещение опухоли, узелка на расстояние до 10 см в сутки, связанное с миграцией гельминта.
Примерно в 50% случаев инвазии паразиты локализуются в области глаза, чаще всего под конъюнктивой или в подкожной клетчатке век, при этом отмечаются птоз, блефароспазм, слезотечение. Развитие дирофилярии в глазнице сопровождается рецидивирующим воспалением глазничной клетчатки, хемозом, экзофтальмом, ограничением подвижности глазного яблока.
Участившиеся случаи дирофиляриоза у человека заставили нас проанализировать два случая этого заболевания в нашей клинике. Приводим наши наблюдения.
В 2014 г. на кафедру инфекционных болезней и эпидемиологии с курсом ПО КрасГМУ обратился пациент с жалобами на появление под кожей шевеления, жжения и зуда через 2 недели после отдыха в Таиланде. При объективном осмотре на тыльной поверхности правой стопы пальпировалось образование в виде плотного извилистого жгута ярко-розового цвета длиной 10 см. Установлен диагноз: Larva migrans.
Второй случай обращения на кафедру был 3 сентября 2015 г. пациента В., 44 лет, который считал себя больным с 28 января 2014 г., когда на острове Самуи (Таиланд) его укусило летающее насекомое, похожее на большую муху. В месте укуса возникло сильное жжение, не проходившее в течение 4 ч. Через 2 недели появилась небольшая аллергическая реакция в виде единичных высыпаний, сопровождавшихся зудом. Постепенно аллергические проявления усиливались. Через 2 месяца появились крапивница, кашель, боли в эпигастральной области и в правом подреберье, особенно в ночное время. Самостоятельно принимал метронидазол, затем немозол.
Пациент вновь отправился в Таиланд в г. Патайя, обратился в Мемориальный госпиталь, где ему были назначены ивермектин и преднизолон. В процессе лечения повысилась температура тела до 40°С, появились кашель, боль в грудной клетке, сильные боли в животе и диарея. В испражнениях пациент обнаружил разнообразных кишечных паразитов. Высокая лихорадка и диарея продолжались в течение 10 дней. Аллергические проявления исчезли, но сохранялись слабость, мучительный кашель, потеря веса за этот период составила 10 кг.
В конце августа вновь появились крапивница, боль в верхнем этаже живота, кашель, ринит, кожный зуд. При осмотре кожные покровы обычной окраски, кое-где следы расчесов, в области левого коленного сустава послеоперационный рубец длиной 3 см. Явления вазомоторного ринита. Живот мягкий, чувствительный при пальпации в эпигастральной области и вокруг пупка, небольшой метеоризм, печень на 1,5 см выстоит из-под края реберной дуги.
При компьютерной диагностике на приборе пульсогемоиндикации в тонком кишечнике тестировались Ancylostom caninum (женская и мужская особи), а также Fasciolopsis busky и Macracantorinchus. В протоках поджелудочной железы - Clonorchis sinersis (подтвержден при дуоденальном зондировании), в легких - личинки Ancylostoma caninum. После трех курсов специфического лечения с последующей длительной реабилитацией все симптомы болезни постепенно исчезли.
Таким образом, в данных клинических случаях у этих двух пациентов наблюдалась кожная форма нематодоза, а во втором случае анкилостомидоза - и кожная (Larva migrans), и висцеральная формы этого гельминтоза в комплексе с клонорхозом, фасциолопсидозом и макраканторинхозом.
Выводы
1. Активная миграция жителей в регионы с тропическим и субтропическим климатом, эндемичным по различным паразитарным инвазиям, способствует появлению на территории России новых, не известных ранее, в том числе экзотических, заболеваний.
2. Недостаточная осведомленность медицинских работников и оснащенность лабораторной службы, узкий спектр имеющихся специфических лечебных препаратов создают определенные трудности в диагностике и лечении этих заболеваний.
3. Использование альтернативных методов диагностики, в частности метода пульсогемоиндикации, позволяет расширить формат диагностического поиска и применить адекватные методы дегельминтизации.
Рецензенты:
Мартынова Г.П., д.м.н., профессор, заведующая кафедрой инфекционных болезней с курсом ПО Красноярского государственного медицинского университета им. проф. В.Ф. Войно-Ясенецкого, г. Красноярск;
Винник Ю.С., д.м.н., профессор, заведующий кафедрой общей хирургии Красноярского государственного медицинского университета им. проф. В.Ф. Войно-Ясенецкого, г. Красноярск.
Читайте также:

