Патологическая анатомия скарлатины осложнения
Обновлено: 26.04.2024
Скарлатина (от итал. scarlatum — багровый, пурпурный) — одна из форм стрептококковой инфекции в виде острого инфекционного заболевания с местными воспалительными изменениями, преимущественно в зеве, сопровождается типичной распространенной сыпью. Чаще болеют дети от 2 до 7 лет, иногда взрослые.
Возбудитель — Streptococcus pyogenes (b-гемолитический стрептококк группы А различных серологических вариантов).
Наиболее высокая заболеваемость скарлатиной приходится на осенне-зимний период. Заражение происходит от больного ребенка, который опасен для окружающих в течение всей болезни и даже некоторое время после выздоровления. Источником заражения могут быть и больные, у которых скарлатина протекает в очень легкой, стертой форме, иногда (например, у взрослых) в виде ангины (тонзиллита). Возбудитель скарлатины, находящийся в капельках мокроты, слюны, слизи больного, при кашле, чиханье, разговоре попадает в воздух и затем проникает через дыхательные пути в организм здорового ребенка (воздушно-капельный путь передачи инфекции). Возбудитель скарлатины может некоторое время сохраняться на предметах, которыми пользовался больной, и они также могут быть источником заражения.
Наиболее часто стрептококки проникают в организм через зев, реже — через поврежденную кожу.
Инкубационный период составляет от 2 до 7 дней.
Клиника. Заболевание начинается внезапно: быстро поднимается температура, появляются общее недомогание, боль в горле при глотании, может быть тошнота, а также рвота, иногда многократная. В первые 10-12 часов болезни кожа чистая, сухая и горячая. В зеве яркая краснота, миндалины увеличены. Сыпь появляется в конце первых или начале вторых суток болезни, сначала на шее, верхней части спины и груди, затем быстро распространяется по всему телу. Особенно обильна она на сгибательных поверхностях рук и внизу живота. Сыпь красного или ярко-розового цвета в виде мелких, величиной с маковое зернышко, густо расположенных пятнышек. Нередко отмечается кожный зуд. На лице бледными остаются подбородок и кожа над верхней губой и носом, образующие так называемый белый скарлатинозный треугольник. Язык сухой и покрыт беловатым налетом; на 3-й день он очищается и становится малиново-красным (малиновый язык). Эти проявления болезни сохраняются несколько дней, а затем постепенно исчезают. К концу первой или в начале второй недели на месте сыпи появляется пластинчатое шелушение, вначале на шее, мочках ушей, а затем на кончиках пальцев рук и ног, на ладонях и стопах. На туловище шелушение отрубевидное. Шелушение заканчивается ко 2-3 недели.
Для возникновения стрептококковой инфекции весьма важным является предварительное повреждение эпителиального покрова (слизистых оболочек или кожи) чаще всего вирусами.
В развитии скарлатины различают два периода. Первый период обусловлен непосредственным токсическим или септическим воздействием на ткани организма. Второй период проявляется аллергическими реакциями со стороны кожи, суставов, почек, сосудов, сердца.
Первичный очаг при скарлатине обычно локализуется в зеве (фарингеальная форма скарлатины) с максимальным поражением миндалин и значительно реже — в других органах и тканях, прежде всего в коже (экстрафарингеальная форма скарлатины). Прежнее название буккальная— и экстрабуккальная скарлатины.
Стрептококки после инфицирования человека чаще всего поселяются на слизистой оболочке носоглотки, преимущественно на миндалинах, где они начинают размножаться в глубине одной или нескольких крипт.
Макроскопически миндалины увеличены, набухшие, ярко-красного цвета (катаральная ангина).
При микроскопическом исследовании в слизистой оболочке и ткани миндалин наблюдаются резкое полнокровие, очаги некрозов, по периферии которых в зоне отека и фибринозного выпота обнаруживаются цепочки стрептококков, на границе со здоровой тканью — незначительная лейкоцитарная инфильтрация.
Под влиянием их токсинов происходит некроз эпителия крипт, а затем и лимфатической ткани органа. Вокруг очага некроза отмечаются полнокровие, отек, а затем и лейкоцитарная реакция с образованием зоны демаркационного воспаления. На поверхности миндалины нередко выпадает фибрин. Вскоре на поверхности и в глубине ткани миндалин появляются сероватые, тусклые очаги некрозов — типичная для скарлатины некротическая ангина. В зависимости от тяжести течения, некрозы могут распространяться на мягкое небо, глотку, слуховую (евстахиеву) трубу, среднее ухо, с лимфатических узлов переходить на клетчатку шеи. При отторжении некротических масс образуются язвы.
В случае распространения инфекционного процесса на окружающие ткани возникает заглоточный абсцесс.
Из-за паралитического состояния мелких кровеносных сосудов мягкое нёбо и носоглотка резко полнокровны (“пылающий зев”).
Стрептококки и их токсины закономерно распространяются по организму больного. Особенно часто происходит лимфогенное распространение бактерий, прежде всего, в регионарные лимфатические узлы. В дальнейшем здесь развивается воспалительный процесс с преобладанием альтеративного компонента. Воспалительный процесс может распространяться за пределы узлов на жировую клетчатку и мышцы шеи (твердая флегмона). Позднее возникает и гематогенная диссеминация. Нередко наблюдается интраканаликулярное распространение стрептококков. При их попадании в носоглотку и нос возникает поражение не только слизистой оболочки, но и подлежащих тканей, в том числе решетчатой кости. Иногда наблюдается распространение инфекции по слуховой трубе в среднее ухо. Реже происходит диссеминация стрептококков по пищеварительному тракту.
Наряду с этим по организму больного распространяются токсины стрептококков, что особенно выражено в первые 3-е суток. Наиболее важным для диагностики проявлением токсемии является сыпь (заболевание только в этом случае называют скарлатиной). При гистологическом исследовании в коже выявляют очаговое полнокровие, отек, а также кровоизлияния, позднее образуются небольшие периваскулярные, в основном лимфогистиоцитарные, инфильтраты. Макроскопически сыпь ярко-красного цвета, мелкоточечная, появляется сначала на коже шеи, далее распространяется на грудь, спину, захватывает, наконец, в типичных случаях все тело, кроме носогубного треугольника.
Шейные лимфатические узлы увеличены, сочные, полнокровные, в них могут встречаться очаги некрозов и явления выраженной миелоидной инфильтрации (лимфаденит).
В печени, миокарде и почках отмечаются дистрофические изменения и интерстициальные лимфогистиоцитарные инфильтраты. В селезенке, лимфоидной ткани кишечника наблюдаются гиперплазия В-зон с плазматизацией и миелоидная метаплазия. Эти изменения варьируют в зависимости от тяжести течения и формы скарлатины. В головном мозге и вегетативных ганглиях имеются дистрофические изменения нейронов и расстройства кровообращения.
Различают две формы скарлатины:
—токсическую; —септическую.
При тяжелой токсической форме смерть наступает в первые 2-3 сутки от начала болезни, в зеве отмечается особенно резкая гиперемия, распространяющаяся даже на пищевод. Гиперплазия в лимфоидной ткани выражена слабее, в органах преобладают дистрофические изменения и резкие расстройства кровообращения.
При тяжелой септической форме в области аффекта процесс принимает распространенный гнойно-некротический характер с образованием заглоточного абсцесса, отита-антрита и гнойного остеомиелита височной кости, гнойно-некротического лимфаденита, флегмоны шеи, мягкой — с гнойным расплавлением тканей, твердой — с преобладанием некроза. Флегмона может привести к аррозии крупных сосудов шеи и смертельным кровотечениям. С височной кости гнойное воспаление может переходить на венозные синусы твердой мозговой оболочки с образованием абсцесса мозга и гнойного менингита. В лимфоидных органах преобладает миелоидная метаплазия с вытеснением лимфоидной ткани. При сниженной сопротивляемости организма стрептококки иногда проникают в кровь, что приводит к сепсису. Такие формы болезни чаще бывают у детей раннего возраста (1-3 года).
На 3-4-й неделе, иногда позже, от начала болезни у некоторых больных возникает второй период скарлатины. Второй период болезни никогда нельзя предвидеть, так как он наступает не обязательно, независимо от тяжести первого. Для них характерны те же изменения, что и в начале заболевания, однако они выражены слабее и не сопровождаются токсическим симптомокомплексом. Этот повторный воспалительный процесс вызывает у человека, сенсибилизированного к стрептококкам, своеобразные тяжелые аллергические поражения, среди которых наиболее характерным является острый (“постстрептококковый”) или хронический гломерулонефрит. Стрептококков в почках в этой стадии процесса нет, однако здесь выявляются иммунные комплексы, содержащие антиген стрептококка. Могут наблюдаться васкулиты, серозные артриты, возвратно-бородавчатый эндокардит, реже — фибриноидные изменения стенок крупных сосудов с исходом в склероз.
В связи с применением антибиотиков, а также изменениями свойств самого возбудителя, в настоящее время аллергические и гнойно-некротические процессы при скарлатине почти не развиваются.
Скарлатина - это острое инфекционное заболевание, характеризующееся интоксикацией, типичной сыпью и воспалительными изменениями, преимущественно в зеве.
Этиология - B - гемолитический Strept гр. А, чаще болеют дети от 3 до 10 лет.
Источник инфекции - больной человек.
Заражение - воздушно-капельный путь.
Патогенез скарлатины определяется 3 факторами во взаимоотношениях макро- и микроорганизма: токсический, аллергический и септический.
Заболевание протекает в 2 периода:
1 период - токсико-септический - 1 неделя.
2 период - аллергический - 2-3 неделя болезни.
1 период обусловлен наличием местного воспалительного процесса в воротах инфекции (зев, глотка), откуда Strept проникая лимфогенно, вызывает регионарный лимфаденит, а затем гематогенно диссеминирует. Токсемия приводит к поражению ЦНС, внутренних органов, кожи. Возникает иммунная перестройка с выработкой a/m.
2 период - необязателен. Он связан с аутоиммунными процессами. Для него характерны аллергические процессы в коже, суставах, почках, сосудах, сердце.
По степени тяжести различают - легкую, среднюю, тяжелую.
По локализации местного очага - скарлатина зева и миндалин (буккальная форма), - ран и половых органов (экстрабуккальная ф.)
Местный очаг при скарлатине носит название первичного скарлатинозного аффекта, а в сочетании с регионарным лимфаденитом - первичного комплекса. Наиболее частая локализация - зев и миндалины. Слизистая оболочка полнокровная, красная (“пылающий зев” и “малиновый язык”). Миндалины ярко-красные, сочные, увеличены - развивается катаральная ангина, затем некротическая, которая в тяжелых случаях переходит в фибринозно-некротическую. В зависимости от тяжести болезни некрозы могут распространяться на мягкое небо, глотку, среднее ухо. Шейные л/у увеличены, полнокровны, с очагами некрозов.
Общие изменения - связаны с токсемией и проявляются образованием мелкоточечной сыпи на гиперемированной коже. Сыпь появляется в первые
два дня болезни и покрывает всю поверхность тела за исключением носогубного треугольника.
Микроскопически в коже выявляются периваскулярные лимфогистиоцитарные инфильтраты, полнокровие сосудов, отек, экссудация. В поверхностных слоях эпителия - дистрофия, некроз, паракератоз (незавершенное ороговение). Через 3-4 недели сыпь исчезает и развивается пластинчатое шелушение в виде отторжения рогового слоя, особенно там, где роговой слой в N толстый (ладони).
Во внутренних органах (печени, почках, миокарде) определяется дистрофия и лимфогистиоцитарная инфильтрация, в органах кроветворения - гиперплазия фолликулов.
Выделяют токсическую, септическую, токсико-септическую формы заболевания.
1. При токсической форме - выражен токсикоз, выделяют даже гипертоксические формы (смерть на 1-2 сут). Признаки токсикоза - возбуждение, угнетение, рвота, падение АД, гипертермия, сыпь.
2. При септической форме - преобладают гнойные осложнения. Возможна смерть за счет аррозивного кровотечения из крупных сосудов при флегмоне шеи.
3. Токсико-септическая форма - осложнения смешанного характера.
Осложнения 1 периода - токсического и гнойного характера.
- остеомиелит височной кости,
Возникновение 2 периода невозможно предвидеть, т.к. он наступает независимо от тяжести 1 периода. На 2-3 недели болезни после светлого промежутка появляются признаки возврата болезни: местные и общие изменения без сыпи.
Скарлатина - это острое инфекционное заболевание, характеризующееся интоксикацией, типичной сыпью и воспалительными изменениями, преимущественно в зеве.
Этиология - B - гемолитический Strept гр. А, чаще болеют дети от 3 до 10 лет.
Источник инфекции - больной человек.
Заражение - воздушно-капельный путь.
Патогенез скарлатины определяется 3 факторами во взаимоотношениях макро- и микроорганизма: токсический, аллергический и септический.
Заболевание протекает в 2 периода:
1 период - токсико-септический - 1 неделя.
2 период - аллергический - 2-3 неделя болезни.
1 период обусловлен наличием местного воспалительного процесса в воротах инфекции (зев, глотка), откуда Strept проникая лимфогенно, вызывает регионарный лимфаденит, а затем гематогенно диссеминирует. Токсемия приводит к поражению ЦНС, внутренних органов, кожи. Возникает иммунная перестройка с выработкой a/m.
2 период - необязателен. Он связан с аутоиммунными процессами. Для него характерны аллергические процессы в коже, суставах, почках, сосудах, сердце.
По степени тяжести различают - легкую, среднюю, тяжелую.
По локализации местного очага - скарлатина зева и миндалин (буккальная форма), - ран и половых органов (экстрабуккальная ф.)
Местный очаг при скарлатине носит название первичного скарлатинозного аффекта, а в сочетании с регионарным лимфаденитом - первичного комплекса. Наиболее частая локализация - зев и миндалины. Слизистая оболочка полнокровная, красная (“пылающий зев” и “малиновый язык”). Миндалины ярко-красные, сочные, увеличены - развивается катаральная ангина, затем некротическая, которая в тяжелых случаях переходит в фибринозно-некротическую. В зависимости от тяжести болезни некрозы могут распространяться на мягкое небо, глотку, среднее ухо. Шейные л/у увеличены, полнокровны, с очагами некрозов.
Общие изменения - связаны с токсемией и проявляются образованием мелкоточечной сыпи на гиперемированной коже. Сыпь появляется в первые
два дня болезни и покрывает всю поверхность тела за исключением носогубного треугольника.
Микроскопически в коже выявляются периваскулярные лимфогистиоцитарные инфильтраты, полнокровие сосудов, отек, экссудация. В поверхностных слоях эпителия - дистрофия, некроз, паракератоз (незавершенное ороговение). Через 3-4 недели сыпь исчезает и развивается пластинчатое шелушение в виде отторжения рогового слоя, особенно там, где роговой слой в N толстый (ладони).
Во внутренних органах (печени, почках, миокарде) определяется дистрофия и лимфогистиоцитарная инфильтрация, в органах кроветворения - гиперплазия фолликулов.
Выделяют токсическую, септическую, токсико-септическую формы заболевания.
1. При токсической форме - выражен токсикоз, выделяют даже гипертоксические формы (смерть на 1-2 сут). Признаки токсикоза - возбуждение, угнетение, рвота, падение АД, гипертермия, сыпь.
2. При септической форме - преобладают гнойные осложнения. Возможна смерть за счет аррозивного кровотечения из крупных сосудов при флегмоне шеи.
3. Токсико-септическая форма - осложнения смешанного характера.
Осложнения 1 периода - токсического и гнойного характера.
- остеомиелит височной кости,
Возникновение 2 периода невозможно предвидеть, т.к. он наступает независимо от тяжести 1 периода. На 2-3 недели болезни после светлого промежутка появляются признаки возврата болезни: местные и общие изменения без сыпи.
Что такое корь? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Корь (Measles) — острое инфекционное заболевание, вызываемое вирусом кори, который поражает эпителий верхних дыхательных путей и кожные покровы. Клинически характеризуется выраженным синдромом общей инфекционной интоксикации, патогномоничной энантемой, макуло-папулёзной сыпью, конъюнктивитом и синдромом поражения респираторного тракта (дыхательных путей).
Этиология
вид — возбудитель кори (Polinosa morbillarum)
Синдромально заболевание было описано в 1890 году доктором Бельским (Псков), в 1895 году детским доктором Филатовым и в 1898 году доктором Копликом (США).
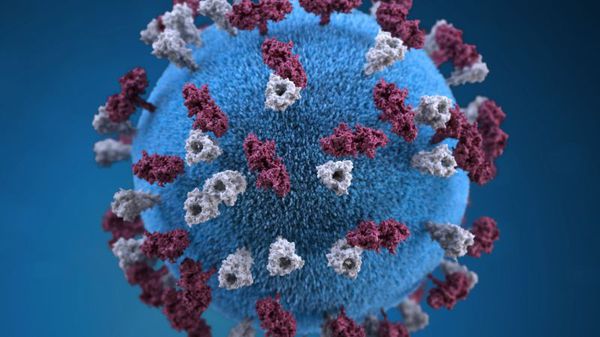
Оболочка вируса имеет 3 слоя: белковую мембрану, липидный слой и наружные гликопротеидные комплексы, образующие своеобразные выступы. Штаммы вирусов идентичны в антигенном отношении, обладают комплементсвязывающими, гемагглютинирующими, гемолизирующими свойствами и симпластообразующей активностью. СД-46 является рецептором у человека к вирусу кори.
Вирус неустойчив во внешней среде – чувствителен к ультрафиолету, в каплях слюны погибает за 30 минут, при высыхании и действии дезинфицирующих средств — мгновенно. Хорошо переносит пониженные температуры. Вирус можно выделить из различных сред организма (кровь, моча, кал, смывы со слизистых ротоглотки, конъюнктив, цереброспинальной жидкости). [2] [5]
Эпидемиология
Антропоноз. Источник заболевания – исключительно заражённый человек, также с атипичной формой заболевания кори. Инфицированный заразен с последних 2-х дней инкубации и до 4-го дня с момента появления высыпаний включительно — с 5 дня заразность пропадает.
Передача заболевания
Механизм передачи: воздушно-капельный (путь аэрозольный), редко трансплацентарный (при заболевании женщины в конце беременности). Теоретически возможно заражение от недавно привитых (но на практике такое случается чрезвычайно редко).
Существует весенне-зимняя сезонность. После перенесённой инфекции, полного курса вакцинации развивается стойкий пожизненный иммунитет.
Корь — одна из основных причин смерти среди детей раннего возраста.
В 2015 году в глобальных масштабах произошло 134 200 случаев смерти от кори. [1] [3]
Кто подвергается риску
Заразиться корью может любой человек, не имеющий иммунитета — тот, кто не был вакцинирован или тот, у кого не выработался иммунитет после вакцинации.
Самому высокому риску заболевания корью и развития осложнений, включая смертельный исход, подвергаются невакцинированные дети раннего возраста. Корь — одна из основных причин смерти среди них.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы кори
Инкубационный период
Инкубационный период при типичной форме — от 9 до 11 суток (в некоторых случая до 13).
Симптомы кори у взрослых
Начало заболевания подострое (т.е. основной синдром появляется на 2-3 сутки от начала заболевания), однако при должной подготовке врача (выявлении патогномоничной энантемы — сыпи на слизистых оболочках) можно определить острое начало (в течении первых суток). Во взрослом возрасте из-за особенностей иммунной системы эти критерии могут не соблюдаться.
- синдром выраженной общей инфекционной интоксикации;
- синдром патогномоничной энантемы (пятна Бельского-Филатова-Коплика);
- синдром макуло-папулёзной экзантемы;
- синдром конъюнктивита (выраженный);
- синдром поражения респираторного тракта (фарингит, трахеобронхит);
- синдром генерализованной лимфаденопатии (ГЛАП);
- гепатолиенальный синдром.
Описана так называемая ранняя диагностика кори, включающая:
- затруднение носового дыхания;
- покраснение правого века;
- субфебрилитет (лихорадка постоянного типа).
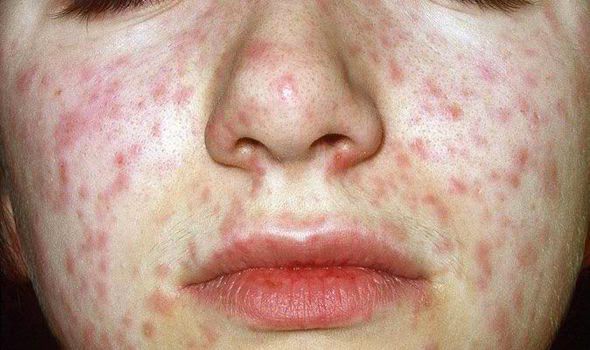
Объективно: можно отметить возникновение макуло-папулёзной сыпи, появляющейся в типичных случаях на 3-4 день болезни, с выраженной этапностью (лицо, шея; после туловище, руки, бёдра; затем олени и стопы, а на лице в этот момент бледнеет). Высыпания представляют собой папулы, окруженные красным пятном, предрасположенные к слиянию (но при наличии чистых участков), иногда появляются петехии. Спустя 3-4 дня сыпь становятся бледной и оставляет после себя бурые пятна и отрубевидное шелушение. Увеличиваются и приобретают чувствительность периферические лимфоузлы (затылочные, заднешейные и подмышечные). Ярко выражен конъюнктивит (конъюнктивы масштабно гиперемированы, отёчны, быстро присоединяется гнойное отделяемое). Характерным является вид больного: одутловатое лицо, красные (как у кролика) глаза, отёчность носа и век, сухие потрескавшиеся губы. При аускультации в лёгких прослушиваются сухие хрипы. Выражена тахикардия, снижение артериального давления. Увеличиваются размеры печени и селезёнки (генерализация инфекции).
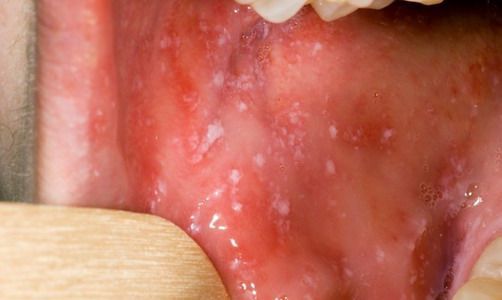
При фарингоскопии в ротоглотке визуализируется гиперемия мягкого нёба, на слизистой поверхности щёк в начале заболевания пятна Бельского — Филатова — Коплика (мелкие белесоватые пятнышки с узкой красноватой каёмкой), которые пропадают при появлении экзантемы. Иногда появляется пятнистая энантема на слизистой мягкого нёба.
Описана митигированная корь (у людей, получивших специфический противокоревой иммуноглобулин в период инкубации), характеризующаяся удлинением инкубационного периода до 21 дня, лёгким течением.
При абортивной форме заболевания характерно типичное начало, но спустя 1-2 суток клинические проявления исчезают.
Существует понятие — реакция на прививку (при первичном введении живой противокоревой вакцины), характеризующееся повышением температуры тела, катаральными явлениями (воспалениями) со стороны верхних дыхательных путей, скудной малозаметной сыпью (чаще развивается у детей и лиц с иммунодефицитом).
У больных с наличием тяжелого иммунодефицита – СПИДа (ВИЧ, онкологические больные, лица, получающие системные цитостатики после трансплантации органов) — течение заболевания крайне тяжёлое (летальность до 80%). [4] [5]
Что такое цирроз печени? Причины возникновения, диагностику и методы лечения разберем в статье доктора Васильева Романа Владимировича, гастроэнтеролога со стажем в 15 лет.
Над статьей доктора Васильева Романа Владимировича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
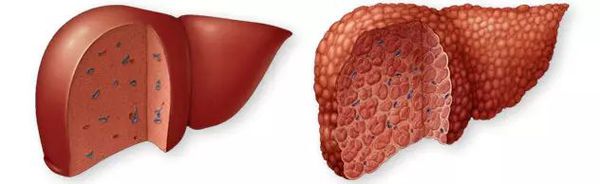
Цирроз печени (ЦП) — это хроническое дегенеративное заболевание печени, связанное с диффузным патологическим процессом, при котором нормальные клетки печени повреждаются, а затем замещаются рубцовой тканью, образуя избыточный фиброз и структурно-анатомические регенераторные узлы.
Этиология
По этиологическим характеристикам можно выделить:
- распространённые формы ЦП;
- редкие формы ЦП.
К распространённым относят вирусные (В, С, D), алкогольные и метаболические формы цирроза печени.
Редкими формами ЦП являются:
- аутоиммунные, лекарственные, токсические, первичные и вторичные билиарные циррозы;
- генетически обусловленные патологии — гемохроматоз (нарушение обмена железа), болезнь Вильсона — Коновалова, дефицит белка альфа-1-антитрипсина, гликогеноз IV типа (недостаток ферментов), галактоземия, наследственная тирозинемия и непереносимость фруктозы;
- нарушение венозного оттока из печени — венокклюзионные формы ЦП (болезнь Бадда — Киари);
- тяжёлая правожелудочковая сердечная недостаточность;
- флебопортальные циррозы (типа Банти).
Пути заражения
Заразиться циррозом печени нельзя. Однако, если он вызван вирусным гепатитом, то возбудитель может передаться через кровь, при половых контактах и от матери к ребёнку.
Основную роль в возникновении и развитии вирусного ЦП играют симптомные, малосимптомные и бессимптомные формы острого вирусного гепатита В, С, а также одновременное заболевание гепатитами В и D с последующим переходом в активный хронический вирусный гепатит. У большинства больных интервал между острым гепатитом С и клинически выраженными проявлениями ЦП превышает 30 лет. Только у мужчин, употребляющих более 50 г спирта в день, выраженные формы ЦП возникают через 13-15 лет.
Наиболее частыми причинами смерти больных ЦП является:
- большая печёночная недостаточность;
- кровотечение из варикозно расширенных вен пищевода;
- первичный рак печени;
- иммунопротективная недостаточность, влекущая за собой активизацию инфекционных (микробных) процессов, в первую очередь спонтанного бактериального перитонита и пневмонии, а также возникновение оксидативного стресса.
У больных в терминальной (заключительной) фазе заболеваний печени в основном наблюдаются декомпенсированные формы цирроза печени: асцит, варикозное расширение вен пищевода и желудка, энцефалопатия и желтуха.
Особенности цирроза печени у детей
Заболевание у детей встречается крайне редко и обычно связано:
- с аутоиммунным поражением печени;
- кардиогенными заболеваниями — лёгочной гипертензией и хронической сердечной недостаточностью;
- болезнью Бадда — Киари;
- врождёнными болезнями накопления — наследственным гемохроматозом, лизосомальными болезнями накопления, болезнью Вильсона — Коновалова;
- флебопортальным циррозом (типа Банти).
Прогноз у таких детей неблагоприятный, чаще всего они погибают, так как не успевают попасть к гепатологу и выяснить диагноз. Также они обычно страдают от множества сопутствующих болезней, в том числе от основного заболевания, ставшего причиной цирроза.
Проявления заболевания у детей и взрослых схожи. Единственный эффективный метод лечения цирроза у детей — это пересадка печени. Поэтому крайне важно вовремя диагностировать заболевание и встать в очередь на пересадку печени.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы цирроза печени
Цирроз печени в течение длительного времени может протекать латентно, т. е. бессимптомно.
Клиническая картина ЦП зависит от его формы и течения, активности основного заболевания, а также наличия или отсутствия печёночно-клеточной недостаточности, синдрома портальной гипертензии, холестаза и внепечёночных проявлений.
Основные общие симптомы, которые чаще всего встречаются при ЦП:
- повышенная утомляемость;
- похудение;
- нарушения сознания и поведения;
- ухудшение аппетита и чувство дискомфорта в животе;
- пожелтение кожи, белковых оболочек глаз и слизистой;
- осветление или обесцвечивание кала;
- потемнение мочи;
- болевые ощущения в животе;
- отёки;
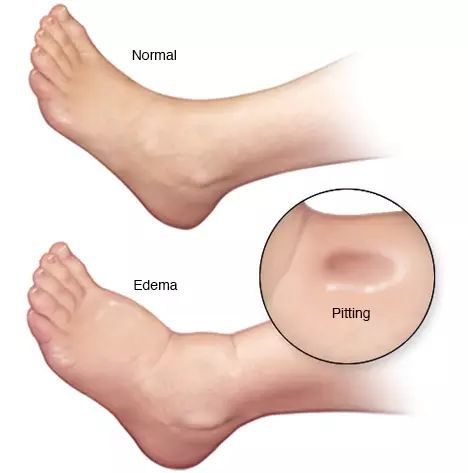
- асцит (скопление жидкости в брюшной полости);
- кровотечения из носа, желудочно-кишечного тракта, дёсен или геморроидальных узлов, а также подкожные кровоизлияния;
- часто возникающие бактериальные инфекции (например, органов дыхания);
- снижение полового влечения;
- кожный зуд.
Симптомы распространённых форм ЦП
При высокоактивном ЦП, кроме общей утомляемости, осветления стула и потемнения мочи, может возникать тупая боль в правом подреберье и вздутие живота.
Во время осмотра часто выявляют:
- субиктеричность (желтушность) склер;
- расширение вен брюшной стенки, напоминающее голову медузы;
- венозный шум при выслушивании в эпигастральной области живота (шум Крювелье — Баумгартена);
- серо-коричневатый цвет шеи;
- гинекомастию (увеличение грудных желёз);
- гипогонадизм (у мужчин);
- контрактуру Дюпюитрена (укорочение сухожилий ладоней).
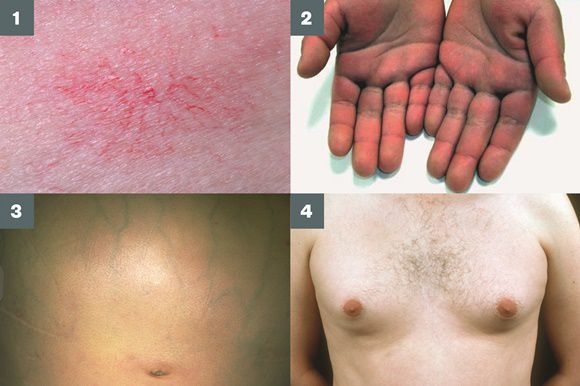
Три последних признака цирроза печени зачастую наблюдаются при алкогольных ЦП.
В области грудной клетки в 50-80% случаев наблюдаются телеангиэктазии кожи (расширения мелких сосудов), чаще при алкогольных ЦП. Пальпаторно печень отчётлива уплотнена, имеет неровный нижний край. Размеры печени различны — от значительного увеличения до уменьшения.
Часто при пальпации выявляется умеренно увеличенная селезёнка, причём её край может выступать из-под рёберной дуги на 1-3 см.
При развитии ЦП появляются симптомы белково-энергетической недостаточности, асцит, отёки, а также печёночный запах при тяжёлой печёночной недостаточности.
Симптомы при малоактивных и начальных стадиях ЦП
Данные формы ЦП зачастую протекают бессимптомно и выявляются в ходе периодических медицинских осмотров, диспансеризации, а также как случайная находка при обследовании пациента со смежной патологией или внепечёночными проявлениями.
При малоактивном ЦП, как правило, не возникают жалобы, связанные с печенью. Во время активного расспроса можно выявить весеннее снижение работоспособности, частые болезни, после которых возможны кровоточивость дёсен и потемнение мочи. Такие пациенты хуже, чем раньше, переносят длительные физические и нервно-психические нагрузки.
Желтухи и выраженного увеличения билирубина, за исключением периода интеркурентного острого гепатита, нет. Неяркая телеангиоэктазия кожи (сосудистые звёздочки) в области грудной клетки наблюдаются у 40-60% людей с ЦП.
Телеангиоэктазии кожи, плотная печень с фестончатым краем и умеренно увеличенная селезёнка — ценная клинико-диагностическая триада, которая с вероятностью 80-90% свидетельствует о ЦП или далеко зашедшем активном хроническом гепатите.
Патогенез цирроза печени
В основе патофизиологии цирроза лежит повреждение и некроз паренхимы (основной ткани) печени с деструкцией и гибелью гепатоцитов (клеток печени), а также системное поражение интерстициальной ткани.
При всех формах ЦП нарушается иммунологическое равновесие организма, преобладающими становятся аутоиммунные процессы: иммунная система человека принимает собственные клетки печени за чужеродные и повреждает их. В конечном итоге, это приводит к разрушению гепатоцитов и структуры печени в целом. Однако при этом каждая форма ЦП имеет свои патогенетические особенности:
- при вирусных гепатитах повреждающим агентом является сама вирусная частица, которая, размножаясь в клетке, разрушает её, вызывая цитолиз;
- при алкогольном ЦП прямое токсическое воздействие на мембраны гепатоцитов оказывает ацетальдегид с развитием алкогольной жировой болезни печени и алкогольного стеатогепатита;
- при метаболическом ЦП ведущую роль в патогенезе играет ожирение и сахарный диабет через стадию неалкогольного стеатогепатита с инсулинорезистентностью и последующей запрограммированной гибелью клеток печени.
В основе патогенеза более редких причин цирроза печени лежат ещё более частные механизмы развития повреждения и разрушения гепатоцитов и структуры печени:
- нарушение обмена и накопления железа при гемохроматозе;
- накопление меди при болезни Вильсона — Коновалова;
- окклюзия в системе воротной вены при гепатопортальном склерозе.
Цирроз формируется на протяжении многих лет. С течением времени происходят изменения генетического аппарата клеток печени, в результате чего появляются новые патологические клетки. Этот процесс в печени является иммуновоспалительным, он поддерживается чужеродными агентами, в роли которых могут выступать разные субстраты:
- вирус гепатита В;
- алкогольный гиалин;
- денатурированные белки;
- некоторые лекарственные средства;
- медьбелковые и железобелковые комплексы (ферритин).
В итоге повреждения паренхимы печени развивается гепатоцеллюлярная (печёночно-клеточная) недостаточность за счёт диффузного фиброза и трансформации ткани печени в анормальные узлы-регенераты. [3] [4] [5]
Классификация и стадии развития цирроза печени
В 1974 году на съезде гепатологов в Акапулько (Мексика) была принята единая морфологическая классификация, которую позже уточнили и несколько доработали эксперты ВОЗ. В настоящее время она является общепринятой.
Читайте также:

