Перигепатит при хламидийную инфекцию
Обновлено: 08.05.2024
Хламидиоз у женщин — это урогенитальное венерическое заболевание, вызываемое хламидиями. Более чем в половине случаев протекает бессимптомно. При манифестном течении или рецидиве пациентки могут жаловаться на зуд во влагалище, рези при мочеиспускании, слизистые или гнойно-слизистые бели, боли внизу живота, пояснице, паховой области. При длительном персистировании заболевания единственным признаком хламидиоза может быть бесплодие. Для диагностики используют гинекологический осмотр и лабораторные методы исследования. Схема лечения включает этиотропные антибиотики, антимикотические, эубиотические и иммуномодулирующие препараты.
МКБ-10
Общие сведения
Хламидиоз является наиболее распространённым заболеванием, передающимся половым путём. Ежегодно в мире регистрируют более 105 млн. новых случаев урогенитальной хламидийной инфекции. Болезнь выявляют у 30-50% пациенток с воспалительным поражением половых органов и у 10-40% взятых на учёт беременных. Обычно заражаются женщины в возрасте 16-25 лет. В последние годы патологию всё чаще диагностируют у девочек-подростков, рано начавших сексуальную жизнь. Важность своевременного обнаружения и лечения хламидийной инфекции напрямую связана с её широкой распространённостью, частым бессимптомным или латентным течением, существенным влиянием хламидиоза на репродуктивную функцию женщины.

Причины
Возбудитель заболевания — высококонтагиозная грамотрицательная бактерия Chlamydia trachomatis, тропная к цилиндрическому и переходному эпителию. Хламидия является облигатным внутриклеточным паразитом и существует в двух клеточных формах (тельцах) — высокоинфекционных внеклеточных элементарных и репродуктивных внутриклеточных ретикулярных. Полный цикл развития микроорганизма занимает от 1 до 3 суток и завершается полным разрушением поражённой эпителиальной клетки. Существует два основных пути заражения хламидиозом:
- Контактно-половой. Источником инфицирования становится сексуальный партнёр с клиническими проявлениями или бессимптомным течением заболевания. Заражение происходит во время вагинальных, анальных или оральных половых контактов.
- Вертикальный интранатальный. Хламидии могут передаваться от матери новорожденному ребёнку при прохождении через поражённые инфекцией родовой пути. Случаи антенатального (внутриутробного) распространения заболевания не зафиксированы.
Вероятность заражения хламидиями контактным бытовым способом маловероятна, но не исключена. Бактерия отличается крайне низкой устойчивостью к действию разрушающих факторов окружающей среды: высушиванию, ультрафиолетовому излучению, высокой температуре, спирту и антисептическим растворам. Вместе с тем, на натуральных тканях при температуре до +18°С микроорганизм может сохранять свою жизнеспособность до двух суток. Поэтому в семьях с низким уровнем гигиены при наличии человека, активно выделяющего хламидии, теоретически возможна передача инфекции через постельные или туалетные принадлежности.
Факторы риска
Риск заражения увеличен у женщин, имеющих низкий социально-экономический статус. Предрасполагающими факторами для заражения хламидиями являются:
- ранний половой дебют;
- частая смена половых партнёров;
- секс без использования барьерных контрацептивов;
- злоупотребление психоактивными веществами.
Патогенез
Выделяют несколько стадий развития хламидиоза у женщин. Сначала возбудитель в виде элементарных телец попадает в организм, проникает в клетки цилиндрического эпителия и переходит во внутриклеточную ретикулярную форму. Первичный очаг хламидийной инфекции обычно локализован в слизистой цервикального или уретрального канала. Интенсивное внутриклеточное размножение бактерии приводит к разрушению эпителиальной клетки и дальнейшему распространению инфекции. По мере накопления возбудителя могут проявляться и усиливаться клинические признаки болезни. В большинстве случаев хламидиоз протекает бессимптомно, пациентка становится источником заражения для партнёров.
При снижении иммунитета и наличии предрасполагающих факторов (истмико-цервикальной недостаточности, абортов и других инвазивных вмешательств, установке ВМС) хламидии распространяются восходящим путём. В воспалительный процесс вовлекаются матка, маточные придатки, брюшина. Не исключен лимфогенный или гематогенный способ распространения инфекции, что подтверждается выявлением очагов хламидиоза в других органах и тканях (суставах, конъюнктиве глаз и пр.). Часто хламидии ассоциируются с другими возбудителями ИППП (трихомонадами, гонококками, бледными трепонемами, вирусом генитального герпеса и т. п.), что усугубляет течение заболевания.
Классификация
При выделении отдельных клинических форм учитывают давность заражения, выраженность проявлений и вовлечение в процесс различных органов. В зависимости от остроты течения и давности инфицирования специалисты в сфере гинекологии различают следующие варианты хламидиоза у женщин:
- Свежий. Заражение произошло не позднее двух месяцев назад, поражаются преимущественно нижние отделы урогенитального тракта (цервикальный канал, влагалище, уретра).
- Хронический. Заболевание длится два и более месяца, характеризуется бессимптомным либо рецидивирующим течением с распространением воспаления на тазовые органы.
С учётом топографии распространения инфекционного процесса выделяют:
- Локальное поражение урогенитальных органов: эндоцервицит, уретрит, кольпит, бартолинит.
- Восходящее распространение инфекции: эндометрит, сальпингит, аднексит, перигепатит, пельвиоперитонит, перитонит.
- Экстрагенитальные поражения: фарингит, конъюнктивит, воспаление аноректальной области, артрит и др.
Симптомы хламидиоза у женщин
Длительность инкубационного периода, при котором симптомы инфекции отсутствуют, составляет от 5 до 35 дней (в среднем — 3 недели). Более чем у 60% пациенток наблюдается бессимптомное течение. При свежем хламидиозе женщина может отмечать дискомфорт и жжение в области вульвы и влагалища, рези во время мочеиспускания и помутнение мочи (при вовлечении в процесс слизистой уретрального канала), увеличенное количество слизистых или желтоватых слизисто-гнойных белей. Иногда выявляется повышение температуры до субфебрильных цифр.
В период обострения при рецидивирующем хламидиозе появляются признаки восходящего распространения заболевания с вовлечением в процесс матки и придатков. Женщина жалуется на ноющие или тянущие боли в нижней части живота, паховой области, пояснице. Болезненные ощущения усиливаются перед месячными, при половом акте, резких движениях и физических нагрузках.
Менструальная функция обычно не нарушена. При значительной давности инфекционного процесса и развитии хронического аднексита может нарушаться эндокринная функция яичников и овариально-менструальный цикл. Месячные становятся нерегулярными, болезненными, редкими, обильными или, наоборот, скудными. Зачастую единственным признаком длительного бессимптомного течения урогенитального хламидиоза является бесплодие.
Осложнения
Хламидийная инфекция у женщин чаще всего осложняется трубно-перитонеальным бесплодием вследствие облитерации спайками маточных труб и спаечного процесса в полости малого таза. У больных хламидиозом чаще наблюдаются самопроизвольные аборты, внематочная беременность, хориоамниониты, гипотрофия плода, преждевременное излитие околоплодных вод. Серьёзным осложнением является распространение воспаления на брюшину с возникновением периаппендицита или острого фиброзного перигепатита (синдрома Фитц-Хью-Куртиса). У женщин с наследственной предрасположенностью может развиться синдром Рейтера, при котором поражение урогенитальной сферы сочетается со специфическим конъюнктивитом и асимметричным артритом.
Диагностика
Поскольку клиническая симптоматика при хламидиозе у женщин является скудной и неспецифичной, ведущее место в диагностике играют результаты исследований. Для подтверждения диагноза врач-гинеколог назначает пациентке:
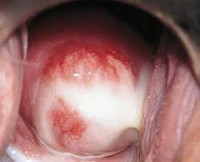
- Осмотр на кресле в зеркалах. При свежей инфекции экзоцервикс гиперемирован, на его поверхности могут обнаруживаться эрозии, а в зоне наружного маточного зева — специфические лимфоидные фолликулы. У пациенток с хроническим хламидиозом при бимануальной пальпации прощупываются тяжистые, уплотнённые, болезненные придатки.
- Обнаружение хламидий в мазке. Приоритетным методом диагностики считается посев мазка на флору, чувствительность хламидий к антибиотикам в процессе исследования обычно не определяется. Молекулярно-генетическая диагностика (ПЦР) направлена на выявление фрагментов ДНК возбудителя в урогенитальном соскобе.
- Серологические методы. Антитела к хламидиям выявляются в сыворотке крови даже после перенесенного заболевания. С помощью РСК оценивают наличие антихламидийных IgA и сероконверсию IgG (при восходящей инфекции титр антител в парных сыворотках нарастает в 4 и более раза). Высокой специфичностью отличаются методы РИФ и ИФА. Диагноз урогенитального хламидиоза можно считать достоверно подтверждённым при положительных результатах минимум двух разных методов, одним из которых является ПЦР.
- Проверка проходимости маточных труб. Следует учитывать, что восходящая хламидийная инфекция осложняется развитием спаек в малом тазу и фаллопиевых трубах. При наличии показаний для оценки трубной проходимости пациентке проводят ультразвуковую гистеросальпингоскопию, гистеросальпингографию, сальпинго- и фаллопоскопию, лапароскопическую хромосальпингоскопию.
Дифференциальная диагностика выполняется с другими ИППП (гонореей, трихомониазом, уреаплазмозом и т. д.). При наличии экстрагенитальных поражений может потребоваться консультация офтальмолога, ревматолога, ортопеда, хирурга, уролога, дерматовенеролога.
Лечение хламидиоза у женщин
Поскольку чувствительностью к антибиотикам обладают только ретикулярные формы микроорганизма, основным методом терапии является использование фторхинолонов, тетрациклинов и макролидов, способных накапливаться внутриклеточно. При неосложнённых формах хламидиоза курс этиотропного лечения составляет 7-10 дней, при наличии осложнений — 2-3 недели. Параллельно с антибиотиками показаны препараты для профилактики осложнений и нормализации иммунитета. Обычно с этой целью назначаются:
- Антимикотические средства. Применение нистатина, флуконазола и других препаратов этой группы позволяет предупредить развитие кандидоза.
- Эубиотики (пробиотики). Приём пробиотических препаратов на фоне курса антибактериального лечения и в течение 10 дней по его окончании направлен на профилактику дисбактериоза.
- Иммуномодуляторы. Нормализация иммунного статуса улучшает элиминацию бактерий за счёт угнетения их размножения внутри клеток.
После завершения курса антибиотикотерапии пациентке показаны средства, восстанавливающие естественный биоценоз влагалища. Для подтверждения излечения через 3-4 недели по окончании приёма антибиотиков и после 3-х последующих менструаций проводится контрольное лабораторное исследование. До выздоровления больной рекомендовано воздержаться от незащищённого секса.
Прогноз и профилактика
При своевременном обнаружении и адекватном лечении прогноз благоприятный. Обычно при отсутствии осложнений хламидиоз у женщин полностью излечивается за 1-2 недели. Поздняя диагностика и хроническое персистирующее течение процесса сопряжены с высоким риском образования спаек и развития трубно-перитонеального бесплодия. Для профилактики хламидийной инфекции рекомендовано воздерживаться от половых контактов с малознакомыми партнёрами, использовать средства барьерной контрацепции. Для предупреждения возможных осложнений при хронической инфекции важно проходить регулярные осмотры у гинеколога и добросовестно принимать назначенные препараты.
Перигепатит — это воспаление фиброзной капсулы печени. Симптомы патологии включают болевой синдром различной интенсивности с локализацией в правом подреберье, рвоту, лихорадку и признаки общей интоксикации. При хроническом варианте течения проявления выражены слабее: на первое место выходит тяжесть и дискомфорт в области печени. Для диагностики перигепатита применяются методы инструментальной визуализации — УЗИ и КТ печени, лапароскопия. Специфическое лечение отсутствует. Проводится терапия основного заболевания, физиотерапия и диетотерапия для улучшения самочувствия больного.
МКБ-10
Общие сведения
Перигепатит также иногда называют глиссонитом. Для перигепатита, обусловленного венерическими инфекциями, существует отдельное наименование — синдром Фитца-Хью–Куртиса. Двое ученых в первой половине XX века выявили основные симптомы этого заболевания и установили его патоморфологические признаки. Венерический вариант перигепатита в 95% случаев диагностируется у молодых пациенток, которые ведут активную половую жизнь. Другие варианты глиссонита не имеют типичных возрастных или половых особенностей. Статистические данные по общей заболеваемости в популяции отсутствуют.

Причины перигепатита
Глиссонит носит полиэтиологический характер, но всегда возникает вторично по отношению к уже имеющемуся патологическому очагу. Его основной причиной служит инфицирование капсулы патогенными микроорганизмами с последующим развитием отграниченного воспалительного процесса. В современной гастроэнтерологии выделяют несколько групп заболеваний, которые вызывают перигепатит:
- Болезни органов пищеварения. Патология встречается при различных гнойных воспалительных очагах в брюшной полости, из которых бактерии контактным путем распространяются на капсулу печени. Самыми частыми причинами считаются холецистит и холангит. Описаны случаи перигепатита при патологических процессах в желудке, диафрагме и брюшине.
- Венерические заболевания. Гонококки и хламидии — самые распространенные причины глиссонита у женщин молодого возраста. Болезнь манифестирует спустя некоторое время после перенесенной инфекции. Перигепатит может начаться у мужчины, страдающего гонореей или хламидиозом, но такая вероятность намного ниже, чем у женщин.
- Воспаление женских половых органов.Хронические сальпингиты, оофориты, эндометриты представляют собой инфекционный очаг, откуда бактерии свободно попадают в полость брюшины, поражают фиброзную печеночную капсулу. Перигепатит зачастую вызывается неспецифическими микроорганизмами — стафилококками, стрептококками, энтерококками.
К более редким этиологическим факторам перигепатита относят хронический эндокардит, гнойные воспаления органов грудной полости. Иногда глиссонит появляется у страдающих гепатоцеллюлярной карциномой или канцероматозом брюшины.
Факторы риска
Для женщин фактором риска является использование контрацептивных внутриматочных спиралей, которые при неправильной установке травмируют матку и способствуют быстрому распространению инфекции. Риск возникновения перигепатита повышается у людей с иммунодефицитом, сосудистыми заболеваниями печени, гастроэнтерологическими болезнями.
Патогенез
Печеночная паренхима покрыта глиссоновой капсулой, которая представляет собой фиброзную ткань. Оболочка срастается с висцеральным листком брюшины и проникает вглубь ткани печени в зоне ее ворот. У женщин бактерии, вызывающие перигепатит, попадают через фаллопиевы трубы в малый таз, откуда вместе с перитонеальной жидкостью перемещаются к правому куполу диафрагмы. Гематогенный и лимфогенный пути инфицирования характерны для людей обоих полов, намного чаще регистрируются у мужчин.
При перигепатите происходит поражение фиброзной капсулы патогенной бактериальной флорой с развитием воспалительных изменений. При остром воспалении наблюдается скопление гнойного экссудата, который растягивает глиссонову оболочку. В дальнейшем происходят процессы фиброза, в результате чего формируются спайки между утолщенной печеночной капсулой, париетальной брюшиной и соседними органами.
Симптомы перигепатита
Острый перигепатит сопровождается повышением температуры тела до 37-38,5°С, резкой слабостью и снижением аппетита, головной болью. На фоне интенсивных болевых ощущений в животе открывается рвота, которая не приносит человеку облегчения. В рвотных массах помимо непереваренной пищи обнаруживают желчь. Расстройства стула беспокоят гораздо реже, но при обострении перигепатита возможен запор.
Хронический вариант патологии не имеет типичной клинической картины. При сдавлении соединительнотканными перемычками желчных ходов возникает желтушность кожных покровов, склер и слизистых оболочек. Каловые массы при длительно протекающем перигепатите приобретают серовато-белый цвет. Застой крови в венозной системе проявляется тяжестью в подреберье справа, периферическими отеками и асцитом.
Осложнения
В остром периоде самым опасным последствием перигепатита является перитонит, который обусловлен распространением микроорганизмов и экссудата по всей полости живота. Состояние требует незамедлительного хирургического лечения. В ряде случаев наблюдается отграничение процесса соединительнотканной капсулой и его осумкование. При этом формируется поддиафрагмальный абсцесс.
Для хронической формы перигепатита характерно развитие портальной гипертензии (ПГ), что обусловлено сдавлением воротной вены многочисленными спайками. Вовремя не диагностированная ПГ в 90% случаев приводит к варикозному расширению вен пищевода и желудка, что сопровождается высоким риском кровотечений. Пережатие желчевыводящих ходов и застой желчи создают благоприятные условия для появления желчнокаменной болезни.
Диагностика
На первичной консультации врач-гастроэнтеролог проводит физикальное исследование пациента. При пальпации живота определяется увеличение размеров печени, бугристость и уплотнение ее нижнего края. Характерна малая подвижность органа при дыхании и смене положения тела. Для постановки диагноза перигепатита обязательно назначается лабораторно-инструментальный комплекс, включающий следующие методы:
- УЗИ печени. При ультразвуковом исследовании удается визуализировать увеличение органа в размерах и отечность капсулы, скопление экссудата. Для хронического перигепатита характерны признаки портальной гипертензии. Соединительнотканные спайки при сонографии не видны, поэтому требуется дополнительное обследование.
- КТ брюшной полости. Для выявления признаков воспаления глиссоновой капсулы и наличия экссудата достаточно информативна компьютерная томография. Методика показывает состояние всех органов живота, что важно для исключения других патологий гастроэнтерологического профиля.
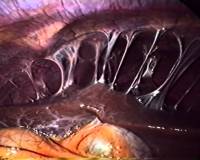
- Лапароскопия. Является наиболее точным диагностическим методом, используется в сомнительных случаях. С помощью лапароскопа врач обнаруживает специфичное для перигепатита утолщение печеночной капсулы, деформацию и бугристость органа. При лапароскопии видны спайки и сращения с брюшиной.
- Лабораторная диагностика. Чтобы исключить венерическую этиологию перигепатита, измеряют титр антител к хламидиям, назначают микробиологическое исследование мазка влагалища. Для оценки печеночных функций показан стандартный биохимический анализ крови с печеночными пробами.
Лечение перигепатита
Основа терапии — устранение этиологического фактора заболевания. Специфическая терапия воспаления печеночной капсулы отсутствует. При хронических процессах, сопровождающихся болевым синдромом, эффективно применение физиотерапевтических методов. Пациентам с перигепатитом рекомендована рациональная щадящая диета, позволяющая избежать чрезмерной нагрузки на гепатобилиарную систему.
Прогноз и профилактика
Перигепатит довольно редко дает осложнения, поэтому прогноз благоприятный. Клиническая симптоматика полностью исчезает после ликвидации первопричины болезни. Первичная профилактика перигепатита включает своевременное выявление и лечение венерических инфекций и других гинекологических болезней, диспансерное наблюдение больных с хроническими заболеваниями пищеварительной системы.
Перигепатит - видео:
1. Мировой опыт лечение атипичных случаев заболеваний гепатобилиарной зоны на примере синдрома Фитц-Хью—Куртиса/ И.И. Ракоча, А.В. Бернацкий// Актуальные вопросы теоретической и клинической медицины. — 2017.
3. Синдром Фитц-Хью – Куртиса в хирургической практике/ С.М. Василюк, В.М. Галюк, В.М. Климюк// Хирургии Украины. — 2013.
4. Дифференциальная диагностики при синдроме портальной гипертензии: методические рекомендации/ М.С. Хруцкая, Т.А. Гончарук. — 2011.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Врожденный хламидийный гепатит - заболевание, возникающее при антенатальном инфицировании плода хламидиями от матери с хламидийной инфекцией.

[1], [2], [3], [4], [5], [6]
Распространенность
Хламидийная инфекция относится к числу широко распространенных во всем мире, в том числе в России. У населения детородного возраста хламидиоз мочеполового тракта выявляется с большой частотой. У беременных частота обнаружения хламидийной инфекции колеблется от 10 до 70%.
У новорожденных хламидийная инфекция регистрируется в 5-38% случаев.
Чем вызывается хламидийный гепатит?
К роду Chlamydie относился З вида возбудителей: C. psiitaci, С. pneumoniae и С. trachomatis. Последний, передающийся половым путем, вызывает заболевания мочеполового тракта, ЖКТ, дыхательных путей, глаз и др. Хламидии занимают промежуточное положение между бактериями и вирусами, они являются облигатными внутриклеточными энергетическими паразитами. С. trachomatis внедряется в клетку хозяина путем пиноцитоза, использует для своего роста и размножения продуцируемую ею АТФ и оказывается защищенной от деструкции фагосомной мембраной. Попадая в организм человека, хламидии одновременно могут существовать в различных стадиях развития, в том числе в персистируюших формах. При заражении во время беременности у женщины появляются слизисто-гнойные выделения из шеечного канала, кольпит, дизурические явления, а в шеечном секрете и моче определяется большое количество лейкоцитов. Риск развития инфекционного процесса у плода и новорожденного зависит от времени заражения или обострения хламидиоза у беременной. Наиболее опасным в плане инфицирования плода становится развитие хламидийной инфекции у матери в III триместре беременности.
Хламидийная инфекция у беременной приводит к хронической плацентарной недостаточности, оказывающей неблагоприятное влияние на рост и развитие плода. У женщин, инфицированных хламилиями, беременность в большинстве случаев все же заканчивается срочными родами, но даже при доношенности у новорожденных нередко диагностируется внутриутробная инфекция с поражением различных органов и систем.
Восходящий путь (через шейку матки и оболочки плодного яйца) характерен для внутриутробного заражения хламидиями. Возбудитель попадает на слизистые оболочки мочеиспускательного канала, верхних дыхательных путей, заглатывается с инфицированными околоплодными водами, вызывает поражение ЖКТ.
Внутриутробная хламидийная инфекция характеризуется депрессией Т-клеточного иммунитета с дефицитом Т-хелперов, дисфункцией мононуклеарных фагоцитов и умеренным усилением активности естественных киллеров. При внутриутробном заражении хламидиями возникает поражение многих органов и систем, в том числе и печени, при этом инфицирование печени хламидиями констатируется с весьма большой частотой - до 16,7%.
Морфология
При поражении печени в результате внутриутробного инфицирования хламидиями возникает картина гепатита.
Макроскопически: печень увеличена в размерах, плотноватой консистенции, коричнево-желтого цвета. Желчные пути проходимы. При гистологическом исследовании выявляются дискомплексация печеночных балок, очаги некроза печеночных клеток с лимфоидно-лейкоцитарной инфильтрацией в перипортальной зоне, очагами экстрамедуллярного кроветворения; наблюдаются белковая дистрофия паренхиматозных клеток, внутриклеточный холестаз, местами - регенерация гспагоцитов.
Симптомы хламидийного гепатита
Дети с внутриутробной хламидийной инфекцией часто рождаются недоношенными, с оценкой по шкале Апгар
Профилактика хламидийного гепатита
Профилактика антенатальной хламидийной инфекции заключается в выявлении и лечении хдамидиоза у беременной.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Урогенитальный хламидиоз является одним из самых распространенных заболеваний среди инфекций, передаваемых половым путем.
В Европе хламидиоз является распространенным заболеванием. В настоящее время не менее 50% сексуально активных молодых женщин инфицированы хламидиозом. Механизм передачи инфекции, как правило, половой.
Код по МКБ-10
Эпидемиология
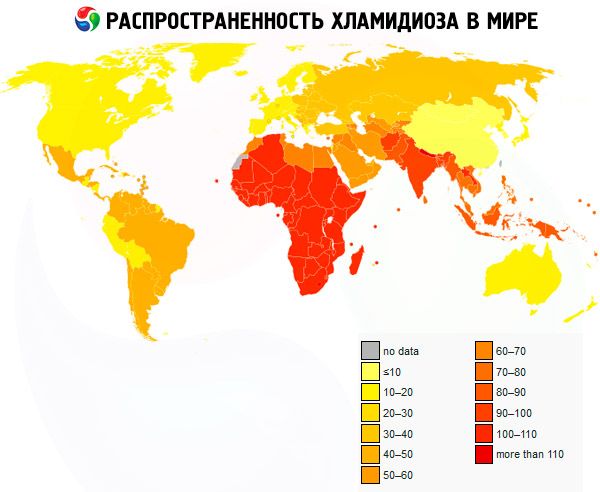
Ежегодно во всем мире регистрируется около 105,7 млн новых случаев хламидийной инфекции половых путей.

[1], [2], [3], [4], [5], [6], [7], [8]
Причины урогенитального хламидиоза
Хламидии принадлежат к отдельной группе микроорганизмов эубактериальной природы. Они могут инфицировать широкий круг хозяев и вызывать различные заболевания. Микроорганизмы объединяют в единственный род Chlamydia, принадлежащий к единственному семейству Chlamydiaceae, входящему в порядок Chlamydiales. Известно 3 вида хламидии - С. pneumoniae, С. psittaci, С. trachomatis.

[9], [10], [11], [12], [13], [14], [15], [16]
Возбудители
Факторы риска
- Проституция.
- Многочисленные и случайные сексуальные связи.
- Ранее перенесенные ИППП.
- Контакт с больным хламидийной инфекцией или с синдромом уретрита/цервицита.

[17], [18], [19], [20], [21], [22]
Симптомы урогенитального хламидиоза
- чаще протекает бессимптомно;
- выделения из половых путей;
- дизурия (при исключении иной инфекции мочевого тракта);
- боли внизу живота;
- нерегулярные кровянистые выделения из половых путей;
- диспареуния.
- выделения из уретры;
- дизурия;
- зуд при мочеиспускании;
- боли в придатке яичка.
- конъюнктивит у новорожденных;
- пневмония у детей первых 6 мес. жизни.
Хламидийный цервицит является наиболее распространенным первичным проявлением хламидийной урогенитальной инфекции у женщин. Заболевание протекает чаще бессимптомно. Иногда больные жалуются на незначительные выделения из половых органов, а также могут наблюдаться зуд влагалища, дизурия, кровотечения в межменструальный период. Для хламидийного цервицита характерны желтые, слизисто-гнойные выделения из цервикального канала. Хламидии могут поражать придатки матки и тазовую брюшину, вследствие чего развиваются воспалительные заболевания органов малого таза.
У беременных часто изменяется течение заболевания. При поражении хламидиями труб и эндометрия нарушается процесс имплантации оплодотворенной яйцеклетки и формирования плаценты, что способствует развитию вторичной плацентарной недостаточности. Хламидии могут поражать плаценту и оболочки, вызывать образование патогенных иммунных комплексов, что существенно нарушает функцию последа как органа, обеспечивающего плоду адекватное питание при дыхание. В подобных случаях в последе обнаруживаются признаки истощения компенсаторно-приспособительных реакций, инволютивнo-дистрофические процессы, диссоциация развития элементов стромы и ворсин, избыточное отложение фибриноида и лимфоцитарная инфильтрация. Морфофункциональные изменения последа ведут к плацентарной недостаточности, что в свою очередь приводит к задержке развития и гипотрофии плода. Наиболее высок риск поражения последа при инфицировании женщины во время беременности. В тех случаях, когда беременность наступает на фоне хронической хламидийной инфекции, наличие у женщины антихламидийных антител препятствует распространению инфекционного процесса.
Читайте также:

