Пиодермия что это такое чесотка
Обновлено: 25.04.2024
Пиодермия – это собирательное название разных гнойно-воспалительных болезней кожи, которые вызываются стафилококками, пиококками и стрептококками. Эти заболевания могут быть первичными (то есть самостоятельными) и вторичными – сопутствующими другим болезням. Гнойные поражения кожи тех или иных вариантов занимают треть всех заболеваний кожи. Если они протекают поверхностно, то после выздоровления могут исчезать без следа. При затрагивании глубоких слоев кожи есть риск образования рубцов, темных участков и других дефектов.
Причина
Суть в том, что на нашу кожу воздействует немало микроорганизмов. Некоторые из них при ослаблении защитных функций организма способны вызывать пиодермии. Это связано с тем, что микроорганизмы выделяют определенные токсины, которые и поражают кожные покровы.
Причинами пиодермии могут стать:
- несоблюдение личной гигиены;
- сильное снижение иммунитета;
- микротравмы;
- переохлаждение и перегревание;
- патологии пищеварительной системы;
- проблемы с функциями кроветворения;
- нарушение витаминного баланса;
- ожирение либо истощение;
- наличие сахарного диабета;
- склонность кожи к излишней выработке кожного сала;
- изменение гормонального фона;
- прием некоторых медикаментов.
Поскольку причины, вызывающие пиодермию, настолько разнообразны, далеко не всегда можно сразу понять, в чем дело, и назначить эффективное лечение. Требуется тщательная диагностика пациента. Осложняется дело еще и тем, что выделяется очень много вариантов подобного заболевания, его разновидностей.
Классификации, разновидности
Фолликулит, фурункулез, карбункулез, сикозы – все это и многое другое относится к данной группе заболеваний. Причем поражения могут быть поверхностными и глубинными. Они отличаются и по виду возбудителя. Есть так называемые хронические глубокие пиодермии с язвенными проявлениями – они могут иметь смешанную микрофлору. Обычному человеку разбираться во всех этих разновидностях нет никакого смысла – это задача для врачей, которые и будут подбирать эффективное лечение.
Симптомы в зависимости от вида болезни
Выделить небольшой список симптомов пиодермии очень сложно. Проявления болезни будут зависеть от конкретной формы.
- Импетиго. На лице и голове (редко на теле) больного появляются водяные пузырьки, а затем они становятся желтыми корочками, вызывающими зуд. Иногда цвет зеленоватый.
- Гидраденит. Это воспаление потовых желез. Обычно локализуется подмышками, на половых губах, в перианальной области, в паху. Речь идет об образовании узелка с гноем внутри. Стержня в опухоли нет, поэтому это отличается от фурункула, но образование болезненное.
- Сикоз. Это пиодермия кожи лица, предполагающая воспаление волосяных луковиц. Затрагивает усы и бороду, протекает длительно, часто возвращается.
- Фурункул. А в этом случае фолликул поражается, разрушая прилегающие ткани, формируется узел, который болит, а в его центре стержень.
- Карбункул. Образование напоминает фурункул, но распространяется сильнее, может даже достигнуть мышц. Из-за этого будет сильный отек, есть риск лихорадки, сильной интоксикации. Карбункул в результате становится язвой, заживление сопровождается образованием рубца.
- Остиофолликулит. Характеризуется воспалением устья волосяной луковицы. Представляет собой пузырек с покрасневшей кожей вокруг. После высыхания образуется корочка, потом она отпадает.
- Фолликулит. Тоже воспаление фолликула, но уже более глубокое. Гнойничок в центре пронизан волосом. Образование может просто рассосаться или же образовывает язву, которая после заживления оставляет маленький рубец.
Это лишь часть вариантов пиодермии кожи. Есть также разновидности, которые встречаются только у детей.
Особенности заболевания у детей

Для маленьких пациентов характерны множественные абсцессы или, например, стафилококковый синдром обваренной кожи (тяжелая форма). Во втором случае кожа сразу краснеет во множестве мест, а затем покрывается пузырьками, которые похожи на ожог второй степени. Пузырьки лопаются, объединяются, оставляют мокнущие эрозии. Возникают признаки интоксикации, лихорадка.
Еще один вариант пиодермии у детей – эпидемический пемфигоид. Его рассматривают отдельно, поскольку болезнь крайне заразная. Проявляется она пузырьками на поверхности кожи у новорожденных малышей. Пузырьки лопаются, появляются эрозии, но они заживают. Заболевание часто протекает вспышками.
Бывают ли осложнения
Если иммунитет слабый, а организму не оказана профессиональная поддержка, заболевание будет развиваться и есть риски осложнений. В данном случае это воспаления лимфоузлов, абсцессы, рубцы, сепсис, менингит, воспаления внутренних органов и даже тромбоз сосудов мозга. То есть теоретически дело может дойти до тех осложнений, которые будут опасны не только для здоровья, но и для жизни человека. Так что симптомы пиодермии ни в коем случае нельзя игнорировать. Это не только эстетическая проблема. Более того, на фоне именно эстетического фактора могут развиться тяжелые психологические состояния, вплоть до депрессии – так что и этот момент тоже никак нельзя игнорировать.
Диагностика
Чтобы провести диагностику пиодермии, врач для начала осматривает высыпания, определяет их характер. Затем отделяемое гнойных участков изучают под микроскопом. Если поражение ткани очень сильное, нередко назначается биопсия.
Дополнительно врач может порекомендовать сдачу анализа крови для исключения сахарного диабета, контроля лейкоцитов и СОЭ.
При постановке диагноза исключаются кожные формы туберкулеза и сифилиса, а также разных грибковых, паразитарных и других поражений кожи, которые не имеют отношения к пиодермии.
Лечение
Для лечения пиодермии необходимо обратиться к дерматологу. Как правило, оно предполагает комплексный подход:

- применение медикаментов по ситуации. Это как препараты, поддерживающие иммунитет, либо антибиотики, так и местные лекарства – растворы, мази и т.д.;
- коррекцию личной гигиены. Волосы в очаге инфекции нельзя брить или вырывать – их нужно только аккуратно состригать без дополнительного повреждения. Водные процедуры либо запрещаются, либо проводятся с осторожностью;
- пересмотр питания, которое должно быть максимально сбалансированным, без алкоголя, чрезмерного количества соли, простых углеводов;
- разные способы улучшить иммунитет. Это отказ от вредных привычек, умеренная физическая активность, по возможности смена экологической обстановки на более благоприятную и т.д.
Лекарства, которые используют для лечения пиодермии, очень разные, а потому они могут назначаться только врачом и только по ситуации. Любая самодеятельность, а также народные способы лечения в данном случае исключены – они только усугубят проблему.
Вопросы-ответы
Что является профилактикой пиодермии?
К профилактике пиодермии относятся поддержание иммунитета, соблюдение норм гигиены, своевременная обработка травм, трещин и т.д. Если кожа ведет себя как-то не так, внеочередной осмотр у дерматолога тоже относится к профилактическим мерам.
Какие антибиотики пить при пиодермии?
Назначать себе антибиотики самостоятельно не только бесполезно, но и опасно. Сейчас существует более 10 наименований медикаментов из этой группы – а что подойдет в конкретном случае и каковы клинические рекомендации при пиодермии, знает только лечащий врач.
Используют ли при пиодермии хирургическое лечение?
К нему прибегают крайне редко – и то только в том случае, когда наблюдается существенный некроз тканей. В остальных случаях операции пациентам не показаны, применяются более щадящие методы.
Шанкриформная пиодермия – это атипичное гнойно-воспалительное поражение кожи, характеризующееся схожестью клинических проявлений с сифилитическим твердым шанкром, что нашло отражение в названии. Симптомом этого заболевания является развитие одиночной язвы (реже множественных образований), чаще всего локализованной в области половых органов или на красной кайме губ, подбородке, шее. Диагностика шанкриформной пиодермии производится серологическими и микробиологическими методиками, вспомогательную роль также играют общеклинические анализы крови, дерматологический осмотр. Лечение данной патологии производят антибиотиками, антисептиками, противомикробными средствами.
МКБ-10
Общие сведения
Шанкриформная пиодермия – редкое дерматологическое заболевание гнойно-воспалительного характера, которое относится к хроническим язвенным стрептостафилодермиям (смешанным пиодермиям). Впервые данная патология была описана в 1934-м году Хоффманном, который отметил значительную схожесть ее клинических проявлений с твердым шанкром при сифилисе. В ряде случаев это обстоятельство приводило к неправильной диагностике и, как следствие, к неверному лечению шанкриформной пиодермии. Эта форма стрептостафилодермии встречается достаточно редко, с одинаковой частотой поражает как мужчин, так и женщин.
В клинической дерматологии шанкриформная пиодермия относится к атипичным разновидностям глубоких гнойно-воспалительных поражений кожи, к которым также причисляют язвенно-вегетирующую пиодермию и пиогенную гранулему. Заболевание может появиться в любом возрасте, немаловажную роль в его развитии играет снижение активности иммунитета и наличие других гнойных поражений кожи или иных органов.

Причины
Возбудителями шанкриформной пиодермии являются представители смешанной микрофлоры – чаще всего в язвах определяется золотистый стафилококк и различные представители стрептококков. Пути проникновения:
- через микроповреждения кожи, ссадины (в том числе и расчесы при чесотке или других заболеваниях, сопровождающихся зудом);
- в редких случаях возможен занос инфекции гематогенным путем.
Предрасполагающими факторами к развитию этой патологии служат снижение активности иммунитета в результате сахарного диабета, неправильного питания, изнурительных заболеваний. У мужчин шанкриформная пиодермия чаще развивается на фоне фимоза. Облегчает заражение несоблюдение правил личной гигиены.
Патогенез
После проникновения в ткани бактерии начинают бурно размножаться, возникает воспаление, что и приводит в конечном итоге к характерной клинической картине заболевания. На сегодняшний день достоверно неизвестны причины того, почему гнойно-воспалительный процесс при шанкриформной пиодермии протекает именно таким путем – предположительно, это связано с особенностями реактивности организма. Четкой взаимосвязи между этим заболеванием и определенными группами микроорганизмов выявить не удалось. По этой причине шанкриформная пиодермия относится к атипичным гнойно-воспалительным поражениям кожи.
Симптомы шанкриформной пиодермии
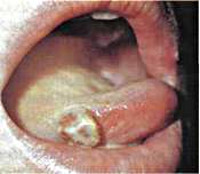
Шанкриформная пиодермия может возникать как у мужчин, так и у женщин разных возрастов. Чаще всего воспалительный процесс проявляется в области половых органов (на головке полового члена и крайней плоти у мужчин, половых губах и влагалище у женщин), но изредка возможна и другая локализация. Описаны случаи развития шанкриформной пиодермии на губах, подбородке, шее, слизистой оболочке полости рта. Наиболее часто эта патология возникает на фоне иных дерматологических или общих заболеваний, способствующих снижению иммунитета (например, сахарный диабет) или облегчающих заражение (другие формы пиодермии, чесотка).
Первоначально при шанкриформной пиодермии на поверхности кожи образуется пузырек размером 0,5-2 сантиметра, заполненный серозным содержимым. Довольно быстро (нередко – в первые часы после образования) он разрушается, обнажая эрозивное дно, на месте которого затем развивается язва диаметром 1-2 сантиметра. Никаких субъективных симптомов (зуд, болезненность, жжение) это образование при шанкриформной пиодермии не имеет, что придет ему дополнительную схожесть с твердым шанкром. Дно язвы чистое ярко-розовое или покрыто темными корками, имеется гнойное или геморрагическое отделяемое. Вокруг нее может определяться узкий воспалительный ободок.
Из других проявлений шанкриформной пиодермии наиболее часто отмечается наличие плотного инфильтрата в коже, расположенного под язвой, регионарный лимфаденит, иногда может возникать повышение температуры. Лимфаденит проявляется увеличением регионарных лимфатических узлов (паховых, шейных), их болезненностью при пальпации, но при этом они не спаяны с окружающими тканями и между собой. Повышение температуры при шанкриформной пиодермии регистрируется крайне редко, лихорадка может свидетельствовать об осложнении заболевания – присоединении сепсиса, метастатического переноса возбудителя с развитием абсцессов во внутренних органах.
Диагностика
Диагностика шанкриформной пиодермии в основном сводится к определению возбудителя этого заболевания и исключению сифилиса. Для этой цели применяют серологические, микробиологические и дерматологические методы исследования. Реакция Вассермана при шанкриформной пиодермии отрицательная, при микробиологическом изучении отделяемого из язв в нем отсутствуют бледные трепонемы, а содержатся только стафилококки и стрептококки.
Дерматолог при осмотре выявляет язву, локализованную чаще всего в области половых органов, при расспросе выясняется, что субъективные симптомы отсутствуют. Гистологическое исследование (при шанкриформной пиодермии производится только при стертой и неясной симптоматике) выявляет выраженный отек дермы, акантоз, диффузную инфильтрацию, состоящую, главным образом, из нейтрофилов и лимфоцитов.
Лечение шанкриформной пиодермии
К лечению шанкриформной пиодермии допустимо приступать только после точного и достоверного подтверждения диагноза и исключения сифилиса. Применяют как местные антисептические и антибактериальные средства в виде мазей и растворов, так и системные антибиотики.
- Чаще всего при заболевании применяют пенициллины, макролиды, тетрациклины, из других противомикробных средств – сульфаниламиды. Для наибольшей эффективности противомикробной терапии при шанкриформной пиодермии необходимо еще на этапе диагностики провести тесты на чувствительность возбудителей к различным антибиотикам.
- Важно повысить уровень иммунитета, поэтому в лечении больных используют витамины, иммуностимуляторы, нормализуют рацион и режим сна.
- Местно назначают растворы анилиновых красителей, хлоргексидин, для ускорения заживления и эпителизации назначают растворы и мази на основе гиалоруната цинка и биогенных стимуляторов.
- Физиотерапевтические методы лечения (УФО пораженной области, СВЧ-прогревание) также приводит к более быстрому заживлению язв при шанкриформной пиодермии.
Прогноз и профилактика
Прогноз при шанкриформной пиодермии обычно благоприятный – при правильно назначенном лечении гнойно-воспалительный процесс затухает, а эрозия заживает. При этом в случае ее развития на кожных покровах может оставаться более или менее заметный рубец, тогда как при локализации на слизистых оболочках язва заживает бесследно. Ухудшается прогноз шанкриформной пиодермии при наличии иммунодефицита, сахарного диабета и других подобных состояний – в этих случаях лечение патологии занимает много времени, а также повышается риск осложнений: новых язв, других форм пиодермии, сепсиса.
Для профилактики шанкриформной пиодермии следует придерживаться правил личной гигиены, поддерживать оптимальный уровень иммунитета, своевременно выявлять и лечить заболевания, способствующие развитию этого состояния.

Пиодермия (от древнегреческого πύον — гной и δέρμα — кожа) — это одно из наиболее часто встречающихся заболеваний кожи, которое является неприятным и часто сложным в лечении. Пиодермия — гнойное заболевание кожи, вызываемое деятельностью гноеродных кокков.
Пиодермия может протекать остро и хронически. Пиодермии могут иметь ограниченный и распространенный характер, быть поверхностными и глубокими. Наличие стрептококков и стафилококков на коже здорового человека — нормальное явление. Заболевание развивается под воздействием определенных причин.
Причины развития пиодермии и виды заболевания
Пиодермия может появиться первично на здоровой коже или вторично вследствие развития другого заболевания, особенно того, которое вызывает зуд. Предрасполагающими факторами являются:
- мелкие травмы кожи (ссадины, порезы, расчёсы);
- недостаточное соблюдение гигиены;
- частые переохлаждения или перегревания;
- эндокринные нарушения (избыток андрогенов);
- нарушения ЦНС;
- сахарный диабет;
- заболевания крови;
- наследственный фактор;
- ожирение, нарушение функции ЖКТ;
- заболевания печени;
- голодание, гиповитаминоз;
- нервопатии.

Различают стафилопиодермии (вызванные стафилококками) и стрептопиодермии (вызванные стрептококками). Но бывает и поражение кожи сразу обоими видами кокков — стрептостафиллодермия.
Стафилодермии развиваются обычно около волосяных фолликулов, сальных желез и апокриновых желез. Это остиофолликулит, фолликулит, сикоз. Острые стрептодермии: импетиго, диффузная поверхностная стрептодермия и эктима. Хронические: простой лишай лица.
Стрептодермиям характерно поражение верхних слоев кожи с образованием на пораженном участке тонкостенного пузырька с мутным содержимым и воспалением вокруг. Пузырьки обычно засыхают, образовывая серозно-гнойную корочку, которая позже отпадает.
Полезная информация по теме:
- Вызов дерматолога на дом
- Грибковые инфекции
- Сыпь на теле
- Венерические болезни
- Как сдать анализы
- Удаление бородавок
- Удаление кондилом
- Анализы на ИППП
- Удаление папиллом
- Кожная сыпь
- Пиодермия
- Строение кожи
- Анализы на грибы
- Диагностика половых инфекций
Лечение пиодермии
Лечение пиодермии назначает дерматолог после определения ее вида, исходя из локализации процесса, его запущенности и формы протекания заболевания. К специфическим средствам относятся:
- стафилло- и стрептококковые вакцины;
- антистафилококковый иммуноглобулин;
- антибиотики, сульфаниламиды.
- аутогемотерапия;
- лактотерапия;
- поливитамины;
- иммунотерапия;
- ультрафиолетовое облучение;
- противовоспалительные, антисептические мази, крема, растворы.
Лечение крайних форм: фурункула, карбункула, гидраденита может быть только хирургическим, после чего назначается консервативное лечение.
Прогноз излечения при острых формах, в основном, благоприятный. При хронических формах, особенно развивающихся на фоне тяжелых заболеваний, прогноз может быть менее оптимистичным.
Лечение пиодермии в частной клинике

Лечение пиодермии часто бывает сложным и длительным процессом. Успех лечения и его продолжительность во многом зависят от профессионализма врача-дерматолога. Часто приходится выявлять и лечить основное заболевание, приведшее к кожному воспалению.
Частные медицинские учреждения в Москве имеют многолетний опыт успешного лечения заболеваний кожи. Вы можете пройти платно диагностику и весь комплекс лечения. При необходимости хирургического лечения заболеваний кожи — в частных клиниках будет проведено такое лечение с соблюдением всех норм асептики и антисептики. В частной клинике возможен вызов дерматолога на дом.
Полезная информация по теме:
- Диагностика кожных заболеваний
- Лечение кожных заболеваний
- Дерматология - наука о кожных болезнях
- Как проводится консультация дерматолога
- Профилактика кожных заболеваний
- Прием дерматолога
- Осмотр дерматолога
- Детский дерматолог
- Кожный врач
- Платный дерматолог
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Чесотка (скабиес) входит в число наиболее распространенных паразитарных поражений кожи. Возбудитель патологии – чесоточный клещ-зудень Sarcoptes scabiei. Основными симптомами заболевания становятся высыпания на кожных покровах, хорошо заметные клещевые ходы в верхних слоях дермы и расчесы в местах их локализации. Лечение пациентов проходит под надзором врача-дерматолога.
Этиология заболевания
Причиной развития чесотки становится контакт здорового ребенка или взрослого с носителем чесоточных клещей. Sarcoptes scabiei паразитирует только на человеке. Чесоточные ходы в эпидермисе прокладываются самками, длина тела которых не превышает 100 мкм. Вылупляющиеся личинки выходят на поверхность кожи и самостоятельно внедряются в эпидермис за счет наличия мощного челюстного аппарата. Некоторое время клещи сохраняют жизнеспособность на поверхности бытовых предметов – здоровый человек может стать носителем паразита после использования столовых приборов, посуды, средств личной гигиены. Не меньшую опасность представляют дверные ручки, лестничные перила, телефонные трубки, постельное белье.
Внедряется Sarcoptes scabiei под кожу за 20-25 минут. Возбудители заболевания гибнут при температуре выше 50 градусов в течение 10 минут, нагрев окружающей среды до 80 градусов приводит к мгновенному прекращению их жизнедеятельности.
Симптоматика скабиеса
Первые признаки чесотки проявляются у здорового человека через 7-10 дней после контакта с носителем патологии. При внимательном осмотре кожных покровов на 2-3 день можно заметить чесоточные ходы. Симптоматика нарастает при откладывании самками яиц в толще эпидермиса. Пациенты сталкиваются с нестерпимым зудом, который усиливается в вечерние и ночные часы. При укусах Sarcoptes scabiei выделяют химически активные вещества, становящиеся причиной аллергической реакции и локального воспаления кожных покровов. Зуд приводит к появлению расчесов, покрытых кровянистыми струпьями.
Классификация патологии
Выявляемые при осмотре пациентов симптомы чесотки позволяют дерматологам выделять четыре типа заболевания.
Рассматривается врачами как стертая форма патологии. Развивается у людей с высокой иммунореактивностью. На кожных покровах не наблюдается аллергической реакции на продукты жизнедеятельности клещей. Аналогичным образом чесотка развивается у людей, уделяющих повышенное внимание личной гигиене (систематическое мытье рук, душ дважды в день). Высыпания на кожных покровах локализованы на животе и грудной клетке. Зуд умеренный, проявляется в ночные часы
Высыпания появляются на животе, бедрах, ягодицах, грудной клетке, боковых поверхностях пальцев рук и ног. Мужчины могут столкнуться с поражением кожных покровов полового члена и мошонки. Чесоточные ходы явно выражены, имеют вид белесой или сероватой линии длиной 5-7 мм с папулой или везикулой. Размеры образований не превышают 0,5 мм в диаметре
Высыпания на кожных покровах формируются как аллергическая реакция организма пациента на продукты жизнедеятельности чесоточного зудня. Данная форма патологии развивается на фоне неправильного лечения чесотки или нарушения рекомендаций дерматолога. На коже образуются крупные зудящие узелки красновато-коричневой окраски. Противоскабиозная терапия оказывается неэффективной из-за закупорки ходов в коже плотной коркой в местах формирования везикул
Выявляется у людей с ослабленным иммунитетом, встречается крайне редко. Корковая чесотка остается наиболее заразной формой патологии из-за аномально высокой концентрации возбудителей. Развивается на фоне иммунодефицитных состояний организма или продолжительного курса лечения с применением кортикостероидов и цитостатиков
Диагностические мероприятия
Диагностика чесотки осуществляется дерматологом, терапевтом или инфекционистом. Основанием для постановки диагноза становятся клинические данные и жалобы пациента. В некоторых случаях назначается соскоб, проводится лабораторное исследование полученного биоматериала. Тест не всегда информативен из-за того, что пациенты посещают душ перед визитом в клинику.
В ходе осмотра врач может нагреть отдельные участки кожи или нанести на них каплю масла. Эти меры повышают двигательную активность чесоточных клещей. Красители позволяют обнаружить чесоточные ходы при отсутствии заметных высыпаний на кожных покровах.

Терапевтический курс
Клинические рекомендации предусматривают обработку всей кожи пациентов эмульсиями или спреями. Исключением становится волосистая часть головы. Антискабиозные препараты обладают малой токсичностью и не причиняют дискомфорта в ходе лечения. Перед первым нанесением средства на основе бензилбензоата пациенту следует посетить душ. Повторная обработка кожных покровов проводится через 48 часов – гибнут клещи, пребывающие в стадии личинок. При полном устранении симптомов новый цикл нанесения препарата не проводится. После завершения лечения пациенту следует использовать антисептик для обработки мебели, предметов домашнего обихода и одежды.
Корковая форма чесотки требует иного подхода к лечению. Антискабиозную терапию предваряет этап размягчения и удаления корок посредством мыльно-содовых ванночек или кератолитических мазей. После удаления всех ороговевших слоев пациент может приступать к нанесению раствора бензилбензоата на пораженные участки.
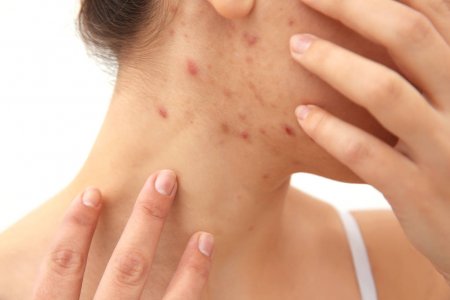
Осложнения и профилактика
Отсутствие лечения чесотки может привести к развитию пиодермии, микробной экземы и дерматита. По этой причине дерматологи рекомендуют пациентам обращаться за медицинской помощью при выявлении первых признаков скабиеса.
Профилактика чесотки предполагает устранение очагов массового заражения людей (карантины в детских садах и школах). Систематические осмотры детей врачами и соблюдение правил личной гигиены представителями всех возрастных групп существенно снижают риск инфицирования скабиесом.
Статистика
Чесотка распространена среди всех социальных групп москвичей. Сезон наибольшей активности чесоточных клещей длится с апреля по октябрь. На пике заболеваемость достигает 50 случаев на каждые 100 тысяч жителей города. В период убыли эпидемии этот показатель падает до 15-18 случаев. Наибольшему риску подвержены дети и молодежь из-за активного образа жизни и регулярного посещения общественных мест.
Вопросы и ответы
Стоит ли проходить курс лечения родственникам пациента с диагностированной чесоткой?
Вероятность инфицирования лиц, проживающих с носителем скабиеса, очень высока. По этой причине дерматологи часто назначают родственникам пациента курс профилактического лечения с использованием средств на основе бензилбензоата.
Формируется ли иммунитет к чесотке?
Повторное инфицирование человека скабиесом возможно сразу после завершения текущего курса. Из-за этого врачи настаивают на необходимости антисептической обработки мебели и одежды – у пациентов не формируется иммунитет к чесоточным клещам.
Читайте также:

