Полиомиелит центральной нервной системы
Обновлено: 10.05.2024
Полиомиелит – это вирусное, преимущественно детское заболевание, поражающее центральную нервную систему, – в первую очередь, серое вещество спинного мозга – и приводящее к развитию парезов и параличей. Отсюда другое название полиомиелита – детский паралич.
Причины полиомиелита
Чаще всего полиомиелитом болеют дети в возрасте от 3-х месяцев до 5-ти лет. До 3-х месяцев сохраняется врожденный иммунитет, полученный ребёнком от матери. Случаи заболевания полиомиелитом в возрасте свыше 5 лет нетипичны, однако встречаются.
Источником инфекции является больной полиомиелитом или носитель вируса в "спящей" форме. Вирус выделяется с фекалиями, а попадает в организм через рот – с водой, или пищей (отдельно как продукт, через который может передаваться инфекция, обычно выделяют молоко). В передаче инфекции участвуют грязные руки, игрушки, предметы обихода, всё, что ребёнок может тянуть в рот. Разносчиком заболевания могут быть мухи. Инфекция способна распространяться также и воздушно-капельным путём.
Инкубационный период заболевания составляет от 2-х до 35-ти дней (в основном, одну-две недели). Больной становится заразен через 2-3 дня после инфицирования. Выделение вируса продолжается: воздушно-капельным путём – несколько дней, с фекалиями – до 7 недель.
При контакте с больным риск заражения невелик (около 1%). Однако следует учесть, что в основной массе источником инфекции являются пассивные носители вируса, что делает угрозу заражения практически непредсказуемой.
Симптомы полиомиелита
Полиомиелит может протекать с поражением центральной нервной системы (паралитическая форма).
Однако в настоящее время полиомиелит, как правило, встречается в непаралитической форме.
Непаралитическая форма полиомиелита проявляется такими симптомами, как повышение температуры, головная боль. Может отмечаться покраснение горла, насморк, расстройство стула. Температура держится до 5-ти дней, все симптомы исчезают в течение недели.
При поражении центральной нервной системы (паралитическая форма) симптомы более грозные: лихорадка, сильная головная боль, рвота, возможно развитие параличей различной локализации. Параличи проявляются внезапно, у некоторых пациентов они возникают в течение нескольких часов. Паралитический период болезни продолжается до 2-х недель, после чего сменяется восстановительным, который может продолжаться до 3-х лет. В большинстве случаев происходит полное восстановление, однако примерно каждый четвертый случай развития паралича заканчивается инвалидностью. Возможен также и летальный исход – при параличе дыхательных мышц или мышц глотки.
Методы лечения полиомиелита
Лечение полиомиелита, протекающее с поражением центральной нервной системы, – серьёзная медицинская задача, требующая госпитализации. Избежать риска развития тяжелых форм заболевания можно с помощью вакцинации.
Важность профилактической борьбы с полиомиелитом подчеркивается включением вакцинации против полиомиелита в Национальный и Региональной календари профилактических прививок. В соответствие с ними иммунизацию против полиомиелита проводят, начиная с 3-х месячного возраста. Программа иммунизации предполагает курс из нескольких последовательных прививок и заканчивается в возрасте 14 лет.
Обратившись по поводу вакцинации против полиомиелита в "Семейный доктор", Вы гарантируете, что вакцина будет надлежащего качества, а действия медицинского персонала – профессиональными и квалифицированными.
За направлением на прививку ребёнка Вам нужно обратиться к врачу-педиатру.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
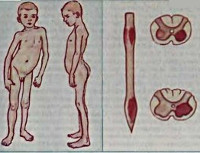
Полиомиелитоподобные заболевания — группа нейроинфекционных заболеваний, клиника которых сходна с проявлениями полиомиелита. Могут быть обусловлены энтеровирусами, герпесвирусами, аденовирусами и пр. Клинически различают спинальную, полирадикулоневритическую, церебральную и понтинную формы. Диагностика базируется на сопоставлении особенностей клиники, результатов исследования цереброспинальной жидкости, данных серологических реакций и вирусологических исследований. Терапия в остром периоде включает дегидратацию, десенсибилизацию, введение гамма-глобулина, антипиретики, транквилизаторы. Течение обычно доброкачественное.
Общие сведения
Наиболее часто полиомиелитоподобные заболевания наблюдаются у детей дошкольного и младшего школьного возраста. Как правило, их характеризует более легкое течение. В отдельных случаях, в основном при инфицировании вирусами ЕСНО, отмечается тяжелая симптоматика и возможен летальный исход. Полиомиелитоподобные заболевания могут иметь различную симптоматологию, что позволило выделить 4 характерные для них клинические формы: спинальную, понтинную, полирадикулоневритическую и церебральную (менингеальную). Чаще всего встречаются первые две из них.

Причины полиомиелитоподобных заболеваний
Как и полиомиелит, полиомиелитоподобные заболевания вызываются проникающими в нервную систему вирусами. В роли возбудителей чаще выступают энтеровирусы: вирусы Коксаки и ЕСНО. Реже инфекционными агентами являются аденовирусы, герпетическая инфекция, вирус эпидемического паротита, возбудитель энцефалита Сент-Луис и др.). Примерно в половине случаев установить точную этиологию заболевания не удается. В основном полиомиелитоподобные заболевания возникают в виде спорадических случаев. Эпидемические вспышки наблюдаются, если заболевание обусловлено вирусами Коксаки.
Во внешнюю среду вирусы выделяются с испражнениями и носоглоточной слизью. Их источником выступают как больные лица, так и здоровые вирусоносители. Инфицирование происходит воздушно-капельным, фекально-оральным и контактным путями. Заболевание развивается, когда иммунная система не справляется с подавлением вируса и он проникает в центральную нервную систему. Морфологические изменения, возникающие в спинном мозге и стволе, сходны с таковыми при полиомиелите. Отмечаются выраженные в различной степени деструктивные изменения нейронов, в тяжелых случаях — их гибель; выявляются периваскулярные воспалительные инфильтраты.
Симптомы полиомиелитоподобных заболеваний
Основу симптоматики, как правило, составляют вялые периферические парезы. В начале заболевания они слабо выражены и могут иметь преходящий характер. Клинически проявляются прихрамыванием ребенка, изменением его походки, слабостью в руке или ноге (реже в обоих верхних или нижних конечностях). Характерный для полиомиелита предпаралитический период в виде общеинфекционных проявлений (лихорадки, головной боли, ринита и фарингита) отсутствует. Парезы возникают на фоне нормальной температуры и хорошего самочувствия. Это зачастую не позволяет сразу распознать инфекционное заболевание. Некоторое время родители могут связывать изменения походки ребенка с различными внешними причинами (новой обувью, ушибом при падении) и обращаются к врачу только при нарастании пареза, приводящем к явным двигательным расстройствам.
Наряду с двигательными нарушениями полиомиелитоподобные заболевания сопровождаются болевым синдромом, типичным также для полиомиелита. Отличительной особенностью болей является их мышечный характер. Иногда они имеют нетипичную для полиомиелита локализацию, например — в околопупочной области, в жевательной мускулатуре. Мышечная слабость в паретичных конечностях сочетается с гипотонией и гипотрофией, снижением сухожильных рефлексов. При понтинной форме возникает периферический парез лицевого нерва — слабость мимической мускулатуры, приводящая к перекосу лица в здоровую сторону. В редких случаях отмечаются бульбарные расстройства.
Диагностика полиомиелитоподобных заболеваний
Диагностический поиск осуществляется путем сопоставления клинических, вирусологических и серологических данных. Заподозрить полиомиелитоподобные заболевания в типичных случаях неврологу позволяет их более легкое течение, стертое начало, отсутствие предпаралитического периода. Однако, следует помнить, что существуют также легкие формы полиомиелита. Кроме того, необходимо проводить дифдиагностику с миелитом, периферическим невритом, компрессионной миелопатией, невритом лицевого нерва, опухолями спинного мозга.
Для уточнения диагноза проводят люмбальную пункцию. Полиомиелитоподобные заболевания могут не сопровождаться изменениями в составе ликвора. В некоторых случаях исследование цереброспинальной жидкости обнаруживает цитоз (до 200 клеток на 1 мкл) и повышенную концентрацию белка (до 50-60 г/л). В тоже время, для полиомиелита характерна более выраженная воспалительная реакция ликвора.
Важным диагностическим критерием выступают результаты вирусологических исследований. При этом выделение энтеровирусов из носоглоточных смывов или испражнений заболевшего не является достаточно убедительным, поскольку их широкая циркуляция наблюдается и среди здорового населения. Большей диагностической ценностью обладает выделение вируса из цереброспинальной жидкости и крови. Однако выделение вируса представляет собой сложную задачу, что ограничивает широкое клиническое применение данной методики.
Подтверждение диагноза осуществляется путем проведения серологических исследований (РСК, ИФА, РТГА), их сопоставления в динамике и параллельного проведения исследований с вирусом полиомиелита. Признать этиологическую роль вируса можно лишь при выявлении в сыворотке крови реконвалесцента не менее чем четырехкратного нарастания титра антител к этому вирусу (в сравнении с дебютом заболевания) на фоне отсутствия роста антител к другим вирусным агентам. Полиомиелитоподобная патология окончательно диагностируются только после получения отрицательных результатов вирусологических и серологических исследований на полиомиелит.
Лечение и прогноз полиомиелитоподобных заболеваний
Пациенты подлежат госпитализации в отдельный бокс инфекционного отделения. В остром периоде им необходим покой с исключением любых раздражающих воздействий. Схема лечения включает введение гамма-глобулина и больших доз аскорбиновой кислоты, дегидратационную терапию, десенсибилизирующие фармпрепараты (дифенгидрамин, хлоропирамин), антипиретики (ибупрофен, парацетамол), транквилизаторы (гидазепам, мебикар, диазепам). В качестве противовирусной терапии возможно внутримышечное введение раствора рибонуклеазы.
В остром периоде массаж и лечебная физкультура противопоказаны, поскольку усугубляют болевой синдром, а профилактика контрактур суставов осуществляется путем придания правильного положения паретичной конечности. К восстановительным мероприятиям приступают после стихания острого воспалительного периода. Занятия начинают с легких упражнений ЛФК и поглаживающих массажных движений, затем постепенно повышают физическую нагрузку, интенсивность и продолжительность массажа. Дополнительно могут быть рекомендованы антихолинэстеразные фармпрепараты, улучшающие нервно-мышечную передачу, и физиотерапевтическое лечение (УВЧ, парафинолечение, теплые ванны).
В большинстве случаев полиомиелитоподобные заболевания имеют доброкачественное течение с достаточно быстрым (1-1,5 мес) и полным регрессом симптоматики. В отдельных случаях наблюдается более тяжелое течение без полного восстановления функций паретичных конечностей. Летальные исходы зафиксированы при заболеваниях, вызванных вирусами ЕСНО2, ЕСН06 и ЕСНО11.
Полиомиелит - вирусная инфекция, протекающая с преимущественным поражением центральной нервной системы (серого вещества спинного мозга) и приводящая к развитию вялых парезов и параличей. В зависимости от клинической формы течение полиомиелита может быть как малосимптомным (с кратковременной лихорадкой, катаральными явлениями, диспепсией), так и с выраженными менингеальными симптомами, вегетативными расстройствами, развитием периферических параличей, деформации конечностей и т. д. Диагностика полиомиелита основана на выделении вируса в биологических жидкостях, результатах РСК и ИФА-диагностики. Лечение полиомиелита включает симптоматическую терапию, витаминотерапию, физиолечение, ЛФК и массаж.
Общие сведения
Полиомиелит (болезнь Гейне-Медина, детский спинальный паралич) - энтеровирусная инфекция, вызываемая полиовирусами, поражающими мотонейроны передних рогов спинного мозга, что приводит к тяжелым паралитическим осложнениям с инвалидизацией больного. Наибольшая восприимчивость к полиомиелиту (60-80%) отмечается у детей в возрасте до 4-х лет, поэтому заболевание изучается, главным образом, в рамках педиатрии, детской неврологии и детской ортопедии.
Последняя эпидемия полиомиелита в Европе и Северной Америке была зафиксирована в середине прошлого столетия. В 1988 г. ВОЗ была принята резолюция, провозгласившая задачу ликвидации полиомиелита в мире. В настоящее время на территории стран, где проводится профилактическая вакцинация против полиомиелита, заболевание встречается в виде единичных, спорадических случаев. До сих пор эндемичными по полиомиелиту остаются Афганистан, Нигерия, Пакистан, Сирия, Индия. Страны Западной Европы, Северной Америки и Россия считаются территориями, свободными от полиомиелита.

Причины полиомиелита
Инфекция вызывается тремя антигенными типами полиовируса (I, II и III), относящегося к роду энтеровирусов, семейству пикорнавирусов. Наибольшую опасность представляет вирус полиомиелита I типа, вызывающий 85% всех случаев паралитической формы заболевания. Будучи устойчивым во внешней среде, вирус полиомиелита может до 100 суток сохраняться в воде и до 6 месяцев - в испражнениях; хорошо переносить высушивание и замораживание; не инактивируется под воздействием пищеварительных соков и антибиотиков. Гибель полиовируса наступает при нагревании и кипячении, ультрафиолетовом облучении, обработке дезинфицирующими средствами (хлорной известью, хлорамином, формалином).
Источником инфекции при полиомиелите может выступать как больной человек, так и бессимптомный вирусоноситель, выделяющий вирус с носоглоточной слизью и испражнениями. Передача заболевания может осуществляться контактным, воздушно-капельным и фекально-оральным путями. Восприимчивость к вирусу полиомиелита в популяции составляет 0,2–1%; абсолютное большинство заболевших составляют дети до 7 лет. Сезонные пики заболеваемости приходятся на летне-осенний период.
Вакцино-ассоциированный полиомиелит развивается у детей с выраженным врожденным или приобретенным иммунодефицитом (чаще ВИЧ-инфекцией), получавших живую оральную аттенуированную вакцину.
Условиями, способствующими распространению вируса полиомиелита, служат недостаточные гигиенические навыки у детей, плохие санитарно-гигиенические условия, скученность населения, отсутствие массовой специфической профилактики.
Внедряясь в клетки, вирус полиомиелита вызывает нарушение синтеза нуклеиновых кислот и белка, приводя к дистрофическим и деструктивным изменениям вплоть до полной гибели нейрона. Разрушение 1/3-1/4 нервных клеток приводит к развитию парезов и полных параличей с последующей атрофией мышц и контрактурами.
Классификация полиомиелита
В клинической практике различают формы полиомиелита, протекающие без поражения нервной системы и с поражением ЦНС. К первой группе относятся инаппарантная и абортивная (висцеральная) формы; ко второй – непаралитическая (менингеальная) и паралитические формы полиомиелита.
В зависимости от уровня поражения нервной системы паралитическая форма полиомиелита может выражаться в следующих вариантах:
- спинальном, для которого характерны вялые параличи конечностей, шеи, диафрагмы, туловища;
- бульбарном, сопровождающимся нарушениями речи (дизартрией, дисфонией), глотания, сердечной деятельности, дыхания;
- понтинном, протекающим с полной или частичной утратой мимики, лагофтальмом, свисанием угла рта на одной половине лица;
- энцефалитическом с общемозговыми и очаговыми симптомами;
- смешанном (бульбоспинальном, понтоспинальном, бульбопонтоспинальном).
Отдельно рассматривается такое поствакцинальное осложнение, как вакциноассоциированный паралитический полиомиелит. Частота развития паралитических и непаралитических форм полиомиелита составляет 1:200.
В течении паралитических форм полиомиелита выделяют инкубационный, препаралитический, паралитический, восстановительный и резидуальный периоды.
Симптомы полиомиелита
Инкубационный период при различных формах полиомиелита в среднем составляет 8–12 дней.
Инаппарантная форма полиомиелита представляет собой носительство вируса, которое никак не проявляется клинически и может быть обнаружено только лабораторным путем.
Абортивная (висцеральная) форма полиомиелита составляет более 80% всех случаев болезни. Клинические проявления неспецифичны; среди них преобладают общеинфекционные симптомы – лихорадка, интоксикация, головная боль, умеренные катаральные явления, боли в животе, диарея. Болезнь заканчивается через 3-7 дней полным выздоровлением; остаточных неврологических симптомов не отмечается.
Менингеальная форма полиомиелита протекает по типу доброкачественного серозного менингита. При этом отмечается двухволновая лихорадка, головные боли, умеренно выраженные менингеальные симптомы (Брудзинского, Кернига, ригидность затылочных мышц). Через 3-4 недели наступает выздоровление.
Паралитическая форма полиомиелита имеет наиболее тяжелое течение и исходы. В препаралитическом периоде преобладает общеинфекционная симптоматика: повышение температуры, диспепсия, ринит, фарингит, трахеит и др. Вторая волна лихорадки сопровождается менингеальными явлениями, миалгией, болями в позвоночнике и конечностях, выраженной гиперестезией, гипергидрозом, спутанностью сознания и судорогами.
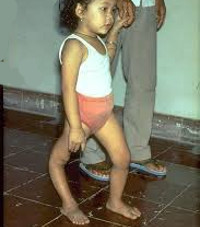
Примерно на 3-6 день заболевание вступает в паралитическую фазу, характеризующуюся внезапным развитием парезов и параличей чаще нижних конечностей при сохранной чувствительности. Для параличей при полиомиелите характерны асимметричность, неравномерность, преимущественное поражение проксимальных отделов конечностей. Несколько реже при полиомиелите развиваются парезы и параличи верхних конечностей, лица, мышц туловища. Через 10-14 дней наблюдаются первые признаки мышечной атрофии. Поражение жизненно важных центров продолговатого мозга может вызвать паралич дыхательных мышц и диафрагмы и послужить причиной гибели ребенка от острой дыхательной недостаточности.
В восстановительном периоде полиомиелита, который длится до 1 года, происходит постепенная активизация сухожильных рефлексов, восстанавливаются движения в отдельных мышечных группах. Мозаичность поражения и неравномерность восстановления обусловливает развитие атрофии и мышечных контрактур, отставание пораженной конечности в росте, формирование остеопороза и атрофии костной ткани.
В резидуальном периоде отмечаются остаточные явления полиомиелита – стойкие вялые параличи, контрактуры, паралитическая косолапость, укорочение и деформации конечностей, вальгусная деформация стоп, кифосколиозы и пр.
Диагностика полиомиелита
Полиомиелит у ребенка может быть заподозрен педиатром или детским неврологом на основании анамнеза, эпидемиологических данных, диагностически значимых симптомов. В препаралитической стадии распознавание полиомиелита затруднено, в связи с чем ошибочно устанавливается диагноз гриппа, ОВРИ, острой кишечной инфекции, серозного менингита другой этиологии.
Главную роль в этиологической диагностике полиомиелита играют лабораторные тесты: выделение вируса из слизи носоглотки, фекалий; методы ИФА (обнаружение IgM) и РСК (нарастание титра вирусоспецифических антител в парных сыворотках). Для дифференциации типов вируса полиомиелита используется ПЦР.
При проведении люмбальной пункции спинномозговая жидкость вытекает под повышенным давлением; исследование цереброспинальной жидкости при полиомиелите выявляет ее прозрачный, бесцветный характер, умеренное повышение концентрации белка и глюкозы. Электромиография подтверждает поражение на уровне передних рогов спинного мозга.
Лечение полиомиелита
Манифестные формы полиомиелита лечатся стационарно. Общие мероприятия включают изоляцию больного ребенка, постельный режим, покой, высококалорийную диету. В правильном уходе за больным полиомиелитом важную роль играет придание конечностям правильного (физиологического) положения, профилактика пролежней, массаж грудной клетки. При дисфагии организуется питание через назогастральный зонд; при нарушении самостоятельного дыхания проводится ИВЛ.
Поскольку специфическое лечение полиомиелита не разработано, проводится, главным образом, симптоматическая и патогенетическая терапия. Назначаются витамины группы В, аскорбиновая кислота, обезболивающие и дегидратирующие препараты, неостигмина, дыхательные аналептики и др.
В восстановительном периоде основная роль в комплексной терапии полиомиелита отводится реабилитационным мероприятиям: ЛФК, ортопедическому массажу, парафинолечению, УВЧ, электромиостимуляции, общим лечебным ваннам, санаторно-курортному лечению.
Лечение полиомиелита проводится при участии детского ортопеда. Для предотвращения развития контрактур может быть показано наложение гипсовых повязок, лонгет, ортопедических шин, ношение ортопедической обуви. Ортопедо-хирургическое лечение остаточных явлений полиомиелита может включать теномиотомию и сухожильно-мышечную пластику, тенодез, артрориз и артродез суставов, резекцию и остеотомию костей, хирургическую коррекцию сколиоза и пр.
Прогноз и профилактика полиомиелита
Легкие формы полиомиелита (протекающие без поражения ЦНС и менингеальная) проходят бесследно. Тяжелые паралитические формы могут приводить к стойкой инвалидизации и летальному исходу. Благодаря многолетней целенаправленной вакцинопрофилактике полиомиелита в структуре заболевания преобладают легкие инаппарантная и абортивная формы инфекции; паралитические формы возникают только у невакцинированных лиц.
Профилактика полиомиелита включает обязательную плановую вакцинацию и ревакцинацию всех детей согласно национальному календарю прививок. Дети с подозрением на полиомиелит подлежат немедленной изоляции; в помещении проводится дезинфекция; контактные лица подлежат наблюдению и внеочередной иммунизации ОПВ.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Паралич: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Паралич – полная утрата движений в одной или нескольких частях тела, потеря мышцей или группой мышц мышечной силы, неспособность к выполнению движений. В некоторых случаях термин используется для описания нарушений сократительной способности мышц. Паралич не является самостоятельным заболеванием, но лишь одним из симптомов многих органических патологий нервной системы.
Разновидности паралича
Любое повреждение нервной системы может привести к нарушению двигательной функции. Различают органические, функциональные и рефлекторные параличи.
Органические параличи формируются из-за того, что на нервную систему (на любом ее уровне) воздействуют опухоли, травмы, инфекции или какие-либо другие факторы.
Функциональные параличи в большинстве случаев возникают в результате образования так называемой застойной области торможения в головном мозге, из-за чего к мышцам не поступает команда, чтобы те сокращались. В процессе развития заболевания не возникает патологических изменений, рефлексы остаются в норме, мышечный тонус поддерживается на должном уровне.
Рефлекторные параличи обусловлены поражением периферического двигательного нейрона, могут быть вызваны поражением любого участка нервного проводящего пути.
С анатомической точки зрения различают параличи, вызванные поражением центральной нервной системы (головного или спинного мозга), и параличи, связанные с поражением периферических нервов.
Многообразие причин параличей отражается на патоморфологических изменениях, которые могут иметь самые разные характер и локализацию.
Паралич подразделяют по степени выраженности, стойкости и распространенности. Он может быть полным или частичным, необратимым или преходящим, локализованным или распространенным.
Ни один из этих клинических типов не является самостоятельной патологией, однако существуют отдельные виды паралича, представляющие самостоятельные заболевания. К ним относятся болезнь Паркинсона (дрожательный паралич), полиомиелит (детский паралич), паралич Белла, бульбарный паралич, псевдобульбарный паралич, семейный периодический паралич, паралич вследствие поражения плечевого сплетения, детский церебральный паралич и другие.
Разрушение, дегенерация, воспаление, образование очагов (бляшек), склероз, демиелинизация – наиболее типичные варианты патологических изменений нервной ткани, выявляющихся при параличе. По своему развитию различают острый и вялый паралич. В первом случае симптоматика нарастает очень быстро, во втором обездвиживание развивается постепенно.
Выделяют следующую классификацию паралича, основанную на распространенности процесса:
- моноплегия – паралич одной конечности с одной стороны тела;
- параплегия – паралич двух конечностей одного типа, например, обеих рук;
- гемиплегия – паралич развивается в конечностях с одной стороны;
- тетраплегия – одновременно поражаются все четыре конечности;
- офтальмоплегия – паралич мышц, которые обеспечивают двигательную активность глаз.
При поражении периферических двигательных нейронов вместо повышения мышечного тонуса происходит его снижение. Поражаются отдельные мышцы, в которых выявляются атрофия и электрофизиологическая реакция перерождения. В парализованной конечности глубокие рефлексы снижаются или совсем пропадают, клонусы отсутствуют.
Психогенный паралич, не имеющий в своей основе органического поражения, может имитировать один из этих вариантов либо сочетать черты того и другого. Центральный паралич может проявляться в чистом виде или сочетаться с чертами периферического паралича. Как правило, ему сопутствуют сенсорные и трофические расстройства, а также изменения сосудистого тонуса.
Возможные причины паралича
Существуют разные причины паралича, но все они сводятся к поражению нервной системы, вызванному травмой, опухолью, абсцессом или воспалением. Кроме того, паралич может возникнуть как результат демиелинизирующих заболеваний, связанных с разрушением белка, который обеспечивает проведение нервного импульса по волокнам, – миелина. К таким заболеваниям относятся: рассеянный склероз, рассеянный энцефаломиелит и др.
Причинами паралича также могут являться:
Чтобы установить причину паралича, следует обратиться к врачу-терапевту , врачу общей практики или врачу-неврологу . При детском параличе необходимо срочно показать ребенка врачу-педиатру. Врач проведет необходимое обследование, консультации с профильными специалистами, назначит необходимое лечение.
Диагностика и обследования при параличах
Первым и самым частым проявлением паралича обычно является невозможность перемещаться и управлять опорно-двигательным аппаратом из-за отсутствия силы в мышцах или целой группе мышц, а именно:
- полное отсутствие мышечной силы в мышцах верхних конечностей, в результате чего становится невозможным выполнить такие действия, как захват предмета, поднятие, сгибание и разгибание руки;
- полное отсутствие мышечной силы в мышцах нижних конечностей, что сопровождается отсутствием активных движений в пораженной конечности;
- свисание головы вперед, что наблюдается при параличе задних мышц шеи.
При некоторых параличах нарушается функция тазовых органов, что сопровождается автоматическим рефлекторным опорожнением мочевого пузыря и недержанием кала.
Симптоматика паралича зависит и от его разновидности:
После общего осмотра назначаются лабораторные и инструментальные методы исследования. Для обнаружения признаков отравления необходим токсикологический анализ крови. Общий анализ крови позволяет выявить признаки воспаления.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Тест позволяет количественно определить концентрацию IgG антител к вирусу полиомиелита 1-го и 3-го типов.
Вирус полиомиелита относится к роду энтеровирусов, семейству пикорнавирусов, РНК-содержащий. Полиомиелит – острая высоко заразная вирусная инфекция, в большинстве случаев протекает в бессимптомной (инаппарантной) – около 95% случаев или стертой (абортивной) форме. Абортивная – наиболее частая из клинически выраженных форм, проявляется лихорадкой, недомоганием, сонливостью, головной болью, тошнотой, рвотой, запором, болью в горле.
Попадая в глотку и желудочно-кишечный тракт, вирус размножается в эпителиальных клетках, регионарных лимфатических узлах кишечника, в последующем попадает в кровь, что приводит к его распространению во многие органы и ткани. С этой стадией инфекции связано развитие латентных и абортивных форм болезни. Менингеальная форма (серозный менингит) встречается относительно редко, обычно начинаясь как абортивная – с лихорадки, боли в горле, рвоты и недомогания, после чего через 1-2 дня появляются симптомы раздражения мозговых оболочек (ригидность затылочных мышц, рвота, сильная головная боль, боли в руках, ногах, спине и шее). У небольшой части пациентов вирус проникает в ЦНС, размножается в мотонейронах, вызывая их гибель и парезы или параличи иннервируемых ими мышц (паралитической формой представлено 0,1-1% случаев полиомиелита).
Источником инфекции является больной или вирусоноситель, выделяющий вирус с секретами верхних дыхательных путей (в течение всего инкубационного периода и в первую неделю заболевания, реже – до 1,5 месяцев) или с фекалиями (1-6 месяцев). Передача инфекции возможна фекально-оральным путем, через слюну больного, реже – водным путем.
- тип 1 (штамм Брунгильд) часто протекает с тяжелыми симптомами,
- тип 2 (штамм Лансинг) – с умеренно выраженными симптомами,
- тип 3 (штамм Леон) – редкий, но с тяжелыми симптомами.
До начала применения вакцинации полиомиелит был распространен повсеместно. Заболевание возникает только у непривитых лиц, более восприимчивы дети до семи лет. В результате применения вакцинации в Европейском регионе, в том числе Российской Федерации, в 2002 году сертифицирована ликвидация полиомиелита. Крайне редко (в особенности при современных схемах иммунизации) возможен полиомиелит, ассоциированный с применением полиомиелитной вакцины (у реципиента или контактного лица). В ряде стран, особенно Азиатского региона, полиомиелит по-прежнему остается эндемичным, возможны переносы заболевания туристами и мигрантами.
Результат серологического теста не может являться основанием для диагноза или терапевтических решений. Предварительный диагноз полиомиелита устанавливается на основании эпидемиологических и клинических данных, окончательный – после комплексного вирусологического (идентификация вируса), серологического и клинико-инструментального обследования.
Специальной подготовки не требуется. Желательно проводить взятие крови не ранее, чем через 4 часа после последнего приема пищи.
С целью обнаружения и количественного определения антител к вирусу полиомиелита 1-го и 3-го типов. Результаты серологических тестов не могут быть основой для диагноза или принятия терапевтических решений, необходимо учитывать анамнез пациентов и результаты дополнительных тестов.
Интерпретация результатов исследований содержит информацию для лечащего врача и не является диагнозом. Информацию из этого раздела нельзя использовать для самодиагностики и самолечения. Точный диагноз ставит врач, используя как результаты данного обследования, так и нужную информацию из других источников: анамнеза, результатов других обследований и т.д.
Положительный результат серологического теста может быть связан с заболеванием в прошлом или наличием иммунитета после вакцинации (см. описание).
Читайте также:

