Полиомиелит как отличить от орви
Обновлено: 25.04.2024
Полиомиелит – это высококонтагиозное заболевание, вызываемое вирусом полиомиелита, поражающего ткани серого вещества спинного мозга и приводящего к различным патологиям нервной системы и развитию общей интоксикации. В медицинской литературе можно встретить и другое название этого опасного заболевания – "детский спинномозговой паралич". Однако, этот термин редко употребляется специалистами, поскольку инфекция может поражать не только детей, но и взрослых.
Распространенность полиовируса
При тяжелом течении полиомиелит становится причиной инвалидизации из-за тяжелых параличей и парезов или смерти. Именно поэтому правительства многих стран проводили глобальную борьбу с этой инфекцией. Эта работа существенно сократила количество больных, однако и сейчас это вирусное заболевание все еще дает о себе знать вспышками (например, в Нигерии, Сирии, Конго, Афганистане и Пакистане). Порой полиовирус не считается с границами и попадает вместе с недостаточно пролеченными туристами, носителями и загрязненными грузами в другие государства. Для лучшего отслеживания вспышек инфекции, ВОЗ регулярно публикует данные о выявлениях полиовируса во внешней среде и случаях заражения.
Классификация
Полиомиелит может протекать гладко и негладко. При негладком клиническом течении у больного возникают обострения существующих хронических патологий, осложнения или дополнительно наслаивается вторичная инфекция. Эти факторы ухудшают состояние инфицированного.
Для оценки критериев тяжести полиомиелита, врачи ориентируются на степень выраженности двигательных нарушений и общей интоксикации. По тяжести инфекция может переноситься в легкой, среднетяжелой или тяжелой форме.
По типу поражения выделяют следующие формы:
- типичные (с поражениями тканей нервной системы) – непаралитическая (или менингеальная) и паралитическая (бульбарная, спинальная, понтинная и смешанная);
- атипичные (без поражений нервной системы) – инаппарантная и абортивная форма (или малая болезнь).
Паралитическая форма
При ее спинальной разновидности у больного поражаются ткани шейного, грудного и поясничного отдела спинного мозга. Место локализации повреждения тканей ЦНС и определяет симптоматику и тяжесть течения полиомиелита. Особенно опасно нарушение иннервации мышц диафрагмы, которое может вызывать тяжелые нарушения в функции дыхания.
После развития признаков общей интоксикации, у пациента возникают параличи разных групп мышц. Из-за повреждения серого вещества чаще всего происходит нарушение иннервации таких мышц ног: сгибателей и разгибателей стопы, четырехглавых и приводящих мышц. На руках обычно блокируется нормальная работа трехглавых, дельтовидных мышц и супинаторов предплечья.
При бульбарной разновидности происходит поражение тканей ядер черепных нервов в стволе мозга, а при понтинной – ядра лицевого нерва. В первом случае у больных появляются признаки нарушения акта глотания, произношения и других характеристик голоса. В случаях с понтинными поражениями возникает паралич мимических мышц. При сочетанных вариантах (или бульбоспинальной, понтоспинальной, понтобульбоспинальной форме) у пациентов обнаруживаются комбинации симптомов.
Непаралитическая форма
Менингеальная форма полиомиелита не сопровождается параличами. При ее развитии у больного возникают проявления серозного менингита: головная боль, рвота, затемнение сознания, лихорадка и пр.
Атипичные формы
У больных с абортивными формами заболевание проявляется нехарактерными симптомами: лихорадкой, насморком, покраснением горла, общей слабостью, расстройствами пищеварения и др. Эти случаи могут приниматься за ОРЗ или инфекции верхних дыхательных путей, и такая ошибка считается наиболее опасной в плане вероятности несвоевременного начала лечения и отсутствия изоляции носителя вируса.
Инаппарантная форма никак не проявляется и больной не становится источником инфекции. При таком течении вирус находится в кишечнике, но не проявляет себя и не выделяется наружу.
Этиология заболевания
Основные причины полиомиелита – заражение одним из серотипов полиовируса (Poliovirus hominis). Вирус полиомиелита относится к семейству Picornaviridae и роду Enterovirus.
Существует 3 серотипа возбудителя заболевания:
- I (Брунгильда) – выделен от инфицированной обезьяны с такой кличкой;
- II (Лансинг) – выделен в местечке Лансинг;
- III (Леон) – выделен от больного мальчика Маклеона.
Возбудитель хорошо переносит замораживание, долго сохраняется в воде и фекалиях, не разрушается в пищеварительной системе. Под воздействием высушивания, температур 100 и более градусов или ультрафиолета сразу же погибает. При температуре 50 градусов гибнет через полчаса.
Пути заражения
Вирусом полиомиелита можно заразиться при контакте с больным или вирусоносителем с бессимптомным течением инфекции. Особенно высокая вероятность заражения присутствует при тесном контакте. Поскольку полиовирус хорошо сохраняется во внешней среде, возможно заражение через загрязненные испражнениями больных руки, предметы или пищу. Переносчиками инфекции могут быть мухи и другие насекомые.
Чаще вспышки полиомиелита происходят в летне-осенние месяцы. Полиовирусом обычно заражаются дети от 6 месяцев до 5 лет, а малыши на первых 2-3 месяцев жизни болеют крайне редко, поскольку получают во время внутриутробного развития иммунитет от матери. Подростки и взрослые болеют реже.
Патогенез
После попадания в организм возбудитель активно размножается в миндалинах, лимфоузлах и кишечнике. Полиовирус попадает в кровь и может поражать ткани нервной системы. Такое развитие болезни происходит примерно у 1% зараженных, и инфекция протекает бессимптомно и может обнаруживаться только после проведения анализов. В редких случаях возбудитель вызывает поражение миокарда. Чаще всего заражение приводит к развитию непаралитических форм полиомиелита или носительству вируса.
После завершения острого периода участки поражений нервной системы зарастают глиозной тканью и размер спинного мозга уменьшается. Мышцы, в которых была нарушена иннервация, становятся атрофическими. Если повреждения носили односторонний характер, то спинной мозг становится асимметричным. После выздоровления у человека развивается стойкий иммунитет к определенному вирусу.
Клинические проявления
В большинстве случаев, симптомов полиомиелита нет. Примерно у 1% больных заболевание протекает в одной из проявляющихся клинически формах. После заражения, признаки полиомиелита возникают через 3-35 (обычно 9-11) дней.
Основные симптомы полиомиелита таковы:
- повышение температуры;
- нарушения стула;
- потливость;
- слабость;
- боли в мышцах;
- сыпь;
- нарушения мочеиспускания;
- одышка (вплоть до удушья);
- колебания АД;
- признаки миокардита;
- парезы;
- параличи;
- нарушения голоса и акта глотания;
- паралич мимических мышц;
- насморк, покраснение горла и другие катаральные проявления;
- признаки серозного менингита.
Тяжесть и вариабельность симптоматики зависит и от выраженности поражений тканей спинного мозга. Например, при гибели трети или четверти нервных клеток возникают парезы (неполное прекращение двигательных функций мышц), а при вовлечении в патологический процесс не менее четверти клеточного состава симптомами полиомиелита становятся полные параличи.
Особенности заболевания у детей
Полиомиелит у детей чаще выявляется после первых 6 месяцев жизни и до 5 лет обычно у тех, кому не проводилась вакцинация. Более тяжело он протекает у лиц из групп риска. Вероятность последствий этой инфекции и летальности выше у более взрослых детей и пациентов с отягощенным анамнезом (ВИЧ, сопутствующие заболевания ЦНС и др.).
Осложнения
Менингеальная и абортивная форма инфекции обычно протекают без осложнений. Развитию тяжелых последствий полиомиелита способствуют такие факторы:
- физическая активность, совпадающая с моментом поражения вирусом тканей ЦНС;
- увеличение возраста;
- недавнее удаление миндалин;
- нарушения иммунитета;
- период беременности;
- недавнее выполнение внутримышечной инъекции.
Особенно часто осложнения возникают при перенесении спинальной формы инфекции. Некоторые из них проходят со временем самостоятельно, другие – остаются на всю жизнь и могут быть причиной инвалидизации. Ребенок или взрослый может остаться хромым, утратить двигательную функциональность рук, ног или страдать от проявлений поражения лицевого нерва и черепно-мозговых нервов. Нередко, из-за нарушения глотания, развивается аспирационная пневмония. Из-за длительного постельного режима возможно развитие венозного тромбоза, застойного воспаления легких, ателектазов и инфекций мочевых путей.
При паралитической форме полное выздоровление наступает примерно у 30% пациентов, остаточные параличи – у 30%, более легкие последствия – у 30%. Особенно тяжелым последствием полиомиелита является летальный исход, который происходит в 10% случаев заболевания. Смерть может наступать при поражениях жизненно-важных участков головного или спинного мозга. Прогноз летальности полиомиелита у детей составляет 4-6%, но увеличивается для взрослых и детей с выраженными стволовыми нарушениями.
Диагностика
Диагностикой полиомиелита могут заниматься врачи разных специализаций. При первом обращении заподозрить развитие инфекции может педиатр или терапевт. В дальнейшем, пациенту назначаются консультации инфекциониста (или детского инфекциониста, если болеет ребенок), невролога.
Лабораторная и инструментальная диагностика полиомиелита может заключаться в проведении следующих исследований:
- клинического анализа крови;
- люмбальной пункции с анализом спинномозговой жидкости;
- электромиографии;
- МРТ;
- специфических анализов для выявления вируса: вирусологического исследования ликвора или фекалий, экспресс-теста фекалий или ликвора по методу ИФА, серологического анализа крови или ликвора.
Некоторые анализы и обследования при полиомиелите проводятся несколько раз.
Лечение
Лечением полиомиелита занимается инфекционист. При развитии последствий или осложненном течении, для помощи больному привлекается невролог (или детский невролог, если болеет ребенок).
Госпитализация при этом заболевании является обязательной в любых случаях. В остром периоде (2-3 недели) больной должен соблюдать постельный режим. После полного выздоровления рекомендовано гулять на улице, постепенно расширяя активность. При высоком риске осложнений постельный режим должен быть более длительным и строгим. Продолжительность этого периода лучше уточнить у лечащего врача.
Специфических противовирусных препаратов для борьбы с полиовирусом нет. Лечение полиомиелита заключается в симптоматической терапии. При необходимости, пациенту в остром периоде проводят аппликации с озокеритом и парафином, согревающие компрессы на область рук и ног, назначают прием обезболивающих, жаропонижающих. Иногда рекомендуются рекомбинантные интерфероны в таблетках или свечах, мочегонные средства для устранения повышенного внутричерепного давления. После купирования острых проявлений, назначаются специальные препараты для улучшения нервно-мышечной проводимости. При развитии паралича дыхательных мышц необходимо подключение к аппарату ИВЛ в палате реанимации.
После лечения полиомиелита, протекающего в тяжелой форме или с осложнениями, больному примерно через 4-6 недель болезни назначается курс реабилитации. Он заключается в проведении процедур физиотерапии, массажа и ЛФК. В особо тяжелых случаях может рекомендоваться наблюдение у ортопеда или хирургическое лечение. Поддерживающий результат реабилитации достигается при помощи санаторно-курортного лечения.
Народные средства для лечения этой инфекции неэффективны. Однако, некоторые рецепты могут применяться после консультации с врачом в качестве симптоматической терапии.
Контроль излеченности
Заразным больной считается с инкубационного периода и на протяжении 3-6 недель после появления первых симптомов. В зеве вирус присутствует 7-14 дней после появления первых признаков инфекции, а в фекалиях - 3-6 недель. Для контроля излеченности может выполняться один из специфических анализов для выявления полиовируса: вирусологическое исследование фекалий, ИФА экспресс-тест фекалий, серологический анализ крови.
Профилактика
Профилактика полиомиелита предполагает:
- обязательную вакцинацию детей;
- тщательное соблюдение личной гигиены;
- своевременное лечение патологий иммунной системы;
- слаженную работу органов эпидемиологического надзора;
- обязательную госпитализацию и изоляцию больных на 21-40 дней;
- введение карантина на 15-21 день и проведение дезинфекции в очагах инфекции;
- правильную организацию рационального питания.
Профилактика развития и прогрессирования осложнений заключается в соблюдении всех рекомендаций врача.
Вакцинация
Проведение прививки назначает педиатр. Вакцинация является обязательной и проводится в первом полугодии жизни ребенка.
Прививка от полиомиелита может выполняться при помощи оральной полиовакцины (ОПВ), в состав которой входят "ослабленные живые" возбудители, или инактивированного препарата из "убитых" вирусов. Она вводится в три приема: 1-я доза назначается детям спустя 2 месяца после рождения, 2-я и 3-я – с интервалом в 8 недель (то есть, в возрасте 4 и 6 месяцев).
Первые две прививки выполняют при помощи инактивированной вакцины. Она вводится в виде инъекции в мышцу. Третья доза вводится в виде ОПВ. Ее капают на язык, не допуская выплевывания.
Ревакцинация выполняется "живыми" вакцинами в возрасте 18 месяцев, 6 и 14 лет. Все прививки от полиомиелита могут сочетаться с другими (кроме БЦЖ) плановыми вакцинациями.
При насморке и других отклонениях в состоянии здоровья иммунизация не проводится. В таких случаях ее проведение откладывается на 2-4 недели. Противопоказания к вакцинации определяются только врачом.
Взрослым обычно не делают прививку. Однако, ОПВ назначается не привитым, которые едут в эпидопасные зоны. Вакцинация заключается в выполнении 2 доз, вводимых с промежутком 4-8 недель и 3-й дозы через 6-12 месяцев, или проведении хотя бы одной прививки перед путешествием.
Всем детям до 7 лет, которые контактировали с полиомиелитом, проводится экстренная вакцинация. Прививка делается однократно, независимо от того, как проводилась иммунизация ранее, но от момента последней должно пройти не меньше 6 недель.
Статья носит информационно-ознакомительный характер. Пожалуйста, помните: самолечение может вредить вашему здоровью.
Что такое коклюш? Причины возникновения, диагностику и методы лечения разберем в статье доктора Каминской Ольги Николаевны, инфекциониста со стажем в 21 год.
Над статьей доктора Каминской Ольги Николаевны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Коклюш (от франц. coqueluche) — острое инфекционное заболевание, вызываемое бактерией Bordetella pertussis. Клинически характеризуется респираторным синдромом (поражением верхних дыхательных путей) с приступообразным кашлем. Имеет характерное название "стодневный кашель", так как симптомы держатся длительно — 3-4 месяца [1] [2] [3] [4] [5] .

Этиология
Вид — Bordetella pertussis
Бактерия представляет собой мелкую палочку с закруглёнными концами. Она неподвижная, хорошо окрашивается анилиновыми красителями (при микроскопии данные красители окрашивают коклюшный микроб в красный цвет ) [6] [7] .
Строение Bordetella pertussis
Возбудитель коклюша (Bordetella pertussis) содержит чужеродные вещества (антигены), которые стимулируют образование в организме антител. Антигены, участвующие в реакции агглютинации (склеивания бактерий антителами) называются агглютиногенами , а антитела вызывающие этот процесс — агглютининами . А гглютиноген иначе называют фактором и обозначают цифрами от 1 до 14. Коклюшная палочка в своём строении имеет несколько таких факторов.
Именно по наличию в организме определённых факторов-агглютиногенов с помощью специальных лабораторных исследований возможно определить принадлежность микроба к данному виду. Схожее строение имеет Bordetella parapertussis, которая вызывает похожее заболевание. Отличие возможно только по лабораторным тестам.
Возбудитель неустойчив во внешней среде, поэтому посев нужно делать сразу после взятия материала. При высушивании, облучении ультрафиолетом, под действием дезинфицирующих веществ бактерия быстро погибает [4] [5] .
Эпидемиология
Заболевание коклюш является антропонозом, т. е. им болеют только люди. Источник инфекции — больные коклюшем, носители. В эпидемиологическом плане наиболее опасны бактериовыделители, которые не имеют жалоб и клинических симптомов, ведут активный образ жизни, но выделяют микроб во внешнюю среду, заражая окружающих.
Для коклюша характерен аэрозольный механизм передачи, т. е. заболевание передается воздушно-капельным путём, особенно часто заражение происходит при близком, семейном контакте. Чаще болеют дети дошкольного возраста.
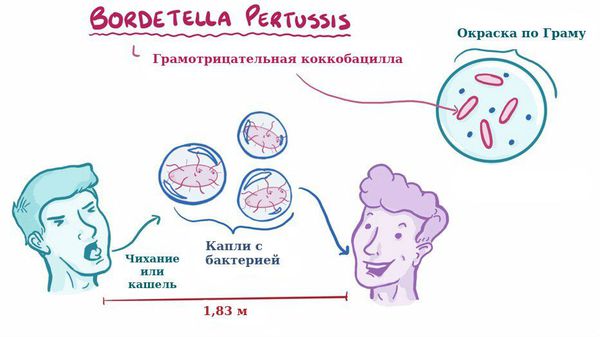
Отмечается высокая восприимчивость к инфекции, индекс контагиозности до 90 %, т. е из 100 человек, которые не болели коклюшем и не прививались, после контакта заболевает до 90 человек. В зимне-весенний период отмечается подъём заболеваемости.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы коклюша
Инкубационный период продолжается до 14 суток. В этот период пациент не предъявляет жалоб, но уже с конца данного периода становится опасен для окружающих, так как начинает выделять коклюшный микроб во внешнюю среду при кашле и чихании. Начало болезни постепенное без лихорадки с умеренно выраженной интоксикацией.
По мере развития заболевания появляются следующие синдромы:
- респираторный (кашель, скудный насморк без гнойного отделяемого);
- интоксикации — выражен умеренно, характеризуется кратковременной невысокой температурой. Высокая температура возможна при развитии осложнений (пневмонии).
Болезнь начинается с появления кашля на фоне слабой интоксикации и насморка. Интенсивность кашля постепенно нарастает, с 10-14 дня кашель становится мучительным, приступообразным с формированием характерных реприз с остановкой дыхания и затруднённым вздохом. Реприза представляет собой кашлевые толчки, сменяющиеся глубоким вдохом по типу "петушиного крика". В приступе кашля у больного синеет лицо, кончик языка при кашле направлен вверх, возможны кровоизлияния в кожу лица и склеры. В одном приступе может быть от 2 до 15 реприз. У детей приступы часто заканчиваются рвотой.
При тяжёлом течении с частотой реприз более 15 в сутки, большой частотой рвоты, связанной с кашлем, отмечается ухудшение физического состояния. Дети до года теряют в весе, начинают отставать в физическом и нервно-психическом развитии, теряют приобретённые навыки: перестают держать головку, переворачиваться, не сидят, хотя до развития заболевания данные навыки присутствовали.

При аускультации (выслушивании дыхания через фонендоскоп) выслушивается жёсткое дыхание, хрипов нет [4] [5] [6] .
Патогенез коклюша
Ворота инфекции — верхние дыхательные пути. Коклюшные палочки прикрепляются к слизистой дыхательных путей, вызывают воспаление без проникновения в кровоток. Коклюшная палочка не имеет факторов агрессии (ферментов), способных растворять клеточные мембраны, сосудистую стенку, поэтому её размножение происходит на поверхности бронха. На месте внедрения увеличивается секреция слизи, реснитчатый эпителий угнетается, формируются очаги некрозов (омертвения). Больше всего процесс затрагивает бронхи и бронхиолы.
В патогенезе судорожных приступов играет роль действие токсина коклюшной палочки. Токсин, попадая в кровоток, вызывает постоянное раздражение рецепторов бронхов, что приводит к перевозбуждению дыхательного центра. Также приступ может быть спровоцирован неинфекционными факторами, например холодным воздухом.
После перенесённого коклюша и вакцинации пожизненного иммунитета не формируется, он сохраняется до 5-6 лет, в дальнейшем возможны повторные заболевания.
Около 5 % случаев коклюша приходится на взрослых. Последние исследования показывают увеличение доли школьников среди заболевших коклюшем, что подтверждается результатами обследования длительно-кашляющих подростков на коклюш [4] [5] [6] [9] .
Классификация и стадии развития коклюша
Критерии тяжести протекания коклюша :
- лёгкая форма (до 15 реприз в сутки);
- средне-тяжёлая (15-25 реприз в сутки);
- тяжёлая (более 25 реприз в сутки) [7] .
По форме:
- Типичная форма коклюша — характерно наличие приступообразного кашля, этапность появления симптомов.
- Атипичная форма коклюша — характеризуется нетипичным покашливанием, отсутствием последовательной смены периодов болезни. Длительность кашля составляет до 50 дней, в среднем около 30 дней. Кашель носит сухой, навязчивый характер, наблюдается напряжение лица, чаще ночью с усилением на второй неделе от начала болезни. Иногда удаётся наблюдать появление единичных типичных приступов кашля при волнении ребёнка, во время еды или в связи с наслоением респираторной вирусной инфекции. Для этой формы характерно редкое повышение температуры и слабая выраженность катарального синдрома (воспаления) слизистых носа и зева [1][2][5][7] .
Клинические периоды (стадии) коклюша:
- Инкубационный период (3-14 дней) — симптомы не проявляются, пациент не предъявляет жалоб .
- Катаральный период (10-13 дней) — наблюдается клиническая картина, характерная для множества простудных заболеваний .
- Пароксизмальный, или спазматический период (1-6 недель) — проявления становятся более выраженными, пациента беспокоит мучительный приступообразный кашель.
- Период обратного развития, или реконвалесценции — приступы кашля становятся редкими , улучшается общее состояние. Этот период, в свою очередь, делят на ранний (развивается через 2-8 недель от начала клинических проявлений) и поздний (спустя 2-6 месяцев) [12] .
Осложнения коклюша
Наиболее частым осложнением является пневмония, которая может быть вызвана самой коклюшной палочкой или быть вторичной из-за активизации микрофлоры бронха.
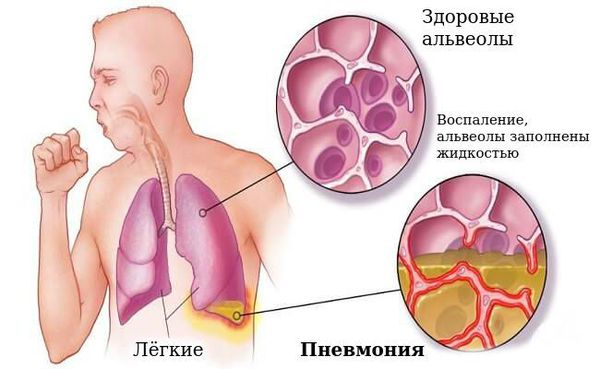
В период спазматического кашля возможны: остановка дыхания, ателектазы (спадение доли лёгкого), пупочная и паховая грыжи, энцефалопатия (нарушение поведения, расстройство внимания, у детей до года отставание в психомоторном развитии, беспокойный сон, раздражительность).
Данные осложнения чаще развиваются у грудных детей. У взрослых осложнения встречаются редко [5] [7] [9] .
Диагностика коклюша
К какому врачу обратиться при коклюше
При подозрении на коклюш следует обратиться к врачу-инфекционисту.
Лабораторная диагностика коклюша
К методам лабораторной диагностики относятся:
- Клинический анализ крови: при коклюше наблюдается лимфоцитарный лейкоцитоз, СОЭ (скорость оседания эритроцитов) повышена или в норме.
- Бактериальный посев с носоглотки (мазок) на коклюш.
- ПЦР диагностика (мазок с носоглотки).
- ИФА (иммуноферментный анализ) крови с определением маркеров проникновения инфекции — антител IgG и IgM, IgА к Bordetella pertussis. Исследование проводится двукратно с интервалом 10-14 дней, оценивается нарастание антител IgG (отвечают за устойчивый иммунитет к инфекции) в четыре раза в динамике. Наличие в крови IgM (первый ответ на инфекцию), IgА (обеспечивают местную защиту на уровне слизистых оболочек) к Bordetella pertussis является подтверждением диагноза [5][7][8][10] .
Дифференциальная диагностика
Длительный кашель может указывать не только на инфекционные заболевания, но и на патологии ЖКТ и других систем.
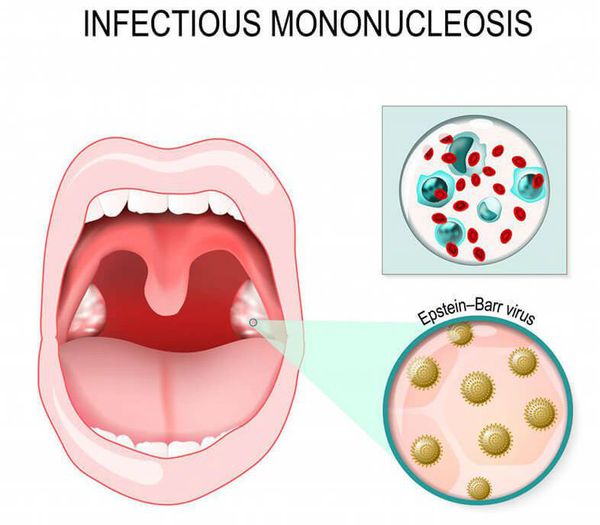
Инфекционный мононуклеоз может характеризоваться длительным кашлем из-за увеличения всех групп лимфоузлов, в том числе расположенных около бронха. Возникает синдром сдавления бронха, что вызывает длительный сухой кашель. Отличительная особенность — высокая и длительная лихорадка, кашель протекает без реприз. Диагноз подтверждается результатами обследования крови: в клиническом анализе крови на фоне повышения общего числа лейкоцитов с преобладанием лимфоцитов определяются специфичные клетки — мононуклеары, при серологическом исследовании крови определяются антитела класса IgM к вирусу Эбштейна — Барр.
Паракоклюш — заболевание, клинически не отличимое от коклюша. Вызывается схожей бактерией Bordetella parapertussis. Диагностика совпадает с таковой при коклюше. Возможно только лабораторное подтверждение: выделение Bordetella parapertussis при бактериологическом посеве со слизистой носоглотки, при ПЦР-исследовании, нарастание титров антител к Bordetella parapertussis при обследовании крови метом ИФА.
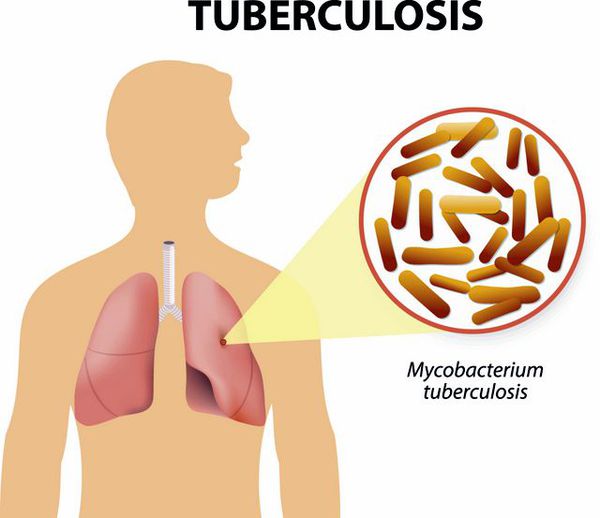
Туберкулёз — заражение туберкулёзной палочкой приводит к состоянию, для которого характерно поражение внутригрудных лимфоузлов (чаще у детей), лёгких (чаще у взрослых). В клинике преобладает длительный, навязчивый кашель, интоксикация, снижение массы тела. Репризы не характерны, необходимо дообследование у фтизиатра для исключения туберкулёза. Для уточнения диагноза применяют рентгенологические методы исследования лёгких, мультиспиральную компьютерную томографию (МСКТ) грудной клетки, учёт реакций туберкулиновых проб (реакция Манту, Диаскинтест), бактериологические методы исследования (посев мокроты на туберкулёзную палочку).
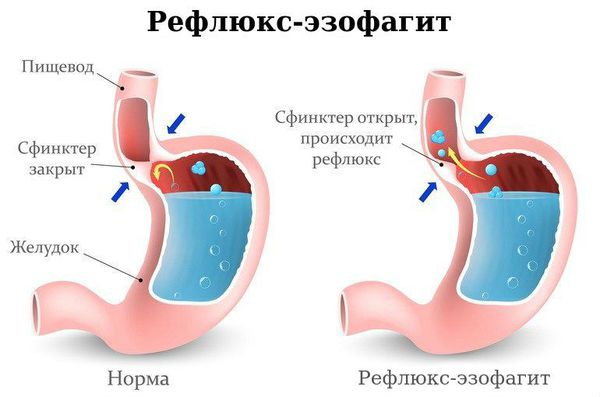
Рефлюкс-эзофагит — при данном состоянии возникает заброс кислого содержимого желудка в пищевод. Из-за близкого расположения пищевода и бронхов происходит раздражение последних и в клинике появляется кашель. Характерно появление кашля в положении лёжа, ночной кашель преобладает над дневным. Диагноз подтверждается проведением ультразвукового исследования желудка. Лечение рефлюкс-эзофагита проводит врач-гастроэнтеролог [5] [7] .
Дополнительные методы обследования: на рентгенограмме органов грудной клетки при неосложнённом коклюше отмечаются признаки усиления лёгочного рисунка: из-за отёка и воспаления на рентгеновском снимке тень лёгкого более выражена.
Лечение коклюша
В домашних условиях осуществляется лечение лёгких форм при условии отсутствия в семье непривитых детей.
Нужен ли постельный режим пациенту с коклюшем
Режим — домашний, постельный режим по самочувствию.
Когда необходимо лечение в стационаре
Тяжёлые формы подлежат госпитализации в инфекционный стационар. Показания для госпитализации: остановка дыхания, более 10 реприз в день, возраст до двух лет.
Диета при коклюше и общие рекомендации
Диета при коклюше — общий стол. Общие рекомендации: увлажнение воздуха (снижает раздражение рецепторов бронхов, уменьшает частоту реприз), витаминотерапия, исключение пассивного курения, проветривание и влажная уборка помещения.
Какие медикаменты и физиотерапевтические процедуры помогут при коклюше
В катаральный период показано применение антибактериальной терапии. Коклюшный микроб чувствителен к макропенам (азитромицин) и защищённым аминопенициллинам (амоксициллина клавуанат). В период спазматического кашля антибиотики малоэффективны, так как в этот период микроба уже нет в организме человека, клиника развивается на основании уже выделенного токсина.
Показаны ингаляции через небулайзер с гормонами (будесонид) [5] [6] [7] .

Как облегчить кашель при коклюше. Симптоматическая терапия
Облегчить кашель помогут препараты на основе кодеина или либексина, насморк — сосудосуживающие препараты в каплях или спрее.
Народные методы лечения коклюша
Народные методы не имеют доказанной эффективности, поэтому применение их может нанести вред здоровью. Отсутствие своевременного адекватного лечения коклюша, особенно у маленьких детей, опасно осложнениями — пневмонией и остановкой дыхания.
Прогноз. Профилактика
Прогноз обычно благоприятный. Симптомы коклюша нарастают в течение месяца, стихают за 2-4 месяца. Рецидивы связаны с наслоением ОРЗ, так как снова возникает раздражение слизистой бронха, усиливается кашель, учащаются репризы. На фоне лечения ОРЗ симптомы коклюша угасают.
Вакцинация против коклюша
Основным профилактическим мероприятием является вакцинация. Вакцинация позволяет сформировать иммунитет к коклюшу после введения в организм специальных иммунобиологических препаратов. Современные вакцины против коклюша входят в состав комплексных вакцин отечественного и зарубежного производства. В состав комплексных вакцин кроме коклюшного компонента может входить дифтерийный и столбнячный анатоксин, вакцина против гепатита В, гемофильной инфекции и полиомиелита (таблица 1).
В соответствии с Национальным календарём профилактических прививок вакцинация показана детям с трёх месяцев жизни. Курс прививок в первый год состоит из трёх вакцинаций с интервалом 45 дней. Дальнейшие прививки проводят на втором году жизни (через год от последней вакцинации). Вакцинацию против коклюша можно сочетать с другими прививками Национального календаря прививок: грипп, пневмококковая инфекция. Все вакцины, содержащие коклюшный компонент, взаимозаменяемы.
Таблица 1. Компоненты комплексных вакцин для профилактики коклюша
Комплексные вакцины имеют ограничение применения по возрасту пациента (таблица 2). У детей вакцинация от коклюша возможна до 4-6 лет. Длительность иммунного ответа после вакцинации составляет до 5-6 лет.
Коклюш и полиомиелит — детские инфекции, которые встречаются сегодня довольно редко. Их симптомы поначалу напоминают простуду или грипп — у ребенка поднимается температура, появляется кашель или насморк. Однако в дальнейшем коклюшная инфекция и вирус полиомиелита действуют на нервную систему и требуют тщательного наблюдения и лечения. Что надо знать родителям об этих заболеваниях?

Коклюш
Вспышки заболеваний коклюшем происходят каждые 2–3 года, но даже в спокойные периоды болезнь оживляется в холода. Многие родители считают, что коклюшем болеют только малыши. На самом деле он встречается в любом возрасте, но труднее всего переносится детьми до года.
Коклюш — коварная инфекция: в первые дни его легко спутать с обычной простудой. У ребенка поднимается температура, появляется насморк, сухой кашель. Скоро малышу становится лучше, но кашель не только не проходит, а усиливается. Приступы начинаются серией коротких толчков и чередуются со свистящим вдохом, похожим на петушиный крик. По этому характерному звуку обычно и опознают болезнь; из‑за него она получила свое название ("кок" по‑французски — "петух").
Если у кого‑то из домашних начинается кашель, нужно как можно скорее выяснить его причину, а пока она неизвестна, малышу лучше избегать общения с больным.
Когда больной коклюшем говорит, чихает и особенно кашляет, вместе с капельками слизи в воздух попадают сотни тысяч бактерий-возбудителей. К счастью, действуют они только на близком расстоянии (1–3 метра). Поэтому чаще всего коклюшем заражаются те, кто находится рядом с больным.
Если врачи подозревают у ребенка коклюш, они берут мазок из зева и исследуют на наличие коклюшной палочки. Лучше, если медики успеют сделать анализы в первые две недели болезни, тогда есть шанс остановить инфекцию в самом начале. Обычно с момента заражения до появления кашля проходит от недели до трех, а всего болезнь длится 1,5–2 месяца.

Если малыш заболел
Главное правило — тишина и покой. На время лечения коклюша малышу лучше отказаться от шумных игр, ведь любые раздражители, в том числе и громкие звуки, могут вызвать приступы кашля. Если ребенок спит, его лучше не будить, чтобы не спровоцировать новые приступы. Даже если малыш проспит обед или ужин, ничего страшного. Заболевшего малыша не стоит перекармливать; пусть он ест чаще, но небольшими порциями.
Самое неприятное проявление коклюша — нехватка кислорода, от которой страдают все органы, и прежде всего головной мозг. Чтобы восполнить этот дефицит, врачи советуют гулять с малышом не меньше 2 часов в день. Не стоит отменять прогулку из‑за холодов: температуру до —10 °С хорошо переносят даже груднички.
Не забывайте почаще проветривать детскую и каждый день мыть полы. Чтобы ребенку легче дышалось, воздух в комнате должен быть сухим, а его температура — не выше 20–22 °С.
Если дефицит кислорода слишком сильный, врачи применяют особый метод — оксигенотерапию. Во время этой процедуры кислород подается в нос через катетер или малыша помещают в специальную палатку.
Полиомиелит у детей
Полиомиелит справедливо считается грозным заболеванием. Возбудители вируса полиомиелита попадают в организм человека через рот, размножаются в желудочно-кишечном тракте, откуда с потоком крови проникают в центральную нервную систему. Излюбленное место их обитания — двигательные клетки спинного мозга, поэтому болезнь сопровождается параличом разной степени тяжести.
Существует три типа вирусов полиомиелита. Они довольно живучи, но при дезинфекции и кипячении гибнут быстро. Восприимчивость к полиомиелиту у большинства людей, особенно взрослых, невелика. В группе повышенного риска находятся дети в возрасте от одного года до семи лет.
Чаще всего источником инфекции становится больной полиомиелитом, особенно опасный в первые 2–3 дня после заражения, когда первые симптомы только начинают появляться. Хотя подхватить вирус можно и от носителя.
Большинство малышей, столкнувшихся с опасным вирусом, становятся его носителями или переносят инфекцию в легкой форме, которая напоминает грипп и проявляется общим недомоганием, подъемом температуры, болью в горле, кишечными расстройствами. Выявить полиомиелит у ребенка в этом случае можно только после специального серологического исследования крови на антитела.
С момента заражения до появления первых признаков полиомиелита может пройти от 5 до 35 дней, но чаще вирус активируется в течение 7–14 дней. Сначала он дает о себе знать симптомами гриппа, потом на несколько дней лихорадка пропадает, но вскоре температура поднимается снова. У детей постарше может болеть голова и повышаться чувствительность кожи. Одновременно вирус способен поразить центральную нервную систему, и после этих симптомов начинается паралич мышц.
Обычно страдают руки или ноги. В таком случае восстановительный период продолжается не менее двух лет. За это время медленно и постепенно отлаживаются нарушенные двигательные функции. Но полное выздоровление случается редко. Обычно паралич вызывает атрофию мышц, изменения в структуре костей и суставов, что приводит к деформации (искривлению или укорачиванию) пораженной конечности. К счастью, поражение центральной нервной системы встречаются лишь у 1% заразившихся полиомиелитом детей.
До 2−3 месяцев дети хорошо защищены от этой инфекции благодаря особым антителам, которые они получили от мамы при рождении. Когда этот срок истекает, малышам нужна дополнительная защита — вакцинация. Ее проводят в три этапа. Первую серию прививок с интервалом в полтора месяца делают обычно в 3, 4,5 и 6 месяцев. Второй этап вакцинации приходится на 18 и 20 месяцев, третий — на 14 лет.
В исключительно редких случаях в ответ на прививку у детей может проявиться вялый паралич (вакциноассоциированный полиомиелит). Если в течение 5−7 дней после вакцинации вы заметите тревожные или необычные симптомы, сразу обращайтесь к врачу.
Информация на сайте имеет справочный характер и не является рекомендацией для самостоятельной постановки диагноза и назначения лечения. По медицинским вопросам обязательно проконсультируйтесь с врачом.
Благодаря эффективно вакциноупредительной практике, которая проводится с 1988 года, РФ относится к зонам, свободным от полиомиелита. Однако риск, пусть и минимальный, сохраняется для детей, которые не были привиты от вируса. Само заболевание (другие названия полиомиелита – детский паралич, спинальный паралич, вирусная болезнь Гейне-Медина) относится к классу вирусных. Провоцирует полиомиелит один из 3-х типов пикорнавируса (род энтеровируса, I-III группы полиовируса).
КАК ВЕДЕТ СЕБЯ ПОЛИОВИРУС?

Симптомокомплекс полиомиелита, который определяют риски, течение и лечение детей, зависит от формы вируса. Делят полиомиелит по трем признакам.
- Характер поражения (от него зависят и прогнозы лечения): с поражением ЦНС и без. На первую форму приходится до 5% случаев лечения полиомиелита.
- Клиника. Полиомиелит может протекать с выраженным сопровождением и бессимптомно.
- По реакции на вакцину.
Симптоматику определяет отношение к одному из видов по первому признаку. Форма полиомиелита, который протекает без повреждений ЦНС, может принимать характер:
- Инаппаратного полиомиелита. Визуальных проявлений не имеет, специфического лечения не предполагает, может обнаруживаться лабораторно. . Неврология отсутствует. Картина пересекается с характером обычного гриппа – температура, озноб вплоть до лихорадки, диспепсия или диарея, иногда – боли живота и головы. На этот вид полиомиелита приходится более 80% случаев лечения. Проходит за 5-7 дней без последствий.
Полиомиелит с поражением НС
Паралитический формат (лечение паралитической формы полиовируса) тоже представлен двумя видами. Во-первых, менингиальный полиомиелит. Не приводит к необратимым повреждениям ЦНС, встречается у взрослых, специфического лечения не требует. Симптоматика напоминает легкую форму серозного менингита (снижение чувствительности затылочных мышц, острые головные боли). Цикл – до 4-х недель (возможно поддерживающее лечение).Во-вторых, паралитический полиомиелит. Встречается в 1-5% случаев, поражает спинной мозг, быстро эволюционирует без лечения. Опасность этого полиомиелита – в способности вируса проникать в клетки, снижая выработку белков и нуклеиновых кислот. В результате на фоне отложенного лечения уже в первые 2 недели может развиться вялый паралич или парезы членов.Симптоматика паралитического вируса полиомиелита делится на 2 волны.
- Классические признаки ОРЗ – ларингиты, трахеиты, фарингиты, риниты, нарушение аппетита, потеря веса. Длительность – до 6 дней.
- Миалгия, болезненность суставов и костей, гиперестезия, потливость, при отсутствии лечения могут наблюдаться судороги и спутанное сознание. Прогресс – до 2-х недель.
ДИАГНОСТИЧЕСКИЕ И ТЕРАПЕВТИЧЕСКИЕ РЕШЕНИЯ ПО ПОЛИОМИЕЛИТУ
Распознавание полиомиелита на первых этапах носит в большей степени дифференцирующий характер. Ввиду смежности симптоматики полиомиелит для его эффективного лечения (остановки распространения) необходимо отличить от кишечных инфекций, менингита, ОРВИ и т. д.Для расстановки приоритетов при лечении при подозрении на вирусное поражение (пикарновирусом) проводят:
- исследование слизи (нос, глотка);
- анализ кала;
- анализ на IgM;
- исследование антител в крови и РСК.
С целью идентификации формы полиомиелита обязательно измерение полимеразной реакции (ПЦР). При наличии оснований подозревать паралитический полиомиелит, – пункция и анализ СМЖ. При подтверждении опасений для выстраивания эффективной системы действий по лечению и упреждению эпидемии может потребоваться электромиография.
Как медицина может помочь при заражении полиовирусом?
Виды полиомиелита, не поражающие нервную систему, подлежат лечению по аналогии с ОРВИ:
-
; ;
- лечение симптоматики (покой, антипиретики, гиподинамия).
С манифестными видами полиомиелита ситуация серьезнее. Лечение вируса осуществляется только в изоляции, обязательна профилактика пролежней (вплоть до наложения гипса, лонгет, ортошин) и лечение массажем. В программе лечения участвуют невролог, ортопед, инфекционист, педиатр.Важно придать конечностям ребенка правильное положение. При дисфункции глотательного механизма – поддержка на время лечения через зонд. При снижении/потере возможности самостоятельно дышать – продолжение лечения под аппаратурой (ИВЛ).Специфическое лечение любой из форм полиомиелита отсутствует. Основа в практике терапии – парагенетика и симптоматическое лечение. Особую роль приобретает витаминизация, анальгетическое лечение, поддержка жизненно важных функций и дегидратация.Восстановление – до года с последующим пожизненным учетом после окончания лечения. На восстановительном шаге – лечение парафином, массажем, электромиостимуляция, ЛФК, санаторное лечение. Эффективны занятия с ортопедом, УВЧ, лечение ваннами со специальными добавками, индивидуальная программа реабилитации.
Диагностикой и профилактикой данного заболевания занимается педиатр. Лечение проводится совместно с детским неврологом и детским ортопедом.
Коварство болезни заключается в том, что клинические симптомы полиомиелита не специфичны, а некоторые его формы протекают на первых стадиях бессимптомно. Заболеванию подвержены дети в возрасте до 4-7лет и не привитые взрослые. Ребенок может ощущать головные боли, часто присутствуют признаки интоксикации организма с лихорадкой, температурой, диареей, что свойственно гриппу, ОРЗ, кишечным инфекциям. Диагностировать полиомиелит возможно лабораторным путем.
Симптомы полиомиелита
Болезнь имеет множество форм, каждая из которых обладает своей спецификой. Первые признаки полиомиелита у ребенка схожи с простудными, вирусными, кишечными заболеваниями:
- болит голова;
- вялость;
- болит живот;
- температура;
- тошнота, рвота;
- боли в ногах.
Высокая температура при заболевании может свидетельствовать о тяжелой форме недуга — паралитической, когда симптомы проявляются болями в позвоночнике и в ногах. Дальнейшее развитие болезни сопровождается судорогами и спутанным сознанием.
Паралитический вид дает серьезные осложнения — приводит к параличу ног, к парезам, к атрофии мышц, в том числе дыхательных, и к поражению диафрагмы.
Причины возникновения полиомиелита
Причина заболевания кроется в энтеровирусной инфекции, которая развивается при заражении организма полиовирусами. В природе полиовирусы известны трех типов. Наиболее опасен вирус 1 типа — он приводит к развитию паралитической формы недуга.
Источником распространения инфекции служит вирусоноситель либо непосредственно заболевший человек. Вирус распространяется через носоглоточную слизь при контактах, а также воздушно-капельным путем и фекально-оральным.
Заражению наиболее подвержены дети в виду следующих причин:
- слабый иммунитет;
- отсутствие навыков гигиены;
- отсутствие профилактики.
Прививка от полиомиелита служит единственным способом остановить распространение болезни, поскольку делает вирус инактивированным. Побочные реакции после прививки минимальны, в то время как лечение полиомиелита крайне длительное и сложное.
Диагностика заболевания
Диагностируют полиомиелит при помощи лабораторных тестов. Для этого в клинике проводят:
- анализ слизи из носоглотки; ;
- ПЦР диагностику (для определения типа вируса);
- диагностику ИФА (для обнаружения антител в крови).
Так как вирус может поражать ЦНС, при необходимости могут назначить исследовать цереброспинальную жидкость, берут люмбальную пункцию спинномозговой жидкости, проводят электромиографию.
Лечение полиомиелита
Без заблаговременной профилактики, которая выражается в вакцинации, бороться с вирусом сложно, так как он проявляет невероятную устойчивость к антибиотикам, не изменяет свою биологическую активность в организме, в водной среде присутствует до 100 дней и в фекалиях до 6 месяцев. Гибнет только при кипячении, хлорной обработке и в результате применения вакцины от полиомиелита.
Оральная живая поливакцина, применяемая неоднократно, пожизненно защищает человека от заражения. У большинства граждан возникает вопрос, сколько раз нужно делать прививку? Вакцинация выполняется по графику:
- на третьем месяце жизни ребенка;
- в 4,5 месяца;
- в 6 месяцев.
Когда обратиться к врачу
- абортивный вид развивается 3-7 дней, имеет общеинфекционные симптомы;
- менингеальная форма протекает 3-4 недели, имеет все признаки серозного менингита: лихорадку, головные боли.
Чтобы не допустить заболеваний, обратитесь к врачу с ребенком, не дожидаясь симптомов, и в соответствии с общепринятым графиком сделайте все прививки. У врача-педиатра вы получите разъяснения, когда делать прививку от полиомиелита и зачем.
Читайте также:

