Пути передачи госпитальных инфекций реализуется через
Обновлено: 13.05.2024
Профилактика внутрибольничных инфекций. Принципы
В каждом лечебном учреждении необходимо проводить мероприятия, препятствующие возникновению и распространению инфекции. В них принимает участие весь персонал. Группа контроля за инфекционной заболеваемостью должна состоять из микробиолога (врача-инфекциониста) и квалифицированной медицинской сестры. Организация противоэпидемических мероприятий возложена на руководство учреждения. Группой будет проводиться особый контроль за распространением специфических микроорганизмов (например, МРЗС).
Группа должна осуществлять надзор за состоянием внутренней среды учреждения, принимать участие в планировании, размещении и перепланировке зданий.
При обнаружении инфекционного заболевания больного немедленно изолируют для предотвращения его распространения. Необходимо установить источник инфекции и пути её передачи, организовать проведение бактериологических исследований пациентам и медперсоналу, контактирующему с больным. Пациентов, особенно восприимчивых к инфекции, также следует размещать в отдельных палатах. При несоблюдении персоналом санитарно-гигиенических норм поддерживать противоэпидемический режим в больнице достаточно сложно. Например, значительно усложнить ситуацию может пренебрежение таким простым правилом, как обязательное мытьё рук.
Изоляция больных с открытыми ранами и после выполнения полостных операций для профилактики внутрибольничной инфекции. Пациента помещают в изолированную палату с отдельной уборной. При проведении лечебных и гигиенических процедур необходимо надевать одноразовые перчатки и стерильную одежду. После выполнения всех манипуляций их выбрасывают, а руки тщательно моют с мылом и вытирают одноразовым полотенцем. Для снижения микробной контаминации окружающей среды применяют специальные дезинфицирующие вещества, например хлорсодержащие растворы для борьбы с Clostridium difficile.
Профилактика внутрибольничных респираторных инфекций
Помимо соблюдения вышеперечисленных мер предосторожности медперсонал больницы обязан носить маски. При транспортировке из одного отделения в другое маску должен иметь и сам пациент. Строгие меры респираторной изоляции необходимы для предупреждения распространения инфекций, вызываемых мультирезистентными штаммами возбудителей туберкулёза, и тяжёлого острого респираторного синдрома. Они предполагают размещение в комнатах с отрицательным давлением и использование специальных индивидуальных респираторов.
Соблюдение мер предосторожности особенно важно во время процедур, сопровождающихся высоким риском воздушно-капельного заражения (например, при выполнении бронхоальвеолярного лаважа).
Строгая изоляция для профилактики внутрибольничной инфекции. Этот метод изоляции направлен на предупреждение распространения таких инфекций, как вирусные геморрагические лихорадки. Пациента помещают в специальный изоляционный бокс с отрицательным давлением, снабжённый собственной закрытой системой вентиляции, что позволяет избежать воздушно-капельного распространения инфекции. При работе в боксе соблюдают строгий противоэпидемический режим.
Защитная изоляция для профилактики внутрибольничной инфекции. Защитная изоляция необходима больным с повышенной восприимчивостью к инфекционным заболеваниям (например, пациентам с нейтропенией). Больного помещают в одноместную палату (бокс) с приточно-вытяжной вентиляцией и обязательной фильтрацией и дезинфекцией воздуха для предотвращения инфицирования пищи (устойчивыми грамо-трицательными бактериями — овощей или Listeria — мягких сыров).
Типирование при внутрибольничной инфекции
Типирование применяют после определения вида возбудителей, а также для диагностики перекрёстной инфекции. Выбранный метод должен быть достаточно прост и воспроизводим, дающий схожие результаты, когда используется в других лабораториях. Различают следующие виды типирования:
• простое лабораторное типирование, проводимое при помощи фенотипических маркёров;
• серологическое типирование, основанное на определении антигенной структуры возбудителя (применяют для идентификации различных штаммов шигелл, сальмонелл и др.);
• фаготипирование — установление принадлежности выделенного бактериального штамма к определённому фаготипу, основанное на различной чувствительности к бактериофагам (различные бактериофаги лизируют определённые виды бактерий). Этот принцип лежит в основе фаготипирования стафилококков, некоторых штаммов возбудителей рода Salmonella и др.;
• колицинотипирование — некоторые бактерии продуцируют белковые антибиотики, такие как колицин, которые тормозят рост родственных микроорганизмов; этот метод может быть использован для типирования штаммов родов: Shigella и Pseudomonas;
• молекулярное типирование — применение различных рестриктаз, приобретающих характерную окраску при взаимодействии с геномной или плазмидной ДНК, а также с рибосомальной РНК. Одинаковые микроорганизмы будут иметь одинаковую окраску. Кроме того, возможно определение последовательности нуклеиновых кислот. Например, при мультилокусном секвенировании-типировании используют набор из семи облигатных генов, не кодирующих факторы вирулентности или патогенности, но являющихся маркёрами филогенетического родства.
В настоящее время молекулярное типирование приобретает всё большую популярность, вытесняя другие методы.
Стерилизация для профилактики внутрибольничной инфекции
Во время стерилизации (методом автоклавирования или облучения) происходит инактивация всех патогенных микроорганизмов. В автоклаве различные предметы (например, хирургический инструментарий и др.) обрабатывают горячим паром под высоким давлением, в результате чего происходит обеззараживание любого инфицированного материала. Для обработки хрупких и чувствительных материалов используют стерилизацию в специальных автоклавах с более низким давлением и температурой, в которые пар подают в смеси с формальдегидом.
Предметы одноразового использования (пластиковые катетеры, шприцы, протезы и др.) подвергают стерилизации у-излучением во время промышленного производства. Кроме того, при условии соблюдения временных нормативов для стерилизации инструментов используют альдегиды (глутаральдегид и формальдегид). Растворы, содержащие хлор (диоксид хлора), применяют вместо глутаральдегида для снижения токсического воздействия на людей, проводящих стерилизацию.
Дезинфекция для профилактики внутрибольничной инфекции
Дезинфекция — комплекс мероприятий, направленных на уничтожение возбудителей инфекционных заболеваний. Наиболее важный этап дезинфекции — мытьё рук с мылом или очищающим средством. Дезинфицирующими называют химические средства, уничтожающие микробы или замедляющие их рост. Их используют в случаях, когда невозможно обеспечить полную стерильность (например, при обработке рук хирурга перед операцией) или после попадания биологических жидкостей (мочи, крови, кала) на различные предметы. Растворы, содержащие гипохлориты (гипохлорит натрия), эффективны в отношении вирусов. Кроме того, их применяют для обработки поверхностей.
Следует помнить, что гипохлориты обладают выраженными коррозийными свойствами. Растворы, содержащие йод и другие галогены, эффективно уничтожают бактерии (в том числе и спорообразующие), но отличаются сравнительно медленным действием. Обычно их используют для дезинфекции кожного покрова. Дезинфицирующие средства на основе фенола обладают выраженным антибактериальным эффектом. Их применяют для обработки поверхностей в больницах, лабораториях и др. Спирт (70% раствор) быстро уничтожает бактерии, грибы и вирусы. Его применяют для дезинфекции кожного покрова перед хирургическими операциями. Эффективным противобактериальным средством (особенно против стафилококков) считают хлоргексидин, который также применяют для обработки кожи.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
- фекально-оральный - пищевой (алиментарный)и водный.
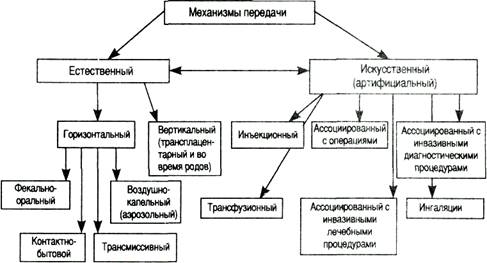
Рис. Механизмы и пути передачи ВБИ.
Воздушно-капельный (аэрозольный) путь передачи инфекции играет ведущую роль в распространении стафилококковой и стрептококковой инфекции.
Контактно-бытовая передача свойственна главным образом инфекциям,
вызываемым грамотрицательными бактериями. При этом нужно учитывать возможность интенсивного размножения и накопления этих микроорганизмов во влажной среде, в жидких лекарственных формах, в сцеженном грудном молоке, на влажных щетках для мытья рук персонала и влажной ветоши. Факторами передачи инфекции могут служить также контаминированный инструментарий, дыхательная аппаратура, белье,
постельные принадлежности, поверхность влажных предметов (ручки кранов, поверхность раковин и т.д.), инфицированные руки персонала. Бытовая передача реализуется и при стафилококковой инфекции, особенно в тех случаях, когда она вызывается эпидермальным стафилококком.
Пищевой путь передачи может реализоваться при инфекциях, вызываемых различными этиологическими агентами. У детей, находящихся на грудном вскармливании, возможно заражение стафилококками при кормлении или докорме сцеженным молоком или вскармливании матерью, страдающей маститом. Нарушения технологии приготовления пищевых продуктов, наличие нераспознанных, источников инфекции у работников пищеблоков приводят к возникновению вспышек кишечных инфекций в стационарах. Однако основное значение в распространении ВБИ играет
правил асептики и антисептики, нарушения режима стерилизации и дезинфекции медицинского инструментария и приборов приводят к реализации артифициального пути передачи инфекции. При этом в каждом типе стационаров важно выявить факторы и контингента риска, вероятность возникновения ВБИ у которых особенно велика.
6.Факторы, влияющие на восприимчивость хозяина к инфекции.
Основными факторами являются возраст человека, неблагоприятные условия окружающей среды, недостаточная иммунная защита организма, множество лечебно-диагностических процедур,хронические заболевания организма, скопление возбудителей ВБИ из-за нарушений санитарно-противоэпидемического режима лечебно-профилактических учреждений, невыполнение правил асептики и антисептики, нарушение правил дезинфекции и стерилизации медицинского инструментария и приборов.
(со стороны микроорганизма)
Развитие инфекционной болезни зависит как от дозы, патогенности, вирулентности, инвазивности и токсигенности возбудителя, так и от восприимчивости хозяина к инфекции.

Патогенность - закреплённая генетически потенциальная способность микроорганизма данного вида вызывать определённое инфекционное заболевание.
Инвазивность - способность микроорганизма проникать в ткани и органы макроорганизма и распространятся в них.
Токсигенность - способность микроорганизма вырабатывать и выделять токсины.
Вирулентность – степень патогенности.
Здоровый человек, как правило, устойчив к инфекции. Однако, когда нарушаются основные механизмы биологической защиты человека, возбудитель инфекции, получает лучшую возможность вызвать инфекционное заболевание.
7. Группы риска развития внутрибольничной инфекции.
1) пациенты без определенного места жительства, мигрирующее население, с длительными не долеченными хроническими соматическими и инфекционными заболеваниями, не имеющие возможность получать специальную медицинскую помощь;
- назначена терапия подавляющая иммунную систему (облучение, иммунодепрессанты);
- проводятся сложные диагностические, операционные вмешательства;
3) родильницы и новорождённые, особенно недоношенные и переношенные;
4) дети с врождёнными аномалиями развития, родовой травмой;
5) пациенты, посетители и родственники, ухаживающие за тяжелобольными в хирургических, урологических, реанимационных отделениях, отделениях гемодиализа и т.д.;
Механизм передачи возбудителей послеоперационных инфекций. Госпитальные штаммы
Изучение локализации патологического процесса у обследованных 500 больных показало преобладание осложненных ран и воспалительных заболеваний мочеполовой системы в 45 и 17% случаев соответственно. Катетер-ассоциированные инфекции мочевых путей — частая причина осложнений основного заболевания в урологической практике и составляют до 40% всех случаев НКИ.
У пациентов с развившейся нозокомиальной инфекцией (НКИ) мочевых путей риск летального исхода повышается в 3 раза по сравнению с пациентами, не имеющими таких осложнений. Особую опасность представляет бессимптомно протекающая бактериурия как имеющая колоссальный резервуар резистентных к антибактериальным препаратам микроорганизмов, способных передаваться от одного пациента к другому.
При бактериологическом исследовании у пациентов, вовлеченных в микровспышки, было выделено 424 штамма возбудителей НКИ, причем только у 84 заболевших это была монокультура, а у 160 пациентов обнаружено 340 штаммов микроорганизмов. Если учесть, что всего у 500 больных с НКИ было выделено 1616 штаммов возбудителей, то на 256 заболевших, не вовлеченных в микровспышки, приходится 1192 изолированных штамма.

Таким образом, при микровспышках, служащих экзогенным проявлением нозокомиальной инфекции (НКИ), на каждого заболевшего приходится в среднем 1,73 штамма, а па заболевших вне вспышек (возможно, эндогенные проявления НКИ) этот показатель составляет 4,65.
Как следует из представленных данных, роль грамположительной микрофлоры при микровспышках ведущая и удельный вес данных возбудителей составляет 71,7%, тогда как при единичных случаях — только 35%. При этом удельный вес S. aureus при м икровспышках в 3,5 раза превысил таковой при анализе единичных случаев НКИ.
Анализ возрастного и полового распределения больных нозокомиальной инфекции (НКИ) в отечественных больницах показал, что наиболее высокий удельный вес заболевших приходится на возрастную группу 60-69 лет.
Вместе с тем среди мужчин до 50 лет нозокомиальная инфекция (НКИ) встречаются почти вдвое чаще, чем среди женщин того же возраста (22,4 vs 12,1 % соответственно).
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Причины и факторы риска внутрибольничной инфекции
Внутрибольничными называют инфекции, возникающие и развивающиеся у пациентов лечебных учреждений (примерно у 25%). Наиболее распространёнными среди них считают респираторные, раневые, инфекции кожи и подкожно-жировой клетчатки, заболевания мочевыводящих путей и мягких тканей, а также септицемию (особенно при длительной катетеризации больных и выполнении инъекций).
Факторы риска - причины внутрибольничной инфекции
Вероятность передачи микроорганизмов между пациентами в лечебном учреждении достаточно высока.
Питание как причина внутрибольничной инфекции. Пищу для пациентов стационара обычно готовят централизованно на больничной кухне, поэтому при несоблюдении санитарно-гигиенических норм возникает риск развития пищевых инфекций. Алиментарным путём обычно происходит распространение антибиотикорезистентных штаммов микроорганизмов.
Вентиляция как причина внутрибольничной инфекции
Передача инфекций (например, мультирезистентных штаммов возбудителей туберкулёза, а также различных респираторных вирусов) может осуществляться воздушно-капельным путём при кондиционировании воздуха. Кроме того, плохая вентиляция может стать причиной заболеваний, вызываемых представителями рода Legionella.
Личные вещи пациентов как причина внутрибольничной инфекции. Любые предметы и вещи, используемые пациентами, могут содержать на своей поверхности различных возбудителей и быть источником возникновения инфекционных заболеваний.
Вода как причина внутрибольничной инфекции. Лечебные учреждения обладают сложной системой водоснабжения, к которой подключены уборные, души, центральное отопление и система кондиционирования воздуха. Кроме того, для работы автоклавов необходим горячий пар, подаваемый под высоким давлением. При этом в резервуарах для воды могут присутствовать микроорганизмы рода Legionella, а система охлаждения может стать источником инфекций, распространение которых осуществляется через систему вентиляции. Для уменьшения риска возникновения различных заболеваний необходимо в резервуарах для горячей воды поддерживать температуру выше 45 °С, а в резервуарах с холодной водой — ниже 20 °С.
Повышение восприимчивости пациентов к инфекциям происходит в результате ослабления защитных функций организма, что может быть связано с основным заболеванием или лечением (например, больные лейкемией или пациенты, подвергаемые химиотерапии). Кроме того, факторами, предрасполагающими к развитию инфекционного процесса, выступают пожилой возраст и неподвижное состояние больного, ишемия тканей делает их более подверженными бактериальной инвазии.

Медицинские процедуры как причина внутрибольничной инфекции
Катетеризация вен как причина внутрибольничной инфекции. Катетеризация вен — самая частая причина развития вну-трибольничной бактериемии. При этом риск возникновения инфекции прямо пропорционален длительности нахождения устройства в вене. При нарушении целостности кожного покрова возникает вероятность проникновения внутрь таких микроорганизмов, как Staphylococcus aureus, S. epidermidis и Corynebacterium jeikeium. Первый признак заражения — воспаление в месте инъекции. Инфекции, возникающие при использовании катетеров, могут осложняться септицемией, эндокардитом и метастатическим распространением инфекции (например, остеомиелитом).
Катетеризация мочевого пузыря. При длительном применении мочевых катетеров возникает риск развития инфекционного процесса в мочевом пузыре, для уменьшения которого необходимо соблюдение правил асептики и антисептики при введении катетера.
Хирургические вмешательства как причина внутрибольничной инфекции
У пациентов хирургического отделения в анамнезе часто отмечают терапевтические заболевания (например, бронхиальная астма, сахарный диабет), снижающие устойчивость организма к инфекции. Кроме того, само хирургическое вмешательство весьма травматично и несёт в себе риск развития различных осложнений (ишемии тканей, раневых инфекций и др.). Помимо объёма и продолжительности операции, большую роль играет мастерство хирурга: чем меньше повреждение тканей во время хирургического вмешательства, тем ниже риск возникновения болезни. Предоперационный период должен быть максимально коротким (во избежание заражения антибиотикорезистентными внутрибольничными микроорганизмами). При наличии симптомов острого заболевания (например, лёгочной инфекции) следует отложить плановую операцию.
Для снижения вероятности заражения во время хирургического вмешательства воздух в операционные подают через специальные фильтры. Движения медперсонала должны быть сведены к минимуму, что позволяет не создавать дополнительных воздушных потоков. Для снижения вероятности распространения возбудителей инфекции перед входом в операционную необходимо переодеться в стерильную одежду. Воздухонепроницаемая одежда уменьшает риск контаминации микроорганизмами, присутствующими на коже хирурга, но вызывает неудобства при её ношении.
Для предотвращения послеоперационных инфекций назначают антибиотикопрофилактику. Препараты должны обладать бактерицидным действием и проникать в необходимое место в концентрации, достаточной для уничтожения микроорганизмов, вызывающих инфекционный процесс. Следует отметить, что данных, подтверждающих эффективность антибиотикопрофилактики, начатой позже 48 ч после выполнения оперативного вмешательства, в настоящее время не существует.
Во время интубации трахеи возникает вероятность проникновения возбудителей в нижние отделы дыхательных путей. При этом послеоперационные боли, неподвижность и обезболивание препятствуют откашливанию, что способствует повышению риска развития пневмонии. Кроме того, в условиях стационара часто возникают респираторные заболевания, вызванные устойчивыми грамотрицательными микроорганизмами, присутствующими в окружающей среде.
Мероприятия по улучшению качества медицинской помощи в первую очередь направлены на борьбу с внутрибольничными инфекционными заболеваниями (например, вызванными Clostridium difficile или метициллинрезистентным золотистым стафилококком (МРЗС).
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Читайте также:

