Ребенок выжил после инфекции и стал инвалидом
Обновлено: 11.05.2024
МИФ 1: Лучше родиться на седьмом месяце, чем на восьмом
Нет, чем раньше рождается ребенок, тем выше риски осложнений и смертности. Родившийся на 35-36 неделе ребенок находится в отделении с обычными новорожденными. А дети, родившиеся на 33 неделе беременности, чаще попадают в отделение реанимации и интенсивной терапии или отделение патологии новорожденных и недоношенных детей.
Почему возник этот миф? Есть две версии.
Первая: Преждевременные роды на седьмом месяце беременности чаще связаны с акушерскими проблемами у матери. На более поздних сроках причиной могут стать отклонения в развитии плода, и после рождения ребенок труднее выздоравливает.
Иногда в случае ухудшения внутриутробного состояния ребенка (чаще всего гипоксии плода — нехватки кислорода) акушеры рекомендуют раннее родоразрешение.
Когда с каждой неделей проблема нарастает, конечно, лучше провести роды в 7, чем в 8 месяцев. Но в целом, более зрелые дети – это всегда лучше.
Версия вторая: это связано с сурфактантом — веществом, которое вырабатывается клетками легких и помогает им распрямляться после выдоха. У семимесячных детей это вещество уже есть, но оно временное. Во время 8 месяца беременности эти клетки у ребенка сменяются — вырабатывается уже настоящий и постоянный сурфактант, но его еще недостаточно. Поэтому раньше, если роды случались на 7 месяце, ребенок выживал. А на 8 — часто нет, так как он не мог полноценно дышать.
Но 30 лет назад был изобретен искусственный сурфактант, который врачи применяют в терапии недоношенных детей, помогая их легким раскрываться. Поэтому утверждение о том, что лучше родиться на 7 месяце, чем на 8, сегодня неверно.
МИФ 2: Недоношенный ребенок будет часто болеть
«Параметры функционирования иммунной системы недоношенного ребенка практически не отличаются от доношенных сверстников. Закономерности развития у них одинаковые.
Исследования показали, что уровень интерферона и его возможность к разрушению вируса у недоношенных детей такие же, как и у обычных сверстников.
За рубежом врачи не отмечают более частое развитие вирусных заболеваний у недоношенных детей. Но наши дети действительно часто болеют и плохо ходят в детские сады. Встает закономерный вопрос — почему?
Т.е. детей нельзя кутать — надо, чтобы они как можно больше были максимально оголенными, и чтобы их ручки и, особенно, ножки были прохладными, так как ступни ног – главный источник иммунных импульсов.
Дети всегда должны быть одеты по погоде и даже легче, чем родители.
МИФ 3: У недоношенного ребенка будет ДЦП
Недоношенность действительно является фактором риска развития неврологических нарушений — как серьезных задержек развития, так и менее серьезных нарушений. ДЦП среди глубоконедоношенных детей с весом менее 1500 г диагностируется у 5-10%. К счастью, технологии выхаживания и, соответственно, прогнозы недоношенных детей каждый год улучшаются.
«Действительно, недоношенные дети составляют группу риска по формированию ДЦП. Но заранее нельзя сказать, будет ли у ребенка ДЦП, даже если имеются выраженные морфологические изменения на нейросонографии / МРТ.
Нужно помнить, что не только гипоксия является причиной поражения мозга у ребенка. ДЦП могут вызвать и инфекционные поражения мозга, расстройства системы свертывания крови ребенка, повреждения головного мозга из-за травмы или кровоизлияние в мозг, вирусные и инфекционные заболевания матери и плода во время беременности, заболевания щитовидной железы у матери, влияние химических веществ и вредных привычек при беременности, гемолитическая болезнь у новорожденного, осложнения при беременности и родах.
МИФ 4: Родители недоношенным детям не нужны, пока они выхаживаются
Суть метода: недоношенного ребенка ежедневно выкладывают на открытую поверхность груди мамы или папы. Для безопасности малыша фиксируют повязкой.
Метод позволяет снизить частоту апноэ у детей, благоприятно влияет на грудное вскармливание, помогает укрепить связь матери и ребенка и уверенность родителей в собственных силах.
Сегодня федеральный закон на стороне родителей – они могут находиться со своим ребенком в реанимации столько, сколько необходимо.
МИФ 5: Недоношенные дети не чувствуют боль
Исследования показали обратное. Ученые провели сканирование головного мозга недоношенных детей в тот момент, когда у них проводили забор крови. У 18 недоношенных детей трижды регистрировали мозговую активность: до, во время и после окончания процедуры. Миф о нечувствительности новорожденных и недоношенных детей к боли — это представления прошлой эпохи.
Марина Нароган — ведущий научный сотрудник отделения патологии новорожденных и недоношенных детей Национального медицинского исследовательского центра акушерства, гинекологии и перинатологии им. академика В.И. Кулакова, профессор кафедры неонатологии Первого МГМУ им. И.М. Сеченова:
«Новорожденный не в состоянии объяснить, насколько ему больно. Сложно поверить, но до 80-х годов прошлого века хирургические операции у новорожденных проводились почти без обезболивания. Врачи не знали, насколько глубоко новорожденные чувствительны к боли и насколько безопасны для них обезболивающие препараты.
Сейчас доказано, что недоношенные даже более чувствительны к боли и любой другой сенсорной стимуляции, чем доношенные дети.
Исследования хорошего качества показали, что многократные эпизоды боли, которые переживает ребенок с гестационным возрастом менее 32 недель в реанимации, могут привести даже к изменениям в развитии структуры и функции головного мозга, нейропсихическом развитии, программировании стресс-систем и нарушению восприятия боли в дальнейшем.
Для оценки боли у новорожденных используют специальные шкалы, которые учитывают несколько параметров. Есть специальная шкала и для недоношенных детей, в которой учитывается гримаса, частота сердечных сокращений, насыщение крови кислородом и т.д.
МИФ 6: Недоношенные дети рождаются только у людей с вредными привычками
Это не так! Согласно опросам, подавляющее большинство мам недоношенных детей не курили во время беременности, не употребляли алкоголь и наркотики.
И все же с вредными привычками лучше расстаться еще до беременности, так как они действительно могут негативно повлиять на будущего малыша и в некоторых случаях – спровоцировать выкидыш или преждевременные роды.
МИФ 7: Недоношенным детям не нужно грудное молоко
Материнское молоко – уникальный продукт. Оно содержит все необходимые новорожденному питательные вещества в легко усваиваемой форме и антитела, защищающие от инфекций.
Возможно, на начальном этапе недоношенному малышу понадобится зондовое или внутривенное питание. Однако постепенно малыша переведут на грудное вскармливание. Поэтому маме важно сохранить лактацию и как можно раньше начать сцеживания после родов.
При кормлении недоношенных детей могут возникать трудности: например, до 34-й недели гестации у малыша снижены или отсутствуют рефлексы сосания и глотания. Поэтому выбор способа кормления зависит от тяжести состояния ребенка, массы тела при рождении и срока гестации.
Комментирует Полина Лыкова, врач-специалист по лактации:
«Ключевой момент после преждевременных родов: маме необходимо как можно раньше начать сцеживания. Не тогда, когда дадут роддомовский молокоотсос или принесут из дома, не на следующий после родов день, чтобы отдохнуть, а сразу, как только появляется возможность. Очень важна регулярность сцеживаний. И днем, и ночью, каждые 3 часа – не реже.
В реанимации часто используют зонды для поддержки дыхания и питания недоношенных детей. Эти трубочки раздражают слизистую, притупляя потом безусловные рефлексы – поисковый и сосательный. Не надо пугаться, если малыш не сможет сразу сосать грудь в полную силу.
МИФ 8: Если у тебя родился недоношенный ребенок, то и все последующие беременности будут с проблемами
Старший Максимка при рождении весил 986 граммов, и врачи не давали положительных прогнозов. Но малыш выжил и стал активно набирать вес. Вскоре Жанна с мужем решились на второго ребенка: «На второго малыша мы решились, когда нашему торопыжке было 1 год и 9 месяцев. Меня таскали по генетикам, в 25 недель на УЗИ нашли кисты в голове и пиелоэктазию. Но на следующем УЗИ это не подтвердилось. Врачи делали прогнозы, что этот сын тоже родится недоношенным. Но родила я только в 41 неделю.
Третий сынок у нас получился совершенно случайно. Мы даже не ожидали (т.к. после вторых родов меня три раза чистили и повредили стенки матки). Родила в 42 недели и три дня. На шестые сутки нас встречали два братика.
МИФ 9: Недоношенные дети остаются тяжелыми инвалидами на всю жизнь
ДЦП среди глубоконедоношенных детей с весом менее 1500 граммов диагностируется у 5-10%. Возможны хронические заболевания легких, серьезные проблемы со зрением. Но 80% детей, рожденных раньше срока, идут в школу вместе со своими сверстниками. Конечно, никто из врачей не даст гарантии, что недоношенный малыш точно будет здоровым. Но такие гарантии не дают и на детей, родившихся в срок.
МИФ 10: Недоношенных детей в первые месяцы жизни нельзя перевозить в автокресле
Поза ребенка в автокресле физиологична и не опасна для детей раннего возраста. Однако если у ребенка нарушено дыхание, случаются апноэ, длительные поездки в автокресле могут быть опасны в первые месяцы жизни. В таком случае ребенка придется перевозить в автолюльке в положении на спине. Перевозить ребенка в машине без автокресла или автолюльки даже из роддома нельзя!
Анна Левадная — педиатр, неонатолог, автор Instagram-блога @doctor_annamama:
«Оптимально еще в стационаре отследить дыхание ребенка в течение 90 минут на предмет нарушений или появления апноэ в том автокресле, в котором планируется перевозить ребенка. Если дыхание ребенка в автокресле в полусогнутом положении нарушается, ребенка придется перевозить в автолюльке (не на руках ни в коем случае!) в положении на спине.
Какие болезни могут передаваться ребенку от родителей? Генетические заболевания
К сожалению, ребенок получает от родителей не только черты внешности и особенности характера, но и болезни, которыми страдали они и их близкие родственники. Учеными выявлено, что передаваться по наследству могут более 6 тысяч заболеваний. Большинство из них проявляются после 35 лет, а некоторые могут заявить о себе только через поколения. Чаще всего в наследство от родителей человек получает сахарный диабет, псориаз, ожирение, шизофрению, эпилепсию и болезнь Альцгеймера, но передаваться от родителей могут и следующие болезни:
1. Гипертония. Если в вашей семье кто-нибудь страдал гипертонией с юности, если у кого-то из родственников был инфаркт или инсульт до 40 лет, если мать или отец не дожили до 60 лет из-за этих опасных заболеваний, то риск заболеть гипертонической болезнью у вас велика.
Гипертония чаще всего передается по материнской линии, но может наследоваться человеком и по линии обоих родителей. Конечно, повышаться артериальное давление может и у людей, которые не имеют генетической предрасположенности к гипертонии. Но наследственность значительно увеличивает риск развития этой болезни.
Учеными установлено, если у отца случился инфаркт после 55 лет или у матери после 65 лет, и они умерли до 75 лет, то риск развития инфаркта у их сына или дочери для них во много раз ниже, чем если бы они умерли в более раннем возрасте.
2. Онкология. Онкологические заболевания тоже могут носить наследственный характер. Доказано, даже единичный случай онкологии в семье может в 2 раза увеличить риск того, что рак может быть диагностирован у их детей или внуков. При этом установлено, что если у матери или отца был выявлен рак какого-то органа или ткани, то у их детей чаще всего обнаруживается именно эта патология. Связано это с тем, что в роду наследуется примерно одинаковый по строению набор генов с небольшими различиями, поэтому и развиваются злокачественные опухоли в одних и те же областях.
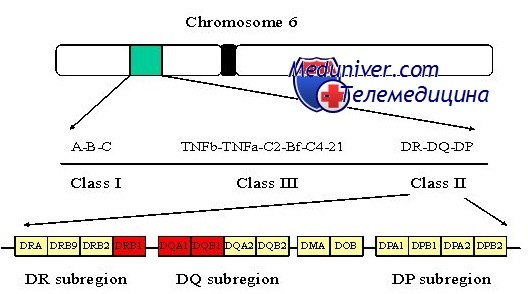
Хромосома 6 как причина сахарного диабета 1 типа
Если в семье бабушка или дедушка умерли от рака, или один из родителей страдает этой болезнью, то стоит насторожиться, а если обнаружили злокачественную опухоль у обоих родителей, то выход в данной ситуации один - это регулярно проходить обследования и сдавать анализы, то есть держать свое здоровье под постоянным контролем.
3. Остеопророз. Остеопороз чаще всего передается от матери к дочери, риск его возникновения увеличивается почти в 3 раза, если мать страдает этой болезнью. Победить наследственную предрасположенность к этой болезни и избежать ее развития можно с помощью правильного питания и регулярных физических упражнений, которые помогут сохранить здоровье костей до преклонного возраста.
4. Сахарный диабет. Если мама и папа страдают сахарным диабетом, то риск развития этой болезни у их ребенка около 70%. Если же болеет только отец, то риск снижается до 10%, если только мать - до 7%. Поэтому если у вас диагностировали сахарный диабет, то почти всегда причина этого генетическая предрасположенность к этому заболеванию. При этом чем ближе степень родства, тем выше риск.
Часто бывает так, что родители здоровые, а их дети болеют сахарным диабетом. Причина этого в том, что эта болезнь нередко передается через поколение - от бабушек и дедушек. Унаследовать ребенок может оба типа диабета, но чаще передается по наследству инсулинозависимовая форма. Сахарный диабет сегодня хорошо поддается лечению, если держать его под постоянным контролем и соблюдать все рекомендации врачей.
5. Близорукость. Вы, наверно, замечали, если мама или папа носит очки, то их ребенок тоже в их возрасте не может обходиться без них. Причина этого - наследственная предрасположенность к близорукости. Установлено, если родители в детстве страдали близорукостью, то риск ухудшения зрения у их детей в начальных классах возрастает в 23 раза. Вместе с тем, передачи близорукости от родителей к детям можно избежать, если ограничить ребенка от чрезмерной зрительной нагрузки и регулярно выполнять упражнения, направленные на укрепление глазных мышц.
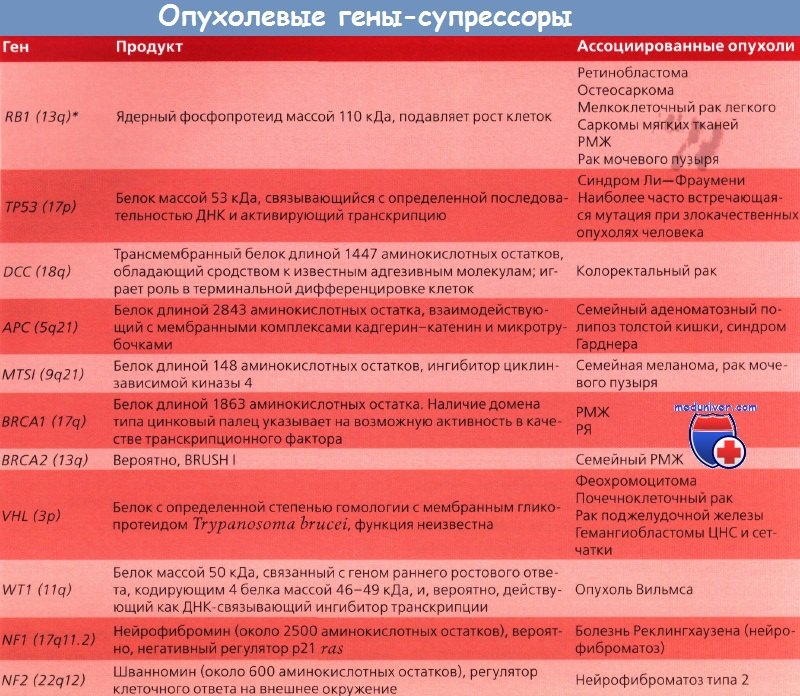
*Локализация на хромосоме. Известные гены, отвечающие за развитие онкологического заболевания.
6. Аллергия. Если оба родителя страдают аллергией, то в 80% случаев у их ребенка возникает атопический дерматит или "детская экзема". Если же аллергией страдает только один из родителей, то вероятность развития этих болезней у ребенка составляет 50%. При этом важно знать, что по наследству передается не аллергия, а способность организма противостоять воздействию неблагоприятных факторов.
Наличие наследственной предрасположенности вовсе не значит, что человек обязательно заболеет аллергией. Многое зависит от целого ряда факторов. Например, аллергия на укусы комаров, пчел, ос и прочих насекомых в 100% случаев передается по наследству даже в тех случаях, если такой реакцией страдает только один из родителей. А вот бронхиальная астма, которая тоже является разновидностью аллергии, передается по наследству, только если будут созданы условия для развития патологической реакции.
7. Мигрень. Ученые определили, что причиной возникновения мигрени тоже является наследственная предрасположенность. При этом если мигренью страдает только один из родителей, то риск развития этого заболевания у ребенка составляет 14%, а если больны оба родителя, то мигрень грозит их потомству в 80% случаев. Ведь особенности сосудистого строения у родителей и детей обычно схожи, а это значит, риск развития болезни сосудов у детей по аналогичной схеме, что и у родителей, заметно возрастает.
Поэтому можно смело утверждать, что по наследству могут передаваться также варикоз, тромбофлебит, болезни почек, гастрит, язвенная болезнь желудка и двенадцатиперстной кишки. К сожалению, наследственность нельзя устранить или изменить. Ее приходится принять как должный факт и действовать, чтобы не допустить развития генетических заболеваний. А для этого важно держать свое здоровье под постоянным контролем.
Инфекции с осложнением в виде энцефалита у ребенка
а) Микоплазменный энцефалит. Микоплазма, хотя и не является вирусом, также нуждается в механизме репликации клетки-хозяина. Энцефалит микоплазменной этиологии иногда может иметь острое начало одновременно с респираторными симптомами или чаще в виде вторичного явления с атипичным иммунным ответом на инфекцию в ЦНС (Abramovitz с соавт., 1987). В одном из исследований были представлены плохие продолжительные неврологические последствия у пациентов с микоплазменным энцефалитом (Koskiniemi et al., 1991). Диагноз ставится при выделении ДНК из ликвора и/или серологическим методом определения продукции IgM, IgG и IgA к микоплазме в крови и/или СМЖ (Bencina et al., 2000).
Несмотря на то, что макролидные антибиотики эффективны против микоплазменного агента и должны использоваться при острой системной инфекции, в отдельных случаях трудно установить, является ли энцефалит первичным или иммунной реакцией. Однако проникновение макролидов в ЦНС недостаточно, и эффективность в преодолении гематоэнцефалического барьера не определена.
б) Респираторные вирусные инфекции:
1. Гриппозный энцефалит (грипп А и В). Несмотря на то, что у большинства новорожденных и детей, зараженных вирусом гриппа, развивается легкая респираторная инфекция, могут встречаться более тяжелые проявления болезни, включая неврологические симптомы (Wang et al., 2003; Maricich et al., 2004). Неврологическое поражение часто стойкое с серьезными последствиями или смертельным исходом, и включает острый энцефалит, синдром Рейе, острую некротическую энцефалопатию и миелит, а также аутоиммунные состояния типа синдрома Гийена-Барре. Вирусологическая диагностика основана на выделении вируса или определении антигенов в носоглоточном секрете, а так же на выявлении РНК в ликворе с помощью ПЦР или сероконверсией (Studahl, 2003).
Первоначально о повышенном уровне заболеваемости грипп-ассоциированным энцефалитом/энцефалопатией было заявлено у японских детей. В одном исследовании у 89 детей со средним возрастом 3,8 лет, ни один из которых не получал аспирин, заболевание отмечалось в течение восьми сезонов гриппа (1994-2002 гг.) (Togashi et al., 2004). После короткого респираторного продромального периода у большинства пациентов быстро развилось коматозное состояние с (или без) судорогами; 37% умерли, 19% имели неврологические последствия. В образцах плазмы и ликвора у двоих пациентов, которые умерли от молниеносного течения болезни, отмечалось значительное повышение уровня интерлейкина-6 (ИЛ-6) и фактора некроза опухоли-α (ФНО-α).
При посмертном исследовании одного летального случая выявлен вазогенный отек мозга с генерализованной васкулопатией, подтверждая повреждение эндотелия сосудов, вероятно, за счет высокой активности цитокинов. Другие исследования показали повышенный уровень системных и ликворных цитокинов при гриппозном энцефалите (ИЛ-6 и ФНО-а), так же как увеличение цитохрома С, свидетельствующего о вторичной смерти клеток путем апоптоза в результате гиперцитокинемии (Hosoya et al., 2005, Nunoi et al., 2005). Наиболее высокий уровень отмечен у пациентов с летальным исходом.
2. Энцефалит птичьего гриппа. На сегодняшний день птичий грипп A (H5N1) возникает у небольшой группы лиц, обычно там, где имеется контакт с больными птицами (de Jong et al., 2006). Как и при тяжелой респираторной инфекции, возможно сочетанное поражение многих органов с комой, в большинстве случаев с летальным исходом.
3. Аденовирусный энцефалит. Чаще встречается у детей, обычно проявляясь в виде легкой простудной или гастроинтестинальной болезни. К более тяжелым осложнениям относятся дыхательная недостаточность, энцефалопатия и хронические последствия, включая облитерирующий бронхиолит и продолжительное повреждение ЦНС (Chuang et al., 2003). Аденовирус может быть причиной асептического менингита, однако некоторые штаммы, такие как аденовирус 7 типа, часто вызывают менингоэнцефалит с более тяжелым течением. Другие неврологические синдромы, связанные с аденовирусом — миелит, подострый очаговый аденовирусный энцефалит и Рейе-подобный синдром (Straussberg et al., 2001).
У детей с ослабленным иммунитетом аденовирус может быть причиной полиорганной недостаточности с энцефалитом, печеночной коагулопатией и смертью. Диагноз выставляется на основе изоляции вируса или определения антигенов в носоглоточном секрете или стуле, так же как определение ДНК методом ПЦР в спинномозговой жидкости.
Редкие проявления энцефалопатии возникали при ротавирусных гастроэнтеритах, но, вероятно, это не связано с проникновением вирусов в ткани ЦНС (Nakagomi и Nakagomi, 2005). Энцефалитные проявления с припадками и расстройствами сознания могут быть осложнением других невирусных диарейных заболеваний, включая энтеритные инфекции Shigella (Mulligan et al., 1992) и C. jejuni (Nasralla et al., 1993).
г) Постинфекционные энцефалиты. Постинфекционные энцефалиты, вероятно, самый распространенный тип острых энцефалитов в европейских странах. Поскольку ни в одном из этих случаев не обнаруживают вирус, они скорей всего не являются результатом прямого вирусного вторжения в ЦНС, а вероятно возникают благодаря ответу иммунной системы на инфекционный агент в тканях хозяина посредством механизмов, обсуждаемых в отдельной статье на сайте при остром диссеминированном энцефаломиелите (ADEM).
Большинство случаев постинфекционного энцефалита являются осложнением заболеваний, сопровождающихся экзантематозной сыпью. Однако многие случаи возникают вследствие недиагностированных инфекционных заболеваний. Частота постинфекционных энцефалитов оценивается приблизительно, так как во многих случаях не доступны данные патогенеза и механизма острой энцефалитной картины. Так, при свинке менингит возникает очень часто, но доказательства перивенозного энцефалита представлены лишь в некоторых случаях (Johnson, 1982а). В ряде случаев болезнь, предшествующая началу энцефалита, не диагностируется и не идентифицируется ни один вирус, даже ретроспективно. Диагноз вирусной инфекции основывается на клинических проявлениях и течении продромального периода.
Корь — наиболее частая причина экзантематозной сыпи; таким образом, заболеваемость энцефалитом будет зависеть от заболеваемости корью и уровня иммунизации против кори среди населения. Острый коревой энцефалит начинается через 6-8 дней после первых высыпаний и встречается в 1 из 1000 случаев (Johnson et al, 1984). Несмотря на вариабельность интенсивности, заболевание часто протекает тяжело, со смертельными исходами в 10% случаев и частыми осложнениями, включая припадки, двигательные нарушения и умственную отсталость. Трудности в обучении и поведенческие расстройства характерны для детей с очевидным полным выздоровлением. Описаны редкие случаи постинфекционного энцефалита вследствие вакцинации против кори, но их частота значительно меньше, чем энцефалиты, связанные с диким вирусом кори (Landrigan и Witte, 1973). Постинфекционный энцефалит, ассоциированный с пятой болезнью (парвовирус В19) и внезапной сыпью (HHV-6 и 7) встречается очень редко.
В странах с вакцинацией против кори, свинки и краснухи, rubella (коревая краснуха) в настоящее время является редким заболеванием и случаи острого краснушного энцефаломиелита, следовательно, крайне редки. Постинфекционный краснушный энцефалит — тяжелое заболевание со смертностью примерно в 20% случаев, возникающее в 1 из 5000 острых случаев краснухи. Может развиваться одновременно с сыпью или даже через неделю или позже.
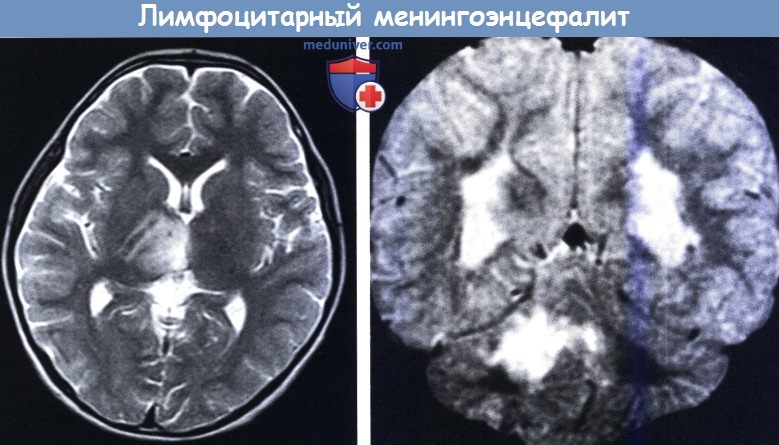
MPT (слева): патологический сигнал от правого таламуса и среднего мозга, вызванный параинфекционным лимфоцитарным менингоэнцефалитом.
12-последовательность (справа): более обширная зона интенсивного сигнала от правого полушария мозжечка и двусторонний интенсивный сигнал от супратенториального белого вещества полушарий (четырехлетняя девочка с мозжечковой атаксией с внезапным началом,
продолжающейся несколько недель, с легким ступором, который исчез через несколько дней).
1. Патология. Патогенез постинфекционного энцефалита имеет отличительные черты. Представлен множественными очагами перивенозной демиелинизации. Осевые цилиндры обычно лучше сохраняются, чем миелин. Определяются лейкоцитарные муфты вокруг вен и венул из мононуклеарных клеток, в демиелинизированных участках видны клетки микроглии и макрофаги.
2. Клинические проявления. Клинические проявления те же, что и при уже описанных типах энцефаломиелита. В большинстве случаев имеется внезапное начало с расстройствами сознания и припадками. Эти симптомы появляются в среднем через шесть дней (до 21 дня) после появления инфекции верхних дыхательных путей или экзантемы, в большинстве случаев у детей в возрасте старше двух лет. Могут быть представлены различные неврологические проявления, включая гемипарез, экстрапирамидные симптомы, атаксию, лицевые параличи, нистагм и поражение черепных нервов (Kennard и Swash, 1981; Marks et al, 1988). Результаты нейровизуализации могут быть отрицательными, а при МРТ обычно выявляются участки повышения сигнала преимущественно в белом веществе полушарий и иногда с вовлечением мозжечка. Характерны вовлечение зрительного бугра и базальных ганглиев. Течение заболевания варьирует от случая к случаю и зависит от причинных факторов. Уровень смертности низкий. Три четверти случаев протекают быстро, с выздоровлением в течение двух недель.
Другим вариантом постинфекционного энцефалита является острый геморрагический лейкоэнцефалит. Это фульминантное заболевание, которое характеризуется быстрой прогрессией очаговых неврологических симптомов и признаков, особенно гемиплегии, сопровождающейся беспокойством, комой и лихорадкой. Ликвор при этом ксантохромный в 20% случаев и показывает полиморфноядерный плеоцитоз. В периферической крови часто представлен выраженный лейкоцитоз. Возможно бифазное течение. Демиелинизирующие повреждения имеют геморрагический характер из-за некротизирующего ангиита венул и капилляров. В постановке диагноза может помочь КТ и МРТ, указывая на наличие больших гиподенсных участках иногда с геморрагическим компонентом (Watson et al., 1984, Huang et al., 1988). При некоторых случаях острого геморрагического лейкоэнцефалита удавалось выделить ДНК и РНК герпесвирусов, но до сих пор неясно, вовлекаются ли эти вирусы в патологический процесс (An et al., 2002).
Лечение постинфекционного энцефалита в основном такое же, как при всех острых энцефалитных заболеваниях. Значение стероидной терапии остается неясным, несмотря на весьма впечатляющее немедленное действие в отдельных случаях (Pasternak et al, 1980). В некоторых случаях применяли внутривенное введение иммуноглобулинов (Kleiman и Brunquell, 1995).
д) Энцефалит ствола мозга и мозжечка. При рентгенографии в случаях острого диссеминированного энцефалита может выявляться вовлечение ствола мозга. Ограниченное вовлечение ствола мозга не характерно и может встречаться при первичных энцефалитах (Kaplan и Koveleski, 1978; North et al., 1993; Duarte et al., 1994) и реже, при постинфекционных типах.
Среди клинических проявлений выделяют лихорадку, системные симптомы и асептический менингит вместе с симптомами и признаками дисфункции ствола головного мозга. Заметно поражение глазодвигательных нервов и нижней лицевой пары, что может сопровождаться заторможенностью и признаками вовлечения длинных нервных путей, что приводит к пирамидальным и мозжечковым проявлениям. Участие черепных нервов и атаксия могут имитировать синдром Миллера-Фишера, который некоторыми авторами рассматривается в качестве формы энцефалита ствола мозга. МРТ может продемонстрировать повышенный сигнал в ножках мозга, в мосте, мозжечке и продолговатом мозге (Ormerod et al., 1986, Hosoda et al., 1987) и энцефалит следует отличать от опухоли ствола мозга, абсцесса или других нейрохирургических проблем. Всегда следует помнить о возможности ромбэнцефалита, вызванного L. monocytogenes, при эффективности антибиотикотерапии (Frith et al., 1987).
е) Острый очаговый энцефалит. Острый очаговый энцефалит, поражающий ограниченный участок при инфекции коксаки-вирусом А9 (Roden et al., 1975) и ЕСНО-вирусом 25 (Peters et al., 1979), может привести к острой гемиплегии или гемихорее. Лакунарные повреждения в центральном сером веществе или внутренней капсуле могут быть результатом сосудистых инфарктов или очаговых церебритов.
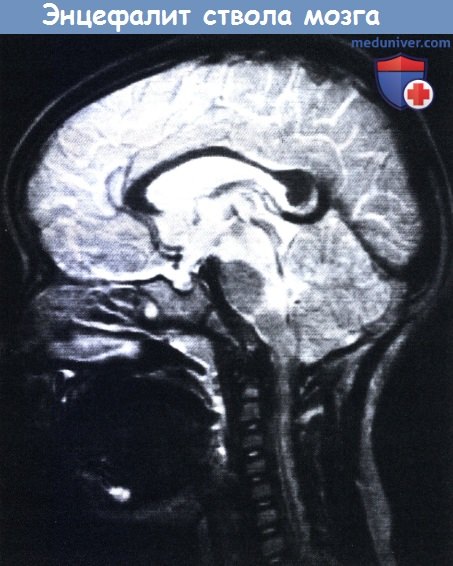
Энцефалит ствола мозга у четырехлетней девочки с клиникой ступора и множественными параличами черепных нервов.
При МРТ выявлено усиление сигнала от ножек мозга и дорсальной части моста.
При повторной МРТ через два месяца патологических изменений не обнаружено.
Осложнения острого бактериального менингита у новорожденного и детей
а) Васкулит представляет собой компонент патологического комплекса гнойного менингита. Он может привести к тромбозу вен или мелких и изредка крупных артерий с вторичными некрозами (Taft et al., 1986). Локализация ишемических очагов непостоянная, от четко отграниченных участков до диффузных некротических поражений, способных вызывать мультикистозную энцефаломаляцию. Ишемические повреждения встречаются и без тромбозов сосудов. Воспаление сосудистых стенок капилляров ЦНС может позволить микроорганизмам проникнуть в паренхиму мозга с появлением небольших очагов септических некрозов. Вероятно, такие некрозы дают начало абсцессам мозга, которые в редких случаях осложняют бактериальный менингит.
Васкулит шунтирующих вен также играет важную роль в генезе субдуральных кровоизлияний. Очаговая мозговая симптоматика, такая как гемиплегия или моноплегия, также являются следствием васкулита. Инфаркт в спинном мозге является необычным осложнением, связанным с вовлечением сосудов. Это было отмечено только в одном случае (Boothman et al., 1988). В случае появления двустороннего сенсорного или моторного дефицита в ходе течения бактериального менингита следует предположить инфаркт спинного мозга (Glista et al., 1980). Другие необычные неврологические симптомы включают в себя двигательные расстройства (Burstein и Breningstall, 1986), дисфункцию гипоталамуса и центральный несахарный диабет (Greger et al., 1986). Нейровизуализация позволяет тонкую оценку типа и локализации соответствующих поражений. Они обычно представлены участками пониженной плотности с периартериальной или более широкой локализацией. Некоторые поражения могут содержать геморрагический компонент.
Очаговая мозговая симптоматика, такая как паралич III, VI или реже VII черепных нервов, встречается при пересечении воспаленных лептоменингеальных пространств. Такие параличи обычно возникают как следствие перенесенного менингита. Ранее сообщалось об опсоклонусе (Rivner et al., 1982).
Припадки, которые встречаются у 30-40% детей, страдающих острым бактериальным менингитом, могут быть вторичными в связи с лихорадкой или возбуждением мозга при их генерализации и развитии на ранних стадиях заболевания. Парциальные припадки из-за локализованного поражения полушарий, как правило, развиваются в результате васкулита. В некоторых случаях развивается эпилептический статус, требующий незамедлительного лечения для предотвращения стойких повреждений.
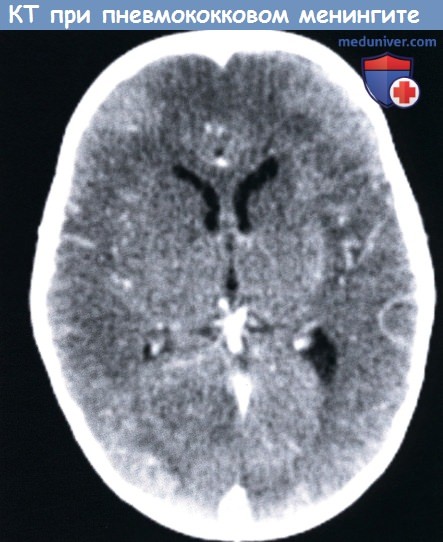
КТ с контрастным усилением у десятимесячного мальчика с пневмококковым менингитом: мозговой инфаркт вызванный васкулопатией,
небольшая левосторонняя субдуральная эмпиема и тромбоз заднего саггитального синуса.
б) Субдуральные кровоизлияния все больше признаются в качестве осложнений острого бактериального менингита и встречаются у 20-50% больных детей, но обычно в виде ограниченного слоя и объема клинически они малозначимы (Syrogiannopoulos et al., 1986, Cabral et al., 1987). Большинство кровоизлияний локализуются с обеих сторон над лобно-теменными областями. Субдуральная жидкость редко содержит кровь, но имеет непропорционально высокое соотношение альбумина с глобулином (Rabe et al., 1968). Постоянная или рецидивирующая лихорадка, очаговая неврологическая симптоматика и устойчиво положительные культуры СМЖ, вероятно, более тесно связаны с повреждениями коры, чем с наличием кровоизлияний (Syrogiannopoulos et al., 1986; Snedeker et al., 1990). Массивные кровоизлияния, сопровождающиеся увеличением окружности головы или повышением ВЧД, встречаются редко, но требуют выполнения дренирования.
Большинство субдуральных скоплений разрешается самостоятельно. Snedeker et al. (1990) обнаружили, что пациенты с кровоизлияниями более склонны к неврологическим расстройствам и судорогам на протяжении острого периода заболевания, но потеря слуха, приступы и задержка развития не встречались с большей частотой при последующем наблюдении. Субдуральная эмпиема является редкой (Jacobson и Farmer, 1981). Эмпиема часто характеризуется сохранением лихорадки и симптомов инфекции и признаков, связанных с очаговой симптоматикой, такой как судороги и гемиплегии. Диагноз устанавливается на основании методов нейровизуализации, которые показывают скопления вне ткани мозга с периферическим усилением сигнала. Диффузионно-взвешенные изображения (ДВИ) оказались эффективными для дифференциальной диагностики кровоизлияний и эмпиемы (Hunter и Morriss, 2003).
в) Повышенное внутричерепное давление (ВЧД) тяжелой степени является серьезным осложнением бактериального менингита и может возникнуть в результате разных механизмов: гидроцефалия из-за измененной абсорбции СМЖ или нарушенного тока, или в связи с отеком ткани мозга. Острая гидроцефалия вызвана повышенной резистентностью к циркуляции и резорбции ликвора из-за наличия тонкого лептоменингеального экссудата в базальных цистернах или по конвекситальной поверхности мозга вблизи пахионовых грануляций, или вследствие вентрикулита с обструкцией водопровода. Это обычно преходящее явление, но может привести к возникновению поздней гидроцефалии, если разовьется обширный менингеальный фиброз. Отек мозга., очевидно, происходит в результате нескольких механизмов. Они включают в себя цитотоксический отек, ускоренный гибелью клеток из-за инфекции, вазогенный отек из-за увеличенной капиллярной проницаемости, связанной с воспалительным ответом на инфекционный процесс, и интерстициальный отек при нарушении обычной резорбции СМЖ. SIADH может встречаться с острым бактериальным менингитом (Kaplan и Feigin, 1978) и приводить к гипонатриемии и гипотонии внеклеточной жидкости, усугубляя отек мозга.
Клинические проявления высокого ВЧД не всегда могут быть очевидны. Они включают снижение уровня сознания, головную боль и рвоту, напряжение родничка и расхождение швов, патологический зрачковый ответ и гипертензию с брадикардией (рефлекс Кушинга). Отек сосочка зрительного нерва встречается редко, особенно на ранних стадиях. Компьютерная томография может выявить исчезновение дифференцировки на серое и белое вещество, сдавление желудочков и борозд и уменьшенные базальные цистерны. МРТ может показать набухание извилин, а ДВИ поможет при различении цитотоксического отека (ограниченное распространение) от вазогенного отека. Мониторинг ВЧД может быть неотъемлемой частью лечения в случаях выраженной или устойчивой внутричерепной гипертензии (Goitein et al., 1983; Minns et al., 1989). Лечение заключается в фиксации головного конца кровати с подъемом, примерно на 30° и назначении маннитола или других гиперосмолярных веществ (для уменьшения цитотоксического отека). Более активные меры описаны в отдельной статье на сайте. Внутричерепная гипертензия связана с уменьшением мозговой перфузии и сниженной скоростью кровотока в мозге (McMenamin и Volpe, 1984), так что необходимо избегать даже незначительных эпизодов системной гипотонии, способных приводить к серьезным последствиям (Kaplan и Fishman, 1988).
в) Вентрикулиты почти постоянно встречаются у новорожденных детей с менингитом, но сравнительно редки у детей старшего возраста. Когда вентрикулит сопровождается стенозом сильвиева водопровода, инфекция становится ограниченной (пиоцефалия) и может проявляться как абсцесс мозга. В большинстве случаев диагноз вентрикулита ставится по устойчиво положительным культурам ликвора с наличием или без клинических проявлений. Сканирование мозга может позволить определить вентрикулит с аномальным расширением желудочков мозга и отеком прилежащих перивентрикулярных областей белого вещества. В полостях желудочков может появляться взвесь (Fukui et al., 2001). Вентрикулит может отреагировать на высокие дозы парентеральных антибиотиков, но может потребоваться местное лечение и дренирование. При отсроченном лечении у выживших развивается склонность к гидроцефалии.
Устойчивая лихорадка и другие септические осложнения являются результатом одновременной бактериемии. Они включают септический артрит, перикардит, пневмонию, эндофтальмит и гипопион (Kaplan и Fishman, 1988). Артрит, появляющийся через 5-7 дней антибиотикотерапии, вероятно, опосредован иммунными механизмами и часто реагирует на противовоспалительные средства (Rush et al., 1986). В тяжелых случаях могут наблюдаться гастроинтестинальное кровотечение, анемия и диссеминированное внутрисосудистое свертывание, особенно, но не исключительно при менингококковом менингите. В 13% случаев лихорадка продолжается 10 дней и более, особенно при пневмококковом менингите, и вторично рецидивирует у 16% пациентов (Lin et ah, 1984). Лихорадка может быть связана с сохранением очагов воспаления, поверхностным тромбофлебитом из-за внутривенных инфузий, нозокомиальных инфекций или септических или асептических абсцессов. Чаще всего причина не выявляется. В таких случаях показана люмбальная пункция. Если ребенок на вид здоров и показатели СМЖ приближаются к нормальным, антимикробная терапия может быть прекращена в обычные сроки.
МРТ в Т1 -режиме: билатеральные значительные экстрааксиальные скопления,
преимущественно в субдуральном пространстве, у ребенка с пневмококковым менингитом. MPT до контрастирования (слева) и после контрастирования (справа):
вентрикулит и вторичная гидроцефалия как осложнение двустороннего менингоэнцефалита.
г) Неврологические осложнения. Неврологические осложнения затрагивают почти половину пациентов, перенесших менингит, и даже у лиц с нормальными познавательными способностями в сравнении с бывшим ранее качество жизни значительно снижается. Наиболее распространенными проблемами, наблюдающимися после менингита, являются трудности с обучением и нейромоторные расстройства, потеря слуха, эпилепсия, речевые и языковые проблемы, рубцы (особенно после менингококковой инфекции), нарушения зрения и заболевания глаз, и нарушения поведения. Результаты исследований сильно варьируют, также зависящие от этиологии микроорганизмов.
Тяжелый дефицит обучения и нейромоторный дефицит обнаружены у 5-10% детей (Grimwood et ah, 1995, 2000; Bedford et ah, 2001), перенесших бактериальный менингит, немного хуже последствия среди новорожденных (11%) (Stevens et ah, 2003) и в развивающихся странах. Подавляющее большинство этих детей обучаются по специальным программам или посещают специальные школы. Эти дети с более высокой частотой осложнений имеют худший исход. Существуют некоторые расхождения между результатами различных исследований.
Feldman и Michaels (1988) сообщили, что успехи в школьном обучении 10-12-летних детей после гемофильного менингита (Н. influenzae) не имели значимых отличий от их сибсов, не отмечено неспособности к обучению, дефицита внимания или поведенческих отклонений. Pomeroy et ah (1990) и Taylor et ah (1990) также обнаружили более низкий уровень стойких осложнений (всего примерно 14%) и лишь 1% и 4% пациентов соответственно стали тяжелыми инвалидами. Baraffet ah, (1993) проанализировали исходы у 4920 детей, перенесших менингит, в 45 опубликованных работах после 1955 г. Из этих детей 1602 ребенка были включены в 19 проспективных исследований, проведенных в развитых странах, у 4,2% были выявлены расстройства обучения или умственная отсталость; у 3,5% наблюдались мышечные спазмы или парезы; у 4,2% судороги; у 16,4% отмечался минимум один основной неблагоприятный исход, включая интеллектуальные осложнения, неврологический дефицит, судороги или глухоту. Различные возбудители были связаны с разными исходами; худшие исходы наблюдались у перенесших пневмококковый менингит, 15,3% развившихся осложнений по сравнению с 7,5% у детей с менингитами, вызванными N. meningitidis и 3,8% с H. influenzae. Grimwood et ah (1995) исследовали 158 детей, выживших после менингита в период между 1983 и 1986 годами (74% с H. influenzae тип В): в 8,5% случаев дефицит был значительным (IQ
Нейросенсорная тугоухость среднетяжелой и тяжелой степени встречается у 10% детей с менингитом (Pomeroy et ah, 1990; Taylor et ah, 1990; BarafF et ah, 1993) и является двусторонней в 4-5% случаев. Потеря слуха, как полагают, развивается в результате лабиринтита, предположительно, в связи с распространением воспаления из субарахноидального пространства через водопровод улитки (Kaplan et ah, 1981;Eaveyetah, 1985).Риск развития глухоты повышается, если концентрация глюкозы в ликворе при госпитализации менее 1,1 ммоль/л (Dodge et ah, 1984), при судорогах наблюдавшихся до поступления и если стерилизация СМЖ запаздывает. Лечение цефуроксимом связано с задержкой стерилизации ликвора по сравнению с цефтриаксоном, и это могло повлиять на ранние испытания дексаметазона (Schaad et ah, 1990; van de Beek et ah, 2007). Глухота, видимо, появляется рано при менингите. Это трудно обнаружить клинически, поэтому систематическая оценка слуха должна проводиться до выписки из стационара по вызванной при аудиометрии реакции (Vienny et ah, 1984; Cohen et ah, 1988).
Повторное обследование рекомендовано после выписки, если отклонения выявлялись при первоначальной оценке. Ранние вызванные реакции могут быть с временными изменениями примерно в 20% случаев, с восстановлением за 1-2 месяца (Vienny et al., 1984). Тугоухость не связана с возрастом пациентов и продолжительностью заболевания до госпитализации, таким образом, маловероятно ее предотвращение при постановке раннего диагноза. Использование дексаметазона в лечении уменьшает частоту нарушения слуха. Глухота чаще отмечается у детей с атаксией, но встречается и при ее отсутствии у большинства пациентов. Атаксия, по всей вероятности, имеет вестибулярное происхождение, хотя в некоторых случаях возможны дисфункции мозжечка (Kaplan et al., 1981). Практически все пациенты в состоянии компенсировать дефицит баланса за несколько недель и месяцев.
Стойкая эпилепсия встречается у 2-5% пациентов (Pomeroy et al., 1990; Taylor et al., 1990; Baraff et al., 1993). Она может быть изолированной, но часто связана с трудностями в обучении и другими неврологическими осложнениями разной степени тяжести. Такие осложнения являются следствием паренхиматозных изменений в результате прямого или токсического воздействия патогенных микроорганизмов, васкулитов, и возможно, гипоксии и повышенного ВЧД.
Хроническая гидроцефалия — нетипичное последствие острого детского бактериального менингита. Она вызывается менингеальным фиброзом базальных цистерн или конвекситальной поверхности мозга, или стенозом сильвиева водопровода в результате гранулематозного эпендиматита. Хроническая гидроцефалия может быть следствием ранней обструктивной гидроцефалии. Чаще всего она развивается незаметно, оставаясь нераспознанной в течение недель и месяцев. Поэтому после перенесенного менингита у новорожденных показано систематическое ультразвуковое обследование ЦНС, так как расширение желудочков может развиться задолго до увеличения окружности головы. Ведение на ранних стадиях осуществляется путем внешнего дренажа с последующим шунтированием.
Другие неврологические осложнения включают гемиплегию, тетраплегию и слабость в конечностях, которые встречаются у 1 -4% пациентов. Слепота вследствие гнойного менингита развивается редко. Это может быть связано с внутриглазной патологией, с невритом глазного нерва или иметь кортикальное происхождение.


Девять месяцев счастья
История Дианы Пестовой из Дальнегорска начиналась счастливо, как и у большинства будущих мамочек. Волнение, постановка на учет в ЖК по месту жительства, анализы, скрининги и, в целом отлично протекающая беременность, никаких нареканий врачей по поводу здоровья малыша. Опасение гинеколога, вызвало состояние самой роженицы, которая не так давно перенесла несколько операций из-за гангренозного аппендицита с перитонитом. Плюс ко всему еще до зачатия у девушки лопнула киста, повредив один из яичников. Вердикт доктора был однозначный – кесарево.
– Всю беременность чувствовала себя отлично. На сохранении я не лежала, один раз предложили, примерно на сроке 6 месяцев и то, потому что так нужно для отчетности, а не по состоянию здоровья. Я оформилась в дневной стационар. На плановую госпитализацию и подготовку к родам попала, когда срок был около 40 недель, – вспоминает Диана.
Что-то пошло не так
В полдень пациентке поставили капельницу, вызывающую роды (предположительно с окситоцином), что спровоцировало частые схватки. Однако в момент, когда малыш уже находился в родовых путях, у ребенка стало пропадать сердцебиение, да и шел Сережа боком. Медики приняли решение применить вакуум, к тому моменту у Дианы была уже слабая родовая деятельность.
– Сына вытащили с помощью вакуум-экстракции за шею. Он не дышал, был весь зелено-синий. Лишь после того, как Сережку забрали детские реаниматологи, мы услышали первый крик. Родился весом 2900, на ночь положили под лампу, с утра он уже был со мной,– отметила девушка.

Это можно было предотвратить
В роддоме мама с новорожденным сынишкой пробыли 4 дня. Ребенку взяли все необходимые анализы и поставили положенные прививки (БЦЖ и от гепатита В). При этом девушка уверяет, что согласие на процедуру врачи принесли ей после того, как ввели вакцину. Малышу надели воротник Шанца, объясняя, что снимать его можно только при купании, а нужен он, чтобы мальчик хорошо держал голову, ведь вытаскивали кроху вакуумом.

После выписки из роддома ребенку купили новый воротник Шанца, который, как оказалось, вообще не стоило носить. Фото: предоставлено семьей.
– Выписали нас, как и всех на 4-ый день, при этом о возможных проблемах никто не сказал даже слова. Мы и подумать не могли, что нас ждет дальше, – рассказывает со слезами молодая мама.
Приехав домой, семья отправилась к неврологу, врач заверила, что все в порядке, все рефлексы в норме. Не ставила под сомнение здоровье Сережи и педиатр во время плановых осмотров маленького пациента. За три месяца лишь у массажистки из детской поликлиники появились вопросы, нарекание вызвал воротник. Женщина отметила, что его вообще нельзя было носить, ведь мышцы не могли нормально укрепляться. Медотводов у грудничка не было. Мальчику делали все прививки, в соответствии с рекомендациями врачей и утвержденным календарем, однако после одной из них ребенок поник.
– Мы пришли домой и Сережа просто повис. Если раньше он пытался переворачиваться и почти научился держать голову, то после похода в больницу, ребенка словно подменили. Испугавшись, я позвонила в поликлинику, но медсестра меня заверила, что это лишь реакция на прививку.
Страшный диагноз
– Некоторые врачи говорили, что ребенок очень тяжелый и вообще ему не помочь. После МРТ и вовсе заверили, что мозг в плохом состоянии. Но я уверена, что интеллектуально Сережа практически не пострадал, он очень развитый, понимает обращенную речь, многое запоминает на лету, единственное плохо разговаривает.

Шанс на нормальную жизнь

Четвертый курс реабилитации в Поднебесной, начался в этом году, в конце октября. В этот раз свой день рождения в клинике отпраздновала мама маленького пациента. Диана уверена, что ее сын не безнадежен и сможет преодолеть все трудности. Веру мамы укрепляют старания мальчика на занятиях и успехи в приобретении новых навыков, так необходимых для обычной жизни в обществе.

Специалисты из Китая дают положительные прогнозы по поводу состояния Сережи. Фото: предоставлено семьей
Как помочь?
Семья живет небогато, папа малыша недавно уволился с работы в Якутии. В настоящее время он устраивается на должность машиниста бульдозера в Приморье, чтобы быть ближе к жене и ребенку. Диана из-за проблем с сыном не может выйти на работу, поэтому материальное положение оставляет желать лучшего. Деньги на очередную поездку в КНР искали буквально всем миром. Благодаря неравнодушным людям, в сердцах которых нашла отклик история Сережи, удалось собрать около 400 тысяч рублей, а требуется – 762.
– Наш сбор так и не закрыт, но мы верим, что невозможное возможно. Пожалуйста, не бросайте нас. Мы прошли огромный путь, нам просто нельзя сдаваться,– обратилась к читателям Диана.
Читайте также:

