Сахарный диабет из за трихомонад
Обновлено: 07.05.2024
Трихомониаз — инфекционное урогенитальное заболевание, которое при отсутствии своевременного лечения оборачивается серьезными осложнениями. В основном эту болезнь находят у девушек и женщин, потому что у мужчин симптомы проявляются меньше, а могут и вовсе не проявиться. Также в медицинской статистике играет роль редкое посещение мужчинами урологов с профилактическими целями. Болезнь легко хронизируется и грозит осложнениями.
Пути заражения и особенности болезни
Трихомониаз передается половым путем при оральных, вагинальных или анальных контактах. Провоцирует болезнь одноклеточный анаэробный паразит (не нуждается в воздухе для жизни). В год по всей планете фиксируют около 170 млн случаев болезни.
Бытовой путь не исключен, но это крайне редкие случаи. Заражение может произойти через мочалки, постельное белье и т.п. в очень и очень редких случаях. Чтобы трихомонада начала множиться в половых путях, нужно, чтобы рН среда во влагалище была от 5,5 до 6,6.
Причины трихомониаза у женщин:
- месячные и их конец (поскольку в этот период кислотность влагалища изменена)
- роды и аборты
- половые акты (происходит всасывание возбудителя в матку на пике удовольствия женщины)
Формы
Существует три формы:
- свежая
- хроническая
- носительство
К первой относится не только острая форма, но и с малым количеством симптомов. Когда болезнь хронизируется, симптомы проявляются слабо, это происходит в основном через 2 месяца через заражения. Носительство исключает появление симптомов, но возбудитель обнаруживается при исследовании белей из влагалища.
Примерно у десяти процентов зараженных болезнь протекает одна. Но в большинстве случаев также обнаруживают:
Трихомонады поглощают внутрь себя возбудителей других болезней. Носительство встречается в 2-41 случаях из 100, что зависит от состояния иммунных сил организма.
Диагностика
Для подтверждения диагноза проводят микроскопическое исследование мазка без окраски, а также микроскопию с окраской (методом Романовского-Гимзе, с окраской метиленовым синим, по Граму). актуален посев материала на питательную среду для выявления возбудителя, РИФА и ПЦР. Одним методом можно не обнаружить возбудителя, потому лучше применять сразу несколько.
Первые симптомы
От заражения до проявления первых симптомов проходит от 4 до 14 суток. Признаки болезни будут зависеть от изначальной зоны заражения. В основном происходят патологические процессы во влагалище, на шейке матки и в мочеиспускательном канале. Из влагалища начинаются желтоватые или зелено-белые выделения в большом количестве, что называется белями в медицине. Бели пенятся и неприятно пахнут. Если кроме трихомониаза у женщин присутствует и гарднереллез, то бели неприятно пахнут рыбой.
Часто трихомониаз соседствует с диспареунией, появляются боли при половом акте. Если возбудитель внедрился в мочеиспускательный канал, то при хождении в туалет по маленькому будут неприятные ощущения. К тому же, будет часто хотеться в туалет. В таких случаях врачи диагностируют уретрит.
Симптомы хронического трихомониаза
Хроническая форма возникает, если не лечить трихомониаз у женщин вскоре после заражения. Также хроническая форма может иметь место, если лечение больной или ее постоянного полового партнера проводилось в недостаточной мере. Болезнь протекает долго, периодически обостряясь.
- снижение функции яичников
- снижение защитные сил организма при излишнем охлаждении, простудных заболеваниях и т.п.
- алкогольные напитки
- половые контакты
- критические дни
- отсутствие ежедневного подмывания и ношение грязного белья
- редкая смена прокладок и тампонов и пр.
Симптомы вне обострения выражены слабо. При рецидиве белей становится больше, во время коитуса возникают неприятные ощущения. Симптомы обострения хронической фазы трихомониаза аналогичные таковым при острой форме болезни.
Чем грозит болезнь?
Вероятные осложнения трихомониаза, протекающего в хронической форме:
- онкология шейки матки
- осложнения беременности (хорионамнионит, раннее излитие вод, выкидыш и т. д.)
- половые расстройства
- непроходимость маточных труб
- хроническое воспаление придатков матки, что ведет к бесплодию
Трихомониаз повышает риск таких заболеваний:
- рак половых органов у женщин
- аллергии
- сахарный диабет
Лечение
Лечение назначают не только пациентки, но и ее половому партнеру, даже если у мужчины признаки отсутствуют. На время лечения нужно исключить из рациона любые алкогольные напитки и острые продукты. Половые акты также не рекомендованы во время лечения, чтобы больной партнер заново не заразил выздоровевшего.
Самолечение может привести к крайне негативным последствиям. Потому обязательны такие моменты как визит к опытному врачу и сдача необходимых анализов, которые на сегодня довольно дорогостоящие. Лечение направлено на ликвидацию анаэробного возбудителя. Назначают 5-нитроимидазолы:
Лекарства от трихомонад актуальны, если совмещать оральный прием таблеток и местное лечение (вагинальные мази и гели). Актуально применение свечей на протяжении от 7 до 10 дней:
Если человеку противопоказаны таблетки от трихомониаза, то врач прописывает свечи Осарцид или Оосарбон, в которых действующие вещества осарсол и трептоцид. Схема лечения может отличаться в каждом случае, это одна из причин, почему только врач может назначить лечение, и нельзя лечиться самостоятельно на основе информации из интернета.
Лечение хронической формы болезни почти такое же, как острой. Применяют не только препараты, убивающие возбудителя, но также иммуностимуляторы, адаптогены и витамины. После того, как лечение пройдено, нужно сдавать анализы три раза после каждых месячных (3 месяца).
Профилактика
Профилактические меры аналогичные таковым при всех ЗППП. Важно иметь одного полового партнера, это сводит к минимуму риски заражения. Ведь вы, вступая в половой акт, скорее всего, не будете проверять справу от врача у партнера. Если же вы постоянно спите с одним мужчиной, вам двоим лучше сдать анализы на ЗППП, чтобы прояснить ситуацию.
При коитусах лучше каждый раз применять презерватив. Один презерватив используется один раз, не больше. Нельзя снимать его и снова надевать. Соблюдайте правила интимной гигиены. Ни в коем случаев не носите нижнее белье других людей. Общественные полотенца на пляже и в спортклубах лучше не использовать.
Два раза в год ходите к гинекологу на профилактический осмотр. Если у вас был незащищенный коитус, лучше применять Бетадин или Мирамистин, чтобы предотвратить болезни, передающиеся половым путем. Если на протяжении 1-2 часов после незащищенного акта вы обработаете одним из этих препаратов влагалище и наружные половые органы, то риск заражения будет ниже на 70 процентов. Во влагалище нужно ввести 5 мл раствора Мирамистина или Бетадина (применяя урологическую насадку). Также можно сделать вместо этого спринцевание слабым раствором марганцовки, но не превышайте концентрацию, потому что можно получить ожог влагалища.
После незащищенных половых актов обработайте половые органы снаружи Мирамистином или Хлоргексидином. Это не дает 100%-й защиты от половых инфекций, в том числе, от трихомониаза. Потому лучше предохраняться правильно.
После выздоровления стойкого иммунитета нет. Потому вы рискуете пролечиться, а потом снова заразиться. Если во время лечения вы будете употреблять алкоголь, то может возникнуть тошнота и даже рвота. Лечение суппозиториями при менструации лучше не проводить. Начинайте ставить свечи, когда выделения крови из половых органов кончатся. Трихомониаз у беременных подлежит обязательному лучению. Если беременность желанная, то делать аборт не нужно.
В настоящее время сахарный диабет (СД) является одним из приорететных направлений современной эндокринологии, а численность больных данным заболеванием составляет 177 млн человек [1, 3]. Причем основная часть больных (90 %) - это пациенты с СД 2 типа. Немногим менее чем за 20 лет число лиц, страдающих этим заболеванием, в мире увеличилось в 6 раз. Согласно прогнозам при сохранении таких темпов роста к 2010 г. численность таких больных на планете достигнет 221 млн человек, а к 2025 г. СД предположительно будут иметь уже более 300 млн человек. Это означает, что к 2025 г. распространенность СД в экономически развитых странах составит 7,6 %, в развивающихся - 4,9 % [2, 4].
В связи с тем что СД 2 типа часто не диагностируется в течение длительного времени, предполагается, что его фактическая распространенность в два-три раза превышает регистрируемую. В исследовании Australian Diabetes, Obesity and Lifestyle Study (Aus Diab) показано, что на каждый диагностированный случай СД 2 типа приходится один недиагностированный. Третье национальное исследование здоровья и питания (NHANES III), проведенное в США, также выявило высокий уровень распространенности недиагностированного СД 2 типа среди населения - в среднем он составляет 2,7 %, а среди мужчин и женщин в возрасте 50-59 лет - 3,3 % и 5,8 % соответственно 5.
Одним из ранних и первых признаков нарушений углеводного обмена у женщин старшей возрастной группы являются жалобы на так называемый диабетический вульвит - ранний маркёр верификации и декомпенсации нарушений углеводного обмена [7].
Под диабетическим вульвитом (ДВ) принято понимать острое или хроническое воспаление слизистой преддверия влагалища, вульвы, а также наружных половых органов, связанное с декомпенсацией углеводного обмена и проявляющееся на фоне атрофических изменений слизистой урогенитального тракта, связанных с длительным эстрогенодефицитом (О.Р. Григорян, 2004). Важно отметить, что не всегда эстрогенодефициту принадлежит главенствующая роль. Чаще всего для развития данного заболевания достаточно лишь внезапного или длительного повышения уровня сахара в крови.
ДВ может быть острым и хроническим; неосложнённым и осложнённым (эрозивный, язвенный, язвенно-некротический). Для него характерны все 5 классических признаков воспаления: гиперемия, отёчность, боль, локальное повышение температуры окружающих тканей, нарушение функции (диспареуния, частое мочеиспускание и т. д.) [9, 10].
Основными методами объективной диагностики являются: общий осмотр, цитологическое исследование, определение рН влагалищного содержимого, расширенное кольпоскопическое исследование (Ж.Т. Есефидзе, 2001), микробиологическое исследование [8].
Цель исследования - определить зависимость уровня рН, зрелости влагалищного эпителия, индекса вагинального здоровья от длительности основного заболевания у женщин с нарушениями углеводного обмена в период пери- и постменопаузы. Оценить клиническую эффективность препарата "Сафорель" (Франция) в лечении "диабетического вульвита" у данной категории больных.
Материалы и методы исследования
За период 1997-2006 гг. в клинике ГУ ЭНЦ РАМН (дир. - академик РАН и РАМН И.И. Дедов) было обследовано 1352 женщины с нарушениями углеводного обмена, находящиеся в фазе пери- и постменопаузы и давшие согласие на участие в исследовании. Возраст пациенток составил от 40 до 65 лет (средний возраст - 54,3 ± 7,8 лет). В фазе перименопаузы находились 636 (47,1 %) пациенток (средний возраст - 48,7 ± 4,5 лет); в фазе постменопаузы - 716 (52,9 %) женщин в возрасте 55-58 лет (средний возраст - 58,2 ± 3,7 лет). СД 1 типа страдали 451 (33,3 %) женщина. Из них 296 (66 %) пациенток находились в фазе перименопаузы; а 155 (44,0 %) - в постменопаузальной фазе. СД 2 типа был верифицирован у 620 (45,8 %) женщин. В фазе перименопаузы находились 274 (44 %) женщины; в фазе постменопаузы - 346 (66 %) пациенток. НТГ была выявлена у 281 (20,8 %) женщины. Из них 136 (48,3 %) пациенток находились в фазе перименопаузы, а 145 (51,7 %) - в постменопаузальной фазе.
У всех больных изучалась вагинальная микробиология с предварительным исключением ИППП; кольпоцитологические методы: определение зрелости вагинального эпителия, подсчёт индекса вагинального здоровья, изучение вагинального микроценоза (Ж.Т. Есефидзе, 2001).
Пятнадцати женщинам в фазе постменопаузы и диагностированным острым диабетическим вульвитом помимо строгой компенсации уровня гликемии в течение суток было предложено лечение препаратом "Сафорель" (Франция) два раза в день.
Пятнадцати женщинам группы контроля с целью лечения диабетического вульвита была предложена только строгая компенсация основного заболевания и традиционные мылосодержащие средства для интимной гигиены.
Результаты исследования
При обследовании 214 пациенток с СД 1 типа в возрасте 56,3 ± 10,7 лет и 356 женщин с СД 2 типа в возрасте 52,6 ± 8,9 лет жалобы на сухость, зуд и жжение во влагалище предъявляли 209 (97,6 %) и 341 (95,7 %) пациентка соответственно. На диспареунию жаловались 198 (92,5 %) женщин с СД 1 типа и 314 (88,2 %) пациенток с СД 2 типа; на рецидивирующие выделения из наружных половых органов (не кровянистого характера) - 143 (66,8 %) и 186 (52,2 %) женщин соответственно. Опущение стенок влагалища 0-II степени выявлялось у 21 (9,8 %) женщины с СД 1 типа и у 286 (80,3 %) пациенток с СД 2 типа.
Зависимость уровня рН, зрелости влагалищного эпителия, индекса вагинального здоровья от длительности основного заболевания у женщин с СД 1 и 2 типа представлены в табл. 1 и 2.
Таблица 1. Зависимость уровня рН, зрелости влагалищного эпителия, индекса вагинального здоровья от длительности основного заболевания у женщин с СД 1 типа
Таблица 2. Зависимость уровня рН, зрелости влагалищного эпителия, индекса вагинального здоровья от длительности основного заболевания у женщин с СД 2 типа
Анализируя данные, представленные в табл. 1-3, были выявлены прямые корреляционные зависимости между длительностью СД и рН влагалищного содержимого (г = 0,45; г = 0,48 соответственно, р
Сравнительный анализ рН, зрелости влагалищного эпителия, индекса вагинального здоровья в зависимости от уровня HbAlc в изученных группах женщин представлен в табл. 3.
Таблица 3. Сравнительный анализ вышеперечисленных показателей в зависимости от уровня HbAlc в изученных группах женщин
Анализируя данные микробиологической диагностики в группе женщин с клиническими проявлениями атрофического вагинита, было выявлено, что из 570 женщин "условно нормоценоз" (Ж.Т. Есифидзе, 2001) имели лишь 112 (19,6 %) пациенток с СД (для здоровых - 43 %). Бактериальный вагиноз - 62 (10,8 %) пациентки (для здоровых - 15 %); а атрофический кольпит - 228 (40 %) женщин (для здоровых - 1 %).
В связи с жалобами больных на зуд и жжение в области наружных половых органов в сочетании со специфическими клиническими проявлениями со стороны урогенитального тракта, мы использовали нозологическое понятие "диабетический вульвит", который имел прямую корреляционную зависимость от уровня HbAlc, представленную в табл. 4.
Таблица 4. Зависимость клинических проявлений диабетического вульвита от уровня HbAlc (n = 570)
| Уровень HbAlc, % | Количество женщин с признаками диабетического вульвита | |
| Абсолютное, n | Относительное,% | |
| I гр.: ниже 7,5 (n - 236) | 2 | 0.8 |
| II гр.:от 7,5 до 9 (n = 203) | 176* | 86,6 |
| III гр.: от 9 и выше (n = 131) | 120* | 91,6 |
Клинически заболевание проявлялось зудом и жжением в области наружных половых органов (95 % пациенток). При гинекологическом исследовании выявлялись: гиперемия (93 %); отёчность (90 %); реже - микроэрозии и трещины (26 % и 41 % соответственно). У 78 % больных ДВ приводил к временному снижению трудоспособности.
Как уже было сказано выше, 15 женщинам основной группы с верифицированным острым диабетическим вульвитом помимо строгой компенсации углеводного обмена и санации влагалища для интимной гигиены было предложено моющее средство "Сафорель" (Франция).
Моющий раствор "Сафорель", являясь синдетом (средством, не содержащим мыла), препятствует бактериальной пролиферации, оказывает бактериостатическое воздействие на Pseudomonas aeniginosa, гонококки, стафилококки, Escherichia coli. "Сафорель" также обладает противогрибковыми свойствами.
"Сафорель" применялся два раза в день (утром и вечером) в течение 7 дней. Необходимо отметить, что мягкое моющее средство "Сафорель" применяется для интимной и общей гигиены и содержит в своём составе экстракт репейника, хлорид натрия, гидроксид натрия, каприловыс глицериды и т. д. Данное средство служит для ухода за чувствительной и раздражённой кожей и слизистыми, а также используется как вспомогательное средство при состояниях, сопровождающихся зудом, сухостью кожи и слизистых наружных половых органов. За счёт гипоаллергенной формулы "Сафорель" очищает и успокаивает кожу, снимает раздражение, обладает противозудным действием, подавляет развитие грибковой инфекции, а также не сушит кожу. Данные о влиянии препарата "Сафорель" у женщин основной группы представлены в табл. 5-6.
Как видно из табл. 5-6, у всех 15 пациенток основной группы (100 %) через 7 дней использования препарата "Сафорель" и местного противовоспалительного лечения (Тержинан) уровень рН снизился в среднем на 30 %; значение зрелости влагалищного эпителия повысилось на 15-25 %; а индекс вагинального здоровья в подгруппах женщин с декомпенсацией основного заболевания увеличился на 40-50 %. У пациенток этой группы значительно уменьшился, вплоть до полного исчезновения, зуд, боль, неприятные ощущения в области вульвы, что положительно отразилось на психологическом состоянии женщин.
Таким образом, специфические клинические проявления со стороны урогенитального тракта у женщин с СД имеют прямую корреляционную зависимость со степенью компенсации углеводного обмена, а ДВ является следствием и ранним маркёром декомпенсации углеводного обмена. В комплексное патогенетическое лечение как острых, так и хронических диабетических вульвитов у пациенток с нарушениями углеводного обмена в пери- и постменопаузе (помимо строгой компенсации углеводного обмена и этиотропного местного лечения кольпитов) необходимо включать мягкое моющее средство "Сафорель" (Франция) с целью нормализации индекса вагинального здоровья и повышения качества жизни пациентки.
Трихомониаз является одним из наиболее распространенных заболеваний мочеполового тракта и занимает первое место среди заболеваний, передающихся половым путем. В мире трихомониазом ежегодно заболевают 170 млн. человек.
Это заболевание одинаково часто поражает как женщин, так и мужчин. У девочек трихомонадная инвазия встречается крайне редко.
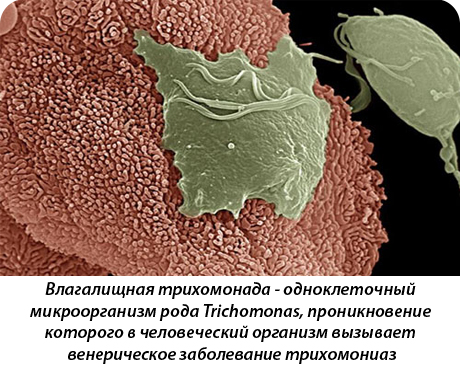
Возбудителем мочеполового трихомониаза является влагалищная трихомонада, она относится к простейшим, классу жгутиковых, роду трихомонад и представляет собой подвижный одноклеточный организм, приспособившийся в процессе эволюции к жизни в органах мочеполовой системы человека. Благодаря движениям жгутиков и колебанию ундулирующей мембраны, трихомонада совершает толчкообразные, вращательные и слабопоступательные движения. Размножение ее происходит путем простого поперечного деления; оптимальными условиями развития трихомонады является рН среды 5,5—6,5. Поэтому трихомонады интенсивно размножаются во время и после менструации, что связано с изменением кислотности содержимого влагалища в этот период.
В настоящее время известно более 50 разновидностей трихомонад, различаемых по величине, форме клетки, числу жгутиков и т.д.
У человека паразитируют только 3 вида трихомонад: урогенитальные, ротовые и кишечные.
Урогенитальные трихомонады являются самостоятельным видом, морфологически и культурально отличающимся от ротовых и кишечных трихомонад. В естественных условиях они обитают только в мочеполовых органах человека и не поражают животных.
У женщин местом обитания трихомонад является влагалище, у мужчин — предстательная железа и семенные пузырьки. Мочеиспускательный канал может поражаться как у мужчин, так и у женщин.
Мочеполовая трихомонада передается при половом контакте.
Без лечения эти простейшие не покидают организм хозяина и способны вызвать всевозможные осложнения.
Клиника
Трихомониаз — это многоочаговое заболевание.
Местом внедрения трихомонад у женщин является слизистая влагалища. На слизистые оболочки мочеполового тракта простейшие попадают при контакте с больным трихомониазом человеком или носителем трихомонад. Трихомонады фиксируются на клетках плоского эпителия слизистой оболочки, проникают в железы и лакуны. Затем постепенно патологический материал попадает в уретру и цервикальный канал, распространяется по поверхности слизистых оболочек. Вульвиты, вестибулиты, бартолиниты, цервициты редко бывают первичными, они возникают вторично и сочетаются с кольпитами. Встречается и восходящая инфекция мочеполовых органов. Внутренний зев шейки матки является своего рода границей распространения урогенитальных трихомонад вверх благодаря циркулярному сжатию мускулатуры шейки матки и резко щелочной реакции секрета эндометрия. Эти защитные барьеры теряют свою силу во время менструаций, абортов и родов. Кроме того, ритмические движения матки во время полового акта являются предрасполагающими факторами для всасывания урогенитальных трихомонад, находящихся в шейке матки, в ее полость. При проникновении трихомонад в трубы возникает трихомонадный сальпингит. Изолированного воспаления яичников, как правило, не бывает, обычно это поражение наблюдается совместно с поражением маточных труб. Урогенитальные Трихомонады проникают внутрь яичника через раневую поверхность лопнувшего граафова пузырька. Могут возникать тубоовариальные образования. Уретрит может быть как первичным, так и вторичным. Чаще всего поражается передняя часть уретры, однако, иногда инфекция распространяется в заднюю часть уретры и возникает тотальный уретрит, при длительном течении которого возможно образование множественных стриктур. Могут присоединиться парауретрит, цистит и даже пиелит.
В зависимости от длительности заболевания и интенсивности реакции организма на внедрение возбудителя различают следующие формы трихомониаза:
1. Свежий: острый, подострый и торпидный (малосимптомный).
2. Хронический (торпидное течение и давность заболевания свыше 2 месяцев или не установленная длительность заболевания): трихомонадоносительство (при наличие трихомонад в отделяемом из влагалища отсутствуют объективные и субъективные симптомы заболевания).
Ни один из клинических признаков трихомонадной инфекции не является строго специфичным.
При остром трихомониазе воспалительный процесс протекает бурно с обильными раздражающими кожу выделениями и сильным зудом наружных половых органов. Беспокоят жжение и болезненность при мочеиспускании.
Жалобы появляются вскоре после начала половой жизни или случайной половой связи. Инкубационный период при трихомониазе равен в среднем 5—15 дням. Клинические проявления воспалительного процесса усиливаются после менструации.
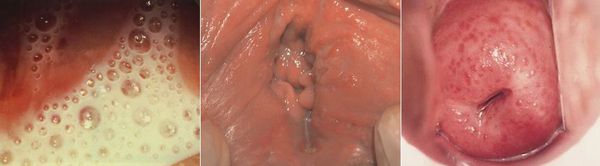
При осмотре выявляют воспалительные изменения от умеренной гиперемии свода влагалища и шейки матки до обширных эрозий, петехиальных геморрагий и опрелости в области промежности. Весьма характерным, но не постоянным симптомом является наличие гранулематозных, рыхлых поражений слизистой оболочки шейки матки красного цвета (малиновая шейка матки). В области заднего свода отмечается скопление жидких серовато-желтых, пенистых выделений, которые свободно вытекают из влагалища, раздражая кожу. В области преддверия влагалища могут образовываться остроконечные кондиломы. При вовлечении в воспалительный процесс уретры ее губки нередко отечны и гиперемированы, можно выдавить небольшое количество гнойных выделений при массаже. При пальпации уретры отмечаются ее болезненность и пастозность. Может иметь место гиперемия устьев протока большой вестибулярной железы.
При кольпоскопии на слизистой оболочке влагалища и влагалищной части шейки матки обнаруживают точечные кровоизлияния (симптом клубничной шейки). Очаги воспаления при окраске раствором Люголя йоднегативны.
При подостром процессе симптомы незначительны, выделения необильны.
Для торпидной формы трихомониаза характерно незначительное число объективных и субъективных симптомов или их полное отсутствие. У женщин слизистые оболочки влагалища и наружных половых органов имеют нормальную окраску или слегка гиперемированы, выделения из влагалища молочного цвета, их количество незначительно. Стертые признаки воспалительного процесса (нерезко выраженная очаговая или диффузная гиперемия, петехии) выявляются лишь при кольпоскопии.
Переход инфекции в хроническую стадию происходит путем постепенного стихания острых и подострых явлений. Однако могут возникать периодические обострения, которые чаще всего обусловлены половыми сношениями, употреблением алкоголя, снижением сопротивляемости организма, нарушением функции яичников и изменениями рН содержимого влагалища.
Хронический мочеполовой трихомониаз, как правило, представляет собой смешанный протозойно-бактериальный процесс, поскольку трихомонада является резервуаром для хламидий, уреаплазм, гонококков, стафилококков и другой флоры. Только у 10,5% больных трихомониаз протекает как моноинфекция, в 89,5% случаев выявляют смешанные трихомонадные инфекции в различных комбинациях. По нашим данным, наиболее часто влагалищная трихомонада встречается в ассоциации с микоплазмами (47,3%), гонококками (29,1%), гарднереллами (31,4%), уреаплазмами (20,9%), хламидиями (18,2%), грибами (15,7%).
Способность урогенитальных трихомонад к фагоцитозу гонококков, хламидий, микоплазм, грибов и вирусов способствует количественному уменьшению последних, что может привести к снижению антигенного и токсикогенного воздействия на организм женщины, а это приводит к уменьшению фагоцитарной реакции и снижению иммунного ответа организма на инфекционный фактор. В связи с этим часто наблюдается малосимптомное, вялое течение воспалительного процесса. Под влиянием протистоцидной терапии урогенитальные трихомонады, как правило, исчезают. Однако клиническое выздоровление наступает не всегда — остаются посттрихомонадные воспалительные процессы. Формированию их способствует то обстоятельство, что с гибелью урогенитальных трихомонад воспаление поддерживает обильная микрофлора, которая сопровождает трихомониаз. Посттрихомонадный воспалительный процесс после лечения диагностируется у 14,6—48,2% женщин.
Кроме того, лечение трихомониаза протистоцидными препаратами ведет к освобождению флоры, находящейся внутри трихомонады, и поддержанию процесса воспаления. При смешанных процессах осложнения у больных наблюдаются в 2 раза чаще и носят более глубокий характер. Значительные нарушения, развивающиеся в организме больных смешанными урогенитальными инфекциями, с трудом поддаются коррекции терапевтическими средствами, что обусловливает крайне упорное течение процесса, несмотря на применение этиотропной терапии и способствует появлению рецидивов. Рецидивы возникают в 20% случаев.
Под трихомонадоносительством следует понимать наличие трихомонад в организме человека при отсутствии клинических признаков заболевания. Частота трихомонадоносительства, по данным разных авторов, составляет от 2 до 41%. Истинное число трихомонадоносителей неизвестно. Трихомонадоносительство зависит как от штамма трихомонад, так и от особенностей организма хозяина. Сложное антигенное строение наружной поверхности урогенитальных трихомонад (как и разнообразие мозаики эритроцитов) способствует образованию антитрихомонадных антител (AT), выявляемых серологическими реакциями. Не исключено, что по антигенной детерминанте различные серологические штаммы урогенитальных трихомонад могут быть похожими на антигены эритроцитов, которые ответственны за выработку нормальных AT, постоянно циркулирующих в сыворотке крови с момента рождения индивида. У трихомонадоносителя естественный иммунный ответ на внедрение трихомонадных антигенов, родственных антигенам собственных эритроцитов, развивается в недостаточной степени. Играет свою роль и местный клеточный иммунитет. Трихомонадоносители, как и больные с вялотекущим воспалительным процессом, представляют серьезную опасность в эпидемиологическом отношении, являясь источником распространения трихомониаза.
Лечение
Лечение мочеполового трихомониаза является одной из актуальных и серьезных задач, стоящих перед врачами всех стран мира, что обусловлено высоким уровнем заболеваемости этой инфекцией, отсутствием гарантированного этиологического излечения трихомониаза и значительным удельным весом посттрихомонадных осложнений.
Для лечения трихомониаза используется множество протистоцидных средств, таких как Метронидазол, Трихопол, Тинидазол, Тиберал, Наксоджин и т.д. Местное лечение трихомониаза назначают при наличии противопоказаний к применению Метронидазола, а также больным с торпидным рецидивирующим течением заболевания. Для местного лечения при кольпитах применяют Клион-Д, Тержинан, Макмирор и т.д.
В научно-поликлиническом отделении Научного центра акушерства, гинекологии и перинатологии РАМН (директор — Кулаков В.И.) под наблюдением находилось 77 женщин, страдающих сахарным диабетом 1-го типа, у которых был диагностирован трихомонадный вульвовагинит.
Все женщины были разделены на 3 группы. В 1-ю группу вошло 25 пациенток, которым было назначено лечение Метронидазолом по 1 таблетке (0,5 мг) 3 раза в день на протяжении 10 дней. Из них 11 пациенткам был поставлен диагноз острой трихомонадной инфекции, 9 — обострение хронической и 5 — трихомонадоносительство.
Что такое трихомониаз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Агапова Сергея Анатольевича, венеролога со стажем в 39 лет.
Над статьей доктора Агапова Сергея Анатольевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Урогенитальный трихомониаз — это передающаяся половым путём инфекция мочеполовой системы, вызванная влагалищной трихомонадой (Trichomonas vaginalis).
Насколько распространён трихомониаз
Что такое трихомониаз, трихомонады и их виды
Причиной заболевания является инфицирование мочеполовых органов влагалищной трихомонадой — одноклеточным жгутиковым простейшим организмом изменчивой формы, который в естественных условиях может существовать и размножаться только в организме человека. Помимо вагинальной трихомонады у человека могут паразитировать ещё два вида — кишечная трихомонада (Pentatrichomonas hominis) и ротовая (Trichomonas tenax), однако их роль в возникновении заболеваний мочеполовой системы не установлена.
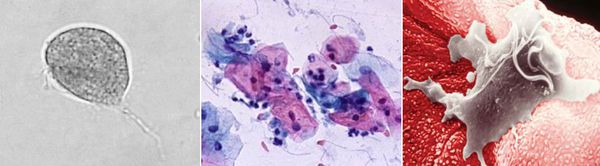
Трихомонада, так как не образует цист и других устойчивых форм, быстро погибает во внешней среде вследствие высыхания, легко разрушается при кипячении, воздействии антисептиков и этилового спирта. Однако может сохранять некоторое время жизнеспособность во влажной среде. Исследованиями установлено, что трихомонады могут выживать до 45 минут на сидениях унитазов, нижнем белье и в воде ванны. [3]
Как можно заразиться трихомониазом
Пути передачи инфекции:
Факторами риска являются:
- случайные половые связи;
- половой контакт, незащищённый барьерной контрацепцией (презервативом);
- злоупотребление алкоголем и наркомания; [7]
- атрофия шейки матки — вследствие снижения защитных свойств из-за уменьшения эстрогенов в тканях; [8]
- наличие других половых инфекций, таких как ВИЧ-инфекция, бактериальный вагиноз, вульвовагинальный кандидоз, генитальный герпес, хламидиоз. [9]
Защищает ли презерватив от трихомониаза
Использование презервативов снижает вероятность заражения. Однако микроорганизмы могут попасть на области, не закрытые ими, поэтому презервативы не могут полностью защитить от трихомониаза [52] .
Передаётся ли трихомониаз во время орального секса
Микроорганизмы способны поражать различные части тела, например, руки или рот. Оральный секс с инфицированным партнёром может привести к заражению трихомониазом ротовой полости [52] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы трихомониаза
Чаще трихомониаз диагностируется у женщин, чем у мужчин. У 10-30 % женщин и у 45-50 % мужчин отмечается асимптомное течение заболевания . [10]
Симптомы трихомониаза у женщин
У женщин трихомонады преимущественно поражают влагалище, откуда они могут проникать в уретру, бартолиновы железы, мочевой пузырь и канал шейки матки. В редких случаях трихомонады паразитируют в полости матки, маточных трубах, почечных лоханках и прямой кишке. [11]
Основными симптомами трихомониаза у женщин являются:
Редкими проявлениями трихомониаза у женщин являются:
- макулярный кольпит (клубничный цервикс) — кровоизлияния в слизистую влагалища и шейку матки, напоминающее ягоду клубники; [12]
- эрозивно-язвенные поражения вульвы и преддверия влагалища. [13]
Симптомы трихомониаза у мужчин
У мужчин трихомонады поражают слизистую оболочку мочеиспускательного канала, нередко проникая в уретральные железы и лакуны. Ввиду неблагоприятных условий для существования в мужской уретре трихомонад, заболевание часто носит транзиторный (временный) характер. Этим же объясняется и большой процент асимптомных форм трихомониаза у мужчин. [14]
Основными симптомами трихомониаза у мужчин являются:
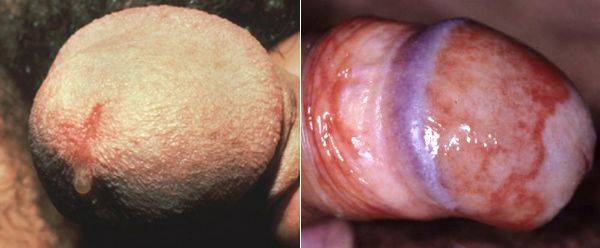
Редким проявлением трихомониаза у мужчин является баланопостит (воспаление головки и крайней плоти полового члена). Описаны его эрозивно-язвенные формы. [15]
Патогенез трихомониаза
Проникая в урогенитальный тракт человека, трихомонады прикрепляются к эпителиальным клеткам, что приводит к повреждению и воспалительной реакции клеток эпителия. В этой реакции важное значение имеет адгезин — белок, продуцируемый паразитом. [16]
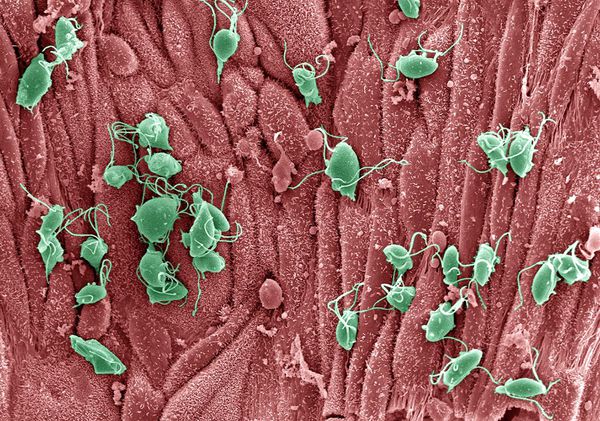
Трихомонады выделяют многочисленные протеолитические ферменты, которые участвуют в цитотоксичности, гемолизе (разрушении эритроцитов и выделении гемоглобина) и уклонении от иммунных реакций. Ферменты находятся во влагалищных выделениях инфицированных женщин вместе с антителами, которые их распознают. Важную роль играет фермент муциназа, который значительно облегчает проникновение трихомонад в слизистые оболочки. [17]
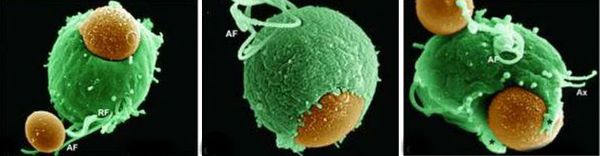
Трихомонадная инфекция вызывает клеточный, гуморальный и секреторный иммунные ответы. Однако эти реакции не способны защитить пациентов от реинфекции, поэтому повторное инфицирование встречается часто. Антитела и компоненты комплемента, присутствующие в сыворотке крови и секрете половых желез у некоторых больных, могут воздействовать на паразита путём стимуляции нейтрофилов, которые способствуют уничтожению трихомонад через классическую систему комплемента. Также антитела могут блокировать адгезию (прилипание) паразита к поверхности слизистой оболочки. [21]
Классификация и стадии развития трихомониаза
По Международной классификации болезней 10-го пересмотра трихомониаз разделяют на:
A59.0 Урогенитальный трихомониаз;
- Бели (вагинальные выделения), вызванные Trichomonas vaginalis; (N51.0), вызванный Trichomonas vaginalis;
A59.8 Трихомониаз других локализаций;
A59.9 Трихомониаз неуточнённый.
Стадии заболевания
После скрытого (инкубационного) периода, продолжающегося от 4 до 28 дней с момента заражения, приблизительно у 40-50% мужчин появляются признаки уретрита в виде слизистых выделений из уретры, а у 70-90% женщин — признаки вульвовагинита, характеризующегося зудом, жжением и наличием обильных мутных выделений из влагалища. [10] В остальных случаях болезнь протекает первоначально бессимптомно. В дальнейшем, если вовремя не получено лечение, развитие заболевания происходит по следующим сценариям:
- Длительное бессимптомное носительство, при котором нет никаких субъективных и объективных симптомов.
- Длительное рецидивирующее течение, при котором симптомы заболевания могут временно возобновляться и самопроизвольно исчезать.
- Ранее развитие осложнений может возникать как при течении заболевания с клиническими симптомами, так и при бессимптомном течении.
- Позднее развитие осложнений возникает при длительно текущем бессимптомном или хроническом рецидивирующем процессе.
Осложнения трихомониаза
В отличии от других половых инфекций – хламидийной и гонококковой — осложнения при трихомониазе встречаются гораздо реже.
Осложнения у мужчин
Эпидидимит — воспаление придатка яичка, очень редкое осложнение трихомонадной инфекции. Чаще всего это хронический процесс, хотя встречаются описания острых форм. [22]
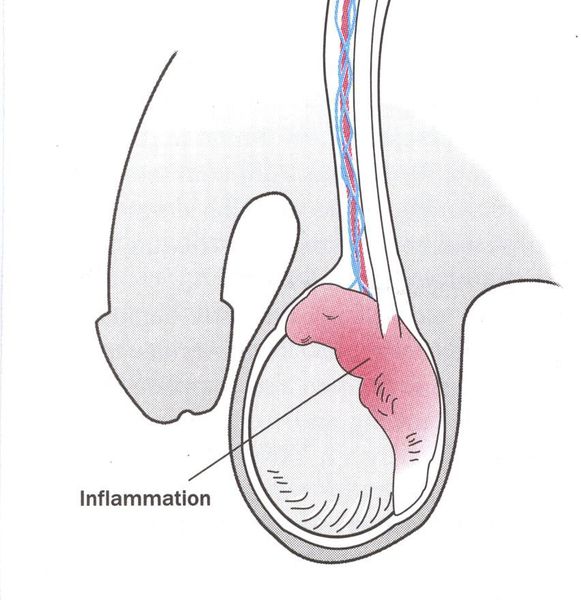
Редким осложнением трихомониаза является простатит. Сообщается о нескольких случаях хронического простатита, вызванного трихомонадной инфекцией. [23]
Нарушение фертильности. Проведенные исследования показывают негативное воздействие трихомонад на сперматозоиды мужчин в виде снижения их подвижности. [24]
Сообщается также о случае трихомонадного двухстороннего конъюнктивита. [31]
Осложнения у женщин
Воспалительные заболевания малого таза, вызванные вагинальной трихомонадной инфекцией, являющиеся причиной трубного бесплодия и синдрома хронической абдоминальной боли, описаны, в основном, у ВИЧ-позитивных женщин. [25]
Проведённые исследования указывают на повышенный риск преждевременных родов, рождения ребёнка с низким весом у инфицированных влагалищной трихомонадой женщин. [26]
Также трихомонадная инфекция в 2-3 раза увеличивает риск заражения ВИЧ. [32]
Очень редким осложнением трихомониаза является цистит. В медицинской литературе описано всего несколько случаев. [33]
Прочие осложнения
Сообщалось о паранефральном абсцессе [27] , абсцессе головного мозга [28] у новорождённого, абсцессе срединного шва полового члена [29] у мужчины, вызванных вагинальной трихомонадой.
Описаны случаи неонатальной трихомонадной пневмонии у новорождённых, успешно вылеченных метронидазолом. [30]
Диагностика трихомониаза
Для диагностики трихомониаза применяются микроскопические, цитологические, бактериологические, молекулярные лабораторные тесты и инструментальные методы обследования.
Показаниями для диагностики трихомониаза являются [2] :
- наличие признаков воспалительного процесса мочеполовых органов;
- беременность (при постановке на учёт по поводу беременности, при сроке беременности 27-30 недель и 36-40 недель, при поступлении на роды без документов о результатах обследования на половые инфекции);
- предстоящие оперативные вмешательства на половых органах и органах малого таза;
- бесплодие и выкидыши в анамнезе;
- половые контакты с больными половыми инфекциями;
- сексуальное насилие.
Микроскопическое исследование
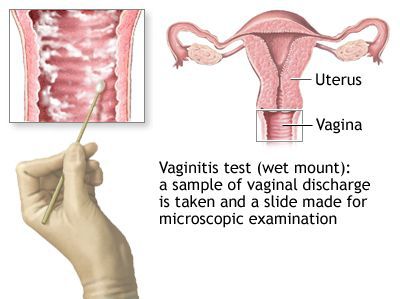
Микроскопия окрашенного препарата (окраска по Романовскому, Папаниколау) не рекомендуется из-за субъективизма при интерпретации результатов исследования. [2]
Культуральное исследование
Молекулярно-биологические методы
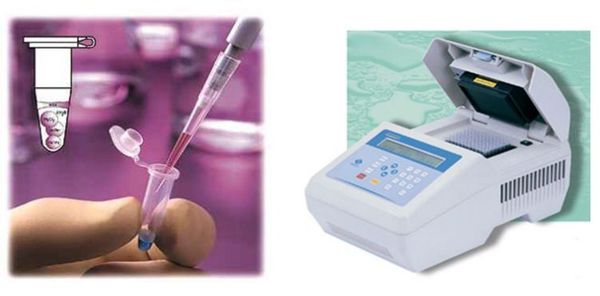
Материалом для исследования методом ПЦР при диагностике трихомониаза являются:
- у женщин: выделения из уретры, канала шейки матки, влагалища, первая порция мочи);
- у мужчин: выделения или соскоб из уретры, первая порция мочи, секрет предстательной железы, в редких случаях — сперма. [2]
Требования для получения достоверных результатов исследования:
- Забор материала должен осуществляться не ранее чем через месяц после полученного лечения.
- При отсутствии или скудных выделениях из уретры забор материала должен проводиться через 2-3 часа после последнего мочеиспускания, а при наличии обильных выделений — через 10-15 минут после мочеиспускания.
- Во время менструации забор материала для исследования проводить запрещается.
- Должны быть соблюдены сроки и условия доставки образцов в лабораторию.
Серологическое исследование
Метод иммуноферментного анализа (ИФА) для обнаружения антител классов IgA, IgM и IgG к антигенам T. vaginalis применять не допустимо. [2]
Применение биологических (парентеральное введение пирогенала, гоновакцины), химических (внутриуретральное введение растворов серебра) и алиментарных провокаций (приём алкоголя и острой пищи) с целью повышения выявляемости трихомонад при проведении лабораторных тестов нецелесообразно, так как эффективность этого метода не доказана. [2]
Лечение трихомониаза
Многочисленными исследованиями и клиническими испытаниями было установлено, что наиболее эффективными препаратами для лечения трихомониаза являются препараты группы 5-нитроимидазолов, а среди них — метронидазол, тинидазол и орнидазол.
Современными отечественными и зарубежными руководствами предложены следующие схемы лечения этими препаратами.
Метронидазол (Трихопол, Метрогил, Флагил) — эффективность его применения составляет 90-95%.
Для неосложнённых форм заболевания: 500 мг перорально 2 раза в сутки в течение 7 дней [36] или 2,0 г перорально однократно. [37]
Для осложнённых форм: 500 мг перорально 3 раза в сутки в течение 7 дней или 2,0 г внутрь 1 раз в сутки в течение 5 дней. [38]
Для беременных: 2,0 г однократно (лечение проводится не ранее II триместра беременности). [39]
Для детей: 10 мг на кг массы тела перорально 3 раза в сутки в течение 5 дней. [40]
Тинидазол (Фазижин, Тиниба) — эффективность применения составляет 86-100%.
Для неосложнённых форм заболевания: 500 мг перорально 2 раза в сутки в течение 5 дней или 2,0 г перорально однократно. [35]
Для осложнённых форм: 2,0 г перорально 1 раз в сутки в течение 3 дней. [37]
Орнидазол (Тиберал, Гайро, Дазолик) — эффективность применения составляет 90-100%.
Для неосложнённых форм заболевания: 500 мг перорально 2 раза в сутки в течение 5 дней [41] или 1,5 г перорально однократно. [42]
Для осложнённых форм: 500 мг перорально 2 раза в сутки в течение 10 дней. [38]
Для детей: 25 мг на кг массы тела перорально 1 раз в сутки в течение 5 дней. [39]
Другие препараты из группы 5-нитроимидазолов — менее распространены и изучены, чем вышеизложенные препараты, однако применяются в клинической практике:
- Тенонитрозол (Атрикан) — 250 мг перорально 2 раза в день в течение 4 дней; [43]
- Ниморазол (Наксоджин) — схемы применения при неосложнённом трихомониазе: 2,0 г перорально однократно или 1,0 г перорально через каждые 12 часов – три приёма, или 250 мг перорально 2 раза в день в течение 6 дней. [44]
- Секнидазол (Тагера) — 2,0 г перорально однократно (эффективность 97%). [45]
Причины неудач в лечении
В 5 % случаев трихомонады устойчивы (резистентны) к перечисленным препаратам [46] . Центры по контролю за заболеваемостью (США) в таких случаях рекомендуют увеличить дозировку и длительность применения медикаментов [47] : Метронидазол — 2,0 г перорально однократно в сутки в течении 7 дней или Тинидазол 2,0 г перорально однократно в сутки в течении 7 дней.
Дисульфирам-подобная реакция на препараты
Нитроимидазолы блокируют и снижают выработку фермента алкоголь-дегидрогеназы, что приводит к повышению уровня и накапливанию токсического ацетальдегида в крови. При приёме алкоголя в любых концентрациях во время лечения препаратами, входящими в группу нитроимидазолов, через 10-20 минут возникает реакция в виде тошноты, рвоты, головной боли, затруднения дыхания, судорог. Длительность её составляет несколько часов. Реакция наблюдается при приёме метронидазола, тинидазола [48] и орнидазола [49] .
Помимо исключения алкоголя, рекомендаций по изменению привычек или особенностям питания при лечении трихомониаза нет.
Установление излеченности трихомонадной инфекции
Проводится через две недели после окончания лечения микроскопией и культуральным посевом и через 4 недели методом ПЦР. При отрицательных результатах лабораторных тестов пациенты дальнейшему наблюдению не подлежат. [2]
Можно ли заниматься сексом при трихомониазе
Заниматься сексом можно через 7-10 дней после завершения лечения трихомониаза. Примерно каждый пятый выздоровевший заражается вновь в течение трёх месяцев после окончания лечения. Чтобы избежать повторного заражения, лечение должны пройти все сексуальные партнеры. Если симптомы возникли снова, нужно пройти повторное обследование [52] .
Прогноз. Профилактика
Прогноз при раннем выявлении и вовремя начатом лечении благоприятный. При неосложнённых формах трихомонадной инфекции после однократного курса выздоровление составляет 95-100%. Лица с осложнёнными формами и метронидазол-устойчивыми формами заболевания после проведённого лечения должны находиться под динамическим наблюдением.
Половые партнёры больных трихомониазом должны быть пролечены независимо от результатов их обследования на наличие трихомонад.
Самой эффективной мерой профилактики является использование презервативов при случайных половых контактах.
Ввиду бессимптомного течения инфекции лицам, имеющим несколько половых партнёров в год или случайные половые связи, рекомендовано ежегодное обследование на наличие трихомонад.
В настоящее время вакцины, предотвращающей заражение трихомониазом, не создано. В 80-е годы прошлого века была создана коммерческая вакцина Солкотриховак, состоящая из лиофилизата Lactobacillus acidophilus, которая по утверждению фирмы-производителя оказывает положительный эффект при рецидивирующем трихомониазе и бактериальном вагинозе. [50] Однако последующими исследованиями предположение о том, что защитный механизм действия вакцины связан на антигенном сходстве применяемых штаммов лактобацилл и вагинальной трихомонады, было отвергнуто. [51]
Читайте также:

