Сифилис профилактика вторичного сифилиса
Обновлено: 25.04.2024
При сифилисе поражаются все органы и системы, начиная с кожных покровов и слизистых оболочек и заканчивая внутренними органами, суставами, костями, нервной и сердечно-сосудистой системой (в зависимости от стадии заболевания).
Несмотря на успешное лечение венерических болезней и активное просвещение населения в наше время, заболеваемость сифилисом в России продолжает расти по сравнению с XX веком. Заболеть им могут как мужчины и женщины, так и ребенок. Особо опасным считается врожденная форма заболевания.
Среди венерологов принята следующая классификация:
- первичный серонегативный сифилис;
- первичный серопозитивный сифилис;
- вторичный свежий сифилис;
- вторичный скрытый сифилис;
- вторичный рецидивный сифилис;
- третичный активный сифилис;
- третичный скрытый сифилис;
- ранний врожденный сифилис;
- поздний врожденный сифилис;
- скрытый врожденный сифилис;
- висцеральный сифилис;
- сифилис нервной системы.
Вызывает сифилис бледная трепонема, которая во внешней среде живет лишь 3 минуты. Поэтому основной путь передачи заболевания – половой. Возможно заражение плода внутриутробно (вертикальный путь) или интранатально, при прохождении ребенка через родовые пути матери.
Бытовой путь передачи встречается нечасто, заражение возможно от лиц с третичной стадией сифилиса, когда бледная трепонема попадает на посуду, белье, полотенца и прочее из распадающихся гумм. Не исключается передача сифилиса гематогенным путем при переливании крови.
Группа риска по сифилису:
- проститутки;
- люди, ведущие беспорядочную половую жизнь;
- гомосексуалисты;
- наркоманы;
- пациенты с гемофилией;
- люди, предпочитающие групповой секс;
- асоциальные элементы общества;
- больные гонореей.
Инкубационный период
Первичный сифилис
Первичные признаки заболевания проявляются в виде так называемого твердого шанкра, который возникает в поврежденном месте кожи или слизистой при контакте с возбудителем.
Твердый шанкр – это глубокая, безболезненная (характерный признак) язва без кровянистых выделений, окаймленная ровными, чуть возвышающимися поверхностями. Язва имеет ровное дно и правильную округлую форму. Размеры ее различны, от 1 до 4мм, она не спаяна с окружающими тканями и плотная на ощупь.
У женщин твердый шанкр может локализоваться:
- на клиторе;
- по задней спайке половых губ;
- между большой и малой половыми губами;
- на стенках влагалища;
- на промежности;
- возле ануса;
- и даже на шейке матки.
У мужчин он образуется:
- на половом члене, как правило, на крайней плоти или около/внутри мочеиспускательного канала;
- в анальной области;
- в прямой кишке (у гомосексуалистов).
Возможно расположение твердого шанкра в ротовой области (язык), на губах и в глотке (при орально-генитальных контактах).
Выделяют и атипичное течение первичного сифилиса:
- индуративный (застойный) отек, возникает на половых органах: клиторе или мошонке, сопровождается синюшным цветом, после надавливания остаются ямки;
- шанкр-панариций (возникает на ногтевых фалангах кисти и выглядит как обычный панариций, отличительной чертой является болезненность);
- шанкр-амигдалит (увеличение миндалины с одной стороны с характерными болями при глотании).
Продолжается первичный период 6-8 недель, пока не появится сыпь. Примерно через неделю после возникновения твердого шанкра увеличиваются регионарные лимфоузлы (паховые или подчелюстные).
Первичный сифилис проходит 2 этапа: серопозитивный и серонегативный. Серологические реакции (реакция Вассермана, ИФА) отрицательны в серонегативном периоде, они становятся положительными через 3-4 недели после появления твердого шанкра.
Вторичный сифилис
С момента появления характерной сыпи на коже и слизистых в виде бледно-розовых пятен (ожерелье Венеры) или множественных петехий (кровоизлияний) начинается вторичный сифилис.
Сыпь локализуется, в основном, на груди и спине, но возможно и распространение ее по всему телу. Возникновение сыпи объясняется попаданием возбудителя из пораженных регионарных лимфоузлов в кровеносные сосуды и распространением его по всему организму.
Увеличение лимфатических узлов носит генерализованный характер, они плотные, безболезненные и холодные на ощупь, не спаяны с окружающими тканями.
В эту стадию больные отмечают:
- недомогание;
- повышение температуры до субфебрильных цифр (в пределах 37-38°C);
- классические симптомы простуды (кашель, насморк) и/или конъюнктивита.
Высыпания через 1-2 недели бледнеют и исчезают. Начинается скрытый вторичный период. При ослаблении защитных сил организма сыпь возвращается вновь (рецидивный вторичный сифилис), и такое происходит неоднократно, с каждым последующим рецидивом ее элементы увеличиваются в размерах и сливаются.
Для этого периода характерна очаговая или диффузная алопеция (выпадение волос на голове, ресниц, бровей).
Вторичный сифилис сопровождается:
- периодическими повышениями температуры;
- слабостью;
- болями в костях;
- головной болью;
- расстройствами зрения.
Нередко возникает сифилитическая ангина (боли в горле, осиплость голоса).
Без лечения вторичный сифилис продолжается 1-2 года.
Третичный сифилис
При отсутствии лечения вторичного сифилиса заболевание переходит в третичную стадию, которая продолжается годами, до 10-20 лет.
При этом у больного на коже, слизистых, внутренних органах и в костях формируются бугорки-гуммы, которые со временем распадаются и уродуют человека (провалившийся нос, бугры на черепе и т. д.).
Самым опасным проявлением третичного сифилиса является поражение спинного и головного мозга с развитием слабоумия, спинной сухотки (шатающаяся походка), сифилитического менингита.
Патология касается всех внутренних органов и систем: развивается сифилитический эндартериит и аортит, атрофия зрительного нерва с прогрессирующим снижением зрения, возникает сифилитический эндокардит с поражением клапанов сердца, разрушаются кости и прочее.
Серологические реакции в третичную стадию сифилиса либо отрицательные, либо слабоположительные.
Этот период считается скрытым поздним сифилисом, и больные становятся заразны для окружающих только через предметы обихода.
Бытовой сифилис
Бытовой сифилис характеризуется тем, что заболевание передается не половым путем, а через предметы обихода, при хирургических манипуляциях, при гемотрансфузии или кормлении грудью женщиной сначала больного ребенка, а потом здорового.
Твердый шанкр возникает при бытовом сифилисе не на половых органах, а в местах контакта поврежденной кожи и слизистой с зараженным объектом (во рту, на лице, на пальцах и так далее).
Вторичный бытовой сифилис протекает так же, как обычный.
Отдельно стоит отметить скрытый сифилис. Выделяют:
- ранний скрытый сифилис (от периода первичного сифилиса до рецидива сыпи при вторичном), который продолжается около 2-х лет;
- поздний скрытый сифилис (третичный сифилис с поражением внутренних органов) при давности заражения более 2-х лет.
Скрытый сифилис протекает либо бессимптомно, либо без выраженных признаков: твердый шанкр в недоступных глазу местах или слабоокрашенная и практически незаметная сыпь. Выявляется скрытый сифилис лишь при сдаче анализов во время медосмотра.
Профилактика сифилиса не столь сложна, как может показаться на первый взгляд, но она может надежно защитить от этого неприятного и опасного заболевания. Его относят к группе социально-значимых, поэтому вопросами общей, специфической и индивидуальной профилактики всерьез занимаются многие специалисты.
В течение сифилиса выделяют несколько стадий, на каждой из которых вероятность и пути заражения существенно меняются:
- Инкубационный период. Время между заражением и появлением первых симптомов. Есть сведения, что уже на этой стадии больной становится заразным. Его партнер может инфицироваться во время незащищенного полового акта. Возбудители содержатся в сперме и смазке мужчин, а также влагалищном секрете женщин. Инкубационный период длится в среднем 30-35 дней.
- Первичный период.

На месте проникновения инфекции формируется язва – твердый шанкр. Выделяемая им жидкость содержит большое количество возбудителей сифилиса. При контакте первичного шанкра и кожи или слизистой здорового человека с микроповреждениями бактерии проникают в организм. Если первичный шанкр расположен во рту, заражение возможно даже при поцелуе.


Кожные высыпания появляются по всему телу. Если они открыты и из них выделяется сукровица или гной, это отделимое наполнено большим количеством возбудителей. Контакт с ним часто приводит к заражению. Также потенциально опасным является контакт с кровью.
- Третичный период. На этом этапе больной менее заразен, чем при вторичном сифилисе. Инфицирование при бытовом контакте уже невозможно, риск передачи во время полового акта также ниже, но все же сохраняется.
Таким образом, наиболее опасным для окружающих является вторичный период. Он может длиться до 10 лет, с периодическими этапами затухания и обострения. Но и в период ремиссии больной представляет угрозу для окружающих, в особенности – своих половых партнеров и близких, проживающих с ним в одном доме.
Возможные пути передачи сифилиса
Вне зависимости от метода передачи, обязательным условиям является проникновение возбудителя сифилиса (бледной трепонемы) в организм. Произойти это может только при нарушении целостности кожи или слизистой. Достаточно даже микроскопического, незаметного глазу разрыва, ссадины, царапины или трещины, раздражения или расчеса. Такие микроповреждения есть у каждого человека, поэтому полагаться на барьерные свойства кожи не стоит.
Секс – самая частая причина заражения из-за контакта с жидкостями, содержащими большое количество возбудителей, а также высокой вероятностью появления микроскопических разрывов.
Выделяют несколько основных путей передачи возбудителей этого заболевания:
- Половой. При незащищенном половом контакте вероятность передачи составляет около 50-70%. Вероятность заражения выше у женщин, а также во время анального полового акта. В последнее время чаще стали фиксировать инфицирование при оральном сексе. Использование презерватива, хотя и снижает вероятность инфицирования, не может исключить её полностью.
- Бытовой. Бледная трепонема достаточно быстро гибнет во внешней среде, но при тесном бытовом контакте заражение все же возможно.
- Через кровь. Возможна передача бактерий через непосредственный контакт с кровью больного человека, но на практике это случается редко. Инфицирование при переливании исключено полностью, во время медицинских процедур и операций – маловероятно при соблюдении стандартных рекомендаций. Существует угроза передачи инъекционным способом среди наркоманов, использующих один шприц.
- Внутриутробный. Если беременная инфицирована сифилисом, то в 80-90% случаев плод также заражается. Как правило, это происходит после 24-25 недель беременности. Вначале трепонема поражает плаценту, а через неё – плод. Чаще всего такая беременность оканчивается внутриутробной гибелью плода, но в некоторых случаях он выживает и появляется на свет с врожденным сифилисом и тяжелыми патологиями всех органов.
Соответственно, по каждому пути распространения, требуется соответствующая профилактика сифилиса.
Профилактика передачи сифилиса половым путем
Рекомендуемые профилактические меры не отличаются от общих советов по предупреждению ЗППП:
- Люди, ведущие активную половую жизнь, должны ежегодно сдавать анализы на все ЗППП, в том числе – сифилис.
- Избегать секса с малоизвестными или случайными партнерами.
- Применять барьерные методы контрацепции (презерватив), даже если женщина принимает гормональные или другие препараты, предупреждающие нежелательную беременность.
Следует отметить, что хотя презерватив и снижает вероятность заражения сифилисом, он не исключает её вовсе. Если не проводится лечение, у больных вторичным сифилисом заразными являются высыпания по всему телу. Тем ни менее, использование презерватива значительно снижает вероятность инфицирования.
Иногда встречаются следующие профилактические рекомендации: мочеиспускание сразу после полового акта, подмывание половых органов теплой водой с мылом, а также спринцевание бактерицидными препаратами. Но их эффективность достаточно низка, а регулярные влагалищные спринцевания могут нарушить состав микрофлоры и стать причиной гинекологических заболеваний.
Профилактика бытового пути передачи
Проживание в одном доме с человеком, больным сифилисом, создает потенциальную угрозу для членов семьи. Чтобы избежать этого, следует придерживаться рекомендаций:
- Исключить любой телесный контакт, включая объятия, рукопожатии и поцелуи.
- У больного должна быть строго индивидуальная посуда и столовые приборы. Её необходимо мыть отдельно от остальной, тщательно вытирать и дезинфицировать.
- Также строго индивидуальными должны быть предметы личной гигиены, особенно – полотенца, зубные щетки, любая одежда.
- Ванну, унитаз, раковину следует регулярно дезинфицировать.
Членам семьи назначают профилактическое лечение, но оно требуется не всегда. Вероятность передачи сифилиса бытовым путем не слишком велика, но все же она существует.
Профилактика передачи от матери к ребенку
Последствия внутриутробного заражения сифилисом – самые тяжелые, чаще всего оно оканчивается гибелью плода или рождением ребенка с тяжелейшими отклонениями.
Поэтому профилактические меры соблюдаются повсеместно:
- Крайне желательно делать анализ на сифилис ещё на этапе подготовки к беременности.
- Все беременные женщины должны несколько раз проходить делать на сифилис – при постановке на учет, на 26-30 неделях и перед родами.
- Если любой из анализов оказался положительным, назначается дополнительная диагностика. При подтверждении диагноза обязательно лечение – курс антибиотиков.
- Женщинам, которые ещё состоят на учете после терапии, также должны пройти профилактическое лечение.
В некоторых случаях профилактическое лечение во время беременности действительно помогает предупредить внутриутробное заражение. При его неэффективности врач может предложить рассмотреть возможность прерывания беременности по медицинским показаниям, но само это решение всегда принимает женщина.
Чтобы избежать этого тяжелого выбора, всем женщинам, планирующим беременность, рекомендуют пройти обследование на ЗППП, в том числе – на сифилис.
Тем же, кто прошел лечение, лучше предохраняться, пока полное излечение не будет подтверждено получением нескольких чистых отрицательных результатов анализа на сифилис.
Экстренная профилактика сифилиса
После незащищенного полового акта с человеком, возможно больным сифилисом, в течение 48 часов можно прибегнуть к так называемой экстренной профилактике.
Для этого необходимо обратиться к венерологу или в кожно-венерологический диспансер. Врач назначит профилактическое лечение – курс антибиотиков, которые помогут предупредить дальнейшее развитие заболевания.
Важно! Нельзя принимать антибиотики самостоятельно! Неправильно подобранная доза, тип препарата и схема приема в инкубационный период может продлить его, смазать симптомы и результаты анализов.
Через некоторое время следует сдать анализы, чтобы убедиться в полном уничтожении возбудителей. Для уверенности, врач может порекомендовать сделать повторный контроль через некоторое время. Если клинические симптомы не появятся в течение 2 месяцев, можно считать, что предпринятые меры были эффективными, и заражение не подтвердилось.
К сожалению, пока так и не изобретена прививка от сифилиса, так что грамотная профилактика и экстренная терапия – это единственный метод защиты.
Как не допустить распространения сифилиса?
Несмотря на многочисленные меры, в профилактике распространения сифилиса значительную роль играет поведение инфицированных людей. Чтобы предупредить дальнейшее распространение, для них есть ряд важных ограничений и рекомендаций:
- Обязательно начинать лечение при получении положительного результата. Откладывать или прерывать его опасно не только для своего здоровья, но и для здоровья близких и родных людей.
- Крайне важно поставить в известность всех половых партнеров, в том числе тех, с кем был контакт в инкубационный период.
- Лечение желательно проводить в условиях стационара кожно-венерологического диспансера, где есть возможность выдержать строгую форму введения антибиотиков.
- После того, как окончено лечение, следует продолжать регулярно посещать венеролога и сдавать анализы. Сифилис склонен к длительному рецидивирующему течению с периодами ремиссии и обострения.
- Период лечения может длиться от нескольких недель при вторичном сифилисе и до нескольких лет при третичном. В это время важно избегать половых контактов, регулярно посещать врача и соблюдать все его рекомендации.
Предупредить распространение сифилиса проще, чем лечить. Но даже это возможно, хотя и требует времени, терпения и дисциплины.
В заключение, хочется призвать всех жителей нашей области пройти обследование на данную патологию в нашем диспансере и его филиалах, расположенных в г. Моршанске и г. Мичуринске.
Необходимо помнить: наше здоровье – в наших руках!

Превентивное лечение сифилиса – это схема антимикробной терапии, которая проводится лицам, имевшим половой или тесный бытовой контакт с больными ранними стадиями сифилиса, если с момента контакта прошло не более 2 месяцев [1,2,3].
I. ВВОДНАЯ ЧАСТЬ
Название протокола: Превентивное лечение сифилиса
Код протокола:
Z 20.2 Контакт с больным и возможность заражения инфекционной болезнью, передаваемой половым путем
Сокращения, используемые в протоколе:
АМП – антимикробные препараты
в/м - внутримышечно
г - грамм
ЕД - единицы действия
ИФА – иммуноферментный анализ
КСР – комплекс серологических реакций
МНН – международное непатентованное название
RW – реакция Вассермана
Дата разработки протокола: 2014 год
Категория пациентов: взрослые, дети.
Пользователи протокола: дерматовенерологи, гинекологи, урологи, врачи общей практики, терапевты, педиатры.
Классификация
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
• Общеклиническое исследование урогенитального мазка (окраска метиленовым синим и/или по Граму) на другие ИППП (до начала терапии).
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: не проводятся.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне: не проводятся.
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: не проводятся.
- случайная половая связь.
- Периферические лимфатические узлы без патологических изменений.
- ИФА: определение Ig M, Ig G к Treponema pallidum в сыворотке крови ИФА-методом: результат отрицательный;
- Реакция микропреципитации с кардиолипиновым антигеном в сыворотке крови: результат отрицательный.
Дифференциальный диагноз
Лечение
Медикаментозное лечение [4]
| Фармакологичес- кая группа | МНН препарата | Форма выпуска | Дозировка | Кратность применения | Примечание |
| Антибактериаль- ные препараты | (уровень доказательности - В-2) | Бензатин бензилпенициллин и флакон 2,4 млн.ЕД | однократно | Препарат выбора, наибольшая комплаентность /4/. | |
| Смесь бензатин бензилпеницил- лина, бензилпеницил- лина натриевой (или калиевой) соли и бензилпеницил- лина новокаиновой соли | флакон | 1,8 млн.ЕД | в/м - 2 инъекции в течение недели | ||
| Смесь бензатин бензилпеницил- лина и бензилпеницил- лина новокаиновой соли | флакон | 1,5 млн.ЕД | в/м - 2 инъекции в течение недели | ||
| Бензилпеницил- лина новокаиновая соль | флакон | 600 тыс.ЕД | в/м - 2 инъекции в течение недели | ||
| Цефтриаксон | флакон | 500-1000 мг | для взрослых по 250 мг в/м 1 раз в день в течение 5 дней | Альтернативные препараты, в случае аллергии к препаратам пенициллинового ряда | |
| Доксициклин | таб. | капсулы 100-200 мг | по 100 мг 2 раза в день в течение 10 дней | Альтернативные препараты, в случае аллергии к препаратам пенициллинового ряда |
- Смесь бензатин бензилпенициллина, бензилпенициллина натриевой (или калиевой) соли и бензилпенициллина новокаиновой соли (флакон 1,8 млн. ЕД.);
- Доксициклин (таб., капсулы100-200 мг).
Другие виды лечения: не проводятся.
Хирургическое вмешательство: не проводится.
- Массовая профилактическая пропаганда по личной и общественной профилактике ИППП через средства массовой информации, раздачу памяток и просмотр мультимедийных программ;
- Индивидуальные консультации и профилактические беседы с родителями и учащимися старших классов по вопросам межличностных отношений, полноценной информации о сексуальных отношениях, последствий раннего начала половой жизни, нежелательной беременности, разъяснение правил безопасного секса (применение презерватива);
- В кабинетах приема врачей дерматовенерологов, акушер-гинекологов, урологов, кабинетах профилактических осмотров консультирование по способам предотвращения или снижения риска инфицирования сифилисом и другими ИППП;
- Подготовка волонтеров (учащихся образовательных учреждений) для проведения бесед о безопасном поведении и распространении литературы информационно-образовательного характера по вопросам профилактики ИППП.
- отрицательные серологические результаты обследования сыворотки крови пациентов через 3 и 6 месяцев после лечения.
Скрытый сифилис — вариант развития сифилитической инфекции, при котором не выявляются какие-либо клинические проявления заболевания, но наблюдаются положительные результаты лабораторных исследований на сифилис. Диагностика скрытого сифилиса сложна и основана на данных анамнеза, результатах тщательного осмотра пациента, положительных специфических реакциях на сифилис (РИБТ, РИФ, RPR- тест), выявлении патологических изменений со стороны цереброспинальной жидкости. Для исключения ложноположительных реакций практикуется многократное проведение исследований, повторная диагностика после лечения сопутствующей соматической патологии и санации инфекционных очагов. Лечение скрытого сифилиса осуществляется препаратами пенициллина.

Общие сведения
Современная венерология сталкивается с ростом случаев скрытого сифилиса по всему миру. В первую очередь это может быть связано с широким применением антибиотиков. Пациенты с недиагностированными начальными проявлениями сифилиса самостоятельно или по назначению врача проходят антибиотикотерапию, считая что больны другим венерическим заболеванием (гонореей, трихомониазом, хламидиозом), ОРВИ, простудой, ангиной или стоматитом . В результате такого лечения сифилис не излечивается, а приобретает скрытое течение.
Многие авторы указывают на то, что относительное увеличение заболеваемости скрытым сифилисом может быть обусловлено его более частым выявлением в связи с принятым в последнее время в стационарах и женских консультациях массовым обследованием на сифилис. По данным статистики около 90% скрытого сифилиса диагностируется в ходе профилактических осмотров.

Классификация скрытого сифилиса
Ранний скрытый сифилис соответствует периоду от первичного сифилиса до рецидивного вторичного сифилиса (примерно в течение 2-х лет со времени заражения). Хотя у пациентов отсутствуют проявления сифилиса, в эпидемиологическом отношении они являются потенциально опасными для окружающих. Это связано с тем, что в любой момент ранний скрытый сифилис может перейти в активную форму заболевания с различными кожными высыпаниями, содержащими большое число бледных трепонем и являющимися источником заражения. Установка диагноза раннего скрытого сифилиса требует проведения противоэпидемических мероприятий, направленных на выявление бытовых и половых контактов пациента, его изоляцию и лечение до полной санации организма.
Поздний скрытый сифилис диагностируется при давности возможного заражения более 2-х лет. Пациенты с поздним скрытым сифилисом не считаются опасными в инфекционном плане, поскольку при переходе заболевания в активную фазу его проявления соответствуют клинике третичного сифилиса с поражением внутренних органов и нервной системы (нейросифилис), кожными проявлениями в виде малозаразных гумм и бугорков (третичных сифилидов).
Неуточненный (неведомый) скрытый сифилис включает случаи заболевания, когда пациент не располагает никакой информацией о давности своего заражения и врач не может установить сроки заболевания.
Диагностика скрытого сифилиса
В установлении вида скрытого сифилиса и давности заболевания врачу-венерологу помогают тщательно собранные анамнестические данные. Они могут содержать указание не только на подозрительный в отношении сифилиса половой контакт, но и на отмечавшиеся в прошлом у пациента единичные эрозии в области половых органов или на слизистой ротовой полости, высыпания на коже, прием антибиотиков в связи с каким-либо заболеванием, схожим с проявлениями сифилиса. Также принимается во внимание возраст пациента и его половое поведение. При осмотре пациента с подозрением на скрытый сифилис нередко обнаруживается рубец или остаточное уплотнение, сформировавшиеся после разрешения первичной сифиломы (твердого шанкра). Могут быть выявлены увеличенные и фиброзированные после перенесенного лимфаденита лимфатические узлы.
Большую помощь в диагностике скрытого сифилиса может оказать конфронтация — выявление и обследование на сифилис лиц, находящихся в половом контакте с пациентом. Выявление у полового партнера ранней формы заболевания свидетельствует в пользу раннего скрытого сифилиса. У половых партнеров пациентов с поздней формой скрытого сифилиса чаще не выявляются никакие признаки этого заболевания, реже наблюдается поздний скрытый сифилис.
Диагноз скрытого сифилиса обязательно должен быть подтвержден результатами серологических реакций. Как правило, у таких пациентов отмечается высокий титр реагинов. Однако у лиц, получавших антибактериальную терапию, он может быть и низким. Проведение RPR-теста должно быть дополнено РИФ, РИБТ и ПЦР-диагностикой. Обычно при раннем скрытом сифилисе результат РИФ резко положительный, в то время как РИБТ у некоторых пациентов может быть и отрицательной.
Диагностика скрытого сифилиса представляет для врача сложную задачу, поскольку нельзя исключить ложноположительный характер реакций на сифилис. Такая реакция может быть обусловлена перенесенной ранее малярией, наличием у пациента инфекционного очага (хронический синусит, тонзиллит, бронхит, хронический цистит или пиелонефрит и др.), хронических поражений печени (алкогольная болезнь печени, хронический гепатит или цирроз), ревматизма, туберкулеза легких. Поэтому исследования на сифилис проводят несколько раз с перерывом, повторяют их после лечения соматических заболеваний и ликвидации очагов хронической инфекции.
Дополнительно производят исследование на сифилис цереброспинальной жидкости, взятой у пациента путем люмбальной пункции. Патология в цереброспинальной жидкости свидетельствует о скрытом сифилитическом менингите и чаще наблюдается при позднем скрытом сифилисе.
Пациенты со скрытым сифилисом в обязательном порядке консультируются терапевтом (гастроэнтерологом) и неврологом для выявления или исключения интеркурентных заболеваний, сифилитических поражений соматических органов и нервной системы.
Лечение скрытого сифилиса
Лечение раннего скрытого сифилиса направлено на предупреждение его перехода в активную форму, представляющую собой эпидемиологическую опасность для окружающих. Основной целью лечения позднего скрытого сифилиса является профилактика нейросифилиса и поражений соматических органов.
Терапия скрытого сифилиса, как и других форм заболевания, проводится в основном системной пенициллинотерапией. При этом у пациентов с ранним скрытым сифилисом в начале лечения может наблюдаться температурная реакция обострения, что является дополнительным подтверждением правильно установленного диагноза.
Эффективность лечения скрытого сифилиса оценивается по снижению титров в результатах серологических реакций и нормализации показателей цереброспинальной жидкости. В ходе лечения раннего скрытого сифилиса к концу 1-2 курса пенициллинотерапии обычно отмечается негативация серологических реакций и быстрая санация ликвора. При позднем скрытом сифилисе негативация серологических реакций происходит лишь к концу лечения или вообще не происходит, несмотря на проводимую терапию; изменения в ликворе сохраняются длительное время и регрессируют медленно. Поэтому терапию поздней формы скрытого сифилиса предпочтительно начинать с подготовительного лечения препаратами висмута.
Вторичный сифилис — следующий за первичным период сифилиса, который характеризуется диссеминированной сыпью с большим полиморфизмом элементов (розеолы, папулы, везикулы, пустулы), поражением соматических органов, опорно-двигательного аппарата, нервной системы и генерализованным лимфаденитом. Диагностика вторичного сифилиса проводится путем выявления бледной трепонемы в отделяемом кожных элементов, пунктате лимфоузлов и спиномозговой жидкости; постановкой серологических реакций. Лечение включает пенициллинотерапию и симптоматическую терапию поражений внутренних органов.
Общие сведения
Период вторичного сифилиса начинается через 2-3 месяца после проникновения в организм бледных трепонем и связан с их попаданием в кровь и лимфу. По кровеносным и лимфатическим сосудам возбудители сифилиса разносятся во внутренние органы, лимфоузлы и нервную систему, вызывая их поражение. Под воздействием иммунного ответа организма бледная трепонема может образовывать споры и цисты, в которых она сохраняется в невирулентном виде, обуславливая развитие скрытого периода вторичного сифилиса. При снижении активности иммунных механизмов возбудитель способен снова трансформироваться в патогенную подвижную форму, вызывающую рецидив вторичного сифилиса.

Классификация вторичного сифилиса
Свежий вторичный сифилис — развивается после первичного сифилиса и проявляется обильной диссеминированной мелкой полиморфной сыпью, наличием твердого шанкра в стадии разрешения и полиаденитом. Продолжительность 2-4 месяца.
Скрытый вторичный сифилис — характеризуется исчезновением клинических симптомов и выявляется только положительными результатами серологических исследований. Длится до 3-х месяцев и более.
Рецидивный вторичный сифилис — происходит чередование рецидивов сифилиса со скрытыми периодами. Во время рецидивов опять появляется сыпь. Однако, в отличие от свежего вторичного сифилиса, она менее обильная, более крупная и располагается группами, образуя дуги, кольца, гирлянды и полукольца.
Симптомы вторичного сифилиса
Развитие вторичного сифилиса часто начинается с общих симптомом, сходных с проявлениями ОРВИ или гриппа. Это недомогание, повышение температуры, озноб, головная боль. Отличительной особенностью вторичного сифилиса является артралгии и миалгии, усиливающиеся в ночное время. Только через неделю после появления этих продромальных симптомов возникают кожные проявления вторичного сифилиса.
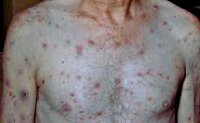
Высыпания вторичного сифилиса — вторичные сифилиды — отличаются значительным полиморфизмом. При этом они имеют целый ряд сходных характеристик: доброкачественное течение без периферического роста и разрушения окружающих тканей, округлая форма и четкое отграничение от окружающей их кожи, отсутствие субъективной симптоматики (изредка отмечается небольшой зуд) и островоспалительных признаков, заживление без образования рубцов. Вторичные сифилиды содержат большую концентрацию бледных трепонем и обуславливают высокую инфекционную опасность больного вторичным сифилисом.
Наиболее распространенной формой сыпи при вторичном сифилисе является сифилитическая розеола или пятнистый сифилид, проявляющийся округлыми бледно-розовыми пятнами диаметром до 10 мм. Обычно они локализуются на коже конечностей и туловища, но могут быть на лице, стопах и кистях. Розеолы при вторичном сифилисе появляются постепенно по 10-12 штук в день в течение недели. Типично исчезновение розеолы при надавливании на нее. К более редким формам розеолезной сыпи при вторичном сифилисе относятся шелушащаяся и приподнимающаяся розеолы. Первая имеет небольшое западение в центре и покрыта пластинчатыми чешуйками, вторая — возвышается над общим уровнем кожи, что делает ее похожей на волдырь.
Редкой формой высыпаний вторичного сифилиса является пустулезный сифилид. Его появление обычно наблюдается у ослабленных пациентов (больных туберкулезом, наркоманов, алкоголиков) и свидетельствует о более тяжелом течении вторичного сифилиса. Пустулезный сифилид характеризуется наличием гнойного экссудата, который высыхает с образованием желтоватой корочки. Клиническая картина напоминает проявления пиодермии. Пустулезный сифилид вторичного сифилиса может иметь следующие формы: импетигинозную, угревидную, эктиматозную, оспенновидную, рупоидную.
Кожные проявления вторичного сифилиса сопровождаются генерализованным увеличением лимфатических узлов (лимфаденитом). Увеличенные шейные, подмышечные, бедренные, паховые лимфоузлы остаются безболезненными и не спаяны с окружающими их тканями. Нарушение питания корней волос при вторичном сифилисе приводит к выпадению волос с развитием диффузной или очаговой алопеции. Часто отмечаются поражения слизистых оболочек ротовой полости (сифилис полости рта) и гортани. Последние обуславливают характерную осиплость голоса у больных вторичным сифилисом.
Со стороны соматических органов наблюдаются в основном функциональные изменения, которые быстро проходят при проведении лечения и отсутствуют в периоды скрытого вторичного сифилиса. Поражение печени проявляется ее болезненностью и увеличением, нарушением печеночных проб. Часто наблюдается гастрит и дискинезия ЖКТ. Со стороны почек возможна протеинурия и возникновение липоидного нефроза. Поражение нервной системы проявляется раздражительностью и нарушением сна. У некоторых пациентов с вторичным сифилисом наблюдается сифилитический менингит, легко поддающийся терапии. Возможно поражение костной системы с развитием остеопериоститов и периоститов, проявляющихся ночными болями преимущественно в костях конечностей и протекающих без костных деформаций. В отдельных случаях вторичного сифилиса могут наблюдаться отит, сухой плеврит, ретинит, нейросифилис.
Диагностика вторичного сифилиса
Разнообразная клиническая картина вторичного сифилиса диктует необходимость проводить исследования на сифилис у каждого пациента с диффузной сыпью, сочетающейся с полиаденопатией. В первую очередь это исследование отделяемого кожных элементов на наличие бледной трепонемы и постановка RPR-теста. Выявить бледную трепонему можно и в материале, взятом при пункционной биопсии лимфатического узла. Исследование цереброспинальной жидкости, полученной путем люмбальной пункции в период свежего вторичного сифилиса или рецидива, также часто выявляет наличие возбудителя.
При вторичном сифилисе у большинства пациентов отмечаются положительные серологические реакции (РИБТ, РИФ, РПГА). Исключение составляют лишь 1-2% случаев ложноотрицательных реакций, обусловленных слишком высоким титром антител, который можно понизить путем разведения сыворотки.
Клинические проявления со стороны внутренних органов могут потребовать дополнительной консультации гастроэнтеролога, уролога, окулиста, невролога, отоларинголога; проведения УЗИ органов брюшной полости, гастроскопии, фарингоскопии, УЗИ почек, рентгенографии легких и пр.
Дифференциальная диагностика вторичного сифилиса
Выраженный полиморфизм высыпных элементов при вторичном сифилисе обуславливает большой перечень заболеваний, с которыми необходимо проводить его дифференциальную диагностику. Это инфекционные заболевания, сопровождающиеся сыпью (краснуха, корь, сыпной тиф, брюшной тиф, ветряная оспа и др.), дерматологические заболевания (токсикодермия, псориаз, красный плоский лишай, туберкулез кожи, угри), грибковые заболевания (отрубевидный лишай, розовый лишай Жибера, кандидоз), инфекционных поражений кожи (вульгарная эктима, стрептококковое импетиго). Широкие кондиломы вторичного сифилиса необходимо дифференцировать от остроконечных кондилом, обусловленных ВПЧ. Поражения слизистой дифференцируют с афтозным стоматитом, лейкоплакией, глосситом, СКВ, ангиной, ларингитом, молочницей.
Лечение вторичного сифилиса
В терапии вторичного сифилиса применяются те же препараты, что и в лечении первичного сифилиса. При поражении соматических органов дополнительно используют симптоматические средства. Наиболее эффективным считается лечение вторичного сифилиса водорастворимыми пенициллинами, в ходе которого постоянно поддерживается необходимая концентрация пенициллина в крови. Но подобную терапию можно проводить только в стационарных условиях, поскольку требуется внутримышечное введение препарата каждые 3 часа.
Не соблюдение адекватной схемы лечения или достаточной продолжительности терапии приводит к дальнейшему развитию заболевания и его переходу в следующую стадию — третичный сифилис.
Читайте также:

