Синдром восстановления иммунитета при туберкулезе
Обновлено: 25.04.2024
Центральный научно-исследовательский институт туберкулеза, Москва
Влияние туберкулезной инфекции и химиотерапии на репродуктивное здоровье женщины
Центральный научно-исследовательский институт туберкулеза, Москва
Аннотация В статье изложен краткий обзор отечественной и зарубежной литературы, посвященный особенностям течения туберкулеза органов дыхания у женщин фертильного возраста. Показано влияние активной туберкулезной инфекции и массивной химиотерапии на органы репродуктивной системы, проанализированы клиническая симптоматика, ближайшие и отдаленные последствия, прогноз репродуктивной функции в будущем. Своевременная диагностика и оптимальная коррекция репродуктивных нарушений у женщин, больных туберкулезом органов дыхания, позволяет повысить их качество жизни, фертильные возможности и рождение в последующем здорового потомства.
Центральный научно-исследовательский институт туберкулеза, Москва
ЖРВ — женщины репродуктивного возраста
МБТ — микобактерии туберкулеза
МЛУ — множественная лекарственная устойчивость
ПТП — противотуберкулезные препараты
ТПО — туберкулез половых органов
ЭКО — экстракорпоральное оплодотворение
В Российской Федерации за последние 5 лет (2009—2014 гг.) отмечается стабильный уровень заболеваемости туберкулезом среди женского населения (30,5—31,8 на 100 тыс. населения). При этом пик заболеваемости у женщин приходится на фертильный возраст — 25—34 года (62—62,3%) [1]. Неблагополучное состояние здоровья женщин репродуктивного возраста (ЖРВ) отрицательно влияет на здоровье новорожденных, приводит к увеличению доли больного потомства, ухудшает генофонд российской популяции [2]. Поэтому изучение особенностей туберкулезного процесса, его влияния на развитие репродуктивных нарушений, а также воздействия противотуберкулезной терапии на функцию репродуктивных органов у женщин представляют несомненную научную и практическую значимость.
Особенности течения туберкулеза у ЖРВ. Cреди ЖРВ наблюдаются несвоевременное выявление и высокая распространенность туберкулеза за счет неблагоприятной медико-социальной и гигиенической характеристики данной группы больных. Изучение этих факторов показало, что выявление туберкулеза среди неработающих женщин 15—44 лет значительно выше, чем среди женщин с наличием постоянной работы и стабильным доходом [3].
Имеют значение другие социальные аспекты: неудовлетворительные жилищные условия, низкий материальный достаток, ненормированный рабочий день, низкий уровень гигиенических знаний и медицинской активности, асоциальные привычки (алкоголизм) и табакокурение. Сложившаяся ситуация обусловливает низкие ресурсы для сохранения и восстановления как соматического, так и репродуктивного здоровья [4].
Несвоевременность выявления туберкулезного процесса у ЖРВ нередко обусловлена наличием беременности (независимо от ее исхода), послеродового периода и лактации. Туберкулез у ЖРВ чаще всего выявляется при обращении за медицинской помощью (69,6%), профилактическом осмотре (30,4%); в первый месяц после родов (17,5%); в течение 1 года после родов (36,7%); через 1—2 года после родов (45,8%). При этом преобладают деструктивные формы (53,2%) с бактериовыделением (59,6%), наличием множественной лекарственной устойчивости — МЛУ (14,2%) [5].
Высокая заболеваемость туберкулезом среди ЖРВ и ежегодный рост числа случаев туберкулеза у женщин во время беременности и послеродовом периоде определяют чрезвычайную актуальность своевременной диагностики и рационального лечения туберкулеза у данного контингента [6].
Впервые выявленный туберкулез органов дыхания у ЖРВ характеризуется высокой распространенностью поражения легочной ткани, наклонностью к деструктивным изменениям, обильным бактериовыделением, ростом поливалентной и МЛУ микобактерий. У женщин 18—34 лет наблюдается высокая частота остро прогрессирующих форм туберкулеза, у пациенток 35—54 лет и старше — деструктивных форм специфического процесса [7].
Туберкулез женских половых органов как одна из внелегочных локализаций у ЖРВ. Туберкулез женских половых органов — редко диагностируемая форма внелегочного туберкулеза; он диагностируется у 0,7—1% всех женщин, госпитализируемых в гинекологические стационары. Более 90% случаев генитального туберкулеза выявляется у ЖРВ [8].
Клиническая симптоматика туберкулеза половых органов (ТПО) проявляется в виде различных нарушений менструального цикла: предменструального синдрома (8%), олигоменореи (54%), меноррагии (19%), аменореи (7—27%), менопаузального маточного кровотечения (1,6%). Однако чаще туберкулез женских половых органов имеет бессимптомное течение, единственной жалобой является бесплодие. По данным разных авторов, распространенность туберкулеза женских половых органов колеблется от 1 до 18% [10].
Чаще всего туберкулез поражает маточные трубы (24—85%), реже — эндометрий (50—56%). Туберкулезное поражение половых органов у женщин приводит не только к обструкции маточных труб, но и ухудшает имплантацию плодного яйца в полости матки из-за пораженного эндометрия и нарушения овуляции в яичниках. В результате развиваются непроходимость маточных труб (60%) и туберкулезный эндометрит, в полости матки формируются синехии, что дополнительно повышает риск развития бесплодия [11]. ТПО нередко сочетается с другими формами специфического процесса: почек и мочевого пузыря, кишечника, органов дыхания, лимфатических узлов. При этом сочетание нескольких локализаций туберкулеза может сопровождаться развитием перитонита и асцита (20%) [12].
Вероятность наступления физиологичной беременности у больных туберкулезом крайне низкая даже после полного курса лечения туберкулеза регистрируется в 7—19% случаев. Для многих пациенток экстракорпоральное оплодотворение (ЭКО) и перенос эмбрионов остается единственным вариантом для успешной беременности. Вероятность успеха таких процедур отмечают в 9—28% случаев, чаще с благоприятными перинатальными исходами (4,2—30,7%); реже с развитием внематочной беременности (3,3—10%). Латентный ТПО также может быть причиной неудачных попыток ЭКО, если своевременно не были проведены диагностика и лечение болезни [13].
В связи с высокой частотой неблагоприятных репродуктивных исходов у женщин, больных ТПО, актуален поиск новых диагностических методов и алгоритмов. Многие авторы считают, что ранняя лапароскопия и биопсия тканей являются наилучшим подходом к своевременной диагностике ТПО [14]. Другие исследователи полагают, что для ранней диагностики туберкулеза женских половых органов необходимо шире использовать ДНК МБТ с помощью полимеразной цепной реакции в любых доступных биологических тканях и жидкостях и иммунологические тесты [15].
Женщины с ТПО нуждаются в поэтапной коррекции бесплодия с включением специфической противотуберкулезной терапии, заместительной гормональной терапии, реконструктивно-пластических операций [16].
Влияние туберкулезной инфекции на репродуктивное здоровье женщины. Туберкулезная инфекция распространяется по женскому организму лимфогематогенным путем в период наибольшей активации специфического процесса. Мочеполовой тракт является распространенной локализацией внелегочного туберкулеза (14—41% в его структуре) [17]. У большинства женщин имеется приобретенный клеточный иммунитет, который существенно тормозит размножение бактерий и сдерживает образование микроскопических гранулем. Излечение может также происходить в результате химиотерапии, проводимой при туберкулезе органов дыхания. Даже при формировании микроскопических гранулем (диаметром не более 3 мм) у иммунокомпетентных пациенток они могут заживать или оставаться без динамики в течение многих лет. Повторная активация туберкулезной инфекции и риск развития ТПО зависят от состояния клеточно-опосредованной иммунной защиты хозяина. Имеются немногочисленные данные, что туберкулез органов дыхания в своей активной фазе и при развитии тяжелых клинических форм с наклонностью к диссеминации МБТ влияет на органы брюшной полости и малого таза. В результате развиваются различные отклонения и нарушения в репродуктивной системе женщин, которые можно систематизировать. К ним относят нарушение менструального цикла; воспалительные заболевания половых органов; бесплодие; исходы наступившей беременности; осложнения во время беременности и послеродовом периоде [18].
Нарушение менструального цикла при туберкулезе. Практические наблюдения показали, что у женщин, больных туберкулезом, происходят нарушения в эндокринной системе, которые влияют на характер и исход специфического процесса. Прогрессирующая туберкулезная инфекция может вызывать расстройства менструаций, поскольку туберкулезная интоксикация влияет на надпочечники, гипофиз и яичники. Туберкулез органов дыхания может служить причиной гормонозависимых заболеваний женской половой сферы и вызывать нарушения гормонального обмена. При этом наблюдается снижение уровня фолликулостимулирующего гормона, лютеинизирующего гормона, эстрадиола, прогестерона; повышение уровня кортизола и пролактина; формируется состояние гипотиреоидизма. Выраженное токсическое действие туберкулезной инфекции на органы и системы женского организма нередко реализуются в виде обменных нарушений, которые потенцируют антигонадотропный эффект (гипо-, аменорею). Нарушение менструального цикла возможно за счет поражения эндометрия в 13—50% случаев, в том числе с формированием внутриматочных синехий [19].
Воспалительные заболевания женских половых органов. Активный туберкулез органов дыхания со склонностью к деструкции и диссеминации МБТ может служить причиной воспалительных заболеваний женской половой системы. Большинство исследователей приводят данные о частоте и особенностях туберкулезного поражения вульвы, шейки матки, эндометрия, маточных труб и яичников. Имеется крайне мало сведений о развитии воспалительных заболеваний женских половых органов неспецифической этиологии на фоне активного туберкулеза легких [20].
Среди ЖРВ отмечается высокая распространенность урогенитальных инфекций, среди которых особое место занимают герпетическая и папилломавирусная инфекции, которые при длительном персистировании могут вызывать злокачественные процессы в шейке матки и влагалище. У женщин, больных туберкулезом, наблюдается снижение защитных сил организма за счет нарушений системного и местного иммунитета, в частности дисфункции местных механизмов защиты слизистых оболочек аногенитального тракта. Чем ниже активность клеточного иммунитета и функции макрофагов, тем ниже способность систем репарации восстанавливать структуру поврежденных ДНК клеток организма и тем больше факторов проявляют свое влияние на стадии промоции канцерогенеза. Это может явиться причиной возникновения, прогрессирования и рецидива воспалительных заболеваний шейки матки вплоть до дисплазии эпителия и рака у женщин, больных тяжелыми формами туберкулеза легких [21].
Бактериальные инфекции (Chlamidia trachomatis, Ureaplasma urealiticum, Mycoplasma genitalis) чрезвычайно распространены в женской популяции и могут вызывать воспалительные заболевания половых органов. Однако исследования, посвященные оценке распространенности этих инфекций среди женщин, больных туберкулезом, являются единичными.
Химиотерапия туберкулеза органов дыхания у женщин фертильного возраста. Особенностью противотуберкулезного лечения является длительное применение оптимальной комбинации лекарственных препаратов, подавляющих размножение МБТ или уничтожающих их в организме пациентки. Существуют противотуберкулезные препараты (ПТП) первого ряда, основные (препараты выбора для лечения туберкулеза, вызванного лекарственно-чувствительными микобактериями); противотуберкулезные препараты второго ряда, резервные (препараты выбора для лечения туберкулеза с множественной и широкой лекарственной устойчивостью микобактерий) и препараты третьего ряда — другие ПТП и антибактериальные препараты, рекомендованные для лечения туберкулеза в особых ситуациях [22].
Вопрос о побочных действиях ПТП является частью общей проблемы активной терапии туберкулеза. Несмотря на большую актуальность данного вопроса, литературные сведения касаются главным образом применения 2 или 3 антибактериальных препаратов. В условиях современной полихимиотерапии обычно используются 4—5 ПТП. При применении большого количества ПТП развиваются токсико-аллергические и дисбиотические побочные реакции. Частота нежелательных явлений при массивной химиотерапии туберкулеза, по данным разных авторов колеблется от 32 до 61% [23].
Негативное влияние ПТП на органы репродуктивной системы менее изучено, поскольку их развитие не влияет на отмену действующей химиотерапии. Однако значение этих явлений нельзя умалять в связи с тем, что лечение туберкулеза занимает длительное время, а нарушения женских половых органов может существенно уменьшить репродуктивные возможности в будущем.
При применении основных ПТП первого ряда чаще всего регистрируют нарушения эндокринного характера за счет их токсического действия на яичники и надпочечники: гинекомастию, галакторею, дисменорею, меноррагию (изониазид, рифампицин). При использовании ПТП второго ряда отмечают различные нарушения менструального цикла, характеризующиеся гипофункцией яичников (протионамид, этионамид) [22].
По данным некоторых исследователей, у 66% женщин, получавших противотуберкулезное лечение, регистрировали нарушения менструального цикла, в структуре которых отмечали вторичную аменорею (26,5%) и гипоменорею (20%). Из них после завершения интенсивной фазы химиотерапии у 76% женщин наблюдали восстановление менструальной функции, у 24% отсутствовала овуляция и имелась недостаточность лютеиновой фазы в течение всего курса продолжения противотуберкулезного лечения. Отмечено обратимое негативное влияние ПТП на менструальный цикл, которое необходимо контролировать после завершения основного курса противотуберкулезной терапии [24].
При длительном применении ПТП неизбежно развивается дисбаланс микробиоты кишечника. Результаты многочисленных исследований доказывают, что на фоне противотуберкулезной терапии у 80—90% пациенток развивается дефицит бифидобактерий. Это создает условия для прогрессивного размножения дрожжеподобных грибов рода Candida и формирования дисбактериоза кишечника [25]. Известно, что при длительном употреблении антибактериальных препаратов 75% женщин имеют один эпизод вульвовагинального кандидоза, а 40—45% регистрируют 2 эпизода и более грибкового поражения слизистых оболочек урогенитального тракта, вызванного преимущественно Candidaalbicans [26]. Однако данные литературы о развитии вагинального кандидоза у ЖРВ, получающих химиотерапию по поводу туберкулеза органов дыхания, имеют скудный и разрозненный характер.
Таким образом, изучение проблем, связанных с фертильностью женщин, больных туберкулезом органов дыхания; влияния туберкулезной инфекции и противотуберкулезной химиотерапии на состояние органов репродуктивной системы представляется актуальным междисциплинарным научно-практическим вопросом и подлежит дальнейшему изучению.

1. Улюкин И.М., Болехан В.Н., Орлова Е.С. О некоторых особенностях восстановления иммунной системы на фоне специфической терапии ВИЧ-инфекции // Состояние здоровья: медицинские, социальные и психолого-педагогические аспекты. 2017. С. 252–261.
5. Федеральные клинические рекомендации по профилактике, диагностике и лечению туберкулёза у больных ВИЧ-инфекцией. М., 2016. С. 29–32.
Проблема туберкулеза продолжает оставаться актуальной, особенно в сочетании с ВИЧ-инфекцией. Данные нозологии широко распространены и являются глобальными проблемами человечества. По данным Всемирной организации здравоохранения на конец 2019 г. во всём мире туберкулезом заболели 10 млн чел. разных возрастных групп, с преимущественным преобладанием лиц мужского пола. Умерло от туберкулёза в общей сложности за 2019 г. 1,4 млн чел. (в том числе 208 000 человек с ВИЧ-инфекцией) [2].
Таким образом, все вышеизложенное определяет важность изучения различных аспектов формирования ВСВИС, возникающего у пациентов с туберкулезом в сочетании с ВИЧ-инфекцией в условиях современной эпидемической ситуации.
Цель исследования: изучить проявления синдрома восстановления иммунной системы у больных с ко-инфекцией (ТБ/ВИЧ) на современном этапе.
Материалы и методы исследования
Работа проведена на базе туберкулезной больницы г. Ижевска. Для достижения поставленной цели были изучены карты стационарного больного у 425 пациентов, находящихся на лечении с 2018 по 2020 г. с диагнозом туберкулез различных форм и локализаций с сопутствующей патологией ВИЧ-инфекция.
Был отобран 31 пациент, имеющий ВСВИС. Проведен анализ данного контингента и охарактеризован по следующим признакам: по полу, возрасту, клиническим формам туберкулеза, сопутствующим заболеваниям, наличию вредных привычек, социальному статусу, исходу госпитализации. Так же были изучены аспекты анамнеза ВИЧ-инфекции у данных пациентов: стадия заболевания, дата возникновения заболевания. Изучены жалобы и клиника, лабораторные данные пациентов до начала лечения: полный и биохимический анализ крови, полный анализ мочи, наличие бактериовыделения методом люминесцентной микроскопии и культуральным методом, наличие чувствительности и устойчивости к противотуберкулезным препаратам (ПТП). А также определялись показатели, характеризующие иммунодефицитное состояние до начала терапии и на её фоне: количество CD4-клеток и вирусная нагрузка. Далее устанавливался вид проявления ВСВИС и сроки его начала. Затем проводилась оценка влияния медикаментозной терапии на течение синдрома, была изучена этиотропная терапия пациентов по поводу туберкулеза и ВИЧ-инфекции, а также симптоматическая терапия при возникновении ВСВИС.
Результаты исследования и их обсуждение
Пациенты с ВСВИС составляли 7,2 %. Средний возраст пациентов составлял 36 лет. По гендерному распределению превалировали лица мужского пола – 61,2 %. Все пациенты имели вредные привычки, такие как курение и злоупотребление алкоголем. С наркотической зависимостью в анамнезе были 70,9 % пациентов.
У 93,5 % пациентов наблюдался туберкулез с множественной или широкой лекарственной устойчивостью. 7 пациентов (22,5 %) в ходе лечения погибли от прогрессирования процесса, полиорганной недостаточности и отёка головного мозга. 51,7 % пациентов самостоятельно прервали лечение (выписаны за отсутствие в отделении, выписаны за нарушение режима, уклонение от лечения). И только 25,8 % человек прошли полный курс химиотерапии по соответствующему режиму.
По форме туберкулезного процесса при поступлении преобладал инфильтративный туберкулёз – 61,2 %, затем диссеминированный туберкулёз – 22,5 %, фиброзно-кавернозный туберкулёз – 12,9 % и казеозная пневмония – 6,4 %. Двухсторонний процесс наблюдался в 80,6 % случаев. На диспансерном учёте по туберкулёзу пациенты находились: от 1 до 3 лет – 26 человек (83,8 %), от 4 до 6 лет – 5 человек (16,2 %). В 100 % случаев пациенты поступали в отделение с наличием бактериовыделения. На момент госпитализации у 93,5 % пациентов была выявлена устойчивость к препаратам первого ряда, и только у 6,5 % была к ним чувствительность.
Лечение пациенты получали по следующим режимам химиотерапии (РХТ): I РХТ – 6,4 %, IV РХТ – 77,4 %, V РХТ – 3,2 %, лечение по профкурсу – 12,9 %. Препараты, согласно режиму химиотерапии, были назначены в день госпитализации.
В структуре сопутствующих заболеваний преобладали: хронический гепатит смешанной этиологии (вирусный гепатит С + токсический гепатит) – 70,9 %; хронический бронхит – 41,9 %; анемия хронических болезней – 35,4 %; кандидоз слизистых – 29 %; менингоэнцефалит – 22,5 %; хронический гастрит – 16,1 %; плеврит – 9,6 %;
ВИЧ-инфекцией данные пациенты были инфицированы от 1 до 5 лет – 15 чел. (48,3 %); от 6 до 10 лет – 7 чел. (22,5 %); 11 и более лет – 9 чел. (29 %). Стадия ВИЧ-инфекции у 61,2 % пациентов – 4В, у 4Б – 38,8 %. Все пациенты на момент госпитализации не получали антиретровирусную терапию.
До прохождения терапии вирусная нагрузка у данных пациентов составляла от 3700 до 3 900 000 коп/мл; СD клетки варьировались в диапазоне от 2 до 570 кл/мкл;
Противовирусную терапию по предпочтительной схеме получали 80,6 %, по альтернативной схеме – 12,9 %, по приемлемой схеме – 6,5 %.
В общем анализе крови у половины пациентов при поступлении наблюдались анемия и ускоренная СОЭ; у трети пациентов наблюдался лейкоцитоз, у двух пациентов – лейкопения.
У 7 пациентов, которые скончались в ходе лечения, при поступлении преобладала инфильтративная форма туберкулёзного процесса (57,2 %), затем диссеминированная форма (28,6 %) и казеозная пневмония (14,2 %). В конечном результате у пациентов преобладала диссеминированная форма (57,2 %) инфильтративная форма (28,6 %) и фиброзно-кавернозная форма (14,2 %). 3 пациента были впервые выявлены по заболеванию туберкулёз, по ВИЧ инфекции – от 2 до 15 лет. Лечение получали: 4 человека – IV РХТ, 3 пациента – профкурс из трёх противотуберкулёзных препаратов второго ряда. 6 пациентов получали АРВТ по предпочтительной схеме, 1 пациент по альтернативной схеме. Все имели стадию ВИЧ-инфекции 4В. CD4-клеток на момент поступления, у данных пациентов было от 2 до 200 кл/мкл, средний показатель 91 кл/мкл (рис. 1).

Рис. 1. Динамика CD-4 лимфоцитов до АРВТ и спустя 1 месяц
Вирусная нагрузка составляла от 30500 до 1900000 коп/мл. АРВТ данные пациенты начали получать через 2–4 недели после назначения антибактериальной терапии. Вирусная нагрузка пациентов спустя месяц противовирусной терапии составляла от 1050 до 750000 коп/мл (рис. 2).

Рис. 2. Динамика РНК ВИЧ до АРВТ и спустя 1 месяц
ВСВИС развился у данных пациентов в среднем за 18 дней. По клиническим проявлениям у всех пациентов синдром проявлялся в виде интоксикационного синдрома: подъём температуры тела до 40 °С, выраженная слабость, потливость; и в 40 % случаев синдрома дыхательной недостаточности: одышка в покое. Так же у 40 % начались проявления орофарингиального кандидоза. Бактериовыделение у пациентов сохранялось.
В ходе динамического наблюдения за лабораторными показателями наблюдалось следующее.
По рентгенологической картине у 70 % пациентов была отрицательная динамика по сравнению с предыдущими снимками: увеличение инфильтрации лёгочной ткани, увеличение полостей; у 30 % не отмечалось отклонений в динамике.
В результате появления синдрома восстановления иммунной системы противотуберкулёзная и антиретровирусная терапия полностью сохранялась, назначалась терапия НПВС, гормональная терапия, в некоторых случаях бронхолитическая терапия и оксигенотерапия.
У пациентов с выраженной иммуносупрессией и высокой вирусной нагрузкой на фоне эффективной противовирусной терапии смерть наступала в течение 10–28 дней.
У остальных 24 пациентов при поступлении преобладала инфильтративная форма туберкулёзного процесса в 66,6 % случаев, затем диссеминированная форма – 16,6 %, фиброзно-кавернозная форма – 12,5 % и казеозная пневмония – 4,1 %. В конечном результате у пациентов преобладала инфильтративная форма – 50 % и на втором плане фиброзно-кавернозная форма – 25 %. 54,1 % пациентов были впервые выявлены по заболеванию туберкулёз, остальные состояли на учёте от 3 до 6 лет. Длительность заболевания ВИЧ-инфекции составляла от 1 до 12 лет. Стадия ВИЧ-инфекции у пациентов: 4Б – 11 чел., 4В – 13 чел. Лечение получали: 20 чел. по IV РХТ, 1 пациент получал профкурс, 2 чел. получали терапию по I РХТ, 1 чел. – по V РХТ.
21 пациент получал АРВТ по предпочти- тельной схеме, 1 пациент по альтернативной схеме, 2 чел. по приемлемой схеме. CD4-клеток на момент поступления, у данных пациентов было от 12 до 348 кл/мкл. Вирусная нагрузка составляла от 3700 до 3900000 коп/мл. АРВТ данные пациенты начали получать через 2–4 недели после назначения антибактериальной терапии. Вирусная нагрузка пациентов спустя месяц противовирусной терапии составляла от 150 до 500000 коп/мл.
ВСВИС развился у данных пациентов в среднем за 19 дней. По клиническим проявлениям у всех пациентов синдром проявлялся в виде интоксикационного синдрома: подъём температуры тела до 40 °С, выраженная слабость, потливость, головная боль, недомогание; и в 20,8 % случаев – синдрома дыхательной недостаточности: одышка в покое; в 16,6 % случаев наблюдалась желудочно-кишечная симптоматика: тошнота, рвота, диарея. В 8,3 % случаев наблюдалась регионарная лимфаденопатия. Бактериовыделение у пациентов сохранялось. По рентгенологической картине у 83,3 % отмечалась отрицательная динамика по сравнению с предыдущими снимками: увеличение количества очагов, нарастание инфильтрации лёгочной ткани; у 16,7 % не отмечалось отклонений в динамике.
В результате появления синдрома восстановления иммунной системы противотуберкулёзная и антиретровирусная терапия полностью сохранялась, подключалась терапия НПВС, гормональная терапия, в некоторых случаях бронхолитическая терапия, оксигенотерапия. Приём нестероидных противовоспалительных препаратов в ходе купирования синдрома не оказал существенного влияния на течение воспалительного синдрома, тогда как после назначения ГКС у пациентов отмечалось снижение температуры тела и уменьшение слабости в 87 % случаев.
Срок возникновения СВИС, в зависимости от стадии ВИЧ-инфекции:
4Б стадия – 14 дней; 4В стадия – 18 дней. Длительность синдрома в зависимости от стадии ВИЧ-инфекции: 4Б стадия – 25 дней, 4В стадия – 31 день.
Длительность СВИС в зависимости от количества CD-4 лимфоцитов до лечения (рис. 3).

Рис. 3. Длительность СВИС в зависимости от колличества CD-4 лимфоцитов

Рис. 4. Длительность СВИС в зависимости от вирусной нагрузки (РНК ВИЧ)
Пациенты с CD4 от 0 до 50 кл/ – 11 дней; длительность – 32 дня;
с CD4 от 51 до 100 кл – 8 дней; длительность – 26 дней;
с CD4 от 101 до 150 кл – 12 дней; длительность – 25 дней;
с CD4 от 151 до 200 кл – 24 дня; длительность – 25 дней;
с CD4 от 201 кл и более – 20 дней; длительность – 26 дней.
Длительность СВИС в зависимости от вирусной нагрузки (РНК ВИЧ) до начала лечения (рис. 4).
Пациенты с РНК ВИЧ от 0 до 10000 коп/мл – 11 дней; длительность – 17 дней;
с РНК ВИЧ от 10001 до 100 000 коп/мл – 13 дней; длительность – 17 дней;
с РНК ВИЧ от 100001 до 500000 коп/мл – 12 дней; длительность – 25 дней;
с РНК ВИЧ от 500 001 до 1 000 000 коп/мл – 17 дней ; длительность – 28 дней;
с РНК ВИЧ от 1 000 001 коп/мл и более – 18 дней; длительность – 35 дней.
В ходе выявления ВСВИС была сохранена этиотропная терапия туберкулёза и ВИЧ-инфекции. Всем пациентам была назначена терапия нестероидными противовоспалительными препаратами (НПВП), затем подключена терапия глюкокортикостероидами (ГКС). На фоне терапии НПВП пациенты наблюдались без динамики. На фоне ГКС симптоматика воспалительного синдрома снижалась. Проявлялось снижение воспалительной реакции улучшением клинической картины пациентов, а так же положительной лабораторно-инструментальной динамикой.
Результаты исследования и их обсуждение
По гендерному распределению превалируют лица мужского пола трудоспособного возраста и низкой приверженностью к терапии, как со стороны туберкулёза, так и со стороны ВИЧ-инфекции. У исследуемых пациентов преобладала инфильтративная форма туберкулёзного процесса (61,2 %), преимущественно двухстороннее поражение (80,6 %), со стажем заболевания от 1 до 3 лет. Бактериовыделение было получено микроскопическим, культуральным и молекулярно-генетическим методами у всех пациентов. У большинства пациентов наблюдался туберкулез с множественной лекарственной устойчивостью (93,5 %). Пациенты получали лечение преимущественно по IV индивидуализированному режиму химиотерапии (77,4 %). В структуре сопутствующих заболеваний преобладал гепатит смешанной этиологии (70,9 %). Стадия ВИЧ-инфекция у большинства пациентов – 4В (61,2 %) с длительностью заболевания от 1 до 5 лет (48,3 %). По данным иммунного профиля пациентов и анализам вирусной нагрузки можно сделать вывод о запущенном течении ВИЧ-инфекции, которое обусловлено низким количеством CD4-лимфоцитов и высокой вирусной активностью. В общем анализе крови при поступлении у половины пациентов наблюдалась анемия и ускоренная СОЭ; у трети пациентов наблюдался лейкоцитоз. Полный курс терапии получила лишь небольшая доля пациентов (25,8 %), что также свидетельствует о низкой приверженности к лечению данной категории пациентов. В ходе адекватного этиотропного и симптоматического лечения туберкулёза и ВИЧ-инфекции с появлением ВСВИС умерло 7 пациентов (22,5 %).
Во всех случаях наблюдалось усиление воспалительной реакции на проводимую этиотропную терапию, что говорит о парадоксальном варианте ВСВИС. Начало ВСВИС характеризуется появлением преимущественно интоксикационного синдрома в сочетании в 80 % случаев с отрицательной рентгенологической динамикой. По общему анализу крови в динамике существенных отклонений не выявлено. Срок начала синдрома у данных пациентов в среднем составляет 17 дней. Анализ срока возникновения ВСВИС в зависимости от стадии ВИЧ-инфекции показал более быстрое начало у пациентов со стадией 4Б на 23 %. По изученным данным, в зависимости от глубины иммунносупрессии срок возникновения синрома прямо пропорционален числу CD-4 клеток и РНК ВИЧ в крови.
Более длительный период течения синдрома наблюдался у пациентов со стадией ВИЧ-инфекции 4В. В зависмости от количества CD-4 наблюдается обратно пропорциональная связь. В зависимости от вирусной нагрузки наблюдается отличная от данных по CD-лимфоцитам. То есть чем выше вирусная нагрузка, тем дольше протекает СВИС.
Зависимости от формы туберкулезного процесса или от назначенной антибактериальной терапии зависимости выявлено не было.
Антиретровирусную терапию большинство пациентов получали по предпочтительной схеме (80,6 %). В ходе прохождения курсов ПТХТ и АРВТ возникал ВСВИС у 7,2 % пациентов, находившихся на лечении в отделении за последние 3 года.
На фоне симптоматической терапии ГКС отмечалось клиническое улучшение состояния в виде снижения температуры тела до 37,4–36,8 °С, а также менее выраженной слабости и потливости, нежели от НПВП.
Заключение
Диагностика болезни восстановления иммунитета по КТ, МРТ головного мозга
а) Терминология:
1. Сокращения:
• Воспалительный синдром восстановления иммунитета (ВСВИ)
2. Синонимы:
• Болезнь восстановления иммунитета (БВИ)
• Синдром восстановления иммунитета (СВИ)
3. Определение:
• Парадоксальное ухудшение состояния пациента на фоне оппортунистической инфекции:
о После начала высокоактивной антиретровирусной терапии (ВА-АРТ):
о Иммуномодулирующая терапия у пациентов с PC
б) Визуализация:
1. Общие характеристики болезни восстановления иммунитета:
• Лучший диагностический критерий:
о Ухудшение рентгенологической картины/ее атипичная характеристика у пациента с ВИЧ/СПИД, развившееся после начала ВААРТ
о Другие варианты: иммуномодулирующая терапия:
- Терапия моноклональными антителами пациента с PC
• Локализация:
о ПМЛ: наиболее часто лобные/теменно-затылочные области:
- Менее часто: задняя черепная ямка
о Туберкулез: мозговые оболочки, паренхима головного мозга
о Криптококкоз: пространства Вирхова-Робена (ПВР), мозговые оболочки
2. КТ признаки болезни восстановления иммунитета:
• Бесконтрастная КТ:
о ВСВИ при прогрессирующей мультифокальной лейкоэнцефалопатии (ПМЛ): гиподенсные зоны в БВ с ↑ степени выраженности масс-эффекта
• КТ с контрастированием:
о ВСВИ при ПМЛ: атипичный гетерогенный характер накопления контраста
о ВСВИ при туберкулезе: увеличение размеров туберкулем
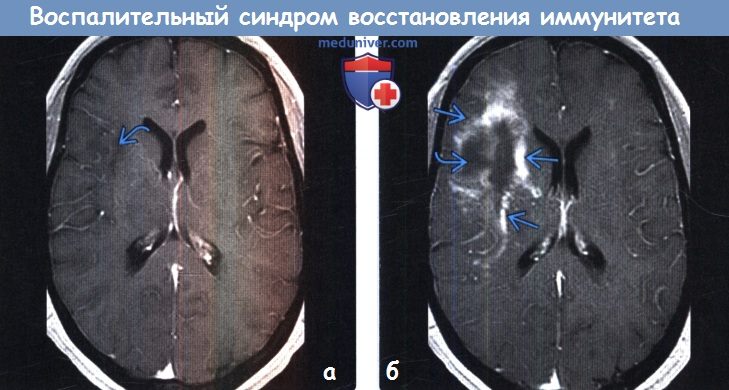
(а) МРТ, постконтрастное Т1-ВИ, аксиальный срез: у пациента с ВИЧ и ПМЛ в правой островной области неотчетливо определяется гипоинтенсивная зона без патологического накопления контрастного вещества. На FLAIR-изображениях (не представлены) в белом веществе наблюдались мультифокальные сливные гиперинтенсивные зоны.
(б) МРТ, постконтрастное Т1-ВИ, аксиальный срез: у этою же пациента после начала ВААРТ и развития существенною ухудшения клиническою состояния определяется фрагментарный характер контрастирования в виде узловых и линейных очагов гиперинтенсивною сигнала, а также увеличение гипоинтенсивной зоны. Это типичные признаки прогрессирующей мультифокальной лейкоэнцефалопатии (ПМЛ) при воспалительном синдроме восстановления иммунитета (ВСВИ).
4. Рекомендации по визуализации:
• Лучший инструмент визуализации:
о МРТ с получением постконтрастных Т1-ВИ.Т2-ВИ, FLAIR-изображений
в) Дифференциаьлная диагностика болезни восстановления иммунитета:
1. Диффузные/очаговые изменения БВ при СПИД:
• ВИЧ-энцефалит, ПМЛ, ЦМВИ
2. Локальные/мультифокальные поражения головного мозга у пациентов со СПИД:
о Лимфома, токсоплазмоз, туберкулема, криптококкоз
г) Патология:
2. Макроскопические и хирургические особенности:
• ВСВИ при ПМЛ: мультифокальные зоны изменения цвета БВ
• ВСВИ при туберкулезе: гранулемы, экссудаты в базальных отделах головного мозга
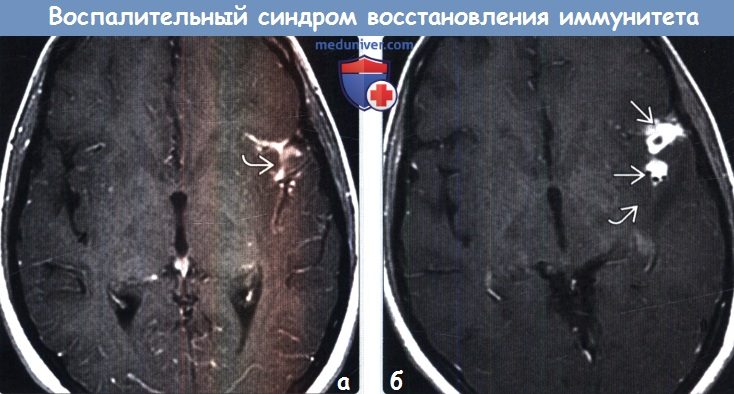
(а) МРТ, постконтрастное Т1-ВИ, аксиальный срез: у ВИЧ-положительною пациента с туберкулезным менингитом в области левой сильвиевой борозды определяется контрастирование мозговых оболочек.
(б) МРТ, постконтрастное Т1-ВИ, аксиальный срез: после перехода пациента на ВААРТ определяется прогрессирование ранее выявленных изменений. Отмечается усиление выраженности зоны накопления контраста, которая приобрела более узловой характер. Также наблюдается развитие перифокального отека. Ухудшение течения заболевания может быть связано с лекарственной устойчивостью возбудителя; тем не менее, недавнее начало ВААРТ делает воспалительный синдром восстановления иммунитета (ВСВИ) наиболее вероятным диагнозом.
д) Клиническая картина:
1. Проявления болезни восстановления иммунитета:
• Наиболее частые признаки/симптомы:
о ВСВИ при ПМЛ: головная боль, нарушения зрения, деменция
о ВСВИ при туберкулезе: лихорадка, лимфаденопатия, судорожные приступы
2. Демография:
• Эпидемиология:
о Фактор риска развития ВСВИ при начале ВААРТ:
- Более низкое содержание CD4 клеток; ↓ соотношения CD4: CD8 клеток
- Более высокое количество РНК ВИЧ
о Микобактерии туберкулеза являются частыми патогенами, связанными с ВСВИ
3. Течение и прогноз:
• В тяжелых случаях ВСВИ возможен летальный исход
4. Лечение:
• Продолжить первичную терапию для лечения оппортунистических инфекций
• Продолжить ВААРТ+ противовоспалительные средства
Воспалительный синдром восстановления иммунитета (ВСВИ) на МРТ головного мозга
а) Терминология:
• Воспалительный синдром восстановления иммунитета (ВСВИ):
о Ухудшение состояния пациента на фоне оппортунистической инфекции/ее атипичное течение
о После начала ВААРТ у пациентов с ВИЧ/СПИД
о Иммуномодулирующая терапия у пациентов с PC
(а) МРТ, постконтрастное Т1-ВИ, аксиальный срез: у пациента с ВИЧ и ПМЛ в правой островной области неотчетливо определяется гипоинтенсивная зона без патологического накопления контрастного вещества. На FLAIR-изображениях (не представлены) в белом веществе наблюдались мультифокальные сливные гиперинтенсивные зоны.
(б) МРТ, постконтрастное Т1-ВИ, аксиальный срез: у этою же пациента после начала ВААРТ и развития существенною ухудшения клиническою состояния определяется фрагментарный характер контрастирования в виде узловых и линейных очагов гиперинтенсивною сигнала, а также увеличение гипоинтенсивной зоны. Это типичные признаки прогрессирующей мультифокальной лейкоэнцефалопатии (ПМЛ) при воспалительном синдроме восстановления иммунитета (ВСВИ). (а) МРТ, постконтрастное Т1-ВИ, аксиальный срез: у ВИЧ-положительною пациента с туберкулезным менингитом в области левой сильвиевой борозды определяется контрастирование мозговых оболочек.
(б) МРТ, постконтрастное Т1-ВИ, аксиальный срез: после перехода пациента на ВААРТ определяется прогрессирование ранее выявленных изменений. Отмечается усиление выраженности зоны накопления контраста, которая приобрела более узловой характер. Также наблюдается развитие перифокального отека. Ухудшение течения заболевания может быть связано с лекарственной устойчивостью возбудителя; тем не менее, недавнее начало ВААРТ делает воспалительный синдром восстановления иммунитета (ВСВИ) наиболее вероятным диагнозом.
в) Дифференциальная диагностика:
• Диффузные/очаговые изменения БВ у пациентов со СПИД:
о ВИЧ-энцефалит, ПМЛ, ЦМВИ
• Локальные/мультифокальные поражения головного мозга у пациентов со СПИД:
о Лимфома, токсоплазмоз, туберкулема, криптококкоз
г) Патология:
• Восстановление иммунитета → аномальный иммунный ответ на инфекционные/неинфекционные антигены
• Развитие ВСВИ не обусловлено рецидивом имевшегося ранее заболевания
д) Клиническая картина воспалительного синдрома восстановления иммунитета:
• У 1/4-1/3 ВИЧ-инфицированных пациентов развивается воспалительный синдром восстановления иммунитета (ВСВИ)
• Частые ВСВИ-ассоциированные патогены: ПМЛ, туберкулез
е) Диагностическая памятка:
• Предполагайте воспалительный синдром восстановления иммунитета (ВСВИ) при ухудшении состояния/выявлении накапливающих контраст поражений у:
о Пациента с ВИЧ, которому с недавнего времени начала проводиться ВААРТ
о Пациента с PC, проходящего иммуномодулирующую терапию
Лучевая диагностика туберкулезного спондилита
а) Терминология:
1. Сокращения:
• Туберкулезный спондилит (ТС)
2. Определения:
• Гранулематозное инфекционное заболевание позвоночника и окружающих мягких тканей, вызванное возбудителем туберкулеза
б) Лучевая диагностика:
1. Общие характеристики:
• Наиболее значимый диагностический признак:
о Массивное поражение позвонков с относительным сохранением межпозвонковых дисков, формированием крупных паравертебральных абсцессов
• Локализация:
о Среднегрудной отдел и грудопоясничный переход > поясничный, шейный отдел
о Передние отделы тел позвонков
о Возможно изолированное поражение задних элементов позвонков
о Пластинки дуг > корни дуг > остистые отростки > поперечные отростки
• Размеры:
о Множественное поражение (не)смежных позвонков
• Морфология:
о Коллапс позвонков, формирование кифотической деформации о ± деструкция межпозвонковых дисков
о Мягкотканный компонент в эпидуральном пространстве
о Массивные паравертебральные абсцессы, расслаивающие ткани на значительном протяжении
о ТС характеризуется гораздо более высокой частотой развития абсцессов поясничных мышц и поражения задних элементов позвонков по сравнению с бруцеллезным спондилитом
2. Рентгенография при туберкулезном спондилите:
• Рентгенография:
о Неровность контуров замыкательных пластинок, остеолиз
о Диффузный склероз позвонков
о Формирование костного блока позвонков на поздних стадиях ТС
о Рентгенологические изменения могут отсутствовать на протяжении нескольких недель с момента начала заболевания
3. КТ при туберкулезном спондилите:
• Бесконтрастная КТ:
о Деструкция замыкательных пластинок с фрагментацией тел позвонков
о Кальцифицированные хронические паравертебральные абсцессы: ТС > бруцеллезный спондилит (БС)
• КТ с КУ:
о Диффузное или периферическое контрастирование эпидуральных и паравертебральных мягких тканей
5. Радиоизотопные исследования:
• Костная сцинтиграфия:
о Усиление захвата изотопа в очагах поражения позвоночника
о Метод отличается хорошей чувствительностью, однако неспецифичен
• Сцинтиграфия с галлием: усиление захвата изотопа в очагах поражения позвоночника и паравертебральных мягких тканей:
о Высокочувствительный и специфичный метод диагностики спондилита
6. Рекомендации по визуализации:
• Наиболее оптимальный метод диагностики:
о Сагиттальные STIR или FSE T2-BИ с насыщением жировой ткани наиболее информативны в отношении диагностики отека костного мозга, поражения эпидурального пространства
(Слева) Сагиттальный срез Т1-ВИ с КУ: пациент с туберкулезом: множественные очаги поражения позвонков с формированием подсвязочных абсцессов и частичным вовлечением межпозвонковых дисков. Обратите внимание на множественные очаговые поражения позвонков с эпидуральным распространением процесса, напоминающие метастатическое поражение позвонков.
(Справа) Сагиттальный срез Т2-ВИ FS: коллапс тела L2. Смежные межпозвонковые диски расположены друг над другом. Позади позвонка сформировался фокальный эпидуральный абсцесс, вызывающий сдавление содержимого дурального мешка. (Слева) Сагиттальный срез, Т1-ВИ с КУ: случай ТС грудных позвонков с патологическим усилением сигнала тел позвонков и фокальной кифотической деформацией. Массивный эпидуральный абсцесс вызывает выраженное сдавление спинного мозга. В области паравертебрального абсцесса отмечается типичное периферическое контрастное усиление сигнала.
(Справа) Сагиттальный КТ-срез: признаки деструкции тел Т4-Т6 позвонков с кифотической деформацией и формированием кальцифицированного абсцесса/ костного детрита в паравертебральные ткани и спинномозговой канала На фоне деструкции Т5 позвонка видны лишь остаточные фрагменты замыкательных пластинок Т4 и Т6 позвонков. (Слева) Аксиальный срез, Т2-ВИ, пациент с ТС грудного отдела позвоночника: массивный превертебральный абсцесс с распространением в спинномозговой канал и умеренной компрессией дурального мешка.
(Справа) Аксиальный срез, Т1-ВИ с КУ: фокальный абсцесс пролабирующий назад и сдавливающий содержимое дурального мешка. Видны признаки воспалительных изменений окружающих межпозвонковый диск мягких тканей с распространением на соседнюю поясничную мышцу. Внелегочный туберкулез с поражением позвоночника носит название болезни Потта в честь Персиваля Потта.
в) Дифференциальная диагностика:
1. Пиогенный спондилит:
• Пик заболеваемости наблюдается в пожилом возрасте
• Преимущественное поражение поясничного отдела позвоночника
• Первичное поражение субхондральной кости в непосредственной близости кзамыкательным пластинкам:
о Типично поражение межпозвонкового диска
• Поражение задних элементов позвонков встречается реже
• Кальцификация мягких тканей и деформация позвоночника бывают редко
2. Грибковый спондилит:
• Отличить от ТС бывает невозможно
3. Бруцеллезный спондилит:
• Эпифизит передне-верхнего угла L4 в сочетании с сакроилиитом
• Отличить от ТС бывает невозможно
4. Литические и бластические костные метастазы:
• Гипоинтенсивность Т1-сигнала, гиперинтенсивность Т2-сигнала:
о Усиление сигнала после контрастирования гадолинием
о Типично поражение задних элементов позвонков
• Экстраоссальное эпидуральное и паравертебральное распространение процесса
• Патологические компрессионные переломы
• Сохранение межпозвонковых дисков
• Отличить от изолированного туберкулезного, грибкового или бруцеллезного спондилита бывает сложно
5. Дегенеративное поражение межпозвонковых дисков:
• Дегенеративные изменения I типа по Modic могут напоминать картину инфекционного поражения:
о ГипоинтенсивностьТ1 -сигнала, гиперинтенсивность Т2-сигнала
о Воспалительные изменения костного мозга
(Слева) Аксиальный срез, Т1-ВИ с КУ, пациент: с ТС: двусторонние массивные абсцессы поясничных мышц, при этом справа абсцесс значительно крупнее, чем слева.
(Справа) На этом КТ-срезе с КУ отмечается периферическое контрастирование абсцесса № с низкой на этом фоне плотностью центрального содержимого. Контрастное вещество определяется также в эпидуральном пространстве, где видны признаки сдавления спинного мозга. Тело позвонка с признаками крупных эрозий. (Слева) Сагиттальный срез, Т1-ВИ, пациент с ТС: типичная картина инфекционного поражения межпозвонкового диска с формированием крупной эпидуральной флегмоны. Обратите внимание на наличие еще одного очага поражения позвонка.
(Справа) Сагиттальный срез, Т1 -ВИ, FS с КУ: диффузное контрастное усиление сигнала флегмоны в вентральном отделе эпидурального пространства и небольшой, не усиливающий сигнал, абсцесс. Видны признаки поражения межпозвонкового диска и смежных участков тел позвонков. Обратите внимание на наличие второго очага поражения в теле позвонка. (Слева) Сагиттальный срез, Т1-ВИ: патологическое снижение интенсивности сигнала задних отделов тел L5, S1 и S2 позвонков и изменение интенсивности сигнала дурального мешка ниже уровня межпозвонкового диска L5. Пациенту выставлен диагноз ТС.
(Справа) Сагиттальный срез, Т1-ВИ: крупная не накапливающая контраст зона абсцесса/некроза ЕЯ позвонка с распространением в вентральный отдел эпидурального пространства и сдавлением дистальной части дурального мешка.
г) Патология:
1. Общие характеристики:
• Этиология:
о Гематогенное или лимфогенное распространение возбудителя из легочного очага
о Первичная инокуляция возбудителя в области передних отделов тел позвонков
о Местное распространение процесса по подсвязочным пространствам между несмежными уровнями
о Сохранение межпозвонковых дисков вследствие отсутствия у возбудителя протеолитических ферментов
о Поражение позвоночника, вызванное другими возбудителями гранулематозных инфекций (Streptomyces, Madurella), встречается нечасто
• Сочетанные изменения:
о Интрамедуллярный абсцесс
о Арахноидит
• Гранулематозное деструктивное инфекционное поражение позвоночника с распространением процесса на паравертебральные мягкие ткани
2. Микроскопия:
• Казеозные гранулемы, неспецифическая воспалительная реакция
• Менее чем в 50% случаев, удается изолировать кислотоустойчивые палочки
(Слева) Аксиальный срез, Т1-ВИ с КУ, пациент с бруцеллезным спондилитом: признаки деструкции позвонка с формированием диффузно накапливающей контраст флегмоны эпидурального пространства и преверте-бральной области.
(Справа) Аксиальный срез, Т2-ВИ, пациент с бруцеллезным спондилитом: патологическое усиление сигнала в очаге деструкции позвонка и распространение процесса в паравертебральные ткани. Определяются признаки поражения эпидурального пространства и паравертебральной области. (Слева) Аксиальный КТ-срез с КУ, пациент с бруцеллезным спондилодисцитом: признаки деструкции позвонка с формированием двусторонних абсцессов поясничных мышц. Процесс распространяется в эпидуральное пространство и стенозирует спинномозговой канал.
(Справа) КТ-срез, пациент с кокцидиомикозом: множественные очаги деструкции L2, L3 и L5 позвонков с сохранением высоты межтеловых пространств и минимальным поражением превертебральных мягких тканей. (Слева) Сагиттальный срез, STIR МР-И: диффузное патологическое изменение Т2-сигнала на фоне деструкции позвонков и формирование флегмоны мягких тканей с поражением тел и задних элементов нескольких грудных позвонков при очевидном сохранении целостности межпозвонковых дисков. Причиной наблюдаемых изменений оказался кокцидиомикоз.
(Справа) Сагиттальный срез, Т1 -ВИ с КУ: контрастное усиление сигнала мягких тканей и признаки поражения тела и задних элементов позвонка с распространением процесса в эпидуральное пространство. Обратите внимание на распространение поражения в паравертебральные ткани и легкое. У пациента диагностирован диссеминированный кокцидиомикоз.
д) Клинические вопросы:
1. Клинические особенности:
• Наиболее распространенные симптомы/признаки::
о Хронический болевой синдром в спине (ок. 95%), локальная болезненность, лихорадка
• Другие симптомы/признаки:
о Парапарез, кифотическая деформация, чувствительные нарушения
о Нарушение функции мочевого пузыря и кишечника
о Деструкция костей и связочного аппарата на уровне краниовертебрального сочленения → атлантоаксиальная нестабильность и сдавление шейно-медуллярного перехода
- → тетрапарез, бульбарные нарушения, дыхательная недостаточность
• Особенности течения заболевания:
о Постепенное развитие клинической симптоматики, приводящее к несвоевременной диагностике заболевания
о Лихорадка при ТС встречается относительно нечасто
о Неврологический дефицит при ТС развивается чаще, чем при других гранулематозных инфекциях позвоночника, например, при БС
о ТС значительно чаще развивается на фоне сопутствующих хронической почечной недостаточности, конституциональной симптоматики, заболевания туберкулезом в анамнезе, увеличения СОЭ, ± хирургического лечения
о Тест-система QuantiFERON: оценка высвобождения γ-интерферона:
- Чувствительность (84%), специфичность (95%)
- Сочетание рентгенологических критериев, результатов костной сцинтиграфии, лабораторных тестов ИФА и QuantiFERON - с 90% вероятностью позволяет диагностировать ТС
2. Демография:
• Возраст:
о Наиболее высокая заболеваемость отмечается в пятом десятилетии жизни
• Пол:
о Для ТС М=Ж
• Эпидемиология:
о Туберкулезный спондилит (ТС) составляет 2% всех случаев туберкулеза:
- В последние два десятилетия отмечен рост заболеваемости туберкулезом
- Тенденция роста заболеваемости туберкулезом идет параллельно с ростом числа пациентов с иммунодефицитом
о Сопутствующий туберкулез легких выявляется у 10% пациентов с ТС
о Реактивация латентного туберкулеза у пациентов, получающих терапию ингибиторами ТНФ
о Туберкулез-ассоциированный воспалительный синдром восстановления иммунитета (ТВ-IRIS) → осложнение, развивающееся у пациентов, инфицированных ВИЧ I типа, получающих антиретровирусную терапию:
- Неврологические осложнения наблюдаются более, чем в 10% случаев ТВ-IRIS
о Имеются свидетельства в пользу более высокого риска локальных инфекционных осложнений после кифопластики у пациентов с системными инфекциями
о Туберкулезный спондилит (ТС) у детей протекает более агрессивно:
- Кифотическая деформация и сдавление спинного мозга у детей возникают чаще
3. Течение заболевания и прогноз:
• Прогноз заболевания зависит от ранней диагностики и назначения соответствующей терапии
• Адекватное лечение является залогом:
о Благоприятных исходов заболевания с полным разрешением клинической симптоматики
- Наиболее благоприятные исходы наблюдаются при раннем начале лечения и отсутствии в момент обращения за медицинской помощью неврологического дефицита или деформации позвоночника
• Отсутствие лечения ведет к:
о Прогрессирующему коллапсу позвонков
о Развитию необратимого неврологического дефицита
о Летальному исходу
4. Лечение туберкулезного спондилита:
• Терапия противотуберкулезными препаратами на протяжении, по меньшей мере, одного года
• При развитии неврологического дефицита ± деформации позвоночника -декомпрессия спинного мозга:
о Показана 10-25% пациентам с ТС
о В отсутствие деструкции позвонков ограничиваются ляминэктомией и дебридментом
о В условиях сформировавшейся деформации показаны дебридмент и спондилодез
е) Диагностический поиск. Нюансы интерпретации изображений:
• Заподозрить ТС позволяет выявление в ходе обследования у пациента признаков спондилита грудных позвонков с поражением задних элементов и формированием крупных паравертебральных абсцессов
Читайте также:
- Что может обеспечить человеку невосприимчивость к инфекционным болезням на длительное время
- Что такое лицензия деятельность которой связана с использованием возбудителей инфекционных заболеваний
- Франк коллар история отравления ядами
- Есть ли иммунитет к столбняку и дифтерии
- Туберкулезная аллергия у детей

