Скрытых инфекций нет а выделения есть
Обновлено: 25.04.2024
Влагалищные выделения - основная причина, которая заставляет женщин обращаться к врачу акушеру-гинекологу. Особенно если они сопровождаются неприятной симптоматикой - жжение, зуд или даже боль.
Микробиота влагалища - это эволюционно сформированный состав микроорганизмов во влагалище в нормальных физиологических условиях у здоровых женщин. Характер нормальной микробиоты изменяется с возрастом, но он обычно постоянен для женщин одного возраста. У здоровых женщин детородного возраста во влагалище могут быть лакто и бифидобактерии, бактероиды, корине и фузобактерии, энтерококки, превотелла, микоплазма, кандида и другие микроорганизмы.
На поверхности влагалища клетки эпителия содержат много гликогена. Он нужен для жизнедеятельности лактобактерий. Под действием половых гормонов лактобактерии расщепляют гликоген до молочной кислоты и перекиси водорода. Так создается кислая среда, которая обеспечивает гибель 90% опасных микроорганизмов и препятствует их размножению. Специалисты называют это физиологической санацией влагалища.
Причины появления выделений из влагалища:
- воспалительные заболевания;
- инфекции, передающиеся половым путем;
- опущение стенок влагалища;
- бактериальный вагиноз;
- генитальный эндометриоз;
- аллергическая реакция - например, на синтетическое нижнее белье, на полового партнера;
- длительный прием противозачаточных средств;
- психологические факторы - стресс, депрессия;
- опухоли женских половых органов;
- несоблюдение правил личной гигиены или чрезмерная гигиена, приводящая к вымыванию нормальной микрофлоры влагалища и нарушению его биоценоза;
- инородные тела - например, тампон;
- заболевания эндокринной системы;
- нарушение функций иммунной системы.
Разобраться в причинах появления выделений и назначить корректное лечение может только врач, который проведет осмотр и при необходимости назначит обследование. Не занимайтесь самолечением, здоровье женщины напрямую зависит от здоровья ее половой системы.
В этой статье мы рассмотрим несколько наиболее часто встречающихся причин появления влагалищных выделений: бактериальный вагиноз, аэробный вагинит, кандидозный вульвовагинит - молочница, трихомониаз.
Бактериальный вагиноз
Женское влагалище - это целая галактика, где живут самые разные микроорганизмы. И пока в этом мире соблюдается закон и порядок, женщина остается здоровой. Но как только вмешиваются внешние негативные факторы, нормальная микробиота влагалища, где преобладают лактобактерии, заменяется анаэробными микроорганизмами. Это бактероиды, превотелла, мобилункус, гарднерелла и т.д.
Развивается дисбиоз (дисбактериоз влагалища), который классифицируется как “бактериальный вагиноз”. Это не воспалительный процесс, но это наиболее частая причина патологических выделений из влагалища.
Негативные факторы, приводящие к дисбиозу:
- характер половой жизни;
- перенесенные ИППП (инфекции, передающиеся половым путем) - хламидиоз, гонорея, трихомониаз;
- антибиотикотерапия;
- применение средств контрацепции - внутриматочные и вагинальные кольца, спермициды;
- гормональные нарушения;
- частый влагалищный душ, спринцевание и т.д.
При бактериальном вагинозе женщина может заметить неприятный запах, напоминающий гнилую рыбу. А врач при осмотре видит на стенках влагалища беловато-серые выделения. Бактериальный вагиноз подтверждается анализами у многих женщин, которые пришли с жалобами к врачу - от 16 до 65%. Он также встречается у беременных - 15-37%. А при жалобах на обильные, патологические выделения его обнаруживают еще чаще - до 87% случаев.
Бактериальный вагиноз - это самостоятельная форма заболевания, поэтому его не относят к ИППП. При этом врачи отмечают связь с наличием большого количества половых партнеров. Вагиноз не передается через медицинский инструментарий и предметы быта - полотенца, туалетные сиденья и т.д.
Все женщины с симптомами и лабораторным подтверждением нуждаются в лечении бактериального вагиноза.

Но бывает и так, что бактериальный вагиноз проходит без симптомов и выделений. И обнаружить его можно только при регулярном профилактическом посещении гинеколога, который назначит анализы. Даже бессимптомный вагиноз требует обязательного лечения. Особенно если женщине предстоит операция на органах малого таза, и в их числе - аборт. Если пациентка имеет риск невынашивания беременности или планирует введение внутриматочных средств.
Половые партнеры женщины с бактериальным вагинозом в лечении не нуждаются, если у них нет симптомов.
Аэробный вагинит
Бывает, что выделения связаны с воспалительным процессом слизистой оболочки влагалища. Он возникает из-за активного размножения условно-патогенных микроорганизмов. Такое воспаление называют аэробный вагинит. Это полимикробное заболевание с доминированием аэробной микрофлоры. 80% случаев вагинитов возникают из-за комбинации микроорганизмов.
Женщина жалуется на обильные гноевидные выделения с гнилостным запахом, она испытывает дискомфорт во влагалище, жжение, зуд. Частота вагинита, по данным различных авторов, колеблется в пределах 5-25%.
Также как и вагиноз, аэробный вагинит не относится к инфекциям, передающимся половым путем. При этом врачи тоже отмечают связь с наличием большого числа половых партнеров. Усложняют ситуацию оральные и анальные контакты.
Контактное инфицирование маловероятно, и половые партнеры женщин с вагинитом в лечении не нуждаются. Конечно, если у них нет симптомов.
Все пациентки с симптомами аэробного вагинита и лабораторным подтверждением этого нуждаются в лечении, потому что это заболевание приводит к серьезным последствиям - например, к появлению эрозии шейки матки.
Памятка по аэробному вагиниту:
- Во время лечения вагинита нужно прекратить сексуальные контакты. Или использовать барьерную контрацепцию - презерватив;
- После окончания лечения через 14-30 дней нужно прийти к врачу на контрольный осмотр, потому что от вагинита не так-то просто избавиться;
- Если после лечения снова появились симптомы вагинита, нельзя заниматься самолечением, нужно обратиться к врачу;
- Если вы не готовы многократно лечить аэробный вагинит, придется исключить из практики оральные и анальные контакты;
- Также придется отказаться от пенных ванн и спринцевания;
- Для гигиены лучше выбирать гипоаллергенное мыло или не использовать мыло вообще;
- После аэробного вагинита женщина больше подвержена заражению ИППП. Поэтому необходимо дальнейшее регулярное обследование на эти инфекции.
- Также нужно помнить, что терапия аэробного вагинита может провоцировать развитие или обострение кандидоза. Это еще раз подтверждает необходимость врачебного контроля.
Молочница или кандидозный вульвовагинит
Грибы рода Candida - компонент нормальной микробиоты влагалища у здоровой женщины. Они также могут находиться на слизистых оболочках полости рта (46-52%), кишечника (100%), половых органов (12,7%), выявляются у беременных (30-80%). Поэтому если анализ микробиоты влагалища показал наличие грибов Candida, это еще не значит, что пора начинать лечение молочницы. Если женщина чувствует себя хорошо, нет никаких негативных симптомов и выделений, лечение не показано. Такое состояние - это просто носительство.
Но из-за неблагоприятных факторов, которые нарушают микробиоту во влагалище, эти грибы начинают быстро размножаться. Их колония на слизистой оболочке растет, и это приводит к первичному заболеванию или рецидиву кандидозного вульвовагинита или молочницы.
Во время молочницы женщина жалуется на творожистые, белые выделения из влагалища, зуд и жжение в области наружных половых органов и влагалища. При этом важно помнить, что из-за состояния микробиоты влагалища клиническая картина при кандидозе может быть и другой. К примеру, выделения могут быть не только творожистыми, но и слизистыми, пенистыми или молочными. А зуда и жжения может и не быть.
75% женщин репродуктивного возраста переносят 1 эпизод кандидоза, 40-45% - 2 и более, а 10-20% случаев кандидоза имеют осложненное течение. Количество женщин, у которых выявляют молочницу, с каждым годом растет. Врачи связывают это с бесконтрольным применением антибиотиков и самолечением. Важно понимать, что для грибов характерна резистентность к проводимой терапии. И резистентность эта имеет тенденцию к нарастанию. Так что молочница не так уж проста, как мы привыкли думать. И для лечения недостаточно просто использовать препараты, которые мы видим в рекламе.
В настоящее время нет лекарственных средств для полного излечения от кандидоза. Никак нельзя добиться того, чтобы удалить грибы навсегда. Поэтому часто бывает, что после лечения первичного эпизода кандидоза происходит рецидив заболевания. Но лечить молочницу все-таки нужно, потому что из-за нее развивается много различных гинекологических осложнений. Опытный врач назначает рациональную терапию. А на совести самой женщины - не пропускать ежегодные профилактические обследования.
Кандидозный вульвовагинит не передается половым путем и не относится к ИППП. Половым партнерам лечение кандидоза не нужно, если у них нет симптомов.

Причины молочницы
Экзогенные, то есть внешние, факторы:
- повышенная влажность и температура;
- ношение плотно облегающей или синтетической одежды;
- микротравмы;
- побочные действия антибиотиков.
Эндогенные, то есть внутренние, факторы:
- менструация;
- беременность;
- сахарный диабет
- недостаточность функции надпочечников, щитовидной и паращитовидной желез;
- ожирение;
- метаболический синдром;
- железодефицитная анемия;
- гиповитаминоз;
- дисбактериоз кишечника.
Трихомониаз
Трихомониаз - инфекционное заболевание мочеполовых органов, вызываемое Trichomonus vaginalis (трихомонадой). Передается половым путем, это вообще самая распространенная инфекция среди всех ИППП в России.
Это заболевание чаще встречается у женщин, чем у мужчин. Основными факторами риска заболевания являются новый половой партнер, сексуальный контакт с инфицированным партнером и отсутствие барьерной контрацепции. Передача при орально-генитальных контактах не доказана, как и не доказана возможность контактно-бытового инфицирования. Ученые пока спорят на эту тему.
Инкубационный период, как правило, длится от 7 до 28 дней. Но у мужчин и женщин это заболевание протекает немного по-разному. У женщин инфекция может находиться длительное время, прежде чем себя проявит. Затем возникает воспаление мочеиспускательного канала, влагалища. У мужчин уже в течение 10 дней появляется уретрит - это боль при мочеиспускании.
Симптомы трихомониаза. Наиболее часто он начинается остро и проявляется специфическим воспалением. Женщины жалуются, что сильно чешется влагалище, появились обильные слизисто-гнойные, пенистые выделения, нарушение мочеиспускания, дискомфорт или боль внизу живота. Поражение мочеиспускательного канала выявляют у 90% пациенток с трихомониазом.
Но иногда трихомониаз может протекать и бессимптомно. Это печально, поскольку начинать лечение лучше как можно скорее, не дожидаясь последствий.
А в некоторых случаях может быть даже носительство, то есть трихомонады живут в организме человека, а клинических проявлений заболевания нет. Частота трихомонадоносительства доходит до 40%. Истинное число трихомонадоносителей неизвестно. Оно зависит от вида трихомонад, а также - от иммунитета организма хозяина. Трихомонадоноситель является источником заражения и распространения этой инфекции.
При выявлении трихомонады - даже при отсутствии симптомов - требуется лечение трихомониаза. Половых партнеров тоже придется лечить. И обязательно через 14 дней после лечения нужно снова сдать анализы и убедиться в том, что враг повержен.
Последствия этих заболеваний
Если женщина переболела вагинитом, вагинозом, кандидозом, у нее значительно повышается риск заразиться инфекциями, передаваемыми половым путем, включая вирус папилломы человека. В последние годы ученые определили связь патологий с развитием неопластических процессов в шейке матки. Эти процессы приводят к раку шейки матки. Бактериальный вагиноз и аэробный вагинит связаны с дисплазиями шейки матки - это предраковое состояние.
Также те инфекции, которые мы с вами рассмотрели, приводят к различным осложнениям инфекционно-воспалительного характера. В результате - осложнения после операций, абортов. Возникают воспалительные заболевания органов малого таза, тазовые абсцессы, перитонит, эндометрит. Развивается бесплодие.
Женщина попадает в группу риска по развитию самопроизвольного аборта, преждевременному отхождению вод, преждевременным родам, рождению маловесных детей, эндометриту, сепсису после кесарева сечения, внутриутробному инфицированию плода. К примеру, кандидоз может приводить к гибели плода, а у новорожденного эта инфекция может вызывать омфалит (воспаление пупка), коньюктивит (локализация в глазах). Или может носить диссеминированный, т.е. разлитой характер.
Почему важно прийти к врачу
Определять любое заболевание “на глазок”, опираясь только на особенности выделений и симптомы, нельзя. У каждой третьей женщины инфекция смешанная. К примеру, в 10% случаев выявляется сочетание бактериального вагиноза и кандидоза, а кандидоз и аэробный вагинит - у 5%, бактериальный вагиноз и воспаление влагалища у 5%.
Поэтому для постановки правильного диагноза необходимо пройти все этапы: изучить симптоматику, клиническую картину, посмотреть анамнез - это информация о предыдущих заболеваниях. И очень важный этап - осмотр и лабораторные данные. Нельзя лечить все подряд, что выявляет врач-лаборант. Если врач выявляет в мазке наличие условно-патогенных микроорганизмов, но при осмотре нарушений нет, да и симптомов заболеваний нет, то это просто носительство. Оно не требует лечения. Если же это бактериальный вагиноз (дисбиоз), воспаление влагалища (аэробный вагинит), кандидозный вульвовагинит, то это требует адекватной терапии, которую назначает врач в зависимости от особенностей течения болезни.
Материал подготовила Елена Дедова, редактор сайта, при участии врача акушера-гинеколога, к.м.н. Татьяны Васильевны Себко
На сервисе СпросиВрача доступна консультация гинеколога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Анастасия, здравствуйте! А прикрепите, пожалуйста, результаты мазков последних. Фемофлор если есть.
После того как лечились свечами, флору восстанавливали?
Овуляции нет скорее не в связи с воспалением, а потому что в норме у каждой женщины в год есть 2-3 ановуляторных цикла.
Из режима необходимо есть поменьше мучного и сладкого, соблюдать обильный питьевой режим, постараться носить хлопковое натуральное белье, не использовать ежедневные прокладки.
Анна, результаты мазков прикрепить не могу, к сожалению, они в карточке в ЖК. Флору после лечения свечами не восстанавливала

Просто сказали, что воспаление, или что-то конкретнее?
Что сейчас беспокоит Вас, зуд , жжение, выделения опять зеленоватые, боль при половом акте?
Анна, ничего конкретного, просто что воспаление по мазкам, лейкоциты повышены как я поняла. Выделения не беспокоят, наоборот после лечения в июне они стали либо белые, либо прозрачные, никаких отклонений. Зуда, жжения тоже нет. Болей во время полового акта нет, но есть как будто бы ощущение сухости

Анастасия, Вам в таком случае не требуется лечение. Лечим мы клинические проявления, не результаты анализов. Опять же нужно понимать, сколько там лейкоцитов по мазку.
В принципе, учитывая, что планируете беременность, можно просанировать влагалище свечами с антисептиком (либо Флуомизин 6 дней, либо депантол 10 дней вагинально) и далее обязательно восстановить микрофлору - Лактожиналь 10 дней (либо Лактонорм, Вагилак, Ацилакт)

Анна, ещё брали мазок на цитологию, а так больше ничего. В июне сдавала на скрытые инфекции, все были отрицательно
Анна, и если к примеру после свечей начинаются месячные, следующие свечи для восстановление флоры вставлять после месячных?


Валерия, жалобы были на потягивание справа, но как сказал гастроэнтеролог это спазмы кишечника. Также в последний цикл после месячных мазало больше, чем обычно

Это никакого отношения к воспалению во влагалище не имеет. Если жалоб нет, то и лечения не требуется
Для профилактики развития воспалительного процесса достаточно поддерживать нормобиоценоз во влагалище - для этого необходимо соблюдать простые правила:
1. Не использовать ежедневные прокладки для профилактики развития парникового эффекта и создания хорошего микроклимата для роста патологической микрофлоры
2. Не носить синтетического белья. Также отказаться от ношения стринг - они приводят к миграции кишечной микрофлоры во влагалище
3. Достаточный питьевой режим. Также употреблять в сутки не менее 1 стакана кисломолочных продуктов
4. Наличие физической активности для профилактики застоя крови в малом тазу и скопления там медиаторов воспаления


Учитывая что вы планируете беременность вам следует полностью исключить все возможные инфекции. Сдать анализы Фемофлор скрин, ВПЧ скрининг, посев из цервикального канала. При наличии клиники и наличии жалоб, при наличии отклонений по результатам анализов, необходимо пролечиться совместно с половым партнером. Залогом хорошего лечения является совместное лечение супружеской пары. У мужчин при скрытых инфекция и отсутствии клиники очень часто снижается качество спермы, и отсюда есть проблемы с зачатием. С вашей стороны необходимо контролировать овуляцию есть таковая или нет.

Здравствуйте, по лечению Вы уже спрашивали ранее, для профилактики дисбиоза после полового акта начните использовать лактагель 1т во влагалище. Так Вы будете поддерживать флору и такие воспаления будут возникать намного реже.

Здравствуйте, Анастасия
Воспаление по мазку без жалоб не ставится
Достаточно исключить инфекции, передающиеся половым путем:
1.Микоплазма гениталиум
2. Хламидия
3. Трихомонада
4. Гонококк
Если их нет - и жалоб нет - то и лечить ничего не нужно.
Обязательно соблюдайте режим:
1. Не носить синтетическое белье - только хлопковое и свободное.
2. Не носить ежедневные прокладки - они создают "парниковый эффект", и в результате начинает расти анаэробная флора, которой не нужен кислород, кандида и другие микроорганизмы.
3. Ограничить сладкое – это питательный субстрат для условно-патогенной флоры, и добавить в рацион больше кисломолочной продукции. Например, стакан кефира каждый вечер.
4. Питьевой режим - не менее 30 мл чистой воды на килограмм веса.
5. Подмываться средствами гигиены без всяких добавок и отдушек - чем проще, тем лучше. Не спринцеваться
Соблюдайте здоровый образ жизни - больше прогулок на свежем воздухе, сбалансированное питание, полноценный сон и отдых, умеренная физическая активность, и самое главное: избегать стрессов
Если бы действительно была инфекция -таким количеством препаратов - Вы бы давно уже все вылечили
Такие мазки также в норме могут быть при наличии эрозии/эктопии шейки матки - тоже не требуют лечения.
.jpg)
Выделения из влагалища — результаты работы желёзок, располагающихся в слизистых оболочках влагалища. Здоровые выделения присутствуют всё время. По характеру выделений можно оценить здоровье интимной системы женщины и её организма в целом. Что такое выделения из влагалища Влагалищные выделения не считаются болезнью, так как необходимы для нормальной работы репродуктивной системы. Внутренние стеночки влагалища выстланы слизистыми оболочками.
Выделения из влагалища — результат работы желёз, располагающихся в слизистой оболочке влагалища. По характеру выделений можно оценить состояние органов женской половой сферы.
Нормальные влагалищные выделения не считаются болезнью, так как необходимы для нормальной работы репродуктивной системы. В преддверии влагалища и около шейки матки находятся секреторные железы, которые продуцируют слизь, необходимую для увлажнения слизистой оболочки и формирования здоровой микрофлоры. Здоровые выделения формируются в небольшом объёме, они прозрачные, не имеют запаха и не сопровождаются болью и зудом. Когда вид выделений меняется, это свидетельствует о наличии патологического процесса в органах женской половой сферы.
Виды выделений из влагалища
В зависимости от количества продуцируемой слизи, выделения подразделяются на скудные, обильные и нормальные.
Скудными называют выделения, которых недостаточно для нормального функционирования влагалища и наружных половых органов. Слизистые оболочки начинают пересыхать, трескаться. При половом акте чувствуется трение и боль. Скудные выделения становятся результатом гормональных изменений из-за возраста, эндокринного заболевания или приёма гормональных препаратов.
Обильными называют выделения, которые приводят к постоянному ощущению влаги во влагалище. Они заметны на нижнем белье. Обильные выделения могут диагностироваться у молодых женщин в период овуляции в середине менструального цикла, они прозрачны и не имеют неприятного запаха. При беременности, особенно перед родами, выделения также делаются более обильными. Это здоровые выделения, их не стоит опасаться. Если же меняется консистенция, объём, цвет или запах выделений - это свидетельствует о начале патологического процесса.
Естественными считаются выделения, которые в достаточной мере увлажняют влагалище и не причиняют беспокойства. При наличии нормальных выделений, дополнительного увлажнения влагалища перед половым актом не требуется.
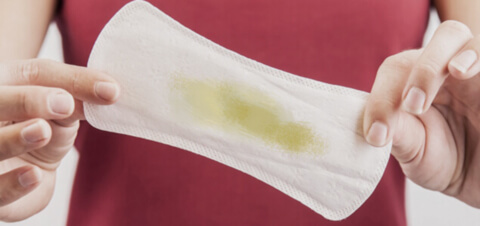
По консистенции выделения различаются на водянистые, слизистые, творожистые и пенистые.
- Жидкие выделения — водянистые и слизистые — без запаха и цвета значатся нормальными. Водянистые выделения отмечаются в середине цикла в период овуляции, слизистые появляются во время полового акта и служат смазкой.
- Густые творожистые выделения говорят о наличии грибковой инфекции. Врачи обычно ставят диагноз кандидоз. Выделения напоминают жидкий творог, они не однородны по консистенции.
- Пенистые выделения говорят о присутствии бактериальной инфекции. Особенно это опасно, если они имеют неприятный запах или выраженный цвет. Пенистые выделения являются отличительным признаком трихомониаза.
По цвету выделений различают прозрачные (нормальные), белые, кровянистые, жёлтые, зелёные и коричневые.
- Прозрачные выделения являются нормой. Обычно они незаметны на нижнем белье и на теле.
- Густые белые выделения сигнализируют о наличии кандидоза (молочницы). В здоровом состоянии белые выделения могут появляться перед родами.
- Кровянистые и коричневые выделения — самые опасные, так как сигнализируют о присутствии крови во влагалище. В норме они бывают только во время менструации. При приёме гормональной контрацепции, особенно в первые месяцы, допустимо появление межменструальных кровянистых выделений, это значится нормальным и сообщает об адаптации организма к искусственным гормонам. В иных случаях кровянистые выделения оповещают о наличии серьезной патологии или начале кровотечения.
- Жёлтые и зелёные выделения свидетельствуют о наличии инфекционно-воспалительного процесса.
По запаху дифференцируют выделения без запаха, со сладковатым запахом, с кислым запахом, с неприятным запахом.
Причины появления выделений из влагалища
Интимные выделения служат своеобразным индикатором здоровья женской сферы.
При естественных выделениях, не вызывающих дискомфорта, можно делать вывод о здоровом состоянии органов женской репродуктивной системы. Однако, регулярные осмотры у гинеколога в начале цикла всё же необходимы. Многие патологические процессы проходят без симптомов, показать их наличие может только гинекологический осмотр и лабораторные анализы.
На вид выделений у здоровой женщины может повлиять несколько факторов. Это стресс, перемена климата, приём гормональных препаратов, приём сильнодействующих лекарств, аллергические реакции. Также на характер выделений может повлиять личная гигиена.
Женщине следует побеспокоиться, когда выделения меняются по консистенции, приобретают странный цвет или запах, изменяется их интенсивность. Часто такие выделения сопровождаются болью в нижней части живота, зудом, резью в промежности, раздражением внешних половых органов, дискомфортом при мочеиспускании.
Есть некоторые симптомы, по которым можно предварительно определить заболевание. Конечно, точная диагностика возможна только у врача после осмотра и лабораторной диагностики, но появление некоторых может дать более-менее точную картину заболевания.
Творожистые выделения белые со сладковатым или кислым запахом говорят о кандидозе. Другими симптомами кандидоза являются:
- жжение, зуд во влагалище и наружных половых органах;
- отёчность влагалища после полового акта;
- боль при мочеиспускании и во время полового акта.
Обильные жёлтые или кровянистые выделения с неприятным запахом могут сообщать о бактериальном вагините. Это воспаление влагалища, вызванное нарушением микрофлоры. Это значит, что местный иммунитет не может сдерживать рост патогенных бактерий, они атакуют клетки влагалища, начинается воспалительный процесс. Характерные симптомы бактериального вагинита:
- покраснение, зуд и отёк половых органов;
- тянущие боли внизу живота;
- болезненность полового акта;
- небольшое увеличение температуры тела;
- слабость и утомляемость;
- учащённое мочеиспускание.
Обильные пенистые бели с неприятным запахом могут говорить о трихомониазе. Возбудителем заболевания являются трихомонады. Также наблюдаются следующие симптомы:
- раздражение гениталий и внутренних поверхностей бёдер;
- эрозия слизистых оболочек интимной зоны;
- боль при мочеиспускании;
- боли внизу живота;
- боль при половом контакте.
Однородные выделения жёлто-зелёного цвета с неприятным запахом могут быть признаком гонореи. Это острое инфекционное заболевание, вызываемое гонококком и передающееся половым путём. Симптомами гонореи являются:
- зуд и боль в мочеиспускательном канале и влагалище;
- повышение температуры тела;
- отделение гноя из влагалища;
- частое болезненное мочеиспускание;
- увеличение и болезненность лимфатических узлов;
- слабость;
- тошнота;
- нарушение аппетита.
Серозно-гнойные выделения с кровью часто говорят о наличии кисты в матке или её придатках. Симптомами кисты кроме кровянистых выделений являются:
- дискомфорт во влагалище;
- боль в нижней части живота;
- боль при половом акте;
- увеличение менструальных выделений;
- нарушение менструального цикла;
- болезненность менструации.
Ярко жёлтые и зелёные выделения в обильном количестве с очень неприятным запахом сигнализируют об эндометрите. Это воспаление матки, вызванное бактериями или травмой. Симптомы эндометрита:
- острая боль в животе, в нижней его части;
- повышение температуры с ознобом;
- учащение пульса;
- болезненное мочеиспускание;
- слабость;
- увеличение матки, вызванное воспалением тканей;
- обильные и болезненные месячные;
- бесплодие.
Коричневые выделения при задержке менструации могут информировать о патологическом течении беременности, например, о внематочной беременности. Судить о вероятности этой патологии можно по следующим симптомам:
- отсутствие менструации;
- острая или схваткообразная боль в нижней части живота, обычно сбоку;
- токсикоз и другие признаки беременности.
Это очень опасное состояние, которое требует немедленной медицинской помощи. Даже если беременность маточная, но присутствуют кровянистые выделения, необходимо немедленно обратиться к врачу, так как это признак угрозы прерывания беременности.
К какому врачу обратиться при нездоровых выделениях из влагалища?
При выделениях неестественного цвета, запаха или консистенции необходимо посетить гинеколога. Врач расспросит о симптомах, проведёт визуальный осмотр, возьмёт мазок из влагалища и поставит диагноз на основании полученных результатов исследований. Анализ влагалищных выделений покажет, есть ли бактериальная, вирусная или грибковая инфекция, какова степень заражения. После этого назначают ультразвуковое исследование органов репродуктивной системы. УЗИ покажет размер органов женской системы, их положение, наличие новообразований, например, кист или опухолей и поможет конкретизировать диагноз. Кроме того, врач назначает общий анализ крови, цитологическое исследование и/или кольпоскопию.
При кисте или опухоли потребуется дополнительная консультация онколога. При возникновении обильных выделений на фоне стресса полезно обратиться к психологу. При обнаружении венерических заболеваний потребуется консультация иммунолога. При длительном течении заболеваний полезно обратиться к иммунологу и оценить иммунный статус. При обильных выделениях на фоне аллергии рекомендуется консультация аллерголога. У детей нездоровые выделения оценивает детский гинеколог и педиатр.
Лечение патологического выделения из влагалища

Лечение проблемных выделений всегда должно проходить при участии врача после тщательной диагностики.
При бактериальной инфекции и воспалениях на её фоне назначают противомикробные препараты. Антибиотики назначают орально и местно в виде свечей, крема, мази.
При грибковой инфекции назначают противогрибковые препараты. Стоит помнить, что молочница является местным проявлением обширного поражения организма грибком, и её лечение не ограничивается свечами и кремами. Основная масса грибка находится в кишечнике, поэтому лечить стоит весь организм в целом, а не только влагалище.
При вирусной инфекции назначают противовирусные препараты. Вирусы — опасные организмы, и врачи ещё не научились эффективно лечить их. Здесь важнейшую роль играет повышение иммунитета.
При появлении новообразований возможно их консервативное лечение или удаление. Здесь решающую роль играет характер новообразования — доброкачественный или злокачественный — и скорость его развития.
При маточной беременности с угрозой выкидыша пациентку отправляют в стационар, обследуют состояние матки, плаценты, плода. При внематочной беременности требуется немедленное удаление плодного яйца из организма женщины.
В любом случае, при появлении нездоровых выделений требуется очень тщательная гигиена, так как многие патологические выделения разъедают кожу гениталий. Иногда врач назначает ванночки с лечебными растворами и спринцевания.
Существует множество народных методов лечения выделений. Они порой помогают, но иногда могут смазывать клиническую картину и затруднять диагностику и лечение заболевания. Из народных методов безопасными и полезными считаются подмывания с отварами трав. Ромашка, календула, зверобой снимают воспаление, повышают местный иммунитет и успокаивают раздражённую кожу. Ни в коем случае нельзя вводить во влагалище посторонние предметы, как это советуют некоторые народные рецепты. Это может навредить микрофлоре и травмировать и без того раздражённую слизистую оболочку влагалища.
Как предотвратить патологические влагалищные выделения?
Первым правилом профилактики болезненных выделений является регулярная гигиена. Подмываться необходимо каждый раз после посещения туалета и вечером перед сном. Подмывание проводится чистой тёплой водой со специальными средствами для интимной гигиены. Обычное мыло может уничтожить естественную микрофлору и способствовать размножению патогенных бактерий. Горячая вода убивает полезные лактобактерии, а холодная может способствовать обострению вирусной инфекции.
Менять нижнее бельё следует ежедневно. Бельё должно пропускать воздух и впитывать влагу, поэтому советуют бельё из натуральных тканей — хлопка, льна. Синтетическое бельё нельзя носить постоянно. Узкое бельё и стринги способствуют раздражению кожи гениталий и снижают местный иммунитет. Гинекологи не советуют пользоваться ежедневными прокладками, так как они нарушают воздухообмен. Лучше чаще менять нижнее бельё.
На характер выделений влияет и питание. Поглощение сладкой пищи в больших количествах повышает сахар в крови и способствует быстрому размножению грибков Candida.
Существует большая группа инфекционных заболеваний, общей чертой которых является половой механизм передачи.
Они имеют аббревиатуру ИППП – инфекции, передающиеся половым путем .
Это очень распространенная группа заболеваний – в среднем каждодневно в мире заражается около 1 миллиона человек.

Основные возбудители
ИППП – это группа патологических процессов урогенитального тракта, насчитывающая более 20 различных видов патогенных микроорганизмов, которые включают:
-
; ;
- микоплазмы;
- трихомонады;
- уреаплазмы; ;
- вирусы гепатита;
- ВИЧ.
Всех этих возбудителей объединяет половой механизм передачи при прямом контакте слизистых оболочек.

А также частое поражение различных органов и систем (иммунная система, печень, головной мозг).
ИППП (инфекции, передающиеся половым путем) включают различные воспалительные заболевания органов мочеполовой системы.

Анализы на скрытые инфекции
у мужчин рассказывает
подполковник медицинской службы,
врач Ленкин Сергей Геннадьевич
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем дерматовенерологом, урологом, к.м.н.
Ленкиным Сергеем Геннадьевичем
| Наименование | Срок | Цена |
|---|---|---|
| Микроскопическое исследование отделяемого уретры | 1 д. | 500.00 руб. |
| Микрореакция на сифилис качественно (RPR) | 1 д. | 500.00 руб. |
| ВИЧ (антитела и антигены) | 1 д. | 450.00 руб. |
| ДНК Chlamydia trachomatis | 1 д. | 300.00 руб. |
| ДНК Neisseria gonorrhoeae | 1 д. | 300.00 руб. |
| ДНК Trichomonas vaginalis | 1 д. | 300.00 руб. |
ИППП – симптомы
Основной особенностью ИППП является практически полное отсутствие симптомов на начальном этапе заболевания .
Поэтому ответ на вопрос, могут ли ИППП протекать без симптомов , является утвердительным.
У многих пациентов возможно появление нехарактерной и невыраженной симптоматики.
Важно обращать на нее внимание для последующего своевременного обращения к врачу.
Без анализов определить, являются ли появившиеся у вас симптомы признаком ИППП, невозможно.
ИППП – симптомы у женщин
Заподозрить наличие ИППП возможно, обращая внимание на следующие симптомы:
- появление покраснения в области половых губ (больших и малых), вульвы;
- необильные выделения слизистого характера и белого цвета;
- ощущение зуда и боли в области вульвы и преддверия влагалища, которые усиливаются при половом контакте;

- изменения в менструальном цикле;
- периодическая ноющая или тянущая боль низкой интенсивности в нижних отделах живота.
Может появляться общая симптоматика в виде слабости, недомогания, снижения аппетита.
Частым симптомов половой инфекции является сыпь на гениталиях.
Она может иметь вид пузырьков, прыщиков, пятен, точек, язвочек, гнойников, эрозий.
Наряду с гиперемией слизистой половых органов отмечается ее отек, может быть болезненность, ощущение жжения.
Характерными для ЗППП являются дизурические расстройства – частые позывы к мочеиспусканию, боль и чувство жжения в уретральном канале при опорожнении мочевого пузыря, иногда примесь крови в конце мочеиспускания.
Нередко отмечается увеличение и уплотнение паховых лимфоузлов (при сифилисе, гонорее, вирусных инфекциях).
При длительном течении болезни наблюдаются нарушения менструального цикла, межменструальные кровотечения и т.д. Может наблюдаться боль внизу живота, усиливающаяся во время месячных.
Первые симптомы ИППП у женщин в случае острого течения инфекционного процесса могут развиваться уже на 2-7 день после заражения.
При отсутствии адекватного лечения они постепенно стихают, а заболевание при этом переходит в хроническую стадию.
При хроническом течении заболевание протекает со слабо выраженной клинической картиной – чаще всего незначительными выделениями из влагалища, слабым чувством жжения при мочеиспускании, во время полового акта.
Периодически из-за ослабления иммунной реактивности возникают эпизоды обострения инфекции - на фоне переохлаждения, злоупотребления алкоголем, при смене полового партнера, приеме антибиотиков.
ИППП – симптомы у мужчин
У мужчин при многих ИППП симптоматика полностью отсутствует.
Например, при инфицировании хламидиями субклиническое течение заболевания наблюдается 50% случаев.
Через несколько недель после заражения возможно появление прозрачных вязких (стекловидных) выделений из уретры.
Наблюдаются и другие симптомы:
- боли в области мочевого пузыря;
- жжение и рези при мочеиспускании;

- преобладание ночного диуреза над дневным (никтурия);
- сыпь на поверхности головки полового члена;
- патологическая секреция из уретры – она может быть густой и жидкой консистенции, иметь цвет от прозрачного до белого, желтовато-белого, зеленовато-желтого, сероватого. Выделения могут быть в виде налета на головке и крайней плоти полового члена. Они могут иметь неприятный запах (кислый, рыбный, гнойный) или быть без запаха. Секреция может носить гнойный или серозно-слизистый характер;
- неспецифические белые налеты на головке полового члена или ее гиперемия (покраснение);
- отечность и болезненность слизистой головки, ее зуд, жжение;
- боли в области поясницы, иррадиирующие в область заднего прохода, промежности, внутренней поверхности бедер. Такие симптомы могут наблюдаться при воспалении простаты из-за инфекционного процесса;
- при длительном течении болезни возникают половые дисфункции – эректильные расстройства, раннее семяизвержение, ослабление либидо.
Диагностика
Практически все заболевания ИППП, симптомы дают совершенно неспецифические.
Поэтому ведущая роль в выявлении патологии принадлежит лабораторной диагностике .
- ПЦР – выявление генетического материала возбудителя с помощью полимеразной цепной реакции. – определение титра антител к определенному возбудителю. По нарастанию титра и преобладанию антител класса IgM определяют острое течение соответствующей инфекции. Серодиагностика используется как основной метод диагностики при ряде венерических заболеваний и половых инфекций – при сифилисе, хламидиозе, уреаплазмозе, вирусных ЗППП (цитомегаловирус, ВИЧ, вирусные гепатиты В и С). Определение авидности антител при этом дает понять, как давно произошло заражение, на какой стадии находится инфекционный процесс (свежая инфекция, рецидив, хроническая стадия).
- Бактериологический посев . Позволяет точно идентифицировать целый ряд бактериальных инфекционных возбудителей за счет высокой специфичности. Кроме того, дает возможность определять их восприимчивость к антимикробным препаратам.
- Микроскопия. Она позволяет не только выявить признаки воспаления в мочеполовых путях (повышенный уровень лейкоцитов, эпителиальных клеток, слизи), но и обнаружить в мазке возбудителей некоторых половых инфекций – гонореи, трихомониаза, кандидоза, гарднереллеза. Однако метод является недостаточно специфичным, чувствительным и точным, поэтому не может использоваться в качестве основного и единственного исследования.
Симптомы ИППП и ЗППП являются неспецифическими
В современных лабораториях в связи с тем, что симптомы ИППП и ЗППП являются неспецифическими, проводится комплексное исследование.
Оно направленно на выявление всех основных возбудителей воспалительных патологических процессов половой системы и урогенитального тракта.
При появлении симптомов ЗППП необходима безотлагательная консультация врача-уролога, гинеколога или дерматовенеролога.
После обследования и сдачи анализов на основании их результатов назначается программа терапии.
В нее входят мероприятия этиотропного, патогенетического, симптоматического лечения.
После стихания острых воспалительных явлений больным назначают процедуры физиотерапии, стимулирующие окончательное восстановление тканей урогенитального тракта и репродуктивных органов.
Несвоевременное обращение к врачу, поздняя диагностика и начало терапии ИППП часто могут приводить к развитию серьезных осложнений, прежде всего – бесплодия.
При развитии любых симптомов ИППП обращайтесь к автору этой статьи – венерологу, урологу в Москве с 15 летним опытом работы.
Одним из основных симптомов, которые указывают на заражение инфекцией, передающейся половым путем, являются специфические выделения из влагалища и уретры.
При этом выделения при ЗППП у женщин встречаются гораздо более часто, чем у мужчин.
Прежде чем разобрать, какими могут быть выделения при ЗППП, необходимо сказать, что и в норме у женщин есть небольшое количество выделений.

Они не имеют специфического запаха и цвета, выделяются в небольшом объеме и не сопровождаются дискомфортными ощущениями.
Помните! Заболевания, передающиеся при незащищенном половом акте, чаще всего проявляют себя дискомфортом в интимной зоне и нестандартными выделениями.
Инкубационный период каждой инфекции индивидуален.
Проявления зависят от иммунной системы организма.
Выделения при ЗППП: какие бывают
Выделения могут быть слизистыми, гнойными и смешанными при ЗППП.
По характеру выделений невозможно с точностью утверждать о наличии конкретной инфекции.
Обязательно проводятся диагностические мероприятия.
Важно отметить! Некоторые инфекции могут сочетаться и лечить необходимо оба возбудителя.
Самостоятельно ставить себе диагноз и назначать самолечение нельзя.
Только опытный врач, на основании полученных результатов сможет назначить правильный курс лечения.
Выделения при ЗППП у женщин
При ЗППП у женщин появляются выделения из влагалища и уретры.
Их легко отличить от обычных выделений.
Выделения чаще всего имеют неприятный запах, зеленоватый или желтоватый цвет, консистенция их может быть творожной или водянистой.
Все выделения, нехарактерные для женского организма должны насторожить.
Не стоит легкомысленно относиться к этой проблеме.
Помните! Необходимо посетить гинеколога для выявления причины выделений.
Выделения при ЗППП у мужчин
При обнаружении у себя выделений из уретры мужчине необходимо незамедлительно обраться к врачу.
Выделения могут говорить о наличии воспалительного процесса, связанного с инфекциями, которые передаются половым путем.
Наличие выделений может сопровождаться зудом и жжением при мочеиспускании.
Выделения при ЗППП у мужчин могут быть мутные, обильные, зеленые, желтые, количество может быть как большим, так и маленьким.
Нередко в выделениях мужчина может заметить кровь и гной.
Выделения из уретры при отсутствии ЗППП
Небольшие выделения являются нормой, как у мужчин, так и у женщин.
Выделения обычно прозрачные, не имеют запаха.
При таких выделениях не будет боли и зуда.
Они не сопровождаются жжением при мочеиспускании и другими неприятными симптомами.
У мужчин могут появляться выделения, не вызванные ЗППП, при утренней эрекции.
При нечастой половой близости, мужчина также может наблюдать прозрачные выделения из уретры – это норма.
Женщина может заметить выделения в середине менструального цикла.
Бели – естественные выделения у женщин, которых не стоит опасаться.
Выделения у женщин, не вызванные ЗППП, могут быть в период вынашивания ребенка, а также при половом возбуждении.
Как только к имеющимся выделениям присоединился дискомфорт при мочеиспускании, зуд, жжение, стоит задуматься.
Если Вы заметили покраснение половых органов и появление язвочек – необходимо срочно обратиться к гинекологу или венерологу.
Выделения при ЗППП: цистит
Воспалительный процесс в мочевом пузыре свидетельствует о наличии инфекции в организме.
Выделения при цистите возможны как у женщин, так и у мужчин.
Чаще всего выделения имеют специфический запах и цвет.
На начальном этапе цистит может проявляться небольшими выделениями.
Если цистит не лечить, выделения становятся гнойными.
Нередко пациент может заметить у себя коричневатые выделения.
Это свидетельствует о формирования кровоизлияния на слизистой оболочке.
Если цистит сопровождается выделениями с кровью – это свидетельствует о геморрагической форме заболевания.
Наиболее вероятная причина такого явления – вирусная инфекция.
Важно! Если Вас беспокоят выделения при цистите, обратитесь к врачу.
Лечение предотвратит дальнейшее распространение инфекции и поражение мочевыводящей системы.
Выделения при ЗППП: уретрит
При воспалении уретры не исключены выделения.
Выделения могут быть белыми, желтыми, гнойными и коричневыми.
Белые выделения появляются на начальном этапе воспаления.
Желтые свидетельствуют о наличии стафилококка, гонореи или трихомониаза.
Коричневые выделения характерны для затяжного воспаления, когда повреждаются сосуды мочеиспускательного канала.
Гнойные выделения говорят об уретрите, вызванном венерическими болезнями.
Выделения при уретрите говорят о наличии воспаления в мочеиспускательном канале и требуют срочного обращения к врачу.
Выделения при ЗППП: простатит
У мужчин выделения из уретры могут свидетельствовать о наличии простатита.
Если выделения имеют тягучую консистенцию, говорят о наличии простатореи.
Сперматорея сопровождается непроизвольным выделением спермы из уретры.
Гнойные выделения со слизью из мочеиспускательного канала могут свидетельствовать о наличии простатита, вызванного инфекциями.
Гнойные выделения свидетельствуют об острой форме воспалительного процесса.
Они могут иметь неприятный запах и зеленый, желтый, коричневый цвет.
Внимание! При несвоевременном обращении к врачу простатит может привести к бесплодию и дисфункции полового органа мужчины.
При каких ЗППП выделений больше?
Как по характеру влагалищного отделяемого заподозрить ту или иную инфекцию?
Попробуем разобраться в этом вопросе.
Умеренные или обильные слизистые выделения, интенсивность которых на протяжении всего менструального цикла одинакова.
Такие выделения могут указывать на наличие скрытых ЗППП, как хламидиоз, микоплазмоз, уреаплазмоз.
При этом есть еще периодические ноющие боли внизу живота, проблемы с зачатием и вынашиванием беременности.
Тогда диагноз еще более вероятен.
Сливкообразные выделения желтоватого или зеленоватого характера с неприятным запахом могут указывать на заражение трихомониазом.
Но эта клиника характерна для острого трихомониаза.
Хронический процесс сопровождается необильными выделениями с зудом и жжением в области половых губ и уретры.

Выделения из уретры при отсутствии ЗППП могут быть признаком неспецифического воспаления в мочеиспускательном канале.
Возбудителями заболевания в этом случае чаще всего являются кишечная палочка, стафило- и стрептококки.
Заболевания, передающиеся половым путем, представляют собой острую медицинскую и социальную проблему.

Выделения при ЗППП
рассказывает подполковник
медицинской службы, врач
Ленкин Сергей Геннадьевич
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем дерматовенерологом, урологом, к.м.н.
Ленкиным Сергеем Геннадьевичем
| Наименование | Срок | Цена |
|---|---|---|
| Прием венеролога | 900.00 руб. | |
| ДНК Chlamydia trachomatis | 1 д. | 300.00 руб. |
| ДНК Mycoplasma hominis | 1 д. | 300.00 руб. |
| ДНК Mycoplasma genitalium | 1 д. | 300.00 руб. |
| ДНК Ureaplasma urealyticum | 1 д. | 300.00 руб. |
Обильные гнойные выделения с резким запахом встречаются при свежем гонорейном процессе.
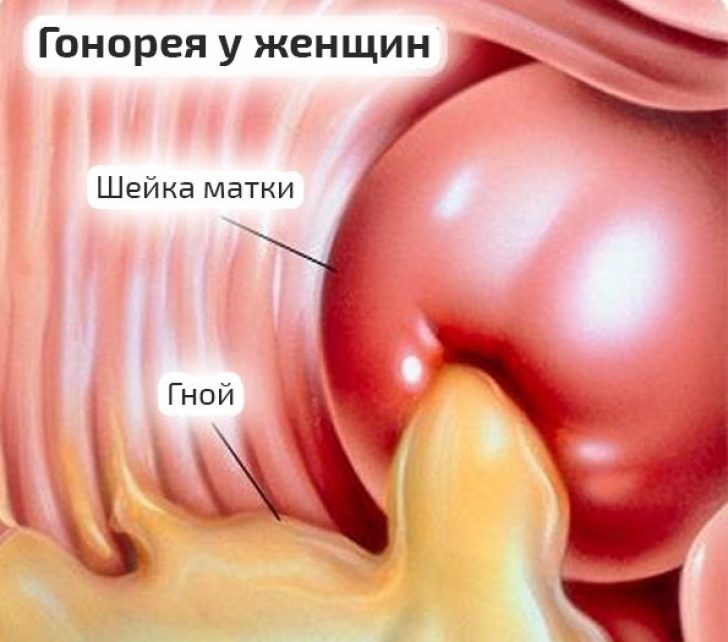
Это состояние дисбиоза влагалища.
При нем резко уменьшается, вплоть до полного отсутствия, содержание молочнокислых палочковых бактерий.
Из-за их дефицита условно-патогенная кокковая флора начинает активно размножаться.
Что и обуславливает специфический характер выделений.
Белые творожистые выделения – классический признак грибковой инфекции (молочницы).
При этом чаще всего выделения сопровождаются интенсивным зудом.

Но встречаются также формы кандидоза без зуда и с выделениями, близкими к физиологичным.
Кровянистые или сукровичные выделения из влагалища не связаны с ЗППП.
Чаще всего они являются признаком нарушения менструального цикла.
Или возникают при наличии заболеваний шейки матки (эрозии, рака).
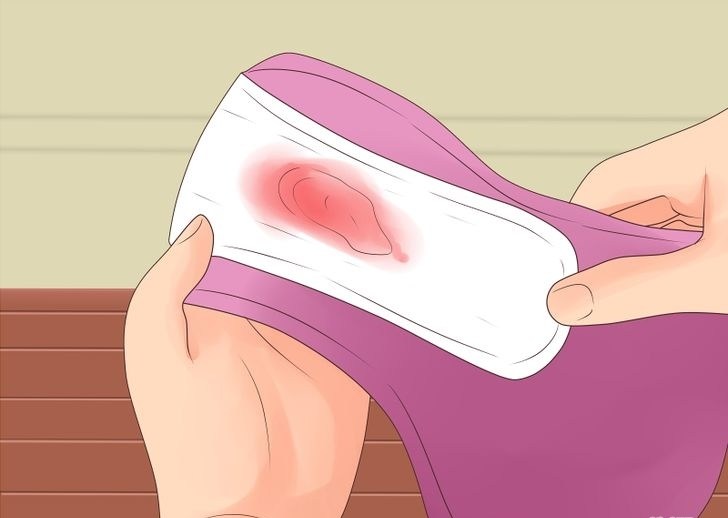
Если ваши выделения имеют специфический характер, вы можете самостоятельно предположить возбудителя заболевания.
Диагностика при выделениях
Но необходимо знать, что более чем в 60% случаев встречаются смешанные инфекции (микст-инфекции).
Поэтому начинать лечение без точной диагностики нецелесообразно.
Вы можете вылечить одну инфекцию, а вторую при этом перевести в хроническую форму.
Чтобы точно знать, являются ли ваши выделения следствием ЗППП, обратитесь в наш кожно-венерологический диспансер.
Для выявления инфекций у нас применяется самый современный метод диагностики – полимеразная цепная реакция (ПЦР).
Это обследование позволяет обнаружить генетический материал конкретного возбудителя.
Даже при скрытом течении заболевания и небольшом количестве микробов в организме.
Влагалищные выделения изменили свой цвет, запах, стали более обильными или сопровождаются зудом и жжением?

Это повод пройти лабораторное обследование на ЗППП.
Обращайтесь в наш КВД для самой точной диагностики!
Выделения при ЗППП: исчезновение без и после лечения
Как правило, выделения самостоятельно прекратиться могут только тогда, когда они являются нормой для организма.
В случае, когда выделения связаны с заболеваниями, передающимися половым путем, выделения не пройдут без комплексного лечения.
Для лечения венеролог ознакомится с результатами ваших анализов, оценит клиническую картину заболевания и назначит индивидуальную схему лечения.
В первые дни лечения вы сможете заметить, что выделений стало меньше, а через 5-7 дней, они могут прекратиться.
Важно! Это не означает, что можно закончить прием препаратов, которые назначил лечащий врач.
Воспалительный процесс в организме еще существует и необходимо продолжать лечение.
Если вы закончите принимать препараты досрочно, оставшиеся бактерии станут размножаться и приобретут резистентность к препаратам.
При этом, рецидивы не заставят себя ждать.
Только при повторной сдаче анализов, после проведенного лечения, можно будет констатировать полное выздоровление.
Анализ выделений при ЗППП: цена
При возникновении выделений необходимо сдать анализы на инфекции.
Давайте разберем, какова стоимость лечения и диагностики.
Стоимость приема врача находится в диапазоне от 1500 до 2500 рублей по Москве.
Все зависит от конкретной клиники.
Диагностические мероприятия оплачиваются дополнительно.
В платном КВД на Смоленской первичный прием венеролога стоит 900 рублей.
Тесты ПЦР обойдутся в 300 рублей каждый.
Вы можете сдать тесты на полный спектр, в том числе: ДНК Chlamydia trachomatis, ДНК Mycoplasma hominis, ДНК Mycoplasma genitalium, ДНК Ureaplasma urealyticum и другие.
Сроки проведения анализов: от нескольких часов.
Анализ выделений при ЗППП: куда обратиться
В нашей клинике вам гарантируют не только конфиденциальность и анонимность результатов, но и приемлемые цены.
У нас работают высококвалифицированные врачи с большим опытом работы в венерологии.
При подозрении на ЗППП, обращайтесь к автору этой статьи –венерологу в Москве с 15 летним опытом работы.
Читайте также:

