Слизистая оболочка полости рта при актиномикозе
Обновлено: 05.05.2024
Актиномикоз полости рта. Проказа полости рта.
Актиномикоз. Основные возбудители актиномикоза — A. israelii и A. viscosus. Большинство поражений вызывают бактерии, обитающие в полости рта в качестве сапрофитов, особенно в полости кариозных зубов, в отложениях зубного камня. Патогенный потенциал микроорганизмов очень низкий, и актиномикозы развиваются лишь на фоне снижения резистентности в результате авитаминозов, тяжёлых заболеваний и т.д.
Наиболее часто наблюдают актиномикоз шейно-лицевой области и нижней челюсти. Возбудитель актиномикоза преодолевает эпителиальный барьер слизистой оболочки полости рта при травмах, хирургических вмешательствах, инъекциях. В слизистой оболочке или в глубоких мягких тканях развивается один, а чаще несколько плотных узлов-гранулём (актиномикомы) без острых воспалительных явлений, повышения температуры тела и нарушения самочувствия. Признаки интоксикации с головными болями, общей слабостью и субфебрильной температурой тела проявляются лишь при распаде узлов с выделением гноя через несколько узких фистул. При локализации узлов на нижней челюсти нередко развивается судорожный спазм мышц рта (тризм), затрудняющий приём пищи.

Проказа полости рта
При лепроматозной форме проказы нередко наблюдают поражения в полости рта, проявляющиеся образованием инфильтратов на слизистой оболочке по ходу нервных стволов. Инфильтраты чаще обнаруживают на мягком и твёрдом нёбе, на губах и языке. Лепрома-тозный узел — воспалительная гранулёма, включающая большое количество так называемых лепрозных клеток и бактерий, что объясняет высокую контагиозность распавшейся лепромы. Наряду с отдельными узлами-лепромами встречают также легко распадающиеся разлитые леп-розные инфильтраты. При разлитой инфильтрации язык может достигать огромных размеров, особенно при присоединении элефантиаза языка и губ.
Изолированно в полости рта лепромы наблюдают редко, обычно они возникают совместно с поражением на коже, что значительно облегчает диагноз.
- Вернуться в оглавление раздела "Микробиология."
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Актиномикоз (синонимы: лучистогрибковая болезнь; Aktinomykose - нем.; actinomycose - франц.) - хроническая болезнь, вызываемая различными видами актиномицетов. Характеризуется поражением различных органов и тканей с образованием плотных инфильтратов, которые затем нагнаиваются с появлением свищей и своеобразным поражением кожи.
Что провоцирует / Причины Шейно-лицевого актиномикоза:
Возбудители - различные виды актиномицетов, или лучистых грибов. Основными из них являются следующие: Actinomyces Israeli, Actinomyces bovis, Actinomyces albus, Ac. violaceus. Актиномицеты хорошо растут на питательных средах, образуя колонии неправильной формы, нередко с лучистыми краями. Патогенны для многих видов сельскохозяйственных и лабораторных животных. В патологическом материале встречаются в виде друз, которые представляют собой желтоватые комочки диаметром 1-2 мм. При микроскопии в центре друз обнаруживается скопление нитей мицелия, а по периферии - колбовидные вздутия. При окраске гематоксилиноозином центральная часть друзы окрашивается в синий цвет, а колбы в розовый. Встречаются друзы, у которых кайма из колбообразных клеток отсутствует. Актиномицеты чувствительны к бензилпенициллину (20 ЕД/мл), стрептомицину (20 мкг/мл), тетрациклину (20 мкг/мл), левомицетину (10 мкг/мл) и эритромицину (1,25 мкг/мл).
Эпидемиология. Актиномикоз распространен во всех странах. Им заболевают люди и сельскохозяйственные животные. Однако случаев заражения человека от больных людей или животных не описано.
Возбудители актиномикоза широко распространены в природе (сено, солома, почва и др.). Актиномицеты часто обнаруживают у здоровых людей в ротовой полости, зубном налете, лакунах миндалин, на слизистой оболочке желудочно-кишечного тракта. Имеют значение как экзогенный, так и эндогенный способы заражения.
Патогенез (что происходит?) во время Шейно-лицевого актиномикоза:
Наиболее частым является эндогенный путь инфекции. Актиномицеты широко распространены в природе, в частности на растениях, могут попадать с растениями в организм и находиться на слизистых оболочках в качестве сапрофита. Переходу актиномицетов из сапрофитического в паразитическое состояние способствуют воспалительные заболевания слизистых оболочек полости рта, респираторного и желудочно-кишечного тракта. На месте внедрения актиномицетов образуется инфекционная гранулема, которая прорастает в окружающие ткани. В грануляциях возникают абсцессы, которые, прорываясь, образуют свищи. Поражение кожи имеет вторичный характер.
В образовании нагноений играет роль и вторичная, преимущественно стафилококковая инфекция. Антигены лучистых грибов приводят к специфической сенсибилизации и аллергической перестройке организма (гиперсенсибилизация замедленного или туберкулинового типа), а также к образованию антител (комплементсвязывающие, агглютинины, преципитины и др.).
Симптомы Шейно-лицевого актиномикоза:
В подавляющем большинстве случаев актиномикотическая инфекция поражает лицо, шею или и то и другое вместе - так называемую шейно-лицевую область, однако цифры могут различаться в разных географических областях, в особенности в США.
Данные, собранные в Институте гигиены, университет Кельна, 1969-84 г, и в Институте медицинской микробиологии и иммунологии, университет Бонна, Германия, 1984-95 г.
Актиномикотическим поражениям часто предшествуют история кариеса и разрушения зуба, его удаления, перелома челюсти, периодонтального абсцесса, повреждения слизистой оболочки инородными телами (костные осколки, кости рыбы, остья травы или зерна) или нагноения миндалин. Следует помнить, что травматические факторы, местные или общие предрасполагающие условия - не обязательно имеют место во всех случаях или могут быть пропущены при сборе анамнеза.
При шейно-лицевом актиномикозе, по данным анализа 317 больных, наиболее часто в процесс были вовлечены следующие ткани: смежная с нижней челюстью (53.6 %), щека (16.4 %), подбородок (13.3 %), нижнечелюстная ветвь и угол (10.7 %), верхняя челюсть (5.7 %) и челюстной сустав (0.3 %). Другие участки, которые поражаются реже: шея, сосцевидный отросток, пазухи, околоушная железа, щитовидная железа, язык, губы, носовая перегородка и уши. Непосредственное поражение кости и региональных лимфатических узлов случается очень редко, однако периостит и посттравматический остеомиелит с наличием ферментирующих актиномицетов встречается не так редко (11.7 % случаев.
Первичные шейно-лицевые актиномикотические поражения представляют или острые, преимущественно одонтогенные, абсцессы, или очень острые формы панникулита, или как медленное формирующиеся твердые, красноватые или мертвенно бледные воспалительные инфильтраты. Принимая во внимание, что, хотя хронические инфильтраты обычно безболезненные, а острые формы инфекции - болезненные, они все могут вести к тризму жевательных мышц, когда процесс формируется вблизи височно-нижнечелюстного сустава.
Чтобы привести к быстрому и полному заживлению, только хирургического разреза и дренажа в подавляющем большинстве случаев бывает недостаточно. Острые и, особенно, хронические случаи имеют тенденцию не заживать без специфической терапии антибиотиками. В лучшем случае, имеет место временный регресс признаков, после чего через несколько недель или месяцев могут развиваться рецидивы. Чем более дольше сохраняются обе формы актиномикоза, тем скорее в обеих случаях развиваются аналогичные и очень характерные поздние признаки этого заболевания. Они включают: регресс и рубцевание центрального гнойного очага, прогрессирование твердых, безболезненных, мертвенно бледных инфильтратов на периферии, формирование многократных областей размягчения и формирования свищей. Последние появляются спонтанно или образуются в месте хирургического разреза и, вместе с многократными абсцессами, формируют в пораженной ткани многокамерную систему из полостей, которая плохо реагирует на обычную терапию, включая введение "стандартных" антибиотиков, и показывает явную тенденцию к рецидиву после временного регресса воспалительных признаков. Без лечения или при несоответствующем лечении шейно-лицевой актиномикоз медленно прогрессирует, даже через границы органа, и может стать угрожающим жизни при внедрении в полость черепа, средостение или при инвазии в крупные кровеносные сосуды. Выделения из свищей и гной из абсцессов обычно желтоватого цвета и по консистенции гуще серозного отделяемого и часто содержат частицы первоначально названные "друзы", или нередко упоминаемые как "серные гранулы".
Диагностика Шейно-лицевого актиномикоза:
В далеко зашедших случаях с образованием свищей и характерных изменений кожи диагноз затруднений не представляет. Труднее диагностировать начальные формы актиномикоза.
Некоторое значение для диагностики имеет внутрикожная проба с актинолизатом. Однако во внимание следует принимать лишь положительные и резко положительные пробы, так как слабоположительные внутрикожные пробы часто бывают у больных с заболеваниями зубов (например, при альвеолярной пиорее). Отрицательные результаты пробы не всегда позволяют исключить актиномикоз, так как у больных с тяжелыми формами они могут быть отрицательными вследствие резкого угнетения клеточного иммунитета; они всегда отрицательны у ВИЧ-инфицированных. Выделение культуры актиномицетов из мокроты, слизистой оболочки зева, носа не имеет диагностического значения, так как актиномицеты нередко обнаруживаются и у здоровых лиц. Диагностическое значение имеет РСК с актинолизатом, которая бывает положительной у 80% больных. Наибольшее диагностическое значение имеет выделение (обнаружение) актиномицетов в гное из свищей, в биоптатах пораженных тканей, в друзах, в последних иногда микроскопически обнаруживаются лишь нити мицелия. В этих случаях можно попытаться выделить культуру актиномицетов путем посева материала на среду Сабура.
Актиномикоз легких необходимо дифференцировать от новообразований легких, абсцессов, других глубоких микозов (аспергиллеза, нокардиоза, гистоплазмоза), а также от туберкулеза легких. Абдоминальный актиномикоз приходится дифференцировать от различных хирургических заболеваний (аппендицита, перитонита и пр.). Поражение костей и суставов - от гнойных заболеваний.
Диагноз человеческого актиномикоза в основном основан на выделении и идентификации причинных агентов, потому что клинические симптомы часто вводят в заблуждение и гистопатология и серология низкоспецифична и низкочувствительна. Присутствие друз, которые иногда придают гною внешний вид манной каши, должно инициировать поиск актиномицетов. Однако учитывая, что только 25% образцов актиномикотического гноя содержит эти гранулы, их отсутствие не исключает диагноз актиномикоза.
Забор и транспортировка патогенного материала.
Подходящий для бактериологического анализа актиномикоза патматериал - гной, выделения из свищей, бронхиальный секрет, грануляция и биоптаты. Во время забора следует принять предосторожности против загрязнения врожденной, относящейся к слизистой оболочке, микрофлорой. Во всех случаях, когда это возможно, гной или ткань должны быть получены чрескожной пункцией. Для диагностики торакального актиномикоза, бронхиальный секрет должен быть получен транстрахеально.
Исследование мокроты является недостоверным, поскольку она обычно содержит актиномицеты полости рта, включая патогенные разновидности. Трансторакальная чрескожная пункционная биопсия или чрескожная пункция подозрительных абдоминальных абсцессов - часто единственные средства получения удовлетворительных образцов патматериала для диагностики. Транспортировка образцов в бактериологическую лабораторию должна быть достаточно быстрой. Если длительная транспортировка неизбежна , нужно использовать специальные транспортные среды типа среды Стюарта, хотя ферментирующие актиномицеты менее восприимчивы к окислительному повреждению, чем строгие анаэробы.
Микроскопическое исследование
Когда присутствуют друзы, это позволяет быстро и сравнительно надежно поставить предварительный диагноз после осмотра при малом увеличении (д 100) актиномикотической гранулы, помещенной под покровное стекло и с внесенным в каплю 1% р-ром метиленового синего. Актиномикотические друзы проявляются как частички, подобные цветной капусте с неокрашенным центром и синей периферией, в которых лейкоциты и короткие нити, иногда с "дубинками", исходят от центра гранулы. Окрашенные по Граму мазки, полученные сдавлением гранул между двумя стеклами, показывают нитевидные, ветвящиеся, грам-положительные структуры, которые представляют патогенные актиномицеты, а также разнообразие других грам-отрицательных и грам-положительных бактерий, которые указывают на присутствие сопутствующих микроорганизмов. Наличие этих бактерий необходимо, чтобы отличить актиномикотические друзы от гранул, сформированных различными аэробными актиномицетами (Nocardia, Actinomadura, Streptomyces), которые никогда не содержат сопутствующую микрофлору. Прямая и непрямая иммунофлюоресценция для обнаружения специфических антител также может быть использована для определения разновидностей актиномицетов, находящихся в грануле, без выделения культуры.
Культуральная диагностика
Чтобы получить надежные результаты, целесообразно использовать прозрачные среды, чтобы чашки могли быть тщательно просмотрены с целью обнаружения характерных нитевидных колоний, и выращивать культуру, по крайней мере, 14 дней. Культуры могут быть исследованы каждые 2-3 дня без изменения анаэробных условий, еслис целью получения низкого кислородного потенциала используется метод Fortner (1928). Если используются анаэробные фляги или чашки, целесообразно сделать посев на две или три среды одновременно, чтобы исследовать их для определения роста актиномицетов после 3, 7 и 14 дней. Так как удаление чашек из анаэробной среды обычно останавливает дальнейший рост микроорганизмов, которым нужна длительная инкубация без изменений анаэробных условий.
Предварительные результаты культурального исследования получают через 2-3 дня, когда под микроскопом можно увидеть характерные паукообразные микроколонии A. israelii, A. gerencseriae или P. propionicum. Подтверждение предварительных микроскопических или ранних культуральных диагнозов однозначной идентификацией патогенной разновидности актиномицетов может занять 14 дней и более. Это необходимо, чтобы надежно выявить различия между ферментирующими актиномицетами и морфологически схожими контаминантами, полученные со слизистых оболочек больного, а также схожими аэробными актиномицетами родов Nocardia, Actinomadura и Streptomyces. Детальный бактериологический анализ сопутствующей микрофлоры также может быть полезен для выбора соответствующей терапии антибиотиками.
Молекулярные методы, типа генетических исследований или полимеразной цепной реакций (ПЦР), в настоящее время только разрабатываются и в будущем возможно смогут позволить осуществлять более быструю диагностику актиномикоза.
Серологическая диагностика
Актиномикотическая инфекция не обязательно стимулируют гуморальный иммунный ответ, который можно обнаружить имеющимися лабораторными методами. Однако ни один из из использованных методов при большом разнообразии использованных антигенов не обеспечил удовлетворительных результатов из-за проблем с чувствительностью и специфичностью (Holmberg, Nord и Wadstrмm 1975, Holmberg 1981, Persson и Holmberg 1985).
Лечение Шейно-лицевого актиномикоза:
Лучшие результаты дает сочетание этиотропной терапии (антибиотики) и иммунотерапии (актинолизат). При шейно-челюстно-лицевой форме назначают внутрь феноксиметилпенициллин по 2 г/сут и при длительности курса не менее 6 нед. Можно также назначать тетрациклин в больших дозах (по 0,75 г 4 раза в день в течение 4 нед или по 3 г в сутки лишь в первые 10 дней, а затем по 0,5 г 4 раза в сутки в течение последующих 18 дней). Эритромицин назначают по 0,3 г 4 раза в сутки в течение 6 нед. При абдоминальных формах и при актиномикозе легких назначают большие дозы бензилпенициллина (10 000 000 ЕД/сут и более) внутривенно в течение 1 - 1,5 мес с последующим переходом на фенокси-метилпенициллин в суточной дозе 2-5 г в течение 2-5 мес. При наслоении вторичной инфекции (стафилококки, анаэробная микрофлора) назначают длительные курсы диклоксациллина или антибиотики тетрациклиновой группы, при анаэробной инфекции - метронидазол. Для иммунотерапии актинолизат можно вводить подкожно или внутрикож-но, а также внутримышечно. Под кожу и внутримышечно вводят по 3 мл актинолизата 2 раза в неделю. На курс - 20-30 инъекций, длительность курса 3 мес. При абсцессе, эмпиеме проводят хирургическое лечение (вскрытие и дренирование). При обширных повреждениях легочной ткани иногда прибегают к лобэктомии. Из антибиотиков наиболее эффективными являются тетрациклины, затем идут феноксиметилпенициллин и менее эффективен эритромицин. Резистентных к этим антибиотикам штаммов актиномицетов не встречалось.
Прогноз. Без этиотропного лечения прогноз серьезный. При абдоминальном актиномикозе умирало 50% больных, при торакальном погибали все больные. Относительно легче протекал шейно-челюстно-лицевой актиномикоз. Все это обусловливает необходимость ранней диагностики и начала терапии до развития тяжелых анатомических повреждений. Учитывая возможность рецидивов, реконвалесценты должны находиться под длительным наблюдением (6-12 мес).
Профилактика Шейно-лицевого актиномикоза:
Гигиена полости рта, своевременное лечение зубов, воспалительных изменений миндалин и слизистой оболочки полости рта. Специфическая профилактика не разработана. Мероприятия в очаге не проводят.
К каким докторам следует обращаться если у Вас Шейно-лицевой актиномикоз:
Обязательные доктора:
- Дерматолог – для исключения патологии кожи.
- Стоматолог – для исключения патологии слизистой полости рта.
- Отоларинголог – для исключения патологии миндалин.
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Шейно-лицевого актиномикоза, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Актиномикоз (синонимы: лучистогрибковая болезнь; Aktinomykose - нем.; actinomycose - франц.) - хроническая болезнь, вызываемая различными видами актиномицетов. Характеризуется поражением различных органов и тканей с образованием плотных инфильтратов, которые затем нагнаиваются с появлением свищей и своеобразным поражением кожи.
Что провоцирует / Причины Актиномикоза:
Возбудители - различные виды актиномицетов, или лучистых грибов. Основными из них являются следующие: Actinomyces Israeli, Actinomyces bovis, Actinomyces albus, Ac. violaceus. Актиномицеты хорошо растут на питательных средах, образуя колонии неправильной формы, нередко с лучистыми краями. Патогенны для многих видов сельскохозяйственных и лабораторных животных. В патологическом материале встречаются в виде друз, которые представляют собой желтоватые комочки диаметром 1-2 мм. При микроскопии в центре друз обнаруживается скопление нитей мицелия, а по периферии - колбовидные вздутия. При окраске гематоксилиноозином центральная часть друзы окрашивается в синий цвет, а колбы в розовый. Встречаются друзы, у которых кайма из колбообразных клеток отсутствует. Актиномицеты чувствительны к бензилпенициллину (20 ЕД/мл), стрептомицину (20 мкг/мл), тетрациклину (20 мкг/мл), левомицетину (10 мкг/мл) и эритромицину (1,25 мкг/мл).
Эпидемиология. Актиномикоз распространен во всех странах. Им заболевают люди и сельскохозяйственные животные. Однако случаев заражения человека от больных людей или животных не описано.
Возбудители актиномикоза широко распространены в природе (сено, солома, почва и др.). Актиномицеты часто обнаруживают у здоровых людей в ротовой полости, зубном налете, лакунах миндалин, на слизистой оболочке желудочно-кишечного тракта. Имеют значение как экзогенный, так и эндогенный способы заражения.
Патогенез (что происходит?) во время Актиномикоза:
Наиболее частым является эндогенный путь инфекции. Актиномицеты широко распространены в природе, в частности на растениях, могут попадать с растениями в организм и находиться на слизистых оболочках в качестве сапрофита. Переходу актиномицетов из сапрофитического в паразитическое состояние способствуют воспалительные заболевания слизистых оболочек полости рта, респираторного и желудочно-кишечного тракта. На месте внедрения актиномицетов образуется инфекционная гранулема, которая прорастает в окружающие ткани. В грануляциях возникают абсцессы, которые, прорываясь, образуют свищи. Поражение кожи имеет вторичный характер.
В образовании нагноений играет роль и вторичная, преимущественно стафилококковая инфекция. Антигены лучистых грибов приводят к специфической сенсибилизации и аллергической перестройке организма (гиперсенсибилизация замедленного или туберкулинового типа), а также к образованию антител (комплементсвязывающие, агглютинины, преципитины и др.).
Симптомы Актиномикоза:
Длительность инкубационного периода неизвестна. Он может колебаться в широких пределах и доходить до нескольких лет (от времени инфицирования до развития манифестных форм актиномикоза). Основные клинические формы актиномикоза: актиномикоз головы, языка и шеи; торокальный актиномикоз; абдоминальный; актиномикоз мочеполовых органов; актиномикоз кожи; мицетома (мадурская стопа); актиномикоз центральной нервной системы. Актиномикоз относится к первично-хроническим инфекциям с длительным прогрессирующим течением. При разрастании инфильтрата в процесс вовлекается кожа. Вначале определяется очень плотный и почти безболезненный инфильтрат, кожа становится цианотично-багровой, появляется флуктуация, а затем развиваются длительно незаживающие свищи. В гное обнаруживают беловато-желтоватые мелкие комочки (друзы).
Шейно-челюстно-лицевая форма встречается наиболее часто. По выраженности процесса можно выделить глубокую (мышечную) форму, когда процесс локализуется в межмышечной клетчатке, подкожную и кожную формы актиномикоза. При мышечной форме процесс локализуется преимущественно в жевательных мышцах, под покрывающей их фасцией, образуя плотный инфильтрат хрящевой консистенции в области угла нижней челюсти. Лицо становится асимметричным, развивается тризм различной интенсивности. Затем в инфильтрате появляются очаги размягчения, которые самопроизвольно вскрываются, образуя свищи, отделяющие гнойную или кровянисто-гнойную жидкость, иногда с примесью желтых крупинок (друз). Синюшная окраска кожи вокруг свищей длительно сохраняется и является характерным проявлением актиномикоза. На шее образуются своеобразные изменения кожи в виде поперечно расположенных валиков. При кожной форме актиномикоза инфильтраты шаровидные или полушаровидные, локализующиеся в подкожной клетчатке. Тризма и нарушений процессов жевания не наблюдается. Кожная форма встречается редко. Актиномикозный процесс может захватывать щеки, губы, язык, миндалины, трахею, глазницы, гортань. Течение относительно благоприятное (по сравнению с другими формами).
Торакальный актиномикоз (актиномикоз органов грудной полости и грудной стенки) , или актиномикоз легких. Начало постепенное. Появляются слабость, субфебрильная температура, кашель, вначале сухой, затем со слизисто-гнойной мокротой, нередко с примесью крови (мокрота имеет запах земли и вкус меди). Затем развивается картина перибронхита. Инфильтрат распространяется от центра к периферии, захватывает плевру, грудную стенку, кожу. Возникает припухлость с чрезвычайно выраженной жгучей болезненностью при пальпации, кожа становится багрово-синюшной. Развиваются свищи, в гное обнаруживаются друзы актиномицетов. Свищи сообщаются с бронхами. Они располагаются не только на грудной клетке, но могут появиться на пояснице и даже на бедре. Течение тяжелое. Без лечения больные умирают. По частоте торокальный актиномикоз занимает второе место.
Абдоминальный актиномикоз также встречается довольно часто (занимает третье место). Первичные очаги чаще локализуются в илеоцекальной области и в области аппендикса (свыше 60%), затем идут другие отделы толстой кишки и очень редко поражается первично желудок или тонкий кишечник, пищевод.
Брюшная стенка поражается вторично. Первичный инфильтрат чаще всего локализуется в илеоцекальной области, нередко имитирует хирургические заболевания (аппендицит, непроходимость кишечника и др.). Распространяясь, инфильтрат захватывает и другие органы: печень, почки, позвоночник, может достигнуть брюшной стенки. В последнем случае возникают характерные изменения кожи, свищи, сообщающиеся с кишечником, расположенные обычно в паховой области. При актиномикозе прямой кишки инфильтраты обусловливают возникновение специфических парапроктитов, свищи вскрываются в перианальной области. Без этиотропного лечения летальность достигает 50%.
Актиномикоз половых и мочевых органов встречается редко. Как правило, это вторичные поражения при распространении инфильтрата при абдоминальном актиномикозе. Первичные актиномикозные поражения половых органов встречаются очень редко.
Актиномикоз костей и суставов встречается редко. Эта форма возникает или в результате перехода актиномикозного инфильтрата с соседних органов, или является следствием гематогенного заноса гриба. Описаны остеомиелиты костей голени, таза, позвоночника, а также поражения коленного и других суставов. Нередко процессу предшествует травма. Остеомиелиты протекают с деструкцией костей, образованием секвестров. Обращает на себя внимание, что несмотря на выраженные костные изменения, больные сохраняют способность передвигаться, при поражениях суставов функция серьезно не нарушается. При образовании свищей возникают характерные изменения кожи.
Актиномикоз кожи возникает, как правило, вторично при первичной локализации в других органах. Изменения кожи становятся заметными, когда актиномикозные инфильтраты достигают подкожной клетчатки и особенно характерны при образовании свищей.
Мицетома (мадуроматоз, мадурская стопа) - своеобразный вариант актиномикоза. Эта форма была известна давно, довольно часто встречалась в тропических странах. Заболевание начинается с появления на стопе, преимущественно на подошве, одного или нескольких плотных отграниченных узлов величиной от горошины и более, покрытых сначала неизмененной кожей, в дальнейшем над уплотнениями кожа становится красно-фиолетовой или буроватой. По соседству с первоначальными узлами появляются новые, кожа отекает, стопа увеличивается в объеме, меняет свою форму. Затем узлы размягчаются и вскрываются с образованием глубоко идущих свищей, выделяющих гнойную или серозно-гнойную (иногда кровянистую) жидкость, нередко с дурным запахом. В отделяемом заметны мелкие крупинки обычно желтоватого цвета (друзы). Узлы почти безболезненны. Процесс медленно прогрессирует, вся подошва пронизывается узлами, пальцы ноги поворачиваются кверху. Затем узлы и свищевые ходы появляются и на тыле стопы. Вся стопа превращается в деформированную и пигментированную массу, пронизанную свищами и полостями. Процесс может переходить на мышцы, сухожилия и кости. Иногда наблюдается атрофия мышц голени. Обычно процесс захватывает только одну стопу. Заболевание продолжается очень долго (10-20 лет).
Осложнения. Наслоение вторичной бактериальной инфекции.
Диагностика Актиномикоза:
В далеко зашедших случаях с образованием свищей и характерных изменений кожи диагноз затруднений не представляет. Труднее диагностировать начальные формы актиномикоза.
Некоторое значение для диагностики имеет внутрикожная проба с актинолизатом. Однако во внимание следует принимать лишь положительные и резко положительные пробы, так как слабоположительные внутрикожные пробы часто бывают у больных с заболеваниями зубов (например, при альвеолярной пиорее). Отрицательные результаты пробы не всегда позволяют исключить актиномикоз, так как у больных с тяжелыми формами они могут быть отрицательными вследствие резкого угнетения клеточного иммунитета; они всегда отрицательны у ВИЧ-инфицированных. Выделение культуры актиномицетов из мокроты, слизистой оболочки зева, носа не имеет диагностического значения, так как актиномицеты нередко обнаруживаются и у здоровых лиц. Диагностическое значение имеет РСК с актинолизатом, которая бывает положительной у 80% больных. Наибольшее диагностическое значение имеет выделение (обнаружение) актиномицетов в гное из свищей, в биоптатах пораженных тканей, в друзах, в последних иногда микроскопически обнаруживаются лишь нити мицелия. В этих случаях можно попытаться выделить культуру актиномицетов путем посева материала на среду Сабура.
Актиномикоз легких необходимо дифференцировать от новообразований легких, абсцессов, других глубоких микозов (аспергиллеза, нокардиоза, гистоплазмоза), а также от туберкулеза легких. Абдоминальный актиномикоз приходится дифференцировать от различных хирургических заболеваний (аппендицита, перитонита и пр.). Поражение костей и суставов - от гнойных заболеваний.
Диагноз человеческого актиномикоза в основном основан на выделении и идентификации причинных агентов, потому что клинические симптомы часто вводят в заблуждение и гистопатология и серология низкоспецифична и низкочувствительна. Присутствие друз, которые иногда придают гною внешний вид манной каши, должно инициировать поиск актиномицетов. Однако учитывая, что только 25% образцов актиномикотического гноя содержит эти гранулы, их отсутствие не исключает диагноз актиномикоза.
Забор и транспортировка патогенного материала.
Подходящий для бактериологического анализа актиномикоза патматериал - гной, выделения из свищей, бронхиальный секрет, грануляция и биоптаты. Во время забора следует принять предосторожности против загрязнения врожденной, относящейся к слизистой оболочке, микрофлорой. Во всех случаях, когда это возможно, гной или ткань должны быть получены чрескожной пункцией. Для диагностики торакального актиномикоза, бронхиальный секрет должен быть получен транстрахеально.
Исследование мокроты является недостоверным, поскольку она обычно содержит актиномицеты полости рта, включая патогенные разновидности. Трансторакальная чрескожная пункционная биопсия или чрескожная пункция подозрительных абдоминальных абсцессов - часто единственные средства получения удовлетворительных образцов патматериала для диагностики. Транспортировка образцов в бактериологическую лабораторию должна быть достаточно быстрой. Если длительная транспортировка неизбежна , нужно использовать специальные транспортные среды типа среды Стюарта, хотя ферментирующие актиномицеты менее восприимчивы к окислительному повреждению, чем строгие анаэробы.
Микроскопическое исследование
Когда присутствуют друзы, это позволяет быстро и сравнительно надежно поставить предварительный диагноз после осмотра при малом увеличении (д 100) актиномикотической гранулы, помещенной под покровное стекло и с внесенным в каплю 1% р-ром метиленового синего. Актиномикотические друзы проявляются как частички, подобные цветной капусте с неокрашенным центром и синей периферией, в которых лейкоциты и короткие нити, иногда с "дубинками", исходят от центра гранулы. Окрашенные по Граму мазки, полученные сдавлением гранул между двумя стеклами, показывают нитевидные, ветвящиеся, грам-положительные структуры, которые представляют патогенные актиномицеты, а также разнообразие других грам-отрицательных и грам-положительных бактерий, которые указывают на присутствие сопутствующих микроорганизмов. Наличие этих бактерий необходимо, чтобы отличить актиномикотические друзы от гранул, сформированных различными аэробными актиномицетами (Nocardia, Actinomadura, Streptomyces), которые никогда не содержат сопутствующую микрофлору. Прямая и непрямая иммунофлюоресценция для обнаружения специфических антител также может быть использована для определения разновидностей актиномицетов, находящихся в грануле, без выделения культуры.
Культуральная диагностика
Чтобы получить надежные результаты, целесообразно использовать прозрачные среды, чтобы чашки могли быть тщательно просмотрены с целью обнаружения характерных нитевидных колоний, и выращивать культуру, по крайней мере, 14 дней. Культуры могут быть исследованы каждые 2-3 дня без изменения анаэробных условий, еслис целью получения низкого кислородного потенциала используется метод Fortner (1928). Если используются анаэробные фляги или чашки, целесообразно сделать посев на две или три среды одновременно, чтобы исследовать их для определения роста актиномицетов после 3, 7 и 14 дней. Так как удаление чашек из анаэробной среды обычно останавливает дальнейший рост микроорганизмов, которым нужна длительная инкубация без изменений анаэробных условий.
Предварительные результаты культурального исследования получают через 2-3 дня, когда под микроскопом можно увидеть характерные паукообразные микроколонии A. israelii, A. gerencseriae или P. propionicum. Подтверждение предварительных микроскопических или ранних культуральных диагнозов однозначной идентификацией патогенной разновидности актиномицетов может занять 14 дней и более. Это необходимо, чтобы надежно выявить различия между ферментирующими актиномицетами и морфологически схожими контаминантами, полученные со слизистых оболочек больного, а также схожими аэробными актиномицетами родов Nocardia, Actinomadura и Streptomyces. Детальный бактериологический анализ сопутствующей микрофлоры также может быть полезен для выбора соответствующей терапии антибиотиками.
Молекулярные методы, типа генетических исследований или полимеразной цепной реакций (ПЦР), в настоящее время только разрабатываются и в будущем возможно смогут позволить осуществлять более быструю диагностику актиномикоза.
Серологическая диагностика
Актиномикотическая инфекция не обязательно стимулируют гуморальный иммунный ответ, который можно обнаружить имеющимися лабораторными методами. Однако ни один из из использованных методов при большом разнообразии использованных антигенов не обеспечил удовлетворительных результатов из-за проблем с чувствительностью и специфичностью (Holmberg, Nord и Wadstrмm 1975, Holmberg 1981, Persson и Holmberg 1985).
Лечение Актиномикоза:
Лучшие результаты дает сочетание этиотропной терапии (антибиотики) и иммунотерапии (актинолизат). При шейно-челюстно-лицевой форме назначают внутрь феноксиметилпенициллин по 2 г/сут и при длительности курса не менее 6 нед. Можно также назначать тетрациклин в больших дозах (по 0,75 г 4 раза в день в течение 4 нед или по 3 г в сутки лишь в первые 10 дней, а затем по 0,5 г 4 раза в сутки в течение последующих 18 дней). Эритромицин назначают по 0,3 г 4 раза в сутки в течение 6 нед. При абдоминальных формах и при актиномикозе легких назначают большие дозы бензилпенициллина (10 000 000 ЕД/сут и более) внутривенно в течение 1 - 1,5 мес с последующим переходом на фенокси-метилпенициллин в суточной дозе 2-5 г в течение 2-5 мес. При наслоении вторичной инфекции (стафилококки, анаэробная микрофлора) назначают длительные курсы диклоксациллина или антибиотики тетрациклиновой группы, при анаэробной инфекции - метронидазол. Для иммунотерапии актинолизат можно вводить подкожно или внутрикож-но, а также внутримышечно. Под кожу и внутримышечно вводят по 3 мл актинолизата 2 раза в неделю. На курс - 20-30 инъекций, длительность курса 3 мес. При абсцессе, эмпиеме проводят хирургическое лечение (вскрытие и дренирование). При обширных повреждениях легочной ткани иногда прибегают к лобэктомии. Из антибиотиков наиболее эффективными являются тетрациклины, затем идут феноксиметилпенициллин и менее эффективен эритромицин. Резистентных к этим антибиотикам штаммов актиномицетов не встречалось.
Прогноз. Без этиотропного лечения прогноз серьезный. При абдоминальном актиномикозе умирало 50% больных, при торакальном погибали все больные. Относительно легче протекал шейно-челюстно-лицевой актиномикоз. Все это обусловливает необходимость ранней диагностики и начала терапии до развития тяжелых анатомических повреждений. Учитывая возможность рецидивов, реконвалесценты должны находиться под длительным наблюдением (6-12 мес).
Профилактика Актиномикоза:
Гигиена полости рта, своевременное лечение зубов, воспалительных изменений миндалин и слизистой оболочки полости рта. Специфическая профилактика не разработана. Мероприятия в очаге не проводят.
К каким докторам следует обращаться если у Вас Актиномикоз :
Обязательные доктора:
- Дерматолог – для исключения патологии кожи.
- Стоматолог – для исключения патологии слизистой полости рта.
- Отоларинголог – для исключения патологии миндалин.
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Актиномикоза, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Актиномикоз слюнных желез – это хроническое заболевание, которое характеризуется специфическим воспалением слюнных желез и провоцируется бактериями актиномицетами. Проявляется формированием воспалительного инфильтрата, припухлостью, нарушением слюноотделительной функции, образованием свищей с гнойным отделяемым. Для диагностики актиномикоза применяются общеклинический анализ крови, патогистологическое исследование биоптата, сиалография, кожно-аллергическая проба. Лечение включает хирургические методы санации, иммунотерапию, стимулирующую и симптоматическую терапию.
МКБ-10
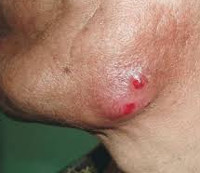
Общие сведения
Актиномикоз слюнной железы называют актиномикотическим сиаладенитом или лучисто-грибковой болезнью. У людей заболевание вызывают актиномицеты вида A.Israelii, названные в честь берлинского хирурга Джеймса Израэля. В 1878 году он впервые детально описал болезнь у человека. Актиномицеты являются бактериями, обладающими свойствами плесневых грибов, а именно ‒ способностью образовывать мицелий. Лучисто-грибковая болезнь поражает челюстно-лицевую область у 85% пациентов и слюнные железы - у 2,3%. Возникает преимущественно в холодное время года на фоне снижения иммунитета. Заболевание чаще отмечается у мужчин в возрасте 20-40 лет.

Причины
Актиномицеты в норме постоянно находятся в организме (в ЖКТ, полости рта). Они являются условно-патогенными микроорганизмами и вызывают поражение в случае нарушения иммунобиологической реактивности. Снижение иммунной защиты наблюдается при хронических заболеваниях, ОРВИ, гриппе, диабете, туберкулезе, онкологии, иммунодефицитных состояниях и т. д. Источниками и очагами инфекции служат кариес, периодонтит, грибковая ангина, синусит, отит. Стоматологические патологии относятся к факторам риска, так как большое количество актиномицетов находится в кариозных зубах, зубных отложениях, зубодесневых карманах. В слюнную железу бактерии могут попасть через проток при его травматизации.
Патогенез
Лучистые грибки проникают в железистую ткань несколькими путями: контактным, гематогенным, лимфогенным. Актиномикозная гранулема возникает между дольками слюнной железы, а воспалительный инфильтрат окружает железу. Морфология гранулемы зависит от иммунной защиты организма, наличия вторичной инфекции. В зависимости от факторов специфического и неспецифического иммунитета преобладают экссудативные или пролиферативные изменения тканей.
Гранулема состоит из друзов - колоний актиномицетов. Образование окружено грануляционной тканью, которая представлена фибробластами, плазматическими, эпителиоидными, лимфатическими клетками и новообразованными капиллярами. Характерно появление ксантомных клеток. В центре гранулемы клеточные элементы некротизируются. Макрофаги направляются к друзам, захватывают частицы мицелия и переносят их в окружающие ткани. Таким образом образуются вторичная и дочерние актиномикозные гранулемы.
Классификация
Различают первичную и вторичную форму актиномикозного сиаладенита. Первичный актиномикоз возникает при появлении исходного очага инфекции в слюнной железе, вторичный ‒ при распространении бактерий из окружающих тканей и развитии в железе вторичной гранулемы. По характеру патологического процесса выделяют несколько форм актиномикоза:
- Экссудативный (ограниченный и диффузный). Возникает во всей железе или в нескольких долях и характеризуется развитием преимущественно экссудативного воспаления. Гранулема содержит экссудат с колониями актиномицетов или гнойное отделяемое. Характерен для лиц с серьезными иммунодефицитными состояниями.
- Продуктивный (ограниченный и диффузный). Актиномикоз охватывает часть слюнной железы или весь орган. Морфологическая картина указывает на наличие пролиферативного воспаления. Организм активно борется с болезнью, формируется защитный барьер из клеточных элементов и очаговый инфильтрат.
- Актиномикоз железистых лимфоузлов. Проявляется припухлостью и инфильтратом. Сначала образование плотное, затем становится мягким и спаивается с кожей. Болезнь может распространяться и поражать соединительную ткань между долями железы. Слюноотделительная функция не нарушается.
Симптомы
Инкубационный период длится 2 дня-3 недели, хотя может занимать и несколько месяцев. Заболевание поражает большие железы, чаще – околоушную, реже – поднижнечелюстную и подъязычную; протекает длительно – несколько месяцев. Клиническое течение зависит от состояния иммунной системы, индивидуальных особенностей, локализации и вида специфического воспаления. Продуктивная форма актиномикоза сопровождается образованием плотного узла в проекции железы. При ограниченном актиномикозе воспаляется часть железы, при диффузном – весь орган. Появляется припухлость, увеличение слюнной железы, боль при пальпации, снижение слюноотделительной функции, помутнение слюны. Кожные покровы обычного цвета, без патологических изменений. Период обострения характеризуется появлением отека, болезненных ощущений, которые проходят самостоятельно.
Экссудативный актиномикоз развивается медленно, железа периодически припухает, возникает прогрессирующее уплотнение. Отмечаются неприятные ощущения, зуд, покалывания в области органа. Слюна выделяется мало, может содержать слизистые, хлопьевидные или гнойные включения. Со временем происходит спаивание железы с тканями, поднимается температура, беспокоят болевые ощущения и покраснение кожи. Через несколько дней образуется участок размягчения, содержащий гной с характерными зернами – друзами. Гнойное содержимое отходит через проток железы или прорывается через кожу, образуя свищевой ход. Свищ может существовать длительный период времени, периодически самопроизвольно открываться. Воспаление распространяется и провоцирует образование вторичных актиномикозных очагов. Ограниченная экссудативная форма протекает немного легче, чем диффузная.
Осложнения
При гематогенном и лимфогенном распространении бактерий возникает генерализация актиномикоза, при этом поражаются окружающие ткани, органы грудной полости и мозг. Микотическое поражение головного мозга и мозговых оболочек является крайне серьезным и часто приводит к неблагоприятному исходу. Опасно расположение очагов актиномикоза в боковых отделах шеи, парафарингальном пространстве, височной области. При длительном течении актиномикоза и отсутствии лечения возрастает риск развития амилоидоза внутренних органов.
Диагностика
Актиномикоз является сложным заболеванием в плане постановки диагноза и требует проведения различных исследований. Дифференциальную диагностику осуществляют с хроническим неспецифическим сиаладенитом, опухолями, абсцессами, флегмонами, туберкулезом, сифилисом, периоститом и остеомиелитом. Для этого проводятся следующие исследования:
- Патогистологическая диагностика. Применяется при подозрении на ограниченный или диффузный продуктивный актиномикоз, когда клиническое течение напоминает опухолевый рост. В биоптате слюнных желез обнаруживается молодая грануляционная ткань, состоящая из круглых эпителиодных клеток и фибробластов, а также многоядерные и ксантомные клетки.
- Клинический анализ крови. При остром протекании болезни возникает лейкоцитоз, нейтрофилез, моноцитопения, лимфоцитопения. Хроническая форма отличается снижением количества лейкоцитов, сдвигом лейкоцитарной формулы вправо, вторичной анемией, увеличением скорости СОЭ.
- Кожно-аллергическая проба с актинолизатом. Внутрикожно вводят 0,3 мл раствора актинолизата, отступив 10 см инъецируют мясо-пептидный бульон. Реакцию смотрят на следующий день по размеру эритемы. Проба может быть отрицательной, сомнительной, слабоположительной, положительной и резко положительной.
- Рентгенография слюнных желез. Во время сиалографии основной проток железы выглядит суженым, но имеет четкие контуры. В толще железы находятся образования различной формы и размеров (места абсцедирования), которые соединены с протоками. Большие протоки железы немного расширены, а мелкие выглядят пустыми.
Лечение актиномикоза слюнных желез
Терапия должна быть комплексной, этиологической и полноценной. Лечение зависит от формы актиномикоза железы, учитывает клиническое течение, степень распространения болезни и индивидуальные особенности пациента. В практической стоматологии применяются следующие методы лечения:
- Хирургическая санация. Производится рассечение очага актиномикозной инфекции, удаление измененных тканей. После вскрытия рану выскабливают, дренируют и обрабатывают антисептическими препаратами. В запущенных случаях выполняется частичная паротидэктомия, удаление подчелюстной слюнной железы, иссечение свища. Необходимо удаление кариозных зубов, которые являются местом персистенции инфекции.
- Специфическая иммунотерапия. Для лечения применяют актинолизат и актиномицетную вакцину. Лекарственное вещество вводят внутримышечно или внутрикожно во внутреннюю поверхность предплечья 2 раза в неделю. Курс лечения составляет 20-25 инъекций и длится около 3 месяцев. После лечения проводится месячный перерыв, далее курс инъекций повторяют.
- Антибактериальная терапия. Необходима в случае присоединения вторичной инфекции. Перед назначением средств определяют чувствительность возбудителя и подбирают необходимый антибактериальный препарат. При лечении актиномикоза эффективны антибиотики нитрофуранового ряда. Антибактериальную терапию необходимо проводить не менее 10 дней.
- Дезинтиксикационная терапия. Показана при остром течении болезни, когда значительно повышается температура тела и выражена интоксикация организма. Коррекцию гемодинамических нарушений осуществляют с помощью инфузионной терапии – внутривенного введения растворов электролитов, препаратов сывороточного альбумина, плазмозамещающих коллоидных растворов.
- Стимулирующая терапия. Назначаются средства для повышения защитных сил организма – поливитамины, антигенные стимуляторы, аутогемотерапия. На область железы проводят физиотерапевтические процедуры – электрофорез, УВЧ, лазеротерапию.
Прогноз и профилактика
Прогноз актиномикоза слюнных желез благоприятный при своевременном выявлении и правильном лечении. К трудовой деятельности больные могут приступать после первого курса лечения. Второй и третий курс иммунотерапии можно пройти амбулаторно. В связи с риском рецидива пациенты находятся под диспансерным наблюдением челюстно-лицевого хирурга от 6 до 12 месяцев. Основной способ профилактики - это санация всех очагов инфекции в ЧЛО, лечение заболеваний зубов, устранение риногенных, тонзилогенных и отогенных воспалительных процессов. Необходимо лечение хронических заболеваний, укрепление иммунной системы.
1. Хирургическая стоматология. Воспалительные и дистрофические заболевания слюнных желез: учеб. пособие/ под ред. А. М. Панина - 2011.
Что делать, если у пациента вдруг обнаружили актиномикоз полости рта? На медицинских сайтах можно встретить информацию, что некоторые формы актиномикоза могут закончиться летально для больных. Неужели все так плохо? Какие нарушения здоровья подразумевают под данным термином, почему он возникает, по каким признакам это заболевание можно заподозрить и реально ли полностью вылечить челюстно-лицевой актиномикоз? Насколько серьезны и неизбежны осложнения актиномикоза, и какие меры с наибольшим эффектом помогут уберечься от этого хронического заболевания, склонного к рецидивам? Обо всем этом предлагаем вам узнать в нашей статье.

Описание заболевания
Актиномикоз относится к инфекционным заболеваниям, и может поражать кожу и внутренние органы человека. Этот недуг имеет хроническое течение со склонностью к рецидивам и возникает благодаря попаданию в организм актиномицетов.
Как появляется актиномикоз полости рта
Чаще всего в организме лучистый грибок обнаруживается в десневых карманах, кариозных полостях, зубном камне, лакунах миндалин, поврежденных или воспаленных тканях полости рта, носа, слюнных желез, слизистой желудка.
Может попадать в организм грибок и извне, из окружающей среды. Микроорганизмы могут долго находиться в организме, не нанося ему никакого вреда, пока слизистая оболочка не получит повреждений. Распространяются внутри человеческого организма актиномицеты в основном через кровь (гематогенно), изредка говорят и о возможности попадать в различные органы через лимфу (лимфогенно). Для того чтобы развилось заболевание, необходимо неоднократное попадание лучистых грибков в организм. Чаще всего пациент сам заражается грибком из собственного организма (аутоинфекция).
До появления первых симптомов недуга обычно проходит от 1 до 3 недель после попадания актиномицетов в организм. Вообще же инкубационный период может варьировать от пары недель до 2-3 лет.
Распространены лучистые грибы и в природе (в почве, сене, соломе или на растениях). Болеют актиномикозом чаще люди зрелого возраста, школьники и дошкольники. Шейно-лицевая область и нижняя челюсть чаще всего подвергаются заражению.
Толчком для заражения актиномикозом могут послужить инъекции, травмы или хирургические операции. Чтобы развился актиномикоз, достаточно травмировать слизистую рыбьей костью, повредить ее осколком кариозного зуба, прикусить щеку или иметь поврежденные воспалением десны.

Симптомы
Шейно-челюстно-лицевая форма заболевания (встречаются так же мочеполовая, кожная, абдоминальная, костно-суставная, торакальная и др. формы) встречается чаще всего, почти в 80% случаев актиномикоза.
- кожи (кожная форма);
- слизистой (слизистая форма);
- подкожной клетчатки и мышц (подкожно-мышечная форма);
- костей челюсти (челюстная форма).
Заболевание имеет очень длительное течение и может протекать 10-20 лет. Постепенно патологический процесс может распространяться по всему лицу, попадать на губы, язык, гортань, захватывая глазницы и проникая на область шеи.
Мышечная форма чаще поражает жевательные мышцы.
Чаще всего актиномикоз ротовой полости поражает язык, слюнные железы или миндалины. Реже встречается актиномикоз верхней челюсти.
Актиномикоз языка
Актиномикоз языка обычно развивается при хронических травмах этого органа при плохо подогнанных протезах, острых поломанных краях зубов, повреждениях язычных тканей острыми костями, после пирсинга языка и др. Клиника недуга зависит от расположения очага внедрения инфекции. Если поражен кончик языка или его спинка, то эти участки долго не будут иметь никаких внешних изменений и не болеть. Однако спустя какое-то время в актиномикозном узле происходит спаивание со слизистой языка или его абсцедирование, в результате чего в узле образуется свищ.
Актиномикоз миндалин
Актиномикоз миндалин встречается реже других форм. При этой форме миндалины увеличены и уплотнены, напоминая по плотности хрящи. В дальнейшем патологический процесс переходит на соседние ткани. Основным симптомом при такой форме недуга является чувство инородного тела в области глотки.
Актиномикоз слюнных желез
- экссудативного ограниченного и диффузного недуга;
- ограниченного продуктивного и диффузного заболевания;
- поражения глубоких лимфоузлов в области ушной железы.

Актиномикоз пазухи верхней челюсти
Актиномикоз пазухи верхней челюсти случается редко. При такой форме инфекция проникает в челюсть из пораженного зуба (одонтогенный путь) или из носа (риногенный путь). Проявления при актиномикозе верхней челюсти напоминают гайморит: носовое дыхание нарушается, а из носа могут выходить гнойные выделения. При обострении бывает заметной отечность скуловой, щечной и подглазничной области.
Какие же проявления должны насторожить пациента и заставить его обратиться к врачу при актиномикозе?
В начале заболевания его выявить трудно из-за нормальной температуры и хорошего самочувствия больного.
Хотя слизистая уже нарушена и в тканях начинают образовываться очаги поражений в виде узлов, патологический процесс может протекать глубоко и не быть заметным внешне.
- припухлостей на слизистой рта;
- воспаления и боли во рту;
- образования свищей в полости рта с выходом наружу гнойной жидкости.
Местное течение заболевания и отсутствие общих признаков интоксикации характерно всем формам актиномикоза.
Актиномикомы или узлы-гранулемы могут находиться в тканях или слизистой. И лишь в стадии распада этих узлов из них выделяется гной и в организме происходят интоксикационные процессы (отравления продуктами распада тканей).
Симптомы появляются у пациента лишь в стадии распада узлов. При этом из фистул (каналов в узле) выделяется гной.
При расположении узлов на нижней челюсти могут быть спазмы рта в виде судорог (тризм), мешающие принимать пищу.
Формы актиномикоза
При актиномикозе полости рта инфекционные очаги развиваются в тканях слизистой ротовой полости.
Актиномикоз ротовой полости также может протекать в виде трех форм:
- Гуммуозно-узловатой, с характерными инфильтратами красного или бурого цвета. При этом кожа в местах поражения размягчается, на ней образуются свищи, из которых выделяются гнойная жидкость с включениями.
- Бугорково-пустулезной, при которой образуются более глубокие язвочки, в сочетании с образованием пустул и свищевых каналов. Этой форме свойственно появление на коже гнойных корок.
- Язвенной, при которой имеются дефекты кожи различной глубины. Кожные язвочки в дальнейшем приводят к рубцеванию тканей и их рубцовой атрофии.

Актиномикоз ротовой полости у детей
В педиатрии актиномикоз не так уж редок и обычно встречается чаще у детей с кариозными зубами, часто возникающими воспалениями миндалин или при привычке засовывать в рот или жевать различные колоски и стебельки растений (особенно ячменя, ржи, овса, щавеля).
После повреждения или микротравмы слизистой грибок попадает в ткани и способствует появлению во рту припухлости красного цвета, которая медленно растет. В некоторых случаях актиномикоз может проявиться в форме острой флегмоны (разлитого воспаления). При этом припухлость нагнаивается, но оттока гноя при этом не происходит.
Флегмона протекает у ребенка с местной болезненностью и спастическим сжатием челюстей из-за отека тканей (если воспаляются область шеи и подбородка), что не дает малышу открыть рот.
Уже после нагноения гнойное образование может самостоятельно вскрыться и образовать свищи. При актиномикозе языка обычно образуется видимый инфильтрат (припухлость) на его передней части.
Клинические проявления недуга у детей
Так же, как и у взрослых, актиномикоз у детей начинается в виде местного (ограниченного) воспаления, которое не влияет на общее самочувствие заболевшего. Течение болезни становится хроническим, при этом температура бывает небольшой или высокой.
Если болезнь у ребенка не лечить, то она может стать генерализованной (с множественными поражениями) и довести ребенка до полного истощения (кахексии). Это связано с постоянной интоксикацией, плохим аппетитом и сложностями при пережевывании пищи.
Диагностика
Актиномикоз имеет похожие проявления с множеством инфекционно-воспалительных процессов в коже (флегмона, абсцесс) или кости (остеомиелит, периостит), некоторыми инфекционными недугами (сифилис, туберкулез) и опухолевыми заболеваниями.

- анализов крови и мочи (общего, биохимического), для определения характера имеющегося инфекционного воспаления;
- микробиологического, для определения в отделяемом из инфильтрата колонии актиномицетов;
- иммунологического, чаще всего в виде кожно-аллергической реакции в виде подкожного введения актинолизата;
- патогистологического, с рассмотрением под микроскопом грануляционной ткани.
- рентгенографического (при переходе процесса на кости челюсти) с определением костной полости;
- биопсии с исследованием тканей гранулемы для исключения онкологии.
Лечение
Лечение актиномикоза челюсти и ротовой полости производится всегда с одновременным использованием общих и местных терапевтических мероприятий.
- Хирургического лечения. Этот метод включает удаление кариозных зубов, миндалин, вскрытие очагов актиномикоза, выскабливание патологии внутри кости, удаление пораженных лимфоузлов. Также же хирургически обрабатываются актиномикозный очаг и гнойная рана.
- Противовоспалительного лечения. Включает антибиотикотерапию в виде использования Пенициллина внутривенно до 6 недель и с переходом на внутримышечное введение его или Амоксициллина длительностью 6-12 месяцев. Нередко перорально используют Амоксиклав, Доксициклин, Феноксиметил, Эритромицин. Сюда же входит использование противогрибковых средств: Нистатина, Леворина, Миконазола, Кетоконазола, Декамина, препаратов калия йодида.
- Методов выработки специфического иммунитета. Для этого заболевшим проводится внутрикожное введение актинолизата или актиномицентной поливалентной вакцины (курс 20-25 инъекций) или длительным курсовым применением Фтивазида (от 3 до 8 месяцев).
- Повышения общего иммунитета. Используются методы витаминотерапии (комплексами витаминов и микроэлементов), использования адаптогенов (Дибазола, женьшеня, элеутерококка, пантокрина, аралии маньчжурской и др.), аутогемотерапии, внутривенного введения крови или кровезаменителей.
- Лечения пребыванием в барокамере в количестве 10-15 процедур за один курс.
- Рентгенотерапии в виде использования рентгеновских лучей по индивидуально подобранной схеме.
- Физиотерапии с использованием ультразвука, электрофореза (с лидазой, димексидом, хлористым кальцием), лазеротерапии, ионофореза с гидрокортизоном, УФО.

Осложнения и прогноз
Прогноз при данном заболевании довольно серьезный. Актиномикоз важно выявлять и лечить максимально рано.
Некоторые формы актиномикоза внутренних органов при отсутствии специфической терапии могут приводить к летальному исходу. Например, до 50% может доходит летальность при абдоминальных и легочных формах этого недуга.
Челюстно-лицевая форма актиномикоза считается наиболее легкой и лучше других форм поддается лечению. Однако даже после удачного лечения пациент должен находиться на диспансерном учете от 6 до 12 месяцев.
Затяжное течение заболевания челюстно-лицевой области может привести к опасным осложнениям в виде метастазирования на внутренние органы: мозговую оболочку, область легких, желудочно-кишечный тракт. В ряде случаев актиномикоз может приводить к осложнениям во внутренних органах в виде амилоидоза (заболевания, приводящего к атрофическим изменениям и склерозированию внутренних органов).
Серьезнейшим осложнением актиномикоза является возникновение актиномикозного сепсиса.
Прогноз при своевременной терапии актиномикоза в основном благоприятный, если терапия начата своевременно и проводится грамотно. Однако данный недуг может отличаться длительным течением( как при туберкулезе), приводя к неоднократным рецидивам.
Профилактика
Стопроцентных методов предупреждения актиномикоза не существует, так как актиномицеты во многих случаях живут в организме человека постоянно. Специфической профилактики для предупреждения данного заболевания пока нет. Для профилактики актиномикоза важно заботиться о поддержании хорошего общего и местного иммунитета человека: правильно питаться, избегать стрессов и переохлаждений, избегать пагубных привычек.
Важными методами предохранения от актиномикоза является своевременное лечение заболеваний полости рта, кариозных зубов и воспаления десен, хронических тонзиллитов, заболеваний органов дыхания и пищеварения.
При длительно текущих и плохо поддающихся лечению процессах во рту или челюстно-лицевой области важно обследовать больных на актиномикоз.
Актиномикоз является серьезным заболеванием, долго протекающим и с возможностью серьезных осложнений. При запоздалом лечении, заболевание может иметь опасные осложнения. Для профилактики возникновения актиномикоза важно следить за собственным здоровьем, своевременно пролечивая заболевания миндалин, зубов, ротовой полости и поддерживать общий иммунитет своего организма. Крепкого здоровья вам и вашим детям!
Читайте также:

