Стафилококк в кале 10 в 4 что означает
Обновлено: 25.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Напоминаем вам, что самостоятельная интерпретация результатов недопустима, приведенная ниже информация носит исключительно справочный характер.
Копрограмма, общий анализ кала: показания к назначению, правила подготовки к сдаче анализа, расшифровка результатов и показатели нормы.
Показания к назначению исследования
Копрограмма – это лабораторное исследование кала, с помощью которого оцениваются его различные характеристики и выявляются некоторые заболевания желудочно-кишечного тракта (ЖКТ), включая воспалительные процессы и дисбактериоз микрофлоры кишечника.
При отсутствии патологий ЖКТ вся пища, которую употребляет человек, проходя через желудочно-кишечный тракт, подвергается интенсивному воздействию желудочного сока, желчи, пищеварительных ферментов и т.д. В результате пищевые продукты расщепляются на простейшие вещества, которые всасываются через слизистую оболочку кишечника в кровь и лимфу. В толстый кишечник попадают непереваренные пищевые остатки, где из них частично всасывается вода. В норме в прямую кишку попадают каловые массы, примерно на 70% состоящие из воды и на 30% из сухих пищевых остатков.
Если нарушается какая-либо функция органов желудочно-кишечного тракта, начинаются сбои в процессе всасывания пищевых продуктов, что отражается на характеристиках кала.
Таким образом, общий анализ кала назначают для диагностики заболеваний органов желудочно-кишечного тракта (патологии печени, желудка, поджелудочной железы, двенадцатиперстной, тонкой и толстой кишки, желчного пузыря и желчевыводящих путей), при подозрении на кишечные инфекции, для оценки результатов терапии заболеваний ЖКТ, в ходе диагностики злокачественных новообразований и генетических патологий, а также для установления непереносимости различных продуктов.
Подготовка к процедуре
Подготовка к копрограмме требует соблюдения некоторых рекомендаций, которые позволяют получить корректный результат исследования.
- Исключить прием слабительных, ферментативных препаратов, сорбентов, введение ректальных свечей, масел.
- По возможности сдавать общий анализ кала не ранее, чем через семь дней после окончания приема антибиотиков.
- Ограничить прием лекарственных препаратов и продуктов, способных изменить цвет кала за трое суток до сдачи анализа.
Накануне исследования не проводить диагностические процедуры, оказывающие раздражающее действие на анальное отверстие и прямую кишку (клизмы, ректороманоскопию, колоноскопию).
Забор кала можно выполнить самостоятельно в домашних условиях после самостоятельного акта дефекации (а не после клизмы). Для этого лучше использовать медицинское судно или горшок, предварительно тщательно вымытые, или одноразовую пеленку.
Непосредственно после акта дефекации следует набрать шпателем каловые массы в контейнер, заполнив его примерно на 30%. Важно, чтобы в собираемый биоматериал не попали следы мочи, менструальных выделений или воды из унитаза.
Полученный биоматериал нужно доставить в лабораторию в день сбора, хранить контейнер можно в холодильнике при температуре от +4 до +8°С не более 6-8 часов.
Контейнер для сбора биоматериала
Срок исполнения
До 4 рабочих дней (не включая день взятия биоматериала).
Что может повлиять на результаты
- Несоблюдение рекомендаций по питанию, применение клизмы, выполнение незадолго до сдачи анализа рентгеноскопического или эндоскопического исследования.
- Нарушение правил сбора кала, включающее использование нестерильного контейнера для сбора биоматериала или сбор непосредственно из унитаза, в результате чего в него попали чужеродные микроорганизмы из мочи, выделений половых органов, воды из унитаза и т. д.
- Несоблюдение условий хранения и транспортировки кала (биоматериал доставлен в лабораторию позже максимально установленного времени с момента сбора).
Если результат копрограммы кажется вам некорректным, анализ лучше сдать еще раз, придерживаясь всех рекомендаций по подготовке и правилам сбора.
Копрограмма, общий анализ кала
Интерпретация результатов исследования содержит информацию для лечащего врача и не является диагнозом. Информацию из этого раздела нельзя использовать для самодиагностики и самолечения. Точный диагноз ставит врач, используя как результаты данного обследования, так и нужную информацию из других источников: анамнеза, результатов других обследований и т. д.
Нормальные значения
| Показатель | Значение |
| Макроскопическое исследование | |
| Консистенция | Плотная |
| Форма | Оформленный |
| Цвет | Коричневый |
| Запах | каловый, нерезкий |
| pH | 6 – 8 |
| Слизь | Отсутствует |
| Кровь | Отсутствует |
| Остатки непереваренной пищи | Отсутствуют |
| Химическое исследование | |
| Реакция на скрытую кровь | Отрицательная |
| Реакция на белок | Отрицательная |
| Реакция на стеркобилин | Положительная |
| Реакция на билирубин | Отрицательная |
| Микроскопическое исследование | |
| Мышечные волокна с исчерченностью | Отсутствуют |
| Мышечные волокна без исчерченности | ед. в препарате |
| Соединительная ткань | Отсутствует |
| Жир нейтральный | Отсутствует |
| Жирные кислоты | Отсутствует |
| Соли жирных кислот | незначительное количество |
| Растительная клетчатка переваренная | ед. в препарате |
| Растительная клетчатка непереваренная | ед. в препарате |
| Крахмал внутриклеточный | Отсутствует |
| Крахмал внеклеточный | Отсутствует |
| Йодофильная флора нормальная | ед. в препарате |
| Йодофильная флора патологическая | Отсутствует |
| Кристаллы | Отсутствуют |
| Слизь | Отсутствует |
| Эпителий цилиндрический | Отсутствует |
| Эпителий плоский | Отсутствует |
| Лейкоциты | Отсутствуют |
| Эритроциты | Отсутствуют |
| Простейшие | Отсутствуют |
| Яйца глистов | Отсутствуют |
| Дрожжевые грибы | Отсутствуют |
Расшифровка показателей
Консистенция
Жидкие каловые массы могут говорить об излишне активной перистальтике кишечника, колите, наличии протозойной инвазии.
Слишком тугие каловые массы свидетельствует об избыточном всасывании жидкости в кишечнике, запорах, обезвоживании организма.
Пенистый кал возникает при недостаточности функции поджелудочной железы или нарушении секреторной функции желудка.
Кашицеобразный кал может говорить о диспепсии, колите или ускоренной эвакуации каловых масс из толстого отдела кишечника.
Горохообразный кал бывает при геморрое, трещинах ануса, язвах, голоданиях, микседеме (слизистом отеке).
Кал в виде тонкой ленты отмечается при стенозе тонкого отдела кишечника, а также при наличии в нем новообразований.
Черный цвет (цвет дегтя) каловым массам может придавать употребление в пищу некоторых продуктов (смородины, аронии, вишни), прием препаратов с висмутом или железом, а также кровотечение в желудке или двенадцатиперстной кишке, цирроз печени.
Красный оттенок появляется при кровотечении в толстом отделе кишечника.
Светло-коричневый цвет кала возникает при печеночной недостаточности или закупорке желчных протоков.
Светло-желтый цвет кала бывает при патологиях поджелудочной железы и вследствие чрезмерного употребления молочных продуктов.
Темно-коричневый цвет говорит об избытке мяса в рационе питания, а также о повышении секреторной функции в толстом отделе кишечника.
Зеленый кал – признак брюшного тифа.
Запах
Гнилостный запах возникает из-за образования в кишечнике сероводорода и говорит о наличии язвенного колита или о распаде тканей, туберкулезе, гнилостной диспепсии.
Кислый запах говорит об усилении процессов брожения.
Зловонный запах свидетельствует о нарушении в работе поджелудочной железы, недостатке желчи, поступающей в кишечник.
Кислотность
Повышение pH наблюдается у грудных детей на искусственном вскармливании, у взрослых - при гнилостной диспепсии, а также при высокой активности кишечной микрофлоры.
Снижение pH происходит в случае нарушения процесса всасывания в тонком отделе кишечника, при чрезмерном употреблении в пищу углеводов, при усилении процессов брожения.
Слизь может находиться как на поверхности кала, так и внутри него, обнаруживается при язвенном колите и запорах.
Кровь
Кровь в кале определяется при кровотечениях в ЖКТ, вызванных новообразованиями, полипами, язвами, геморроем, воспалительными процессами.
Избыточное количество бактерий и грибов может стать причиной ложноположительного ответа.
Остатки непереваренной пищи
Непереваренная пища в кале (лиенторея) свидетельствует о нарушении функции поджелудочной железы, хроническом гастрите, ускоренной перистальтике.
Непереваренные пищевые волокна в анализе кала
Белок
Наличие в кале белка говорит о патологиях двенадцатиперстной кишки или желудка, колите, энтерите, геморрое и некоторых других заболеваниях ЖКТ.
Отсутствие или значительное уменьшение стеркобилина в кале (реакция на стеркобилин отрицательная) указывает на закупорку желчного протока или резкое снижение функциональной активности печени. Увеличение количества стеркобилина в каловых массах наблюдается при усиленном желчеотделении, гемолитической желтухе.
Билирубин
Обнаружение в кале взрослого человека билирубина указывает на нарушение процесса его восстановления в кишечнике под действием микрофлоры. Это говорит о дисбактериозе кишечника, об усилении перистальтики или о приеме антибактериальных препаратов во время подготовки к сдаче анализа или незадолго до этого.
Соединительная ткань и мышечные волокна
Являются недопереваренными остатками мяса и встречаются при недостатке ферментов поджелудочной железы.
Жир
Жир в кале – один из признаков недостаточной функции поджелудочной железы или нарушения отделения желчи.
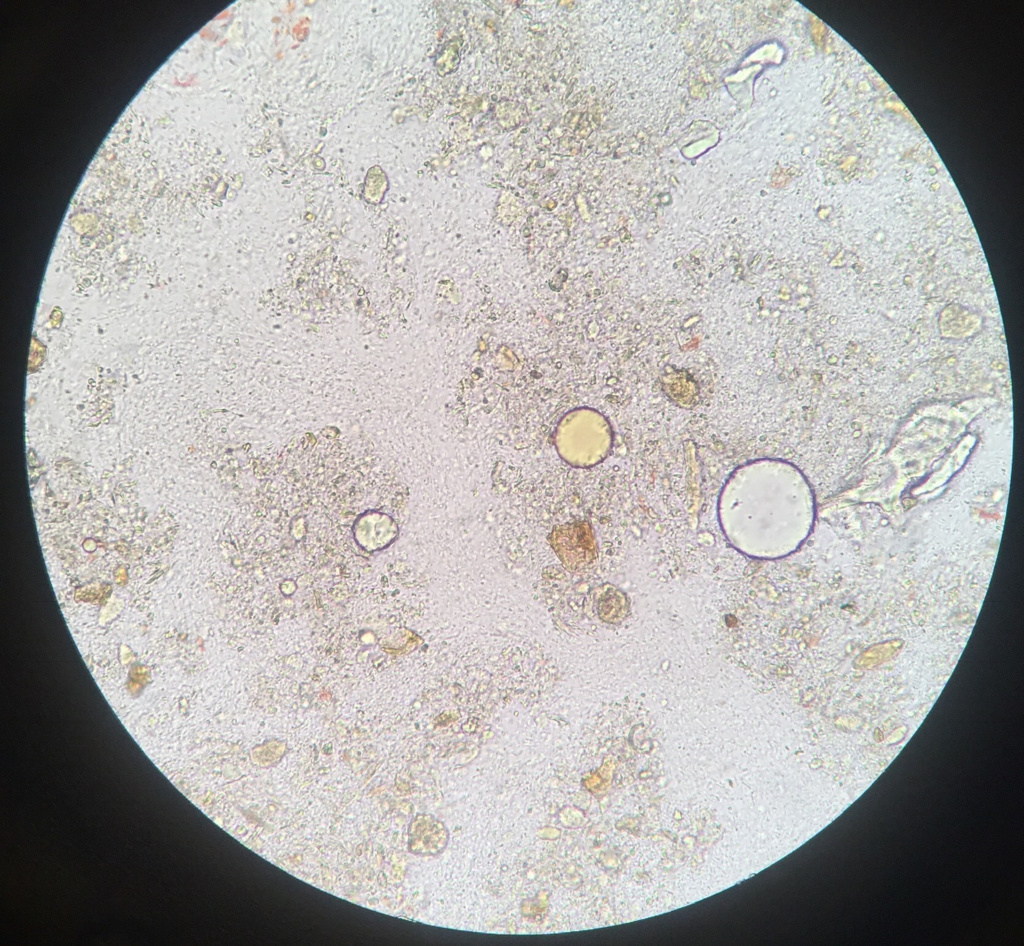
Избыточное количество жира в кале (стеаторея)
Растительная клетчатка
Большое количество переваренной растительной клетчатки в кале свидетельствует о быстром прохождении пищи через желудок из-за снижения его секреторной функции, отсутствия в нем соляной кислоты, а также об избыточном количестве бактерий в толстом кишечнике и их проникновении в отделы тонкого кишечника. Непереваренная клетчатка диагностического значения не имеет, так как в ЖКТ нет ферментов для ее расщепления.
Крахмал
Повышенное содержание крахмала в кале, появляющееся при недостатке процессов переваривания в желудке, тонкой кишке и нарушении функции поджелудочной железы, называется амилореей. Кроме того, много крахмала может обнаруживаться во время диареи.
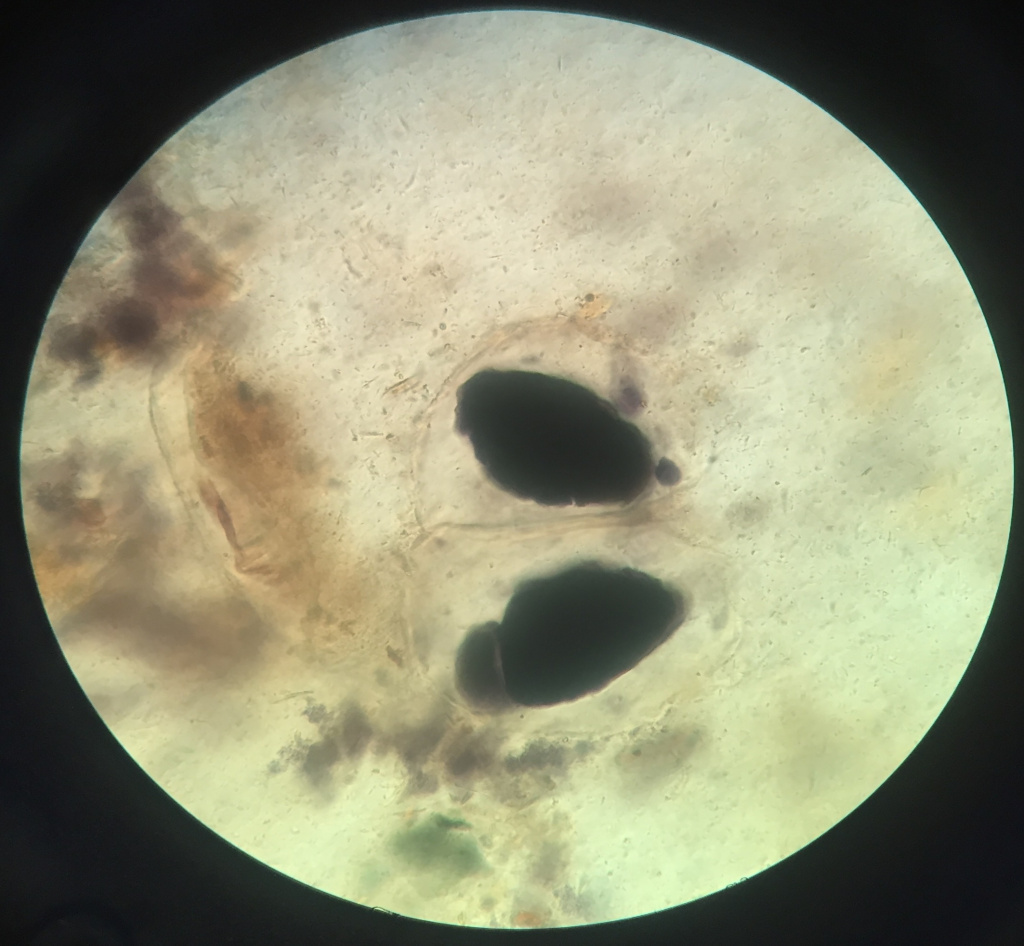
Внутриклеточные гранулы крахмала в анализе кала
Йодофильная флора (патологическая)
Присутствие патологической микрофлоры (стафилококков, энтерококков, кишечной палочки и пр.) свидетельствует об уменьшении количества полезных бактерий в кишечнике и, соответственно, о дисбактериозе. При потреблении большого количества углеводов начинают усиленно размножаться клостридии, вызывая бродильный дисбиоз.
Кристаллы оксалата кальция в кале говорят о недостаточности функции желудка, глистных инвазиях, аллергии.
Кристаллы триппельфосфатов свидетельствуют об усиленном гниении белков в толстой кишке.
Значительное количество цилиндрического эпителия в кале обнаруживается при острых и хронических колитах. Наличие клеток плоского эпителия диагностического значения не имеет.
Лейкоциты в каловых массах появляются при колитах и энтеритах кишечника, дизентерии, туберкулезе кишечника.
Эритроциты появляются в каловых массах при геморрое, трещинах прямой кишки, язвенных процессах в толстом отделе кишечника, при распаде опухолей.
Непатогенные простейшие присутствуют у здоровых людей. Патогенных можно обнаружить в каловых массах, доставленных в лабораторию не позднее двух часов после сбора биоматериала. Их наличие говорит об инвазии.
Яйца гельминтов в кале указывают на глистную инвазию.
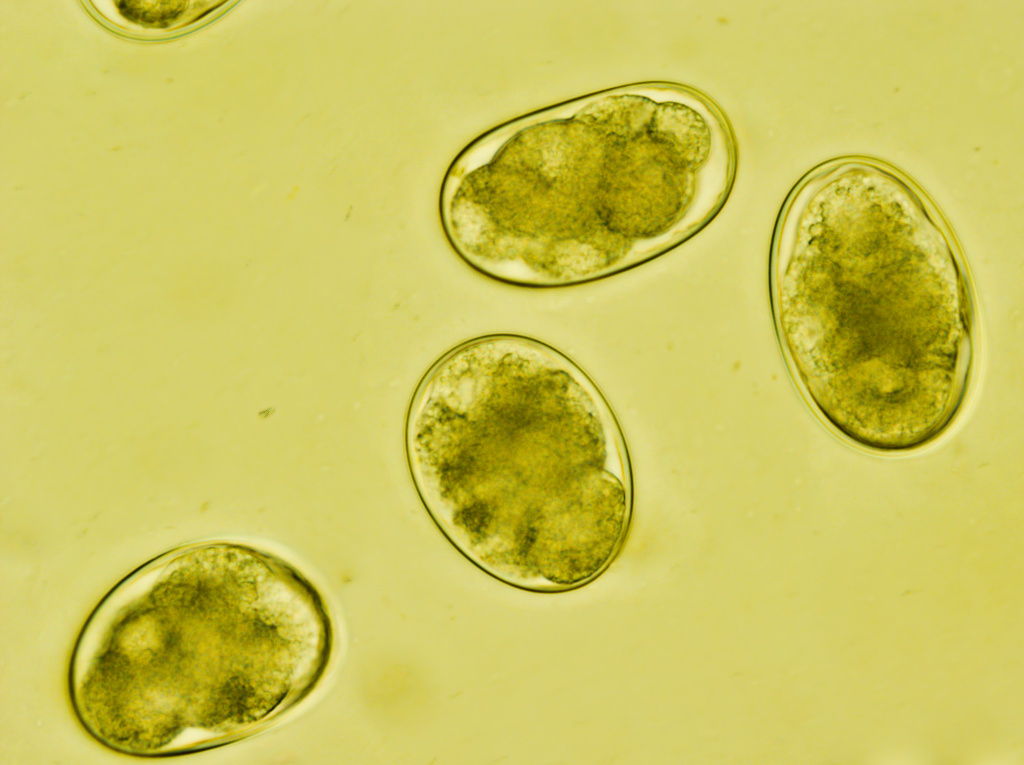
Личинки круглых червей рода Strongyloides в кале
Дрожжевые грибы
Могут присутствовать в кале при проведении терапии кортикостероидами или антибактериальными препаратами. Наличие грибка Candida albicans говорит о поражении кишечника.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Микроорганизмы, перечисленные в бланке анализа на дисбактериоз, можно разделить на три группы:
- молочнокислые бактерии нормальной микрофлоры - преимущественно бифидобактерии и лактобактерии,
- патогенные энтеробактерии,
- условно-патогенная флора (УПФ).
Молочнокислые бактерии
Основу нормальной микрофлоры кишечника составляют молочнокислые бактерии - бифидобактерии, лактобактерии и пропионовокислые бактерии с преобладанием бифидобактерий, которые выполняют ключевую роль в поддержании оптимального состава биоценоза и его функций. Падение количества бифидобактерий и лактобактерий ниже нормы говорит о наличии проблем в организме. Как минимум, это воспаление на слизистых оболочках и снижение иммунной защиты.
Патогенные энтеробактерии
Патогенные энтеробактерии - это бактерии, способные вызывать острые кишечные инфекции (возбудители брюшного тифа - сальмонеллы, возбудители дизентерии - шигеллы, возбудители йерсиниоза - йерсинии и др.) Их присутствие в кале - это уже не просто дисбактериоз, а показатель опасного инфекционного заболевания кишечника.
Условно-патогенная флора (УПФ)
Возможно попадание условно-патогенной флоры через кишечную стенку в кровь и распространение ее по организму (транслокация), что особенно опасно для детей раннего возраста и лиц с выраженными иммунодефицитами, у которых эти микроорганизмы могут вызвать различные заболевания, в том числе, опасные для жизни.
Пояснения к таблице
Обычно количество обнаруженных бактерий в бланке анализа обозначается числом 10 в какой-либо степени: 10 3 , 10 5 , 10 6 и т. д. и аббревиатурой КОЕ/г, что означает количество живых, способных к росту бактерий в 1 г фекалий.
Бифидобактерии
Бифидобактерии – это основа нормальной микрофлоры толстого кишечника. В норме их содержание в кишечнике должно быть у детей до года - 10 10 - 10 11 , у взрослых - 10 9 -10 10 КОЕ/г. Заметное снижение количества бифидобактерий - главный признак наличия дисбактериоза и иммунных нарушений.
Дефицит бифидобактерий приводит к росту интоксикации, нарушению процессов углеводного обмена, всасывания и усвоения в кишечнике витаминов, кальция, железа и других микро- и макроэлементов. Без биопленки из бифидобактерий меняется структура и нарушаются функции слизистой оболочки кишечника, уменьшается количество иммунных клеток и их активность, повышается проницаемость кишечника для чужеродных агентов (токсинов, вредоносных микробов и др.). В результате значительно увеличивается токсическая нагрузка на печень и почки, повышается риск развития инфекций и воспалений, авитаминозов и различных микроэлементозов.
Лактобактерии
Лактобактерии, так же как и бифидобактерии, являются одной из главных составляющих нормальной микрофлоры человека. Норма содержания в кишечнике у детей до года - 10 6 - 10 7 , у взрослых - 10 7 -10 8 КОЕ/г. Значительное снижение количества лактобактерий говорит не только о дисбиотических нарушениях, но и о том, что организм находится в состоянии хронического стресса, а также о снижении противовирусной и противоаллергической защиты, нарушениях липидного обмена, обмена гистамина и т. д. Дефицит лактобактерий сильно повышает риск развития аллергических реакций, заболевания атеросклерозом, неврологических нарушений, сердечно-сосудистых заболеваний, может также стать причиной запоров, развития лактазной недостаточности.
Бактероиды
Бактероиды - условно-патогенные бактерии. Вторая по численности (после бифидобактерий) группа кишечных микроорганизмов, особенно у взрослых (норма - до 10 10 КОЕ/г), у детей до года - 10 7 -10 8 . При содержании в пределах нормы они выполняют много полезных для организма функций. Но при нарушении баланса в кишечном микроценозе или при превышении нормы бактероиды могут приводить к многообразным инфекционно-септическим осложнениям. При избыточном росте бактероиды могут подавлять рост кишечной палочки, конкурируя с ней за кислород. Бесконтрольный рост бактероидов и проявление ими агрессивных свойств ограничивают основные компоненты защитной флоры - бифидобактерии, лактобациллы и пропионовокислые бактерии.
Энтерококки
Энтерококки - наиболее часто встречающиеся в кишечнике здоровых людей условно-патогенные микроорганизмы. Норма содержания для детей до года - 10 5 -10 7 , для взрослых – 10 5 -10 8 (до 25% от общего количества кокковых форм). Некоторые специалисты считают их безобидными. На деле же многие энтерококки способны вызывать воспалительные заболевания кишечника, почек, мочевого пузыря, репродуктивных органов не только при превышении ими допустимого количества (при содержании более 10 7 ), но и в количестве, соответствующем верхней границе нормы (10 6 -10 7 ), особенно у людей со сниженным иммунитетом.
Фузобактерии
Фузобактерии - условно-патогенные бактерии, основные места обитания которых в человеческом организме - толстая кишка и респираторный тракт. В полости рта у взрослого человека содержится 10 2 -10 4 КОЕ/г фузобактерий. Допустимое количество в кишечнике у детей до года < 10 6 , у взрослых - 10 8 – 10 9 .
Некоторые виды фузобактерий при иммунодефицитах могут вызывать вторичные гангренозные и гнойно-гангренозные процессы. При ангине, герпетическом стоматите, гипотрофии у детей, при иммунодефицитных состояниях возможно развитие фузоспирохетоза - некротического воспалительного процесса на миндалинах, слизистой оболочки полости рта.
Эубактерии (лат. Eubacterium)
Относятся к основной резидентной микрофлоре как тонкой, так и толстой кишки человека и составляют значительную часть от всех населяющих желудочно-кишечный тракт микроорганизмов. Допустимое количество эубактерий в кале здоровых людей: у детей первого года - 10 6 -10 7 КОЕ/г; у детей старше года и взрослых, включая пожилых - 10 9 -10 10 КОЕ/г.
Примерно половина видов эубактерий, обитающих в организме человека, могут участвовать в развитии воспаления ротовой полости, формировании гнойных процессов в плевре и легких, инфекционного эндокардита, артрита, инфекций мочеполовой системы, бактериального вагиноза, сепсиса, абсцессов мозга и прямой кишки, послеоперационных осложнений.
Повышенное содержание эубактерий обнаруживается в фекалиях больных полипозом толстой кишки. Эубактерии редко встречаются у детей, находящихся на грудном вскармливании, но у детей, находящихся на искусственном вскармливании могут выявляться в количестве, соответствующем норме взрослого человека.
Пептострептококки
Условно-патогенные бактерии, представители гнилостной и газообразующей флоры, количество которых зависит от состояния местного иммунитета кишечника. Основное место обитания в человеческом организме - толстая кишка. Допустимое количество клостридий у детей до года не более 10 3 , а у взрослых - до 10 5 КОЕ/мг.
В комплексе с другой условно-патогенной флорой клостридии могут вызывать разжижение стула, понос, повышенное газообразование, которое наряду с тухлым запахом кала (симптомы гнилостной диспепсии) является косвенным признаком повышенной численности и активности этих бактерий. В определенных условиях они могут быть причиной некротического энтерита, вызывать пищевую токсикоинфекцию, сопровождающуюся водянистой диареей, тошнотой, коликами в животе, иногда лихорадкой.
E.coli типичные (эшехирии, кишечная палочка типичные), т. е. с нормальной ферментативной активностью
В норме общее содержание кишечной палочки - 10 7 -10 8 КОЕ/ мг (что соответствует 300-400 млн/г). Повышенный уровень E. coli в кишечнике может стать причиной воспаления, сопровождающегося нарушениями стула и болями в животе. А ее проникновение из кишечника в другие экониши организма (мочевыводящие пути, носоглотку и т. д.) – причиной цистита, заболеваний почек и др.
Снижение этого показателя является сигналом о высоком уровне интоксикации в организме. Сильное снижение количества кишечной палочки типичной (до 10 5 КОЕ/ мг и ниже) – косвенный признак присутствия паразитов (например, глистов или паразитических простейших - лямблий, бластоцист, амеб и др.). Кроме паразитов, среди самых вероятных причин снижения уровня кишечной палочки существование в организме очагов хронической инфекции, повышенная аллергизация, дисфункции или заболевания различных органов, в первую очередь печени, почек, поджелудочной и щитовидной желез. Чтобы избежать ошибочного диагноза и, соответственно, неправильного лечения, рекомендуется сначала исключить паразитарное заражение.
Кишечная палочка со сниженной ферментативной активностью (E.coli лактозонегативные).
E.coli гемолитическая (гемолитическая кишечная палочка)
Патогенный вариант кишечной палочки. В норме должна отсутствовать. Ее присутствие требует иммунокоррекции. Может вызывать аллергические реакции и различные кишечные проблемы, особенно у маленьких детей и лиц с ослабленным иммунитетом. Часто образует патогенные ассоциации с золотистым стафилококком, но в отличие от него практически не встречается в составе грудного молока.
Другие условно-патогенные энтеробактерии
(протеи, серрации, энеробактеры, клебсиеллы, хафнии, цитробактеры, морганеллы и др.) Большая группа лактозонегативных энтеробактерий большей или меньшей степени патогенности. Допустимое количество этих микроорганизмов менее 10 4 КОЕ/г. Большее количество этих бактерий является признаком дисбактериоза. Значительное превышение нормы (более 10 6 ) может приводить к воспалительным заболеваниям кишечника (проявляются нарушениями стула, болями), урогенитальной сферы и даже ЛОР-органов, особенно у детей раннего возраста и лиц с пониженным иммунитетом.
Наиболее неприятные бактерии данной группы:
-
- чаще всего с ними связаны запоры, но они также могут вызывать острые кишечные инфекции, заболевания мочевыводящих путей и почек человека, в частности, острый и хронический простатит, цистит, пиелонефрит. - прямые антагонисты (конкуренты) лактобактерий, приводят к развитию аллергий, запоров, проявлениям лактазной недостаточности. Косвенный признак избыточного присутствия клебсиеллы - зеленый стул со слизью, кислый запах кала (симптомы бродильной диспепсии).
Стафилококк золотистый (S. aureus)
Один из наиболее неприятных представителей условно-патогенной флоры. В норме должен отсутствовать, особенно у детей. Для взрослых допустимо содержание 10 3 КОЕ/г.
Даже небольшие количества золотистого стафилококка могут вызвать выраженные клинические проявления (аллергические реакции, гнойничковые кожные высыпания, дисфункции кишечника), особенно у детей первых месяцев жизни. Кроме кишечника и кожных покровов, стафилококки в немалых количествах живут на слизистых оболочках носа и могут вызывать воспалительные заболевания носоглотки, отиты.
Главные условия, от которых зависит степень патогенности стафилококков и восприимчивость к ним организма, - это активность иммунной защиты организма, а также количество и активность конкурирующих со стафилококком бифидо- и лактобактерий, которые способны нейтрализовать его вредоносность. Чем больше в организме сильных, активных бифидобактерий и лактобактерий, тем меньше вреда от стафилококка (клинических проявлений может не быть, даже если его количество достигло 10 5 КОЕ/г). Чем больше дефицит бифидо- и лактобактерий и чем слабее иммунная защита организма, тем активнее стафилококк.
В группе риска сладкоежки и люди, имеющие слабый иммунитет. В первую очередь это дети - недоношенные, рожденные в результате проблемной беременности, кесарева сечения, лишенные естественного грудного скармливания, перенесшие антибиотическую терапию. В организм ребенка стафилококки могут попасть через материнское молоко, со слизистых и кожи мамы (тесный контакт).
Стафилококки сапрофитный, эпидермальный (S. epidermidis, S. saprophyticus)
Относится к условно-патогенной микрофлоре. При превышении нормальных значений (10 4 КОЕ/г или 25% от общего количества кокков) эти стафилококки способны вызывать определенные нарушения. Как правило, они выступают в роли вторичной инфекции. Кроме кишечника живут в верхних слоях кожи, на слизистых оболочках рта, носа и наружного уха. Патогенность микроорганизма усиливается при значительном снижении защитных сил организма, при длительных хронических заболеваниях, стрессах, переохлаждении, иммунодефицитных состояниях.
Дрожжеподобные грибы рода Candida
Максимально допустимое количество - до 10 4 . Превышение этого уровня говорит о снижении иммунной защиты организма и очень низком рН в зоне обитания кандиды, а также может быть следствием применения антибиотиков и большого количества углеводов в рационе. При повышенном количестве этих грибов на фоне снижения количества нормальной флоры на слизистых оболочках ротовой полости и половых органов могут появится симптомы кандидоза, чаще называемого молочницей. Инфицирование грибами кишечника на фоне дефицита основных групп кишечных бактерий говорит о системном кандидозе, неработающем иммунитете и повышении риска развития диабета.
Pseudomonas, Acinetobacter и др. редко встречающиеся в кишечнике человека виды бактерий, самым опасным из которых является синегнойная палочка (Pseudomonas aerugenosa). Максимально допустимое количество у взрослых - не более 10 4 . Как правило, их обнаружение в количестве выше нормы требует антибактериальной терапии и иммуннокоррекции.

Стафилококк чаще всего поражает маленьких детей с ослабленным иммунитетом или другими сопутствующими инфекциями. Часто стафилококк, сальмонеллы и кишечную палочку находят у малышей с дисбактериозом. Таким образом, именно нарушения местного иммунитета оказываются основной причиной возникновения стафилококковой инфекции.
Примечательно, что стафилококки являются чрезвычайно устойчивыми к действию многих антибиотиков, поэтому всегда есть риск того, что ребенок заболеет гнойно-септической болезнью.
Как же ребенок может заразиться стафилококком? Носителями этой опасной бактерии являются как больные, так и здоровые люди, ведь существуют разные формы носительства инфекции (временная и постоянная). Течение заболевания также может происходить в легких и тяжелых формах. Стафилококк вызывает сепсис, менингит, пневмонию, абсцессы и гнойные воспаления кожи и других тканей. При генерализации воспалительного процесса у новорожденных детей часто развивается сепсис.
Представление о том, что микроорганизм поражает только кишечник ошибочно. Объекты поражения стафилококковой инфекцией крайне вариативны: верхние и нижние дыхательные пути, слизистые оболочки рта, носа, кишечника, кожные покровы, костная и хрящевая ткани и т.д.
Детский организм поражают стафилококки трех групп:
Эпидермальный стафилококк. Среди разновидностей стафилококков, эпидермальный обладает средним инфекционным потенциалом. Встречается на кожных покровах и слизистых, но при нормальной работе иммунитета носителя никак себя не проявляет. Признаки бактериального поражения проявляются только в том случае, если иммунитет носителя ослаблен: после перенесенного оперативного вмешательства, вирусного заболевания и т.д. Новорожденные, особенно недоношенные дети подвержены инфицированию в особенности.
Золотистый стафилококк. Наиболее опасный и крайне вирулентный микроорганизм. У нормальных здоровых детей золотистый стафилококк пребывает в латентном состоянии. Из всех разновидностей данных микроорганизмов наиболее агрессивен.
Признаки и симптомы стафилококка у детей
В большинстве случаев (от 48% до 78%) именно бактерии стафилококка становятся причиной воспалительных заболеваний дыхательных путей, часто встречающихся у детей.
Стафилококковая пневмония может возникать после инфицирования ребенка в стационаре или родильном отделении. Болезнь нередко развивается молниеносно, с деструкцией легочной ткани и другими осложнениями. Токсины, вырабатываемые стафилококком, вызывают тяжелую интоксикацию организма, что в сочетании с пневмонией вызывает нарушение дыхательной системы и кровообращения. Больной ребенок беспокоен, мечется в постели, может стонать и кричать. Характерными симптомами также являются озноб, потливость, сухой кашель и одутловатость лица.
Стафилококковый энтероколит является чрезвычайно тяжелым кишечным заболеванием. В 13% случаев оно заканчивается летальным исходом. Заболеванию подвержены недоношенные и слабые дети. Провоцируют его также перенесенные ранее острые респираторные заболевания, приём антибиотиков, искусственное вскармливание и нарушения биоценоза кишечника.
Характер проявлений зависит, в первую очередьтипа микроорганизма:
Сапрофитный стафилококк. Для сапрофитного стафилококка характерно поражение мочеполовой системы.
Симптоматика включает в себя:
Боли внизу живота (у женщин);
Возможное развитие кольпита (у женщин);
Жжение и рези при мочеиспускании;
Боли в области почек.
Общие признаки интоксикации (редко).
Эпидермальный стафилококк даёт о себе знать одной главной особенностью: боли в области органов, а на поздних стадиях — функциональные нарушения их работы.
Золотистый стафилококк характерен развитием гнойно-некротических очагов в месте поражения. Нередко именно он становится причиной формирования фурункулов, катаральной ангины и др.
Общие и местные симптомы стафилококка у детей
Систематизируя симптоматику, можно обобщить все проявления в две большие группы: общие и местные.
Гнойное отделяемое в биологических жидкостях. Слизь из носа, мокрота с примесями гноя говорят о поражении слизистых оболочек верхних или нижних дыхательных путей.
Симптомы интоксикации. Головная боль, повышение температуры до 37.6-38.1 градуса Цельсия, гиперемия или, наоборот, бледность кожных покровов, тошнота и рвота (у детей явление особенно частое).
Нарушения со стороны желудочно-кишечного тракта. Диарея, вздутие живота, излишняя продукция кишечных газов и т.д.
У аллергически-настроенных детей возможны и иммунные реакции на токсины и ферменты, которые стафилококк выделяет в процессе своей жизнедеятельности.
Факторы риска
Интенсивность и характер проявлений зависят от множества факторов:
Возраст. Симптоматика зависит от возраста ребенка. Грудные дети страдают от стафилококковой инфекции чаще, и симптомы проявляются куда тяжелее.
Среда обитания и среда проникновения микроорганизма. Способ попадания в организм обуславливает объект поражения. Если стафилококк проник в организм с частицами пыли — проявятся поражения верхних или нижних дыхательных путей. Если с пищей — пострадает горло или кишечник.
Состояние здоровья ребенка-носителя. Между тяжестью заболевания, яркостью проявлений и ослаблением иммунной системы существует прямая зависимость. Она обозначается вполне очевидным образом: чем более ослаблен иммунитет, тем ярче проявления и тем тяжелее течение стафилококковой инфекции.
Разновидность микроорганизма. Тяжелее всего протекают поражения золотистым стафилококком.
Разновидность микроорганизма (наиболее агрессивен и опасен золотистый стафилококк, именно он в 90% случаев становится причиной инфекционных заболеваний у детей).
Причины стафилококка у детей
Существует несколько причин развития стафилококковой инфекции у детей:
Преждевременное рождение ребенка. Особенно часто страдают недоношенные дети. Причина кроется в недостаточном развитии иммунитета ребенка в утробе матери. Не меньше подвержены стафилококковому заражению дети, рожденные с помощью кесарева сечения. Иммунные проблемы и инфицирование могут дать знать о себе и в более позднее от рождения время;
Нарушения правил ухода за новорожденными детьми;
Несоблюдение правил гигиены. Стафилококковое заражение, своего рода, болезнь грязных рук. Поскольку микроорганизм крайне устойчив ко всем неблагоприятным воздействиям, он широко распространен и встретить его можно не выходя из дома. Несоблюдение элементарных правил гигиены (в том числе употребление грязных фруктов и овощей и др.) приводит к быстрому инфицированию. Проблема касается детей старшего возраста (1 год и старше), а также родителей новорожденных.
Патологические процессы в период вынашивания плода и лактации. Мать может быть инфицирована стафилококком, и при этом не подозревать. Патогенный микроорганизм может проникнуть с молоком и по ряду других причин. Так, инфицирование может случиться ещё в период вынашивания плода.
Недостаток веса. Недостаток массы тела приводит к ослаблению иммунитета.
Стафилококк у ребенка в горле, в кишечнике, в носу

Данные формы поражения имеют свои специфические проявления, по-разному диагностируются и лечатся:
Стафилококк на слизистой горла проявляет себя острой катаральной ангиной, тонзиллитом и стоматитом.
Для формы характерны специфические симптомы:
Отечность и покраснение миндалин;
Гнойные высыпания на поверхности слизистой, а также слизистых полости рта (стоматит);
Общие проявления интоксикации.
Стафилококк на слизистой кишечника провоцирует типичные признаки развития острого колита (причем поражен может быть как толстый, так и тонкий кишечник, то есть заболевание примет форму энтероколита).
Симптоматика включает в себя:
Боли в животе (блуждающие, распирающие);
Дискомфортные ощущения в эпигастральной области (тяжесть, вздутие, ощущение распирания);
Примеси гноя, крови, зеленой слизи в кале;
Поносы или запоры, тенезмы (ложные болезненные позывы опорожнить кишечник).
Трудность носового дыхания (по причине отечности);
Симптомы интоксикации организма.
Диагностика стафилококка у детей
Диагностика стафилококкового поражения достаточно сложна и требует большого уровня профессионализма от врача-специалиста. Диагностические мероприятия различаются, в зависимости от пораженного органа.
В целом, обследования включают в себя:
Сбор анамнеза включает в себя устный опрос родителей ребенка на очном приеме. Если ребенок находится в достаточном возрасте и говорит самостоятельно — дополнительно опрашивают его самого. Учитывают жалобы, предшествующие обстоятельства и т.д.
Мазки из горла и носа берутся для определения конкретного штамма бактерии, точно с теми же целями проводятся посевы микрофлоры на питательные среды. С помощью двух данных диагностических методов выводится культура инфекционного агента и определяется чувствительность бактерии к антибиотикам.
Общий анализ крови почти всегда даёт картину воспалительного процесса разной интенсивности: лейкоцитоз, высокая СОЭ, повышенное количество эритроцитов, чрезмерно повышенный гемоглобин и т.д.
В моче или кале могут быть обнаружены специфические возбудители заболевания.
Если патологический процесс заходит слишком далеко, колит, вызванный стафилококком может перейти в язвенный тип, тогда для оценки состояния толстой кишки проводят эндоскопическое исследование.
Лечение стафилококка у детей
Лечение стафилококковой инфекции — задача непростая. Когда речь идёт о лечении инфекционной патологии у детей — задача по понятным причинам усложняется ещё больше. Успех лечения стафилококковой инфекции у детей во многом зависит от своевременно обнаруженной болезни и качественной комплексной терапии, предусматривающей применение специальных препаратов антистафилококкового действия.
Очень важно как можно быстрее обратиться к педиатру, сдать анализы и получить лечение.
Терапия комплексная и включает в себя ряд терапевтических мероприятий:
Местная терапия. Заключается в нанесении лекарственных препаратов на кожные покровы и слизистые оболочки, пораженные стафилококком (гнойничковые высыпания, фурункулы и т.д.). Применяются: зеленка, пероксид водорода, мазь Вишневского.
Прием антибиотиков. Лечение антибиотиками при инфекционных патологиях (а стафилококковых особенно) должно быть осторожным. Стафилококк обладает поразительной приспособляемостью. Неграмотное антибактериальное лечение приведет к формированию бактерии, обладающей огромной сопротивляемостью и вирулентностью. Целесообразно принимать только те средства, к которым стафилококк чувствителен (для этого следует исходить из результатов бактериологических исследований, врач назначит нужный антибиотик).
Смазывания, полоскания. Для борьбы с бактерией на слизистых носа и горла применяют смазывания и полоскания антисептиками.
Для лечения стафилококка у детей всегда используют витамин С, стимулирующий иммунитет и поддерживающий ослабленный организм малыша. При наружных гнойных поражениях рекомендуется делать ванночки и частые припарки. Кожа ребенка должна быть максимально чистой и сухой. Контролировать нужно также чистоту ногтей и белья больного ребенка. Следует постоянно обрабатывать язвочки, удалять струпья и гной. Обработке и дезинфекции подлежат также бытовые предметы, посуда и одежда, которой пользовался больной ребенок.
Профилактика
Для профилактики стафилококковой инфекции необходимо соблюдать санитарные нормы и осуществлять эпидемический контроль. Беременные женщины, роженицы и новорожденные должны обязательно проходить обследование. При обнаружении гнойных воспалительных заболеваний они подлежат госпитализации и лечению в отделениях с инфекционным режимом.
Таким образом, стафилококковая инфекция представляет большую опасность для детей (как новорожденных, так и для детей старшего возраста). Особенно опасен и коварен золотистый стафилококк, обладающий высокой вирулентностью и токсической способностью. Симптоматика — крайне специфична и проявляется у каждого ребенка индивидуально. В целом — налицо картина воспаления и гнойного поражения кожи и слизистых оболочек организма (нос, горло, кишечник).

Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бактериальный вагиноз: причины появления, симптомы, диагностика и способы лечения.
Определение
Бактериальный вагиноз — это инфекционное полимикробное заболевание, связанное с изменением микрофлоры влагалища, при котором происходит значимое уменьшение количества или полное исчезновение палочек Додерлейна (лактобактерий) и их замещение факультативными анаэробными микроорганизмами и/или возбудителем гарднереллеза. Увеличение уровня лейкоцитов в вагинальном отделяемом и признаки воспаления стенок влагалища могут отсутствовать.
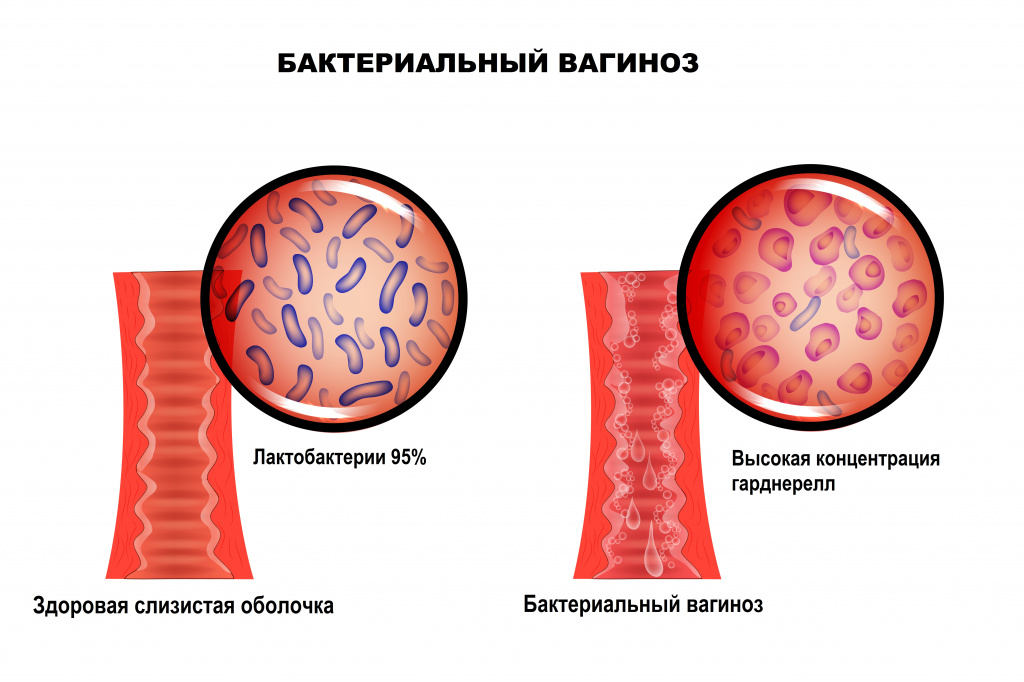
Отличительной особенностью заболевания является отсутствие какого-либо одного конкретного возбудителя. Микрофлора, приходящая на смену лактобактериям, может быть различной и чаще всего представлена условно-патогенными бактериями. Кислотность среды влагалища смещается в сторону ощелачивания. При нарушении экосистемы влагалища формируется хорошо структурированная полимикробная пленка (биопленка - форма микробных сообществ), покрывающая вагинальный эпителий и состоящая из анаэробных бактерий, что приводит к рецидивирующему течению бактериального вагиноза. В биопленках бактерии защищены от компонентов врожденного и приобретенного иммунитета.
В норме ведущее место (95%) в вагинальном микробиоценозе занимают палочки Додерлейна, продуцирующие перекись водорода и молочную кислоту.
Они поддерживают постоянство богатой кислородом кислой рН-среды и играют роль местных факторов защиты. В случае нарушения защитных механизмов патогенные или условно-патогенные микроорганизмы транзиторной или факультативной флоры прикрепляются к клеткам влагалищного эпителия с последующим размножением и повреждением тканей.
Бактериальный вагиноз является наиболее частой причиной патологических вагинальных выделений у женщин репродуктивного возраста, однако иногда он может наблюдаться и у девочек до менархе, и у женщин в период менопаузы.
Причины появления бактериального вагиноза
Предрасполагающие факторы, ведущие к развитию бактериального вагиноза:
- использование антибактериальных препаратов;
- длительное применение внутриматочных контрацептивов;
- ношение синтетического нижнего белья, злоупотребление прокладками на каждый день и тампонами, которые препятствуют проникновению кислорода;
- длительный прием антибиотиков;
- хронические заболевания кишечника и другие состояния, вызывающие дисбактериоз;
- использование пероральных контрацептивов;
- перенесенные ранее воспалительные заболевания урогенитального тракта;
- нарушение гормонального статуса, сопровождающееся нарушением менструального цикла, преимущественно по типу олигоменореи или аменореи;
- атрофия слизистой оболочки влагалища;
- снижение иммунитета;
- воздействие малых доз ионизирующего излучения;
- стрессовые воздействия на организм.
Классификация бактериального вагиноза на основании микроскопического исследования:
- Компенсированный бактериальный вагиноз — количество лактобактерий снижено, что является фактором риска заселения влагалища патогенными микроорганизмами.
- Субкомпенсированный — низкий уровень лактобактерий и растущее число условно-патогенных микроорганизмов.
- Декомпенсированный — в мазке выявляются условно-патогенные микроорганизмы, лактобактерии отсутствуют, выражены клинические симптомы бактериального вагиноза.
У большинства женщин бактериальный вагиноз протекает бессимптомно и может быть обнаружен случайно во время рутинного осмотра и взятия мазка.
Интенсивный рост факультативной флоры, образование патологических биопленок сопровождается появлением влагалищных выделений с характерным неприятным запахом.
Хронический бактериальный вагиноз — это непрерывное течение заболевания более 2-х месяцев, несмотря на проводимое лечение. Как правило, он сочетается с нарушением гормонального фона и атрофией слизистой оболочки влагалища.
Диагностика бактериального вагиноза
При постановке диагноза у врача есть четыре критерия, которыми он пользуется. Наличие у пациентки трех из них говорит в пользу бактериального вагиноза.
Микроскопическое (бактериоскопическое) исследование мазка, окрашенного по Граму. Материалом для оценки состояния флоры влагалища служат гинекологические мазки (отделяемое наружных половых органов, уретры, влагалища, шейки матки, полости матки).
Читайте также:

