Таблетки от инфекции в ухе в
Обновлено: 25.04.2024
Особенности строения наружного уха
Наружное ухо состоит из следующих компонентов:
Внешняя воронкообразная структура – ушная раковина.
S-образная трубка – слуховой проход, идущий через височную кость.
Ушная раковина помогает улавливать звуковые волны и передавать их через слуховой канал к барабанной перепонке. Последняя представляет собой полупрозрачную мембрану, покрытую тонким слоем кожи. Прикрепление одной из слуховых косточек, молоточка, поддерживает форму конуса барабанной перепонки. Звуковые волны, попадающие во внешний акустический проход, изменяют давление на перепонку, которая, вибрируя в ответ, воспроизводит колебания источника звуковых волн.
Этиология и патогенез
Причины наружного отита подразделяются на инфекционные и неинфекционные.
Инфекционные причины
Чрезмерный рост бактерий в слуховом проходе отмечается при повышенной влажности в ушном канале (потоотделение, плавание) или местной травме, позволяющей бактериям проникать через микротрещины кожи. Распространенным патогеном наружного отита выступает золотистый стафилококк.
Нередко причиной заболевания является кандидозное поражение вследствие длительного применения местных антибактериальных препаратов с глюкокортикостероидами.
Неинфекционная этиология
При отсутствии бактериальной флоры к наружному отиту приводят кожные заболевания: атопический дерматит, псориаз и акне. Следствием заболеваний являются микротрещины кожи и развитие вторичной бактериальной инфекции.
Предрасполагающие факторы наружного отита:
жаркий и влажный климат;
дерматологические заболевания (экзема, псориаз);
узкие ушные каналы (при синдроме Дауна);
операции на ухе;
полипы в области наружного слухового прохода;
лучевая терапия головы и шеи;
бесконтрольное применение местных лекарственных препаратов;
неправильное использование ушных палочек, беруш;
отсутствие гигиены при использовании слухового аппарата.
Что лежит в основе патогенеза наружного отита? Любые нарушения образования серы (влажность), травмы канала или закупорка нарушают защитные механизмы слухового прохода и стимулируют рост бактерий.
Кожа краснеет, отекает, повышается местная температура. Это, в свою очередь, приводит к образованию корочек и слизисто-гнойным выделениям. Сужение канала в сочетании с закупоркой способствует еще большему росту бактерий и распространению инфекционного процесса.
Классификация
В зависимости от клинических проявлений в патогенезе наружного отита выделяют три формы:
Острая (до 1 месяца).
Хроническая (3 месяца).
Рецидивирующая (более 3 рецидивов за год).
По тяжести поражения наружный отит подразделяется:
на отит легкой степени (воспаление без признаков нагноения);
отит средней тяжести (выраженный отек тканей, нарастание болей, симптомы общей интоксикации);
отит тяжелой степени (нагноение очага поражения, нестерпимые боли, симптомы общей интоксикации).
Острый диффузный отит
Причины:
чрезмерная гигиена слухового прохода;
избыточная влажность в ухе (попадание воды);
травмы кожи уха;
Возбудитель наружного диффузного отита – золотистый стафилококк.
Симптомы острого диффузного отита:
зуд и гипертермия в области воспаления;
распирающие боли в ухе;
отек и сужение слухового хода;
серозно-гнойные выделения из уха;
симптомы общей интоксикации, повышение температуры;
бессонница, потеря в весе (из-за болей при жевании).
Проявления острого диффузного отита непродолжительны и стихают к концу 2 недели заболевания. При отсутствии лечения острая стадия наружного отита переходит в хроническую, осложняясь воспалением тканей околоушной области.
Диагностические критерии острого диффузного отита:
Осмотр: болезненность при пальпации уха, утолщение кожи раковины.
Отоскопия: гиперемия и отек тканей слухового прохода, эрозии с гнойным отделяемым, слущивание эпителия слухового прохода, определение барабанной перепонки затруднено.
Запущенные стадии диффузного отита при отоскопии характеризуются трещинами, отеком и нагноением тканей. В стадии разрешения пациенту рекомендуют физиопроцедуры: УВЧ, лазеротерапию.
Дифференциальную диагностику проводят с рожей, экземой.
Лечение острого диффузного наружного отита включает:
Прием противовоспалительных, антигистаминных, иммуностимулирующих препаратов, антибиотиков.
Туалет наружного уха и введение в слуховой проход турунды с антибактериальными, гормональными мазями.
Закапывание антибактериальных ушных капель.
Если возбудителем диффузного отита является грибок, то назначают антимикотические препараты.
Ограниченный (локальный) наружный отит или фурункул наружного слухового прохода
Чрезмерная гигиена наружного слухового прохода.
Избыточная влажность в ухе (попадание воды).
Травмы кожи наружного уха.
Возбудитель заболевания – стрептококк.
Локальный наружный отит характеризуется формированием фурункула, начинается с местной симптоматики: сильного зуда в области наружного уха. При увеличении фурункула происходит сдавление нервных рецепторов и переход зуда в нестерпимую боль. Боль локализуется только на пораженной стороне. Эти проявления входят в стадию инфильтрации наружного отита.
На стадии абсцедирования формирующийся фурункул полностью закрывает просвет наружного слухового хода, что значительно снижает слух. В центре фурункула определяется гнойный стержень с волосом внутри.
После вскрытия фурункула и истечения гнойного содержимого, на стадии разрешения, боль уменьшается.
Диагностические критерии наружного ограниченного отита:
Осмотр и пальпация: болезненность при оттягивании уха и надавливании на козелок, утолщение ушной раковины.
Отоскопия: фурункул в начальной стадии или стадии созревания.
Аудиометрия и исследование слуха с помощью камертона: кондуктивная тугоухость.
Бактериологический посев гноя: выявление золотистого стафилококка или его отсутствие.
Лечение наружного ограниченного отита включает:
Туалет наружного слухового прохода.
Введение в ушной ход турунды с антибактериальной мазью.
Закапывание антибактериальных ушных капель.
Прием анальгезирующих и противовоспалительных препаратов.
Антибиотикотерапия (при фурункулезе).
Если фурункул полностью перекрывает слуховой ход, его вскрывают и дренируют. В стадии разрешения пациентам назначают УВЧ-терапию.
Острый буллёзный или геморрагический наружный отит
длительно текущая ОРВИ;
При остром буллезном наружном отите на барабанной перепонке отмечаются буллы (пузыри), заполненные кровью.
Лечение острого буллезного наружного отита включает:
Туалет наружного слухового прохода.
Введение в ушной ход турунды с антибактериальной мазью.
Закапывание антибактериальных ушных капель.
Прием анальгезирующих и противовоспалительных препаратов.
Назначение средств, снижающих проницаемость сосудистой стенки.
Мирингит
Мирингит – это воспаление барабанной перепонки.
Чаще всего мирингит развивается на фоне уже имеющихся заболеваний уха. Предрасполагающими факторами воспаления являются:
механические, химические, термические травмы уха;
попадание воды в ухо;
бесконтрольный прием антибактериальных и гормональных препаратов.
Первые признаки мирингита тяжело различить вследствие преобладания клиники причинного заболевания. В разгар воспаления ведущими симптомами мирингита выступают:
Распирающая боль в ухе, чаще односторонняя, усиливающаяся при жевании и разговоре.
Зуд, чувство тяжести в ухе.
При отсутствии лечения у пациента развиваются симптомы общей интоксикации, выделяется серозно гнойный экссудат из слухового прохода. Нередко выделения содержат прожилки крови.
Диагностические критерии мирингита:
Осмотр и пальпация: болезненность при оттягивании уха и надавливании на козелок, выделение гноя из слухового прохода.
Отоскопия: отек и гиперемия барабанной перепонки, наличие гноя в слуховом проходе.
Аудиометрия и исследование слуха с помощью камертона: кондуктивная тугоухость.
Бактериологический посев гноя: выявление золотистого стафилококка или его отсутствие.
Общий анализ крови: лейкоцитоз, повышение СОЭ.
Дифференциальную диагностику мирингита проводят с отомикозом, гнойным средним отитом.
Терапия острого мирингита:
Прием анальгезирующих и противовоспалительных препаратов.
Закапывание антибактериальных ушных капель.
Промывание слухового прохода антисептическими растворами.
Если этиология мирингита вирусной природы, то назначают противовирусные препараты.
Дерматит ушной раковины
Дерматит выделяют в отдельную группу заболеваний, так как воспаление кожи уха происходит чаще без затрагивания наружного слухового прохода. Причинами дерматита служат никельсодержащие украшения, лаки и гели для волос, имеющиеся аллергические заболевания. Клиника характеризуется шелушением, покраснением и утолщением кожи с образованием мелких пузырьков.
Диагностика дерматита ушной раковины базируется на осмотре у ЛОР-врача и аллерголога. Лечение включает прием антигистаминных, противовоспалительных и иммуностимулирующих препаратов.
Рожистое воспаление ушной раковины
Рожистое воспаление – это инфекционное поражение ушной раковины, вызванное стрептококком. Предрасполагающие факторы рожи: переохлаждение, снижение иммунитета, микротравмы кожи, контакт с носителем стрептококка.
Формы рожистого воспаления
Начинается заболевание с симптомов общей интоксикации. Разгар инфекции зависит от степени поражения, в связи с чем выделяют три формы болезни:
Средняя степень – буллезная. К признакам воспаления добавляются пузыри, заполненные гнойным содержимым.
Тяжелая степень – некротическая. На этой стадии поражение затрагивает глубокие слои кожи и сопровождается формированием язв, покрытых гнойным налетом.
Лечение некротической формы заключается в хирургической обработке и иссечении некротизированных тканей. Консервативная терапия включает назначение антибактериальных, дезинтоксикационных и иммуностимулирующих препаратов. В тяжелых случаях показано введение антистрептококкового гамма-глобулина.
Злокачественный наружный отит (некротический наружный отит)
Некротический наружный отит является осложнением диффузного наружного отита. При этом патологический процесс распространяется на височную кость, затрагивает височно-нижнечелюстной сустав, черепно-мозговые нервы.
Чаще злокачественная форма наружного отита определяется у болеющих СПИДом, сахарным диабетом, у лиц после химиотерапии. Возбудителем заболевания является синегнойная палочка.
Клиническая картина некротического наружного отита характеризуется болями, истечением гноя из слухового прохода, молниеносным снижением слуха. После поражения черепно-мозговых нервов появляются затрудненное глотание, головокружение и паралич мышц лица.
Ведущее диагностическое значение имеют бактериологический посев гнойного отделяемого и КТ височных костей. Лечение злокачественного наружного отита включает антибактериальную, дезинтоксикационную, иммуностимулирующую терапию, введение гамма-глобулина и хирургическое вмешательство (иссечение некротических тканей и пластика кожи).
Хондроперихондрит ушной раковины

Хондроперихондрит – это воспаление хрящевой ткани и надхрящницы ушной раковины. Причинами воспаления служат термические, химические и механические травмы ушей, трещины кожи, рожистое воспаление, фурункулез при наружном отите. В клинике преобладают отек и гиперемия хряща, повышение общей температуры. Лечение включает противовоспалительную и антибактериальную терапию.
Вопрос-ответ
Что должно насторожить при лечении наружного отита?
Если возникает сильный зуд и жжение после закапывания капель или закладывания мази, то стоит прекратить лечение и обратиться к врачу. Симптомы могут указывать на разрыв барабанной перепонки, что в большинство своем грозит стойким снижением слуха.
Что делать не надо, если у вас возникла боль в ухе?
При малейшем дискомфорте следует сразу же обращаться к ЛОР-врачу. Самолечение чревато ухудшением состояния и развитием глубоких поражений уха.
Как минимизировать риск возникновения наружного отита?
Чтобы предупредить воспалительное заболевание, достаточно не использовать ушные палочки и избегать попадания влаги в уши. Палочками можно протолкнуть серу глубже по слуховому проходу, а влагой – вызвать грибковое поражение наружного уха.
Что такое средний отит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ходыревой Натальи Игоревны, ЛОРа со стажем в 5 лет.
Над статьей доктора Ходыревой Натальи Игоревны работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Средний отит — это острое воспалительное заболевание слизистой оболочки среднего уха: слуховой трубы, барабанной полости, пещеры и клеток сосцевидного отростка. В норме среднее ухо заполнено воздухом, при отите в слуховой трубе накапливается жидкость [1] .
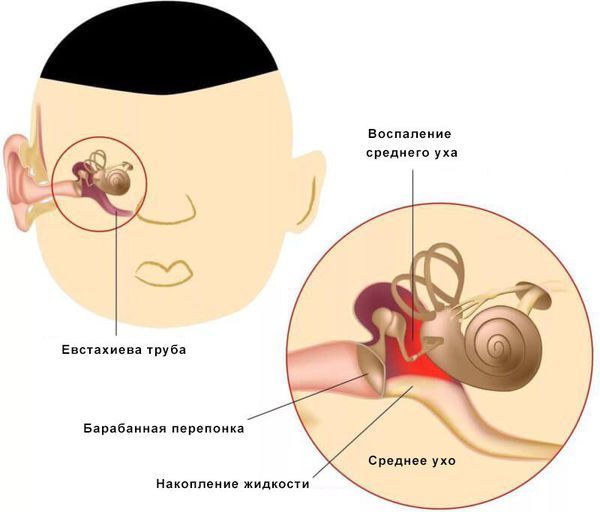
Средний отит можно заподозрить по трём ярким симптомам:
- боль в ухе;
- заложенность уха;
- снижение слуха;
У детей до одного года ярко выражены симптомы интоксикации: повышается температура, нарушается сон, ребёнок отказывается от еды [8] .
Основная причина возникновения среднего отита — воздействие вирусов и бактерий на слизистую оболочку полости носа и носоглотки. Чаще всего это пневмококк и гемофильная палочка, также встречается золотистый стафилококк, моракселла катаралис, гемолитический стрептококк группы А [1] .
Острый средний отит является наиболее частым осложнением острых респираторных заболеваний. В структуре болезней органа слуха острый средний отит встречается в 30 % случаев. В России его переносят ежегодно около 10 млн человек [1] .
Чаще всего средний отит встречается у детей до трёх лет, причины этого:
- наличие в полости уха эмбриональной соединительной ткани, рыхлой и студенистой, которая имеет малое количество кровеносных сосудов и является хорошей питательной средой для микроорганизмов (чаще встречается у детей до года, иногда — до трёх лет);
- недостаточное заполнение воздухом полости височной кости из-за эмбриональной соединительной ткани и даже околоплодной жидкости;
- характерная для детей анатомия среднего уха: широкая и короткая слуховая труба расположена почти горизонтально, поэтому при острых респираторных заболеваниях, частом положении ребёнка лёжа на спинке, неправильном кормлении, постоянном срыгивании — слизистое содержимое из полости носа, кусочки пищи и жидкости попадают в слуховую трубу, что запускает механизм воспаления.
Также причинами среднего отита могут стать:
- травма — механическое повреждение барабанной перепонки острым или тупым предметом, выраженное изменение атмосферного давления при резком снижении самолёта или погружении на большую глубину;
- сепсис;
- туберкулёз;
- аллергия;
- неправильное промывание носа (например, при наклоне головы вправо, влево, назад);
- резкие перепады атмосферного давления (у лётчиков, стюардесс, пассажиров самолёта чаще встречается аэроотит, у водолазов, у взрослых и детей после купания в водоёмах — мареотит) [2] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы среднего отита
- Встречаются чаще:
- боль, заложенность, шум в ухе;
- снижение слуха;
- аутофония — усиленное восприятие своего голоса поражённым ухом;
- повышение температуры тела выше 38 °С.
- Встречаются реже:
- выделения из уха (слизистого бесцветного, слизисто-белого, жёлтого, зелёного цвета);
- головная боль, чаще локализованная в височной области;
- головокружение системного характера (при осложнениях);
- нистагм — непроизвольные колебательные движения глаз (при осложнениях среднего отита, например при лабиринтите) [4] .
В начале заболевания наиболее выражены такие симптомы, как боль и заложенность в ухе, снижение слуха.

Симптомы среднего отита у детей до одного года:
- беспокойство и плач;
- нарушение сна;
- срыгивание;
- отказ от еды;
- повышение температуры тела;
- положение головы на больном ухе;
- попытки прикрыть руками больное ухо;
- отсутствие реакции на игрушки;
- нистагм [1][8][9] .
Вышеперечисленные симптомы, кроме нистагма, развиваются в течение нескольких первых дней заболевания.
Симптомы при атипичном течении среднего отита:
- различный характер боли — от её отсутствия до резких болевых ощущений;
- фебрильная температура тела (более 38 °С);
- симптомы интоксикации (слабость, тошнота, головная боль, одышка, учащение пульса);
- неврологические симптомы (рвота, симптомы поражения оболочек головного и спинного мозга) [1][7][11] .
Патогенез среднего отита
Пусковой механизм развития заболевания — это воздействие вирусов и бактерий на среднее ухо. Выделяют три основных пути попадания инфекции: тубарный, транстимпанальный, гематогенный.
Тубарный путь попадания инфекции
Слуховая труба играет важную роль в защите от инфекции среднего и внутреннего уха, в эвакуации отделяемого и выравнивании давления в среднем ухе с атмосферным.
Тубарный путь характерен для острых респираторных заболеваний, попадания кусочков пищи и жидкости, несоответствия давления в среднем ухе и атмосферного. Эти причины приводят к повреждению мерцательного эпителия слуховой трубы, который обеспечивает перемещение слизи по поверхности эпителия из барабанной полости в носоглотку. В результате запускается ряд иммунологических реакций, которые приводят к воспалению, повышается проницаемость сосудистой стенки, следовательно, увеличивается секреция слизи.
При нарушении основных функций слуховой трубы физиологический транспорт слизи затруднён, в результате она скапливается в области глоточного устья. Это приводит к дисфункции слуховой трубы и нарушению дренирования среднего уха. Оставшийся в нём воздух всасывается слизистой оболочкой, из-за чего в среднем ухе снижается давление. В результате происходит выпот жидкости из сосудов микроциркуляторного русла, что является отличным субстратом для размножения бактерий. Скопившийся экссудат, протеолитические ферменты, распавшиеся лейкоциты повышают давление на барабанную перепонку, что приводит к её прободению (образованию отверстия) и выделению гноя из уха [1] [9] [11] .
Транстимпанальный путь попадания инфекции
Инфекция проникает в барабанную полость через наружное ухо при механическом повреждении барабанной перепонки [9] [11] .
Гематогенный путь попадания инфекции
Встречается реже, при инфекционных заболеваниях (скарлатина, корь, грипп). Тромбоз микроциркуляторного русла среднего уха приводит к некротическим изменениям в слизистой оболочке барабанной полости. В результате возникает обширная перфорация барабанной перепонки, часто перетекающая в хроническую форму [9] .
Классификация и стадии развития среднего отита
Выделяют три стадии развития заболевания:
- Катаральное воспаление.
- Гнойное воспаление:
- 2а — гнойное воспаление, нет перфорации;
- 2b — гнойное воспаление, с перфорацией.
- Разрешение:
- выздоровление;
- хронизация процесса;
- появление осложнений.
На первой стадии барабанная перепонка краснеет, утолщается, появляется боль в ухе, снижается слух, температура тела повышается до 37-38 °С. Без адекватной и своевременной терапии процесс переходит в гнойный.
На стадии 2b барабанная перепонка перфорируется, в наружном слуховом проходе появляется гнойное отделяемое, боль в ухе уменьшается, симптомы интоксикации (слабость, недомогание, высокая температура) отступают.
Третья стадия — это разрешение процесса. Выделяют три его формы:
- выздоровление — в результате своевременной и адекватной терапии барабанная перепонка восстанавливает свою целостность, слух, как правило, тоже приходит в норму, в месте перфорации появляется рубчик;
- процесс переходит в хронический;
- формирование отогенных осложнений (связанных с ухом) [6] .
Осложнения среднего отита
Осложнением отита может стать его переход в хроническую форму. Процесс становится хроническим по следующим причинам:
- снижение иммунитета;
- сопутствующие хронические заболевания дыхательной и пищеварительной системы;
- нарушение функции слуховой трубы.
Осложнения наступают в результате затянувшейся стадии 2а. Сохранение целостности барабанной перепонки приводит к тому, что вязкий и густой секрет не может эвакуироваться. Барабанная перепонка меняет форму, в барабанной полости появляются спайки, которые мешают нормальной работе системы слуховых косточек. Слух не возвращается в норму и без терапии ухудшается.
Также заболевание может стать хроническим при затянувшейся стадии 2b и при вновь повторяющихся острых средних отитах. В результате перфорации барабанной перепонки среднее ухо остаётся открытым и в него проникает инфекция из внешней среды. Возникает тугоухость, которая по мере обострения приводит к ухудшению слуха и развитию как отогенных осложнений, так и внутричерепных.
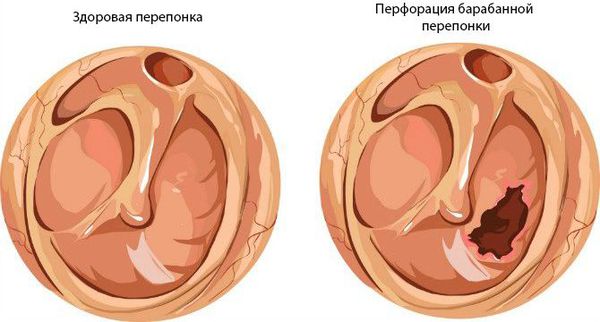
Хронический средний гнойный отит имеет две формы:
- мезотимпанит — воспаление только слизистой оболочки;
- эпитимпанит — поражение и костных структур.
Без адекватного лечения могут развиться следующие осложнения:
- Мастоидит — деструкция ячеек сосцевидного отростка. Проявляется болью в заушной области, её отёком и покраснением, общей интоксикацией, оттопыренностью ушной раковины. Для мастоидита характерны и атипичные формы. Они могут проявляться уплотнённым образованием на боковой поверхности шеи или заушной области, затруднённым поворотом головы, воспалением луковицы ярёмной вены (расширение, расположенное в яремной ямке височной кости), смертельным кровотечением из внутренней сонной артерии, опущением века, неподвижностью глазных яблок, отёком мягких тканей лица.
- Парез лицевого нерва — проявляется неподвижностью и асимметричностью поражённой стороны лица при попытке улыбнуться, нахмурить брови, разговаривать.
- Лабиринтит — воспаление внутреннего уха. Его признаки: головокружение, тошнота, рвота, нарушение равновесия, шум в ухе, снижение слуха.
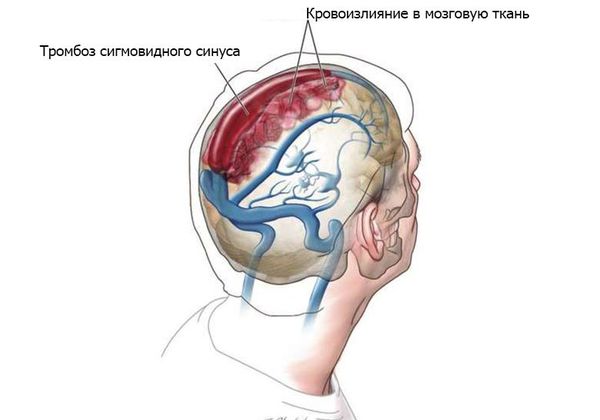
- Гнойные процессы внутри черепа: менингит, тромбоз сигмовидного синуса, субдуральный абсцесс (скопление гноя под твёрдой мозговой оболочкой головного мозга), экстрадуральный абсцесс (гной между твёрдой мозговой оболочкой и внутренней поверхностью костей черепа), абсцесс мозга, сепсис [8] .
Диагностика среднего отита
Диагностика среднего отита включает опрос и осмотр пациента, физикальное обследование, лабораторные и инструментальные методы.
Физикальное обследование проводится с помощью передней и задней риноскопии, фарингоскопии, отоскопии.
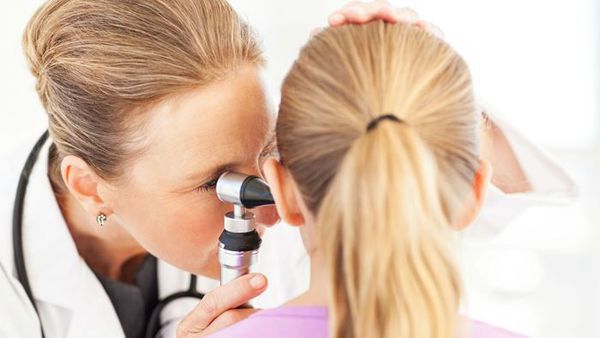
Для отоскопии применяют ручной отоскоп или специальный микроскоп. Метод позволяет разглядеть структуры в увеличенном виде и при необходимости прибегнуть к хирургическим способам лечения.

Общий анализ крови — позволит выявить воспалительный процесс в организме и узнать его тяжесть.
Обязательно проводят посев отделяемого из уха на микрофлору и грибы рода кандида.
Аудиометрия — для уточнения степени тугоухости и исключения сенсоневрального компонента снижения слуха. Пациента усаживают в шумоизоляционную кабину (или в шумоизолированное помещение) и надевают специальные наушники. Затем через аудиометр подают короткие звуковые сигналы сначала в правое, затем в левое ухо и просят пациента нажимать на кнопку или поднимать руку, когда слышен звук.

Импедансометрия — в ухо вставляется зонд со вкладышем, похожий на вакуумный наушник, который создаёт давление в наружном слуховом проходе. Затем в ухо транслируются короткие звуковые сигналы определённой частоты и интенсивности, пациент при этом молчит и не совершает никаких движений головой. Данное исследование позволяет определить подвижность барабанной перепонки, наличие экссудата в среднем ухе, объём наружного слухового прохода и барабанной полости, функцию слуховой трубы, подвижность слуховых косточек и рефлекс стременной мышцы.

Рентгенография височных костей по Шюллеру и Майеру позволит определить воздушность полости среднего уха, утолщение слизистой оболочки среднего уха и целостность структур.
Мультиспиральная компьютерная томография (МСКТ) височных костей является одним из наиболее информативных методов. МСКТ позволит установить характер и распространённость патологического процесса, выявить причины и индивидуальные особенности, визуализировать структуры, которые не просматриваются при рентгенографии.
При подозрении на наличие внутричерепных осложнений рекомендована магнитно-резонансная томография головного мозга (МРТ) [3] .
Лечение среднего отита
План лечения зависит от стадии процесса и наличия осложнений. Эффективность терапии выше, если начать её своевременно.
Цель лечения — снять воспаление в среднем ухе, убрать боль, восстановить функцию слуховой трубы и слух, нормализовать общее состояние пациента, предупредить развитие осложнений и уничтожить возбудителя заболевания.
Консервативное лечение
На первой стадии катарального воспаления назначают ушные капли, которые обладают местным противовоспалительным и обезболивающим действием, а также сосудосуживающие капли в нос и антигистаминные препараты.
На второй стадии гнойного воспаления при отсутствии перфорации добавляется приём внутрь антибактериальной терапии в течении 7-10 дней.
При второй стадии гнойного воспаления с перфорацией больное ухо ежедневно промывают до чистых вод тёплым стерильным физиологическим раствором. Антибактериальная терапия назначается системно и местно. Для этого через прокол барабанной перепонки в больное ухо закапывают тёплые антибактериальные ушные капли и добиваются прохождение капель в носоглотку — пациент чувствует вкус лекарственного препарата. При густом гнойном трудноотделяемом секрете назначают муколитики, например "Синупрет".
При повышении температуры назначаются жаропонижающие препараты. Если же исходом острого среднего отита стал хронический процесс или отогенные осложнения, лечение проводят в стационаре ЛОР-отделения.
Хирургическое лечение
При неэффективности консервативной терапии пациентам показано хирургическое лечение. Его цель — восстановить функции среднего уха и предотвратить проникновение инфекции.
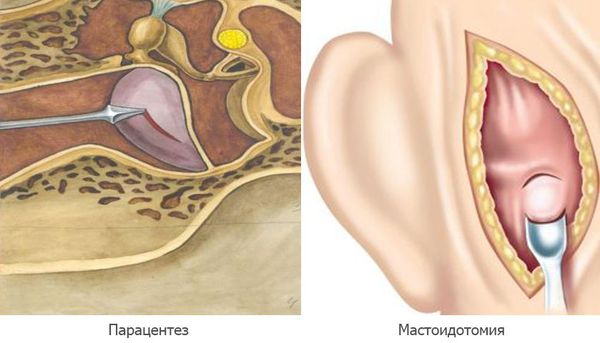
Парацентез — разрез или прокол барабанной перепонки показан при отсутствии спонтанной перфорации на 2а стадии острого среднего отита, при сохранении гипертермии и признаков интоксикации.
Мастоидотомия — вскрытие сосцевидного отростка и его промывание, выполняется при внутричерепных осложнениях. Устанавливается дренаж до устранения признаков воспаления и полного очищения ячеек сосцевидного отростка [11] .
Иногда пациенты при боли в ухе применяют средства народной медицины, например помещают в ухо зубчик чеснока или листья герани. Последствиями этого могут быть аллергические реакции, ожог, наружный отит. Ни в коем случае нельзя вставлять в уши инородные предметы, тем более в "лечебных целях".
Прогноз. Профилактика
При адекватном лечении прогноз благоприятный, возможно полное восстановление слуха. Без своевременной диагностики, правильного лечения и при нерациональной антибиотикотерапии процесс часто принимает затяжной характер. Это чревато переходом острого воспаления в хроническое и развитием осложнений, которые приводят к необходимости хирургического лечения, в том числе у нейрохирурга.
Для профилактики среднего отита следует:
- предупреждать острые респираторные и хронические заболевания верхних дыхательных путей;
- не допускать переохлаждения;
- соблюдать правила личной гигиены;
- при кормлении детей грудью или бутылочкой держать голову ребёнка в правильном положении (голова и тело ребёнка должны находиться в одной плоскости, его нос расположен напротив соска);
- избегать механических травм барабанной перепонки;
- не удалять ушную серу сторонними предметами и ватными палочками;
- соблюдать гигиену наружного уха;
- исключить самолечение;
- при первых симптомах заболевания обращаться к ЛОР-врачу.
Из-за нерационального и безрецептурного приёма антибактериальной терапии часто встречаются:
Что такое отомикоз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Саидовой Б. С., ЛОРа со стажем в 4 года.
Над статьей доктора Саидовой Б. С. работали литературный редактор Юлия Липовская , научный редактор Евгений Буданов и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Отомикоз — это заболевание наружного или среднего уха, вызванное грибами, чаще всего дрожжеподобными и плесневыми.
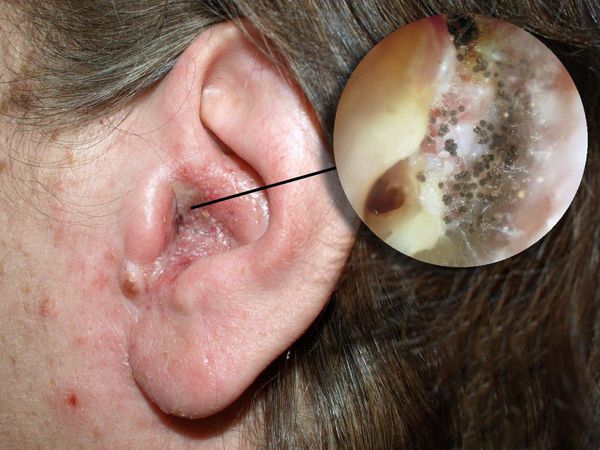
Болезнь развивается в наружном слуховом проходе, иногда процесс затрагивает кожу ушной раковины и барабанную перепонку. Также отомикоз может развиваться в барабанной и послеоперационной полости среднего уха, которая образуется в результате удаления патологически изменённых тканей среднего уха (например, при гнойном среднем отите с холестеатомой ) .
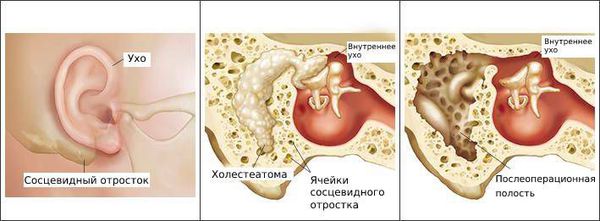
Чаще всего отомикоз начинается с зуда, возможно покалывание в ухе, а в дальнейшем появляются заложенность, ушной шум и выделения [7] .
В группу заболеваний, относящихся к отомикозам, включают [2] [4] :
- Наружный грибковый отит. Затрагивает кожу ушной раковины, стенки наружного слухового прохода и барабанную перепонку.
- Грибковый средний отит. Грибы развиваются в барабанной полости.
- Грибковый мирингит. Грибковое заболевание поражает барабанную перепонку.
- Микоз послеоперационной полости. Процесс развивается в послеоперационной полости среднего уха.
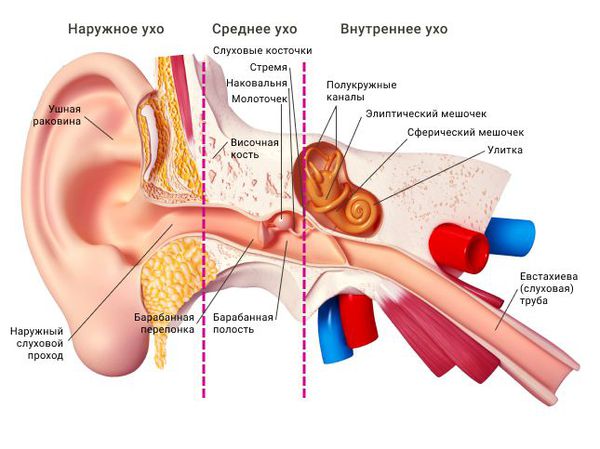
Распространённость
Среди взрослого населения частота развития отомикозов составляет 18,6 %. У детей распространённость заболевания 26,3 % [1] . Чаще всего отомикоз встречается в жарких и влажных климатических зонах, так как влажность и тепло благоприятно влияют на рост грибов. Также существует связь между заболеваемостью и временем года: в весенне-летний период она растёт [10] .
Среди отомикозов самым распространённым является наружный грибковый отит: 62 % от общего числа. Грибковый средний и послеоперационный отит составляют 20 % и 17 %, соответственно. На долю грибкового мирингита приходится 1 % случаев [2] [5] [10] [12] [15] .
Причины и факторы риска развития отомикоза
Причиной развития отомикозов являются грибы, которые входят в состав нормальной микрофлоры уха. В обычных условиях они себя никак не проявляют и не представляют опасности. Но когда появляются благоприятные для грибов условия, они начинают размножаться и приводят к развитию отомикоза. Возбудителями могут стать плесневые грибы рода Aspergillus или дрожжеподобные грибы рода Candida, иногда Mucor, Cladosporium, Alternaria, Penicillium, Geotrichum или Aspergillus и Candida в сочетании друг с другом [4] .
Предрасполагающими факторами, которые могут запускать развитие болезни, являются различные эндогенные (внутренние) и экзогенные (внешние) обстоятельства, а также их сочетания.
Основной экзогенный фактор — это механическая травма кожи наружного слухового прохода при слишком тщательной гигиене ушей с использованием ватных палочек и других подручных средств. Когда пациент слишком тщательно проводит эту процедуру, он не только травмирует кожу, но и удаляет главный фактор защиты — ушную серу. Это приводит к тому, что полезная микрофлора погибает и её место занимают грибы, для размножения которых имеются все условия: тёплая влажная среда и отсутствие защитного барьера — серы [8] .
- Лечение антибиотиками, что приводит к нарушению микрофлоры и размножению грибов.
- Цитостатическая и лучевая терапия, которые обладают иммуносупрессивным действием, т. е. подавляют работу иммунитета.
- Кожные заболевания в виде дерматитов и экземы.
- Длительный приём гормональных препаратов, например глюкокортикостероидов при аутоиммунных заболеваниях.
- Производственные и бытовые вредности: работа во влажных, сырых и пыльных помещениях.
- Гнойные отиты.
- Нарушенный обмен веществ: прежде всего сахарный диабет и гиперкортицизм (повышенное выделение корой надпочечников гормона кортизола), так как они способствуют росту грибов [2][7][11][19] .
- Гипо- и авитаминозы.
- Длительный воспалительный процесс в послеоперационной полости с повреждением эпителия. Образующийся при этом воспалительный экссудат выступает в роли хорошей питательной среды, богатой белками, углеводами, минеральными солями и другими веществами. В совокупности с постоянной температурой, влажностью, свободным доступом воздуха в послеоперационной полости среднего уха появляются благоприятные условия для размножения грибов.
- Послеоперационная травма уха, а также попадание нестерильной воды могут запускать процесс развития микоза послеоперационной полости среднего уха [11] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы отомикоза
Первый симптом отомикоза — зуд внутри уха. Сначала зуд ненавязчивый, возникает периодически и не доставляет сильного дискомфорта. Но потом становится постоянным, нестерпимо сильным и снижает качество жизни пациента [7] [9] [12] . По мере распространения инфекции и прорастания мицелия грибов в кожу возникает повышенная чувствительность и болезненность кожи наружного уха и слухового прохода [2] .
С первых дней заболевания пациенты отмечают появление патологических выделений из уха. Цвет может быть от светло-жёлтого до коричнего-чёрного, консистенция — от жидкой или кашицеобразной до плотной. Возможно образование себорейных корочек [10] .
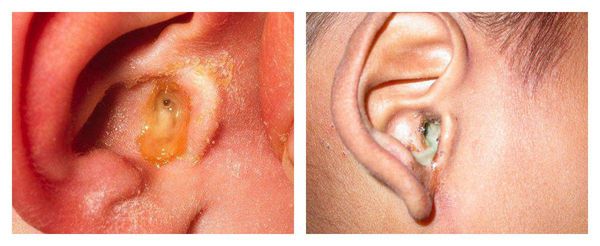
Выделения пациент может заметить на подушке после сна, если они достаточно жидкие и вытекают из наружного слухового прохода. Также их может заметить человек, стоящий рядом.
У некоторых пациентов снижается слух со стороны больного уха. Это возможно при поражении барабанной перепонки и полостей среднего уха, в редких случаях причиной становится повреждение наружного слухового прохода. Иногда отмечают появление шумов в ухе, заложенность, дискомфорт и ощущение полноты внутри уха. Часто имеются неспецифические симптомы, такие как повышение температуры тела и общее недомогание [2] [10] .
Патогенез отомикоза
Ушная раковина представляет собой эластический хрящ, покрытый кожей. Полость ушной раковины воронкообразно углубляется и переходит в наружный слуховой проход. Функцией данной структуры является улавливание звуков, их концентрация и направление в наружный слуховой проход.
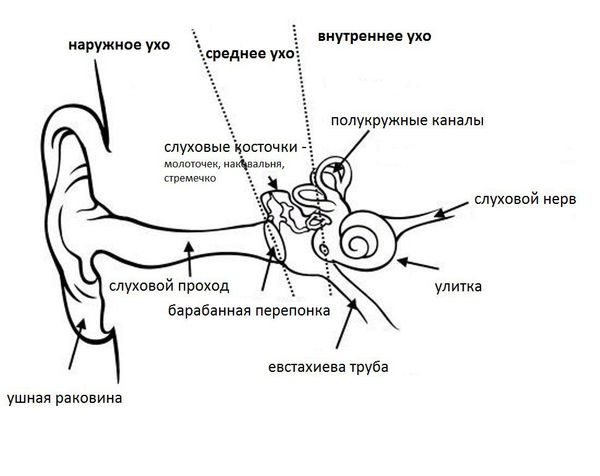
Наружный слуховой проход представляет собой полую трубку диаметром 0,3-1,0 см и длиной около 2,5 см у взрослых. Он состоит из хрящевой части, которая является продолжением хряща ушной раковины, и костной части, занимающей 2/3 наружного слухового прохода. Кожа в наружных отделах слухового прохода содержит волосы, сальные и серные железы [2] .
Барабанная перепонка проводит наружные колебания и является границей, которая отделяет наружное ухо от среднего. Среднее ухо состоит из центральной части, которая представлена барабанной полостью. Кпереди и книзу от барабанной полости находится слуховая труба (евстахиева труба). Кзади от барабанной полости находятся сосцевидные ячейки.
В норме полость среднего уха стерильна, т. е. грибков и других микробов в ней нет. Их попаданию препятствует изоляция от внешней среды за счёт барабанной перепонки, дренажной функции слуховой трубы и местного иммунитета. Тем не менее, грибы могут проникать в среднее ухо через слуховую трубу из глотки либо через систему крово- и лимфообращения.
Основными патогенетическими звеньями возникновения микоза являются адгезия грибов, т. е. прикрепление гриба к коже или раневой поверхности, колонизация гриба и инвазивный рост [7] . При тяжёлой форме микоза может произойти генерализация процесса, т. е. проникновение возбудителя в кровь с распространением по организму и появлением вторичных очагов грибковой инфекции в различных органах и тканях. Микозы могут выступать своеобразными "маркерами" нарушения иммунитета, так как иммунодефицит является одним из основных моментов в патогенезе грибковой инфекции.
Классификация и стадии развития отомикоза
По характеру возбудителя:
- дрожжеподобный — возбудителем выступают дрожжеподобные грибы рода Candida;
- плесневой — выделяют плесневые грибы рода Aspergillus;
- смешанный — присутствует сочетанное поражение грибами родов Aspergillus и Candida.
По локализации:
- наружный грибковый отит — процесс расположен в наружном слуховом проходе;
- грибковый мирингит — при поражении барабанной перепонки;
- грибковый средний отит и грибковый средний послеоперационный отит — при поражении среднего уха;
- сочетанное поражение наружного и среднего уха.
По стороне поражения:
По клиническому течению:
- Острый. Под острым отомикозом понимают впервые выявленный случай грибкового поражения, если речь идёт об острой фазе процесса продолжительностью до 3-4 недель. Пациент при этом жалуется на впервые возникшие симптомы, характерные для этой патологии: зуд в ушах, выделения из слухового прохода, болевой синдром и др.
- Хронический [18] . Этот диагноз пациенту уже ставили ранее и он получал лечение, но спустя какое-то время снова обратился с такими же жалобами. Характерно длительное и вялое течение свыше трёх месяцев с периодами улучшения и повторяющимися обострениями, при которых возобновляются боли в ухе и выделения.
Осложнения отомикоза
- Местное распространение. При вовремя начатом и адекватном лечении осложнения встречаются редко, но при отсутствии лечения отомикоз может приводить к обширному поражению всего слухового прохода, барабанной перепонки и окружающих ухо тканей [2] .
- Генерализация заболевания. Грибковая инфекция опасна тем, что быстро распространяется и угрожает поражением внутренних органов, особенно в послеоперационный период. При неблагоприятном течении отомикоз может являться причиной распространённого микоза внутренних органов и грибкового сепсиса. Такие осложнения возникают достаточно редко, обычно при сопутствующих патологиях: снижении общих иммунных сил организма, ВИЧ, аутоиммунных заболеваниях и т. д.
- Хронизация заболевания. При локализации патологического процесса в среднем ухе часто происходит хронизация процесса, выражающаяся в длительных и многократных обострениях.
- Рубцово-спаечный процесс. В течение времени могут образоваться спайки в полости среднего уха (адгезивный отит). Это будет затруднять нормальное звуковосприятие и приведёт к тугоухости, которая может носить необратимый характер [15] . Также из-за спаек возможно сужение (стеноз) наружного слухового прохода. Однако отомикоз не приводит к полной потере слуха.
Диагностика отомикоза
Опрос, сбор анамнеза
Диагностика начинается со сбора анамнеза. Врач задаёт ряд вопросов:
- Когда началась болезнь и как протекала.
- Был ли у пациента ранее средний отит.
- Было ли грибковое поражение других органов и систем, например урогенитального тракта.
- Как долго пациент болеет, с какой частотой, были ли обострения.
- Принимает ли пациент антибиотики, стероидные препараты, цитостатики (чаще всего используются при лечении онкозаболеваний) и химиотерапевтические препараты.
- Страдает ли пациент аллергией [2][3] .
- Есть ли неблагоприятные факторы в быту и производстве.
- Какими сопутствующими заболеваниями болел пациент.
- Есть ли хронические инфекции [6] .
Осмотр, оценка жалоб
Если речь идёт о кандидозе, пациенты жалуются на беловатые выделения из уха творожистой консистенции. При отоскопии наблюдается сужение слухового прохода в хрящевой части и гиперемия (покраснение) барабанной перепонки [6] [11] .
При аспергиллёзном поражении выделения тёмные, почти чёрные, имеют густую консистенцию. При отоскопии наблюдаются сужения в костной части слухового прохода, барабанная перепонка может выпирать и терять свои опознавательные знаки [13] [15] .
При пенициллиозе зуд более выражен, выделения напоминают жидкую ушную серу, хрящевой участок инфильтрирован, на барабанной перепонке может наблюдаться выпячивание, гиперемия или эрозия, что ложно указывает на перфорацию (сквозное повреждение).
Если говорить о поражении микозом среднего уха и послеоперационной полости, то основными жалобами являются снижение слуха, выделения из уха, периодический зуд, также может наблюдаться головокружение [9] .
Как правило, при любой форме грибкового поражения наружного уха слух не страдает или выявляются незначительные нарушения по типу звукопроводимости: ухудшается передача звуковой волны по слуховому проходу к среднему уху. В этом случае возникает ощущение заложенности уха. Такие симптомы, как боль и зуд, могут наблюдаться при любом типе грибкового поражения [3] [6] [20] .
Некоторые пациенты в остром периоде обращаются с жалобами на головную боль на стороне поражения, повышение температуры тела до 38 °C , гиперчувствительность ушной раковины, наружного слухового прохода и заушной области [6] .
Лабораторная диагностика
Из лабораторных методов исследования основным является взятие мазка из уха и его микологический посев на специальные питательные среды (Сабуро, Чапека и др.). Специалист берёт образцы с помощью аттикового зонда ATIC или ложки Фолькмана. Материал берётся под контролем зрения, чтобы не повредить барабанную перепонку, поскольку субстрат собирается из глубоких отделов слухового прохода [12] .
Помимо микологического посева собранного материала, проводится его микроскопия с использованием 10 % гидроксида калия, если это нативный материал. Иногда проводится окрашивание по Романовскому — Гимза. Эти 2 исследования вместе позволяют точно определить возбудителя процесса. Для диагностики микоза титр культуры (количество в 1 мл) должен быть не менее 10 4 КОЕ/мл.
Также проводится ряд общеклинических исследований, таких как клинический и биохимический анализы крови с определением уровня глюкозы, общего белка, АсАТ (аспартатаминотрансферазы), АлАТ (аланинаминотрансферазы) и креатинина. Выполняется анализ крови на сифилис, ВИЧ-инфекцию и гепатиты В и С с целью исключить эти заболевания и выявить сопутствующие патологии [9] .
Инструментальная диагностика
Из инструментальных методов исследования следует выделить отомикроскопию больного уха с использованием бинокулярных линз, микроскопической оптики или с помощью эндоскопа [12] [15] .
Дифференциальный диагноз
Дифференциальный диагноз необходимо проводить с воспалительными процессами наружного и среднего уха негрибовой этиологии (например, с бактериальным или вирусным средним и наружным отитом), с серными пробками и новообразованиями уха, такими как холестеатома.
Окончательный диагноз отомикоза может быть поставлен только при комплексном микологическом исследовании [9] [11] .
Лечение отомикоза
При выборе терапии врач учитывает эффективность ранее проведённого лечения, если оно имелось. Если у пациента есть хронические заболевания, то в первую очередь необходима их коррекция [2] . Например, при сахарном диабете важно контролировать уровень глюкозы, так как его повышение провоцирует развитие отомикоза [3] .
Лечение инфекции начинается с устранения возбудителя, при этом используется сочетание местных лекарственных форм и препаратов системного действия. Перед применением препаратов важно тщательно очистить ухо от патологических выделений, ведь даже небольшое количество грибковых масс может негативно сказаться на эффективности медикаментозной терапии [18] .
Если при отоскопии наблюдаются полипы или грануляции в слуховом проходе, то предварительно нужно обработать их 5-10 % раствором нитрата серебра и удалить [7] [15] .
Местное лечение
Препаратом выбора для местного лечения является хлорнитрофенол и 1 % раствор нафтифина. Препараты используются в качестве аппликаций на коже наружного слухового прохода в течение 10-14 дней. Лечение необходимо продолжать ещё 14 дней после исчезновения клинических признаков и/или до получения трёхкратного отрицательного лабораторного анализа [12] [17] [18] .
Если при микологическом посеве выделены грибы Candida, то назначаются аппликации комбинацией препаратов: 1 % раствор клотримазола и 1 % раствор нафтифина в течение 10-14 дней с продолжением терапии в течение 14 дней после исчезновения клинических признаков и/или до получения трёхкратного отрицательного результата лабораторного исследования [3] [18] .
Системное лечение
Если возбудителем являются грибы рода Candida, рекомендуется назначать флуконазол. При лечении грибкового среднего отита и микоза послеоперационной полости среднего уха, вызванного плесневыми грибами, применяется итраконазол [18] .
В период лечения и реабилитации пациенту необходимо ограничить контакт с источниками пыли и грязи, избегать повышенной влажности и попадания воды в ухо, чтобы не допустить рецидивов и возможных осложнений [7] .
Прогноз. Профилактика
Прогноз при впервые выявленном неосложнённом наружном грибковом отите благоприятный. Если лечение было своевременным и грамотным, то удаётся полностью уничтожить возбудителя.
При хроническом течении избавиться от грибка полностью сложно, поэтому случаются рецидивы. Из-за спаечных процессов возможно снижение слуха по типу звукопроведения. Чтобы избежать рецидивов, необходимо в течение 4 недель после клинического выздоровления аккуратно протирать кожу наружного уха противогрибковым средством или делать аппликации турундой, стараясь не травмировать кожу слухового прохода.
В качестве неспецифических методов профилактики можно рекомендовать соблюдение правил личной гигиены:
- тщательно и часто мыть руки;
- не трогать кожу ушей грязными руками и предметами;
- пользоваться только личным полотенцем;
- при любых заболеваниях уха проводить тщательный его туалет.
В осенне-зимний период особенно важно укреплять защитные силы организма и повышать иммунитет, избегать переохлаждений и заветриваний ушей. Если имеется сахарный диабет, необходима коррекция уровня глюкозы крови [6] [15] .

Виды отита
Классификация осуществляется по различным методам, основным из которых является расположение очага воспаления. Как известно, ухо — это сложный орган, который состоит из наружного, среднего и внутреннего уха. Очаг воспаления может возникнуть в любой области. Если процесс начался в наружном ухе, то отит классифицируется как внешний, если в среднем — как средний, если во внутреннем — как внутренний. Эти заболевания протекают по-разному и предполагают специфическое лечение.
Наружный отит может протекать в ограниченной или диффузной форме.
- в первом случае обычно формируются фурункулы. Их появление характеризуется резкими болевыми ощущениями, которые усиливаются при нажатии на ушную раковину или ее козелок. Заболевание также сопровождается общей слабостью и повышением температуры. Обычно фурункулы образуются из-за попадания в ухо инфекции, однако они также могут быть вызваны патологическими состояниями организма, например сахарным диабетом;
- во втором случае процесс начинается при попадании в ухо грибковой инфекции. В этом случае болезнь характеризуется гнойными выделениями из уха и зудом в ушном проходе. Такая болезнь называется отомикоз. Без соответствующего лечения она может распространиться на другое ухо.
Средний отит — вирусный, экссудативный — это осложнение ОРВИ и длительного насморка, у детей возникает при воспалении аденоидов. Это более серьезное заболевание, так как протекает в труднодоступных областях уха. Обычно оно начинается в результате подъема инфекции по слуховому каналу при болезнях верхних дыхательных путей. Вторая причина — повреждение или разрыв барабанной перепонки. Происходит при травмах или попадании в ухо острых предметов. Третья причина — попадание инфекции по кровеносным сосудам.
Симптомы отита
Наружный отит у взрослых проявляется следующим образом:
- пульсацией в пораженном ухе, резкими болями, отдающими в шею, глазницы или зубы;
- усилением болезненности при жевании, беседе, смыкании челюстей;
- покраснением в области слухового прохода, захватывающим и ушную раковину;
- слуховыми расстройствами при отделении гнойного экссудата в слуховой проход.
На острый средний отит у взрослых указывают повышенная температура, стреляющая боль в ухе. Чем больше накапливается гнойной жидкости с примесями слизи, тем она выраженнее. Разрыв перепонки происходит на вторые-третьи сутки. Гной начинает вытекать из слухового прохода, что приводит к быстрому улучшению самочувствия – снижению температуры, стиханию болей. Впоследствии целостность перепонки полностью восстанавливается.
Симптомы отита в хронической форме интенсивны преимущественно при обострении. Ощущаются сильные боли, поднимается температура. Такой отит у взрослых может стать причиной мезотимпанита. Воспалительный процесс распространяется на евстахиеву трубу и нижнюю, среднюю часть барабанной полости с формированием в перепонке отверстия, но с сохранностью ее натяжения. Ведущими признаками мезотимпанита становятся:
Эпитимпанит характеризуется резким снижением слуха, выделением гноя с неприятным запахом, давлением в ухе, болями, распространяющимися на виски, головокружением. После периода обострения воспаления следует ремиссия. Но на фоне временного улучшения полного восстановления слуха не происходит, ощущается слабый, но постоянный дискомфорт.

Важно!
Без соответствующего лечения отит может прогрессировать.
Это может привести к серьезным последствиям, в том числе:
- Параличу лицевого нерва.
- Снижению или потере слуха.
- Началу воспалительных процессов во внутреннем ухе.
Появившиеся осложнения зачастую требуют серьезного лечения, вплоть до хирургического вмешательства.
Если воспаление началось во внутреннем ухе, то заболевание квалифицируется как внутренний отит (лабиринтит). Оно чревато различными осложнениями, в том числе менингитом, поэтому в случае появления следующих симптомов необходимо немедленно обратиться к врачу:
- Постоянное головокружение, тошнота и рвота.
- Нарушения в работе вестибулярного аппарата — внезапные потери равновесия, падения и т.д.
- Шум в ушах, ухудшение или потеря слуха.
Причинами возникновения лабиринтита может стать
- попадание инфекции из среднего уха или из черепа;
- деятельность вирусов, например, гриппа;
- травмы головы или неудачные операции на среднем ухе.
Причины и профилактика возникновения отитов
Сразу отметим, что эти заболевания распространены крайне широко. Более или менее серьезные случаи происходят практически с каждым человеком на протяжении его жизни.

Интересный факт:
Количество обращений по поводу наружнего отита к отоларингологам заметно возрастает летом, с началом купального сезона.

Почему так происходит? Во время плавания в уши попадает вода, бактерии в которой и вызывают воспаление. Это распространенная причина отита, но далеко не единственная. Заболевание также может развиться в результате:
- переохлаждения;
- занесения инфекции в ухо или через нос;
- получения травмы.

Вывод 1:
Вы можете существенно снизить вероятность наружного воспаления уха, если будете грамотно заботиться о нем.
Для этого достаточно соблюдать ряд простых правил:
Это простые меры, которые не требуют серьезных усилий, но помогут существенно снизить риск развития заболеваний.
Обращаем ваше внимание на то, что далеко не все причины возникновения отита зависят от деятельности человека. Это особенно актуально, когда речь идет о среднем и внутреннем отите. Для профилактики этих заболеваний регулярно проходите обследжования у врача.

Диагностика отита
Отит у взрослых определяется на основании клинической ситуации, осмотра пациента, результатов лабораторных и инструментальных исследований. Врач выслушивает жалобы, задает наводящие вопросы, оценивает степень болезненности. Используя приборы и подсвечивающее устройство, он выполняет прицельный осмотр слухового прохода, барабанной перепонки. Это позволяет установить или исключить наличие гноя и перфорации. Для определения вида инфекционных возбудителей и их чувствительности к антибактериальным средствам биологический материал высевается в питательные среды. Информативны в диагностике заболевания данные таких исследований:
- общего и биохимического анализов крови для определения выраженности воспалительного процесса;
- рентгенографии придаточных пазух при подозрении на наличие синусита;
- рентгенографии височной кости для оценки тяжести хронического отита.
Результаты лабораторных и инструментальных исследований помогают врачу определиться с терапевтической тактикой. Лечение отита будет проведено с использованием максимально эффективных антибиотиков, лучшего для пациента метода хирургического вмешательства.
Когда обращаться к врачу при отите?
Практика наших специалистов позволяет нам сделать неутешительный вывод:
Многие пациенты намеренно избегают обращения к врачу-отоларингологу даже после появления характерных симптомов воспаления уха.
Обычно они совершают одну из двух фундаментальных ошибок:
Стараются не обращать внимания на дискомфорт, пока он не становится слишком серьезным.
Пытаются лечиться самостоятельно, руководствуясь советами друзей, знакомых или случайных людей из Интернета.
И те, и другие в итоге обращаются к специалисту уже после того, как отит начал прогрессировать. Лечение на этом этапе менее результативно, а восстановление может занять длительное время. Кроме того, отит может вызывать осложнения, которые могут привести к серьезным последствиям, вплоть до полной потери слуха.
Для того чтобы этого не произошло, важно своевременно обратиться к врачу. Незамедлительная медицинская помощь требуется при следующих признаках быстро распространяющегося инфекционно-воспалительного процесса:
- общее самочувствие резко ухудшилось;
- температура тела превысила 39 °С;
- выраженность болей в ухе нарастает;
- возникают головные боли;
- в заушной области кожа отекла и покраснела;
- из уха обильно выделяется гнойная жидкость;
- участилось сердцебиение.
Своевременное обращение в клинику позволит быстро выполнить лечение отита уха и избежать появления его грозных осложнений.
Врач проведет обследование, которое позволит обнаружить очаг воспаления вне зависимости от того, как глубоко он расположен. После этого будет назначено соответствующее лечение.

Вывод 2:
Если у вас воспалилось ухо или появились другие симптомы отита, следует немедленно обратиться к врачу. Для этого обратитесь к специалистам нашего медицинского центра.
Чем и как лечить воспаление уха?
Лечение также дополняется удалением инородных тел и гноя из слуховой трубы, дезинфекцией ран, наложением компрессов и различными мерами по укреплению иммунитета. Если у пациента диагностирован средний экссудативный отит, то лекарства могут вводиться непосредственно в полость за барабанной перепонкой. В ряде случаев для этого требуется шунтирование. Важно отметить и то, что лечение отита в обязательном порядке предполагает лечение всех сопутствующих заболеваний (насморка, ОРВИ и так далее).
В случае если консервативное лечение не дает результатов, может потребоваться оперативное вмешательство. В этом случае ЛОР-специалист проводит парацентез барабанной перепонки.

Вывод 3:
Помните, что необходимое лечение должен назначить врач. Использование неподходящих методов может привести к неполному выздоровлению или усугубить течение заболевания.
Осложнения отита
Если лечение отита не проводится или оно нерационально, то внутри среднего уха начинает формироваться рубцовая ткань. Так как она лишена какой-либо функциональной активности, то отмечается стойкое снижение слуха. Лечить наружный отит необходимо своевременно, чтобы не допустить его тяжелого последствия – поражения черепных нервов, провоцирующего парезы и параличи.
Врачи предупреждают о целом ряде возможных осложнений, опасных для жизни и взрослого, и ребенка. Когда отит не лечится, он быстро прогрессирует, становится причиной развития следующих патологий:
- мастоидита – воспалительного поражения сосцевидного отростка височной кости инфекционного происхождения;
- лабиринтита – воспаления структур внутреннего уха с вестибулярными нарушениями и выраженными слуховыми расстройствами
- гнойного менингита – воспалительного поражения оболочек головного мозга;
- абсцесса мозга – ограниченного скопления гноя в полости черепа с расплавлением мозгового вещества;
- синус-тромбоза – закупорки пещеристой венозной пазухи головного мозга тромботической массой.
При отсутствии лечения велика и вероятность сепсиса – общей гнойной инфекции, возникающей вследствие проникновения возбудителей и их токсинов в системный кровоток.
Если вам необходима консультация специалиста-отоларинголога или квалифицированная медицинская помощь, обратитесь в наш медицинский центр.
Читайте также:

