Тениозе стронгилоидозе и гименолепидозе
Обновлено: 02.05.2024
Категории МКБ: Амебиаз (A06), Анкилостомоз (B76.0), Аскаридоз (B77), Дикроцелиоз (B66.2), Дифиллоботриоз (B70.0), Другие инвазии, вызванные цестодами (B71), Инвазия, вызванная taenia saginata (B68.1), Инвазия, вызванная taenia solium (B68.0), Некатороз (B76.1), Описторхоз (B66.0), Стронгилоидоз неуточненный (B78.9), Токсоплазмоз (B58), Трихинеллез (B75), Трихуроз (B79), Фасциолез (B66.3), Цистицеркоз (B69), Энтеробиоз (B80)
Общая информация
Краткое описание
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ КЫРГЫЗСКОЙ РЕСПУБЛИКИ
ДЕПАРТАМЕНТ ПРОФИЛАКТИКИ ЗАБОЛЕВАНИЙ И ГОСУДАРСТВЕННОГО САНИТАРНО-ЭПИДЕМИОЛОГИЧЕСКОГО НАДЗОРА
КЫРГЫЗСКИЙ ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ ИНСТИТУТ ПЕРЕПОДГОТОВКИ И ПОВЫШЕНИЯ КВАЛИФИКАЦИИ
КЫРГЫЗСКО-РОССИЙСКИЙ СЛАВЯНСКИЙ УНИВЕРСИТЕТ им. Б.Н.ЕЛЬЦИНА
ДИАГНОСТИКА, ЛЕЧЕНИЕ И ПРОФИЛАКТИКА ПАРАЗИТАРНЫХ ЗАБОЛЕВАНИЙ
Клинические протоколы
Клинические протоколы (КП) по диагностике, профилактике и лечению паразитарных заболеваний приняты Экспертным советом по оценке качества клинических руководств/протоколов от 15.12.2017 г. и утверждены приказом Министерства здравоохранения Кыргызской Республики (МЗ КР) № 42 от 18 января 2017 г.
Клиническая проблема
Кишечные гельминтозы, протозоозы и тканевые паразитозы
Название документа
Диагностика, профилактика и лечение паразитарных заболеваний
Этапы оказания помощи
1-3 уровни медицинской помощи
Клинические протоколы применимы
к пациентам с кишечными гельминтозами, протозоозами и тканевыми паразитозами.
Целевые группы
Врачи-инфекционисты, семейные врачи, педиатры, аллергологи, окулисты, пульмонологи, эпидемиологи, паразитологи, лабораторные специалисты, организаторы здравоохранения, специалисты Фонда обязательного медицинского страхования (ФОМС), ординаторы, аспиранты, студенты и др.
Планируемая дата обновления
Проведение следующего пересмотра КП планируется в 2020 г., либо раньше, по мере появления новых ключевых доказательств по лабораторной, клинической диагностике и/или лечению паразитарных болезней.
В связи с тем, что новая стратегия по противорецидивной, консервативной терапии эхинококкоза и альвеококкоза находится на стадии разработки, клинические протоколы лечения данных личиночных гельминтозов исключены из данного сборника протоколов. После рассмотрения экспертным советом и утверждения МЗ КР, они будут изданы как дополнение к данному сборнику. В процессе апробации и рецензирования клинического протокола были получены комментарии и рекомендации, которые были учтены при его доработке.
Ожидаемый результат от внедрения данного клинического протокола
Внедрение в практическое здравоохранение профилактического лечения круглых червей – нематодов у всех членов семьи, включая беременных женщин с 3 триместра в эпидемиологически неблагополучных регионах (область, район, село), обеспечит оздоровление от нематодозов всей семьи и предупреждению риска постоянного перекрестного инвазирования членов семьи друг от друга, а также от других членов сообщества (в детских садах, школах, коллективах и тд). Лечение женщин во время беременности приведет к оздоровлению будущей мамы и снижению риска передачи инвазии детям грудного и раннего возраста.
Введение
Гельминтные инвазии в основном бывают двух типов: передаваемые через воду и передаваемые через почву ‒ геогельминты. Последние принадлежат к двум группам: нематодам (круглые черви) и платигельминтам (плоские черви) и живут в кишечнике человека, ежедневно выделяя тысячи яиц, которые попадают в почву с фекалиями инфицированных людей. При этом, яйца проглатываются детьми, которые берут грязные пальцы в рот после игр на земле (контакт с почвой); вместе с овощами, если овощи, не моются, не очищаются и не готовятся надлежащим образом; с водой из загрязненных источников и т. д. 1 .
После развития зрелых гельминтов в организме человека, они могут вызвать нарушение переваривания жиров, снижение абсорбции витаминов (особенно витамина А), временную непереносимость лактозы, снижение гемоглобина и железа, подавление аппетита и иммунной реакции, оказывают воздействие на рост, вес и познавательные функции инфицированных детей. Некоторые нематоды, в частности Trichuris trichiura, присасываются в слизистую оболочку кишечника и питаются кровью. Они выделяют антикоагулянты, вследствие чего повреждения кровоточат, что в итоге вызывает железодефицитную анемию.
Таким образом, паразиты могут быть опасными как для здоровья каждого человека, так и для всего сообщества в целом, в связи с чем большинство стран мира осуществляют различные программы, рекомендованные ВОЗ по профилактике и лечению паразитозов среди населения, особенно среди групп риска 1
Стратегия ВОЗ по борьбе с геогельминтами 1
ВОЗ рекомендует проводить ПЛ раз в год в случае, если распространенность гельминтозов, передаваемых через почву превышает 20% и дважды в год в случае, если этот показатель в сообществе превышает 50%.
Данная стратегия преследует глобальную цель – профилактическое лечение (ПЛ), по меньшей мере, 75% всех детей школьного возраста, подвергающихся риску заболевания геогельминтами. Направлена на профилактику и установление контроля над заболеваемостью геогельминтами путем проведения периодического ПЛ населения без предварительного индивидуального диагностического исследования всех людей из групп риска (дети дошкольного возраста, дети школьного возраста, включая подростков, а также беременные женщины со 2-го триместра) в эндемичных районах. Освобождение организма от гельминтов, путем ПЛ приводит к улучшению аппетита, что может способствовать увеличению роста и прибавки веса, также снижает заболеваемость и бремя болезни, вызванное наличием паразитов.
Важно отметить, что прием препаратов, используемых для ПЛ, детьми в возрасте до 12-месячного возраста не рекомендуется, так как безопасность и эффективность этих препаратов у детей данной возрастной группы не были подтверждены.
Профилактическое лечение однократной дозой альбендазола (400 мг) или мебендазола (500 мг) рекомендуется для беременных женщин после первого триместра, проживающих в районах, где распространенность нематодозов и/или трихоцефалеза составляет 20% или более (40% и более среди беременных женщин) и где анемия является серьезной проблемой общественного здравоохранения (условная рекомендация, среднее качество доказательств) 2 или в качестве лечения инфицированных беременных женщин в неэндемичных районах 3 .
Рекомендуемые ВОЗ лекарственные средства: альбендазол (400 мг) и мебендазол (500 мг) — эффективны, недороги и просты для распространения немедицинским персоналом (например, учителями). Они прошли экстенсивное тестирование на безопасность и использовались среди миллионов людей, при этом наблюдалось лишь незначительное количество умеренных побочных эффектов.
Стронгилоидоз – инвазия круглыми гельминтами - кишечными угрицами, протекающая с аллергическим и гастроинтестинальным синдромами. Манифестное течение стронгилоидоза сопровождается зудящими кожными высыпаниями, кашлем с астматическим компонентом, тошнотой, рвотой, диареей, миалгиями, артралгиями, гепатоспленомегалией, желтушностью кожи и склер. Диагноз стронгилоидоза подтверждается с помощью обнаружения личинок глистов в кале или дуоденальном содержимом, а также антител к гельминту в крови. Лечение стронгилоидоза осуществляется противогельминтными препаратами (тиабендазол, ивермектин).
МКБ-10
Общие сведения

Причины стронгилоидоза
Гельминтная инвазия вызывается представителем круглых паразитических червей Strongyloides stercoralis - кишечной угрицей. Развитие гельминта протекает со сменой паразитического (филириевидного) и свободноживущего (рабдитовидного) поколения. Взрослые угрицы представляют собой мелкие нитевидные нематоды длиной 0,7-2,2 мм, шириной 0,03-0,07 мм, живущие в криптах 12-перстной кишки (при массивной инвазии - в пилорическом отделе желудка и всей тонкой кишке). На головном конце гельминтов расположено ротовое отверстие. Кишечные угрицы – раздельнополые гельминты; после оплодотворения самка за сутки откладывает в кишечнике до 50 яиц, из которых выходят неинвазионные (рабдитовидные) личинки. Вместе с испражнениями личинки попадают во внешнюю среду - дальнейшее развитие возбудителя стронгилоидоза происходит в почве.
После линьки личинки превращаются в свободноживущие половозрелые особи, способные откладывать яйца в почве. Часть вышедших из яиц рабдитовидных личинок дифференцируется в половозрелых червей, другая – превращается в филяриевидные личинки, способные к инвазии. Проникновение личинок кишечных угриц в организм хозяина происходит преимущественно перкутантным путем (через кожу при контакте с почвой), также возможно заражение стронгилоидозом алиментарным путем (при употреблении инвазированных личинками продуктов и воды). В некоторых случаях рабдитовидные личинки превращаются в филяриевидные непосредственно в кишечнике человека, реализуя, таким образом, механизм аутоинвазии при стронгилоидозе. Такая ситуация обычно наблюдается у лиц с нарушениями функции иммунной системы, а также страдающих запорами. Повышенная заболеваемость стронгилоидозом отмечается среди пациентов с заболеваниями ЖКТ, ВИЧ-инфекцией, туберкулезом. Описаны внутрибольничные вспышки стронгилоидоза в стационарах психиатрического профиля.
Проникнув в организм человека через кожу или слизистые ЖКТ, личинки попадают в кровеносное русло, малый круг кровообращения, а затем – в бронхиолы и бронхи. При кашле вместе с мокротой личинки выходят в глотку, откуда при заглатывании бронхиального секрета проникают в пищеварительный тракт. Здесь происходит их превращение в половозрелых особей и откладывание яиц. В миграционную стадию, которая длится около 1 месяца, развивается сенсибилизация организма продуктами жизнедеятельности и распада личинок, что находит клиническое выражение в возникновении аллергических реакций. В органах, где паразитируют личинки кишечных угриц, возникает воспалительная реакция, эозинофильная инфильтрация, гранулемы, абсцессы. В тонком кишечнике образуются эрозии, язвенные поражения, кровоизлияния. Взрослые особи паразитируют в организме хозяина несколько месяцев, однако при аутоинвазии стронгилоидоз может длиться до 20-30 лет. При иммунодефицитах возможна генерализация инфекции с миграцией личинок в головной мозг, миокард, печень, присоединение вторичной бактериальной флоры с развитием летальных исходов.
Симптомы стронгилоидоза
По выраженности клинических симптомов течение стронгилоидоза может быть бессимптомным и манифестным; по тяжести - легким, среднетяжелым или тяжелым. Бессимптомные формы отмечаются у лиц, проживающих в эндемических очагах. В развитии манифестного стронгилоидоза выделяют раннюю (миграционную) и позднюю (хроническую) фазы.
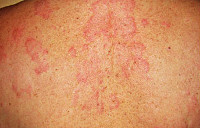
Ранняя фаза стронгилоидоза протекает с преобладанием аллергических реакций: зудящих кожных высыпаний по типу крапивницы, приступообразного кашля, гиперэозинофилии. Сыпь представляет собой волдыри розово-красноватого цвета, обычно локализующиеся на животе, бедрах, ягодицах, спине, груди. При расчесывании элементов площадь поражения кожи увеличивается. Сыпь бесследно исчезает через 2-3 суток, однако периодически возвращается снова. Возможно развитие астматического бронхита, пневмонии, острого аллергического миокардита. При рентгенографии легких выявляют летучие инфильтраты. В ранний период больных стронгилоидозом беспокоит лихорадка неправильного типа, артралгии и мышечные боли, утомляемость, раздражительность, головные боли. Примерно через 2-3 недели после возникновения аллергического симптомокомплекса развиваются диспепсические нарушения, характеризующиеся болями в эпигастрии, тошнотой, рвотой, диареей с тенезмами. В некоторых случаях отмечается увеличение печени и селезенки, появление желтушности кожи и склер.
В поздней фазе, в зависимости от преобладающего синдрома, стронгилоидоз может протекать в дуодено-желчнопузырной, желудочно-кишечной, нервно-аллергической и смешанной формах. Дуодено-желчнопузырная форма сопровождается умеренным болевым синдромом в правом подреберье, горечью во рту, потерей аппетита, периодической тошнотой. По данным холецистографии устанавливается дискинезия желчного пузыря. При желудочно-кишечной форме ведущими в клинике стронгилоидоза являются диспепсические расстройства: длительные поносы, иногда чередующиеся с запорами, боли в животе. На этом фоне у больных может развиваться гипоацидный гастрит, энтерит, проктосигмоидит, язва двенадцатиперстной кишки, желудочно-кишечное кровотечение. Признаками нервно-аллергической формы стронгилоидоза служат упорные зудящие высыпания, астено-невротический синдром, потливость, бессонница, повышенная раздражительность. Перечисленные варианты стронгилоидоза редко встречаются изолированно, их симптомы обычно сочетаются друг с другом, обусловливая развитие смешанной формы глистной инвазии. У больных с иммунной супрессией течение стронгилоидоза может осложняться энцефалитом, абсцессом мозга, миокардитом, гепатитом, пиелонефритом, кератитом, конъюнктивитом.
Диагностика и лечение стронгилоидоза
По поводу отдельных клинических симптомов больные стронгилоидозом могут безуспешно лечиться у аллерголога, дерматолога, гастроэнтеролога. Опорными признаками, позволяющими думать о глистной инвазии, служат сочетание крапивницы, диареи, высокой эозинофилии крови и отсутствие эффекта от проводимого симптоматического лечения. Определенное диагностическое значение имеют данные эпиданамнеза (нахождение в очагах стронгилоидоза, работа с землей, подавление иммунитета и пр.).
Лабораторная диагностика стронгилоидоза основывается на выявлении личинок паразита в фекалиях, мокроте или дуоденальном содержимом, полученном при зондировании 12-перстной кишки. При хронической инвазии наибольшую чувствительность имеют серологические тесты (РИФ, ИФА), выявляющие наличие антител к паразиту. В раннем периоде у больных стронгилоидозом необходимо исключение лекарственной и пищевой аллергии; в позднем – дизентерии.
Больные стронгилоидозом госпитализируются в инфекционные клиники. Специфическая противогельминтная терапия осуществляется препаратами тиабендазол или ивермектин; реже – альбендазол, мебендазол. Параллельно назначаются десенсибилизирующие средства, проводится заместительная терапия ферментами. Повторные анализы берутся через две недели и затем ежемесячно в течение 3-х месяцев.
Прогноз и профилактика стронгилоидоза
В большинстве случаев дегельминтизация приводит к излечению от стронгилоидоза, однако больным с хронической формой требуется длительная (в течение 1 года) реабилитация с целью восстановления функции ЖКТ. При развитии органных осложнений летальность достигает 60-85%. К основным профилактическим направлениям относится выявление и лечение инвазированных лиц, охрана почвы от фекального загрязнения, санитарное благоустройство населенных пунктов. Следует помнить о недопустимости удобрения почвы в садах и огородах необезвреженными фекалиями; употребления немытых овощей, фруктов, зелени, некипяченой воды; проведения земляных работ без защитных рукавиц. Залогом массовой профилактики является повышение информированности населения о возможных путях заражения стронгилоидозом и другими кишечными гельминтозами.
Гименолепидоз – гельминтное заболевание, вызываемое ленточными червями (карликовым или крысиным цепнем), паразитирующими в тонком кишечнике. Часто заболевание имеет субклиническое течение; клиника манифестной формы гименолепидоза характеризуется болевым, диспепсическим, астеноневротическим и аллергическим синдромами. Диагноз гименолепидоза подтверждается обнаружением яиц или особей гельминтов в испражнениях. Препаратами выбора для проведения противогельминтной терапии при гименолепидозе служат празиквантел и никлозамид. По окончании курса лечения проводятся контрольные исследования кала.
МКБ-10
Общие сведения
Гименолепидоз – кишечный цестодоз, развивающийся при заражении человека ленточными гельминтами семейства Hymenolepididae. Гименолепидоз встречается практически повсеместно, однако наибольшее распространение имеет в Латинской Америке, Северной Африке, Среднем Востоке, Средней Азии, Закавказье - инвазированность населения в этих регионах колеблется от 1 до 34%. На территории России случаи гименолепидоза регистрируются, главным образом, в Амурской и Томской областях. Основную группу заболевших составляют дети в возрасте 4-14 лет: они заражаются гименолепидозом в 3,5 раза чаще взрослых. Это объясняется недостаточно сформированными гигиеническими навыками и возрастной спецификой иммунитета детей. Особенности эпидемиологии и клинического течения делают проблему гименолепидоза актуальной не только для инфекционных болезней, но также для педиатрии и гастроэнтерологии.

Причины гименолепидоза
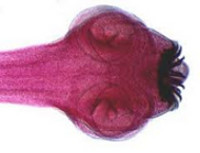
Гименолепидоз включает в себя гельминтозы, вызываемые ленточными гельминтами - карликовым цепнем (Hymenolepis nana), реже - крысиным цепнем (Hymenolepis diminuta), поражающими человека и некоторые виды грызунов (мышей, крыс, хомяков). Наибольшее клинико-эпидемиологическое значение имеет заражение H. nana. Карликовый цепень представляет собой мелкую цестоду длиной 1-5 см, шириной 0,5-0,7 мм, имеющую шарообразную головку, шейку и лентовидное тело. На головке гельминта имеются 4 присоски и хоботок с венчиком из 25-30 хитиновых крючков. Тело возбудителя гименолепидоза состоит из нескольких сотен члеников, часть которых, заполненная яйцами, отделяется от гельминта.
Жизненный цикл карликового цепня (личиночная и взрослая стадии) проходит в организме человека, который служит промежуточным и конечным хозяином паразита. Механизм передачи гименолепидоза - фекально-оральный; заражение человека происходит пероральным путем при заглатывании инвазионных яиц с водой, пищевыми продуктами, немытыми овощами и фруктами, а также через загрязненные руки и предметы обихода. В тонком кишечнике личинка выходит из яйца и внедряется в ворсинки или лимфоидные фолликулы, где протекает тканевая фаза инвазии. Через 6-8 суток шестикрючная личинка (онкосфера) превращается в цистицеркоид, который еще через несколько дней попадает в просвет тонкой кишки, где начинается кишечная фаза развития гельминта. С помощью крючьев и присосок цистицеркоид прикрепляется к слизистой оболочке тонкой кишки и через 2-2,5 недели превращается в половозрелую особь. В некоторых случаях (у ослабленных пациентов с гименолепидозом, детей, лиц с интеркуррентными заболеваниями) может иметь место внутрикишечная аутоинвазия, когда яйца карликового цепня не выделяются во внешнюю среду, а достигают зрелости в кишечнике.
Возбудители гименолепидоза вызывают механическое повреждение кишечной стенки, приводя к воспалению, развитию патогенной микробной флоры, нарушению ферментативных процессов в кишечнике. Также в патогенезе гименолепидоза играет роль токсическое воздействие на организм продуктов жизнедеятельности гельминтов, иммуносупрессивное влияние, сенсибилизация антигенами карликового цепня, раздражение нервных рецепторов слизистой оболочки тонкого кишечника и другие факторы, вызывающие характерные клинические проявления. Длительному течению гельминтоза у детей и повторному заражению способствует сочетание гименолепидоза с энтеробиозом. Вместе с тем, гименолепидоз практически не встречается в очагах распространения аскаридоза, что объясняется относительным антагонизмом аскарид и карликового цепня.
Крысиный цепень (H. diminuta) поражает мышей, крыс и изредка человека. Взрослый паразит имеет длину 20-60 см и ширину 2,2-4 мм, рудиментарный хоботок без крючьев. Промежуточным хозяином гельминта выступают насекомые: блохи, мучные черви, тараканы и др. Люди заражаются при употреблении в пищу злаков, сырого теста, плохо пропеченного хлеба, на которых присутствуют личинки гельминта. Внутрикишечная аутоинвазия для данной формы гименолепидоза не характерна.
Симптомы гименолепидоза
Примерно в 30% имеет место бессимптомное, субклиническое течение гименолепидоза; в остальных случаях развиваются манифестные формы гельминтоза с болевым, диспепсическим, астеноневротическим и аллергическим синдромами. Травматизация слизистой стенок кишечника вызывает тупые или резкие боли в животе, которые повторяются в виде приступов ежедневно или через несколько дней. Диспепсические проявления гименолепидоза включают потерю аппетита, изжогу, тошноту, диарею с примесью крови, снижение массы тела. Астеноневротический синдром протекает с головокружениями, общей астенией, раздражительностью, головной болью. Хронический аллергоз при гименолепидозе характеризуется уртикарной сыпью и кожным зудом, вазомоторным ринитом, астматическим бронхитом, отеком Квинке.
В случае интенсивной инвазии могут возникать схваткообразные боли, обмороки, субфебрилитет, нарушения функций печени, миокардиодистрофия. У детей отмечается более тяжелое течение гименолепидоза с истощением, судорожными припадками, гепатомегалией, выраженной анемией и гиповитаминозом. Симптомы гименолепидоза, вызываемого крысиным цепнем, аналогичны клиническим проявлениям инвазии карликовым цепнем. Гименолепидоз может утяжелять течение язвенной болезни желудка и двенадцатиперстной кишки, других сопутствующих заболеваний, а также осложняться мезаденитом.
Диагностика гименолепидоза
При объективном обследовании пациентов с гименолепидозом обращает внимание бледность кожных покровов, снижении массы тела, артериальная гипотония. В периферической крови выявляется гипохромная анемия, ускорение СОЭ, умеренная эозинофилия и лейкопения.
Диагноз гименолепидоза подтверждается путем обнаружения яиц гельминтов или особей карликового или крысиного цепня на разных стадиях развития при исследовании кала. Поскольку выделение яиц происходит циклично, целесообразно проведение анализа трехкратно с интервалами 5 дней, а также сочетание различных методов исследования. Чтобы повысить эффективность паразитологического обследования накануне пациенту назначается прием противогельминтных препаратов, разрушающих членики гельминта и способствующих выходу в просвет кишечника большего количества яиц. Серологическая диагностика гименолепидоза не разработана. Гименолепидоз следует дифференцировать с другими кишечными гельминтозами (тениозом, дифиллоботриозом и др.).
Лечение и профилактика гименолепидоза
Особенности развития гельминта и возможность аутоинвазии требуют проведения дегельминтизации, симптоматической терапии и активных профилактических мероприятий. Для специфической терапии гименолепидоза применяются противогельминтные препараты празиквантел (однократно) или никлозамид (в виде 3-х семидневных, 4-х пятидневных или 6-7 двухдневных циклов либо по другой схеме), экстракт мужского папоротника. В перерывах между циклами дегельминтизации проводится общеукрепляющая терапия (поливитамины, препараты кальция). Контрольные анализы кала выполняются через 15 дней и затем ежемесячно в течение полугода после окончания основного курса лечения гименолепидоза. При обнаружении яиц гельминтов проводится повторный курс терапии.
Во время лечения гименолепидоза важно придерживаться полноценного питания, соблюдать санитарно-гигиенический режим (дезинфицировать предметы ухода, своевременно менять нательное и постельное белье, регулярно проводить личную гигиену). Излеченными считаются пациенты с отрицательными результатами контрольных исследований кала в течение 6 месяцев после окончания курса терапии гименолепидоза.
Противогельминтная терапия приводит к выздоровлению в подавляющем большинстве случаев. Реже встречаются устойчивые к лечению формы гименолепидоза, а также длительное течение заболевания, обусловленное повторной аутоинвазией. Профилактика гименолепидоза требует привития детям гигиенических навыков; уничтожения грызунов, мух, блох, тараканов, вредителей муки. Важно проведение регулярного копрологического обследования детей, работников ДОУ, общепита, пациентов детских, инфекционных, гастроэнтерологических стационаров и других групп населения, снижение заболеваемости энтеробиозом у детей.
Тениоз – гельминтоз, обусловленный паразитированием в тонком кишечнике свиного цепня и характеризующийся признаками расстройства пищеварения и астено-невротическими проявлениями. Течение тениоза сопровождается снижением аппетита, болями в животе, тошнотой, рвотой, нарушением стула, головокружением и головными болями, расстройством сна, обморочными состояниями. Опасным осложнением тениоза может явиться цистицеркоз глаз и мозга. Диагноз тениоза выставляется на основании обнаружения члеников свиного цепня в испражнениях или перианальном соскобе. В качестве специфических противогельминтных препаратов используются никлозамид, празиквантел и др.
МКБ-10
Общие сведения
Тениоз – кишечное паразитарное заболевание из группы цестодозов, вызываемое ленточным червем - свиным, или вооруженным цепнем. В мире известны три глобальных очага, эндемичных по тениозу: азиатский (Индия, Северный Китай, Филиппины, Лаос, Южная Корея), латиноамериканский (Мексика, Колумбия, Никарагуа, Сальвадор, Гондурас) и африканский (Заир, Нигерия, Камерун), однако истинная география гельминтоза значительно шире. Заболевание распространено везде, где развито свиноводство, в т. ч. на территории России, Республики Беларусь, Украины, Прибалтики. В гиперэндемичных зонах инвазированность свиней достигает 25-35%, а зараженность людей тениозом – сотни тысяч человек.

Причины тениоза
Тениоз, как и тениаринхоз, вызывается ленточным паразитом из семейства Taeniidae (тениид), поэтому оба заболевания относятся к тениидозам человека. Taenia solium (свиной, или вооруженный цепень) – крупный гельминт, длина взрослой особи которого достигает 2-4 метров. Тело гельминта состоит из головки с присосками и крючьями, шейки и многочисленных (до 1000 штук) члеников четырехугольной формы, каждый из которых содержит 30-50 тыс. яиц. Внутри каждого яйца свиного цепня содержится шестикрючный зародыш (онкосфера), являющийся инвазионным. Отторгающиеся от тела гельминта зрелые членики выделяются с фекалиями человека во внешнюю среду, где яйца рассеиваются по почве.
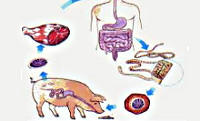
Для полного цикла развития свиного цепня необходима смена двух хозяев. Промежуточным хозяином для возбудителя тениоза служат домашние свиньи или дикие кабаны, в организм которых инвазионные яйца попадают вместе с кормом или землей. В пищеварительном тракте свиней из яиц высвобождаются онкосферы, которые проникают в кровоток, разносятся по организму и оседают в мышечной ткани. Здесь через 2-2,5 месяца зародыши превращаются в цистицерки, или финны - личиночные пузырьки, внутри которых расположена головка (сколекс), вооруженная крючьями. В организме свиньи цистицерки могут находиться до 3-6 лет; позднее они кальцинируются и погибают. В некоторых случаях промежуточным хозяином свиного цепня может выступать человек, у которого личинки гельминта вызывают опасное заболевание - цистицеркоз.
Последующие стадии развития и окончательное паразитирование свиного цепня связано с человеком. Заражение тениозом происходит при поедании свинины или мяса диких кабанов, инвазированного цистицерками. В тонком кишечнике человека из личиночного пузырька выходит головка гельминта, которая с помощью присосок и крючьев фиксируется к стенке кишки и спустя 2-2,5 месяца, по мере отрастания члеников, превращается в половозрелого гельминта.
Таким образом, ведущими факторами заражения тениозом являются мясо свиней, плохо термически обработанное, не прошедшее ветеринарный контроль, иногда - загрязненные цистицерками руки или вода. Механизм инфицирования – алиментарный, пути заражения – пищевой или водный. Больной тениозом человек представляет эпидемиологическую опасность, поскольку может заразить самого себя и окружающих личиночной стадией цепня – цистицеркозом скелетных мышц, головного мозга, глаз. Основу патологических реакций при кишечном тениозе составляют механическое травмирование слизистой оболочки тонкой кишки присосками и крючками, токсико-аллергические реакции, поглощение гельминтом питательных веществ. Паразитирование взрослых гельминтов в кишечнике человека может длиться десятки лет.
Симптомы тениоза и цистицеркоза
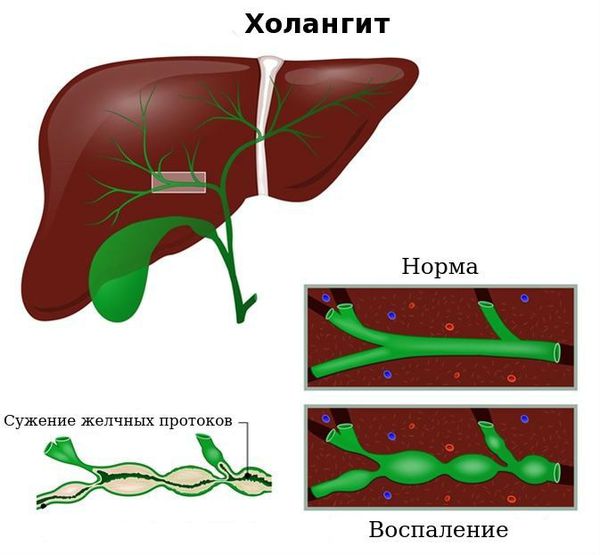
Тениоз может протекать со слабо выраженными неспецифическими симптомами или с их практически полным отсутствием. В клинически выраженных случаях развиваются диспепсический, абдоминальный и астено-невротический синдромы. Симптоматика возникает примерно через 6-8 недель после проглатывания цистицерков. Ранние жалобы больных тениозом включают тошноту, рвоту, расстройство стула (диарею или запоры), отсутствие аппетита, потерю массы тела. Боли в животе могут быть несильными, ноющими либо интенсивными, схваткообразными. Нередко пациентов, страдающих тениозом, беспокоит анальный зуд. Признаки астено-невротического синдрома представлены головокружением, головными болями, раздражительностью, нарушением сна, обмороками. Изменения периферической крови характеризуются эозинофилией и железодефицитной анемией. Осложнения тениоза возникают редко, однако могут включать такие серьезные патологические состояния, как острый аппендицит, кишечную непроходимость, панкреатит, холангит.
Во время рвоты в желудок больного тениозом могут забрасываться членики свиного цепня, содержащие инвазионные яйца. Освободившиеся из яиц онкосферы с кровотоком мигрируют по организму, оседая в мышцах и внутренних органах. Так происходит эндогенное заражение цистицеркозом – внекишечной формой тениоза, вызываемой цистицерками - личинками свиного цепня. По месту паразитирования цистицерков выделяют цистицеркоз головного мозга, глаз, кожи, сердца, легких.
На цистицеркоз мозга приходится 60% случаев внекишечного тениоза. Поражение больших полушарий сопровождается гидроцефалией и церебральной гипертензией. Больные испытывают приступы головокружения и головных болей, страдают расстройствами чувствительности, нарушениями речи, эпилептическими припадками. В эндемичных районах цистицеркоз является самой частой причиной эпилепсии среди местного населения. При цистицеркозе головного мозга могут отмечаться психические нарушения - возбуждение, депрессия, галлюцинаторно-бредовые идеи. В случае попадания цистицерков в желудочковую систему (чаще IV желудочек) мозга развивается синдром Брунса (интенсивные приступы головной боли и рвоты, вызванные изменением положения головы), нарушения сердечной деятельности и сознания. При цистицеркозе основания головного мозга развивается клиническая картина базального менингита, сопровождаемая рвотой, головной болью, брадикардией, поражением черепных нервов.
Следующей по частоте формой внекишечного тениоза является цистицеркоз глаз. Личинки могут проникать в конъюнктиву, стекловидное тело, переднюю камеру, сетчатку, вызывая воспалительные и дистрофические изменения. Цистицеркоз глаз может проявляться упорными конъюнктивитами, увеитами, ретинитами, нередко приводящими к атрофии глазного яблока, отслойке сетчатки и слепоте. Цистицеркоз легких протекает малосимптомно и диагностируется на основании рентгенологических находок. Для паразитарного поражения сердца характерно нарушение сердечного ритма. Наиболее благоприятное течение среди всех форм внекишечного тениоза имеет цистицеркоз кожи. В этом случае в местах оседания личинок образуются опухолевидные подкожные образования.
Диагностика и лечение тениоза
Пациенты с подозрением на цистицеркоз нуждаются в более углубленном обследовании с привлечением специалистов неврологов, офтальмологов, пульмонологов, кардиологов, дерматологов. Наряду с гельминтологическим обследованием, по показаниям больным проводится КТ головного мозга, краниография, исследование цереброспинальной жидкости, биомикроскопия, офтальмоскопия, рентгенография легких, ЭКГ, гистологическое исследование биоптатов кожи и другие исследования. Из методов специфической диагностики при цистицеркозе используются серологические реакции (РСК, РНГА, ИФА, НРИФ), позволяющие выявить антитела к антигенам свиного цепня. Цистицеркоз необходимо дифференцировать, прежде всего, от опухолей головного мозга, эхинококкоза.
Дегельминтизация больных тениозом осуществляется в стационарных условиях. С этой целью назначаются препараты празиквантел, никлозамид, экстракт мужского папоротника, семя тыквы; вторым этапом (через 1-2 часа) выдается солевое слабительное для удаления члеников с яйцами гельминта. Для исключения антиперистальтики и эндогенной аутоинвазии следует избегать возникновения рвоты. После курса противогельминтного лечения тениоза проводится 4-хкратное контрольное исследование кала с интервалом в один месяц. Лечение цистицеркоза головного мозга и глаз (при наличии одиночных цистицерков) хирургическое с одновременной этиотропной терапией.
Прогноз и профилактика тениоза
При кишечной инвазии течение тениоза доброкачественное, однако после излечения не исключается повторное заражение. Цистицеркоз кожи имеет благоприятный прогноз; в случае поражения поражении глаз и ЦНС исход зависит массивности инвазии и локализации цистицерков. Диспансерное наблюдение за больным, перенесшим тениоз, осуществляется в течение 2-х лет.
Профилактика тениоза диктует необходимость приобретения свинины только в магазинах или на рынках, где осуществляется ветеринарно-санитарная экспертиза мясной продукции. В пищу можно употреблять только хорошо прожаренное (проваренное, запеченное) мясо; дегустация сырого свиного фарша должна быть исключена. По эпидемическим показаниям проводится обследование лиц, занятых уходом за свиньями. Профилактика цистицеркоза требует соблюдения норм личной гигиены (мытье рук после посещения туалета, контакта с землей, перед приемом пищи и т. д.).
Что такое тениоз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, паразитолога со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Тениоз (Taeniosis) — паразитарное заболевание человека, вызываемое половозрелой стадией ленточного гельминта (свиного цепня), который проникает в организм человека при употреблении плохо приготовленного мяса, паразитирует в тонком кишечнике и вызывает расстройства пищеварения. В некоторых случаях может осложняться цистицеркозом — паразитированием в тканях организма личинок свиного цепня, что приводит к серьёзным последствиям и даже смерти.
Возбудитель
- домен — эукариоты;
- царство — животные;
- тип — плоские черви;
- класс — ленточные черви;
- отряд — циклофиллиды;
- семейство — тенииды;
- род — Taenia;
- вид — свиной цепень (Taenia solium).
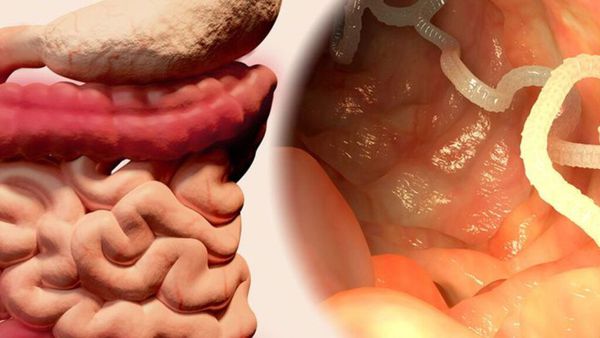
Свиной цепень (устаревшее название "cолитёр") — это плоский (ленточный) паразитический червь, длина которого в кишечнике человека достигает 3 метров, а по данным Ц ентра по контролю и профилактике заболеваний США (CDC) его длина может достигать 7 метров. Как правило, паразитирует только 1 червь. Паразит имеет головку, шейку и тело. Тело червя (стробила) состоит из члеников (п роглоттидов), их число может достигать 1000 . Головка (сколекс) размерами до 2 мм в диаметре имеет хоботок и 4 мышечные присоски (органы прикрепления), расположенные крестообразно. На хоботке есть крючья в количестве от 22 до 32, из-за этого есть второе название паразита — вооружённый цепень.
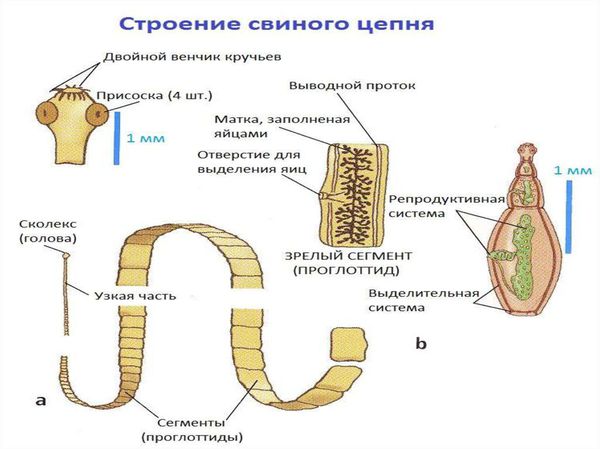
Яйца паразита попадают с калом человека в окружающую среду. Животные (свиньи, собаки, кошки и даже человек при несоблюдении гигиены) поедают яйца, зародыши проходят через кишечную стенку и разносятся кровью по всему организму, после чего оседают в тканях (в основном в соединительной ткани между мышцами). Через пару месяцев яйца превращаются в финны (цистицерки), которые живут до 5 лет, после чего они погибают и обызвествляются (накапливают минеральные вещества, соли кальция). Цистицерки имеют вид полупрозрачных беловатых пузырьков диаметром до 1,5 см, внутри видна мелкая сформированная головка.
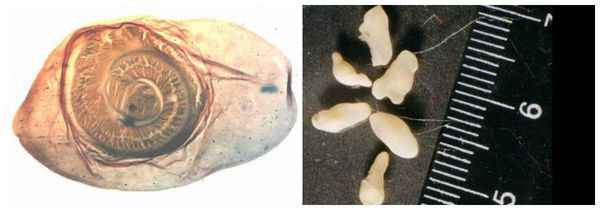
Для полноценного развития свиного цепня необходима смена хозяев за его жизнь. Человек является окончательным хозяином. В его кишечнике паразитирует взрослый гельминт, который развивается за 2 месяца из финны (личинки червя в тканях), съеденной с мясом. Паразит прикрепляется к стенке тонкого кишечника и растёт, поглощая пищу и постепенно наращивая членики (от шейки), которые по мере созревания отрываются и выходят в окружающую среду при дефекации. Паразит может жить в кишечнике десятки лет.
Человек может стать и промежуточным хозяином (при поедании яиц). В этом случае для паразита наступит "экологический тупик" — он не сможет развиться до половозрелой стадии и продолжить свой род, потому что мясо человека с финнами никто не ест.
Яйца выживают в окружающей среде в течение нескольких месяцев в зависимости от условий. Высыхание могут выдерживать в течение 10 месяцев, способны зимовать под снегом, в воде живут до 4 месяцев. При кипячении погибают практически мгновенно, при 65 °С сохраняют жизнеспособность в течение 3 минут, при 20-25 °С под воздействием прямых солнечных лучей сохраняются до 2 дней, если они закрыты травой — до полутора месяцев. Раствор хлорной извести 10-20 % убивает яйца за 5-6 часов. Цистицерки в мясе погибают при его замораживании при температуре -12 °С и поддержании в толще мяса температуры не ниже -10 °С в течение 10 дней [1] [2] [9] [10] .
Эпидемиология
Тениоз является одним из древнейших известных заболеваний. Первые упоминания встречаются ещё в 16 веке до нашей эры (Древний Египет), имеются записи Аристотеля и Гиппократа (финноз свиней). В настоящее время ВОЗ относит тениоз и цистицеркоз к группе забытых ("пренебрегаемых") болезней, т. е. тех, о которых мало говорят и обращают внимание развитые страны.
Распространение повсеместное, но наиболее поражены отдельные регионы: Индия, Африка, Южная Америка, Азия, Северный Китай, Восточная Европа, Белоруссия, Украина. Это регионы, где уровень дохода низкий или ниже среднего, где люди едят много плохо приготовленной свинины и недостаточно соблюдается гигиена. Здесь цистицеркоз является причиной эпилепсии в 30 % случаев, а в некоторых областях, где свиньи и люди живут вместе — до 70 %, по данным ВОЗ [3] . В РФ в среднем выявляется до 500 случаев в год [11] . Есть тенденция к повышенной заболеваемости сельских жителей и работников свиноводческих хозяйств.
Механизм передачи фекально-оральный, путь заражения пищевой. Источник инфекции и окончательный хозяин — заражённый человек, выделяющий с фекалиями яйца гельминта. Промежуточные хозяева — иногда человек, но чаще животные, которые поедают корм, загрязнённый фекалиями человека: свиньи (отсюда происходит название вида), кабаны, обезьяны, собаки, кошки.
Факторы передачи:
- При тениозе — недостаточно термически обработанное мясо свиней или диких кабанов. Наиболее опасно мясо, не прошедшее ветеринарный контроль. В этом случае человек заражается, поедая финны, т. е. зародыши червя, с инфицированным мясом.

- При цистицеркозе — загрязнённые яйцами пища и объекты внешней среды при несоблюдении людьми правил гигиены. Фактором передачи также может быть аутоинвазия, когда у человека с паразитом в кишечнике из-за нарушения перистальтики ЖКТ яйца из кишечника попадают в желудок. Т. е. яйца свиного цепня заразны и опасны для человека сразу, как только покидают организм с каловыми массами. Поэтому риск заражения цистицеркозом есть для любого человека, особенно если пренебрегать правилами гигиены и правилами обработки пищевых продуктов (тщательное мытьё) [1][3][5][7][11] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы тениоза
Множество случаев заражения и болезни проходит бессимптомно или малосимптомно. Жалобы таких больных обычно незначительны и связаны в основном с расстройствами пищеварения. Примерно через 1-1,5 месяца от момента заражения (а может и раньше) может наблюдаться лёгкое недомогание, головокружение, слабость, нарушения сна, умеренные головные боли, раздражительность, сниженный или повышенный аппетит, тошнота, дискомфорт и несильные боли в разных отделах живота. Развиваются запоры, чередующиеся с диареей, возможен анальный зуд, больной может умеренно худеть.
Характерной особенностью является периодическое (раз в несколько месяцев) выделение с калом оторвавшихся члеников паразита начиная с 2-3 месяцев паразитирования и так десятки лет. Их хорошо видно невооружённым глазом. Могут быть симптомы гипохромной анемии (недостатка железа): бледность кожи и слизистых, быстрая утомляемость при физической нагрузке, шум в ушах, обмороки, чувство мурашек по коже. Развивается гиповитаминоз В1 (тёмно-красный сухой язык со сглаженными сосочками). В результате отравления организма продуктами жизнедеятельности паразита, а также из-за расстройства пищеварения повышается склонность к необъяснимым высыпаниям токсико-аллергического характера на коже.
Тениоз у беременных
У беременных заболевание может протекать более тяжело, что обусловлено характерными физиологическими процессами в организме женщины этого периода. Наиболее часто наблюдаются расстройства пищеварения (запоры, диарея), тошнота, рвота, снижение гемоглобина, зуд кожи, перианальный зуд. Может быть плохой набор веса у плода. Вследствие более частого нарушения желудочно-кишечной перистальтики (моторики) повышается риск заброса яиц паразита в желудок и развития цистицеркоза [1] [4] [6] [10] .
Патогенез тениоза
Во время паразитирования свиной цепень повреждает слизистую при помощи крючьев и присосок, что вызывает расстройство пищеварения и нарушает моторику кишечника. Кроме того, гельминт потребляет много важных для человека питательных веществ, микроэлементов и отравляет организм продуктами своей жизнедеятельности, что приводит к токсико-аллергическому отравлению.
При заглатывании яиц паразита извне или при рефлюксной болезни, когда нарушается моторика кишечника и яйца из кишки попадают в желудок, развивается цистицеркоз. В различных органах и тканях развиваются соединительнотканные капсулы, содержащие зародыш — цистицерк. Вокруг наблюдаются воспалительные изменения в виде аллергической реакции и дистрофически-атрофические изменения из-за механического давления на окружающую ткань.
При локализации в головном мозге вокруг капсулы наблюдается воспаление мелких сосудов и инфильтрация окружающей ткани плазматическими клетками, что вызывает расстройство движения спинномозговой жидкости (ликвора), отёк мозговой ткани, развитие менингита и энцефалита. При паразитировании в оболочках мозга у его основания возможно развитие рацемозной (ветвистой) формы цистицеркоза до 25 см в длину.
С течением времени (до 5 лет) цистицерк претерпевает дегенеративные изменения — происходит его набухание и разложение (расплавление), что сопровождается усилением токсического и местного воспалительного воздействия. Исходом гибели личиночной формы паразита является кальцификация и местное рубцевание. Специфичных симптомов при этом процессе нет, после полной гибели цистицерков болезнь заканчивается, если, они не находятся в жизненно важных органах [1] [5] [6] [9] .
Классификация и стадии развития тениоза
По Международной классификации болезней 10-го пересмотра (МКБ 10):
- Тениоз:
- B68.0 Инвазия, вызванная Taenia solium.
- B68.9 Тениоз неуточнённый (при подозрении на болезнь, но отсутствии лабораторного подтверждения).
- Цистицеркоз:
- B69.0 Цистицеркоз центральной нервной системы (судороги, эпилепсия, необъяснимая рвота).
- B69.1 Цистицеркоз глаза (нарушения зрения, слепота).
- B69.8 Цистицеркоз других локализаций.
- B69.9 Цистицеркоз неуточнённый [1][2] .
Осложнения тениоза
Острый аппендицит. В правой половине живота снизу постепенно нарастают боли, появляется тошнота, характерен субфебрилитет (температура тела от 37,1 до 38,0 °С). В анализе крови наблюдается нейтрофильный лейкоцитоз со сдвигом влево — повышенный уровень нейтрофилов с преобладанием незрелых форм, которые не могут в полной мере осуществлять защитную функцию.
Панкреатит ( воспаление поджелудочной железы) . Характеризуется тошнотой, рвотой, опоясывающими болями в животе.
Кишечная непроходимость. Симптомы — с хваткообразные боли в животе без связи с приёмом пищи, запоры, метеоризм, вздутый живот, учащение пульса, рвота, бледность кожи.
Холангит ( воспаление жёлчных протоков) . Субфебрильная или фебрильная лихорадка, выраженные боли в правом подреберье, озноб, повышенная потливость, тошнота и рвота, желтуха и кожный зуд.
Гипохромная анемия. Бледность кожи и слизистых оболочек, повышенная утомляемость, чувство мурашек и покалывания, головокружения, шум в ушах, обмороки.
Цистицеркоз. Может быть осложнением тениоза, а может быть отдельным заболеванием. В основном симптоматика проявляется при поражении центральной нервной системы (ЦНС) — головного и спинного мозга и глаз. В зависимости от локализации возникают головные боли различной интенсивности, рвота, эпилептические припадки, нарушения речи, расстройства личности, бред и галлюцинации, деменция. При поражении глаз могут наблюдаться воспалительно-дистрофические процессы в различных отделах глаз — рецидивирующие конъюнктивиты, увеиты, отслоение сетчатки, атрофия глазного яблока, что может привести к слепоте. При поражении сердца могут возникать нарушения ритма. При поражении мышц и подкожной клетчатки иногда может наблюдаться некоторая болезненность при ощупывании и приподнятость этого участка в виде подкожного плотного опухолевидного бугорка [1] [5] [5] [8] .
Диагностика тениоза
Тениоз или цистицеркоз может быть заподозрен на основании следующих признаков:
- эпиданамнез — проживание на территории развитого свиноводства, употребление плохо приготовленной свинины, низкий социально-экономический уровень страны или региона;
- расстройства пищеварения;
- астено-невротические проявления — слабость, повышенная утомляемость, эмоциональная нестабильность, раздражительность, повышенная потливость;
- выход с калом неподвижных члеников паразита;
- развитие неврологической симптоматики (эпилепсия), патологии органов зрения.
Дифференциальная диагностика
Основывается на данных анамнеза, типичном виде члеников паразита и их микроскопическом исследовании.
Лабораторная диагностика
Клинический анализ крови — изменений может не быть, иногда наблюдаются гипохромная анемия, умеренное повышение эозинофилов, повышение скорости оседания эритроцитов (СОЭ), редко выявляется небольшое повышение лейкоцитов за счёт сегментоядерных клеток (наиболее большой группы иммунных клеток).
Общий анализ мочи — как правило, без отклонений.
Биохимический анализ крови — возможны отклонения при развитии осложнений:
- При холангитах — повышение маркеров нарушения выработки или оттока желчи: АСТ, ГГТ, ЩФ, общего билирубина.
- При панкреатитах — повышение амилазы.
- При поражении сердца — повышение ЛГД и КФК-МВ.
Серологические специфические исследования:
- Иммуноферментный анализ (ИФА) антител IgG — в основном применяются с целью диагностики внекишечного поражения — цистицеркоза, результаты могут быть ложноположительными;
- Иммунный блоттинг — более точный метод лабораторного исследования сыворотки крови на присутствие антител , который применяют для подтверждения результатов ИФА. Этот метод позволяет снизить число ложных результатов, но в РФ он недоступен.
ПЦР кала — выявление антигенов свиного цепня. Это достаточно чувствительный метод, однако может дать ложноотрицательный результат ввиду ограниченного количества материала в кале.
Копроовоскопия — микроскопическое изучение кала с целью обнаружения яиц и зрелых члеников паразита. По яйцам невозможно установить точный диагноз, т. к. они очень похожи на яйца других представителей этого рода, проводится не менее трёх раз в разные дни. Для определения вида паразита необходимо исследование члеников.
Инструментальная диагностика
Компьютерная (КТ) и магнитно-резонансная томография (МРТ), ультразвуковое исследование (УЗИ), прямая офтальмоскопия — применяются для выявления цистицеркоза. КТ лучше выявляет кальцификаты цистицерков (особенно небольшие). МРТ больше подходит для обнаружения цистицерков в некоторых трудновизуализируемых местах мозга, также МРТ указывает на местные окружающие изменения (отёк) и возможную гибель паразита.
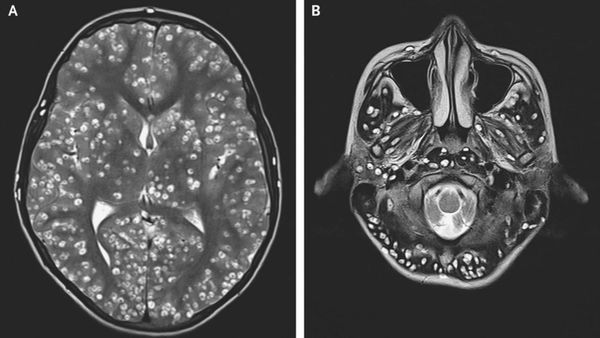
Исследования спинномозговой жидкости при поражении цистицерками ЦНС (лимфоцитарный плеоцитоз, увеличение уровня эозинофилов, белка).
Биопсия — морфологическое исследование биоптатов при оперативном вмешательстве [1] [3] [6] [10] .
Лечение тениоза
Госпитализации подлежат больные с тяжёлыми сопутствующими заболеваниями, а также больные с цистицеркозом ЦНС и глаз. Остальные больные могут лечиться амбулаторно.
В качестве этиотропной терапии (направленной на уничтожение возбудителя) применяется Празиквантел и Никлозамид. Есть данные об эффективности Альбеназола, но они ограничены. Продолжительность лечения — 3 дня.
При лечении цистицеркоза выбор способа уничтожения паразита зависит от его локализации и количества. При локализации под кожей и в тканях (кроме ЦНС и глаз) лечение, как правило, не проводят, так как риск последствий от приёма препарата выше пользы от лечения. Однако, если наличие паразита ведёт к каким-то физическим и эстетическим недостаткам, лечение назначается.
При локализации цистицерков в ЦНС и глазах лечение проводят только в условиях неврологического стационара, применяются Празиквантел и Альбендазол в сочетании с глюкокортикостероидами (т. к. есть риск местного воспаления и повреждения нервной системы и глаз).
В качестве мер патогенетической и симптоматической терапии при тениозе могут назначаться средства нормализации моторики кишечника (прокинетики) и микрофлоры кишечника (пре- и пробиотики).
При цистицеркозе головного мозга применяют противосудорожные препараты.
Возможно хирургическое лечение (удаление цистицерков при поражении головного и спинного мозга).
Контроль излеченности тениоза:
- визуальный — осмотры кала (о выздоровлении говорит отсутствие периодического отделения члеников червя);
- 4 отрицательных анализа кала на яйца гельминтов с интервалом в 1 месяц [2][4][5][8] .
Прогноз. Профилактика
При изолированном тениозе прогноз благоприятный. При развитии осложнений, особенно цистицеркозе ЦНС и глаз, прогноз серьёзный: возможно развитие тяжёлых стойких поражений (эпилепсия, слепота) и летальный исход.
Читайте также:

