Туберкулез лимфатических узлов и мезентериальных
Обновлено: 25.04.2024
Внелегочный туберкулез – это локализованная форма туберкулеза других органов, кроме легкого [3, 4].
Назвние протокола: Внелегочный туберкулез
Код(ы) МКБ-10:
| МКБ-10 | |
| Код | Название |
| A18 | Туберкулез других органов |
Дата разработки/пересмотра протокола: 2015 год (пересмотр 2018 г.)
Сокращения, используемые в протоколе:
АБП антибактериальные препараты;
АД – артериальное давление;
ВИЧ – вирус иммунодефицита человека;
ЖКТ- желудочно-кишечный тракт;
КСТ – костно-суставной туберкулез;
КТ – компьютерная томография;
КУБ – кислотоустойчивые бактерии;
МБТ – микобактерии туберкулеза;
МЛУ ТБ – туберкулез с множественной лекарственной устойчивостью;
МРТ – магнитно-резонансная томография;
НКЛ – непосредственно контролируемое лечение;
ОАК – общий анализ крови;
ПТП – противотуберкулезные препараты;
СВА – сельская врачебная амбулатория
СОЭ – скорость оседания эритроцитов;
ТЛЧ – тест на лекарственную чувствительность;
УД – уровень доказательности;
ФАП – фельдшерско-акушерский пункт;
ЦНС – центральная нервная система;
ЦРБ – центральная районная больница;
ЧДД-частота дыхательной деятельности;
ЭКГ – электрокардиограмма;
Rh-фактор – резус фактор;
HBsAg- поверхностный антиген вируса гепатита В
GPP – рекомендованная лучшая практика
Пользователи протокола: терапевты, врачи общей практики, хирурги, травматологи, нейрохирурги, невропатологи, урологи, гинекологи, окулисты, фтизиатры.
Категория пациентов: взрослые.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортных или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты, которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая фармацевтическая практика. |
Классификация
- туберкулез костей и суставов;
- туберкулезный остит;
- туберкулезный синовит;
- туберкулезный спондилит;
- туберкулезный коксит;
- туберкулезный гонит;
- прочее кости и суставы;
- туберкулез мочевыделительной системы;
- туберкулез почек;
- туберкулез уретры;
- туберкулез мочеточника;
- туберкулез мочевого пузыря;
- туберкулез мочеполовых органов;
- туберкулезный эпидидимит, орхоэпидидимит и орхит;
- туберкулез предстательной железы, придатков, полового члена;
- туберкулез женских половых органов;
- туберкулезный сальпингит;
- туберкулез матки;
- туберкулез яичника;
- туберкулез наружных половых органов;
- туберкулез молочной железы;
- туберкулез периферических лимфатических узлов;
- туберкулез органов брюшной полости;
- туберкулез глаз.
- ограниченный – неосложненный маленький очаг в пределах одного сегмента костного скелета, лимфоузла, почечной паренхимы и глазного яблока;
- распространенный – поражение более одного сегмента костной ткани, нескольких групп лимфатических узлов, паренхимы почек с вовлечением мочевыводящих путей, маточных труб, яичников с наличием осложнений.
- активная;
- неактивная (затихания);
(остаточные изменения после перенесенного туберкулеза):
- деформация костей;
- посттуберкулезный артроз;
- анкилоз;
- контрактура;
- нестабильность позвоночного столба;
- корешковый синдром;
- парезы;
- параличи;
- нарушения функции тазовых органов;
- кальцинаты в лимфатических узлах;
- сморщивание почки;
- стриктура уретры и мочеточника;
- микроцистис;
- хроническая почечная недостаточность;
- бесплодие;
- спаечный процесс.
- абсцессы;
- свищи;
- неврологические нарушения;
- контрактура суставов;
- анкилоз суставов;
- деформация костно-суставной системы;
- асцит;
- перитонит;
- тотальное поражение яичка;
- выключение почек;
- амонорея;
- микроцистис, стриктура мочеточника и уретры;
- язва роговицы;
- катаракта;
- глаукома;
- отслойка сетчатки;
- эндофтальмит;
- атрофия зрительного нерва.
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
Диагностические критерии
Жалобы:
общие:
- общая слабость, потливость;
- боли в области пораженного участка;
- повышение температуры тела.
- слабость или отсутствие движения в нижних конечностях;
- укорочение и ограничение движений конечностей;
- наличие свища с серозно-гнойным отделяемым;
- наличие опухолевидного образования (холодного натечника);
- деформация скелета.
- увеличение периферических лимфоузлов;
- покраснение кожи и отек в области пораженного лимфоузла.
Физикальное обследование.
общий осмотр [1, 3, 4, 6, 7]:
- бледность кожных покровов;
- дефицит массы тела;
- вынужденное положение;
- поражения целостности кожных покровов;
- трофические изменения мягких тканей;
- функционирующие свищи;
- наличия увеличенных лимфоузлов с признаками воспаления;
- фликтены глаз, задние синехии;
- помутнения оптических сред глаз;
- крупные сальные преципитаты на эндотелии роговицы глаз в зоне Эрлиха;
- изолированные хориоретинальные очаги округлой или овальной формы с вкраплением пигмента на оболочках глаз;
- отек зрительного нерва;
- отслойка сетчатки;
- язвы, папулы, рубцовые изменения кожи;
- нарушения функций мочеполовой системы;
- нарушения функций спинного мозга (парезы, параплегия);
- деформация костей скелета с изменением и выбуханием мягкой ткани.
- уплотнение, деформация и болезненность в области пораженного сегмента скелета, органа и увеличение размера периферических лимфатических узлов.
Лабораторные исследования [1, 3, 4]:
- ОАК норма или снижение показателей красной крови (анемия): возможны незначительный лейкоцитоз, ускорение СОЭ, моноцитоз;
- Бактериоскопическое исследование мазка биологического материала - возможно обнаружение БК УД- В;
- выделение ДНК из биологического материала определяет наличие МБТ и чувствительность к рифампицину УД- В;
- бактериологическое исследование биологического материла (выделение чистой культуры) обнаруживается рост единичных и колоний МБТ.
Инструментальные исследования [1,3,4, 5]:
рентгенологическая картина:
- при КСТ определяются сужение суставной щели, участки деструкции с костными секвестрами, контактное поражение костей и увеличение тени мягкой ткани (за счет абсцесса);
- фистулография - определяются свищевые ходы и связь с пораженным участком;
- гистеросальпингография - определяются рубцовые изменения в полости матки маточных трубах различной степени выраженности;
- урография внутривенная - определяются одно и нескольких каверн с неровными контурами;
- при КСТ на КТ – определяются участки деструкции с костными секвестрами, в мягких тканях абсцессы с четкими контурами;
- при поражении почек на КТ - явления деструкции сосочка, полной окклюзии шейки чашечки (выключенная чашечка), деформации большинства чашечек или распространенной деструкции почечной паренхимы;
- при поражении органов брюшной полости на КТ определяются увеличение лимфоузлов забрюшинного пространства, межпетельные абсцессы, свободная жидкость в брюшной полости;
- при биомикроскопии - наличие фликтен, инфильтратов, крупных сальных преципитатов в зоне Эрлиха треугольной формы, задних синехий, помутнений оптических сред;
- при офтальмоскопии - хориоретинальные очаги с вкраплением пигмента овальной округлой формы, отек зрительного нерва, отслойка сетчатки.
Картина УЗИ:
- при КСТ определяются наличие натёчных абсцессов в забрюшинном пространстве;
- при туберкулезном лимфадените - определяются наличие увеличенных лимфатических узлов и жидкостного содержимого;
- при туберкулезе органов брюшной полости определяются свободная жидкость в брюшной полости, наличие образования в полости.
Консультации узких специалистов - по показаниям.

Диагностический алгоритм [1]:
Дифференциальный диагноз
Дифференциальный диагноз и обоснование дополнительных исследований
Таблица - 1. Дифференциальная диагностика туберкулезного спондилита
Мезаденит при туберкулезе. Клиника мезаденита при туберкулезе.
Иногда бронхоаденит сочетается с мезаденитом. В этих случаях он образуется в результате лимфогенного заноса микобактерии в лимфатические узлы брюшной полости. Такой путь продвижения инфекции следует признать вполне реальным, если учесть возможность ретроградного или обходного тока лимфы при высокой пластичности клапанного аппарата лимфатических сосудов, посредством которых сообщаются лимфатические узлы брюшной и грудной полостей.
Поражаются забрюшинные и брыжеечные узлы и при гематогенном рассеивании микобактерии в начальной фазе первичной туберкулезной инфекции и при бронхоадените. При секционном исследовании детей, умерших от первичного туберкулеза, в 15—65% одновременно с мезаденитом А. И. Юркина (1955) отмечала поражение бронхиальных и других групп лимфатических узлов. По прежним наблюдениям нашей клиники, у 27% взрослых, больных хронически текущим первичным туберкулезом различной локализации, отмечались признаки специфического процесса во внутрибрюшных лимфатических узлах (Ф. Л. Элинсон, 1946). При этом обычно наблюдался однородный характер морфологических изменений в бронхиальных и мезентериальных лимфатических узлах в виде милиарных бугорков, очагов свежего творожистого некроза или фиброзно-казеозных лимфом с элементами обызвествления. Реже отмечаются диссоциация тканевых реакций и различный исход патологического процесса в различных отделах лимфатического аппарата.
Клиническая картина мезаденита многообразна. Иногда он протекает скрыто или с нерезко выраженными симптомами интоксикации и без болей в животе. При этом обезвествленные лимфатические узлы обнаруживают случайно при рентгенологическом исследовании органов брюшной полости по поводу заболевания желудка, печени, почек или кишечника. Но большей частью туберкулезный мезаденит протекает с клиническими симптомами, которые связаны с поражением той или другой группы как висцеральных узлов, количество которых достигает 180—200, так и париетальных (абдомино-аортальных), число которых составляет около 30—50. Особенно ярко выражена картина болезни при массивном казеозе лимфатических узлов. При этом возникают не только перифокальные, но и специфические изменения в брюшине, клетчатке, сальнике, на серозной оболочке кишок. В процесс вовлекаются нервные узлы и сплетения, иногда кровеносные сосуды брюшной полости.
В таких случаях мезаденит протекает со значительной интоксикацией, лихорадкой, резкими болями в животе, метеоризмом, диспепсическими расстройствами, лейкоцитозом, лимфопенией, высокой РОЭ, снижением альбумино-глобулинового индекса. Боли носят разлитой характер или локализуются в подложечной, подвздошной, а чаще в околопупочной области. При этом может возникнуть подозрение на острый панкреатит, прободную или обострившуюся язву желудка или двенадцатиперстной кишки, холецистит, аппендицит. Боли имеют приступообразный характер и усиливаются после приема грубой, жирной и плохо перевариваемой пищи, при тяжелой физической нагрузке, во время менструаций, под влиянием нервных переживаний, интеркуррентных заболеваний.
Болевой симптом вызывается не только воспалительными изменениями в лимфатическом аппарате брюшной полости и сопутствующим перивисцеритом, но и дискинезией кишечника в результате поражения солнечного сплетения и других отделов нервной системы. Возникающие патологические нервнорефлекторные импульсы вызывают спазм или атонию кишечника, гиперсекрецию постоянного типа и повышение кислотности желудочного сока или, наоборот, ахилию. По мере ухудшения ассимиляторных процессов нарастают анемия и истощение организма.
При различных формах и фазах мезаденита неодинаковы степень сенсибилизации организма и характер туберкулиновой чувствительности. Часть больных, главным образом с относительно свежими формами процесса, реагирует на туберкулин не только кожной, но и очаговой и общей реакцией, сдвигами в гемограмме, РОЭ, составе белковых фракций сыворотки крови. При хронических формах мезаденита, особенно при глубоких нарушениях обмена веществ и истощении, наблюдаются гипергия или даже пассивная анергия.
При физическом исследовании больных и в прежние годы отмечались слабо выраженные объективные признаки мезаденита. В настоящее время, как правильно подчеркивают К. А. Харчева и С. П. Ермолаева (1975), они еще более скудные из-за меньшей выраженности анатомических изменений в лимфатических узлах. В этих случаях при пальпации иногда отмечаются болевые точки Штернберга, главным образом в правой подвздошной области несколько выше точки Мак-Бернея и слева на уровне II поясничного позвонка, отступя на 2—3 см от средней линии живота. В этих же участках реже удается прощупать неподвижные или малоподвижные лимфатические узлы. Иногда здесь пальпируют опухолевидные образования, которые представляют собой конгломераты спаянных между собой увеличенных брыжеечных узлов, сальника, брюшины и петель кишок. Однако у подавляющего большинства взрослых, особенно хорошо упитанных, трудно определить нерезко увеличенные брыжеечные лимфатические узлы.
У заболевающих в старшем возрасте такого рода изменения обнаруживаются значительно реже вследствие медленного обызвествления туберкулезных очагов. В этих случаях отсутствуют прямые рентгенологические признаки мезаденита. Менее надежны косвенные симптомы — смещение, неровность рельефа слизистой оболочки тонких кишок в месте расположения увеличенных брыжеечных и забрюшинных лимфатических узлов. Мало помогает обнаружению лимфатических узлов пневмоперитонеум. В последнее время большее значение придается результатам лапаротомии или лапароскопии с биопсией, а также лимфографии.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Туберкулез внутрибрюшных узлов. Частота туберкулеза внутрибрюшных лимфатических узлов
В клинике туберкулез внутрибрюшных лимфатических узлов часто проходит под видом хронического аппендицита, хронического гастрита, холецистита или под видом туберкулезной интоксикации, субфебрилитетов и т. д.
Трудность диагностики данного заболевания заключается в том, что при нем отсутствуют какие-либо патогномоничные симптомы. Однако, это ни в какой мере не говорит о бесперспективности диагностики. Постоянное внимание врача к этому заболеванию и умелое сопоставление суммарной симптоматики может дать возможность своевременно его диагностировать.
Как известно внутрибрюшные лимфатические узлы разделяются на внутрибрюшинные (мезентериальные) и забрюшенные. В последнюю группу по Д. А. Жданову входят парааортальные, паракавальные, околоселезеночные и околопеченочные лимфатические узлы.
Большинство туберкулезных заболеваний лимфатических узлов относится к локальным проявлениям первичной инфекции. При этом поражение лимфатических узлов является последовательным, а локализация его зависимой от путей заражения (Ф. Л. Энинсон). Учитывая важнейшее значение ингаляционного пути заражения, следует полагать, что начальный очаг туберкулезного воспаления преимущественно образуется в легком. По мнению ряда специалистов (М. Б. Ариэль, Д А. Жданов, Л. Д. Линденбратен) верхние забрюшинные узлы, в частности парааортальная группа, являются регионарными к нижним долям легких.
Отсюда вероятность поражения этих групп узлов наиболее велика и старый термин — туберкулезный мезоаденит следует считать устаревшим и неточным. А поскольку уточнить пораженную группу узлов при современных методах исследования не представляется возможным и, учитывая обилие анастомозов между различными группами узлов, следует говорить о туберкулезе внутрибрюшных лимфатических узлов без уточнения группы.
В. А. Равич-Щербо утверждает, что поражение лимфатических узлов, в частности бронхиальных, при первичном заражении туберкулезом предшествует поражению легких. Отсюда велика возможность изолированного поражения парааортальных узлов.
Вне зависимости от взглядов на место лимфатических узлов в ряду начальных проявлений первичного туберкулеза все исследователи приходят к выводу о том, что поражение лимфатических узлов наиболее значимо, продолжительно и определяет исход заболевания.
На протяжении 15 лет мы наблюдали в клинических и амбулаторных условиях 78 взрослых больных изолированным туберкулезом внутрибрюшных лимфатических узлов. В подавляющем большинстве случаев указанное заболевание встречается в молодом возрасте 18—25 лет. Несколько чаще оно встречается у женщин (2/3 наблюдений).
- Вернуться в оглавление раздела "Хирургия"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
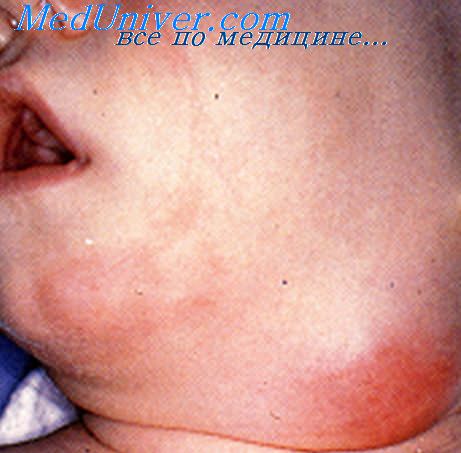
В общей структуре внелегочного туберкулеза у впервые выявленных больных эта локализация занимает одно из первых мест. Чаще туберкулезом поражаются шейные лимфатические узлы (75- 80%), реже - подмышечные (15-20%) и паховые (5%). Это объясняется не только тем, что микобактерии туберкулеза попадают в организм через рот и верхние дыхательные пути, для которых шейные лимфатические узлы являются регионарными, но и тем, что эти узлы создают мощный биологический фильтровальный коллектор, предназначенный для того, чтобы задерживать инфекцию и раковые клетки. В область шеи оттекает лимфа не только от органов головы и шеи, но и от верхних конечностей, а через грудной проток - и от органов грудной и брюшной полости, забрюшинного пространства и нижних конечностей. Таким образом, через область шеи полностью или частично проходит лимфа со всех областей тела. Очевидно, в процессе филогенеза создались такие анатомические условия, в которых лимфатические узлы шеи должны были выполнять функцию главного барьера: и первого, и последнего; первого - для органов головы и собственно шеи, последнего - для органов грудной и брюшной полости.
Этиология и патогенез. Возбудителем туберкулеза лимфатических узлов чаще всего является человеческий вид микобактерии туберкулеза, но в тех местах, где неблагополучная эпизоотическая ситуация по туберкулезу, значительное место занимают микобактерии бычьего вида. Заражение туберкулезом лимфатических узлов происходит лимфогематогенным путем.
Патологическая анатомия. Микобактерии туберкулеза, попадая в ткань лимфатического узла, вызывают в ней воспалительный процесс. Последовательное развитие трех компонентов воспаления (альтерация, экссудация и пролиферация) наблюдается и при туберкулезе, но только в первые дни после инфицирования макроорганизма. Затем начинается период борьбы паразита и хозяина. На ранних этапах заболевания изменения в лимфатическом узле неспецифичны и характеризуются диффузной лимфоидной гиперплазией. Вероятнее всего, речь идет лишь об антигенной стимуляции. На последующих этапах происходят лейкоцитарная и фибринозная экссудация, накопление эпителиоидных клеток, появляются гигантские клетки Пирогов а-Лангханса. Эпителиоидные клетки вместе с гигантскими образуют бугорки с полисадообразными структурами из лимфоцитов и очагами некроза в центре.
Казеозному некрозу может подвергнуться часть лимфатического узла или весь узел. В дальнейшем казеозные места кальцинируются либо нагнаиваются и в результате этого образуются свищи. В других случаях обнаруживают большое количество эпителиоидных клеток и клетки Пирогов а-Лангханса со слабой наклонностью к казеозному некрозу. Подобная картина может сохраняться долго, несмотря на большие размеры лимфатического узла. Постепенно туберкулезные бугорки подвергаются фибропластическому превращению и развивается склероз. Последовательность изменений в ткани лимфатического узла при туберкулезе положена в основу морфологической классификации, предложенной А. И. Абрикосовым, по которой выделены диффузная лимфоидная гиперплазия, милиарный туберкулез, казеозный туберкулез, крупноклеточный туберкулезный лимфаденит и индуративный туберкулезный лимфаденит. Согласно клинико-морфологической классификации, различают инфильтративную, казеозную и индуративную формы.
Клиническая картина. Клинические наблюдения показывают, что чаще всего туберкулез периферических лимфатических узлов протекает хронически и начинается с их увеличения в какой-либо одной группе или смежных группах. При таком течении обычно выражены явления специфической интоксикации, выражающиеся в повышении температуры тела, бледности кожных покровов, быстрой утомляемости, потливости, снижении аппетита. Многолетнее течение заболевания и стойкая интоксикация в большинстве случаев приводит к выраженным нарушениям деятельности сердечно-сосудистой и вегетативной нервной системы и белкового обмена. В начале заболевания лимфатические узлы увеличены до 0,5-1,5 см, мягкие, безболезненные при пальпации, не спаянные между собой и с окружающими тканями. Иногда же ткань лимфатического узла подвергается казеозному перерождению и гнойному расправлению, при этом в неспецифический воспалительный процесс вовлекается капсула лимфатического узла и формируется единый конгломерат, спаянный с кожей и окружающими тканями. В таких случаях при пальпации отмечаются болезненность и флюктуация. Кожа над конгломератом увеличенных лимфатических узлов гиперемируется и вскрывается, в результате чего формируется свищ, имеющий бледные отечные края.
По затихании процесса воспалительные изменения исчезают, свищи закрываются и на их месте формируются обезображивающие рубцы. Лимфатические узлы уменьшаются в размерах и вовлекаются в рубцы. Признаки туберкулезной интоксикации постепенно исчезают. Больные чувствуют себя практически здоровыми ДО нового обострения.
Для туберкулеза характерна сезонность обострений (весна и осень). Спровоцировать обострение могут переохлаждение, нервный стресс, интеркуррентные заболевания.
Диагностика, дифференциальная диагностика. При исследовании крови в период обострения выявляют лейкоцитоз с выраженным нейтрофильным сдвигом влево, моноцитоз, лимфоцитоз. У больных, у которых отмечается значительное распространение процесса, может наблюдаться лимфопения. СОЭ у большей половины больных увеличена, но, за редким исключением, не достигает высоких цифр.
При исследовании сыворотки крови обнаруживают нарушение белкового обмена (снижение уровня альбуминов и повышение глобулинов за счет «2- и у-фракций), увеличение содержания фибриногена и сиаловой кислоты, С-реактивный белок. Эти изменения наиболее выражены при казеозных лимфаденитах. Для установления диагноза проводят иммунологическое исследование, в частности реакцию непрямой гемагглюцинации, серологическое и радионуклидное исследования.
В диагностике туберкулеза широкое применение нашли туберкулиновые пробы. Наиболее распространенным методом туберкулинодиагностики является внутрикожная реакция Манту с 2 ТЕ. В сложных диагностических случаях применяют более чувствительную подкожную пробу Коха. Показатели крови и плазмы определяют до введения туберкулина и через 48 ч после него.
Также проводят системное рентгенологическое исследование (рентгенография мягких тканей в области увеличенных лимфатических узлов, грудной и брюшной полости), при котором выявляют кальцинированные лимфатические узлы. Для туберкулеза характерно обызвествление в центре лимфатического узла и сохранение необызвествленной капсулы. Большое значение в диагностике туберкулеза периферических лимфатических узлов имеют гистологическое, цитологическое и бактериологическое исследования патологического материала, полученного во время пункции лимфатического узла или после его удаления.
Для диагностики туберкулеза периферических лимфатических узлов важен детальный анамнез. Важно уточнить начальную картину заболевания, длительность процесса, наличие рецидивов, туберкулеза другой локализации, контакта больного с источником туберкулезной инфекции. Необходимо обратить внимание на локализацию увеличенных лимфатических узлов, их размеры, консистенцию, спаянность между собой и с окружающей подкожной жировой клетчаткой, распространенность. Для туберкулеза характерны полиморфизм лимфатических узлов по консистенции, образование из них конгломерата. Необходимо учитывать также результаты лабораторного и рентгенологического исследований, туберкулиновых проб. Наиболее точные данные дают биопсия лимфатического узла, гистологическое и бактериологическое исследования.
Туберкулез лимфатических узлов необходимо дифференцировать от их воспалительных заболеваний, гемобластозов и доброкачественных новообразований.
Особенностями неспецифического лимфаденита являются короткий инкубационный период, наличие в анамнезе недавно перенесенного простудного заболевания, ссадин, кариозных зубов, хронического тонзиллита. Неспецифический лимфаденит может быть острым и хроническим. При остром течении лимфатические узлы увеличиваются до 1,5-2 см в диаметре, иногда больше, резко болезненны при пальпации. Если в воспалительный процесс вовлечены несколько близлежащих узлов, то они спаиваются в конгломерат. В течение непродолжительного периода либо воспалительные изменения стихают, либо появляются гиперемия кожи, флюктуация и открывается свищ с гнойным отделяемым. Под действием консервативной терапии (антибиотики, перевязки) свищ быстро опорожняется и закрывается.
Читайте также:

