Туберкулезе органов дыхания з д шварцман
Обновлено: 26.04.2024
Что такое Туберкулез бронхов, трахеи, верхних дыхательных путей -
Различают три основные формы туберкулеза бронхов и трахеи: инфильтративная; язвенная; свищевая (лимфобронхиальные, бронхоплевральные свищи).
Что провоцирует / Причины Туберкулеза бронхов, трахеи, верхних дыхательных путей:
Патогенез (что происходит?) во время Туберкулеза бронхов, трахеи, верхних дыхательных путей:
Симптомы Туберкулеза бронхов, трахеи, верхних дыхательных путей:
Из осложнений следует отметить стенозы разной степени, грануляции, бронхолиты. Под влиянием лечения может наступить клиническое излечение без остаточных изменений и с остаточными изменениями в виде рубцов, фиброзных утолщений, стенозов и др.
Диагностика Туберкулеза бронхов, трахеи, верхних дыхательных путей:
Лечение Туберкулеза бронхов, трахеи, верхних дыхательных путей:
Лечение туберкулёза легких должно быть непрерывным и обязательно должно проводиться одновременно несколькими противотуберкулёзными препаратами. Каждое из 4-5 лекарств, которые больной принимает ежедневно в течение 6 месяцев, по-разному воздействует на палочки Коха, и только совместное их применение может достичь цели - окончательно ее уничтожить. Для качественного излечения одних противотуберкулёзных лекарств недостаточно. Больным также прописывают физиотерапию, дыхательнаую гимнастику и препараты, поднимающие иммунитет. Хирургическое лечение туберкулёза легких Большому числу больных с различными формами туберкулеза легких показано хирургическое вмешательство – удаление пораженной части легкого. Показания к резекции легкого при туберкулезе могут быть сведены в следующие группы: 1. Наличие открытых каверн - с выделением мокроты, содержащей бактерии, при неуспехе медикаментозного лечения в течение 3–6 мес, - угрожающие жизни кровотечения из каверн, - постоянное или повторное кровохарканье, - толстостенные полости, образовавшиеся из каверн, при которых рубцевание каверны невозможно, постоянно имеется угроза инфекции и рецидива, - реактивация процесса. 2. Наличие значительных остаточных очаговых процессов без бактерионосительства Противотуберкулезные средства не проникают в эти очаги через фиброзную ткань и не обеспечивают их стерилизацию. 3. Рубцовые стриктуры бронхов после туберкулезного поражения. 4. Наличие очагов инфекции, обусловленных атипичными кислотоустойчивыми палочками, поскольку у таких больных инфекция устойчива к медикаментозным средствам. 5. Осложнение очагового поражения эмпиемой плевры и коллапсом легкого . 6. Подозрение на развитие на фоне туберкулеза новообразования. Хирургическое лечение обычно бывает необходимо сочетать с интенсивной противотуберкулезной медикаментозной терапией. Неправильное лечение превращает легко излечимую форму болезни в трудно излечимый лекарственно-устойчивый туберкулёз. При отсутствии лечения смертность от активного туберкулёза доходит до 50% в течение одного-двух лет. В остальных 50% случаев нелеченый туберкулёз переходит в хроническую форму. Лечение туберкулёза является сложным делом, требующим много времени и терпения, а также комплексного подхода. Основой лечения туберкулёза сегодня является поликомпонентная противотуберкулёзная химиотерапия (J04 Противотуберкулёзные препараты). Трёхкомпонентная схема лечения На заре противотуберкулёзной химиотерапии была выработана и предложена трёхкомпонентная схема терапии первой линии: - стрептомицин - изониазид - пара-аминосалициловая кислота (ПАСК). Эта схема стала классической. Она царствовала во фтизиатрии долгие десятилетия и позволила спасти жизни огромного числа больных туберкулёзом. Четырёхкомпонентная схема лечения Одновременно в связи с повышением устойчивости выделяемых от больных штаммов микобактерий возникла необходимость усиления режимов противотуберкулёзной химиотерапии. В результате была выработана четырёхкомпонентная схема химиотерапии первой линии (DOTS - стратегия, используется при инфицировании достаточно чувствительными штаммами): - рифабутин или рифампицин - стрептомицин или канамицин - изониазид или фтивазид - пиразинамид либо этионамид Эта схема была разработана Карелом Стибло (Нидерланды) в 1980-х гг. На сегодняшний день система лечения т. н. препаратами первого ряда (включая изониазид, рифампицин, стрептомицин, пиразинамид и этамбутол) является общепринятой в 120 странах мира, включая развитые страны. В некоторых постсоветских странах (Россия, Украина) ряд специалистов считает данную схему недостаточно эффективной и существенно уступающей по уровню разработанной и внедрённой в СССР комплексной противотуберкулёзной стратегии, опирающейся на развитую сеть противотуберкулёзных диспансеров. Пятикомпонентная схема лечения Во многих центрах, специализирующихся на лечении туберкулёза, сегодня предпочитают применять ещё более мощную пятикомпонентную схему, добавляя к упомянутой выше четырёхкомпонентной схеме производное фторхинолона, например, ципрофлоксацин. Включение препаратов второго, третьего и выше поколения является основным при лечении лекарственноустойчивых форм туберкулёза. Режим лечения препаратами второго и выше поколения подразумевает как минимум 20 месяцев ежедневного приёма препаратов. Данный режим гораздо дороже, чем лечение препаратами первого ряда, и составляет эквивалент примерно в 25 000 долларов США на весь курс. Существенно ограничивающим моментом также является наличие огромного количества различного рода побочных эффектов от применения препаратов второго и выше поколения. Если, несмотря на 4-5-компонентный режим химиотерапии, микобактерии всё же развивают устойчивость к одному или нескольким применяемым химиопрепаратам, то применяют химиопрепараты второй линии: циклосерин, капреомицин и др. Кроме химиотерапии, большое внимание должно уделяться интенсивному, качественному и разнообразному питанию больных туберкулёзом, набору массы тела при пониженной массе, коррекции гиповитаминозов, анемии, лейкопении (стимуляции эритро- и лейкопоэза). Больные туберкулёзом, страдающие алкоголизмом или наркотической зависимостью, должны пройти детоксикацию до начала противотуберкулёзной химиотерапии. Больным туберкулёзом, получающим иммуносупрессивные препараты по каким-либо показаниям, стараются снизить их дозы или совсем отменить их, уменьшить степень иммуносупрессии, если это позволяет клиническая ситуация по заболеванию, потребовавшему иммуносупрессивной терапии. Больным ВИЧ-инфекцией и туберкулёзом показана специфическая анти-ВИЧ терапия параллельно с противотуберкулёзной. Глюкокортикоиды в лечении туберкулёза применяют очень ограниченно в связи с их сильным иммуносупрессивным действием. Основными показаниями к назначению глюкокортикоидов являются сильное, острое воспаление, выраженная интоксикация и др. При этом глюкокортикоиды назначают на достаточно короткий срок, в минимальных дозах и только на фоне мощной (5-компонентной) химиотерапии. Очень важную роль в лечении туберкулёза играет также санаторно-курортное лечение. Давно известно, что микобактерии туберкулёза не любят хорошей оксигенации и предпочитают селиться в сравнительно плохо оксигенируемых верхушечных сегментах долей лёгких. Улучшение оксигенации лёгких, наблюдаемое при интенсификации дыхания в разрежённом воздухе горных курортов, способствует торможению роста и размножения микобактерий. С той же целью (создания состояния гипероксигенации в местах скопления микобактерий) иногда применяют гипербарическую оксигенацию и др. Сохраняют своё значение и хирургические методы лечения туберкулёза: в запущенных случаях может оказаться полезным наложение искусственного пневмоторакса, удаление поражённого лёгкого или его доли, дренирование каверны, эмпиемы плевры и др. Однако безусловным и важнейшим действенным средством является химиотерапия - терапия противотуберкулёзными препаратами, гарантирующими бактериостатический, бактериолитический эффекты, без которых невозможно достижение излечения от туберкулёза. Дополнительные методы лечения В начале XXI века в России был разработан и вошёл в практику новый способ лечения, применяемый совместно с химиотерапией, - клапанная бронхоблокация. Этот метод эффективен в целом ряде случаев осложнённого туберкулеза, в том числе: множественная лекарственная устойчивость, кровотечение и др. Метод бронхоблокации особенно эффективен в случаях, когда каверна имеет толстые стенки, не уменьшается в процессе лечения или динамика уменьшения недостаточна. Ранее в таких случаях единственным вариантом лечения была операция на лёгком. С появлением метода бронхоблокации стало возможным полное излечение таких каверн с менее травматичным для пациента медицинским вмешательством. Метод клапанной бронхоблокации не получил пока широкого распространения в связи с достаточно сложной техникой выполнения и необходимостью специализированного оборудования и материалов. Кроме того, использование метода значительно повышает частоту гнойно-септических осложнений и не во всех случаях приводит к эффективной остановке кровотечения. Данный метод явлется вспомогательным, так как он не может полноценно заменить хирургическое лечение и неэффективен при отсутствии химиотерапии.
Профилактика Туберкулеза бронхов, трахеи, верхних дыхательных путей:
Туберкулез относится к числу так называемых социальных болезней, возникновение которых связано с условиями жизни населения. Причинами эпидемиологического неблагополучия по туберкулезу в нашей стране являются ухудшение социально-экономических условий, снижение жизненного уровня населения, рост числа лиц без определенного места жительства и занятий, активизация миграционных процессов. Мужчины во всех регионах болеют туберкулезом в 3.2 раза чаще женщин, при этом темпы роста заболеваемости у мужчин в 2.5 раза выше, чем женщин. Наиболее пораженными являются лица в возрасте 20 - 29 и 30 - 39 лет. Заболеваемость контингентов, отбывающих наказание в учреждениях исполнения наказания системы МВД России, в 42 раза превышает среднероссийский показатель. В целях профилактики необходимо проведение следующих мероприятий: - проведение профилактических и противоэпидемических мероприятий адекватных сложившейся крайне неблагополучной эпидемиологической ситуации по туберкулезу. - раннее выявление больных и выделение средств на лекарственное обеспечение. Это мероприятие сможет также уменьшить заболеваемость людей, вступающих в контакт в очагах с больными. - проведение обязательных предварительных и периодических осмотров при поступлении на работу в животноводческие хозяйства, неблагополучных по заболеванию туберкулезом крупного рогатого скота. - увеличение выделяемой изолированной жилой площади больным, страдающим активным туберкулезом и проживающим в многонаселенных квартирах и общежитиях. - своевременнее проведение (до 30 дней жизни) первичной вакцинации новорожденным детям.
К каким докторам следует обращаться если у Вас Туберкулез бронхов, трахеи, верхних дыхательных путей:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Туберкулеза бронхов, трахеи, верхних дыхательных путей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Цирротический туберкулез легких – это финальная стадия туберкулезного процесса, для которой типично преобладанием пневмоцирроза над специфическим поражением легочной ткани. Цирротическая трансформация легкого сопровождается одышкой, кашлем с мокротой, кровохарканьем, дыхательной и сердечной недостаточностью. Цирротический туберкулез легких диагностируется с учетом рентгеносемиотики, функциональных данных, результатов лабораторного и бронхологического обследования. В зависимости от фазы течения цирротического туберкулеза легких назначается антибиотикотерапия, специфическая химиотерапия, коррекция легочно-сердечной недостаточности. При ограниченном пневмоциррозе производится хирургическое вмешательство.
МКБ-10
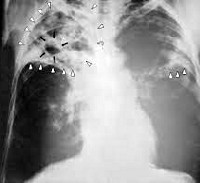
Общие сведения
Цирротический туберкулез легких – морфологический вариант течения туберкулезной инфекции, который характеризуют грубые рубцовые изменения в легочной паренхиме и плевре, сочетающиеся с минимальной активностью специфического воспаления. Развивается в исходе других форм туберкулеза органов дыхания; по наблюдениям разных авторов, встречается с частотой 0,1-8%.
Для формирования цирротического туберкулеза легких требуется длительный срок, исчисляемый годами. При данной форме туберкулезного процесса морфологическая перестройка легочной ткани является необратимой, а в запущенных случаях возможен летальный исход. Пациенты с цирротическим туберкулезом легких подлежат коллегиальному наблюдению со стороны специалистов в области фтизиатрии и пульмонологии.

Причины
Цирротический туберкулез легких обычно служит исходом других вторичных форм туберкулеза и редко возникает при первичном процессе. В большинстве наблюдений грубые цирротические изменения паренхимы формируются на фоне инфильтративного, фиброзно-кавернозного, диссеминированного туберкулеза легких или плеврита туберкулезной этиологии.
Цирротический туберкулез легких чаще диагностируется у пожилых пациентов, поскольку перестройка легочной ткани с возрастом протекает активнее. У детей пусковым фактором для развития пневмоцирроза становится своевременно нераспознанный первичный туберкулез, осложнившийся ателектазом легкого. С учетом площади поражения различают ограниченный (сегментарный, долевой) и диффузный; одно- и двухсторонний цирротический туберкулез легких.
Патогенез
При инфильтративном туберкулезе легких патоморфологической основой для разрастания соединительной ткани становится воспалительный инфильтрат, в котором происходит выпадение фибрина, коллагенизация альвеолярных мембран, фиброзирование участков ателектаза. При фиброзно-кавернозном туберкулезе грубая фиброзная трансформация затрагивает стенки каверны и перикавитарную зону. При инволюции диссеминированного туберкулеза происходит соединительнотканная трансформация патологических очагов; цирротический процесс носит, как правило, диффузный двухсторонний характер. Во всех этих случаях формируется так называемый пневмогенный цирроз легкого.
У пациентов, перенесших туберкулезный плеврит, лечение с помощью искусственного пневмоторакса или хирургической торакопластики, развивается плеврогенный цирроз: при этом соединительная ткань прорастает в легочную паренхиму из утолщенной плевры. Цирротическим туберкулезом легких может осложняться туберкулез ВГЛУ, первичный туберкулезный комплекс, туберкулез бронхов. При этих формах пневмофиброз развивается в результате обтурации бронха в ателектатическом участке (чаще в язычковых сегментах левого легкого, верхней или средней доле правого легкого). Такой механизм патогенеза носит название бронхогенного цирроза.
Замещение значительных участков паренхимы соединительной тканью, деформация бронхов, облитерация сосудов, ограничение подвижности легких вследствие плевральных шварт и эмфиземы приводит к недостаточности газообмена и кровообращения, формированию легочного сердца. На фоне рубцовой ткани определяются осумкованные очаги казеоза, а также участки продуктивного воспаления. При бронхогенном варианте циррозе специфическое воспаление обычно локализовано в лимфоузлах и бронхах.
Симптомы
Цирротический туберкулез легких протекает волнообразно, с периодами обострения неспецифического и туберкулезного воспаления. Тяжесть проявлений зависит от обширности и локализации цирротических изменений в легких. При сегментарном или верхнедолевом циррозе симптоматика обычно маловыраженная. Вне обострения имеет место незначительная одышка и периодически возникающий сухой кашель. Даже в случае активизации неспецифической бактериальной флоры, ввиду хорошего бронхиального дренажа, выраженная клиническая картина обычно не развивается.
Иное течение свойственно цирротическому туберкулезу легких с нижнедолевой локализацией или значительной площадью поражения. При нижнедолевом циррозе развивается клиника гнойного бронхита – беспокоит кашель с гнойной мокротой, нередко одышка астмоидного типа, периодически повторяется кровохарканье. Температура тела поднимается до 38°С и выше, возникает интоксикационный синдром, появляется множество влажных хрипов. В фазу обострения туберкулезного процесса присоединяются бацилловыдение и симптомы туберкулезной интоксикации. При тотальном одностороннем или двустороннем цирротическом туберкулезе легких на первый план выступает одышка, тахикардия, цианоз.
Осложнения
Гипертензия в малом круге кровообращения обусловливает возникновение легочных кровотечений. Аспирация крови может сопровождаться развитием аспирационной пневмонии. Постепенно усиливаются явления сердечной недостаточности: возникают периферические отеки, гепатомегалия, асцит. При длительной гнойной интоксикации развивается висцеральный амилоидоз, ХПН. Причинами смерти пациентов с цирротическим туберкулезом легких становятся массивные кровотечения, сердечно-легочная недостаточность и амилоидоз.
Диагностика
Комплекс диагностических мероприятий осуществляется пульмонологом или фтизиатром. При осмотре больных привлекает внимание деформация грудной клетки (ее уплощение, скошенность ребер, сужение межреберий, эмфизематозное расширение нижних отделов). При перкуссии над областью пневмоцирроза определяется укорочение легочного звука. Дыхание жесткое, иногда бронхиальное, постоянно выслушиваются сухие и влажные хрипы. Основную диагностическую информацию о специфике заболевания дают:
- Рентгенография легких. На рентгенограммах обнаруживается затемнение пораженной доли или сегментов, патологически измененный участок легкого уменьшен в размерах. На фоне затемнения могут выделяться более светлые участки (бронхоэктазы, каверны). Плевра утолщена, тень средостения смещена в сторону поражения. Особенно четко описанные изменения видны на томограммах. Ранее для выявления изменений со стороны бронхов в зоне цирроза широко использовалась бронхография, однако в настоящее время ее успешно заменяет КТ легких.
- Методы обнаружение возбудителя. МБТ в мокроте выявляются непостоянно, чаще при обострениях туберкулезного процесса. При бакпосеве мокроты, главным образом, выделяют неспецифическую микрофлору, указывающую на активность воспалительного процесса. Подтвердить тубинфицированность можно с помощью ИФА крови: интерферонового и Т-спот тестов. Проба Манту в диагностике цирротического туберкулеза не играет ведущей роли.
- Дополнительные инструментальные методы. Бронхоскопия при помогает обнаружить поствоспалительные рубцовые стенозы бронхов, гнойный эндобронхит. При проведении спирометрии определяется резкое снижение дыхательных объемов, главным образом, ЖЁЛ.
Цирротический туберкулез легких дифференцируют с ХНЗЛ, саркоидозом легких, пневмокониозами, фиброзирующим альвеолитом.
Лечение цирротического туберкулеза
Терапевтическая тактика одновременно преследует несколько целей: купирование неспецифического воспаления, подавление активности специфического процесса, коррекцию легочно-сердечной недостаточности.
При обострении неспецифической микробной инфекции проводятся курсы антибиотикотерапии, санационные бронхоскопии. С целью улучшения бронхиальной проходимости назначаются бронхолитики, отхаркивающие средства, ингаляции. Вопрос о выборе схемы туберкулостатической терапии решается в индивидуальном порядке. Для уменьшения симптомов хронического легочного сердца используется оксигенотерапия, назначаются антиоксиданты, антиагреганты, возодилататоры. Наличие ограниченного одностороннего цирроза легкого является показанием к проведению резекции легкого (сегментэктомии, лобэктомии).
Прогноз и профилактика
Хирургическое лечение позволяет предупредить прогрессирование цирроза и возникновение осложнений (легочных кровотечений, сердечно-легочной недостаточности, амилоидоза). Переход цирротического туберкулеза в стадию осложнений делает прогноз неблагоприятным. Осложненное течение становится причиной смерти, по меньшей мере, 3% больных. Профилактика цирротического туберкулеза легких сводится к своевременному лечению более ранних его форм.
Ключевые слова: лечение туберкулеза легких, множественная лекарственная устойчивость, широкая лекарственная устойчивость, безопасность лекарственной помощи.
Clinical effectiveness of new drugs in the treatment of pulmonary tuberculosis with multi-drug-resistant and extensively-drug-resistant pathogen
Kildyusheva E.I. 1 , Egorov E.A. 1 , Skornyakov S.N. 1 , Medvinsky I.D. 1 , Zaletaeva G.E. 1 , Podgaeva V.A. 2 , Lugovkina T.K. 2 , Okhtyarkina V.V. 2 , Kravchenko M.A. 1 , Fadina O.V. 1 , Schipunov S.V. 1 , Guschin A.C. 3
Key words: treatment of pulmonary tuberculosis, multiple drug resistance, extensively- drug resistance, drug safety.
For citation: Kildyusheva E.I., Egorov E.A., Skornyakov S.N. et al. Clinical effectiveness of new drugs in the treatment of pulmonary tuberculosis with multi-drug-resistant and extensively-drug-resistant pathogen // RMJ. 2017. № 18. P. 1288–1295.
В статье представлена клиническая результативность новых лекарственных препаратов в схемах лечения туберкулеза с множественной и широкой лекарственной устойчивостью возбудителя
Прозрачность исследования. Авторы не получали грантов, вознаграждений или спонсорской помощи при подготовке данной статьи. Авторы несут полную ответственность за предоставление окончательной версии рукописи в печать.
Декларация о финансовых и других взаимоотношениях. Все авторы принимали участие в разработке концепции, дизайна работы и написании
рукописи. Окончательная версия рукописи одобрена всеми авторами.
Актуальность
На фоне стабилизации заболеваемости туберкулезом в России в последнее десятилетие происходит изменение структуры лекарственной чувствительности микобактерии туберкулеза (МБТ). На первый план вышла проблема лекарственно-устойчивого туберкулеза, особенно с множественной лекарственной устойчивостью (МЛУ) и широкой лекарственной устойчивостью (ШЛУ) возбудителя. Так, в 2013 г. в Российской Федерации среди впервые выявленных бациллярных больных туберкулезом органов дыхания доля пациентов, выделяющих МБТ с МЛУ к противотуберкулезным препаратам (ПТП), составила 17,3%, а среди всех больных туберкулезом различной локализации с бактериовыделением – 40,0% [1]. В 2015 г. отмечено увеличение доли впервые выявленных больных с МЛУ-туберкулезом до 23,0%, а среди всех больных туберкулезом с бактериовыделением – до 47,5%. В Уральском Федеральном округе эти цифры составили 24,1 и 50,2% соответственно [2]. Доля пациентов с выделением МБТ с ШЛУ возбудителя среди всех случаев бактериовыделения в России составляет в настоящее время более 10% [1].
Лечение больных туберкулезом с МЛУ/ШЛУ возбудителя проводится в России в соответствии с Федеральными клиническими рекомендациями по диагностике и лечению туберкулеза органов дыхания с множественной и широкой лекарственной устойчивостью возбудителя, утвержденными приказом Минздрава России от 29.12.2014 № 951 [3, 4].
При лечении этой категории больных у врача существенно ограничены возможности формирования эффективных режимов химиотерапии. Это связано не только с плохой переносимостью противотуберкулезных препаратов, наличием сопутствующей патологии, но и с лекарственной устойчивостью к имеющимся в распоряжении клинической практики ПТП [5, 6]. В связи с этим изучение клинической результативности и эффективности новых лекарственных препаратов для лечения туберкулеза имеет большое практическое значение [7].
Цель исследования: оценка клинической результативности и безопасности включения в схемы противотуберкулезной химиотерапии новых комбинаций ПТП при лечении легочного туберкулеза с МЛУ/ШЛУ возбудителя.
Материал и методы
Результаты исследования
Изопаск
Перхлозон ®
Бедаквилин
Полностью 24-недельный курс завершили 110 (98,2%) человек основной группы и 107 (97,2%) – контрольной группы (t=0,3448, p>0,05). Причиной прекращения терапии у 2–х пациентов основной группы послужили НЯ III степени. Отмечалось удлинение интервала QT до 520 мс к 2-му месяцу терапии, связанное с приемом Бедаквилина, расцененное как серьезная угроза жизни, Бедаквилин был отменен. Через 2 нед. после отмены препарата интервал QT нормализовался. У 3-х пациентов группы сравнения причиной прекращения терапии явилось нарушение протокола.
Другие НЯ I и II степени выраженности (слабой и умеренной степени по CTCAE) были отмечены у 64 (57,4%) пациентов основной группы и у 69 (62,7%) – контрольной группы (p>0,05). Среди НЯ преобладали гастроинтестинальные – 44,4%, нейротоксические – 23,8%, гепатотоксические – 19,0%, артралгические – 7,9%, аллергические – 4,8%. Все они были слабой или умеренной степени выраженности по CTCAE и не связаны с исследуемым препаратом.
Бактериовыделение, подтвержденное методом посева, прекратилось в основной группе у 59,8%, в контрольной – у 36,6% пациентов (t=1,9733, p<0,05), закрытие полости деструкции отмечено соответственно у 23,9% и 15,4% (t=1,1184, p>0,05), прогрессирование процесса – у 15,2% и 28,2% (t=1,9883, p <0,05).
Хиксозид
Выводы :
Туберкулез слизистых, в частности трахеобронхиального дерева, встречается у 10–50% пациентов с туберкулезом органов дыхания. Поражение бронхов чаще является осложнением легочных форм туберкулеза, но в ряде случаев регистрируется как самостоятельная, изолированная форма туберкулеза. В зависимости от морфологических изменений выделяют инфильтративную, язвенную и свищевую формы туберкулеза бронхов. При этом патологические изменения могут захватывать все слои стенки бронха, включая мышечную пластинку и хрящ. Клиническая картина неспецифична, часто скрывается под маской других заболеваний, особенно у курильщиков. Необходимость ранней и своевременной диагностики туберкулеза бронхов обусловлена эпидемиологической опасностью и возможностью благополучного исхода заболевания. У части больных диагноз устанавливается поздно, при развитии различных осложнений. Рентгенография легких при изолированном туберкулезе бронхов, не осложненном бронхостенозом и бронхогенным обсеменением, не выявляет изменений. Основным методом диагностики туберкулеза трахеи и бронхов признана фибробронхоскопия, которая позволяет визуализировать поражение слизистой. Интерес представленного клинического наблюдения заключается в том, что у пациента 62 лет диагностирована свищевая форма туберкулеза бронхов как осложнение реактивации туберкулеза внутригрудных лимфатических узлов. Известно, что данная форма туберкулеза встречается у лиц детского и молодого возраста, а у лиц старшего и пожилого возраста часто остается нераспознанной.

1. Нечаева О.Б. Эпидемическая ситуация по туберкулезу в России // Туберкулез и болезни легких. 2018. Т. 96. № 8. С. 15-24.
2. Серов О.А., Колпакова Т.А., Краснов В.А. Значение диагностики локальных изменений бронхиального дерева в комплексном обследовании больных туберкулезом легких // Бюллетень Сибирской медицины. 2013. Т. 12. № 1. С. 136-138.
4. Штейнер М.Л., Биктагиров Ю.И., Жестков А.В., Корымасов Е.А., Кривощеков Е.П. Случай деструкции правого главного бронха туберкулезной этиологии на фоне ВИЧ-инфекции // Трудный пациент. 2017. Т. 15. № 10-11. С. 37-39.
5. Костина З.И., Балашова Н.М., Кольникова О.В., Кочорова М.Н., Браженко Н.А., Браженко О.Н. Значение туберкулеза крупных бронхов в диагностике и лечении ограниченных форм туберкулеза легких // Проблемы туберкулеза. 2003. № 9. С. 14-18.
6. Агеева Т.С., Волкова Л.И., Мишустина Е.Л., Мишустин С.П. Туберкулез бронхов в общеврачебной практике // Фундаментальные исследования. 2014. № 10-7. С. 1265-1268.
7. Луганская Н.В. Эндоскопическая диагностика туберкулеза бронхов // Медицина и экология. 2010. № 2. С. 171-173.
8. Idress F., Kamal S. Endobronchial tuberculosis presented as multiple endobronchial vesicular lesions. Internat. J. of Mycobacteriology. 2015. V. 4. P. 154-157.
9. Жингель И.П. Туберкулез бронхов – проблемы патогенеза и дифференциальной диагностики // Леч. врач. 2000. № 3. С. 81-84.
В последнее время отмечается тенденция уменьшения заболеваемости туберкулезом среди пациентов разных возрастов [1]. Однако распространенность туберкулеза остается еще высокой и требует сохранения настороженности в отношении этого заболевания со стороны врачей общей практики, терапевтов, пульмонологов, особенно при обследовании людей пожилого возраста,
Туберкулез трахеобронхиального дерева встречается у 10–50% пациентов с туберкулезом легких [2, 3]. Как правило, поражение бронхов является осложнением легочных форм туберкулеза, а также туберкулеза внутригрудных лимфатических узлов, что чаще диагностируется у детей, подростков и лиц молодого возраста. У людей старшего возраста туберкулез внутригрудных лимфатических узлов, осложненный туберкулезом бронхов, выявляется редко. В ряде случаев туберкулез бронхов регистрируется как самостоятельная, изолированная форма туберкулеза.
В настоящее время туберкулез бронхов чаще наблюдается у больных ВИЧ-инфекцией как осложнение туберкулеза внутригрудных лимфатических узлов [4]. У 10–20% иммунокомпетентных пациентов из-за неспецифических проявлений заболевания, постепенного начала, малосимптомного течения и отсутствия изменений при рентгенографии грудной клетки диагноз устанавливается поздно, при развитии осложнений. На рентгенограммах органов грудной клетки появляются участки поражения легочной ткани в виде бронхогенной диссеминации, участки гипо- и гипервентиляции, что вызывает определенные дифференциально-диагностические трудности. Осложнения в виде развития стенозов бронха у лиц старшего возраста нередко трактуются как опухоли бронха.
Ведущая роль в патогенезе туберкулеза бронхов у лиц пожилого и старческого возраста принадлежит обострению старого туберкулезного процесса во внутригрудных лимфатических узлах (ВГЛУ). В пожилом возрасте в результате неблагоприятных возрастных факторов (таких как морфофункциональная перестройка дыхательной системы, сосудов, снижение иммунологической реактивности организма, нарушение обмена белков, жиров, углеводов, минералов и др.), а также сопутствующих заболеваний, психотравмы может возникнуть реактивация процесса в давно неактивных остаточных очагах после перенесенного в прошлом первичного туберкулезного комплекса или туберкулеза ВГЛУ. Эта форма морфологически характеризуется различной степенью увеличения ВГЛУ, в которых наряду с участками уплотнения и кальцификации определяются очаги свежего казеозного некроза. При этом у лиц пожилого возраста, в отличие от детей, не отмечается значительного увеличения лимфатических узлов. В связи с этим заболевание долго остается нераспознанным. С развитием осложнений, вовлечением в воспаление стенки бронха процесс принимает волнообразное течение с периодами обострения и затихания и длительное время может трактоваться как проявление хронического бронхита, особенно у курильщиков.
По данным З.И. Костиной [5], диагностика туберкулеза бронхов учащается при неблагоприятной эпидемической обстановке по туберкулезу и его выявление у больных туберкулезом почти в 2 раза реже диагностируется во время благополучия и стабилизации заболеваемости.
При выполнении фибробронхоскопического исследования у 7–12,2% больных туберкулезом органов дыхания диагностируется неспецифический эндобронхит, который существенно затрудняет выявление туберкулеза бронхов, утяжеляет клиническое течение заболевания и может стимулировать активность специфического процесса в легких и внутригрудных лимфатических узлах. Поэтому при наличии неспецифического воспаления целесообразно проводить повторную диагностическую ФБС после санации бронхиального дерева и лечения эндобронхита неспецифическими антибактериальными препаратами системного и местного действия [5].
Туберкулез трахеи и бронхов, клиническая форма туберкулеза органов дыхания наиболее часто являются осложнениями легочных форм туберкулеза [2]. В то же время в 5,7–15,8% случаев туберкулез бронхов является единственным проявлением туберкулеза органов дыхания [6–8]. По данным И.П. Жингель, крайне редко, менее чем в 1% случаев, удается выявить туберкулез слизистой оболочки бронхов в ранней и неосложненной фазе. Около 90% пациентов с туберкулезом бронхов имеют определенную степень стеноза трахеи и/или бронхов [9]. Основным методом диагностики туберкулеза трахеи и бронхов признана фибробронхоскопия (ФБС), которая позволяет визуализировать поражение слизистой: отек и гиперемию слизистой, инфильтрат, покрытый толстым слоем белого налета, инфильтрат с беловатыми бугорками, язву с неровным дном и толстыми краями, гиперпластическую форму с внутрипросветными массами, фистулу с грануляциями и казеозными массами [3, 6, 9]. Однако эндоскопическая картина все же не является строго специфичной, позволяющей поставить диагноз только по внешнему виду. При ФБС необходимо получить диагностический материал для микробиологического и гистологического исследований.
Микобактерии попадают в слизистую бронха экзогенным (аэрогенным) путем, через зараженную мокроту при деструктивных формах туберкулеза легких, при гематогенном или лимфогенном распространении из очагов различной локализации, при прямом переходе воспаления с паренхиматозного процесса, а также при распространении специфического воспаления на стенку бронха с лимфатического узла. В зависимости от морфологических изменений выделяют инфильтративную, язвенную и свищевую формы туберкулеза бронхов, при этом патологические изменения могут захватывать все слои стенки бронха, включая мышечную пластинку и хрящ. При инфильтративной форме в стенке бронха на ограниченном участке возникает гиперемия, образуется клеточная инфильтрация (в основном из лимфоцитов), затем под эпителием формируются типичные сливающиеся туберкулезные бугорки, которые образуют нерезко очерченный инфильтрат. При казеозном некрозе и распаде инфильтрата на покрывающей его слизистой оболочке образуется язва, развивается язвенный туберкулез бронха. Разрастания грануляционной ткани в просвет бронха вызывают воспалительный стеноз и симулируют опухоль. При свищевой форме в стенке бронха формируется фистула из подлежащего лимфатического узла. На поздних стадиях развиваются фиброзная деформация и стеноз бронхов, частота которого может достигать 68% в первые 4–6 месяцев и далее возрастает с хронизацией заболевания.
Сложность ранней диагностики туберкулеза бронхов обусловлена особенностями клинического течения заболевания. Нередко специфическое поражение бронхов протекает бессимптомно или симптоматика не отличается от затяжного или рецидивирующего неспецифического бронхита, пневмонии или бронхиальной астмы [4]. Симптомы интоксикации, такие как повышение температуры, слабость, снижение массы тела, которые вынуждают пациента обратиться к врачу, выражены слабо, нередко отсутствуют в связи с малым объемом поражения. Основная жалоба у больных – кашель разной степени выраженности – маскируется имеющимися у больного хроническими заболеваниями. Более яркие симптомы, такие как боль в грудной клетке, одышка, кровохарканье, отмечаются при длительном течении заболевания и появлении осложнений.
Рентгенография легких при изолированном туберкулезе бронхов, не осложненном бронхостенозом и бронхогенным обсеменением, не выявляет изменений.
Цель исследования – описание клинического случая свищевой формы туберкулеза бронха у мужчины 62 лет с неизмененным иммунным статусом как результата реактивации туберкулеза внутригрудных лимфатических узлов. Пациент неоднократно обращался в общую лечебную сеть, но не был обследован на туберкулез, так как его туберкулезный анамнез был благополучным. Однако при углубленном обследовании в легочной ткани и лимфатических узлах грудной полости выявлены кальцинаты, свидетельствующие о перенесенном в детстве туберкулезе. Обнаружение в мокроте МБТ и последующее выполнение фибробронхоскопии позволили диагностировать свищевую форму туберкулеза бронха. Таким образом, следует еще раз обратить внимание врачей разных специальностей на то, что настороженность в плане поиска туберкулеза необходима и в отношении социально адаптированных пациентов с сохранным иммунным статусом, а ранняя и своевременная диагностика специфического процесса приводит к успешному лечению и выздоровлению без выраженных остаточных посттуберкулезных изменений.
Несмотря на положительную тенденцию заболеваемости туберкулезом, достигнутую в последние годы, неблагоприятная эпидемическая ситуация в настоящее время вносит коррективы в плановые скрининговые обследования населения. Пациентам с признаками вирусной инфекции чаще выполняют МСКТ ОГП, однако исследование мокроты на МБТ не делают.
Приводим клиническое наблюдение. Мужчина, 62 лет, военный пенсионер. В настоящее время продолжает работать. Обратился к пульмонологу с жалобами на кашель со скудной мокротой, першение в горле. Туберкулезом ранее не болел, контакты с больными туберкулезом не установлены. Считал себя здоровым человеком, занимался спортом. Профессиональных вредностей не имел. В подростковом возрасте однократно болел пневмонией. Наследственность по заболеваниям легких не отягощена. Пациент курил в течение 50 лет. Появление кашля стал отмечать в течение последних 1,5 лет. Регулярно проходил ежегодные скрининговые ФЛГ обследования. В течение последнего года ухаживал за тяжелобольной женой, испытывал сильный стресс. На усиление кашля обратил внимание 2 месяца назад. Неоднократно обращался ко врачу. Лечение симптоматическими средствами не дало эффекта. По совету врача бросил курить, однако кашель сохранялся.
При осмотре общее состояние удовлетворительное, кожные покровы обычного цвета и влажности. Пульс 57 ударов в минуту, тоны сердца ясные, ритмичные. ЧД 16 в минуту. Сатурация О2 94–95%. Грудная клетка правильной формы. При перкуссии определяется звук с коробочным оттенком. Дыхание везикулярное, ослабленное, единичные свистящие хрипы на форсированном выдохе в межлопаточном пространстве.
Читайте также:

