Туберкулезный неврит зрительного нерва
Обновлено: 25.04.2024
Для цитирования: Ченцова О.Б., Белова Т.В. Клинические варианты туберкулеза глаза и орбиты. РМЖ. Клиническая офтальмология. 2006;7(4):165.
Clinical variants of a tuberculosis of an eye and orbit
O.B. Chentsova, T.V. Belova
The Moscow Regional Scientific Research Clinical Institute of Vladimirskij M.F.
Last years in many regions of the Russian Federation there is a progressive increase in cases of disease by a tuberculosis.
Purpose: studying of clinical variants of tubercular defeat of an eye and an orbit with the analysis of efficiency of diagnostics and the lead treatment.
Materials: Under our supervision there were two patients with a tuberculosis of an eye and an orbit.
At the first patient tubercular гранулематозный склерит has resulted гематогенного from distribution of specific process through the uveal tract. Possibly, tubercular center as a result гематогенной диссеминации was formed in a zone ciliary body, that complicated its revealing. Process has become complicated necrosis of conjunctiva and sclera with development panuveitis and loss of visual functions. Specific treatment was not effective enough and adequate, that has led to a lethal outcome.
At the second patient took place tubercular periostitis of the left orbit, developed on a background of tuberculosis of additional bosoms of a nose. Distribution of an infection contact has by led to specific defeat of soft fabrics of an orbit, eye–muscles, conjunctiva, sclera, corneas and iris of the left eye. Current of disease has become complicated presence of a secondary glaucoma.
Conclusions: Thus, at occurrence of an inflammation of an eyeball and fabrics of an orbit long and recurrent, not giving in anti–inflammatory treatment should consider an opportunity of specific tubercular defeat as eyes, and orbits.
Больная К., 65 лет, поступила в офтальмологическое отделение МОНИКИ с диагнозом: Подозрение на новообразование левой орбиты, эписклерит с изъязвлением склеры левого глаза.
Из анамнеза установлено, что два года назад пациентке была проведена левосторонняя гаймороэтмоидоэктомия. При гистологическом исследовании выявлена туберкулезная эпителиоидно–клеточная гранулема с казеозным распадом. Проводился курс специфической терапии в туберкулезном диспансере. С учета в ПТД была снята через 1,5 года.
За три месяца до госпитализации заболел левый глаз, снизилось зрение, глаз покраснел, появилась язва конъюнктивы. Лечение проводилось в стационаре по месту жительства по поводу некротической язвы конъюнктивы левого глаза. Эффекта от противовоспалительной, антибактериальной терапии не было.
При поступлении: острота зрения OD=0,9, острота зрения OS=0,08.
Слева – птоз, офтальмоплегия, смешанная инъекция глазного яблока, в верхне–наружном отделе инфильтрат конъюнктивы и склеры с изъязвлением, поверхностное помутнение роговицы по лимбу с васкуляризацией, влага передней камеры прозрачна, реакция зрачка на свет вялая, интенсивные помутнения в кортикальных и ядерных слоях хрусталика, детали глазного дна не видны. Имеется свищевой ход во внутреннем отделе левой орбиты.
Проводилась дифференциальная диагностика между специфическим туберкулезным поражением глаза и левой орбиты и новообразованием левой орбиты.
Результаты обследования: в общем клиническом анализе крови выявлено повышение СОЭ до 40 мм/ч.
Компьютерная томография придаточных пазух носа и орбит: мягкотканные утолщения вдоль медиальной и нижней стенки орбиты слева и вдоль латерального контура сформированной после гайморотомии полости.
На рентгенограмме органов грудной клетки легочные поля без очагово– инфильтративных теней. Легочный рисунок обогащен в базальных отделах. Корни легких не расширены.
Консультирована ЛОР–фтизиатром – признаков рецидива туберкулеза придаточных пазух носа нет.
Посев с конъюнктивы левого глаза роста бактерий не выявил.
Цитологическое исследование соскоба конъюнктивы выявило на фоне воспалительной инфильтрации скопления клеток плоского и цилиндрического эпителия.
Проведено консервативное лечение с применением антибиотиков (цефазолин внутримышечно и субконъюнктивально), кортикостероидов в парабульбарных инъекциях и внутривенно, гемодеза внутривенно капельно.
Свищевой ход дренирован, проводились ежедневные промывания 1% раствором диоксидина.
На фоне лечения состояние улучшилось: уменьшилась инъекция глазного яблока, в верхне – наружном отделе инфильтрат конъюнктивы очистился, значительно уменьшился в размере, эпителизировался
Повторно больная К. поступила через 11 месяцев с диагнозом: вторичная терминальная болящая глаукома левого глаза. Состояние после левосторонней гаймороэтмоидоэктомии по поводу туберкулеза, туберкулез внутренней стенки орбиты слева.
При поступлении: жалобы на боли в левом глазу и левой половине головы, слепоту левого глаза. Острота зрения OS=0 (ноль), офтальмогипертензия, смешанная инъекция, хемоз конъюнктивы, слизисто–гнойное отделяемое, роговица отечная, по лимбу в верхнем и нижнем отделах помутнения роговицы с новообразованными сосудами в периферических отделах; сальные преципитаты на эндотелии, радужка отечна, сращение (заращение) зрачка, хрусталик диффузно мутный.
В связи с болевым синдромом, необратимостью клинических изменений и потерей зрительных функций была проведена энуклеация левого глаза с частичным удалением ткани орбиты слева.
В ходе операции выявлено плотное сращение мягких тканей орбиты с внутренней и нижней костными стенками и наружной оболочкой глазного яблока с развитием соединительной ткани и разрастанием сосудов.
При гистологическом исследовании выявлены воспалительные изменения мягких тканей орбиты и оболочек левого глаза с образованием эпителиоидно–клеточных гранулем с наличием клеток Пирогова –Лангханса.
Пациентка была направлена в туберкулезный диспансер для прохождения курса специфической терапии.
И в третий раз больная К. поступила по срочным показаниям в ЛОР–отделение МОНИКИ с диагнозом: рецидивирующее кровотечение из свищевого хода внутренней стенки левой орбиты. В ЛОР– отделении проведена тампонада левого общего носового хода и орбиты, затем больная переведена в офтальмологическое отделение. Турунды из полости носа и орбиты удалялись под общей анестезией. В послеоперационном периоде проводилось переливание плазмы, эритроцитарной массы, кровезаменителей.
Назначено специфическое лечение: в/м рифампицин, внутрь пиразинамид и тубазид.
Через 1 месяц рецидивов кровотечения не было, уменьшилась интоксикация, состояние пациентки оставалось удовлетворительным.
В данном клиническом случае имел место туберкулезный периостит левой орбиты, развившийся на фоне туберкулеза придаточных пазух носа. Распространение инфекции контактным путем привело к специфическому поражению мягких тканей орбиты, глазодвигательных мышц, конъюнктивы, склеры, роговицы и радужки левого глаза. Течение заболевания осложнилось наличием вторичной глаукомы, что привело к потере зрения и гибели глаза.
Выводы. Таким образом, при возникновении воспаления глазного яблока и тканей орбиты длительного рецидивирующего течения, не поддающегося противовоспалительному лечению, следует учитывать возможность специфического туберкулезного поражения как глаза, так и орбиты.
Диагностика туберкулеза органа зрения представляет большие трудности и требует, помимо офтальмологического обследования, использования всего арсенала современных рентгенологических, ультразвуковых, лабораторных, иммунологических, гистологических методов исследования.
В описанных нами клинических случаях туберкулезная этиология заболевания была установлена только в далекозашедшей стадии, противовоспалительное лечение оказалось неэффективным, что привело к дальнейшему прогрессированию процесса с утратой зрительных функций и потере глаза. Противотуберкулезное специфическое лечение пациенту Р. было назначено без учета тяжести и генерализации заболевания, вследствие чего усиливалась интоксикация и развился инфаркт миокарда с летальным исходом.
Приведенные данные свидетельствуют о разнообразии клинической картины туберкулеза органа зрения, его нередко атипичном и осложненном течении, что затрудняет дифференциальную диагностику и требует дальнейшего комплексного изучения этой проблемы.
Литература
1. Панова И.Е. Пути оптимизации диагностики туберкулеза глаз// Вести медицины. –1998.–№2– с. 23–25
2. Тарасова Л.Н., Панова И.Е. Туберкулезные поражения глаз: патогенез, новые пути повышения эффективности диагностики и лечения. – Челябинск, 2001. –136 с.
3. Тэтина Г.Ф. Клиника туберкулезного поражения глаз//Офтальмологический журнал. –1964. – №1– с. 20–24
4. Устинова Е.И. Пути оптимизации диагностики и дифференциальной диагностики туберкулеза глаз// Проблемы туберкулеза. –1997. – №3– с.28–31
5. Устинова Е.И. Туберкулез глаз и сходные с ним заболевания – М,: Медицина 2002.
6. Ченцова О.Б. Туберкулез глаз. М,: Медицина,1990.–256 с.
Что такое неврит зрительного нерва? Причины возникновения, диагностику и методы лечения разберем в статье доктора Зубкова Е. А., офтальмолога со стажем в 12 лет.
Над статьей доктора Зубкова Е. А. работали литературный редактор Вера Васина , научный редактор Сергей Цыганок и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Неврит зрительного нерва (Optic neuritis) — это воспаление зрительного нерва. При заболевании резко снижается зрение, сужается его поле и нарушается восприятие цветов. Перед глазами появляются пятна и мерцания, в глазничной области возникает боль, которая усиливается при движениях глаза [2] .
Среди всех глазных болезней поражения зрительного нерва встречаются в 3,2 % случаев [6] .
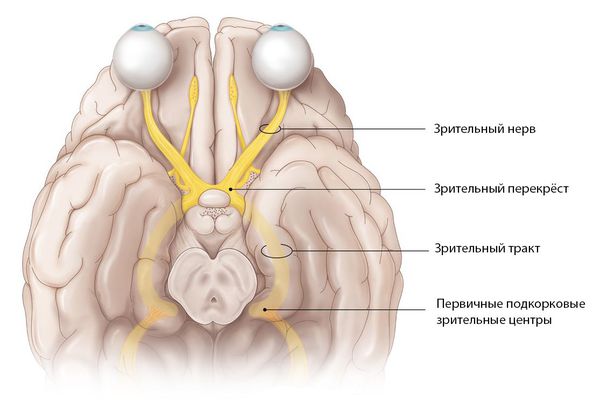
Зрительный нерв — это нетипичный черепно-мозговой нерв, который содержит около 1 млн нервных волокон. Он представляет собой белое вещество головного мозга, вынесенное на периферию. Его длина составляет 35–55 мм [1] . По нему зрительная информация, воспринятая клетками сетчатки, передаётся в головной мозг.
Отростки нервных клеток собираются со всей сетчатки и образуют диск зрительного нерва. Затем они направляются к головному мозгу, перекрещиваются с нервными волокнами второго глаза и формируют зрительный перекрёст. От него начинается зрительный тракт, который заканчивается в первичных подкорковых зрительных центрах.
Зрительный нерв подразделяется на несколько частей:
- внутриглазная часть и головка зрительного нерва;
- ретробульбарная часть (за глазом), или орбитальная;
- внутриканальцевая;
- внутричерепная.
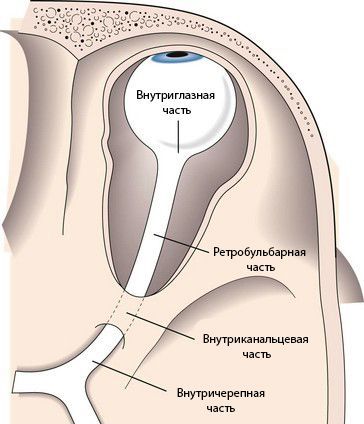
Длина внутриглазной части зрительного нерва составляет 25–35 мм. В горизонтальной плоскости нерв S-образно изгибается, благодаря чему при движениях глазного яблока он не натягивается.
К внутриглазной части относится диск зрительного нерва. В нём соединяются оптические волокна сетчатки, а из центра выходят сосуды: узкие светло-красные артерии и более тёмные толстые вены.
Ретробульбарная или орбитальная часть — это участок зрительного нерва длиной 25–35 мм. Начинается от области, где нерв выходит из глазного яблока, и продолжается до входа в зрительный канал.
Внутриканальцевая часть зрительного нерва заключена в зрительный канал. Её длина составляет около 6 мм, нерв здесь фиксирован к стенке канала.
Внутричерепная часть зрительного нерва переходит в перекрёст зрительных нервов. Длина этого участка в среднем составляет 10 мм. Внутричерепной отдел особо уязвим при патологиях прилежащих структур, например аденоме гипофиза или аневризме. При таких нарушениях зрительный перекрёст может сдавливаться, из-за чего сужаются поля зрения и атрофируется зрительный нерв. Если повреждается сосуд зрительного нерва, то пациент перестаёт видеть одним глазом [2] . Также встречается гемианопсия — слепота обоих глаз в половине поля зрения.
При неврите воспаляются ствол и оболочки зрительного нерва в различных его отделах. Если процесс распространяется на диск зрительного нерва, то такое воспаление называют внутриглазным невритом или папиллитом. Когда процесс протекает за глазом, то это ретробульбарный неврит зрительного нерва [3] .
Причины неврита зрительного нерва
Точную причину заболевания выяснить удаётся не всегда, но чаще всего к воспалению зрительного нерва приводят:
-
— это самая распространённая причина неврита зрительного нерва;
- другие аутоиммунные заболевания, такие как синдром Шегрена, системная красная волчанка;
- нейромиелит зрительного нерва — демиелинизирующее заболевание, которое поражает преимущественно глаза и спинной мозг;
- демиелинизирующие заболевания, связанные с сывороточными иммуноглобулинами G к миелин-олигодендроцитарному гликопротеину (MOG-IgG) — например, острый рассеянный энцефаломиелит ;
- гранулематозные болезни — саркоидоз, гранулематоз с полиангиитом[13] ;
- воспалительные заболевания головного мозга — энцефалит, арахноидит, менингит , абсцесс мозга и др.;
- острые и хронические общие инфекции — туберкулёз, болезнь Лайма, сифилис, бруцеллёз, тиф, рожа, грипп, оспа и др.;
- воспалительные заболевания глаз и орбиты;
- интоксикации свинцом или метиловым спиртом, у детей возможна глистная интоксикация;
- проникающие ранения глаза и орбиты;
- черепно-мозговые травмы.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы неврита зрительного нерва
Основные жалобы пациентов при неврите:
- резко снижается зрение и сужаются его поля;
- нарушается способность воспринимать цвета и различать тона;
- перед глазами постоянно или периодически появляются пятна или мерцания;
- в глазничной области возникает боль, которая усиливается при движениях глаза [2] ;
- нарушается зрачковая реакция на поражённом глазу.
Внутриглазной неврит (папиллит) — это воспаление внутриглазной части зрительного нерва. Заболевание, как правило, начинается остро: зрение ухудшается за пару часов (чаще всего одного глаза), реже за нескольких суток. Потеря зрения сопровождается умеренной головной болью и болью при движении глаз, но этих симптомов может и не быть. Обычно зрение перестаёт ухудшаться через 7–10 дней, а через 2–3 недели восстанавливается. Но если пациент не выздоравливает, то длительный отёк приводит к атрофии нервных волокон и потере зрения [4] .
Папиллит — это самый распространённый вид неврита у детей, но может встречаться и у взрослых [7] .
Ретробульбарный неврит — это воспаление участка зрительного нерва, расположенного между глазным яблоком и зрительным перекрёстом.
Чаще всего ретробульбарный неврит развивается при демиелинизирующих заболеваниях, в 80 % случаев он является первым признаком рассеянного склероза. Но может возникать при инфекционных заболеваниях и отравлениях, например метиловым спиртом.
Ретробульбарный неврит может протекать в острой форме (чаще при инфекциях) и в хронической (при отравлениях токсинами). Одностороннее поражение обычно протекает в острой форме, двустороннее — в хронической. При надавливании на глаз и его движениях 90 % пациентов чувствуют боль за глазным яблоком. Часто нарушается цветовое зрение и быстро возникает цветовое утомление, т. е. чувствительность глаза к цветам снижается, оттенки быстро тускнеют. Сильно падает острота зрения: пациент перестаёт различать предметы и видит только свет. В поле зрения появляются скотомы различных размеров — участки полного или частичного выпадения зрения, которые не связаны с периферическими границами.

При аксиальном неврите возникает центральная скотома размером 2–10 ° и более. Она может объединяться с частичными выпадениями полей зрения, которые примыкают к точке фиксации взора. Также в поле зрения могут возникать периферические дефекты.
При периферической форме неврита поле зрения имеет концентрический характер, т. е. сужается по всему периметру.
При трансверсальной форме неврита зрение снижается очень сильно, вплоть до слепоты. Скотомы сливаются с периферическими выпадениями поля зрения. Характерная особенность такого неврита — отсутствие изменений при смотре глазного дна в начале заболевания [4] .
Патогенез неврита зрительного нерва
Зрительный нерв состоит из миллиона нервных волокон. Снаружи они покрыты специальным веществом — миелином, который облегчает проведение нервного импульса к мозгу. Наиболее частой причиной неврита являются демиелинизирующие заболевания, при которых зрительный нерв разрушается клетками иммунной системы.
Иммунитет уничтожает вирусы и бактерии, которые вызывают инфекционные болезни. При аутоиммунных заболеваниях наша иммунная система принимает собственные ткани организма за чужеродные и разрушает их. При неврите иммунная система атакует миелиновую оболочку, которая покрывает зрительный нерв.

Острый неврит зрительного нерва может развиться из-за вирусной инфекции, которой пациент болел несколько лет назад или больше. До конца неизвестно, что именно в таких случаях приводит к поражению зрительного нерва. Вероятно, заболевание развивается у людей с определённым типом иммунной системы.
Воспаление при неврите протекает на стволе и оболочках зрительного нерва и ощущается пациентом как дискомфорт, особенно при движениях глаз. Из-за воспаления возникает отёк и инфильтрация — накопление в тканях клеточных элементов и жидкости. В результате этого зрительные волокна сдавливаются, их клетки разрушаются и зрение ухудшается.
Когда воспаление проходит, часть нервных волокон восстанавливается, поэтому зрение улучшается. Если болезнь протекает тяжело, то нервные волокна распадаются, зрительный нерв атрофируется и зрение утрачивается необратимо [4] . В редких случаях в патологический процесс может вовлекаться зрительный нерв другого глаза, место перекрёста зрительных нервов или другие ткани мозга [5] .
Классификация и стадии развития неврита зрительного нерва
Код неврита зрительного нерва по МКБ-10 (Международной классификации болезней): H46.
Выделяют следующие виды неврита:
- внутриглазной неврит (папиллит) — это воспаление диска зрительного нерва;
- ретробульбарный неврит — это воспаление зрительного нерва на участке между глазным яблоком и перекрёстом .
В зависимости от того, где расположено воспаление, выделяют три формы ретробульбарного неврита:
- трансверсальный неврит — поражены все группы волокон зрительного нерва;
- периферический — страдают волокна нервного ствола, воспаление обычно начинается в мягкой мозговой оболочке и переходит на периферические волокна;
- аксиальный — воспаление осевого пучка зрительного нерва [4] .
Осложнения неврита зрительного нерва
Заболевания, связанные с воспалением нервной системы, могут вызвать необратимые изменения в организме. Чем дольше продолжается воспалительный процесс, тем они тяжелее.
Возможные осложнения при неврите зрительного нерва: атрофия тканей, ухудшение зрения или его полная потеря. У многих пациентов через некоторое время зрение полностью восстанавливается. Но при тяжёлом течении миелиновая оболочка разрушается, что приводит к необратимой потере зрения [2] [3] .
Диагностика неврита зрительного нерва
Сбор анамнеза
Диагностика начинается с опроса пациентов. К типичным жалобам относятся:
Врач уточняет у пациента:
- поражены оба глаза или только один;
- когда появились симптомы и сколько длятся;
- признаки болезни возникли впервые или появляются периодически;
- имеются ли общие или локальные заболевания.
Внешний осмотр и пальпация
При наружном осмотре зачастую изменения не выявляются. При ретробульбарном неврите глазное яблоко может быть смещено вперёд, движения глаза ограничены и вызывают боль.
Инструментальные методы исследования
- Определение остроты зрения: центральное зрение не нарушается при периферической форме ретробульбарного неврита, но резко ухудшается при аксиальной. При трансверсальной форме зрение снижается до сотых долей, т. е. от 0,09 и меньше, вплоть до слепоты.
- Исследование цветоощущения проводится по полихроматическимтаблицам Рабкина , на которых изображены фигуры, цифры или буквы. Они составлены из кружков одного тона, но разной насыщенности и располагаются на фоне, состоящем из кругов других близких цветов.

- Биомикроскопия — осмотр переднего отрезка глаза. Проводится, чтобы исключить патологию этого участка.
- Измерение внутриглазного давления — оно повышается при заболеваниях, которые могут послужить причиной неврита, или при сопутствующей глаукоме .
- Офтальмоскопия под мидриазом — осмотр глазного дна, перед которым в глаза закапывают специальные капли, расширяющие зрачки. Обследование проводится в зелёном свете, чтобы точнее выявить отёк диска зрительного нерва и кровоизлияния на нём. В начале болезни изменений может не быть, первые признаки появятся только через несколько недель. Время их появления зависит от удалённости инфекционного очага и воспаления глазного яблока. В этот период врачу следует быть особенно внимательным, чтобы избежать ошибочного диагноза, так изменений на диске зрительного нерва нет. Как и в норме, диск имеет форму правильного круга диаметром 1,5–2 мм, цвет бледно-розовый, границы в норме чётко очерчены. Только спустя время, когда воспаление достигнет глазного яблока и распространится по нервному волокну, можно заметить покраснение диска, его границы становятся размытыми, диаметр сосудов изменяется, появляются кровоизлияния [8] .
- Исследование зрачковой реакции на свет.
- Компьютерное исследование полей зрения по 120 точкам.
- Исследование полей зрения методом кинетической периметрии.
Дополнительные методы диагностики для уточнения диагноза
- электрофизиологические методы — исследование зрительных вызванных потенциалов (позволяет понять , как головной мозг реагирует на различные зрительные стимулы ) и порога электрической чувствительности сетчатки ( чем больше площадь дефектов поля зрения, тем ниже электрическая возбудимость сетчатки);

- УЗИ глаз;
- когерентная томография зрительного нерва;
- МРТ орбиты и головного мозга;
- флюоресцентная ангиография сетчатки.
Лабораторные исследования
Гистологические, иммунологические и биохимические методы позволяют уточнить диагноз при туберкулёзе, ревматоидном артрите , сифилисе и других заболеваниях. К таким анализам также относятся тест на ВИЧ, анализ на ревматоидный фактор и др. [4] [8]
Лечение неврита зрительного нерва
Если диагноз подтверждён, то пациента срочно госпитализируют. Лечение консервативное, его цель — подавить инфекции, уменьшить воспалительный отёк и аллергические реакции, улучшить обмен веществ в тканях центральной нервной системы.
Для лечения неврита применяются:
- Антибиотики широкого спектра действия. Их назначают, если причиной неврита являются бактериальные инфекции.
- Глюкокортикоиды уменьшают аллергические реакции, воспаление, отёк и усиливают иммунный ответ клеток. Может применяться Дексаметазон, но важно знать, что местное применение глюкокортикоидов без внутривенного и перорального введения не работает [11] . При неврите, который вызван аутоиммунными заболеваниями, применяют метод пульс-терапии: внутривенно каждые 6 часов в течение 3–5 дней вводят большие дозы Метилпреднизолона. Затем глюкокортикоиды применяют внутрь в дозе 1 мг/кг. В РФ доза глюкокортикоидов, применяемых перорально, часто занижена, в результате побочных эффектов больше, чем пользы. Вместе с глюкокортикоидами назначаются ингибиторы протонной помпы.
Хорошие результаты показывает лечение внутривенным иммуноглобулином (IVIg) и плазмаферез (PLEX), но широко эти методы пока не применяются [14] .
В РФ иногда назначают противоаллергические препараты, мочегонные средства, физиотерапию и нестероидные противовоспалительные препараты (НПВС), но в зарубежных руководствах таких рекомендаций нет. Более того, описаны случаи, когда приём НПВС становился причиной неврита зрительного нерва [12] .
Одновременно с лечением неврита выясняют его причины. После уточнения диагноза проводится специфическое лечение основного заболевания, например операция при синусите, специфическая терапия туберкулёза или противовирусная терапия герпеса [9] .
Прогноз. Профилактика
При инфекционно-токсическом неврите зрительного нерва прогноз благоприятный: в 75–90 % случаев зрение полностью восстанавливается [4] .
При воспалении диска зрительного нерва (папиллите) пациент нетрудоспособен примерно 15–28 дней. При правильном лечении зрение значительно или полностью восстанавливается.
Прогноз хуже при неврите, вызванном аутоиммунными болезнями, а также коллагенозами, саркоидозом, специфическими инфекциями и демиелинизирующими заболеваниями. Зрительные нарушения прогрессируют в течение 7–10 дней. Зрение редко восстанавливается полностью, часто случаются рецидивы, может частично атрофироваться зрительный нерв.
Профилактика неврита зрительного нерва
Чтобы избежать воспаления зрительного нерва, нужно предупреждать и вовремя лечить инфекционные заболевания. При хронических болезнях необходимо регулярно посещать офтальмолога, невролога, отоларинголога, терапевта и других профильных врачей [2] [4] .
Неврит зрительного нерва – воспалительный процесс в зрительном нерве, который может развиться как в его волокнах, так и в оболочках [1,2,3].
Код МКБ-10:
H46 - Неврит зрительного нерва
Дата разработки протокола: 2016 год.
Пользователи протокола: офтальмологи, невропатологи.
Категория пациентов: взрослые, дети.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
Классификация
Классификация [1,2,3]
По клиническому течению выделяют 2 формы неврита:
· интрабульбарную (папиллит);
· ретробульбарную.
По уровню поражения различают три формы ретробульбарного неврита:
· периферическую;
· аксиальную;
· трансверсальную.
Диагностика (амбулатория)
ДИАГНОСТИКА НА АМБУЛАТОРНОМ УРОВНЕ**
Диагностические критерии
Анамнез: возраст больного, односторонность или двусторонность поражения, наличие системных и локальных заболеваний.
Физикальное обследование:
В большинстве случаев при наружном осмотре не выявляется каких-либо изменений. При ретробульбарном неврите возможен экзофтальм, ограничение подвижности глазного яблока, нистагм, симптомы поражения лицевого нерва.
Лабораторные исследования:
· ОАК;
· ОАМ;
· биохимический анализ крови (глюкоза, общий билирубин, общий белок, АСТ, АЛТ);
· анализ крови на ВИЧ;
· определение ревматоидного фактора.
Инструментальные исследования:
· визометрия – с целью определения остроты зрения (при ретробульбарном неврите: периферическая форма - центральное зрение не нарушается; аксиальная форма – резкое снижение центрального зрения; трансверсальная форма - зрение снижается до сотых и даже до слепоты).
· исследование цветовосприятия (таблицы Рабкина) - с целью выявления нарушений цветоощущения.
· кинетическая периметрия – с целью выявления центральных и парацентральных скотом, концентрического сужения полей зрения на 20-400 на ахроматический свет. Патогномоничный признак неврита- концентрическое сужения поля зрения на цвета. При ретробульбарном неврите: периферическая форма - в поле зрения выявляют неравномерное концентрическое сужение периферических границ на 20—40°, при аксиальной форме - центральная скотома).
· тонометрия – с целью исключения/выявления повышения ВГД при заболеваниях, которые могут быть причиной неврита или сопутствующей глаукомы.
· биомикроскопия - с целью исключения патологии переднего отрезка глаза как возможной причины неврита.
· офтальмоскопия - основной метод диагностики неврита. Интрабульбарный неврит может проявиться отеком, гиперемией диска зрительного нерва, стушеванностью его границ, проминенцией в стекловидное тело. Возможно заполнение экссудатом сосудистой воронки, геморрагии на диске зрительного нерва, расширение как артерий, так и вен.
· МРТ головного мозга – с целью выявления причины неврита зрительного нерва: воспалительные заболевания головного мозга (менингиты, энцефалиты, абсцессы мозга, нейроинфекции), неинфекционные заболевания (рассеянный склероз).
· МРТ орбиты – с целью выявления отека и/или сдавления, повреждения орбитальной части ЗН.
· Рентгенография органов грудной клетки с целью диагностики туберкулезных изменений, как возможной причины неврита.
· Рентгенография придаточных пазух носа – с целью выявления воспалительных процессов, которые могут быть причиной неврита.
Диагностический алгоритм

Диагностика (стационар)
ДИАГНОСТИКАНА СТАЦИОНАРНОМ УРОВНЕ**
Диагностические критерии на стационарном уровне**:
Анамнез: возраст больного, односторонность или двусторонность поражения, наличие системных и локальных заболеваний.
Физикальное обследование:
В большинстве случаев при наружном осмотре не выявляется каких-либо изменений. При ретробульбарном неврите может наблюдаться экзофтальм, ограничение подвижности глазного яблока, нистагм, симптомы поражения лицевого нерва.
Лабораторные исследования:
· ОАК;
· ОАМ;
· биохимический анализ крови (глюкоза, общий билирубин, общий белок, АСТ, АЛТ);
· анализ крови на ВИЧ;
· определение ревматоидного фактора.
Инструментальные исследования:
· визометрия – с целью определения остроты зрения.
· исследование цветовосприятия (таблицы Рабкина): - с целью выявления нарушений цветоощущения.
· кинетическая периметрия – с целью выявления центральных и парацентральных скотом, концентрического сужения полей зрения на 20-400 на ахроматический свет. Патогномоничный признак неврита- концентрическое сужения поля зрения на цвета
· тонометрия – с целью исключения/выявления повышения ВГД при заболеваниях, которые могут быть причиной неврита или сопутствующей глаукомы.
· биомикроскопия - с целью исключения патологии переднего отрезка глаза как возможной причины неврита.
· офтальмоскопия - основной метод диагностики неврита. Интрабульбарный неврит может проявиться отеком, гиперемией диска зрительного нерва, стушеванностью его границ, проминенцией в стекловидное тело. Возможно заполнение экссудатом сосудистой воронки, геморрагии на диске зрительного нерва, расширение как артерий, так и вен.
· УЗИ глазного яблока – с целью оценки изменений в стекловидном теле, отека орбитальной части зрительного нерва [С]
· оптическая когерентная томография с целью оценки степени отека ДЗН и макулярной области [С].
· флюоресцентная ангиография глазного дна – с целью дифференциальной диагностики папиллита и передней ишемической нейропатии [С].
· электрофизиологические исследования (зрительные вызванные потенциалы, КЧСМ) – с целью определения тяжести поражения зрительного нерва и прогноза зрительных функций [С].
· МРТ головного мозга – с целью выявления причины неврита зрительного нерва: воспалительные заболевания головного мозга (менингиты, энцефалиты, абсцессы мозга, нейроинфекции), неинфекционные заболевания (рассеянный склероз).
· МРТ орбиты – с целью выявления отека и/или сдавления орбитальной части ЗН.
· Рентгенография органов грудной клетки с целью диагностики туберкулезных изменений, как возможной причины неврита.
· Рентгенография придаточных пазух носа – с целью выявления воспалительных процессов, которые могут быть причиной неврита.
Диагностический алгоритм: см. амбулаторный уровень.
Перечень основных диагностических мероприятий:
· визометрия; [С]
· исследование цветового зрения; [С]
· кинетическая периметрия; [С]
· компьютерная периметрия; [С]
· тонометрия; [С]
· биомикроскопия; [С]
· офтальмоскопия. [С]
Перечень дополнительных диагностических мероприятий:
· ОАК; [С]
· ОАМ; [С]
· биохимический анализ крови (глюкоза, общий билирубин, общий белок, АСТ, АЛТ) [С];
· рентгенография органов грудной клетки; [С]
· рентгенография придаточных пазух носа; [С]
· УЗИ глазного яблока; [С]
· оптическая когерентная томография; [С]
· флюоресцентная ангиография глазного дна; [С]
· электрофизиологические исследования (зрительные вызванные потенциалы, КЧСМ; [С]
· МРТ головного мозга; [С]
· МРТ орбиты; [С]
· анализ крови на ВИЧ; [С]
· определение ревматоидного фактора [С].
Что такое атрофия зрительного нерва? Причины возникновения, диагностику и методы лечения разберем в статье доктора Швайликовой И. Е., офтальмолога со стажем в 10 лет.
Над статьей доктора Швайликовой И. Е. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Атрофия зрительного нерва — это истончение и разрушение нервных волокон зрительного нерва, уменьшение количества ганглиозных клеток сетчатки, которые генерируют нервные импульсы и передают их от глаза в головной мозг. Повреждение нервных волокон происходит в результате их воспаления, отёка, сдавления, нарушения кровообращения, повреждения и замещения соединительной тканью.
В Международной классификации болезней (МКБ-10) атрофия зрительного нерва указана под кодом H47.2.
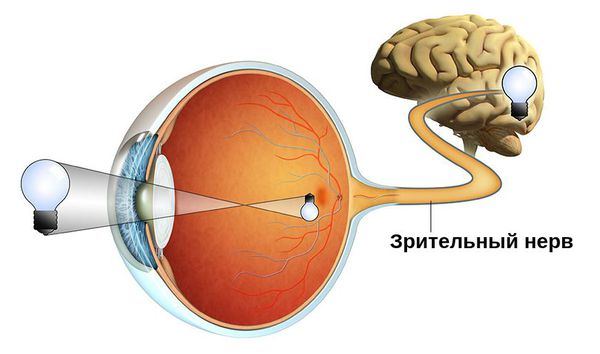
Зачастую эта патология является симптомом других офтальмологических, неврологических и системных заболеваний. Она сопровождается ухудшением зрения и может привести к необратимой слепоте.
Причина врождённой атрофии зрительного нерва
Атрофия зрительного нерва возникает как у детей, так и взрослых. У детей данное заболевание чаще всего является врождённым. Оно формируется в результате генетических нарушений, родовой травмы , перенесённых воспалительных либо врождённых онкологических заболеваний.
Причины приобретённой атрофии зрительного нерва
У взрослых атрофия обычно развивается в исходе сосудистых, воспалительных либо дегенеративных нарушений в зрительном нерве [1] [3] [6] .
Существует множество причин развития атрофии. К основным офтальмологическим причинам относятся:
- болезни, связанные с воспалением зрительного нерва: интрабульбарный и ретробульбарный неврит (воспаление зрительного нерва в пределах глазного яблока и за ним);
- острые и хронические заболевания зрительного нерва, при которых снижается кровоток в сосудах, питающих нерв: диабетическая ретинопатия , отёк и ангиопатия сетчатки, ишемическая оптическая нейропатия, тромбоз вен сетчатки и др.;
- застойный диск зрительного нерва — отёк оптического диска, связанный не с воспалением, а с повышением внутричерепного давления. Причинами развития застойного диска могут быть заболевания головного мозга: кровоизлияния, опухоли, абсцессы, менингиты , тромбозы, черепно-мозговые травмы;
- болезни орбиты: внутриглазные опухоли, абсцессы;
- глаукома;
- дегенерации сетчатки.
Травматическими причинами атрофии являются различные травмы черепа в результате автомобильной аварии, бытовых случаев, огнестрельного ранения. Они сопровождаются контузией, сдавлением, отрывом или разрывом зрительного нерва.
Также атрофия оптического нерва развивается при токсических поражениях : острых и хронических отравлениях метиловым или этиловым спиртом, табаком, хинином, ядохимикатами, лекарственными препаратами ( амиодароном , барбитуратами, сульфаниламидами и др.).
К причинам врождённой атрофии зрительного нерва относятся внутриутробные отравления, воспалительные заболевания матери во время беременности, неправильное ведение беременности и родов, родовые травмы, аномалии развития.
Генетическая причина возникновения атрофии наследуется от одного или обоих родителей в результате генетических нарушений: атрофии Лебера, юношеской атрофии зрительного нерва, оптикодиабетического синдрома и др.
К сосудистым причинам заболевания относятся гипертония , атеросклероз , сахарный диабет 1-го и 2-го типа , системная красная волчанка, а также несколько редких заболеваний: болезнь Бехчета , болезнь Хортона, синдром Такаясу. Другой причиной запуска атрофических изменений нервных волокон является большая одномоментная кровопотеря [3] [4] [6] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы атрофии зрительного нерва
К признакам атрофии зрительного нерва относятся:
- Ухудшение зрения . Пациенты жалуются на снижение зрения и появление тумана (пелены) перед глазом. Зрение может ухудшаться постепенно и одномоментно. Темп прогрессирования зависит от причины, которая спровоцировала атрофию.
- Нарушения поля зрения . Перед глазом появляется пятно, выпадает поле зрения в отдельных участках или со всех сторон. Характер нарушений зависит от уровня повреждения зрительного нерва. Например, появление тёмного пятна в центре поля зрения может указывать на повреждение нервных волокон папилломакулярного пучка — в зоне между жёлтым пятном и диском зрительного нерва.
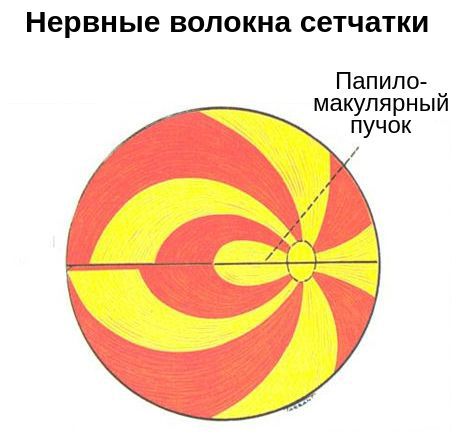
- Патологическая реакция зрачка на свет . Зрачковый дефект может затрагивать как один, так и оба глаза одновременно. При полном повреждении зрительного нерва наблюдается полная неподвижность зрачка в ответ на световое раздражение.
- Нарушение цветоощущения . Пациенты отмечают блёклость, тусклость цветов, снижение контрастности, чувствительности к красным, зелёным и синим оттенкам.

При воспалении зрительного нерва за пределами глазного яблока (ретробульбарном неврите) могут отмечаться боли в области орбиты, за глазом. Они усиливаются при движении и при надавливании на глазное яблоко [2] [3] [7] [10] .
Патогенез атрофии зрительного нерва
Атрофия зрительного нерва возникает в результате патологических изменений в сетчатке и самом зрительном нерве. В зависимости от причины заболевания повреждение зрительного нерва проходит в условиях воспалительного процесса, сосудистых нарушений, интоксикации, травмы, застоя с некоторыми отличиями. Иногда причина атрофии остаётся невыявленной [2] [6] .
Сам механизм развития заболевания заключается в деструкции (повреждении) нервных волокон. Они замещаются соединительной и глиозной тканью. Происходит заращение капилляров, питающих зрительный нерв, в результате чего происходит его истончение.
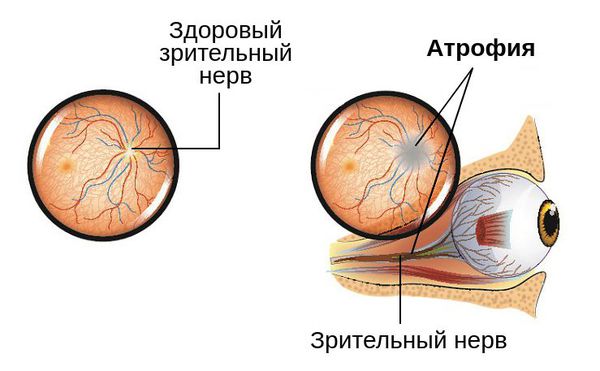
При длительном течении процесса и отсутствии своевременного лечения, которое требуется провести в ближайшие сроки, изменения в зрительном нерве становятся необратимыми [5] [9] . Это может привести к полной слепоте глаза.
Классификация и стадии развития атрофии зрительного нерва
По этиологии (причине возникновения) атрофия может быть наследственной или приобретённой.
По патогенезу выделяют две группы заболевания:
- первичная атрофия — возникает в результате непосредственного повреждения нервных волокон, например, из-за опухоли зрительного нерва или гипофиза, расположенного под ним, травматической нейропатии, рассеянного склероза;
- вторичная (послезастойная) атрофия — возникает в связи с отёком или воспалением диска зрительного нерва.
По степени поражения атрофия бывает:
- частичной — возникает при поражении какого-либо отдела зрительного нерва;
- полной — связана с полным повреждением зрительного нерва, в результате которого возможно наступление полной слепоты.
По локализации патологического процесса атрофия может быть односторонней и двусторонней.
По уровню поражения выделяют два типа атрофии:
- нисходящая — процесс атрофии располагается на любом участке зрительного нерва, начиная от головного мозга и хиазмы, и распространяется в сторону глазного яблока. Необратимые повреждения нервных волокон развиваются медленно.
- восходящая — процесс атрофии начинается с поражения нервных волокон сетчатки глаза, постепенно направляясь в сторону головного мозга.
По степени прогрессирования выделяют три формы атрофии:
- стационарная атрофия — патологический процесс долгое время не распространяется на другие участки нерва;
- прогрессирующая атрофия — процесс повреждения зрительного нерва прогрессирует, т. е. распространяется в сторону глаза или головного мозга;
- законченная атрофия — процесс дегенерации зрительного нерва завершён [2][3] .
Осложнения атрофии зрительного нерва
Если процесс атрофии зрительного нерва вовремя не остановить, патологический процесс приведёт не только к стойкому падению остроты зрения и сужению полей зрения, но и к слепоте [5] [6] . Она может быть обратимой и необратимой. При таком осложнении пациент становится нетрудоспособным.
Диагностика атрофии зрительного нерва
Постановка диагноза основывается на жалобах пациента, клинической картине и ф ункциональных исследованиях:
- Острота зрения . При атрофии нерва острота зрения снижается, начиная от плохого видения нескольких строчек, доходя до проблем со светоощущением и слепоты.
- Поле зрения . Характер изменения поля зрения зависит от локализации повреждения зрительного нерва:
- сужение поля зрения по краям или в отдельных участках в одном глазу;
- центральная скотома — появление слепого пятна в центре поля зрения;
- сочетание центральной скотомы с сужением полей зрения по краям;
- гемианопсические скотомы — изменения поля зрения в обоих глазах [2][5][7] .
- Цветоощущение. Пациенты жалуются на тусклость, блёклость некогда ярких цветов. Особенно отчетлива разница при сравнении цветовосприятии больного и здорового глаза. Наиболее характерным является нарушение восприятия красного и зелёного цвета. Снижение чувствительности к красному цвету характерно для атрофии с изначально воспалительной причиной. При рассеянном склерозе нарушается восприятие синего цвета.
- Контрастная чувствительность. При атрофии она пропорционально снижается по отношению к падению остроты зрения.
- Световая чувствительность. Нарушение световой чувствительности зачастую предшествует сужению поля зрения и медленно восстанавливается после нормализации периферических границ поля зрения. У пациентов с атрофией зрительного нерва нарушается темновая адаптация (плохо видит в темноте после выключения света), снижается сумеречное зрение, т. е. при плохом освещении. Данные нарушения встречаются при поражении периферических волокон зрительного нерва, часто сочетается с сужением периферических границ поля зрения [4][5][9] .

Также диагностика атрофии зрительного нерва основывается на результатах инструментальных исследований:
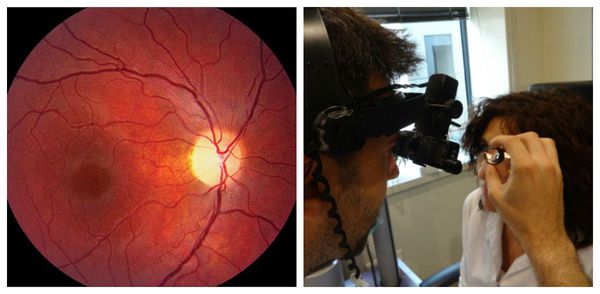
- Офтальмоскопия . Проводится для объективного исследования зрительного нерва. Глазное дно осматривается на предмет отёка, расширения естественного углубления (экскавации) в диске зрительного нерва, изменения окраски (покраснения либо побледнения), изменения границ ("стушёванности" либо их полного отсутствия).
- Оптическая когерентная томография (ОКТ) . Помогает оценить величину слоя нервных волокон, состояние ганглионарного слоя сетчатки, определить размеры углубления в диске зрительного нерва. Также ОКТ позволяет наблюдать за состоянием нервных волокон в динамике и определять степень прогрессирования либо частичного регресса заболевания [8] .
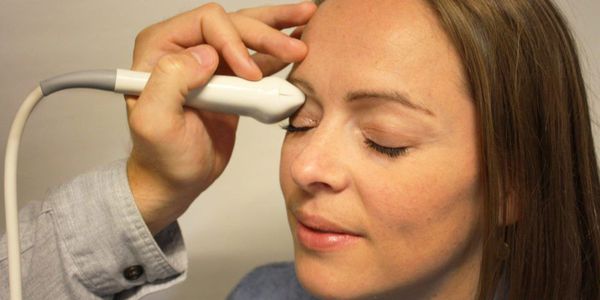
- УЗИ в режиме В-сканирования. Данное исследование особенно важно при травматических повреждениях зрительного нерва. С помощью В-сканирования появляется возможность оценить состояние и диаметр зрительного нерва, в том числе и за пределами глазного яблока (ретробульбарного отдела), размеры его головки.
- Электрофизиологические исследования (ЭФИ) . Важным электрофизиологическим методом диагностики является оценка зрительно вызванных потенциалов коры головного мозга. Она помогает определить уровень повреждения зрительного нерва, оценить амплитуду и латентность вызванных потенциалов.
- КТ и МРТ . Данные методы позволяют визуализировать зрительный нерв, оценить его размеры, положение, взаимоотношение со структурами и патологическими образованиями глазницы, зрительного канала и основания головного мозга.
- Рентгеновское исследование . Оно показано при подозрении на изменения в костном зрительном канале (например, при травматическом повреждении орбиты).
- Флюоресцентная ангиография . Данное исследование может быть полезным при дифференциации застойного диска и друз зрительного нерва (образования из гиалина, которые постепенно кальцифицируют зрительный нерв). При застое диска на нём наблюдается просачивание красителя. Друзы же накапливают пигмент и "светятся" во время исследования.
Для комплексного подхода к лечению основного заболевания, на фоне которого развилась атрофия зрительного нерва, необходимо проконсультироваться с врачами других специальностей :
- терапевтом — оценивает общее состояние организма;
- кардиологом — помогает скорректировать артериальное давление;
- неврологом — проводит исследования, чтобы исключить заболевания центральной нервной системы, при которых повреждаются миелиновые оболочки нейронов (например, рассеянный склероз), и уточняет локализацию повреждений зрительного нерва;
- нейрохирургом — консультация показана, если пациента беспокоит внутричерепная гипертензия или симптомы, похожие на признаки объёмных образований головного мозга;
- ревматологом и сосудистым хирургом — помогают решить вопрос о необходимости проведения операции при наличии признаков нарушения в системе внутренней сонной и глазничной артерий;
- эндокринологом — консультация показана, если у пациента есть сахарный диабет или другое заболевание эндокринной системы;
- отоларингологом — исключает наличие воспалительного процесса или новообразования в гайморовой или лобной пазухе [2][3][7] .
Лечение атрофии зрительного нерва
Какой врач лечит атрофию зрительного нерва
При появлении симптомов атрофии зрительного нерва следует обратиться к врачу-офтальмологу.
Вылечить пациента с атрофией зрительного нерва — непростая задача. Способность нервных клеток к регенерации очень ограничена. Выбор тактики лечения атрофии зрительного нерва зависит от вида патологического процесса: воспаление, токсическое поражение, сдавление, нарушение кровообращения.
Медикаметозное лечение
Местное лечение предполагает использование местных антибактериальных и противовоспалительных препаратов. Они вводятся под конъюнктиву либо заглазничное пространство путём капельного вливания (инстилляций) или инъекций.
Общее лечение направлено на решение основных задач:
- устранение воспаления;
- десенсибилизацию (снижение чувствительности к чужеродным агентам);
- дезинтоксикацию;
- борьбу с инфекционным агентом;
- улучшение кровоснабжения и питания зрительного нерва
- дегидратацию — выведение из организма излишней воды.
При противовоспалительной терапии основными препаратами выбора являются глюкокортикостероиды (например, дексаметазон 0,1 % — применяется как местно, так и капельно). Возможно использование пролонгированных глюкокортикостероидов ( кеналог и дипроспан ). Лечение глюкокортикостероидами целесообразно дополнить системным введением нестероидных противовоспалительных препаратов ( индометацин , диклофенак ).
Десенсибилизирующую терапию проводят, используя антигистаминные препараты: супрастин , зиртек , цетрин , кларитин .
Для проведения дезинтоксикационной терапии используют физрастворы (растворы глюкозы и гемодеза).
При борьбе с инфекцией показано применение противовирусных антибактериальных препаратов. Их выбор зависит от причины, вызвавшей атрофию зрительного нерва. Терапия может проводиться как местно, так и системно.
С целью улучшения кровоснабжения и питания зрительного нерва показаны сосудорасширяющие, антигипоксические, антиоксидантные препараты и витаминотерапия [1] [6] [8] .
Аппаратные методы лечения
В последние годы для лечения атрофии зрительного нерва активно применяются следующие аппаратные методы лечения:
- чрескожная стимуляция зрительного нерва (ЧСЗН);
- лазерная стимуляция зрительного нерва;
- электро- и магнитостимуляция;
- электро- и лазерофорез;
- рефлексетрапия.
Эффективность данных методов остаётся низкой [2] .
Прогноз. Профилактика
Исход болезни будет наиболее благоприятным, если своевременно начать лечение основного заболевания, определить причину развития атрофии и устранить её. Возможно сохранить и час тично повысить остроту зрения, однако полностью восстановить способность видеть невозможно. Без лечения у пациента может развиться полная необратимая слепота.
Профилактические меры направлены на укрепление иммунитета, санацию (очищение) очагов хронической инфекции, контрол ь артериального давления, уровня глюкозы и холестерина, проведение профилактических осмотров, своевременное лечения глазных и системных заболеваний, предупреждение глазных и черепно-мозговых травм, рациональное питание, ограничение либо полное исключение табакокурения и употребления алкоголя [3] [4] [8] . Необходимо уделять внимание не только здоровью глаз, но и всего организма.

Пути проникновения туберкулезной инфекции в зрительный нерв весьма разнообразны. Инфекция может быть занесена гематогенным путем, может перейти из туберкулезных очагов, расположенных по соседству, и, наконец, может быть занесена в зрительный нерв по лимфатическим периваскулярным пространствам сосудов сетчатки из очага, расположенного в переднем отрезке глазного яблока. Гематогенное развитие туберкулеза зрительного нерва наблюдается преимущественно при солитарных туберкуломах соска. Переход инфекции на зрительный нерв возможен как из очагов, расположенных по соседству, в тканях глазного яблока, при туберкулезе сетчатки и сосудистой оболочки, так и из очагов, расположенных вне глазного яблока. В этом отношении наибольшее значение имеет переход воспалительного процесса на зрительный нерв при туберкулезных менингитах. Туберкулезный базилярный менингит, как и люэтический, часто локализуется в области хиазмы. Отсюда воспалительный процесс переходит на зрительный нерв в виде периневрита или неврита. Иногда туберкулезный неврит развивается при туберкулезном остеомиэлите костей основания черепа. Из туберкулезных очагов, расположенных в переднем отрезке глазного яблока, наибольшее значение имеет туберкулез цилиарного тела. При этом воспалительный процесс через эпителиальный покров проникает на внутреннюю поверхность цилиарного тела, вызывает перифлебит вен сетчатки и затем по лимфатическим периваскулярным пространствам переходит на сосок зрительного нерва.
[banner_centerrs] [/banner_centerrs]
В патологоанатомическом отношении воспалительный процесс в зрительном нерве может носить неспецифический характер или сопровождаться развитием мелких туберкулезных гранулом. Как показали микроскопические исследования, при невритах зрительного нерва туберкулезного происхождения с обычной офталмоскопической картиной в зрительном нерве поблизости от соска в некоторых случаях были обнаружены мелкие туберкуломы.
В клиническом отношении туберкулезный неврит встречается в двух формах: в виде солитарного туберкула соска зрительного нерва или в виде обычного неврита, по своей офталмоскопической картине ничем не отличающегося от невритов нетуберкулезного происхождения.
Солитарные туберкулы соска встречаются редко. Они представляют собой опухолевидное образование серовато-белого цвета, частично или полностью прикрывающее область соска зрительного нерва и большей частью переходящее через край соска на окружающую сетчатку. Поверхность опухолевидного образования может быть ровной или же усеянной многочисленными небольшими округлыми возвышениями. Выстояние солитарного туберкула соска над уровнем окружающей сетчатки может быть весьма значительным; в отдельных случаях (по литературным данным) оно доходило до 6—11 D.
Многие авторы полагают, что при развитии солитарного туберкула соска глаз следует энуклеировать, так как имеется большая опасность туберкулезного менингита. Такую точку зрения нельзя признать правильной. В ряде случаев приходится наблюдать, как под влиянием специфической противотуберкулезной терапии происходит полное обратное развитие солитарного туберкула, после чего остается лишь тонкая соединительнотканная пленка на поверхности соска.
Вторая форма туберкулезного неврита встречается значительно чаще; она как по офталмоскопической картине, так по течению и по состоянию функций глаза ничем не отличается от невритов другого происхождения. Туберкулезная природа заболевания может быть установлена лишь при обнаружении у больного туберкулезного процесса, исключении других возможных этиологических факторов и благоприятном действии противотуберкулезной терапии.
Выяснение этиологии в известной мере облегчается, если у больного имеется другое заболевание глаз, также возникшее на почве туберкулеза (серозный ирит, хориоретинит, перифлебит вен сетчатки). Уверенная диагностика туберкулезного неврита не всегда возможна. Кроме того, нередко и при самом тщательном клиническом исследовании этиологию неврита вообще не удается выяснить. По данным Очаповского, Меньшутина и Шарковского, среди 354 больных с невритами зрительных нервов в 33% этиология заболевания оставалась невыясненной. В настоящее время достоверных данных о частоте туберкулезных невритов зрительного нерва не имеется. Некоторое представление об этом дают сведения о частоте невритов при туберкулезном менингите. Утгоф наблюдал невриты при туберкулезном менингите в 25%, Бельтюкова среди 58 детей с туберкулезным менингитом, леченных стрептомицином, обнаружила невриты у 22 (38%). Эта высокая цифра, вероятно, объясняется тем, что лечение стрептомицином нередко давало возможность избежать летального исхода; тем самым удлинялось течение заболевания, что и способствовало более частому выявлению заболевания зрительного нерва.
В отечественной литературе туберкулезные невриты зрительного нерва описали А. В. Лотин и И. А. Сихарулидзе. Сихарулидзе наблюдал 55 больных с невритами зрительного нерва туберкулезной этиологии среди 614 больных с туберкулезными заболеваниями глаз.
Читайте также:

