Васкуляризация роговицы при кератитах
Обновлено: 25.04.2024
Кератиты и гнойные язвы роговицы при контактной коррекции
Журнал: Вестник офтальмологии. 2018;134(4): 17‑24
В России отсутствуют публикации по анализу частоты, причин и последствий инфекционных осложнений, связанных с ношением контактных линз (КЛ). Цель — проанализировать случаи тяжелых инфекционных кератитов и язв роговицы, связанных с ношением КЛ; разработать оптимальную тактику ведения таких пациентов, определить направления совершенствования методов профилактики, диагностики и лечения. Материал и методы. С 2009 по 2016 г. под наблюдением находились 97 пациентов (103 глаза) с инфекционными кератитами и язвами роговицы, связанными с ношением КЛ. Проанализирован анамнез заболевания. У 61 пациента делали соскоб на посев с роговицы и конъюнктивы. Выработана трехэтапная тактика лечения с использованием 2—4 видов противомикробных препаратов. Результаты. В 77 (79,3%) случаях развитие инфекционного процесса было связано с нарушением рекомендованных правил ношения и ухода за КЛ. Преобладали КЛ длительного ношения (62 случая). Однодневные КЛ были в 17 случаях, ортокератологические — в 8, жесткие — в 1 случае. У 9 пациентов вид КЛ был неизвестен. Средняя острота зрения при поступлении составляла от 1,0 до светоощущения с неправильной проекцией света, при этом в 71 случае была ниже 0,3. По данным микробиологических исследований получен рост микрофлоры в 20 случаях (32,8% информативности): Pseudomonas aeruginosa (9 глаз), Staphylococcus epidermidis, Acinetobacter species, плесневые грибы (по 2 глаза), Cryptococcus laurentii, Serratia marcescens, Burkholderia cepacia, Staphylococcus hominis, Candida (1 глаз). Не менее чем у 10% пациентов отмечалась небактериальная инфекция (грибы и акантамеба). Средний срок пребывания пациентов в стационаре составил 15,2±8,9 дня. Хирургическое лечение потребовалось 15 (15,5%) пациентам, в том числе 5 — сквозная кератопластика. В исходе лечения средняя острота зрения составила 0,48±0,33, причем в 67 случаях она достигла 0,3—1,0; в 3 случаях светоощущение с правильной проекцией, в 2 — с неправильной. Заключение. Выработана эффективная тактика ведения пациентов с кератитами и гнойными язвами роговицы, вызванными контактной коррекцией. Необходимо совершенствование микробиологических методов исследований. Целесообразно создание единой общероссийской базы данных осложнений, связанных с ношением КЛ.
В мире более 140 млн человек пользуются контактными линзами (КЛ), из них в США 39,2 млн, в Российской Федерации (РФ) — около 5 млн [1, 2]; 2/3 пользователей КЛ — женщины. Средний возраст носителей КЛ в мире 32 года. При этом он колеблется от 24 лет в странах Азии до 39 лет в Европе. В РФ средний возраст пользователей КЛ составляет 25 лет [1—4].
По данным литературы, от 9 до 40% всех бактериальных кератитов связано с ношением КЛ [4—8]. Инфекционные осложнения контактной коррекции относятся к наиболее тяжелым, способным привести к потере зрительных функций и даже органа зрения.
Частота развития микробных кератитов при ношении КЛ колеблется в больших пределах: 2—12 случаев на 10 000 носителей однодневных КЛ [7, 9—12], 9—96 случаев на 10 000 носителей многодневных КЛ [7, 9, 11—13], 7,7—13,9 случая на 10 000 носителей ортокератологических линз, набирающих в последние годы популярность [14]. Однако в среднем частота таких осложнений составляет 0,02—0,2% среди носителей КЛ и остается стабильной на протяжении многих лет, несмотря на развитие отрасли [4, 15, 16].
По данным P. Morgan, только 3% всех носителей КЛ соблюдают все правила пользования ими и около 23% — соблюдают большинство правил [17]. Несмотря на вариабельность данных литературы, контактная коррекция рассматривается как один из ведущих факторов риска развития кератита наряду с травмами.
Следует отметить, что в России отсутствуют какие-либо обобщающие эпидемиологические исследования частоты и причин инфекционных осложнений, связанных с контактной коррекцией.
Цель работы — проанализировать случаи тяжелых инфекционных кератитов и язв роговицы, связанных с ношением КЛ; разработать оптимальную тактику ведения таких пациентов, определить направления совершенствования методов профилактики, диагностики и лечения.
Материал и методы
С июля 2009 по 2016 г. под наблюдением находились 97 пациентов (103 глаза) с тяжелыми кератитами и язвами роговицы, вызванными ношением КЛ, проходивших лечение в Московской офтальмологической клинической больнице (с марта 2014 г. переименована в Филиал № 1 ГКБ им. С.П. Боткина). Эта группа пациентов составила около 10% всех случаев кератитов и язв роговицы по данным стационара нашей клиники. Средний возраст пациентов составил 30 лет (от 16 до 65), средние сроки наблюдения — от 1 до 6 мес (отдельных пациентов — до 3 лет).
Острота зрения при поступлении: 0,3—1,0 — 32 глаза; 0,01—0,2 — 49 глаз; светоощущение с правильной проекцией — 20 глаз, с неправильной проекцией — 2 глаза.
На основе многолетнего опыта наблюдения и ведения таких пациентов нами была выработана трехэтапная тактика лечения.
I этап — активная антимикробная терапия (2—4 нед);
II этап — репаративный (восстановительный) период (1—2 мес);
III этап — реабилитационный период (1—3 мес).
При подозрении или подтверждении грибковой инфекции использовали как местные (флюконазол 0,2%, амфотерицин Б 0,15%), так и системные (итраконазол 200 мг/сут, флюконазол 50—100 мг/сут, нистатин 1 500 000 Ед./сут) противогрибковые препараты. Для местного применения все препараты готовили ex tempora из растворов для внутривенного введения. Продолжительность лечения составляла от 2 до 4 нед.
Всем пациентам обязательно местно назначали циклоплегические препараты длительной (атропин 0,1 или 1%) или средней (циклопентолат 1%) продолжительности действия.
Нестероидные противовоспалительные средства назначали, как правило, коротким курсом на 3—5 дней для купирования/уменьшения болевого синдрома и потенцирования мидриаза. Более длительное их применение представляется нецелесообразным из-за возможного подавления процессов заживления роговицы (вплоть до развития местных трофических нарушений) [18—20].
Использование противовирусной и слезозаместительной терапии на этом этапе у данной группы пациентов представляется нецелесообразным. Ни у одного пациента не было ни клинической картины, ни лабораторного подтверждения вирусной этиологии заболевания.
Системное назначение антибактериальных препаратов при изолированном поражении роговицы нецелесообразно из-за отсутствия значимого влияния на инфекционный процесс в сравнении с местной терапией и возможных побочных системных эффектов препаратов.
Ряду пациентов назначали физиотерапевтические процедуры в виде электрофореза с антибактериальными и ферментными препаратами. Однако следует с осторожностью относиться к данному методу лечения в связи с возможным неблагоприятным влиянием на заживление дефекта роговицы и субъективным дискомфортом у пациентов с повреждением эпителиального покрова роговицы.
К местному применению кортикостероидных препаратов в острый период заболевания следует относиться настороженно ввиду возможного усиления инфекционного процесса, особенно при небактериальной инфекции, а также углубления и увеличения площади язвенного дефекта роговицы.
При прогрессировании процесса, несмотря на проводимую терапию, и/или при угрозе перфорации ряду пациентов проводили хирургическое лечение с органосохраняющей целью — покровную эпикератопластику, реконструктивную сквозную кератопластику (СКП).
На II этапе делали акцент на применении препаратов высокой вязкости (на основе гелей и мазей), стимулирующих репаративные процессы в роговице, в сочетании с кортикостероидами.
Предпосылками для выделения II этапа лечения пациентов с инфекционными кератитами и гнойными язвами роговицы явились:
1. Токсикоаллергическая реакция на массивную местную многокомпонентную терапию (часто проявляющаяся в виде токсической кератопатии и хемоза конъюнктивы).
2. Остаточный дефект роговицы.
3. Размывание собственной слезной пленки на фоне частых инстилляций, применения глазных мазей.
4. Возможное временное развития дисфункции мейбомиевых желез (чаще у более возрастных пациентов).
5. Локальное нарушение конфигурации (корнеотопографии) поверхности роговицы, которая может меняться в сроки до 3—6 мес после начала заболевания, что связано с неравномерным истончением роговицы в зоне бывшей язвы и формированием рубцового помутнения роговицы в зоне воспаления.
Результаты
Данная патология ежегодно составляет около 10% случаев всех микробных кератитов и язв роговицы, по данным нашего стационара, и остается стабильной на протяжении всех лет наблюдения.
Среди КЛ, используемых пациентами, преобладали мягкие КЛ длительного ношения (от однонедельной до трехмесячной замены) — в 62 (63,9%) случаях. В 17 (17,5%) наблюдениях были однодневные КЛ, в 8 (8,2%) — ортокератологические линзы (рис. 4, 5). Рис. 4. Акантамебный кератит на фоне ношения ортокератологических линз (а) и контактных линз месячной замены (б). Рис. 5. Исходы лечения кератитов, вызванных КЛ длительного ношения (а) и ежедневной замены (б). Острота зрения 0,3 и 1,0 соответственно. Жесткие К.Л. послужили причиной заболевания только в 1 случае. У 9 пациентов вид КЛ был неизвестен.
По данным анамнеза, в 77 (79,3%) случаях развитие инфекционного процесса было связано с нарушением рекомендованных правил ношения и ухода за КЛ: ношение КЛ во время сна — 22 случая, использование КЛ дольше рекомендованного срока ношения — 15 случаев, ношение КЛ на фоне воспалительного процесса — 12 случаев, применение просроченных многофункциональных растворов — 6 случаев, травмирование роговицы при надевании или снятии КЛ с последующим их ношением — 4 случая, использование непредназначенных растворов (вплоть до проточной воды) — 2 случая, прочие причины — 16 случаев. В 20 (20,6%) наблюдениях выяснить причины заболевания по данным анамнеза не удалось.
Отметим, что, по данным литературы, при оставлении КЛ на ночь риск возникновения инфекционного кератита возрастает многократно — в 10—15 раз [8, 21—23].
По данным микробиологических исследований у 61 пациента получен рост микрофлоры в 20 случаях (32,8% информативности): Pseudomonas aeruginosa (9 глаз) (рис. 1, 2, Рис. 1. Рис. 1. Кератит с изъязвлением после ношения ортокератологических линз. а – при поступлении; б – после лечения. Рис. 2. Рис. 2. Типичный внешний вид гнойной язвы роговицы, вызванной Pseudomonas aeruginosa. 3), Staphylococcus epidermidis, Acinetobacter species, плесневые грибы (по 2 глаза), Cryptococcus laurentii, Serratia marcescens, Burkholderia cepacia, Staphylococcus hominis, Candida (1 глаз). В 36 случаях посев был стерилен. Из них в 3 наблюдениях клинически была грибковая инфекция, в 5 — акантамеба.

Рис. 3. Гнойная язва роговицы, вызванная Pseudomonas aeruginosa на фоне ношения линз длительной замены без снятия на ночь. а – состояние при поступлении; б – после лечения.
В клиническом течении инфекционного процесса у данных пациентов можно выделить следующие особенности:
1. Крайняя агрессивность инфекции (часто наличие резистентности к антимикробным препаратам).
2. Часто быстрая динамика клинической картины (как в положительную, так и отрицательную сторону).
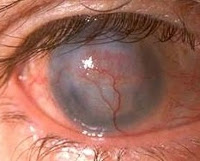
3. Практически во всех случаях в исходе формировалось стойкое помутнение роговицы в зоне поражения (при обширных и/или паралимбальных процессах нередко с васкуляризацией стромы).
Среди особенностей клинической картины выделялись: наличие на роговице инфильтрата с изъязвлением (от поверхностных до глубоких). В 38 (36,9%) случаях поражение роговицы сочеталось с наличием гипопиона. У 12 (12,4%) пациентов по данным эхографии выявлялся экссудативный выпот в стекловидном теле.

Хирургическое лечение потребовалось 15 (15,5%) пациентам: покровная эпикератопластика лиофилизированной кадаверной роговицей с каймой склеры — 8 глаз, промывание передней камеры раствором антибиотика — 5 глаз (в 3 случаях с одномоментным проведением СКП, в 2 случаях у одного пациента), СКП — 6 случаев (4 пациента, у 1 пациента — трижды (рис. 6), Рис. 6. Кератит грибковой этиологии (а), потребовавший трижды проведения реконструктивной сквозной кератопластики из-за рецидива инфекции на трансплантате (б). в 2 случаях с одномоментной экстракцией катаракты), диатермокоагуляция инфильтратов роговицы — 2 случая.
Средний срок пребывания пациентов в стационаре составил 15,2±8,9 дня (от 2 до 46 дней). На фоне лечения в 67 случаях острота зрения достигла 0,3—1,0, в 31 — 0,01—0,2, в 3 наблюдениях — светоощущение с правильной проекцией, в 2 — с неправильной.
На двух последних пациентах остановимся подробнее.
Одна пациентка с грибковым кератитом и формированием перфорации роговицы из-за невозможности проведения СКП в условиях нашей больницы после выполнения покровной эпикератопластики была направлена для проведения хирургического лечения в федеральное учреждение, однако она выпала из поля зрения как нашей больницы, так и данного учреждения. Очевидно, что без выполнения СКП вероятность сохранения глаза как органа в данном случае представляется минимальной.
У другого пациента, гражданина Узбекистана, на фоне длительного торпидного течения с неясной этиологией (посевы отрицательные), несмотря на неоднократное промывание передней камеры и массивную как антибактериальную, так и противогрибковую терапию, сохраняется обширный инфильтрат на всю толщину роговицы с постоянным уровнем гипопиона. Возможной тактикой ведения такого пациента является проведение реконструктивной СКП. Однако по техническим и финансовым причинам данное лечение было невозможно.
Ни в одном случае не потребовалось удаления глазного яблока. Однако, учитывая два описанных выше случая, без выполнения реконструктивных операций вероятность потери глаз как органов в данных ситуациях крайне высока. Практически во всех наблюдениях в исходе сформировалось стойкое помутнение роговицы различной степени выраженности в зоне поражения.
Ведущей причиной заболевания (до 80% случаев) явилось нарушение рекомендованных правил ношения и ухода за К.Л. Информативность посевов не превышает 34%, что можно объяснить, с одной стороны, недостаточной чувствительностью данного метода, с другой — недостаточным вниманием лабораторий к возможному наличию атипичной бактериальной и небактериальной инфекции. Ведущим инфекционным агентом, по результатам посевов, является Pseudomonas aeruginosa (9 глаз), что соответствует данным мировой литературы [7, 15, 24—26]. В 10% случаев причиной заболевания являлась небактериальная инфекция — грибы и акантамеба. Вирусная инфекция не характерна для этой группы пациентов. Эти данные необходимо учитывать при первичном подборе терапии.
Наибольшую сложность на сегодня представляет лечение грибковых язв роговицы, с которыми в большинстве случаев связан неблагоприятный исход лечения. Причинами этого, на наш взгляд, являются следующие моменты:
1. Крайне низкая информативность посевов (требуют особых сред и прицельного внимания со стороны сотрудников лабораторий) и недоступность современных молекулярных методов диагностики.
2. Выявление грибковой инфекции значительно реже происходит до вида гриба, определяется лишь тип гриба (плесень, дрожжи, мицелий).
3. Редко определяется чувствительность к противогрибковым препаратам в связи с отсутствием таких функций в лабораториях.
4. Клиническая картина часто смазана, что приводит к неверному выбору первичной терапии, усугубляющей тяжесть течения инфекции.
5. Сочетание грибковой язвы роговицы с увеитом является крайне неблагоприятным фактором в отношении прогноза результата консервативного лечения, если не определена чувствительность инфекции к выбранным препаратам.
6. Грибковая инфекция значительно чаще, чем любая другая, требует проведения реконструктивных кератопластических вмешательств по срочным показаниям. При этом имеется высокий риск рецидива инфекции на трансплантате.
7. Отсутствие в РФ разрешенных противогрибковых препаратов для местного применения в офтальмологии и как следствие — возникновение потенциальных проблем:
а) юридических (решение вопроса о применении не разрешенных в офтальмологии препаратов, приготовленных ex tempora);
б) финансовых (покупка избыточного количества препарата с целью приготовления раствора для местного применения);
в) медицинских (повышенный риск побочных эффектов препаратов, приготовленных ex tempora).
Вывод
1. Тяжелые случаи язв роговицы и кератитов у носителей КЛ требуют срочного и максимально энергичного стационарного лечения. При отсутствии эффекта от консервативной терапии необходимо хирургическое лечение, вплоть до сквозной пересадки роговицы.
2. На основе 7,5-летнего опыта разработана трехэтапная тактика ведения пациентов с инфекционными заболеваниями роговицы на фоне ношения КЛ, позволяющая во всех случаях (при доступности выполнения кератопластических операций) достичь полного купирования инфекционного процесса, сохранить зрительные функции и снизить частоту хирургических вмешательств.
3. Крайне ограниченная доступность в настоящее время проведения кератопластических операций (в первую очередь из-за нерешенных юридических аспектов в этой области) у пациентов с острой патологией роговицы на сегодня сильно затрудняет в тяжелых случаях оказание им адекватной и исчерпывающей помощи.
4. С целью повышения информативности результатов микробиологических исследований и сокращения сроков их получения требуется активное внедрение современных молекулярных методов диагностики (полимеразной цепной реакции и масс-спектрометрии), а также обучение персонала лабораторий работе не только на стандартных средах для посевов. В качестве первичной ориентировочной микробиологической диагностики возможно гистологическое исследование мазков с поверхности роговицы или материала из передней камеры.
5. Профилактические мероприятия должны быть направлены на снижение факторов риска и частоты патологии, связанной с ношением КЛ:
— строгое соблюдение правил ношения и ухода за КЛ, периодическая смена не только многофункциональных растворов, но и контейнеров для хранения КЛ (1 раз в 1—2 мес);
— при подборе, а также каждой смене модели и/или параметров КЛ обязательно объяснение пациентам правил ношения и ухода за КЛ (с демонстрацией) и предупреждение о возможных рисках, связанных с их несоблюдением;
— использование, по возможности, однодневных КЛ;
На сегодня в России отсутствует какая-либо статистика по частоте осложнений контактной коррекции зрения. С целью более объективной картины частоты и этиологии возникновения кератитов и язв роговицы, связанных с ношением КЛ, возможно, целесообразно создание единой общероссийской обезличенной базы данных под единым кураторством случаев патологии, вызванной ношением КЛ.
Участие авторов:
Концепция и дизайн исследования: А.О., А.С.
Сбор и обработка материала: А.О.
Статистическая обработка: А.О.
Написание текста: А.О.
Авторы заявляют об отсутствии конфликта интересов.
Сведения об авторах
МКБ-10
Общие сведения
Неоангиогенез роговой оболочки – широко распространенная патология в практической офтальмологии. Согласно статистическим данным, около 40 млн. пациентов во всем мире нуждаются в пересадке роговицы в связи с развитием осложнений этого заболевания. Доказано, что в норме только 0,01% эндотелиоцитов находится на стадии деления. В состоянии хронической гипоксии этот показатель возрастает в десятки раз. У 14,5% больных наблюдается стойкое снижение зрительных функций. Риск развития слепоты составляет около 20-25%. Заболевание с одинаковой частотой встречается среди лиц мужского и женского пола. Географических особенностей распространений не отмечается.

Причины неоваскуляризации роговицы
Выделяют множество факторов, приводящих к данному заболеванию. Все они имеют единый механизм развития, поскольку усиленный ангиогенез – это компенсаторная реакция тканей на дефицит кислорода. Основные причины неоваскуляризации:
- Травматические повреждения. Вследствие травм (ранений, ожогов глаз) или хирургических вмешательств в области роговой оболочки, орбитальной конъюнктивы и лимба образуются рубцовые дефекты, которые приводят к глубокой неоваскуляризации.
- Хронический кератит. Длительное течение воспалительных процессов (кератит, кератоконъюнктивит) становится причиной гипоксии оболочек глаза и провоцирует неоангиогенез.
- Дегенеративно-дистрофические изменения. Множественные язвенные дефекты и рецидивирующие эрозии стимулируют сосудистую пролиферацию из-за утолщения роговой оболочки и недостаточного поступления кислорода в глубокие слои.
- Длительное ношение контактных линз. Заболевание развивается из-за механической преграды на пути поступления кислорода. При высоком риске или первых симптомах патологии пациенту рекомендуют использовать линзы с высокой кислородной проницаемостью и чередовать их с ношением очков.
Патогенез
В норме роговица – это оболочка глазного яблока, лишенная кровеносных сосудов. Ее кровоснабжение и трофику обеспечивает сосудистая сеть, расположенная в области лимба. Пусковой фактор развития заболевания – региональная гипоксия, при которой в роговицу поступает недостаточное количество кислорода. Это приводит к усиленной секреции оксида азота, что проявляется расширением и повышением проницаемости сосудов на границе склеры и роговой оболочки. Протеолитическая деградация базальной мембраны и активация плазминогена способствуют пролиферации эндотелиальных клеток. Усиленное образование эндотелиоцитов, мобилизация перицитов и клеток гладкой мускулатуры лежат в основе неоваскуляризации роговицы.
Классификация
С клинической точки зрения офтальмологи выделяют следующие формы неоваскуляризации роговицы:
- Поверхностная. Сосуды с области лимба в неизмененном виде переходят на роговицу.
- Глубокая. Сосуды, направляясь от периферических отделов к центральным, врастают в толщу роговицы. Поражаются средние и глубокие слои стромы. Склеральные и эписклеральные сосуды имеют вид параллельно идущих ниточек.
- Смешанная. Процесс неоваскуляризации затрагивает всю толщу оболочки.
Симптомы неоваскуляризации роговицы
При одностороннем процессе нарушается бинокулярное зрение. Адаптация к монокулярному зрению при поражении оптической части затруднена у больных зрелого возраста. Из-за постоянного дискомфорта, вызванного помехами перед глазами, возникает головная боль. Многие пациенты используют цветные линзы, чтобы уменьшить выраженность визуальных изменений, это еще больше усугубляет клиническую симптоматику. Длительное течение заболевания приводит к изменению радиуса кривизны роговицы, ее утолщению, что становится причиной увеличения индекса преломления и искажения зрения.
Осложнения
Наиболее распространенное осложнение неоваскуляризации роговицы – тотальное сосудистое помутнение. Помимо изменения нормального цвета глаз, бельмо приводит к слепоте. Пациенты с данной патологией входят в группу риска развития воспалительных и инфекционных заболеваний (кератоконъюнктивит, кератит). Патологическая неоваскуляризация часто осложняется кровоизлиянием в переднюю камеру глаза. Редко интенсивный ангиогенез выступает причиной гемофтальма. На поздних стадиях развивается полимегатизм, при котором наблюдается необратимое изменение размеров эндотелиоцитов.
Диагностика
- Визометрию. Измерение остроты зрения – базовый метод диагностики. В зависимости от степени разрастания сосудов острота зрения варьирует от незначительного снижения зрительных функций до их полной утраты.
- Биомикроскопию глаза. Методика позволяет изучить степень прозрачности оптических сред глаза, выявить признаки воспалительных и дистрофических изменений. При поверхностной форме определяется ток крови в новообразованных сосудах.
- Кератометрию. Исследование дает возможность изучить структуру роговой оболочки, определить, насколько изменился радиус ее кривизны.
- УЗИ глаза. Цель проведения ультразвукового исследования в В-режиме – выявить вторичные изменения, связанные с прогрессированием неоваскуляризации.
Лечение неоваскуляризации роговицы
- Сквозную кератопластику. Методика используется при врастании сосудов в роговую оболочку на ограниченном участке. После удаления измененного участка роговицы на его место подшивают донорский материал.
- Кератопротезирование. Это – метод выбора в лечении пациентов с глубокой формой неоваскуляризации или с осложненным течением патологии из-за возникновения тотального сосудистого бельма. Кератопротез устанавливают только спустя 3 месяца после имплантации опорной пластинки.
- Лазерную коагуляцию неососудов. Проводится поэтапная коагуляция эндотелиальных каналов и капилляров от центральной части к периферии. Методика более эффективна при поверхностном варианте заболевания. В позднем послеоперационном периоде возможна реканализация сосудов.
- Фотодинамическую терапию. Метод базируется на светоиндуцированной химиотерапии. Фотосенсибилизатор селективно накапливается в тканях с повышенной пролиферативной активностью.
Прогноз и профилактика
Прогноз для жизни при неоваскуляризации роговицы благоприятный, прогноз в отношении зрительных функций зависит от степени прорастания сосудов. В большинстве случае своевременное лечение обеспечивает полное восстановление остроты зрения. Специфические превентивные меры не разработаны. Неспецифическая профилактика включает соблюдение техники безопасности в условиях производства, контролирование длительности ношения контактных линз в течение суток. Пациенту, который носит линзы, необходимо обращаться за консультацией к специалисту не реже одного раза в год и выбирать линзы с высоким коэффициентом пропускания кислорода.
Что такое эрозия роговицы? Причины возникновения, диагностику и методы лечения разберем в статье доктора Кривомазовой Наталии Сергеевны, офтальмолога со стажем в 3 года.
Над статьей доктора Кривомазовой Наталии Сергеевны работали литературный редактор Елизавета Цыганок , научный редактор Евгения Смотрич и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Эрозия роговицы (Corneal erosion) — это повреждение верхнего слоя (эпителия) роговицы, из-за которого он отделяется от нижележащего слоя, в результате чего образуется ссадина. Травма сопровождается резкой болью, слезотечением и желанием зажмурить глаза.

Причины эрозии роговицы
Чаще всего причиной эрозии становятся бытовые ситуации, например, когда в глаз попадает волос, ветка или инородное тело, которое при моргании оставляет царапину.
Основными факторами риска появления ссадины на роговице считаются:
- работа с металлом, деревом, машинами, опасными химическими веществами без использования средств индивидуальной защиты глаз (очков, щитков);
- занятия контактными видами спорта (хоккеем, фехтованием и др.) без использования защитных очков, предусмотренных по технике безопасности;
- несоблюдение правил использования мягких контактных линз — плохая очистка, контакт линз с грязными руками или проточной водой, превышение срока использования самих линз или контейнера для их хранения.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы эрозии роговицы
Если эрозия произошла при попадании в глаз ветки, волоса, ногтя или другого предмета, человек чувствует резкую внезапную боль, после чего появляются следующие симптомы:
- ощущение инородного тела (соринки) в глазу;
- слезотечение;
- покраснение глаз;
- светобоязнь;
- боль при открывании глаз — блефароспазм, при котором глаз сам непроизвольно закрывается;
- ощущение тумана или пелены перед поражённым глазом из-за отёка и воспаления [12] .
Симптомы мелкой неосложнённой эрозии выражены слабо и проходят в течение 24–48 часов после травмы [14] .
Патогенез эрозии роговицы
Строение роговицы
Неповреждённая роговица состоит из пять слоёв:

Строение переднего эпителия
При развитии эрозии роговицы наибольшее значение имеет передний эпителий. Он неразрывно связан с покрывающей его слёзной пленкой, которая равномерно распределяет слезу при моргании век.
Эпителий состоит из 5–6 слоёв клеток, которые обновляются в течение 7–10 дней:
- слой из двух рядов очень плоских поверхностных клеток;
- слой крыловидных (шиповидных) клеток;
- внутренний слой — базальный, или зародышевый, содержащий стволовые клетки [2] .
Под базальным слоем эпителия находится плотное сплетение из тонких извилистых нервных волокон. Нервные окончания пронизывают передний эпителий, поэтому при повреждении роговицы возникает резкая боль. Нервные окончания роговицы образованы первой (глазной) ветвью тройничного нерва [5] .

Механизм заживления роговицы
Рана заживает в несколько этапов:
Классификация и стадии развития эрозии роговицы
Эрозия оказывает разное влияние на зрение в зависимости от её расположения:
- в оптической зоне (напротив зрачка) — может вызвать затуманивание;
- в параоптической зоне (не попадает в зону зрачка) — не влияет на зрение.
По классификации, предложенной А. И. Волоконенко (1956 г.), эрозия роговицы относится к воспалению роговицы глаза (кератиту), вызванному внешними факторами. Помимо травматической эрозии, эта группа включает:
- травматические кератиты — физическая или химическая травма;
- инфекционные кератиты — воспаление бактериального происхождения;
- кератиты, вызванные болезнью век, мейбомиевых желёз и конъюнктивы;
- грибковые кератиты — кератомикозы [10] .
Отдельно врачи рассматривают рецидивирующую эрозию роговицы. В МКБ-10 она относится к другим уточнённым болезням роговицы и кодируется как H18.8.
Рецидивирующая эрозия роговицы
Синдром рецидивирующей эрозии — это состояние, при котором эпителий роговицы неплотно прилегает к своей основе и отслаивается. Такая эрозия может возникнуть после травмы, но в первую очередь она связана с аномальным строением эпителия роговицы.
Эрозия, не связанная с травой инородным телом, составляет около 44 % от всех случаев травм глаз. Она может возникнуть в любом возрасте, но чаще встречается в 20–29 лет [13] .
К факторам риска развития рецидивирующей эрозии относятся:
-
[20] ;
- синдром сухого глаза;
- ночной лагофтальм — неполное смыкание век во время сна;
- офтальморозацеа — покраснение и шелушение кожи век, корочки в углу глаз;
- патология роговицы — дистрофия базальной мембраны и стромы, последствия операции или воспаления [25] .
![офтальморозацеа [21]](https://probolezny.ru/media/bolezny/eroziya-rogovicy/oftalmorozacea-21_s_1ZYGFBk.jpg)
Отличительным симптомом рецидивирующей эрозии является резкая боль, которая появляется утром после сна, когда человек открывает глаза. Если причиной такой эрозии стала травма, то боль может возникнуть через несколько дней после повреждения [15] .
Боль появляется именно по утрам, потому что при открывании плотно прилегающих век эпителий отрывается от базальной мембраны. Этому способствует истончение слёзной плёнки.
Осложнения эрозии роговицы
Если причиной рецидивирующей эрозии стала незаживающая роговица после травмы у человека, который не болеет сахарным диабетом, синдромом сухого глаза и другими болезнями, то её считают осложнением. Она может возникнуть в течение нескольких дней или недель после получения первичной травмы. Это происходит из-за неплотного прикрепления эпителия роговицы к базальной мембране. При моргании эпителий может оторваться от неё и эрозия образуется вновь.
Рецидивирующая эрозия может появиться через несколько лет после травмы, если пациент перенёс операцию, болеет дистрофией эпителиальной базальной мембраны или дистрофией роговицы, например решётчатой дегенерацией (истончением сетчатки) [15] .
Помимо рецидивирующей эрозии, выделяют следующие осложнения:
- Бактериальный кератит — когда к эрозии присоединяется инфекция, например если в глаз попадают грязные предметы или больной нарушил правила использования мягких контактных линз [11] . В отличие от положительной динамики при неосложнённой эрозии, для бактериального кератита характерна нарастающая боль, а также выраженное покраснение поражённого глаза и помутнения на прозрачной прежде роговице. После выздоровления на глазу может остаться бельмо. — при отсутствии терапии бактериального кератита воспаление углубляется в нижележащие слои и развивается язва. Это серьёзное осложнение, которое требует лечения в условиях стационара. Последствиями язвы роговицы могут быть рубцы и помутнения. Большое помутнение, закрывающее зрачок, также ухудшает зрение.

Диагностика эрозии роговицы
В первую очередь офтальмолог собирает анамнез: он выясняет у пациента, как и когда появилась боль (например, после удара в глаз веткой шиповника), пользуется ли больной контактными линзами и уточняет режим их использования.
Маленькие дети не всегда могут объяснить, что произошло, и описать свои ощущения, поэтому иногда внезапное нежелание открывать глаза остаётся единственным симптомом травмы.
При внешнем осмотре пациента врач обращает внимание:
- на способность пациента безболезненно открывать глаза, наличие у него блефароспазма (желания зажмурится);
- слезотечение;
- светобоязнь (человеку неприятно смотреть на яркий свет).
Инструментальная диагностика
Увидеть эрозию невооружённым глазом довольно трудно. Чтобы точно определить размер эрозии и глубину травмы, врач-офтальмолог использует щелевую лампу. Сначала доктор осматривает глаз в белом свете, без использования красителя.
Чтобы исключить наличие инородных тел, которые могут царапать роговицу при моргании, врач также осматривает внутренние поверхности верхнего и нижнего века. Если там есть инородное тело, его обязательно удаляют. Очень важно на этом этапе исключить проникающее ранение глаза, которое лечат только в условиях стационара.

Роговица — это прозрачная структура. Её дефект заметен при помутнении, но свежая эрозия такая же прозрачная, как и роговица, поэтому, чтобы выявить точные границы и размеры повреждения, роговицу обследуют с использованием 1%-го красителя — флуоресцеина. Его используют или в виде капель, или на бумажных тест-полосках, предварительно смоченных физиологическим раствором. Осмотр проводят в синем свете. Краситель не задерживается на неповреждённых клетках, а участок дефекта светится зелёным светом.
![Обследование с помощью красителя [22]](https://probolezny.ru/media/bolezny/eroziya-rogovicy/obsledovanie-s-pomoshyu-krasitelya-22_s.jpg)
Дифференциальная диагностика
Эрозию роговицы дифференцируют:
- от острого приступа закрытоугольной глаукомы; ;
- язвы роговицы;
- синдрома сухого глаза;
- инфекционного кератита (бактериального, грибкового, герпетического);
- рецидивирующей эрозии роговицы; .
Лечение эрозии роговицы
Эрозию роговицы лечат консервативными способами с помощью:
- Увлажняющих капель и кератопротекторов — капли и гели, содержащие гиалуронат натрия, тригалозу и дексапантенол, создают на поверхности эрозии защитный слой, что предотвращает травму. Чтобы не допустить развитие рецидивирующей эрозии, увлажняющие капли применяют примерно ещё 4 недели после полного заживления. При сопутствующем синдроме сухого глаза их используют постоянно.
- Мягких контактных линз (бандажных) — снижают боль и предотвращают повторную травму собственными веками при моргании. Рекомендуют применять силикон-гидрогелевые контактные линзы, так как, в отличие от гидрогелевых, они позволяют кислороду проникать к роговице. Однако силикон-гидрогелевые линзы склонны к образованию отложений, поэтому важно соблюдать гигиену или использовать однодневные линзы [19] .
- Нестероидных противовоспалительных средств (НПВС) — при сильной боли иногда используют препараты с болеутоляющим эффектом, например Ибупрофен.
- Местных НПВС — капли, например Диклофенак 0,1% не влияют на скорость заживления, но снижают боль и избавляют от необходимости принимать таблетки [16][17] . Однако их нельзя использовать более двух дней из-за риска развития токсического действия.
- Антибактериальных препаратов (в виде капель или мазей) — принимают в нескольких случаях: при признаках инфицирования эрозии, чтобы предотвратить развитие бактериальной инфекции, и для профилактики в индивидуальных случаях, например, когда причиной эрозии стали контактные линзы или травмирование грязным предметом. В таком случае проводят полный курс антибактериальной терапии в течение 5–7 дней.
- Противовирусных препаратов — используют, если причиной повреждения стала герпесвирусная инфекция. При травматической эрозии их не применяют.
- Циклоплегиков — капли, которые расширяют зрачок и временно расфокусируют зрение, например Циклопентолат 1% или Атропин 1%. Назначают при травматическом воспалении радужной оболочки глаза, чтобы снять боль. При неосложнённой эрозии не применяют.

В некоторых медицинских источниках советуют использовать повязку на глаза, чтобы снизить риск травмы из-за частых морганий. Сейчас нет достоверных данных об эффективности данного метода лечения. При этом повязка затрудняет диагностику и лечение инфекционных осложнений, поэтому пациентам с риском инфицирования эрозии она противопоказана [13] .
Также нельзя использовать местные анестетики, поскольку они оказывают токсический эффект и замедляют процесс заживления.
Прогноз. Профилактика
Прогноз у эрозии роговицы благоприятный. Мелкие неосложнённые эрозии могут зажить самостоятельно в течение 24–48 часов [14] . Однако невылеченные эрозии могут спровоцировать развитие язв роговицы, после которых формируются рубцы.
Если такой рубец (помутнение) появляется в области зрачка, он снижает зрение. Также рубцы роговицы меняют её форму, в результате чего развивается неправильный (несимметричный) астигматизм, который сложно поддаётся очковой коррекции.
Кератит – это воспалительное заболевание, которое локализовано в роговице глаза. Эта болезнь характеризуется неприятными симптомами, но благодаря достижениям современной медицины хорошо поддается лечению, главное – вовремя обратиться за квалифицированной врачебной помощью.

- Первичная консультация - 3 900
- Повторная консультация - 2000
Факторы риска
Известны причины возникновения кератита, также существуют факторы риска, которые значительно увеличивают вероятность развития болезни.
К непосредственным причинам относят:
- Инфекции, паразитарные инвазии.
- Механические травмы, химические, термические повреждения.
- Аллергия.
Эти причины приводят к возникновению соответственно инфекционного (например, герпетического), травматического или аллергического кератитов.

Среди факторов риска развития заболевания наибольшее значение имеют следующие:
- Наличие аутоиммунных заболеваний.
- Длительное ношение контактных линз.
- Синдром сухого глаза.
- Недостаток витаминов.
- Различные нарушения метаболизма.
- Наличие некоторых системных заболеваний: сахарный диабет, подагра, ревматизм.
По списку факторов риска понятно, что кератит – достаточно распространенная патология.
Осложнения и последствия кератита
Воспаление роговицы глаз приводит к ее помутнению – это тот симптом, на который сразу обратит внимание офтальмолог при первичном осмотре. Помутнение происходит из-за того, что в тканях роговицы скапливаются лейкоциты, лимфоциты и другие компоненты иммунной системы. Это естественный ответ на воспаление. Скопление клеточных элементов носит специальное название – инфильтрат. Он может быть один или их может быть много. Он может быть расположен ближе к поверхности или в глубине (строме) роговицы – тогда он называется стромальным.
В зависимости от расположения и размера инфильтрата, кератит может либо пройти самостоятельно, либо развиться в осложнения. Поверхностный инфильтрат вполне может рассосаться бесследно или с минимальными последствиями. А вот глубинное поражение обернется рубцами на роговице. Они в свою очередь приводят к стойким нарушениям зрения.
Клиническая картина этого заболевания характеризуется и другим неприятным проявлением – васкуляризацией роговицы. Этим термином обозначают врастание сосудов в какую-либо ткань. Сосуды нужны для улучшенного питания и ускорения рассасывания инфильтрата. Это защитная реакция на воспаление. Но и у нее могут быть неблагоприятные последствия – снижается прозрачность роговицы, которая в норме совсем лишена сосудов. В дальнейшей перспективе – проблемы со зрением.
Клиническая картина
Клиническая картина кератита – это ряд специфичных для данного заболевания проявлений, которые удостоились специального названия – роговичный синдром.
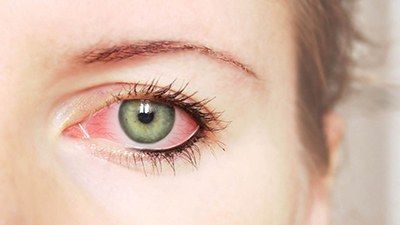
В него входят симптомы:
- повышенное слезотечение;
- светобоязнь;
- сужение глазной щели, невозможно открыть глаз полностью;
- боль в глазу;
- ощущение постороннего предмета в глазу;
- покраснение глаза.
В тяжелых случаях воспалительный процесс распространяется на другие части глаза и поражает склеру, радужную оболочку. Еще одно возможное осложнение – изъязвление на месте воспаления. Оно может привести к перфорации, при которой инфекция попадает глубокие структуры глаза.
Классификация кератита
В зависимости от тех или иных параметров заболевания, существует ряд его классификаций. Так, исходя из слоя роговицы, который поражает патология, принято выделять:
- Поверхностный кератит ― поражает верхний слой, развивается в виде осложнения после конъюнктивита или дакриоцистита, не сопровождается рубцами на роговице;
- Глубокий кератит ― поражает внутренние слои, сопровождается рубцами на роговице, негативно влияющими на остроту зрения.
В таблице, представленной ниже, приведена классификация кератита в зависимости от его этиологии.
- Заболеванию больше подвержены мальчики;
- Зуд в глазах;
- Светобоязнь;
- Дискомфорт в глазах, связанный с ощущением инородного тела
- Острыми болями в глазу;
- Отёчностью;
- Слизисто-гнойными выделениями;
- Помутнением роговицы;
- Изъязвлениями
- Сильными болевыми ощущениями;
- Кольцевыми язвами (в запущенных формах);
- Помутнением и воспалением роговицы глаза
- Болевая симптоматика;
- Гиперемия поражённого глаза;
- Корнеальный синдром;
- Перфорация роговицы;
- Появление бельма;
- Серьёзное ухудшение зрения
- Появление мелких пузырьков;
- Точечные помутнения при поверхностной форме;
- Обширные язвы и формирование бельма при глубокой форме
- Наличие гноя;
- Быстрое развитие патологии, которая за три ‒ пять дней охватывает всю роговицу;
- Высокий риск перфорации и проникновения в более глубокие слои
- Длительное развитие заболевания;
- Отсутствие болевых ощущений
- Зуд;
- Отёчность конъюнктивы;
- Блефароспазм;
- Гиперемия;
- Слезотечение;
- Боязнь света;
- Серьёзное снижение зрения
- Резкие боли в глазу;
- Ощущение инородного тела;
- Сильное покраснение;
- Обильное слезотечение
- Тяжёлое течение;
- Прободение роговицы при отсутствии лечения;
- Гнойные воспалительные процессы слёзного мешка
- Отёчность эпителия при отсутствии изъязвления глазной роговицы
Кератит: диагностика
Эффективность лечения кератита напрямую зависит от того, насколько правильно поставлен диагноз, поскольку нередко это заболевание принимают за аллергический конъюнктивит. Методы диагностики предусматривают следующее:
Читайте также:

