Весенняя лихорадка что это такое
Обновлено: 25.04.2024
Лихорадка – это защитная реакция организма. Пока температура тела ребенка повышена, он вырабатывает вещества, помогающие бороться с инфекцией. Большинство родителей очень боятся этого состояния, хотя оно не всегда опасно. Иногда в своем стремлении как можно быстрее побороть лихорадку вы совершаете ошибки.
Температура здорового человека составляет 36,6 градусов. У детей температура тела всегда немного ниже, хотя это, конечно, не является правилом. Большинство из них реагируют более бурно, чем взрослые, даже на малейшее повышение температуры тела. Однако это не повод для паники.
Неправильное измерение температуры
Чтобы правильно измерить температуру, нужен не только хороший термометр, но и хорошие условия. Результат может быть искажен, если вы измеряете температуру:
- После того, как ребенок выпил теплый чай или съел теплый суп
- Пролил море слез
- Через некоторое время после купания
- В слишком теплом помещении
Слишком быстрая реакция
Потогонное действие
Сиропы и чаи от жажды хорошо работают, если температура не превышает 38 градусов. Однако из-за своего воспалительного и согревающего действия они могут ухудшить состояние, если температура уже высокая.
Охлаждение
Выход в свет
Даже в теплые дни не следует выходить на улицу с ребенком, у которого есть высокая температура. Повышение температуры всегда сопровождается общей слабостью организма. Когда это происходит, малыш становится более восприимчивым к микробам, чем обычно. После снижения температуры с помощью лекарств гулять тоже не рекомендуется, потому что ребенок потеет, и его организм все еще борется.
Перегрев
Из-за того, что у малыша высокая температура, вы закрываете все окна и выключаете радиаторы. Кроме того, вы плотно укутываете его одеялом и добавляете еще одно одеяло, потому что больному ребенку необходимо лежать в тепле. Такие меры, как горячее чаепитие, могут привести к повышению и без того высокой температуры. Ребенка с высокой температурой следует слегка одеть и укрыть, как обычно, стандартным одеялом. Кроме того, не повышайте температуру в доме, а проветривание комнат (где ребенок в данный момент не находится) очень важно во время инфекции.
Неправильные действия
Если лихорадка требует приема лекарств, вы должны знать, как действовать. Это довольно обширная тема, поэтому будут приведены только самые важные факты. Младенцам до 3 месяцев дают только парацетамол. Детям после 3 месяцев можно также давать ибупрофен. Детям до 12 лет нельзя давать другие жаропонижающие средства без консультации с врачом. Вы всегда должны подбирать дозу лекарства в соответствии с его весом, а не принимая во внимание только возраст. Старайтесь использовать одно жаропонижающее средство, с рекомендуемыми интервалами между приемами. Только когда один препарат не эффективен, можно попеременно назначать парацетамол и ибупрофен с временным интервалом. Помните, что во время лихорадки, как и в период диареи, очень важно обеспечить ребенку гидратацию.
Температура тела до 38 градусов – это еще субфебрильное состояние, а не лихорадка, и хотя некоторые дети уже в начале заболевания чувствуют себя очень плохо, это лишь состояние, требующее тщательного наблюдения. Температура выше 38 градусов – это уже умеренная лихорадка, требующая приема жаропонижающих средств. Только 38,5 градусов у ребенка является высокой температурой. Та, что приближается к 40 градусам, уже опасна для жизни малыша.
Когда обращаться к врачу?
Все зависит от того, сколько ребенку лет, как он себя чувствует и какие дополнительные симптомы сопровождают лихорадку. При лихорадке у грудных детей всегда следует проконсультироваться с врачом. У детей старшего возраста лихорадка до 38,5 градусов, длящаяся до 3 дней, которая не сопровождается тревожными симптомами, не требует консультации. Если, несмотря на прием лекарств, температура не опускается ниже 38 градусов, в течение как минимум двух дней, можно обратиться к врачу.
Симптомы, которые всегда должны беспокоить вас во время лихорадки, включают:
Что такое поллиноз (сенная лихорадка)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Воронцовой Ольги Анатольевны, аллерголога со стажем в 20 лет.
Над статьей доктора Воронцовой Ольги Анатольевны работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Поллиноз, или сенная лихорадка (Hay fever) — это сезонное заболевание, которое обусловлено повышенной чувствительностью к пыльце различных растений.
Основные проявления поллиноза — воспаление слизистых оболочек, преимущественно дыхательных путей и глаз, связанное с периодом цветения определённых растений. Теоретически аллергическая реакция может существовать на пыльцу любого растения, но, как правило, её провоцирует пыльца ветроопыляемых растений. На Земле несколько тысяч распространённых видов растений, и только около 50 из них производят аллергенную пыльцу. Растения с яркой окраской и приятным запахом редко вызывают аллергию.
На распространённость поллинозов влияет ряд факторов:
- природно-климатические условия (распространённость поллиноза значительно выше в южных регионах);
- распространённость тех или иных видов растений и степень их аллергенной активности;
- экологические условия (городские жители болеют в 6 раз чаще).
Пыльца — это мужские половые клетки растений, которые представлены множеством пыльцевых зёрен, имеющих особенности, которые опытным глазом можно различить, рассматривая пыльцу под микроскопом (различная конфигурация, размеры, шипы, гребни, валики, поры), специфические для конкретных видов растений. Диаметр пыльцевых зерен аллергенных растений составляет в среднем от 20 до 60 мкм.

Учёт концентрации пыльцы в воздухе называется пыльцевым мониторингом, во многих крупных городах России он проводится, а данные размещаются на сайте в открытом доступе.
Среди наиболее распространённых растений пыльца берёзы обладает наиболее выраженной аллергенной активностью. И для возникновения симптомов совсем не обязательно находиться в лесу или парке. Мелкая пыльца этого дерева разлетается на десятки километров.
Пыльца аллергенных представителей злаковых трав имеет диаметр 20-25 мкм.
Наиболее аллергенные злаки в России:
Сорняки также являются ветроопыляемыми, и их пыльца разносится на большие расстояния. К ним относятся сложноцветные:
- амброзия;
- ромашковые (полынь);
- маревые (марь белая, перекати-поле);
- лебеда.
Наиболее выраженной аллергенной активностью обладает пыльца полыни и амброзии.
Аллерген пыльцы полыни может вызывать перекрёстные реакции (реакции на иные аллергены со сходной структурой) с аллергенами пыльцы амброзии, подсолнечника, одуванчика, мать-и-мачехи, берёзы.
В средней полосе России пыление растений происходит в течение трёх основных периодов:
- весеннего, когда наибольшей аллергенной активностью обладает пыльца берёзы, ольхи, орешника, дуба, ясеня. К слову сказать, примерно в этот период цветет и тополь, но его пыльца малоаллергенна;
- раннего летнего (первая половина календарного лета), когда пылят злаковые травы (ежа, тимофеевка, овсяница и др.);
- позднего летнего (конец лета и ранняя осень) — пыление сорных трав: полыни, лебеды, подорожника, на Юге — амброзии. [4]
Грамотный опрос специалиста аллерголога-иммунолога может ощутимо сузить перечень планируемых лабораторных исследований. В европейских странах с диагностикой несколько сложнее, потому как пыление разных растений происходит практически одновременно.
Расхожее мнение пациентов о существовании аллергии на тополиный пух не совсем верно, так как в период образования этого пуха совпадает с периодом максимальных концентраций пыльцы трав, а пух лишь является переносчиком этих пыльцевых зёрен, как бы наматывая их на себя, и транспортирует их, сам являясь лишь механическим раздражителем.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы поллиноза
Пыльцевая аллергия проявляет себя всеми признаками воспаления — покраснением, отёком, зудом, обильными отделениями слизистого характера [4] , а также:
Более редкие симптомы поллиноза:
- сыпь на коже, зуд;
- боль в горле;
- боли в животе, изжога;
- жидкий стул;
- боль в сердце.
Все перечисленные жалобы, как правило, сочетаются с жалобами общего характера (головной болью, слабостью, быстрой утомляемостью, общим недомоганием, головокружением, сонливостью, снижением памяти, повышением температуры, что в ряде случаев трактуется как проявления острого респираторного заболевания). [5]
Для поллиноза характерно улучшение состояния пациента в дождливые, пасмурные, безветренные дни, чего не происходит при ОРВИ и ОРЗ.
Патогенез поллиноза
В основе патогенеза поллиноза лежит аллергическая реакция немедленного типа. После того, как аллерген попадает на слизистую оболочку какого-либо органа (большая часть оседает на слизистой носа), вырабатываются антитела (иммуноглобулины Е), которые, соединяясь с аллергенами (пыльцой растений) при повторном попадании, вызывают igE-зависимую активацию тканевых базофилов (тучных клеток). В результате происходит выброс ряда биологически активных веществ: гистамина, лейкотриенов, простагландинов, брадикининов, фактора активации тромбоцитов.
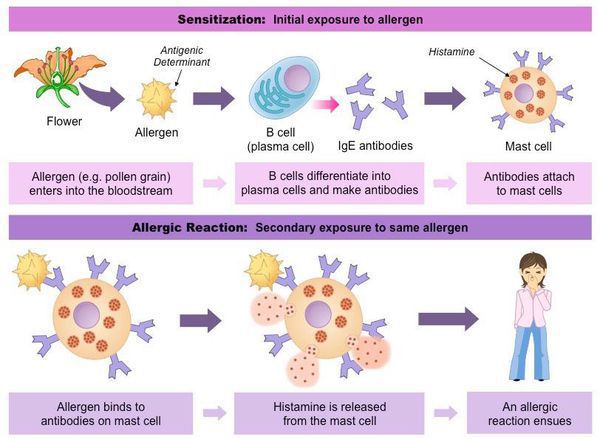
Возникает аллергическая воспалительная реакция: увеличивается образование слизи, снижается функция мерцательного эпителия дыхательных путей. Гистамин расширяет кровеносные сосуды, вследствие чего снижается кровяное давление. Из-за того, что расширяются артериолы мозга, повышается давление спинно-мозговой жидкости и появляется головная боль. При повышении концентрации гистамина в крови на коже может появиться крапивница (сыпь), повыситься температура тела, возможно затруднение дыхания из-за отёка слизистой оболочки дыхательных путей и спазма гладких мышц. Отмечается частое сердцебиение (тахикардия), повышенное слюноотделение и т. п. Этим действием гистамина объясняется значительная часть общих симптомов поллиноза. [6]
Классификация и стадии развития поллиноза
Общепринятой классификации поллиноза сегодня не существует. По выраженности симптомов и их влиянию на качество жизни пациентов различают 3 вида течения поллиноза:
- лёгкое (симптомы слабовыражены, не доставляют беспокойства, потребность в терапии минимальна);
- средней тяжести (ощутимый дискомфорт, снижение работоспособности, нарушение сна, значительное снижение качества жизни пациентов);
- тяжёлое течение поллиноза (приводит к нетрудоспособности и отрицательно сказывается на качестве жизни). [7]
Осложнения поллиноза
Несвоевременная диагностика и лечение риноконъюнктивальной формы поллиноза (когда вовлекаются только структуры носа и глаз) может привести к бронхиальной астме либо ухудшить течение уже имеющейся. Среди осложнений — нарушения слуха, разрастание слизитой носа (формирование полипов), что в дальнейшем может потребовать оперативного вмешательства.
Длительно сохраняющаяся отёчность слизистой носовых ходов и постоянное дыхание через рот у маленького ребёнка может привести к характерному выражению лица с приподнятой верхней губой и формированию неправильного прикуса в дальнейшем. Нарушение носового дыхания ощутимо снижает внимание детей и может повлечь за собой снижение успеваемости у школьников.
Диагностика поллиноза
Сегодня известно очень много методов исследования для диагностики поллиноза. Все они взаимодополняемые, сложно ориентироваться на какой-то один параметр или одно отклонение от нормы при обследовании.
Самым основным и самым важным является сбор анамнеза: детальный расспрос пациента о симптомах, их выраженности, длительности, ранее принимаемых лекарственных препаратах по этому поводу и оценка их эффективности, по мнению больного. Периодичность жалоб, разница в самочувствии при смене места пребывания, региона (например, резкое улучшение самочувствия в командировке, в отпуске). Уточняется, есть ли среди кровных родственников кто-то с аллергическими заболеваниями — это повышает риск возникновения подобных заболеваний. Грамотный расспрос позволяет в дальнейшем минимизировать финансовые затраты на поиск причинного аллергена, обойтись без промежуточных анализов.
К базовым лабораторным показателям относятся общий анализ крови, где косвенным признаком аллергических изменений в организме человека будет повышение уровня эозинофилов, общего иммуноглобулина Е (igE), или более современный показатель — эозинофильный катионный белок.
При наличии клиники со стороны глаз может потребоваться консультация офтальмолога.
Для точного определения действующего аллергена проводят кожное тестирование с набором пыльцевых аллергенов, распространённых в местности проживания пациента. Аллергические кожные пробы выполняют в период, когда контакт с пыльцой полностью отсутствует. [8] Это простой и быстрый тест, но у него имеются ограничения и противопоказания:
- период обострения основного заболевания;
- крапивница или астматические приступы;
- приём антигистаминных препаратов;
- применение в лечении системных гормонов (например, Преднизолон);
- ОРВИ, грипп, тяжёлые заболевания сердечно-сосудистой системы, печени, почек и других органов;
- беременность;
- туберкулёзный процесс любой стадии.
Определение специфических иммуноглобулинов Е (igE)
Можно провести диагностику, не травмируя кожу, по анализу крови. Пациенту для этого нужно лишь сдать кровь из вены. Далее в лаборатории проводится анализ (радиоизотопный, хеминилюминесцентный или иммуноферментный)
Молекулярная аллергология — это самый современный метод диагностики аллергических заболеваний, позволяет повысить точность диагноза и прогноза при аллергии и играет важную роль в 3-х ключевых моментах:
- дифференцирование истинной сенсибилизации и перекрёстной реактивности у полисенсибилизированных пациентов (если аллергические проявления имеются сразу на несколько аллергенов);
- оценка риска развития острых системных реакций вместо слабых и местных при пищевой аллергии, что уменьшает необоснованное беспокойство пациента;
- выявление причинных аллергенов для проведения аллерген-специфической иммунотерапии (АСИТ).
Наиболее распространена технология чипов Immuna Solid phase Allergen Chip (ISAC). Это самая полноценная платформа, которая включает в себя более 100 аллергенных молекул в одном исследовании.
Результаты всех этих тестов (кожных и лабораторных) обязательно должны сопоставляться с клиникой болезни, так как наличие сенсибилизации к аллергенам необязательно сопровождается клиническими проявлениями.
Лечение поллиноза
Поллиноз лечится в амбулаторно-поликлинических условиях.
Основные виды терапии поллинозов:
- предупреждение контакта с аллергеном;
- фармакотерапия;
- аллерген-специфическая иммунотерапия;
- обучение пациента.
Предупреждение контакта с аллергеном
Элиминация аллергенов уменьшает выраженность проявлений поллиноза и потребность в медикаментозном лечении. Общеизвестными мероприятиями являются:
Фармакотерапия
Объём медикаментозной терапии и выбор лекарственных средств зависит от выраженности клинических проявлений и определяется только врачом.
В перечне препаратов по данному заболеванию фигурируют:
Специфическая иммунотерапия (АСИТ, СЛИТ) имеет целью снижение специфической чувствительности конкретного больного к конкретному причинному аллергену. [9] Это достигается введением аллергена, начиная с малых доз, с постепенным их увеличением. Данная терапия может проводиться водно-солевыми аллергенами, адъювантными аллерговакцинами (подкожные инъекции). Также есть препараты для сублингвального (подъязчычного) применения: капли или таблетки, в составе которых есть определённая доза аллергена. АСИТ будущего — это накожные методы, притом сразу с несколькими аллергенами, но пока об этом приходится только мечтать и врачам, и пациентам.
Прогноз. Профилактика
Нельзя недооценивать клинику аллергических состояний, так как с течением времени симптомы могут усугубиться, а объём требуемой медикаментозной терапии — ощутимо увеличиться. Целесообразно провести профилактику прогрессирования заболевания, к примеру, предотвратить формирование бронхиальной астмы. [11] [12]
В целях профилактики лицам с поллинозом можно порекомендовать ряд мероприятий:

Механизм возникновения аллергии и причины ее сезонности
Основная причина поллиноза – цветковые или голосеменные растения. Наибольшую опасность представляют ветроопыляемые формы. В определенный период их пыльца заполняет окружающее пространство и при вдыхании внедряется в слизистые оболочки глаз и носоглотки, запуская в действие внутренний механизм иммунных реакций.
Первичный контакт с пыльцой инициирует синтез специфических антител, которые сохраняются в организме и при повторном вдыхании раздражителей приводят к формированию мгновенного эффекта гиперчувствительности.
Поллиноз проявляется в 2 фазы: первая реакции – сразу после контакта, затем – через 6-8 часов, усиливаясь и обрастая новыми симптомами.
Пики проявления поллинозов
Алгоритм заболеваемости зависит от времени цветения основных аллергенных растений. Выделяют 3 пика распространения:
Если у вас сезонная аллергия — это не значит, что вы полностью избавлены от поллиноза зимой. При посещении оранжереи или покупке цветов реакцию на пыльцу следует учитывать даже в холодное время года.
На заметку! Так называемая аллергия на тополиный пух – не что иное, как сезонный поллиноз на пыльцу злаковых. В 90% случаев пушистые семена тополя является всего лишь переносчиком аллергенов.
Что провоцирует аллергию
Причины повышенной чувствительности к пыльце:
- наследственная предрасположенность – если оба родителя страдают поллинозом, то вероятность его развития у ребенка выше 50%; при этом наследственность чаще всего проявляется по линии матери;
- неблагоприятная экологическая обстановка – загрязнение окружающей среды потенциальными аллергенами;
- плохой рацион питания – недостаток витаминов, минералов, однообразная диета с преобладанием аллергенным продуктов;
- ослабленная иммунная система и частые респираторные заболевания.
Клинические проявления поллиноза
Симптомокомплекс включает риноконъюктивальный синдром с охватом слизистых оболочек глаз и верхних дыхательных путей; чуть реже подключаются кожные и нервные реакции:
- со стороны нервной системы: сонливость, раздражительность, головная боль;
- со стороны глаз – аллергический конъюнктивит: усиленное слезотечение, чувствительность к свету, покраснение конъюнктивы и глазных склер, ощущение песка в глазах, зуд и отечность век;
- со стороны дыхательной системы – аллергический ринит: зуд в носу и носоглотке, кашель, длительные приступы чихания, обильные прозрачные выделения, болезненные ощущения в области гайморовых и фронтальных (лобных) пазух; Так как носоглотка тесно связана со средним ухом, дополнительно могут появляться ушные симптомы – боль в околоушной зоне, треск при жевании, заложенность;
- кожные проявления: диатез, крапивница, атопический дерматит.
Сочетание симптомов ринита и конъюнктивита порождает риноконъюнктивит – форму офтальмоназальной аллергии. Ее нередко усугубляет повышенная температура, нарушение аппетита, общая слабость.
На заметку! Симптомы протекают наиболее остро в сухую жаркую погоду. После дождя основная масса пыльцы оседает, поэтому общее самочувствие может улучшиться.
С учетом того или иного набора симптомов различают 3 клинических проявления заболевания:
- с риноконъюктивальным синдромом;
- с астматическим компонентом;
- с кожной реакцией.
По тяжести проявления выделяют 3 формы: легкую, средней тяжести, тяжелую. Если в первом случае человек ведет обычный образ жизни и практически не нуждается в медикаментах, то при тяжелой форме даже прием антигистаминных средств не всегда в состоянии вернуть жизнь в нормальное русло – требуется более серьезное лечение.
В отсутствии необходимой терапии аллергический поллиноз усугубляет бронхиальная астма с глубоким поражением дыхательных путей, отеком Квинке, синуситами, образованием полипов в носоглотке.
Внимание! Самое серьезное осложнение – анафилактический шок – гиперактивная реакция на повторное введение чужеродных белков. Проявляется отеком слизистых оболочек дыхательных путей, бронхо- и ларингоспазмом с сильными приступами удушья, падением артериального давления, головокружением, обморочным состоянием. При отсутствии своевременной помощи (в первые несколько минут после начала приступа) развивается острая сердечно-сосудистая и дыхательная недостаточность и человек может впасть в кому.
Диагностика поллинозов
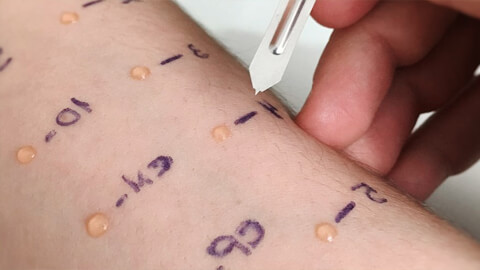
Обследованием и лечением пациента занимается аллерголог-иммунолог.
Первый этап диагностики – выявление факта сенсибилизации организма. Врач выслушивает пациента, собирает анамнез (наследственность, периодичность инфекционных заболеваний, наличие аллергии в прошлом), сопоставляет симптомы с временем года и периодом цветения растений.
Второй этап – подтверждение диагноза и уточнение состава аллергенов. Аллерголог делает местные и провокационные тесты; дополнительно проверяет наличие отклонений в лабораторных анализах.
Третий этап – проверка результатов назначенного лечения.
На заметку! Чаще всего поллиноз диагностируют у женщин и детей. В ряде случаев поллинозы достаточно тяжело проявляют себя во время беременности. Это связано с повышенной иммунной нагрузкой на организм и запретом на прием большинства антигистаминных препаратов.
Местные и провокационные тесты
Кожная проба – блиц-тест позволяет в короткие сроки проверить чувствительность организма к целой панели аллергенов (до 15-ти за 1 раз). Для этого на кожу предплечья наносят капли с контрольной жидкостью и экзоаллергенами, после чего ее целостность нарушают специальными скарификаторами или иглой. Через 15 минут оценивают результаты. Предварительно, для проверки реактивности (чувствительности) кожи, делают тест на гистамин.
Внутрикожные пробы проводят, если кожные пробы оказались отрицательными. В данном случае раздражители вводят внутрикожно с помощью иглы в объеме 0,02 мл. Результаты проверяют через 20 минут.
Назальный тест делают при симптомах аллергического ринита. Методика выполнения:
- в одну ноздрю капают 2-3 капли контрольной гипоаллергенной жидкости; если появляется реакция, тест считают ложноположительным;
- если раздражительная реакция на контрольную жидкость отсутствует, через 10-15 минут закапывают 2-3 капли жидкости с аллергеном (используют минимальную концентрацию, на которую организм отвечал при внутрикожных пробах);
- если через 10-15 минут реакция на раздражитель не проявляется, дозу увеличивают; тест считается положительным, если в ответ появляется зуд в носу, чихание, затрудненное дыхание, выделения из носа.
Конъюнктивальный тест проводят при подозрении на аллергический конъюнктивит. Методика исполнения сходна с предыдущей:
- под веко глаза (в конъюнктивальный мешок) капают несколько капель контрольной жидкости; основное тестирование начинают при отсутствии реакции на контроль;
- в другой глаз капают несколько капель аллергена в 10-кратном разведении от пороговой нормы (определяют по кожным пробам); если через 15 минут ответ со стороны слизистой оболочки глаза отсутствует, концентрацию повышают.
Ингаляционный тест используют для подтверждения пыльцевой бронхиальной астмы. Методика выполнения требует особого внимания:
Если объем вдыхаемого воздуха не меняется, дозу аллергена повышают. Если бронхоспазм более 20%, ингаляционный тест положителен.
Внимание! Острая стадия заболевания – основное противопоказание к тестированию. Все исследования проводят в период ремиссии.
Методы лабораторной диагностики
Основной материал для исследования – венозная кровь. Список тестов:
- общий анализ крови – проверяют уровень эозинофилов;
- иммунограмма (по показаниям врача);
- специфические IgE – для определения вида экзоаллергена.
При необходимости проводят аппаратную диагностику – спирографию на предмет наличия бронхоспазмов, рентгеновское исследование отечности гайморовых и лобных пазух.
Некоторые виды пыльцы имеют сходные белковые структуры с белками пищевых продуктов и бытовых раздражителей. Это может спровоцировать перекрестную реактивность, то есть организм будет проявлять аллергическую реакцию не только на пыльцу, но и связанные с ней по составу продукты. Так, при аллергии на цветение орешника может проявляться реакция на фундук, при злаковых поллинозах – на крупы, хлебобулочные изделия, чувствительность к пыльце березы или полыни автоматически распространяется на яблоки.
Лечение поллиноза при обострении и в состоянии ремиссии
Устранение аллергена

Полностью устранить контакт с пыльцой в период цветения не получится, поэтому старайтесь придерживаться базовых рекомендаций:
- ограничьте выезды на природу;
- старайтесь гулять в дождливую погоду или в вечернее время;
- используйте специальные назальные фильтры, маски и солнцезащитные очки;
- меняйте и стирайте одежду после каждой прогулки – частицы пыльцы скапливаются на ее поверхности;
- плотно закрывайте окна и двери, пользуйтесь системой фильтрации воздуха;
- исключите из рациона питания все перекрестные аллергены (например, при аллергии на амброзию нельзя есть мед, арбузы, дыни);
- не используйте для лечения и профилактики лекарственные растения (даже безопасные для вас виды могут нести на поверхности аллергенную пыльцу других растений).
Как лечить поллиноз в период обострения
Основу действий составляет симптоматическое лечение медикаментозными средствами. Назначают:
- антигистаминные препараты – устраняют воспаление;
- сосудосуживающие средства – снимают отек;
- препараты кромоглициевой кислоты – стабилизаторы клеточных функций, влияют непосредственно на клетки-мишени аллергии; действуют как противоастматическое и противоринитное средство;
- бета-адреномиметики (стимуляторы адренорецепторов) – расширяют бронхи, снимают бронхиальный спазм;
- гормональные противовоспалительные средства – актуальны в тяжелых случаях.
Используют препараты местного действия, таблетированные и в виде ингаляций.
Внимание! Дополнительно для очищения организма (особенно при перекрестной аллергии) назначают прием энтеросорбентов.
Лечение проводится курсами в 1-2 недели. Каждый курс начинают не позднее, чем за пару месяцев до сезонного обострения. Суть методики заключается в постепенном повышении доз аллергена, начиная от самых минимальных.
Препараты данной группы выпускают в виде инъекций, таблеток и капель, что позволяет индивидуально подобрать удобное решение.
Внимание! Подходящий препарат назначает только лечащий врач-аллерголог – на основании данных диагностики и общего симптомокомплекса.
Самый надежный способ избежать заболевания – предупредить его появление. профилактические меры поллинозов необходимы в период ремиссии, а также тем людям, кто находится в группе риска по развитию аллергических заболеваний. Дополнительные меры профилактики:
- умеренные физические нагрузки – вечерние прогулки, занятия на кардиотренажерах;
- дыхательная гимнастика – укрепляет бронхо-легочную систему, способствует детоксикации организма, препятствует застою слизи и развитию инфекций;
- витаминотерапия (обязательна консультация врача) – укрепляет иммунную систему организма.
Список лечебных и профилактических мер в каждом случае подбирают индивидуально. Многое зависит от формы аллергии, ее стадии и степени проявления (легкая, средняя, тяжелая), от вида аллергена и общего состояния организма.
Если вы обнаружили симптомы аллергии на пыльцу или испытываете недомогание в сезон поллинозов — обратитесь к врачу. Получить более подробную информацию и пройти первичное обследование вы можете на приеме у аллерголога-иммунолога, записаться к которому можно через удобную онлайн-форму на нашем сайте.
Сенная лихорадка – это сезонное заболевание, проявляющее себя в весенне-летний период. Характеризуется появлением зуда в носовой полости и дальнейшим развитием отечности слизистых, постоянным образованием жидкости в носовых пазухах. Более знакомое и привычное название данного заболевания – аллергический ринит или поллиноз.
Причины развития болезни
Поллиноз развивается на фоне появления аллергической реакции на цветочную пыльцу, в том случае, если болезнь носит сезонный характер. Если же аллергеном является шерсть животных или пыль, то ринит может возникать круглый год при контакте с раздражителем.
При попадании аллергена в организм больного происходит сильный стремительный выброс гистамина в кровь. Гистамин провоцирует отек слизистых тканей носа, ротовой полости и глаз, а также вызывает обильное слезоотделение и образование прозрачной жидкости в носовых проходах.
Часто может наблюдаться так называемая перекрестная аллергия – одновременная реакция на несколько видов веществ. Специалистам известны три группы аллергенов, которые могут стать причиной развития поллиноза: деревья (особенно плодовые и орехи) и их пыльца, злаковые травы (крупы и их производные), пыльца сорных трав.
Первые симптомы сенной лихорадки
- Раздражение и зуд слизистых
- Покраснение белка глаз и слезотечение
- Появление насморка – непрерывное отхождение прозрачной жидкости
- Учащенное чихание вследствие разраженной носовой полости
- Может иметь место затрудненное дыхание
Осложнения после поллиноза
При неправильном и несвоевременном лечении сенная лихорадка может привести к таким осложнениям, как: увеличение аденоидов, появление синусита, развитие бактериального конъюнктивита, а также спровоцировать развитие аллергического бронхита и бронхиальной астмы.
Диагностика заболевания
Одним из самых распространенных методов диагностики является сдача кожных проб. Эта процедура проходит путем нанесения в область предплечья специфической жидкости, представляющей собой однокомпонентный состав с возможным аллергеном. После нанесения препарата кожа в этих местах прокалывается тонкой иголкой так, чтобы жидкость проникла в кровеносные сосуды. Аллерген проявляет себя в виде отека или покраснения в месте нанесения. Время развития реакции составляет 10-15 минут.
Основным противопоказанием к проведению кожных проб является возраст до трех (в некоторых случаях до пяти) лет и осуществление процедуры в период обострения. Самым лучшим временем для аллергопроб является зима и поздняя осень. Результаты анализов будут использоваться не только в качестве подтверждения аллергена, по ним можно будет определиться с наиболее оптимальным методом лечения.
Лечение сенной лихорадки
Существуют три эффективных метода лечения сенной лихорадки.
В первом случае – это лекарственная терапия. Выражается в приеме антигистаминных препаратов для снятия и предупреждения основных симптомов поллиноза. Лекарства подбираются в зависимости от возраста (детям до трех лет обычно назначают препараты в виде сиропа) и тяжести заболевания, а также от общего состояния здоровья и наличия других хронических заболеваний.
Второй метод лечения – это аллергическая иммунотерапия. По-другому эта терапия называется АСИТ-метод. Основой данного лечения являются инъекции, содержащие в себе конкретный аллерген, на который реагирует больной. Концентрация аллергена постепенно увеличивается вследствие чего повышается сопротивляемость организма раздражителю.
Третий метод – скорее профилактический. Предполагает уменьшение контакта с аллергеном и соблюдение гипоаллергенной диеты.
К сожалению, сезонной аллергии, такой как сенная лихорадка или поллиноз, могут быть подвержены и дети, и взрослые, и пожилые люди. Для того чтобы не только снизить возможность возникновения болезни, но и полностью избавиться от неё, необходимо соблюдать рекомендации врачей, сдавать нужные анализы и регулярно проводить профилактику.
Сенная лихорадка – это заболевание, название которого не соответствует клинической картине. Причина его кроется далеко не в аллергии на сено, а повышение температуры нехарактерно. Но это историческое название, а теперь его называют поллиноз.
Что такое поллиноз?
Аллергия на пыльцу растений с поражением слизистых оболочек носа и глаз называется поллиноз. Он имеет выраженную сезонность, обострение случается в весенний или в летний период. Зависит от растения, на которое развилась аллергия. Поражение других органов и систем нехарактерно.
Развитие заболевания
Чаще других развивается аллергия на березовую, дубовую, кленовую, ольховую пыльцу, на цветение злаковых трав – мятлика, тимофеевки, овсяницы. Пыльца растений оседает на слизистой оболочке дыхательных путей, попадает в бронхолегочную систему, контактирует с кожей.
В норме слизистые оболочки выполняют барьерную функцию и препятствуют проникновению в организм крупных частиц. Но в случае поллиноза барьерная функция нарушена. Причиной тому может быть нарушение работы иммунных клеток, недостаточный уровень иммуноглобулина А, повреждение эпителия дыхательных путей после вирусной инфекции или у людей, длительно вдыхающих загрязненный воздух. Первые из перечисленных причин могут передаваться по наследству.
Первый контакт с пыльцой не приводит к развитию аллергии, иммунная система изучает аллерген, устанавливает его небезопасность или сенсибилизируется, и при повторном контакте развивается полноценный аллергический ответ.
Симптомы заболевания
Проявляется поллиноз строго в определенное время года. Симптомы похожи на респираторную инфекцию. Появляется отек слизистой носа, его заложенность, слизистые выделения, зуд, чихание. Может присоединиться кашель, слезы. Подъем температуры нехарактерен.
Респираторные проявления дополняются общими симптомами интоксикации:
- утомляемость, слабость;
- раздражительность и депрессия;
- снижение аппетита, похудение;
- нарушение сна.
Если пыльца попадает дальше в бронхи и легкие, развивается процесс, напоминающий бронхиальную астму. У некоторых людей появляются признаки пищевого отравления – понос, тошнота, рвота.
Симптомы усиливаются в сухую погоду, в пасмурную и дождливую могут практически не беспокоить. По времени суток максимальная концентрация пыльцы в воздухе приходится на 11-18 часов дня. Ночью она минимальна.
Лечение заболевания
Наиболее эффективно применение антигистаминных препаратов и кальция. Первые подавляют аллергическую реакцию, а кальций уменьшает проницаемость сосудов. Также используются глюкокортикоиды, проводится аллерген-специфическая терапия, влияющая на причинный аллерген.
Обязательны профилактические мероприятия – частая влажная уборка, прием душа, промывание носа и частое умывание, чтобы смыть пыльцу с кожи. Днем в сухую погоду держать закрытыми окна и двери, не появляться на улице, предпочитая вечерние прогулки у водоемов.
Некоторые врачи рекомендуют заблаговременный прием антигистаминных препаратов, перед началом цветения растений-аллергенов. Это помогает снизить проявления поллиноза.
Читайте также:

