Вич и беременность хламидиоз
Обновлено: 26.04.2024
Практически все венерические заболевания негативно влияют на беременность. Существуют тесты, позволяющие обнаружить такие инфекции на ранней стадии и начать безопасное лечение даже во время беременности.
Венерические заболевания у беременных
Многие женщины не знают, что они заражены венерическими заболеваниями, так как некоторые инфекции протекают бессимптомно или дают легкие симптомы, которые подавляются признаками беременности. Поэтому специалисты рекомендуют, чтобы в начале беременности каждая женщина прошла тестирование на опасные заболевания.
В первую очередь нужно обследоваться на:
В обществе существует неправильное представление о том, что венерические заболевания чаще всего поражают людей из небольших городов с низким социально-экономическим статусом и людей с низким уровнем образования. Заражение ЗППП в действительности угрожает каждому человеку.
Гепатит В и беременность
Гепатит В — это опасное заболевание, передающееся при контакте с выделениями инфицированного человека, включая кровь, сперму, слизь влагалища. Обследование на гепатит должны пройти все беременные женщины, даже если у них нет никаких симптомов.
Для этого следует провести анализ крови д ля определения антигена HBs. Если антиген отрицательный, то женщина не заражена. Если результат положительный, это означает, что женщина является носителем гепатита B.

Анализ крови
Заражение гепатитом В не означает, что также будет заражен ребенок. Однако для предотвращения передачи инфекции плоду должны быть приняты соответствующие меры.
Сейчас детям делают прививку от гепатита В и иммуноглобулин в срок до 12 часов после рождения. Введение иммуноглобулина повторяют каждые три недели до достижения возраста 3-6 месяцев. Что касается вакцины, то следующая доза вводится в возрасте 6 недель, а последняя доза — в возрасте 6 месяцев. Практически во всех случаях эти методы лечения защищают малыша от инфекции.
Гонорея и беременность
Во время родов и форсирования гонореи у инфицированной женщины развивается конъюнктивит и склерит, которые могут привести к слепоте и другим осложнениям. Поэтому в Европе все беременные женщины обследуются на предмет гонореи во время первого же визита к врачу. Для некоторых женщин, особенно с высоким риском заражения венерическими заболеваниями, этот тест также повторяется во время беременности позже.
Если будущая мать заражена гонореей, она немедленно получает лечение антибиотиками . После завершения терапии проводятся анализы, показывающие, была ли женщина вылечена. После родов проводится процедура Креде, которая заключается во внутриглазном введении ребенку полпроцентного раствора нитрата серебра.

Лечение антибиотиками
Сифилис и беременность
Сифилис серьезное заболевание, очень опасное для неродившегося ребенка. Инфекция может вызвать различные врожденные дефекты и даже привести к смерти малыша. Поэтому обследование на сифилис во всем мире проводится при первом дородовом посещении.
Если беременная женщина проходит курс лечения антибиотиками до конца четвертого месяца беременности, риск осложнений для ребенка значительно снижается. После четвертого месяца жизни плода, если антибиотики не вводились, инфекция пересекает плацентарный барьер и вызывает вышеупомянутые осложнения.
Хламидиоз и беременность
Хламидиоз чаще всего поражает женщин в возрасте до 26 лет. Это самая распространенная инфекция, передаваемая ребенку, которая представляет угрозу и для него, и для матери.
Очень часто это заболевание не дает никаких симптомов, но от этого оно не менее опасно. Рекомендуется проводить тесты на хламидиоз, особенно для женщин, у которых было много половых партнеров.
Без лечения хламидиоз может привести к преждевременному разрыву плодного пузыря, преждевременным родам и может вызвать внутриутробную гипотрофию плода. Лечение хламидий предотвращает заражение ребенка во время родов. Хламидийная болезнь у детей — это пневмония и глазные инфекции, которые могут принимать острую форму.

Пневмония
Лечение беременной женщины, как и в случае сифилиса, следует начинать до конца четвертого месяца беременности. Только так можно защитить ребенка от серьезных осложнений.
Трихомониаз и беременность
Трихомониаз дает характерные симптомы в виде зеленоватых и пенистых выделений из влагалища с неприятным рыбным запахом. Также женщин часто беспокоит зуд вульвы. Тем не менее, только половина женщин имеют эти симптомы, у остальных инфекция протекает бессимптомно.
Эта инфекция вряд ли повлияет на развивающийся плод, однако ее симптомы очень неприятны для женщины, поэтому пройти лечение необходимо.
ВИЧ-инфекция и беременность
ВИЧ-инфекция, вызывающая СПИД, является прямой угрозой для женщины и ее ребенка. Поэтому все беременные женщины сдают анализы на ВИЧ. Если женщина ВИЧ-инфицирована и не проходит лечение, ребенок может тоже родиться больным.
Скрининг-тест необходимо проходить дважды, поскольку возможны ложноположительные результаты. Если повторное тестирование подтверждает ВИЧ-инфекцию, женщина должна пройти антиретровирусную терапию, которая снизит риск заражения ребенка.
Женщинам с ВИЧ рекомендуется прерывать беременность путем кесарева сечения до начала родовых сокращений матки и до разрыва плода мочевого пузыря. Это также снижает риск передачи инфекции ребенку.
Что такое антенатальная гибель плода? Причины возникновения, диагностику и методы лечения разберем в статье доктора Кондратенко Юлии Николаевны, гинеколога со стажем в 17 лет.
Над статьей доктора Кондратенко Юлии Николаевны работали литературный редактор Маргарита Тихонова , научный редактор Светлана Симанина и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Антенатальная гибель плода — это внутриутробная смерть плода, наступившая до начала родов, но после 21 недели беременности. Является причиной 39-42 % мертворождений. У таких детей отсутствует сердцебиение, дыхание, движения и пульсация сосудов пуповины [12] .
Согласно первым комплексным оценкам, каждый год на свет появляется более 7200 мертворождённых детей. Даже в высокоразвитых странах Европы и Северной Америки показатель мертворождения не опускается ниже 1,3 % [9] . Уровень мертворождения в России в 2018 году был равен 5,51 %. При этом доля антенатальной гибели плода составила 91,8 %. Однако за последние пять лет показатель перинатальной смертности (гибели ребёнка до и после родов) стал снижаться [13] .
Чаще внутриутробная гибель плода наблюдается у девочек-подростков в силу незрелости организма, а также у беременных 35 лет и старше. К этому возрасту у женщины , как правило, возникает ряд хронических заболеваний, снижается овариальный резерв — запас фолликулов в яичниках. Всё это является риском неразвивающейся беременности по причине хромосомной патологии плода.
Также риск антенатальной потери выше у женщин с более чем двумя родами в анамнезе, привычным невынашиванием беременности , искусственными абортами, многоплодными беременностями, наличием послеоперационного рубца на матке и при экстракорпоральном оплодотворении (ЭКО) [23] .
Существует множество причин внутриутробной гибели плода. Они могут быть как со стороны самого плода, так и стороны матери [8] .
Непосредственной причиной смерти является дистресс-синдром плода . Он подразумевает под собой все нарушения функционального состояния плода, в первую очередь, его движений и сердцебиения.
Опосредованные причины антенатальной гибели плода :
- Врождённые аномалии развития плода — синдром Дауна, синдром Патау, синдром Эдвардса и др. . Чаще всего это происходит при:
- инвазивной диагностике и лечении беременной — амниоцентезе (во время удаления излишков околоплодных вод, введения лекарств или пункции амниотической оболочки), пунктировании сосудов пуповины и др.;
- нарушении стерильности во время введения препаратов крови внутрь матки через сосуды пуповины (например, при переливании эритроцитарной массы плоду с гемолитической болезнью);
- преждевременном разрыве околоплодных оболочек в случае пролонгированной беременности;
- общих инфекциях беременной — TORCH-инфекциях, сифилисе , туберкулёзе, урогенитальном хламидиозе и ВИЧ-инфекции[13] .
- Экстрагенитальные заболевания матери — сахарный диабет, нарушения работы щитовидной железы, почек и надпочечников, травмы, злоупотребление алкоголем и курение , особенно при наличии воспалений урогенитального тракта.
- Особенности течения беременности :
- различные формы позднего токсикоза;
- угроза прерывания беременности;
- истмико-цервикальная и фетоплацентарная недостаточность ;
- инфекционные заболевания;
- нарушение кровотока в матке и плаценте;
- тазовое предлежании плода.
- Неустановленные причины .
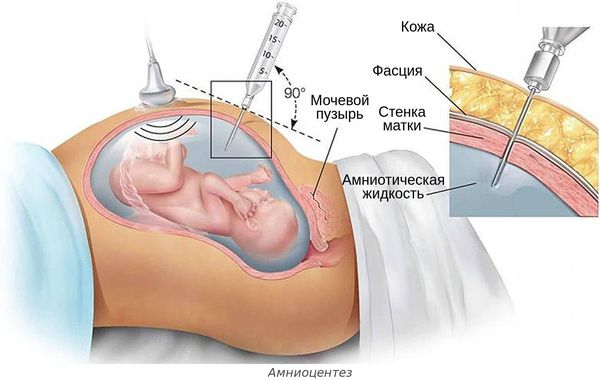
Инфекция может быть вирусной (цитомегаловирусы, вирусы простого герпеса, краснухи, Коксаки, ВИЧ), бактериальной (хламидии, микоплазмы, уреаплазмы, стрептококки группы В, энтеробактерии, кишечная палочка) и грибковой (кандидоз).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы антенатальной гибели плода
Процесс внутриутробной гибели плода далеко не всегда может сопровождаться изменениями в самочувствии женщины. Иногда беременная отмечает более частые шевеления плода, но позже происходит их полное прекращение. Это говорит об острой гипоксии плода — снижении содержания кислорода в организме [2] . Однако часто гибель малыша наступает незаметно для матери и врача, что приводит к поздней диагностике антенатальной смерти плода [4] .
В течение первых трёх дней гибели малыша пациентка может обратить внимание на изменения своего состояния:
- прекращаются шевеления плода;
- уменьшается размер молочных желёз, снижается их напряжение;
- живот перестаёт увеличиваться в объёме;
- возникает слабость, недомогание, тяжесть внизу живота.
Если с момента гибели плода в утробе матери прошло несколько недель, могут присоединяться признаки воспалительной реакции:
- повышение температуры до 38 ℃;
- сильные тянущие боли внизу живота;
- головная боль и головокружение;
- сонливость;
- нарушение сознания [16] .
Патогенез антенатальной гибели плода
Несмотря на то, что внутриутробная гибель плода является общемировой проблемой, вопросы её патогенеза остаются нерешёнными [5] [14] [21] [25] . В связи с этим проводится множество исследований, в частности исследования плаценты — предполагается, что её изменения являются основной или одной из главных причин смерти плода. Установить фактическую причину при аутопсии (вскрытии) мертворождённого довольно трудно [3] [6] [15] [22] [24] .
Суть патогенеза заключается в нарушении функции плаценты, развитии хронической плацентарной недостаточности, нарушении кровоснабжения плода, его росте и развитии. Поражаются внутренние органы плода — развивается внутриутробная пневмония, менингит и др. В какой-то момент происходит нарушение нормального функционирования плаценты, развивается острая плацентарная недостаточность и плод погибает.
Профессором И. В. Бариновой в 2015 году были представлены два типа плодовых потерь при внутриутробной гипоксии. Каждому из них характерно своеобразное сочетание патогенетических факторов, связанных с матерью, плацентой и плодом.
Патогенез первого типа отличается комплексом таких признаков, как ранняя тяжёлая преэклампсия и васкулопатия, т. е. патологическое изменение сосудов базальной пластинки плаценты (неполноценная перестройка спиральных артерий, необходимая для улучшения кровоснабжения плода, острый атероз, тромбоз и кровотечения). Всё это нарушает циркуляцию материнской крови в плаценте [1] .
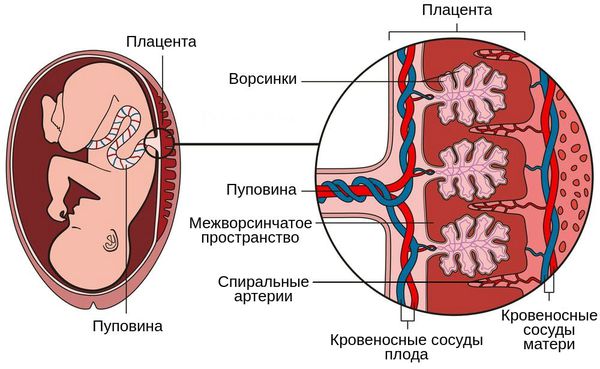
Патогенез второго типа обусловлен нарушением циркуляции в плодовой части плаценты, незрелостью ворсин относительно срока беременности, а также васкулопатией сосудов плода и тромбозом ворсин.
Эти основные звенья патогенеза антенатальной гибели позволяют своевременно профилактировать и назначать патогенетическую терапию фетоплацентарной недостаточности [1] .
Классификация и стадии развития антенатальной гибели плода
Пока не существует общепринятой классификации внутриутробной гибели плода. Однако изучение причин перинатальной смертности привело к появлению двух понятий:
- "Необъяснимое" мертворождение — внезапная гибель малыша наступает по неизвестным причинам. Установить их можно только после анатомического вскрытия плода и исследования плаценты. Зачастую выявляются аномалии опорно-двигательной и нервной системы, несовместимые с жизнью, а также поражения сердечно-сосудистой системы, в частности фатальная аритмия — нарушение сердечного ритма.
- Мертворождение, связанное с задержкой роста плода — гибель плода обусловлена нарушениями обмена веществ, поступления кислорода и кровоснабжения плода из-за материнских факторов, а также факторов, связанных с плодом и плацентой [8] .
Полноценное гистологическое исследование внутриутробно погибшего плода необходимо для установления причины его смерти. Некоторые матери отказываются от него, но это неправильно. Дело в том, что у многих женщин с гибелью плода в анамнезе повышается риск повторных потерь при следующих беременностях [26] . Поэтому исследование причин мертворождения позволит предотвратить повторение этой трагедии в будущем.
Осложнения антенатальной гибели плода
При своевременном обращении к доктору антенатальная гибель плода не приводит к осложнениям. Если же пациентка обратилась за медицинской помощью спустя больше двух недель после смерти ребёнка, то у неё с большой вероятностью могут развиваться такие осложнения, как:
- Кровотечение во время и после родов.
- Гнойно-септические осложнения:
- хориоамнионит — воспаление стенок плодного пузыря и заражение инфекцией околоплодных вод;
- послеродовой метроэндометрит — воспаление мышечной и слизистой оболочки стенки матки;
- инфекции послеоперационной раны — может возникнуть, если роды проходили путём кесарева сечения, например, при раннем отделении плаценты;
- послеродовой сепсис — заражение крови.
Чтобы избежать их, необходимо тщательно наблюдать за состоянием пациентки и выполнять профилактические мероприятия:
- плановое проведение родов при высоком риске кровотечения;
- профилактика анемии ;
- гемостатическая терапия;
- пережатие пуповины ребёнка не раньше первой минуты после рождения;
- строгое соблюдение стерильности при выполнении кесарева сечения и вагинальных исследований во время родов;
- использование индивидуальных комплектов при родоразрешении;
- отказ от катетеризации мочевого пузыря и эпизиотомии (рассечения задней стенки влагалища) без явной необходимости;
- профилактический приём антибиотиков после выполнения инвазивной диагностики или при длительном безводном периоде;
- ранняя выписка из родильного дома (на третьи сутки после родов) [16] .
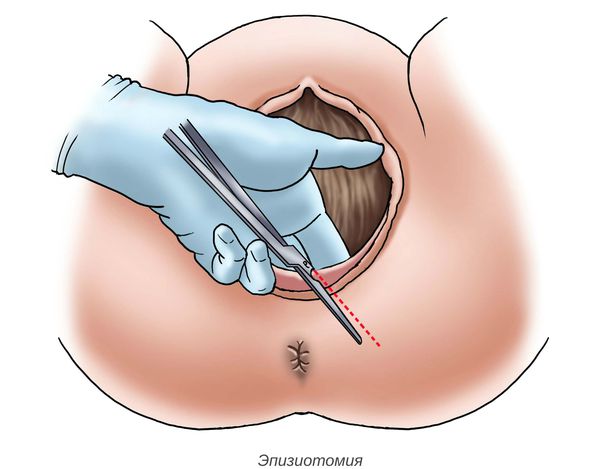
Антенатальная гибель плода является серьёзным состоянием при многоплодной беременности . В случае дихориальной беременности (когда малыши развиваются независимо друг от друга: каждый имеет свои жизненно важные структуры — плодный мешок и плаценту) гибель близнеца не влияет на другого ребёнка. При монохориальной беременности (когда у малышей одна плацента на двоих) риски повреждения второго плода существенно выше:
- в 12 % случаев происходит гибель второго ребёнка;
- в 18 % случаев у него диагностируются неврологические нарушения.
В связи с этим рекомендован контроль показателей эхокардиографии (УЗИ сердца), оценка мозгового кровотока (УЗИ головного мозга) и МРТ выжившего плода [18] .
Помимо прочих осложнений у женщины может возникнуть депрессия , тревожное и посттравматическое расстройство на почве пережитой трагедии или чувства вины. У неё может развиться страх перед будущей беременностью, желание избежать её [26] . В этих случаях пациентке требуется психотерапевтическая помощь.
Диагностика антенатальной гибели плода
После того как женщина обращается к врачу с жалобами на недомогание и отсутствие шевеления плода, врач направляет пациентку на диагностическое обследование. Оно позволяет поставить точный диагноз.
Постановка диагноза внутриутробной гибели плода включает следующие этапы обследования:
- Выслушивание сердечных сокращений плода специальным стетоскопом. Обычным медицинским стетоскопом в данном случае услышать сердцебиение невозможно. Для этого существует деревянный акушерский стетоскоп. Он отличается широкой воронкой, которая плотно прикладывается к животу беременной.
- Выслушивание сердечных сокращений фетальным аудиодопплером и/или монитором . Фетальный допплер можно использовать даже в домашних условиях, начиная с 12-ой недели беременности. Для этого женщине нужно лечь на спину и для чёткого сигнала нанести гель на те участки живота, которые будут соприкасаться с датчиком. Сам допплер нужно передвигать медленно, без резких движений. Длительность исследования — 3-7 минут.
- Ультразвуковое исследование плода (УЗИ). Этот метод является одним из самых достоверных для диагностики внутриутробной гибели плода. С его помощью доктор констатирует отсутствие сердцебиения у малыша [16] .

Анализы для диагностики внутриутробной гибели плода на позднем сроке беременности не так важны. Отсутствия шевелений плода в течение нескольких дней и сердцебиения по данным УЗИ достаточно для правильной постановки диагноза.
Лечение антенатальной гибели плода
При подтверждённом диагнозе антенатальной гибели плода показана экстренная госпитализация и принятие решения о методе и сроке родоразрешения. Чем меньше интервал между установленным диагнозом и родоразрешением, тем меньше риск возникновения осложнений во время и после родов.
Выбор метода определяется индивидуально, на основании клинических данных и особенностей акушерской ситуации. Оптимальным вариантом родоразрешения при антенатальной гибели плода являются роды через родовые пути. Но иногда выполняется кесарево сечение, например при раннем отделении плаценты от стенок матки, обильном или продолжающемся кровотечении из половых путей.
При родоразрешении беременных с антенатальной гибелью плода, осложнившейся септическим состоянием, показано экстренное оперативное вмешательство. Объём операции решается индивидуально, возможна удаление матки с плодом (экстирпация).
После родов важно тщательно наблюдать за состоянием роженицы, провести профилактику послеродового кровотечения и гнойно-септических осложнений. Необходимо обратить внимание на выделения из половых путей (гнойные или кровянистые ), температуру тела, появление озноба, слабости, тянущих болей внизу живота.
Во всех случаях внутриутробной гибели плода показано патологоанатомическое исследование плода и последа (его оболочки). Отказ от исследования по желанию родственников оформляется в соответствии с нормами действующего законодательства [19] .
Самым тяжёлым остаётся вопрос о том, когда же произошла гибель плода. Раньше считалось, что в основе определения времени гибели лежит оценка выраженности процессов мацерации — размягчения и разрыхления тканей плода [20] . Однако наличие признаков мацерации не всегда позволяет достоверно судить о давности наступления гибели, т. к. время её развития зависит от причин гибели малыша.
Прогноз. Профилактика
Потеря беременности является показанием к проведению медицинской, психологической и социальной реабилитации пациенток. Необходим полный комплекс диагностических исследований для выяснения причины гибели плода. Выбор алгоритма обследования базируется на данных анамнеза, особенностях течения беременности и результатах патологоанатомического исследования плода и последа.
Женщины с внутриутробной гибелью плода в анамнезе входят в группу риска данного осложнения при последующих беременностях. Поэтому наступление беременности у таких пациенток требует выполнения комплекса мероприятий по подготовке организма женщины к полноценному зачатию, вынашиванию и рождению здорового ребёнка [10] . Оптимальный интервал между беременностями должен составлять не менее 6 месяцев, чтобы минимизировать потенциальные сложности течения последующей беременности [26] .
При неустановленной причине гибели плода в анамнезе необходимо учитывать данный факт при выработке тактики родоразрешения последующих беременностей.
Профилактика антенатальной гибели плода предполагает:
- ведение здорового образа жизни;
- диагностику и адекватное лечение соматических и хронических инфекционных заболеваний;
- своевременное выявление генетической патологии;
- лечение высокого артериального давления;
- контроль уровня глюкозы в крови при сахарном диабете [26] ;
- предупреждение травм живота;
- прекращение контакта с бытовыми токсичными веществами;
- ликвидацию профессиональных вредностей (переход на другую работу);
- адекватное назначение лекарств в период беременности;
- приём фолиевой кислоты до зачатия;
- комплексное антенатальное наблюдение за состоянием плода [7] ;
- регистрацию шевелений плода на 28 неделе беременности;
- ведение гравидограммы с 24 недели беременности (сводной таблицы данных, регистрирующей динамику течения беременности) — повышает качество диагностики задержки развития плода и снижает риск потери малыша в 1,8 раз [11] .
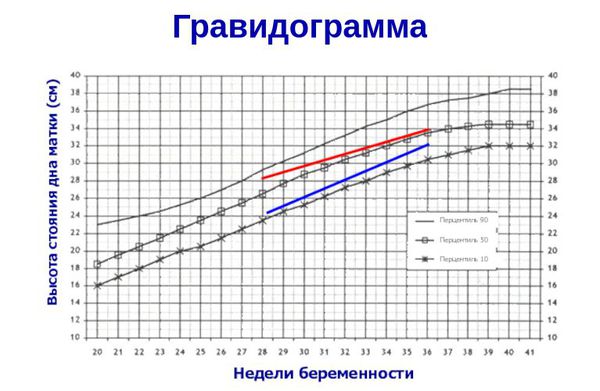
Курение увеличивает риск перинатальной смертности на 27 % [17] . Однако чаще антенатальная гибель плода наблюдается у беременных, употребляющих алкоголь — в 6,25 % случаев [8] . Поэтому отказ от вредных привычек значительно увеличивает шансы родить здорового ребёнка.
Хламидиоз – частая инфекция, передаваемая половым путем (ИППП). Вызывает заболевание бактерия Хламидия трахоматис (Chlamydia trachomatis), которая поражает женскую половую сферу и является причиной негонококковых уретритов у мужчин. Проявления хламидиоза, как правило, незначительны или отсутствуют, однако при этом развиваются серьезные осложнения. Осложнения могут нанести непоправимый ущерб организму, включая бесплодие – все это протекает очень скрытно.
Хламидиоз вызывает также выделения из полового члена у зараженных мужчин.
Пути заражения хламидиозом
Хламидиозом можно заразиться при:
- вагинальные или анальные контакты с зараженным партнером;
- реже при оральном сексе;
- использование сексуальных игрушек с зараженным партнером;
- заражение новорожденного при родах от больной матери.
Абсолютно все сексуально активные люди могут заболеть хламидиозом. Чем больше число сексульных партнеров, тем больше риск заражения. Особенно высок риск заражения у девушек, поскольку у них шейка матки полностью не сформирована. Около 75% новых случаев заболевания наблюдается у женщин младше 25 лет. К 30 годам примерно 50% сексуально активных женщин переболевают хламидиозом. У сексуально активных мужчин риск заражения наивысший в возрасте 20 – 24 лет.
Нельзя заразиться хламидиями через поцелуи, объятия, посуду, ванны, полотенца.
Проявления хламидиоза
Хламидиоз протекает очень скрытно. Около 75% зараженных женщин и 50% зараженных мужчин не имеют проявлений болезни. Если проявления заболевания развиваются, то это происходит примерно через 1 – 3 недели после заражения.
У женщин, хламидия сначала поражает шейку матки и уретру (мочевыводящий канал).
Проявления:
- необычные влагалищные выделения;
- боль или неприятные ощущения при мочеиспускании;
Если инфекция проникает до придатков, возможны проявления:
- боли внизу живота;
- боли в поясничной области;
- тошнота;
- незначительное повышение температуры;
- боль во время полового контакта или кровотечение после него;
- кровотечения между месячными.
Симптомы у мужчин:
- прозрачные или мутные выделения из полового члена;
- боль или неприятные ощущения при мочеиспускании;
- могут быть жжение и зуд в области выходного отверстия мочеиспускательного канала;
- редко боль и/или опухоль яичек.
Мужчины или женщины, имеющие анальные контакты с зараженным партнером, могут внести инфекцию в прямую кишку, что приводит к воспалению, боли, выделениям или кровотечениям из прямой кишки.
Хламидия может вызвать воспаление горла (фарингит) у мужчин и женщин, имеющих оральные контакты с зараженным партнером.
Какие осложнения могут развиться, если не лечить хламидиоз?
Если заболевание не лечить, развиваются серьезные краткосрочные и стойкие осложнения. Как и само заболевание, осложнения часто протекают скрытно.
У женщин с нелеченным хламидиозом, инфекция может проникнуть из уретры до фаллопиевых труб (трубы несущие яйцеклетку из яичников до матки) — это вызывает (в 40% случаев) развитие воспалительных заболеваний органов малого таза (ВЗОМТ). ВЗОМТ приводит к стойкому повреждению фаллопиевых труб, матки и окружающих тканей. Хроническая тазовая боль, бесплодие и внематочная беременность – результат ВЗОМТ.
Женщины, больные хламидиозом, более подвержены заражению ВИЧ-инфекцией, риск возрастает почти в 5 раз.
Для профилактики развития серьезных последствий хламидиоза, необходимо ежегодное обследование на хламидиоз для всех сексуально активных женщин в возрасте 25 лет и младше. Ежегодное обследование необходимо женщинам старше 25 лет находящихся в группе риска (новый половой партнер, множественные половые партнеры). Все беременные женщины должны пройти обследование на хламидиоз.
Осложнения хламидиоза у мужчин развиваются редко. Инфекция иногда распространяется до придатков яичеки и вызывает боль, повшение температуры и, редко, мужское бесплодие (стерильность).
Редко, хламидийная инфекция может вызвать воспаление суставов в сочетании с поражением кожи, воспалением глаз и мочевыводящего канала – это так называемый синдром Рейтера.
Действие хламидий на беременную женщину и ее ребенка
Хламидиоз у беременных жещин повышает риск выкидыша, преждевременной отслойки плаценты. Новорожденные от инфицированных матерей могут получить инфекцию глаз и легких. Инфекция легких (пневмония) может быть смертельна для новорожденного.
Диагностика хламидиоза
Диагностика включает наблюдение клинических симптомов у пациента, исследование на хламидии мазков с шейки матки, соскоба с мочевыводящего канала, первой утренней порции мочи. Чаще всего исследование проводится методом ПЦР (полимеразная цепная реакция). Мазки и соскобы могут причинить незначительный дискомфорт.
Дополнительно проводится исследование крови методом ИФА (иммуноферментный анализ) на наличие иммунитета к хламидиям, это вспомогательное исследование часто помогает установить точный диагноз.
Лечение хламидиоза
Лечение хламидиоза проводится антибиотиками, принимаемыми внутрь. Для предотвращения повторного заражения должны быть найдены, обследованы и пролечены все половые партнеры. Больные хламидиозом должны воздержаться от незащищенного секса во время лечения, в противном случае возможно повторное заражение полового партнера. К сожалению, после успешного лечения возможно повторное заражение хламидиями, поскольку не развивается стойкий иммунитет к этому микроорганизму. Многократное заражение женщин хламидиями приводит к значительному повышению риска серьезных осложнений, включая бесплодие. Повторное исследование проводится через 4 недели после лечения.
Профилактика хламидиоза
Наилучший путь профилактики инфекций, передаваемых половым путем – это долговременные половые контакты с одним здоровым половым партнером. Мужские презервативы из латекса, при правильном применении, резко снижают риск передачи инфекции.
Необходимо ежегодное обследование на хламидиоз для всех сексуально активных женщин в возрасте 25 лет и младше. Ежегодное обследование также необходимо женщинам старше 25 лет, находящихся в группе риска (новый половой партнер, множественные половые партнеры). Все беременные женщины должны пройти обследование на хламидиоз.
Любые проявления, такие как боль или неприятные ощущения при мочеиспускании, необычная сыпь, выделения являются сигналом для прекращения половых контактов и немедленного обследования в условиях специализированной клиники – КВД. Если у больного обнаружены хламидии (или любые другие ИППП), он должен сообщить об этом своим половым партнерам, для того чтобы они также прошли полное обследование и соответствующее лечение. Это снизит риск развития серьезных осложнений и предотвратит возможность повторного заражения.
Больные хламидиозом должны воздержаться от незащищенного секса во время лечения, в противном случае возможно повторное заражение полового партнера.
СПИД, синдром приобретенного иммунодефицита — это заболевание иммунной системы организма человека, ведущее к её разрушению.
Пути заражения ВИЧ-инфекцией
- незащищенный (без презерватива) половой акт (70–80 процентов);
- совместное использование шприцев, игл и другого инъекционного инструментария (5–10 процентов);
- использование нестерильного инструментария для татуировок и пирсинга;
- использование чужих бритвенных принадлежностей, зубных щеток с видимыми остатками крови;
- переливание зараженной крови (5–10 процентов);
- передача вируса от ВИЧ-позитивной матери ребенку — во время беременности, родов и при кормлении грудью (5–10 процентов).
ВИЧ передается через кровь, сперму, влагалищные выделения и материнское молоко, при этом не существует опасности заражения через другие жидкости организма (такие как слюна, пот, слезы, моча и фекалии). Происходит это потому, что для заражения необходима некая минимальная концентрация вируса. Так, необходимое для заражения количество вируса содержится в капле крови, которая умещается на конце швейной иглы, а объем слюны, в котором будет содержаться такое же количество вируса, составит 4 литра.
Многие люди думают, что ВИЧ и СПИД — это одно и то же. Это не так… Когда человек заражается ВИЧ, вирус начинает разрушать иммунную систему, которая отвечает за защиту организма перед болезнями. Человек, живущий с ВИЧ, может выглядеть и чувствовать себя хорошо на протяжении многих лет и даже не знать, что он инфицирован. Однако, с течением времени вирус продолжает разрушать клетки иммунной системы и, когда количество клеток снижается ниже критического уровня, человек становится уязвим для болезней, многих из которых обычно можно избежать. Диагноз СПИД (синдром приобретенного иммунодефицита) обычно ставится спустя несколько лет после заражения ВИЧ, когда у человека развиваются одно или несколько серьезных заболеваний. Например, ранние признаки прогрессирования ВИЧ-инфекции, то есть углубления иммунодефицита, включают молочницу полости рта, непонятное повышение температуры тела, ночную потливость, понос, похудание, частые острые респираторные инфекции, опоясывающий лишай (герпес) и др.
Таким образом, ВИЧ и СПИД — не одно и то же… ВИЧ — это вирус, который подавляет иммунную систему, а СПИД — это комплекс заболеваний, которые возникают у человека с ВИЧ на фоне низкого иммунитета.
Диагноз
По вопросам заражения ВИЧ и результатов анализа можно проконсультироваться с врачом-иммунологом или венерологом, который при необходимости назначит лечение.
Лечение
Лекарственные препараты, применяемые для лечения ВИЧ-инфекции не убивают вирус, а лишь блокируют его, нарушая процесс размножения ВИЧ и подавляя его активность. Снижение активности ВИЧ приводит к восстановлению числа иммунных клеток. Одновременный прием трех или четырех лекарственных препаратов называют высокоактивной антиретровирусной терапией, потому, что в результате такого лечения удается уменьшить содержание вируса в крови до неопределяемого уровня. Однако, это не значит, что человек полностью избавился от этого вируса, поскольку ВИЧ может находиться не только в крови, но и в лимфатических узлах, а также в других органах человека.
Знание о своем положительном ВИЧ-статусе (т. е. о наличии вируса в крови) может помочь человеку вовремя получить медицинскую помощь, которая способна предотвратить серьезные и угрожающие жизни заболевания. При наличии ВИЧ некоторые инфекции, например, сифилис, должны лечиться по-другому. Также, будучи носителем ВИЧ, очень важно следить за иммунным статусом и другими показателями, что позволяет вовремя назначить необходимое противовирусное лечение, и предотвратить развитие СПИДа.
Следует помнить, что человек, инфицированный ВИЧ, может прожить долгую жизнь. А чтобы эта жизнь не стала для него проклятием, сейчас в любом городе существуют психологические центры помощи ВИЧ-инфицированным людям, телефоны доверия, анонимные клиники.
Профилактика
ВИЧ и СПИД вызывают страх и беспокойство, которые часто оказываются преувеличенными. Люди боятся заразиться ВИЧ при обычном бытовом контакте. На самом деле эти страхи необоснованны, и обычный контакт с людьми, живущими с ВИЧ/СПИДом, абсолютно безопасен.
Факторы, увеличивающие риск заражения при половом контакте
Значит, чтобы избежать риска заражения ВИЧ необходимо соблюдать некоторые правила личной безопасности, и прежде всего в интимной сфере!
Наличие ИППП у беременной женщины может причинить серьезный вред плоду. Неизлеченнные инфекции способны привести к выкидышу, преждевременным родам, мертворождению, рождению младенца с дефицитом веса, слепотой, потерей слуха, хроническими респираторными заболеваниями, умственной отсталостью и другими серьезными проблемами в развитии. Неизлеченный сифилис может привести к рождению ребенка с врожденным сифилисом. Активизация ИППП при беременности проявляется симптомами внутриматочной инфекции, приводящей к невынашиванию и внутриутробным поражениям плода вплоть до его гибели. Инфицирование плаценты по данным гистологических исследований в половине случаев связано с хламидиями, уреаплазмами, микоплазмами и вирусами ВПГ (вируса простого герпеса), ЦМВ (цитомегаловируса). У новорожденных ИППП вызывают конъюнктивиты, пневмонии, нарушения мозгового кровообращения, внутричерепные кровоизлияния (одна из причин ДЦП), сепсис.
Нелеченная гонококковая инфекция часто приводит к внематочной беременности или воспалительному заболеванию тазовых органов. Хроническая гонорея может обостряться сразу после родов. При этом высок риск гонококкового сепсиса. У женщин, заразившихся в последние 20 нед беременности или после родов, высок риск гонококкового артрита. При острой гонорее повышен риск преждевременного излития околоплодных вод, самопроизвольного аборта и преждевременных родов.
Заражение плода гонореей происходит внутриутробно или во время родов. Внутриутробная инфекция проявляется гонококковым сепсисом у новорожденного и хориоамнионитом. Заражение во время родов может приводить к гонококковому конъюнктивиту, наружному отиту и вульвовагиниту. Наиболее распространенное осложнение у детей, рожденных от больных гонореей матерей, — очень заразное заболевание глаз (офтальмия новорожденных), которое, если его не лечить, может повлечь за собой слепоту. Более редкими осложнениями у детей, рожденных от больных гонореей матерей, являются детский менингит и артрит.
Большинство врачей проверяют женщин на гонорею при их первом посещении по поводу беременности, многие из них проводят ещё одну проверку в третьем триместре. Если врач не ознакомил вас с результатами анализов, уточните у него, на какое заболевание вас проверяли.
Трихомониаз, по мнению большинства врачей, не относится к тем заболеваниям, которые могут оказать фатальное влияние на плод, но, разумеется, трихомоноз при беременности — состояние крайне нежелательное.
Трихомониаз у беременной женщины увеличивает риск преждевременных родов и преждевременного излития околоплодных вод.
Хламидийная инфекция у 80% беременных протекает скрыто. Частота встречаемости урогенитального хламидиоза среди беременных женщин, по разным данным, равна 6.0 — 8.0%. Последствиями не леченного генитального хламидиоза во время беременности чаще всего могут являться:
- неразвивающаяся беременность,
- самопроизвольные выкидыши,
- преждевременные или запоздалые роды,
- несвоевременное излитие вод,
- кровопотеря более 300 мл,
- послеродовая лихорадка,
- эндометрит,
- внутриутробное инфицирование плода.
Передача возбудителя ребенку возможна как при наличии, так и при отсутствии явных клинических проявлений инфекции у матери (вероятность её передачи — 50–70%). Плод инфицируется как при непосредственном контакте с родовыми путями матери, так и внутриутробно: при заглатывании или аспирации околоплодных вод.
Самым частым проявлением врожденной хламидийной инфекции у малышей являются конъюнктивиты (воспаление слизистой глаз), у 10% инфицированных новорожденных развивается пневмония и несколько реже — отит. У части детей, родившихся от инфицированных матерей, эти микробы выделяют из ротоглотки, носоглотки и прямой кишки. Общий процент инфицированных хламидиями новорожденных достигает 9.8%.
И, в заключении, что необходимо знать о влиянии ИППП на протекание беременности, деторождение и грудного вскармливания?
Беременная женщина может передать большинство ИППП во время беременности или деторождения своим детям, некоторые заболевания могут передаваться с грудным молоком (например, ВИЧ). Однако вероятность передачи инфекции можно резко уменьшить, если вовремя начать лечение.
Как только Вы примете решение забеременеть, посетите врача и убедитесь, что ни у Вас, ни у Вашего партнера нет ИППП. Если Вы инфицированы — пройдите курс лечения и снова сдайте анализы перед беременностью.
Если Вы уже беременны, вам необходимо пройти полное обследование. В любой период беременности обязательно скажите врачу, если заметите у себя те или иные симптомы ИППП или подозреваете, что могли заразиться.
Читайте также: