Возбудитель клещевого тифа северной азии
Обновлено: 25.04.2024
Клещевой сыпной тиф северной Азии (син.: клещевой риккетсиоз, клещевой риккетсиоз Сибири, клещевой риккетсиоз Северной Азии, приморский клещевой риккетсиоз, клещевая лихорадка Северной Азии, сибирский клещевой сыпной тиф, биробиджанский клещевой риккетсиоз, дальневосточная сыпная клещевая лихорадка, восточный сыпной тиф, клещевой сыпной тиф Азии; rickettsiosis sibirica, ixodo-rickettsiosis asiatica — лат.; sibirian tick typhus, tick-borne rickettsiosis of North Asia — англ.)
Клещевой сыпной тиф северной Азии — инфекционная болезнь, характеризующаяся лихорадкой, наличием первичного аффекта, увеличением и болезненностью регионарных лимфатических узлов, распространенной полиморфной сыпью.
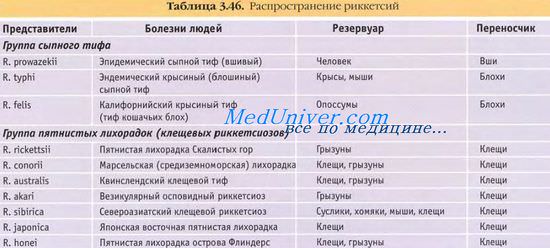
Клещевой сыпной тиф северной Азии регистрируется в Западной, Центральной и Восточной Сибири, Хабаровском и Приморском краях, некоторых районах Восточного и Северного Казахстана, в Армении, Туркмении и Монголии.
Возбудитель клещевого сыпного тифа северной Азии — Rickettsia sibirica — относится к роду риккетсий. Североазиатский клещевой риккетсиоз — природно-очаговый зооноз. Источник возбудителя инфекции — грызуны (суслики, полевки, полевые и лесные мыши, домовые мыши, хомяки, бурундуки и др.), переносчики — иксодовые клещи различных видов, обитающие в степных и луговых кустарниковых зарослях. Человек заражается в результате нападения клещей в природном очаге болезни, заболеваемость спорадическая, обычно отмечается в весенне-летний период.
В основе патогенеза лежат сосудорасширяющее действие токсина риккетсий и паразитирование риккетсий в эндотелии сосудов с развитием воспалительных изменений в них. Патоморфологические изменения наиболее выражены в сосудах кожи, меньше в сосудах головного мозга и других органов.
После перенесенной болезни развивается обычно длительный иммунитет, повторные заболевания не встречаются.
Инкубационный период клещевого сыпного тифа северной Азии — от 2 до 7 дней. Продромальные явления отмечаются в течение 1—3 суток. Чаще наблюдается среднетяжелая форма. При этом болезнь обычно начинается остро с повышения температуры, появления головной боли, озноба, жара, потливости, болей во всем теле, ломоты в суставных мышцах, общей слабости, иногда с воспалительных изменений в верхних дыхательных путях, нарушения сна, ухудшения аппетита. Эти симптомы сохраняются в течение всего лихорадочного периода: температура в первые двое суток достигает 39—40°, чаще она ремиттирующая, снижается обычно литически. Длительность лихорадочного периода от 1 до 20 дней, обычно 7—10 дней. Кожа лица чаще гиперемирована, лицо становится несколько одутловатым уже на 2—3-й день болезни. Наиболее постоянным и типичным признаком болезни является первичный аффект, возникающий на месте укуса клеща и сопровождающийся регионарным лимфаденитом. Первичный аффект — это плотный болезненный инфильтрат, покрытый коричневой некротической корочкой и окруженный по периферии розовой каемкой гиперемии. На 2—4-й день болезни на теле появляется полиморфная обильная розеолезно-папулезная сыпь, наиболее интенсивная в области суставов. Сначала высыпают розеолы, превращающиеся обычно в папулы и очень редко в петехии. Рано выявляется относительная брадикардия, гипотензия, снижается пульсовое давление, отмечается умеренно выраженный миокардит. Характерны головная боль, обычно диффузная, нередко бессонница, возможны менингизм, тошнота, рвота, понос. Язык слегка обложен белым налетом. У большинства больных увеличиваются печень и селезенка. В крови отмечаются умеренная лейкопения, эозинопения, относительный лимфоцитоз. Реконвалесценция начинается через 9—11 дней от начала болезни. При легкой форме лихорадочный период длится до 7 дней, температура не выше 38°, состояние больного удовлетворительное, умеренная сыпь, в основном розеолезная, осложнения отсутствуют, при тяжелой — до 20 дней с температурой 39—41° и выше, резко выражены симптомы поражения ц.н.с. и сердечно-сосудистой системы, наблюдается обильная папулезная сыпь со склонностью к геморрагическому превращению элементов.
Осложнения в виде синусита, отита, ларингита, бронхита, пневмонии встречаются редко.
Диагноз основывается на клинической картине, данных эпидемиологического анамнеза (пребывание на территории природных очагов в весенне-летний период), с подтверждением его РСК в титрах 1:40 — 1:160 и реакцией непрямой гемагглютинации в титрах 1:800 — 1:3200; они становятся положительными с 5—7-го дня, реже с 9—11-го дня болезни.
Лечение клещевого сыпного тифа северной Азии Больных госпитализируют, назначают препараты тетрациклинового ряда, дезинтоксикационную терапию. Прогноз благоприятный даже при тяжелом течении болезни.
Профилактика клещевого сыпного тифа северной Азии сводится к индивидуальной защите людей от нападения клещей с использованием защитной одежды, репеллентов; обязательному проведению само- и взаимоосмотра тела и одежды после каждого посещения мест обитания клещей, удалению присосавшихся клещей, обработке мест укуса спиртом или раствором йода.
Библиогр.: Лобан К.М. Важнейшие риккетсиозы человека, М., 1980; Лысковцев М.М. Клещевой риккетсиоз, М., 1963; Руководство по инфекционным болезням, под ред. В. И Покровского и К.М. Лобана, с. 195, М., 1986.
Другие материалы о клещевом сыпном тифе северной Азии размещенные на сайте
Клещевой сыпной тиф северной Азии (синоним: Североазиатский клещевой риккетсиоз)
Риккетсиозы человека (руководство для врачей)
Лобан К.М., Лобзин Ю.В., Лукин ЕЛ.
Москва-Санкт-Петербург, 2002 г.
Цуцугамуши (краснотелково-клещевая лихорадка) — острый риккетсиоз с выраженными поражениями ЦНС. Возбудитель лихорадки цуцугамуши обнаружен Н. Хаяши и соавт. (1920) и описан М. Нагайо (1930).
В настоящее время лихорадку цуцугамуши регистрируют в Восточной и Юго-Восточной Азии, Австралии, Приморском крае РФ и других регионах.
Возбудитель лихорадки цуцугамуши — R. orientalis. Резервуар возбудителя лихорадки цуцугамуши — клещи-краснотепки рода Trombicula (возможна трансовариальная передача) и некоторые грызуны.
Переносчики лихорадки цуцугамуши — личинки различных видов клещей-краснотёлок. В месте укуса клеща у 60-100% больных выявляют первичный аффект в виде плоской язвы диаметром 0,3-2 см. Язва может быть покрыта тёмной корочкой, окружена зоной гиперемии и часто сопровождается лимфаденитом. Аффект чаще выявляют на верхней части тела — в 65% случаев на руках, туловище и затылке. Инкубационный период составляет от 7-10 до 12-18 сут.
Цуцугамуши предшествует продромальный период в виде общего недомогания. На 3-4-и сутки развивается острая лихорадка, продолжающаяся 2-3 нед. К концу 1-й недели наблюдают пятнисто-папулёзную сыпь, сначала на груди и животе, а затем на туловище и конечностях.
Поражения ЦНС при лихорадке цуцугамуши проявляются упорными головными болями, реже — симптомами энцефалита с сопутствующими нервно-психическими расстройствами (в тяжёлых случаях). У 50% больных отмечают умеренное увеличение селезёнки.
Основа микробиологической диагностики лихорадки цуцугамуши — бактериологический и серологические методы. Для выделения возбудителя лихорадки цуцугамуши кровью больных заражают культуры клеток, куриные эмбрионы и белых мышей. Бактерии размножаются только в цитоплазме; реакция Вейля-Феликса — ОХ19-, ОХ2-, ОХк+.
Сывороточные AT к возбудителю лихорадки цуцугамуши выявляют в РСК со специфическими диагностикумами из нескольких штаммов R. orientalis. Для лечения лихорадки цуцугамуши применяют антибиотики (макролиды, тетрациклины и др.).
Проведение специфической профилактики лихорадки цуцугамуши ограничивает антигенная разнородность штаммов возбудителя. Убитые, живые или химические вакцины на дают 100% защитного эффекта. Общие мероприятия включают уничтожение клещей и мест их выплода — зарослей кустарников (другое название болезни — кустарниковый тиф) и соблюдение мер индивидуальной защиты.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Возбудитель сибирского риккетсиоза — R. sibirica; выделен П.Ф. Здродовским и Е.М. Голинёвич (1949).
Клещевой сыпной тиф Северной Азии регистрируют и Сибири, некоторых районах Средней Азии, на Дальнем Востоке. Переносчики сибирского риккетсиоза — клещи родов Dermacentor (D. nuttatu D. silvarum и др.) и Haemaphysalis (H. concinna, H. punctata).
Появление первичного аффекта сопровождается развитием лимфаденита. Длительность инкубационного периода сибирского риккетсиоза составляет 2-7 сут.
Cибирский риккетсиоз может начинаться остро, либо ему предшествует продромальный период (1-2 сут) в виде общего недомогания, слабости и болей в мышцах. На 3-4-с сутки развивается лихорадка; температура тела достигает 40 °С и выше. На 2-5-е сутки появляется полиморфная розеолёзно-папулёзная сыпь, чаще на спине, груди и внутренних сторонах конечностей.
Прогноз сибирского риккетсиоза благоприятный. Основа микробиологической диагностики сибирского риккетсиоза — бактериологический и серологические методы. Для выделения R. sibirica проводят заражение культур клеток, куриных эмбрионов и морских свинок. R. sibifica размножается в ядрах заражённых клеток.
Идентификацию возбудителя сибирского риккетсиоза проводят в РН с антисыворотками. Групповую принадлежность возбудителя сибирского риккетсиоза уточняют в реакции Вейля-Фёеликса (ОХ19+, ОХ2+).
Для выявления сывороточных AT к сибирскому риккетсиозу применяют РСК, РПГА со специфичными диагностикумами. Основа лечения — применение антибиотиков (макролиды, тетрациклины и др.).
Способы специфической профилактики сибирского риккетсиоза отсутствуют, общая профилактика основана на соблюдении мер индивидуальной защиты от нападения клещей и уничтожение их во внешней среде.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Группа клещевых пятнистых лихорадок. Пятнистая лихорадка скалистых гор. Бразильский сыпной тиф. Возбудитель пятнистой лихорадки скалистых гор и бразильского сыпного тифа.
Возбудитель пятнистой лихорадки скалистых гор и бразильского сыпного тифа — R. rickettsii, открытый X. Риккетсом. Заболевания эндемичны для некоторых районов Северной и Южной Америки и известны как пятнистая лихорадка Скалистых Гор и бразильский сыпной тиф (сыпной тиф Сан Пауло).
Резервуар возбудителя пятнистой лихорадки скалистых гор и бразильского сыпного тифа — клещи и грызуны, на которых клещи паразитируют. Переносчики — иксодовые клещи родов Dermacentor, Amhlyomma, Ixodes и Rhinocephalus (возможна трансовариальная передача). Личинки клещей нападают на грызунов, взрослые особи — на крупных животных и человека.
Пик заболеваемости пятнистой лихорадкой скалистых гор и бразильским сыпным тифом приходится па летние месяцы. Длительность инкубационного периода составляет 2-14 сут; заболевание может начинаться постепенно или внезапно с головной боли, светобоязни, миалгий и рвоты. Лихорадка длится 3-4 нед, температура обычно не превышает 39 °С. На 2-4-е сутки болезни появляется петехиальная сыпь, начиная с конечностей и распространяясь по всему телу, включая волосистую часть кожи головы, слизистую оболочку рта и веки.

Поражения ЦНС и сердечно-сосудистой системы при пятнистой лихорадки скалистых гор и бразильском сыпном тифе обычно незначительны; сознание может сохраняться даже в смертельных случаях. В нелеченных случаях смертность— 35%; особенно злокачественно протекает южно-американский вариант заболевания.
После выздоровления развивается стойкая невосприимчивость к повторным заражениям пятнистой лихорадкой скалистых гор и бразильским сыпным тифом. Основа микробиологической диагностики — бактериологический и серологический методы.
Возбудитель пятнистой лихорадки скалистых гор и бразильского сыпного тифа выделяют заражением культур клеток, куриных эмбрионов или самцов морских свинок кровью больных. R. rickettsii размножаются в цитоплазме и ядрах заражённых клеток. Для выявления сывороточных AT применяют реакции Вейля-Феликса (ОХ19+; ОХ2+), РСК, РПГА, ИФА.
Основа профилактики пятнистой лихорадки скалистых гор и бразильского сыпного тифа — соблюдение мер личной защиты от нападений клещей. Для специфической профилактики по эпидемическим показаниям применяют вакцины.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.

Клещевой риккетсиоз
Клещевой риккетсиоз (синоним: клещевой сыпной тиф Северной Азии) - острое инфекционное природно-очаговое облигатно-трансмиссивное заболевание, характеризующееся лихорадочным состоянием, специфическим поражением кожи в месте внедрения возбудителя, увеличением регионарных лимфатических узлов, розеолезно-папулезной сыпью.
Характеристика возбудителя
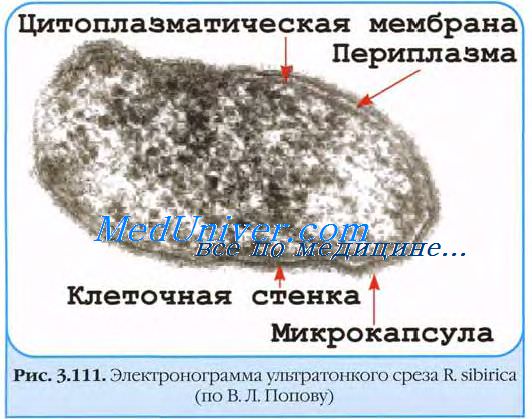
Возбудитель клещевого риккетсиоза - Rickettsia sibirica, относится к семейству Rickettsiaceae, роду Rickettsia. Внутри рода Rickettsia данный возбудитель входит в биологическую группу клещевой пятнистой лихорадки, представители которой обладают способностью размножаться не только в цитоплазме, но и в ядрах поражаемых клеток.
Риккетсии малоустойчивы к нагреванию: при температуре 56° С и выше они погибают в течение 30 мин, а при 100° - через 0,5 мин., а также неустойчивы к действию дезинфицирующих средств.
Эпидемиология
В последние годы существенно расширились представления о распространении, таксономии и экологии риккетсий группы клещевой пятнистой лихорадки (КПЛ), к которой относится возбудитель клещевого риккетсиоза.
Эпидемически активные природные очаги клещевого риккетсиоза широко распространены в равнинной, степной, лесостепной, горностепной, полупустынных и пустынных зонах азиатской части страны, а именно в южных областях Западной и Восточной Сибири, на Дальнем Востоке (в Хабаровском и Приморском краях), а за рубежом: в Казахстане, Средней Азии, Монголии, Китае, Афганистане и др. странах.
Основная часть заболеваний этой инфекцией регистрируется в Республике Алтай, Красноярском крае, Хакасии. Кроме того, заболевания регистрируются в Тюменской, Курганской, Новосибирской, Кемеровской, Иркутской, Читинской, Амурской областях, Республиках Тыве, Бурятии, Хабаровском и Приморском краях, Еврейской автономной области.
С 1979 г. отмечается непрерывный рост заболеваемости клещевым риккетсиозом. В период с 1979 по 2000 гг. в России выявлено более 30 000 случаев этой инфекции, с ростом показателей заболеваемости более чем в 8 раз.
В Ямало-Ненецком автономном округе за период 2015-2017 гг. не регистрировались случаи заболеваний риккетсиозами.
Особенности заражения
Возбудитель инфекции - Rickettsia sibirica, передается человеку в результате присасывания естественно зараженных иксодовых клещей различных видов, относящихся к четырем родам: Dermacentor, Haemaphysalis, Hyalomma и Rhipicephalus. Нападение клещей на человека происходит при контакте с местами их нахождения на поверхности почвы, травянистой растительности, при прохождении через кустарник и смешанный лес. Ранней весной, перезимовавшие голодные клещи взбираются на верхушки травянистого сухостоя или стеблей травы, на ветви деревьев, кустарников и принимают подстерегающую позу. При непосредственном соприкосновении клещи очень быстро прицепляются к одежде или телу проходящего человека.
Особенности биологии иксодовых клещей обусловливают сезонность заболеваний. Наибольшая активность иксодовых клещей в местах естественного обитания отмечается в весенне-летнее время.
В Сибири заболевания клещевым риккетсиозом отмечаются в период с апреля по октябрь. Максимум заболеваний приходится на май, затем в июне-июле происходит снижение числа заболеваний, после чего в августе-сентябре отмечается новый, хотя и меньший их подъем.
На Дальнем Востоке сезон заболеваний начинается также с апреля-мая, но характеризуется большей продолжительностью в течение летних месяцев.
Так как инфицирование происходит только трансмиссивным путем, больные клещевым риккетсиозом эпидемиологической опасности для окружающих не представляют.
Инкубационный период колеблется от 2 до 7 дней, большей частью равен 3-6 дням. В месте присасывания клеща развивается болезненность, гиперемия и небольшой инфильтрат с некротической корочкой в центре, увеличение регионарных лимфатических узлов. Могут отмечаться небольшая слабость, озноб, ломота в суставах, снижение аппетита. Начало заболевания острое, у части больных наблюдают продромальный период, в котором описаны общая слабость и разбитость, боль и ломота в мышцах, костях, суставах, пояснице, небольшое повышение температуры, катаральные изменения в глотке и верхних дыхательных путях. В этом периоде уже выражено специфическое поражение кожи в месте внедрения возбудителя.
На 2-3-й день продромы развивается клиническая картина болезни - повышение температуры тела до 40 ºС, лихорадка, головная боль, бессонница, озноб, ломота и боли во всем теле, могут быть тошнота и рвота. Продолжительность лихорадки 3-18 дней, в среднем 8 дней. На 2-4-й день болезни появляется сыпь. Она является характерным признаком клещевого риккетсиоза и ее раннее появление облегчает клиническую диагностику. Гистология сыпи сходна с сыпнотифозной. Высыпания начинаются с конечностей, характерно наличие сыпи на ладонях и подошвах. Сыпь в течение 1,5-2 суток распространяется на туловище, иногда и на лицо. Имеет вид крупных розеол и папул ярко-розового цвета. Размеры варьируют от мелких элементов величиной с булавочную головку до крупных, размером в 2-3 мм в поперечнике. Иногда сыпь переходит в петехиальную. Типичны локализация сыпи на разгибательных поверхностях и ее обилие на нижних конечностях. Наблюдают медленное угасание сыпи и наличие пигментации на месте ее исчезновения. Наиболее характерны изменения со стороны сердечно-сосудистой системы, выражающиеся в брадикардии и понижении артериального давления. Изменения нервной системы заключаются в резкой головной боли, миалгиях, артралгиях, нарушении сна и аппетита.
Во время лихорадочного периода наблюдается снижение гемоглобина на 15 %, уменьшение количества эритроцитов и тромбоцитов;
У детей болезнь протекает в более острой форме, но сравнительно легче, чем у взрослых. Особенно тяжело переносят клещевой риккетсиоз пожилые люди. По степени тяжести заболевания различают: тяжелую, среднюю и легкую форму. Тяжелую форму характеризует более длительный лихорадочный период, значительная интоксикация организма, температурные величины, достигающие 41 градуса, более выраженная симптоматика со стороны сердечно-сосудистой и нервной системы, могут быть осложнения в виде неврита, миокардита, бронхита, пиелонефрита и др. Общая клиническая картина клещевого риккетсиоза, из-за многообразия его форм, может различаться и течением болезни, и симптоматикой. Для назначения эффективного лечения очень важна верная диагностика заболевания.
Лечение клещевых риккетсиозов сводится к этиотропной терапии, основными средствами которой считаются антибиотики тетрациклинового ряда, фторхинолоны, левомицетин. В индивидуальном порядке проводится симптоматическое лечение. Больные проходят лечение в инфекционном отделении больницы. Им необходим постельный режим. Общий курс лечения в среднем составляет 7–10 дней. При своевременном обращении в лечебное учреждение у больного наблюдается благоприятный прогноз болезни – полное выздоровление. В тяжелых и запущенных случаях, без проведения антибактериальной терапии возможен летальный исход.
Профилактика болезни
санитарно-просветительная работа среди населения;
индивидуальные средства защиты (реппеленты, защитные костюмы);
обработка местности акарицидами;
соблюдение мер профилактики против укусов клещей, при нахождении в зоне риска (проводить само- и взаимоосмотры, стараться не ходить по траве, надевать вещи светлых тонов с длинными рукавами, плотными манжетами, воротниками, брюки заправлять в сапоги и пр.).
Читайте также:

