Все ли названные симптомы сепсиса являются специфическими
Обновлено: 26.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Сифилис: причины появления, симптомы, диагностика и способы лечения.
Определение
Сифилис — это системное инфекционное венерическое заболевание, вызываемое бледной трепонемой (Treponema pallidum), передающееся преимущественно половым путем. Сифилис может вызвать серьезные проблемы со здоровьем при отсутствии лечения. Инфекция поражает кожу, слизистые оболочки, нервную систему, внутренние органы и опорно-двигательный аппарат.
Бледная трепонема представляет собой микроорганизм спиралевидной формы. Вне организма Treponema pallidum гибнет при нагревании, высушивании, под влиянием большинства антисептиков, кислот и щелочей. Сохраняется при низких температурах и во влажной среде.
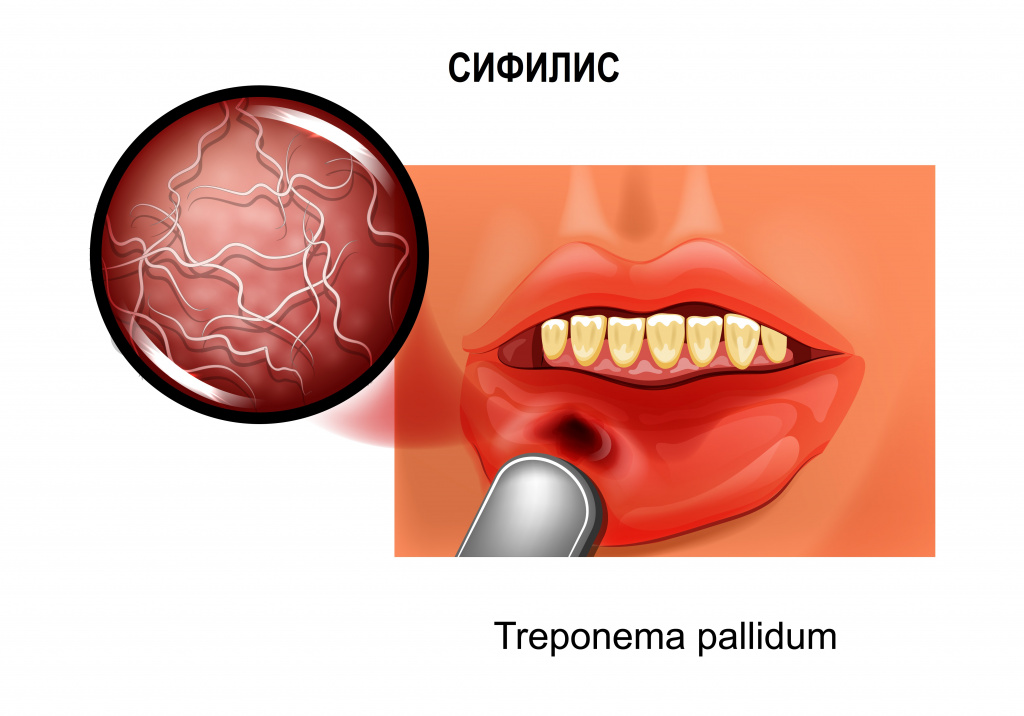
Причины появления сифилиса
Чаще всего источником инфекции являются больные ранними формами сифилиса (в первые два года после заражения) с мокнущими высыпаниями на коже и слизистых оболочках.
- половой путь (наиболее частый и типичный путь инфицирования; заражение происходит через поврежденную кожу либо слизистые оболочки);
- трансплацентарный путь (передача инфекции происходит от больной матери плоду через плаценту и ведет к развитию врожденного сифилиса);
- трансфузионный путь (при переливании крови от донора, больного сифилисом в любой стадии);
- контактно-бытовой путь (является редким; регистрируется преимущественно у детей в результате бытового контакта с родителями, имеющими сифилитические высыпания на коже и/или слизистых оболочках);
- профессиональный путь (инфицирование персонала лабораторий, работающего с зараженными экспериментальными животными, а также акушеров-гинекологов, хирургов, стоматологов, патологоанатомов, судмедэкспертов при выполнении профессиональных обязанностей).
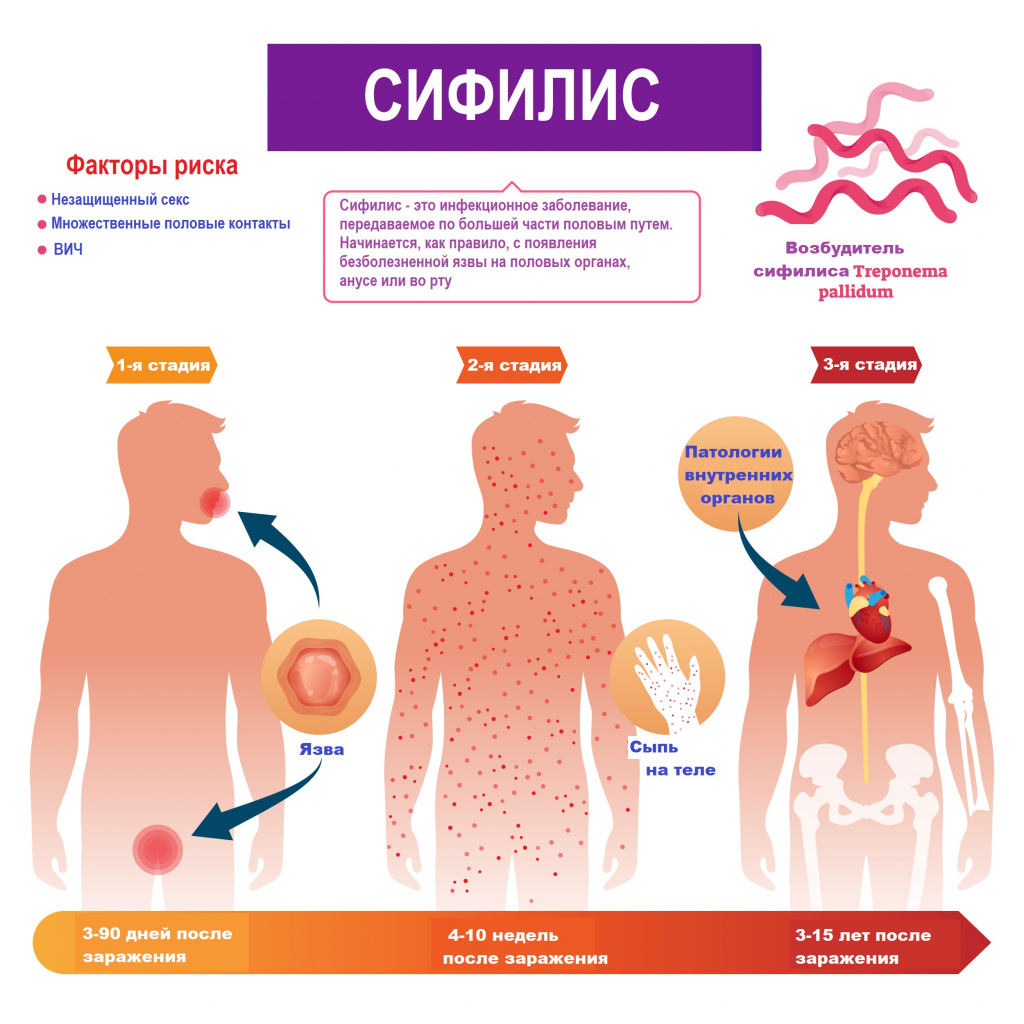
По данным официальной государственной статистики, наблюдается постепенное снижение заболеваемости сифилисом в целом по России. В 2018 году показатель составил 16,7 случая на 100 тыс. населения. На фоне снижения общей заболеваемости сифилисом отмечается рост числа больных нейросифилисом с преобладанием его поздних форм. Более 70% случаев приходится на молодежь в возрасте от 18 до 30 лет.
Классификация заболевания
По Международной классификации болезней 10-го пересмотра:
А50 Врожденный сифилис.
А51 Ранний сифилис.
А52 Поздний сифилис.
А53 Скрытый сифилис, неуточненный как ранний или поздний.
Симптомы сифилиса
Инкубационный период начинается с момента внедрения в организм возбудителя сифилиса и заканчивается появлением первичных симптомов. В среднем продолжительность инкубационного периода составляет от 2 недель до 2 месяцев.
Болезнь по мере развития проходит 3 последовательные стадии.
1-я стадия. В месте контакта с инфицированной средой появляется язва (шанкр) округлых очертаний с плотными ровными краями и темно-красным дном. При трении из язвы может выделяться жидкость, содержащая живые трепонемы. Через 1–2 недели после появления первых признаков сифилиса начинают воспаляться лимфоузлы. К этому моменту трепонемы уже активно распространяются по организму и размножаются на слизистых внутренних органов. Первичные язвы обычно безболезненные, сохраняются от 3 до 6 недель и заживают самостоятельно. Однако отсутствие внешних проявлений не является поводом для отказа от лечения. Возбудитель болезни с током крови и лимфы распространяется по тканям и органам.
2-я стадия обычно начинается с появления сыпи на одном или нескольких участках тела. Сыпь может появляться через несколько недель после того, как заживает язва. Образуются шершавые красные или красно-коричневые пятна в области груди, шеи, на верхней части спины (ожерелье Венеры), которые не беспокоят и причиняют только эстетический дискомфорт. Сыпь может появиться на различных частях тела, в том числе, на ладонях рук и подошвах ног. Другие симптомы включают лихорадку, увеличение лимфатических узлов, боль в горле, очаговое выпадение волос, головную и мышечную боль, потерю веса, усталость. Возможны остаточные явления первичного сифилиса, поражения внутренних органов, опорно-двигательного аппарата и нервной системы. У каждого десятого пациента обнаруживают сопутствующие патологии костей, суставов, нервной системы. При ранних формах сифилиса чаще всего развиваются только функциональные расстройства пораженных внутренних органов и опорно-двигательного аппарата. Симптомы вторичного сифилиса могут проходить самостоятельно без лечения. На какое-то время больной чувствует облегчение, но болезнь прогрессирует или приобретает хроническое течение.
Без правильного лечения инфекционное заболевание переходит в латентную бессимптомную форму. Она может продолжаться многие годы.
3-я стадия. Третичный сифилис очень опасен и может начаться спустя несколько лет при бессимптомном течении инфекции. Хотя при отсутствии лечения третичный сифилис развивается не всегда. В группе риска - люди с иммунодефицитом и ослабленным здоровьем. На этой стадии высыпания бледнеют и чаще появляются на участках кожи, подверженных трению. Возможно развитие серьезных патологий сердца, желудочно-кишечного тракта, дыхательных путей, головного мозга. Заболевание поражает внутренние органы и может привести к летальному исходу.
Без лечения сифилис имеет тенденцию распространения на мозг и нервную систему (нейросифилис) или на глаза (сифилис глаза). Причем это может произойти на любой из стадий заболевания.
Симптомы нейросифилиса:
- сильная головная боль;
- нарушение координации движений;
- частичный или полный паралич;
- онемение конечностей;
- психические отклонения (слуховые и зрительные галлюцинация, деменция и т. д.).
Диагностика сифилиса
Основу диагностики сифилиса составляет выявление возбудителя заболевания или его генетического материала.
-
Неспецифический антифосфолипидный (реагиновый) тест - современный аналог реакции Вассермана.
Синонимы: Анализ крови на сифилис; Неспецифический антифосфолипидный (реагиновый) тест, современный аналог реакции Вассермана (RW). Nontreponemal test; Rapid plasma reagin test; Syphilis screening test; STS. Краткое описание исследования RPR тест RPR тест – чувствительный нетрепонемный тес.
Септический шок – это тяжелое патологическое состояние, возникающее при массивном поступлении в кровь бактериальных эндотоксинов. Сопровождается тканевой гипоперфузией, критическим снижением артериального давления и симптомами полиорганной недостаточности. Диагноз ставится на основании общей клинической картины, сочетающей в себе признаки поражения легких, сердечно-сосудистой системы (ССС), печени и почек, централизации кровообращения. Лечение: массивная антибиотикотерапия, инфузия коллоидных и кристаллоидных растворов, поддержание деятельности ССС за счёт введения вазопрессоров, коррекция респираторных нарушений путем ИВЛ.
МКБ-10
Общие сведения
Септический шок (СШ) также называют инфекционно-токсическим (ИТШ). Как самостоятельная нозологическая единица патология впервые была описана в XIX веке, однако полноценное изучение с разработкой специфических противошоковых мер началось не более 25 лет назад. Может возникать при любом инфекционном процессе. Наиболее часто встречается у пациентов хирургических отделений, при менингококковой септицемии, брюшном тифе, сальмонеллезе и чуме. Распространен в странах, где диагностируется наибольшее количество бактериальных и паразитарных заболеваний (Африка, Афганистан, Индонезия). Ежегодно от ИТШ погибает более 500 тысяч человек по всему миру.

Причины
В абсолютном большинстве случаев патология развивается на фоне ослабления иммунных реакций. Это происходит у пациентов, страдающих хроническими тяжелыми заболеваниями, а также у людей пожилого возраста. В силу физиологических особенностей сепсис чаще диагностируется у мужчин. Список самых распространенных заболеваний, при которых могут возникать явления ИТШ, включает в себя:
- Очаги гнойной инфекции. Признаки системной воспалительной реакции и связанных с ней нарушений в работе внутренних органов отмечаются при наличии объемных абсцессов или флегмоны мягких тканей. Риск генерализованного токсического ответа повышается при длительном течении болезни, отсутствии адекватной антибактериальной терапии и возрасте пациента старше 60 лет.
- Длительное пребывание в ОРИТ. Госпитализация в отделение реанимации и интенсивной терапии всегда сопряжена с риском возникновения сепсиса и инфекционного шока. Это обусловлено постоянным контактом с резистентной к антибактериальным препаратам микрофлорой, ослаблением защитных сил организма в результате тяжёлой болезни, наличием множественных ворот инфекции: катетеров, желудочных зондов, дренажных трубок.
- Раны. Нарушения целостности кожных покровов, в том числе возникшие во время операции, существенно повышают риски инфицирования высококонтагиозной флорой. ИТШ начинается у больных с загрязненными ранами, не получивших своевременной помощи. Травматизация тканей в ходе оперативного вмешательства становится причиной генерализованной инфекции только при несоблюдении правил асептики и антисептики. В большинстве случаев септический шок возникает у пациентов, перенесших манипуляции на желудке и поджелудочной железе. Еще одна распространенная причина – разлитой перитонит.
- Приём иммунодепрессантов. Лекарственные средства, угнетающие иммунитет (меркаптопурин, кризанол), используются для подавления реакции отторжения после трансплантации органов. В меньшей степени уровень собственной защиты снижается при употреблении химиотерапевтических средств – цитостатиков, предназначенных для лечения онкологических заболеваний (доксорубицина, фторурацила).
- СПИД.ВИЧ-инфекция в стадии СПИДа приводит к развитию нетипичного сепсиса, спровоцированного не бактериальный культурой, а грибком рода Candida. Клинические проявления болезни характеризуется малой степенью выраженности. Отсутствие адекватного иммунного ответа позволяет патогенной флоре свободно размножаться.
Возбудитель сепсиса – грамположительные (стрептококки, стафилококки, энтерококки) и грамотрицательные (Enterobacter cloacae, Clostridium pneumoniae) бактерии. Во многих случаях культуры нечувствительны к антибиотикам, что затрудняет лечение пациентов. Септический шок вирусного происхождения в настоящее время вызывает споры специалистов. Одни представители научного мира утверждают, что вирусы неспособны стать причиной патологии, другие – что внеклеточная форма жизни может спровоцировать системную воспалительную реакцию, являющуюся патогенетической основой ИТШ.
Патогенез
В основе симптомов лежит неконтролируемое распространение медиаторов воспаления из патологического очага. При этом происходит активация макрофагов, лимфоцитов и нейтрофилов. Возникает синдром системного воспалительного ответа. На фоне этого снижается периферический сосудистый тонус, объем циркулирующей крови падает за счет повышения проницаемости сосудов и застоя жидкости в микроциркуляторном русле. Дальнейшие изменения обусловлены резким уменьшением перфузии. Недостаточное кровоснабжение становится причиной гипоксии, ишемии внутренних органов и нарушения их функции. Наиболее чувствителен головной мозг. Кроме того, ухудшается функциональная активность легких, почек и печени.
Помимо СВР в формировании септического шока важную роль играет эндогенная интоксикация. В связи со снижением работоспособности экскреторных систем в крови накапливаются продукты нормального обмена веществ: креатинин, мочевина, лактат, гуанин и пируват. Во внутренних средах повышается концентрация промежуточных результатов окисления липидов (скатол, альдегиды, кетоны) и бактериальных эндотоксинов. Всё это вызывает тяжелые изменения гомеостаза, расстройства кислотно-щелочного баланса, нарушения в работе рецепторных систем.
Классификация
Симптомы септического шока
90% случаев СШ сопровождается дыхательной недостаточностью различной степени тяжести. Пациенты с декомпенсированным и терминальным течением болезни нуждаются в аппаратной респираторной поддержке. Печень и селезенка увеличены, уплотнены, их функция нарушена. Может отмечаться атония кишечника, метеоризм, стул с примесью слизи, крови и гноя. На поздних стадиях возникают симптомы диссеминированного внутрисосудистого свертывания: петехиальная сыпь, внутреннее и наружное кровотечения.
Осложнения
Септический шок приводит к ряду тяжелых осложнений. Наиболее распространённым из них считается полиорганная недостаточность, при которой нарушается функция двух и более систем. В первую очередь страдает ЦНС, легкие, почки и сердце. Несколько реже встречается поражение печени, кишечника и селезенки. Летальность среди пациентов с ПОН достигает 60%. Часть из них погибает на 3-5 сутки после выведения из критического состояния. Это обусловлено органическими изменениями во внутренних структурах.
Еще одним распространенным последствием ИТШ являются кровотечения. При формировании внутримозговых гематом у пациента развивается клиника острого геморрагического инсульта. Скопление экстравазата в других органах может приводить к их сдавлению. Уменьшение объема крови в сосудистом русле потенцирует более значимое снижение артериального давления. ДВС на фоне инфекционно-токсического шока становится причиной гибели пациента в 40-45% случаев. Вторичное поражение органов, спровоцированное микротромбозами, возникающими на начальном этапе формирования коагулопатии, отмечается практически у 100% больных.
Диагностика
- Осмотр и физикальное исследование. Реализуется непосредственно лечащим врачом. Специалист обнаруживает характерные клинические признаки шокового состояния. Для этого проводится тонометрия, визуальная оценка цвета кожных покровов, особенностей дыхательных движений, подсчет пульса и ЧДД, аускультация сердца и легких. При подозрении на наличие осложнений необходима оценка неврологического статуса на предмет симптоматики кровоизлияния в мозг.
- Аппаратное исследование. Имеет вспомогательное значение. Пациенту показан контроль состояния с использованием анестезиологического монитора. На экран устройства выводится информация о величине артериального давления, частоте сердечных сокращений, степени насыщения крови кислородом (при легочной недостаточности SpO2<90%) и коронарном ритме. На фоне нарушений дыхания и токсического поражения миокарда может отмечаться тахикардия, аритмия и блокады внутрисердечной проводимости.
- Лабораторное исследование. Позволяет выявить имеющиеся нарушения гомеостаза, сбои в работе внутренних органов. У пациентов с шоком септического происхождения обнаруживается повышенный уровень креатинина (> 0,177 ммоль/л), билирубина (>34,2 мкмоль/л), лактата (>2 ммоль/л). О нарушении коагуляции свидетельствует тромбоцитопения (
Лечение септического шока
Пациентам показана интенсивная терапия. Лечение проводят в отделениях ОРИТ с использованием методов аппаратной и медикаментозной поддержки. Лечащий врач – реаниматолог. Может потребоваться консультация инфекциониста, кардиолога, гастроэнтеролога и других специалистов. Требуется перевод больного на искусственную вентиляцию лёгких, круглосуточное наблюдение среднего медицинского персонала, парентеральное кормление. Смеси и продукты, предназначенные для введения в желудок, не используются. Все методы воздействия условно делятся на патогенетические и симптоматические:
- Патогенетическое лечение. При подозрении на наличие сепсиса больному назначают антибиотики. Схема должна включать в себя 2-3 препарата различных групп, обладающих широким спектром действия. Подбор медикамента на начальном этапе проводят эмпирическим путем, в соответствии с предполагаемой чувствительностью возбудителя. Одновременно с этим производят забор крови на стерильность и восприимчивость к антибиотикам. Результат анализа готовится в течение 10 дней. Если к этому времени подобрать эффективную лекарственную схему не удалось, следует использовать данные исследования.
- Симптоматическое лечение. Подбирается с учетом имеющейся клинической картины. Обычно больные получают массивную инфузионную терапию, глюкокортикостероиды, инотропные средства, антиагреганты или гемостатики (в зависимости от состояния свертывающей системы крови). При тяжелом течении болезни используют препараты крови: свежезамороженную плазму, альбумин, иммуноглобулины. Если пациент находится в сознании, показано введение анальгетических и седативных лекарств.
Прогноз и профилактика
Септический шок имеет неблагоприятный прогноз для жизни. При субкомпенсированном течении погибает около 40% больных. Декомпенсированная и терминальная разновидности оканчиваются гибелью 60% пациентов. При отсутствии своевременной медицинской помощи смертность достигает 95-100%. Часть больных умирает через несколько дней после устранения патологического состояния. Профилактика ИТШ заключается в своевременном купировании очагов инфекции, грамотном подборе антибиотикотерапии у хирургических больных, соблюдении антисептических требований в отделениях, занимающихся инвазивным манипуляциями, поддержке адекватного иммунного статуса у представителей ВИЧ-инфицированной прослойки населения.
2. Тактика ведения пациентов с сепсисом и септическим шоком в многопрофильном стационаре/ Сапичева Ю.Ю., Лихванцев В.В. – 2015.
Акушерский сепсис – это системное осложнение инфекций женской мочеполовой системы и молочной железы, развившееся во время беременности, изгнания плода и в послеродовом (послеабортном) периоде. Проявляется тяжёлым общим состоянием, нарастающей слабостью, лихорадкой, сердцебиением, одышкой, снижением артериального давления. По мере прогрессирования присоединяются помутнение сознания, выраженное затруднение дыхания, резкое уменьшение объёма отделяемой мочи. Диагноз устанавливается на основании данных физикального осмотра, УЗИ, лабораторных исследований крови. Лечение комплексное: хирургическая санация гнойников, антибиотикотерапия, интенсивная терапия.
МКБ-10
Общие сведения

Причины
Акушерский сепсис всегда вторичен, его источником является локальная инфекция. Основные возбудители гнойно-воспалительных заболеваний – представители оппортунистической флоры (пиогенный стрептококк, стрептококк группы B, золотистый стафилококк, кишечная палочка, клебсиелла, протей, пептококк, пептострептококк, бактероид, грибок кандида), чаще всего населяют нижние отделы мочеполовой сферы и кишечника и приводят к патологии только под воздействием определённых факторов. К основным причинам и источникам инфицирования относятся:
- Хирургические операции и травмы тканей. Раневая поверхность служит воротами инфекции и способствует значительному снижению местного иммунитета. Гнойный процесс может стать исходом кесарева сечения, раннего отхождения околоплодных вод (при неправильном положении плода, многоплодии), полученных в родах разрывов и оперативных вмешательств на промежности.
- Лечебно-диагностические манипуляции. Возбудитель передаётся при контакте с обсеменённым инструментом, кроме того, микротравмы, полученные при исследовании, создают благоприятные условия для лимфо- и гематогенного заражения. В группе факторов риска - цервикальный серкляж, амниоцентез, кордоцентез, уретральная катетеризация, экстракорпоральное оплодотворение, многократные влагалищные исследования в ходе родов.
- Физиологические изменения, вызванные беременностью. Растущая матка сдавливает и смещает окружающие анатомические структуры, а прогестерон снижает тонус гладкой мускулатуры. Эти факторы приводят к нарушению уродинамики и создают предпосылки для развития гестационного пиелонефрита и уросепсиса.
- Застой грудного молока. В результате лактостаза происходит активный рост стафилококков, вызывающих мастит. Нарушение оттока молока – основная причина послеродовых абсцессов и флегмон.
С другой стороны, гнойные процессы могут осложниться сепсисом лишь при условии гипо- или гиперреактивности иммунного ответа. Функциональные расстройства иммунной системы приводят к усилению активности оппортунистических микроорганизмов и формированию патологической реакции на гнойное воспаление. К факторам риска относятся ожирение, сахарный диабет, анемия, острые и хронические воспаления (генитальные и экстрагенитальные), недостаток питания, возраст старше 35 лет.
Патогенез
Массивное поражение ткани инфекцией сопровождается перманентным или периодическим выбросом в кровоток медиаторов воспалительного ответа, что истощает регуляторную функцию иммунной системы и запускает ряд неконтролируемых реакций в дистантных органах и тканях. В результате повреждается эндотелий, ухудшается микроциркуляция (перфузия), снижается транспорт кислорода. Эти изменения приводят к нарушениям гомеостатической регуляции, развитию синдрома острой полиорганной недостаточности (СПОН) и ДВС-синдрома.
Желудочки сердца расширяются, происходит снижение сердечного выброса, нарушается сосудистый тонус. В лёгких образуются ателектазы, развивается респираторный дистресс-синдром. В результате снижения объёма циркулирующей крови (ОЦК) и гемостатических нарушений ухудшается микроциркуляция почечной ткани и кровоснабжение коркового слоя с последующей острой функциональной недостаточностью. В печени нарушаются обменные процессы, а недостаток кровоснабжения влечёт формирование некротических участков. Гипоперфузия приводит к патологической проницаемости слизистой оболочки кишечника с выбросом токсинов и микроорганизмов в лимфатическую систему, в результате ишемии на стенках органов ЖКТ образуются стрессовые язвы. Нарушение обменных процессов и микроциркуляции головного мозга обусловливает неврологические расстройства.
Классификация
Акушерский сепсис классифицируют по разным критериям: по возбудителю, по метастатическому распространению (септицемия, характеризующаяся наличием лишь первичного очага, и септикопиемия – наличие гнойных отсевов в других тканях и органах) или по клиническому течению. В современном акушерстве принята классификация, отражающая последовательные этапы формирования системной воспалительной реакции:
- Синдром системного воспалительного ответа (ССВО). Предвестник септического состояния – системная реакция на воспалительный процесс любой этиологии. Устанавливается при наличии воспалительного заболевания и на основании не менее двух клинических проявлений ССВО: тахикардии, тахипноэ или гипервентиляции, гипо- или гипертермии, лейкоцитоза (лейкопении) или повышения доли незрелых нейтрофилов. У 12% больных сепсисом признаки ССВО отсутствуют.
- Сепсис. Патологический системный ответ на первичную или присоединившуюся инфекцию. Диагноз выставляется при наличии инфекционного очага или на основании верифицированной бактериемии и остро развившихся признаков функциональной недостаточности двух и более органов (СПОН).
- Септический шок. Крайняя форма патологической реакции. Сопровождается выраженными, стойкими, плохо поддающимися медикаментозной коррекции гипотензией и нарушением перфузии.
Симптомы акушерского сепсиса
Послеродовый сепсис манифестирует на второй-третий день после изгнания плода сукровично-гнойными выделениями, явлениями общей интоксикации (тахикардией, одышкой, слабостью, потерей аппетита, иногда рвотой и диареей) и повышением температуры до 39-40°C с ознобами. Гипертермия обычно устойчивая, однако могут наблюдаться формы с постепенным повышением или большим разбросом суточной температуры и редкими приступами ознобов. Отмечаются боли в животе или молочных железах, могут регистрироваться генерализованные высыпания. Выраженность симптомов и длительность заболевания различны в зависимости от формы клинического течения.
Для молниеносного акушерского сепсиса нарастание симптоматики характерно в течение суток, при острой форме клиническая картина разворачивается в течение нескольких дней. При подострой форме признаки выражены менее ярко, процесс развивается неделями. Хрониосепсис характеризуется слабо выраженными изменениями (субфебрилитетом, повышенным потоотделением, головной болью и головокружениями, сонливостью, диареей) и вялым течением в течение многих месяцев. Рецидивирующая форма представляет череду затуханий (периодов ремиссии без заметных проявлений) и обострений (периодов с яркой симптоматикой) и характерна для септикопиемии, когда ухудшение состояния обусловлено повторными эпизодами образования вторичных гнойников.
Особенно тяжёлым течением и рядом специфических признаков отличается анаэробный сепсис, ассоциированный с гангреной матки. Заболевание протекает молниеносно или остро, сопровождается интенсивной некупируемой болью внизу живота, крепитацией и усилением боли при пальпации матки, выделением из влагалища газа и зловонной жидкости с пузырьками воздуха, бронзовой окраской кожи, бурым цветом мочи. Явления септического шока проявляются уже в самом начале болезни.
Осложнения
У больных, переживших острый период, может развиться тяжёлое, нередко летальное осложнение – суперинфекция. Значительное ухудшение качества жизни или гибель пациентки часто влекут другие последствия сепсиса: сопряжённые с ишемией или гнойным метастазированием необратимые органные изменения почек, печени, лёгких, сердца, головного мозга, прободение и кровотечения из гастроэнтеральных стресс-язв, артериальная тромбоэмболия и флеботромбоз. Сепсис у беременных может вызвать преждевременные роды, гибель плода, энцефалопатию и ДЦП рожденного ребенка.
Диагностика
В диагностике акушерского сепсиса участвуют акушер-гинеколог, терапевт, реаниматолог, микробиолог, осложнённые формы требуют привлечения нефролога, кардиолога, невролога, гепатолога. В ходе гинекологического исследования и общего осмотра по наличию очага гнойного воспаления в органах малого таза или молочной железе, а также признакам ССВО можно заподозрить септическое состояние. Проводятся следующие исследования:
- Определение возбудителя. Культуральный анализ крови и влагалищного мазка позволяют выявить инфекционный агент и подобрать эффективный препарат для лечения инфекции. Бактериемия подтверждает наличие септического процесса. При отсутствии бактериемии для дифференцирования локальной и генерализованной инфекции проводится тест на прокальцитонин.
- Инструментальные исследования. УЗИ малого таза и почек подтверждает (выявляет) наличие первичного гнойного очага в мочеполовых органах. УЗИ органов брюшной полости, рентгенография органов грудной клетки, ЭхоКГ позволяют обнаружить вторичные абсцессы в печени, лёгких, сердце.
- Клинико-биохимические анализы крови. Общий анализ крови обнаруживает лейкоцитоз, лейкопению, сдвиг лейкоцитарной формулы влево – значения, косвенно подтверждающие септическое состояние. Данные биохимического исследования говорят о нарушениях водно-электролитного баланса и функций почек, печени. Анализ газов крови выявляет нарушения КЩС и дыхательную недостаточность. По результатам коагулограммы определяются нарушения свёртывания крови. Тестирование уровня лактата в плазме позволяет обнаружить тканевую гипоперфузию и оценить тяжесть шока. Иммунограмма свидетельствует о расстройствах иммунной активности.
Акушерский сепсис следует дифференцировать с гестозами, амниотической эмболией и тромбоэмболией лёгочной артерии, острыми инфекциями (тяжёлым гриппом, бруцеллёзом, тифом, малярией, милиарным туберкулёзом), острым панкреатитом, лейкозами, лимфогранулематозом. Для дифференциальной диагностики может потребоваться консультация кардиохирурга, инфекциониста, фтизиатра, онкогематолога.
Лечение акушерского сепсиса
Лечебные мероприятия проводятся в условиях гинекологического или обсервационного акушерского отделения, больные с тяжёлыми формами сепсиса переводятся в отделение реанимации и интенсивной терапии. Лечение комплексное, включает хирургические и консервативные методы и направлено на борьбу с инфекцией и коррекцию витальных функций:
- Инфузионная терапия. Лечение предусматривает коррекцию гомеостатических расстройств (гипотонии, коагулопатии, нарушений кислотно-щелочного и водно-солевого и обмена, дефицита ОЦК), восстановление тканевой перфузии, дезинтоксикацию. С этими целями вводятся солевые и коллоидные растворы, альбумин, криоплазма, инотропы и вазопрессоры.
- Антибактериальная терапия. Направлена на уничтожение инфекционного агента с целью блокировки воспалительного каскада. Стартовое лечение включает внутривенное введение комбинации препаратов широкого спектра. После выделения возбудителя приступают к этиотропной антибиотикотерапии.
- Хирургическое лечение. Ликвидация гнойных очагов повышает эффективность интенсивной терапии и улучшает прогноз. Лечение предполагает санацию первичного и вторичных очагов – вскрытие и опорожнение абсцессов, кюретаж, вакуум-аспирацию или удаление матки (гистерэктомию).
В случае необходимости проводится искусственная вентиляция лёгких, энтеральное питание пациентки. Дополнительные методы интенсивной терапии включают применение кортикостероидов, выполнение хирургической детоксикации (плазмаферез, гемосорбция, гемофильтрация) после оперативного лечения нагноений, иммунотерапию.
Прогноз и профилактика
На ранних стадиях, когда не развились выраженные признаки СПОН, устойчивая гипотензия и ДВС-синдром, прогноз благоприятный. При развитии септического шока смертность может достигать 65% (в среднем – 45%). Профилактические мероприятия состоят в своевременном лечении воспалительных заболеваний (как на этапе планирования, так и в течение беременности), борьбе с внебольничными вмешательствами (внутриматочными и вагинальными манипуляциями, криминальными абортами, домашними родами), рациональной превентивной антибиотикотерапии при оперативных вмешательствах, полноценном питании, стабилизации уровня глюкозы в крови при сахарном диабете.
3. Клинические рекомендации по диагностике и лечению тяжелого сепсиса и септического шока в лечебно-профилактических организациях Санкт-Петербурга. – 2016.
4. Гнойно-воспалительные заболевания и сепсис в акушерстве. Клинические рекомендации (протокол лечения)/ Коллектив авторов. – 2015.
1251. Какие хирургические приемы наиболее целесообразны при лечении острого гематогенного остеомиелита:
1. только вскрытие флегмоны; =2. вскрытие флегмоны ирассечение надкостницы;
=3. остеоперфарация пораженной кости; 4. резекция пораженной кости в пределах здоровой;
=5. декомпрессионное дренирование костномозгового канала.
1252. Назовите причины перехода в хроническую форму острого гематогенного остеомиелита:
1. поздняя обращаемость и диагностика острого гематогенного остеомиелита;
2. запоздалое и тактически недостаточное хирургическое лечение;
3. нерациональная антибактериальная терапия;
4. снижение резистентности организма
=5. все ответы верны.
1253. Для уверенной постановки диагноза хронический остеомиелит необходимо наличие каких главных симптомов:
1. гиперемия и отек кожи в зоне поражения;
2. образование обширного участка некроза кожи; =3. гнойного свища; =4. костного секвестра;
=5. рецидивирующего течения.
1254. Назовите факторы,определяющие развитиехронического травматического остеомиелита:
1. первичные костные некрозы;
2. повреждение и инфицирование мягких тканей при открытых переломах костей;
3. свободно лежащие инфицированные костные осколки;
4. снижение резистентности и реактивности организма;
=5. все ответы верны.
1255. Назовите характерные симптомы хронического остеомиелита:
1. редкое поражение ближайших суставов;
2. частое поражение диафиза длинных трубчатых костей; =3. частое поражение метафиза и эпифиза трубчатых костей;
4. атрофия мышц редко наблюдающаяся;
5. все ответы не верны.
1256. Назовите наиболее рациональный объем оперативного вмешательства при хроническом остеомиелите:
=1. иссечение и дренирование свищей; 2. остеоперфарация и дренирование костного канала по Ворончихину; =3. пластика костной полости; 4. вскрытие флегмоны; =5. секвестрэктомия.
1257. Укажите наиболее эффективные методы санации костной полости после секвестрэктомии:
1. мышечная пластика;
2. пластика коллагенновой губкой с антисептиком;
3. пломбировка кровяным сгустком;
=5. длительное проточное промывание антисептиком.
1258. Определите – образование секвестров является признаком каких видов остеомиелита:
1. абсцесс Броди;
2. посттравматический остеомиелит; =3. гематогенный остеомиелит;
4. остеомиелит Оллье;
5. остеомиелит Гарре.
1259. Назовите характерные признаки остеомиелита Броди:
1. секвестральная коробка с секвестрами;
2. диффузный остеосклероз кости;
3. наличие гнойного экссудата;
=4. полость без секвестров; 5. серозный экссудат.
1260. Назовите характерные признаки остеомиелита Гарре:
1. полость в метафизе;
2. утолщение и деформация кости;
3. наличие свободных секвестров;
4. альбуминозный экссудат;
1261. Назовите наиболее частые последствия при длительно текущем хроническом остеомиелите: 1. амилоидоз почек, печени; =2. рубцы, деформации, анкилозы, контрактуры;
3. патологические переломы;
4. ложные и болтающиеся суставы;
5. все ответы верны.
1262. Термин "СЕПСИС" был введен:
1. Н.И.Пироговым в 1860 году
2. Аристотелем в 1V веке до н.э. =3. Гиппократом 420 год н.э.
4. Амбруаз Паре в 1572 году
1263. Найдите правильное определение "хирургического сепсиса"
1. Это общее тяжелое заболевание, возникающее на фоне существующего местного очага инфекции и изменений реативности организма
=2. Это общее тяжелое инфекационное заболевание, вызванное разнообразными микроорганизмами и их токсинами и развивающееся на фоне изменений реактивности организма
1264. Сепсис может быть .
1. Раневой, операционный, ятрогенный, одонтогенный
=2. Операционный, нозокоминальный, ятрогенный, раневой
3. Ятрогенный (нозокомиальный), раневой, одонтогенный
1265. Сепсис бывает .
1. Первичный и криптогенный
=2. Первичный (криптогенный) и вторичный
3. Вторичный и раневой
1266. По характеру возбудителя выделяют следующие виды сепсиса .
1. Грамположительный, стафилококковый, грамотрицательный, клостридиальный, неклостридиальный
2. Грамположительный, грамотрицательный, стрептококковый, колибациллярный, неклостридиальный
=3. Грамположительный, грамотрицательный,клостридиальный, неклостридиальный
1267. Какая фаза сепсисаносит название - "сепсис без гнойных метастазов"? 1. Начальная фаза - токсемия
1268. Какая фаза сепсисаносит название - "сепсис с гнойными метастазов"?
1269. Сепсис, развивающийся в срок до 3-х недельс момента внедрения инфекции носит
1270. Сепсис, возникающий после 3-х недель с момента внедрения инфекции, когда первичный
очаг утрачивает свою клиническую значимость - носит название .
1271. По клиническому течениюострый сепсис развивается в срок .
3. До 1-2 месяцев
4. До 3-6 месяцев
1272. По клиническому течению подострый сепсисразвивается в течение: 1. До 1-2 суток
3. До 1=2 месяцев
4. До 3-6 месяцев
1273. По клиническому течению хронический сепсис развивается в срок:
=3. До 1-2 месяцев
4. После 3-6 месяцев
1274. В какой последовательности развивается сепсис?
1. Септицемия,токсемия, септикопиемия
2. Септикопиемия, токсемия, септицемия
=3. Токсемия, септицемия, септикопиемия
4. Токсемия, септикопиемия, септицемия
1275. НОРМЕРГИЧЕСКАЯ реакция на внедрение инфекции характеризуется .
=1. Преобладанием воспалительных явлений над токсическими
2. Вялым, слабо выраженным воспалительным процессом с умеренными общеклиническими проявлениями
3. Бурным течением с высокой лихорадкой, ознобом
1276. ГИПОЕРГИЧЕСКАЯ (анергическая) реакция на внедрение инфекции характеризуется .
1. Преобладанием воспалительных явлений над токсическими
2. Вялым, слабо выраженным воспалительным процессом с умеренными общеклиническими проявлениями
3. Бурным течением с высокой лихорадкой, ознобом
1277. Назовите правильную последовательность фаз в течение сепсиса:
1. Фаза катаболических расстройств; фаза напряжения; анаболическая фаза
2. Фаза напряжения, анаболическая фаза; фаза катаболических расстройств
3. Анаболическая фаза; фаза напряжения; фаза катаболических расстройств
=4. Фаза напряжения; фаза катаболических расстройств; анаболическая фаза
1278. Диагноз хирургического сепсиса основывается на следующих важных моментах:
=. Наличие септического очага; клиническая картина; посевы крови
2. Раннее появление трофических нарушений; посевы крови; прогрессируюшее ухудшение состояния
3. Прогрессирующее ухудшение состояния; наличие септического очага, лихорадка
4. Посевы крови; ознобы; периодически возникающий понос
1279. Какие микроорганизмы являются наиболее частыми возбудителями септического шока? 1. Грамположительные
4. Одинаково часто те и другие
1280. В терапии хирургического сепсиса особенно следует уделить внимание:
1. Местному очагу
2. Общему лечению сепсиса
=3. Местному очагу и иммунотерапии сепсиса
4. Местному очагу и общему лечению сепсиса
1281. Все ли названные симптомы сепсиса являются специфическими: высокая температура, озноб, бактериемия, потливость, истощение?
1282. К возбудителям хирургического сепсиса не относятся:
1) кишечная палочка;
2) гемолитический стрептококк;
3) золотистый стафилококк;
=4) протей; 5) синегнойная палочка.
1283. Источником хирургического сепсиса может быть все, кроме: 1) глубокого ожога; =2) закрытого перелома;
4) карбункула лица;
1284. Что здесь неправильно, если говорить о клинической классификации сепсиса?
2) молниеносный; =3) рецидивирующий;
1285. Какие лечебные мероприятия не могут быть рекомендованы при сепсисе? 1) вскрытие гнойного очага;
2) введение антибиотиков; =3) ограничение введения жидкостей;
4) переливание крови;
1286. Что из указанного способствует развитию сепсиса? =1) сахарный диабет;
2) гипертоническая болезнь;
4) бронхиальная астма;
1287. Что является наиболее важным при лечениисепсиса?
1) строгий постельный режим;
2) тщательный сбор анамнеза;
3) лечение сопутствующего заболевания; =4) ликвидация первичного очага;
5) выявление наследственного фактора.
1288. Что менее характерно для сепсиса?
2) лейкоцитоз; =3) анурия;
4) повышение температуры тела;
5) наличие гнойного очага.
1289. К осложнениям сепсиса не относят:
1) пневмонию; =2) пролежни;
1290. Одним из важнейших компонентов лечения при сепсисе является: 1) массаж; =2) антибиотикотерапия;
3) лечебная физкультура;
4) физиотерапевтические процедуры;
1291. Оптимальные условия для развития газовой гангрены возникают при: 1) закрытых переломах; =2) механических повреждениях кожных покровов;
3) ожогах II-IV степени;
4) отморожениях II–IV степени;
5) укусах насекомых.
1292. Характерными местными признаками газовой гангрены являются:
1) воспалительная реакция, некроз, отек, интоксикация;
2) отсутствие воспалительной реакции, отек, некроз; =3) отек, лимфангиит;
5) лейкоцитоз, бактериемия, субфасциальная флегмона.
1293. Преимущественной локализацией процесса при газовой гангрене является:
1) голова, шея; =2) конечности;
1294. При воздействии на организм возбудителей газовой гангрены развиваются:
1) многочисленные абсцессы;
2) отслойка эпидермиса с некрозом подкожной клетчатки;
=3) газообразование с некрозом мышц и соединительной ткани;
4) травматический шок;
5) некроз кожи, мышц, костной ткани.
1295. Клинически различают следующие формы газовой гангрены: =1) острую, молниеносную;
2) острую, подострую;
3) острую, хроническую;
4) хроническую, рецидивирующую;
5) рецидивную, вялотекущую.
1296. Паталогоанатомически различают следующие формы газовой гангрены:
1) эритематозную, буллезную, флегмонозную, некротическую;
2) метастатическую, септическую;
3) септическую, септико-пиемическую;
=4) эмфизематозную, некротическую, флегмонозную, отечную; 5) катаральную, септическую, тканерасплавляющую.
1297. По анатомической классификации выделяют следующие формы газовой гангрены:
1) эпифасциальную, субфасциальную;
4) эпидуральную, субдуральную;
=5) кожную, подкожную, мышечную.
1298. Характерными признаками газовой гангрены при осмотре раны являются:
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Сепсис: причины появления, симптомы, диагностика и способы лечения.
Определение
Сепсис – это патологический процесс, в основе которого лежит реакция организма в виде генерализованного воспаления на инфекцию различной природы. При сепсисе бактерии преодолевают иммунную защиту человека и распространяются из очага воспаления по всему организму. Местное воспаление, сепсис, тяжелый сепсис и септический шок – это различные формы выраженности воспалительной реакции организма на инфекционный процесс.
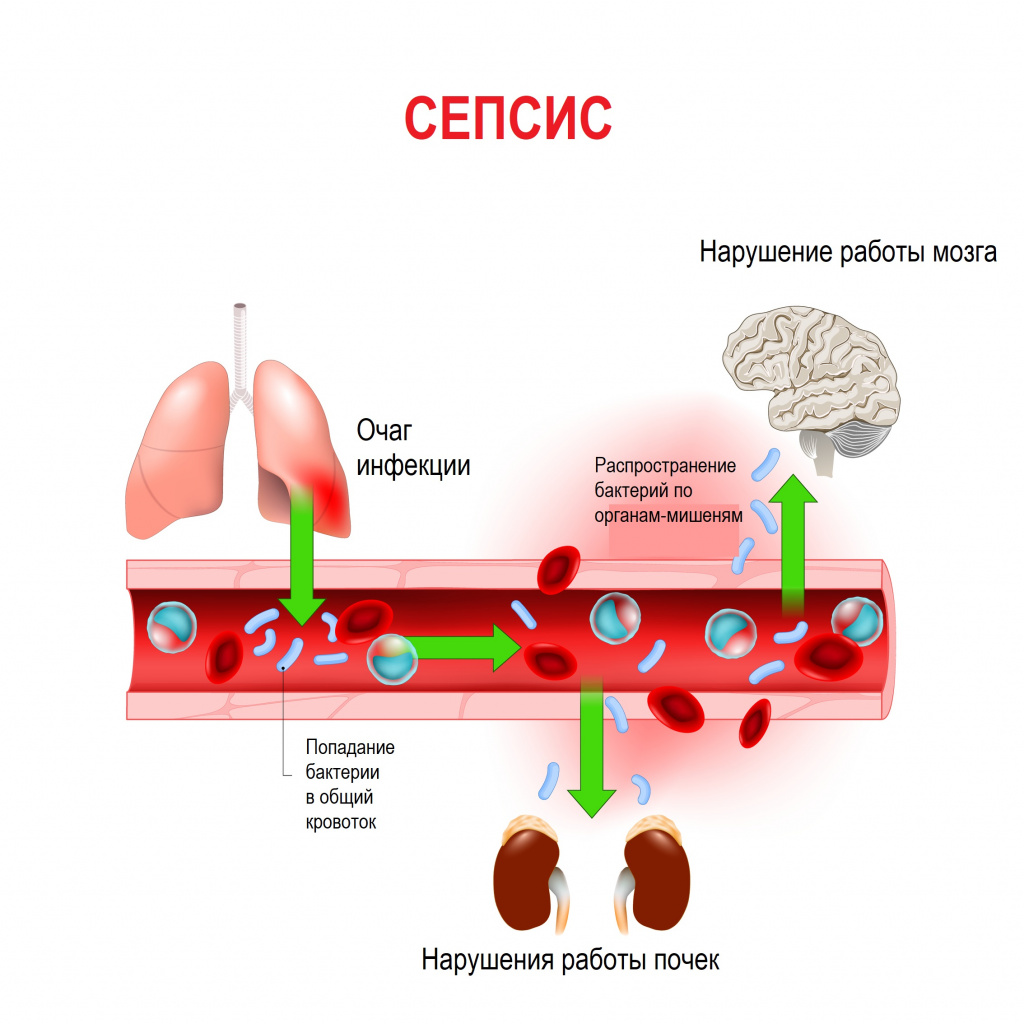
Истинная частота возникновения случаев сепсиса остается неизвестной, однако по оценкам исследователей, во всем мире сепсис является лидирующей причиной летальности у пациентов в критическом состоянии. Согласно результатам большого европейского исследования SOAP, включившего 3147 пациентов из 198 европейских медицинских центров, сепсис развился в 37,4% случаев, а госпитальная летальность от него колебалась от 14% случаев в Швейцарии до 41% в Португалии, в среднем составив 24,1%. Данные другого крупного исследования PROGRES (12 881 больной тяжелым сепсисом в 37 странах) показали, что госпитальная летальность в среднем составила 49,6%.
Причины возникновения сепсиса
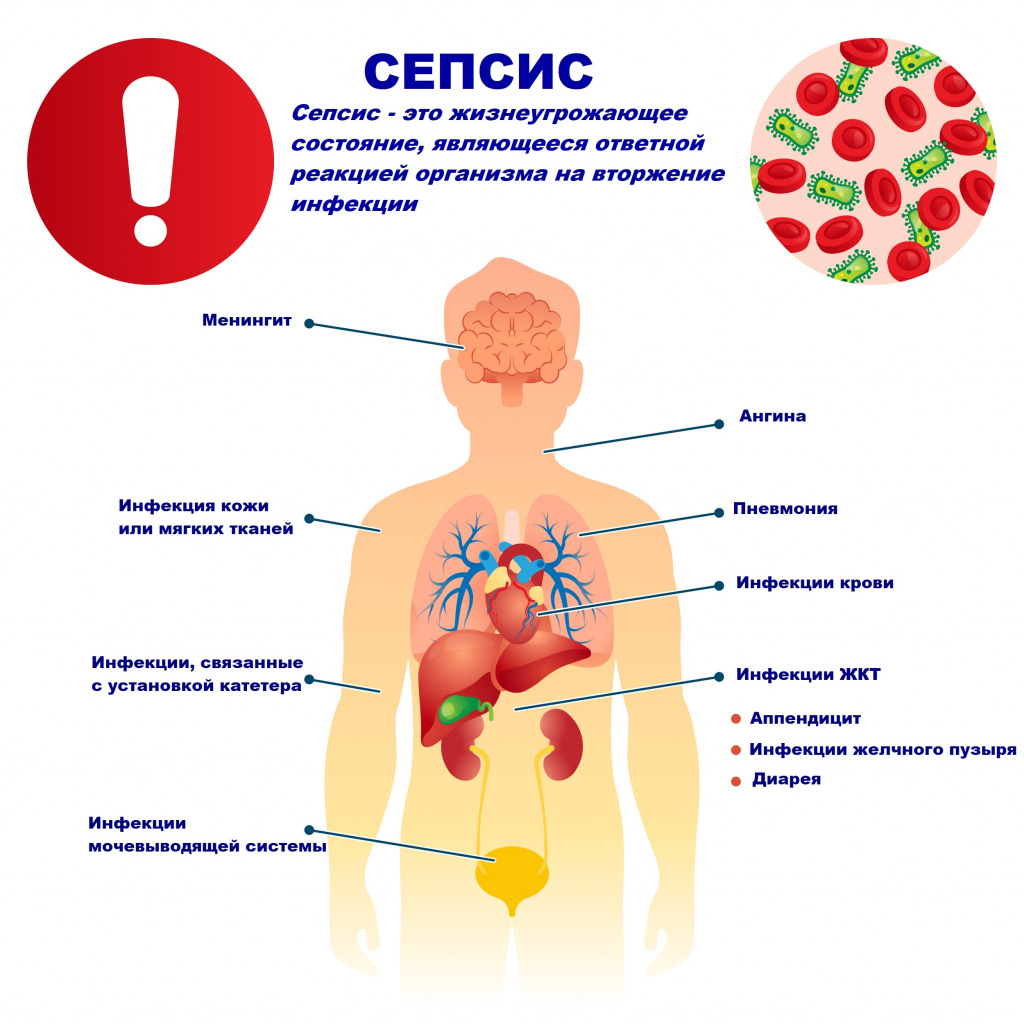
Возбудителями сепсиса могут быть бактерии, вирусы или грибы. Но чаще сепсис имеет бактериальную природу - его причиной становятся стафилококки, стрептококки, пневмококки, менингококки, сальмонеллы, синегнойная палочка и др.
В большинстве случаев патологический процесс вызывают условно-патогенные микроорганизмы, которые присутствуют на коже, слизистых оболочках дыхательного и пищеварительного трактов, мочевыводящих путей и половых органов. Иногда при сепсисе выделяют сразу 2-3 микроорганизма.
Причиной сепсиса могут стать гнойно-воспалительные заболевания кожи (абсцессы, фурункулы, флегмоны), обширные травмы, ожоги, инфекционно-воспалительные заболевания мочевыводящей системы (пиелонефрит), живота (например, гнойно-некротический деструктивный панкреатит), тяжелая ангина, гнойный отит, пневмония, инфицирование во время родов или абортов и др.
Возможность возникновения сепсиса зависит не только от свойств возбудителя, но и от состояния иммунной системы человека - нарушения в ее работе предрасполагают к распространению инфекции. Причинами таких нарушений могут быть врожденные дефекты иммунитета, хронические инфекционные болезни (ВИЧ, гнойные процессы), эндокринные заболевания (сахарный диабет), онкологические болезни, хронические интоксикации (алкоголизм, наркомания), проникающая радиация, прием иммуносупрессоров (кортикостероидов, цитостатиков) и др.
В ответ на внедрение возбудителя вырабатываются цитокины – особые белковые молекулы, которые выполняют защитные функции сначала на местном уровне, а затем, попадая в системный кровоток, продолжают работать уже на уровне всего организма. Цитокины бывают провоспалительными и противовоспалительными. В самом начале инфекционного процесса их количество находится в равновесии. Если регулирующие системы организма не способны поддерживать это равновесие, то цитокины накапливаются в кровотоке в сверхвысоких объемах, начинают доминировать их деструктивные, разрушающие эффекты, в результате повреждается сосудистая стенка, запускается синдром диссеминированного внутрисосудистого свертывания (ДВС-синдром) и полиорганная дисфункция. Вследствие полиорганной дисфункции печени, почек, кишечника появляются новые повреждающие факторы (лактат, мочевина, билирубин и др.), которые усиливают деструктивные процессы. При ДВС-синдроме в сосудах микроциркуляторного русла образуются множественные тромбы в сочетании с несвёртываемостью крови, приводящей к множественным кровоизлияниям.
Классификация заболевания
В зависимости от локализации входных ворот и первичного очага сепсис подразделяют на:
- перкутанный (чрескожный) – развивается при попадании возбудителя в организм через поврежденный кожный покров (ранки, царапины, фурункулы и др.);
- акушерско-гинекологический – развивается после родов и абортов;
- оральный (одонтогенный и тонзиллогенный) – развивается в результате первичной инфекции в полости рта;
- оториногенный – развивается в результате распространения инфекции из полости уха и/или носа;
- пневмогенный – при наличии инфекционного очага в нижних дыхательных путях;
- хирургический;
- урологический;
- пупочный – развивается у новорожденных вследствие проникновения инфекционных агентов в кровь через пупочную ранку;
- криптогенный (идиопатический, эссенциальный, генуинный) – сепсис неизвестного происхождения: первичный очаг гнойного воспаления неизвестен.
- молниеносный сепсис,
- острый сепсис,
- подострый сепсис,
- хронический сепсис (хрониосепсис).
По клиническим признакам:
1. Синдром системного воспалительного ответа (ССВО) – системная реакция организма на воздействие различных сильных раздражителей (инфекции, травмы, операции и др.) характеризуется двумя или более признаками:
- температура тела ≥ 38°С или ≤ 36°С;
- частота сердечных сокращений (ЧСС) ≥ 90 ударов в минуту;
- частота дыхания (ЧД) > 20 в минуту или гипервентиляция (РаСО2 ≤ 32 мм рт. ст.);
- лейкоциты крови > 12х109 /л или < 4х109 /л, или незрелых форм >10%.
По виду и характеру возбудителя:
- аэробный сепсис,
- анаэробный сепсис,
- смешанный сепсис,
- грибковый сепсис,
- вирусный сепсис.
Клинические проявления сепсиса могут варьировать от незначительных до критических. При молниеносном течении патологическое состояние развивается бурно - за несколько часов или суток. При остром сепсисе симптомы развиваются за несколько дней. Для хрониосепсиса характерно вялое течение и наличие малозаметных изменений, формирующихся месяцами. Рецидивирующий сепсис протекает с эпизодами обострений и затуханий.
Инкубационный период после выявления ворот инфекции или первичного очага составляет от 1 до 3-5 суток. Начало сепсиса, как правило, острое, хотя иногда может быть подострым или постепенным. Интоксикация проявляется резкой слабостью, адинамией, анорексией, нарушением сна, головной болью, расстройством сознания, менингеальным синдромом (поражением оболочек головного и спинного мозга), тахикардией, артериальной гипотензией. Температура тела держится высокой, со скачками утром и вечером. Признаки интоксикации особенно выражены на высоте лихорадки. На коже у трети больных появляется геморрагическая сыпь.
Со стороны дыхательной системы наблюдаются одышка и хрипы в легких. При нарушении функции почек снижается количество выделяемой мочи (олигурия) вплоть до полного прекращения мочеиспускания (анурия), в моче появляются следы крови, гноя. Наблюдается ухудшение функции печени с развитием желтухи и явлениями гепатита, увеличивается селезенка. Повреждение органов ЖКТ проявляется нарушением пищеварения, отсутствием аппетита, язык сухой, обложенный, нередко наблюдаются упорные септические поносы, тошнота и рвота. Метастазирование возбудителя из первичного очага с образованием вторичных очагов инфекции может приводить к инфаркту легкого, гангрене легкого, гнойному плевриту, эндокардиту (поражению внутренней оболочки сердца), воспалению сердечной мышцы (миокардиту), воспалению околосердечной сумки (перикардиту), гнойному циститу, абсцессам мозга и воспалению оболочек мозга (гнойному менингиту), гнойным артритам, флегмонам и абсцессам в мышцах.
Недостаточность функции одного органа длительностью более суток сопровождается летальностью до 35%, при недостаточности двух органов – 55%, при недостаточности функции трех и более органов летальность к четвертому дню возрастает до 85%.
Производят посевы крови, мочи, ликвора, мокроты, гнойного экссудата из элементов сыпи, абсцессов, пунктатов плевры, суставов и других септических очагов. Посевы делают многократно, чтобы определить чувствительность к максимальному количеству антибиотиков. Используется также обнаружение антигенов в крови методом ИФА и определение генома возбудителя методом ПЦР.
Одним из наиболее специфичных и чувствительных маркеров бактериальной инфекции служит прокальцитониновый тест. Прокальцитонин – один из основных маркёров системного воспаления, вызванного бактериями.
Синонимы: Анализ крови на прокальцитонин; ПКТ. Procalcitonin; PCT. Краткая характеристика определяемого вещества Прокальцитонин Прокальцитонин является прогормоном кальцитонина, состоящим из 116 аминокислот с молекулярной массой 14,5 кDa. Биосинтез прокальцитонина в физиологических условиях прои.
Читайте также:

