Чем страшен опоясывающий герпес
Обновлено: 25.04.2024
Опоясывающий герпес или, как его еще называют, опоясывающий лишай, – одно из самых непонятных для обычного человека заболеваний вирусной природы. Его часто путают с другими видами лишая (розовый, стригущий, чешуйчатый), к которым приводят грибковые инфекции кожи, а также различные аутоиммунные процессы.
В случае опоясывающего лишая к появлению клинических симптомов и высыпаниям на коже приводит вирус герпеса 3 типа, Varicella zoster. Этот вирус также вызывает хорошо известную ветряную оспу. Выходит, что один и тот же вирус вызывает сразу два заболевания? Но как такое может быть? Давайте разбираться!
Когда организм человека встречается с вирусом Varicella zoster впервые, чаще всего развивается ветряная оспа. И обычно это происходит в детском возрасте, хотя в редких случаях заболевание может развиться и у взрослого человека. О том, что происходит, когда вирус дает о себе знать во второй раз, читайте далее. Также узнаете о том, как подобрать лекарство от опоясывающего герпеса.
Итак, мы выяснили, что опоясывающий герпес (опоясывающий лишай, герпес зостер, herpes zoster, ОГ) является вирусным заболеванием кожи и нервных тканей, которое возникает как результат реактивации вируса герпеса III типа (Human herpesvirus) подсемейства Alphaherpesviridae, семейства Herpesviridae. Встречается он примерно у 15 человек из 100 и проявляется у каждого четвертого взрослого из тех, кто ранее переболел ветряной оспой.
Важно помнить, что опоясывающий герпес у взрослых требует иного подхода к терапии: лекарства, которые педиатр рекомендует детям от ветряной оспы, не помогут. Терапию для лечения опоясывающего герпеса должен назначать врач-терапевт или врач-дерматолог после осмотра пациента и с учетом его анамнеза.
Как вирус герпеса зостер проникает в организм и как проявляется
Главные факторы, которые могут спровоцировать появление ОГ:
- возрастные изменения в организме – согласно данным статистики, это заболевание чаще всего встречается среди людей старше 50 лет;
- аутоиммунные и онкологические заболевания, в том числе сахарный диабет, лучевая и химиотерапия, состояние после тяжелых травм;
- беременность и вследствие этого повышенная нагрузка на организм;
- ВИЧ-инфекция – с ОГ сталкиваются почти 25% ВИЧ-инфицированных лиц, что в восемь раз превышает средний показатель заболеваемости пациентов среднего и старшего возраста;
- трансплантация органов, когда необходим прием иммуносупрессивных препаратов, предназначенных для искусственного угнетения иммунитета в целях предупреждения отторжения органа; i
- рецидив хронических заболеваний, затрагивающих сердечно-сосудистую систему, почки, печень и легкие;
- длительное лечение антибиотиками, цитостатиками, глюкокортикостероидами;
- частые стрессы, отсутствие достаточного отдыха, переутомление, переохлаждение или перегрев.
Опоясывающий герпес: симптомы и лечение
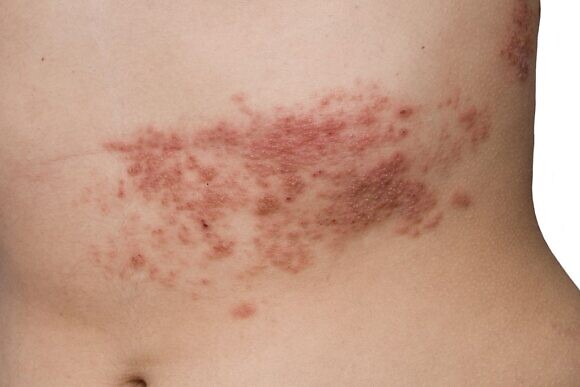
В отличие от ветряной оспы, при опоясывающем лишае не наблюдается резких вспышек заболеваемости, как в детских коллективах, также отсутствует и сезонная зависимость. Хотя некоторые ученые отмечают, что ОГ чаще встречается в теплое время года и поздней осенью. Тяжесть течения заболевания зависит от возраста. Дети, которые тоже болеют опоясывающим лишаем после перенесенной ветрянки, а также лица молодого возраста обычно переносят болезнь более благоприятно, чем пожилые люди.
Среди основных симптомов опоясывающего герпеса – кожные проявления и неврологические расстройства. Большинство инфицированных сталкивается с общеинфекционными клиническими признаками, которые проявляются в виде повышения температуры тела, головной и мышечной боли, тошноты, слабости, увеличения регионарных лимфатических узлов. Интенсивность проявления этих симптомов варьируется у каждого пациента. Продолжительность начального периода составляет примерно четыре-пять дней.
Клинические признаки ОГ могут быть похожими на плеврит, невралгию тройничного нерва и даже синдром острого живота, например, аппендицит, который требует немедленной помощи специалиста. Поэтому при общем плохом самочувствии и появлении на коже высыпаний любой природы необходимо сразу же обратиться к врачу.
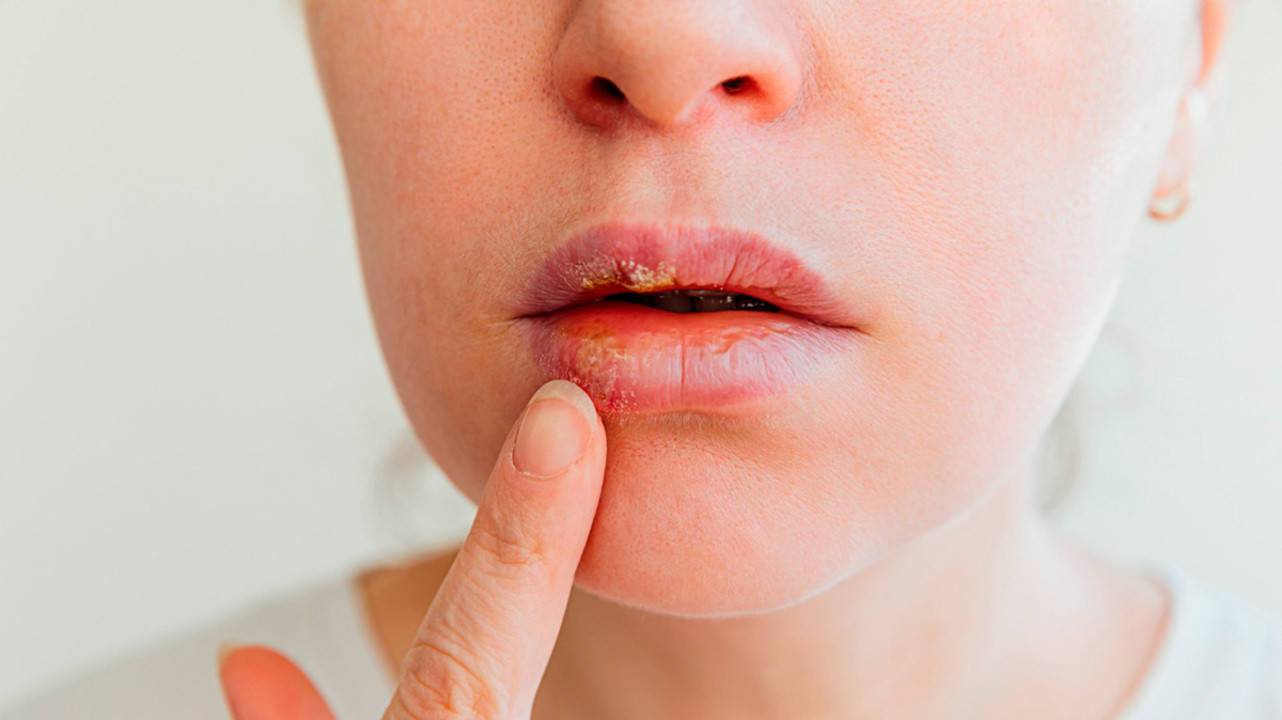
В месте высыпаний перед появлением сыпи могут ощущаться легкие зуд и жжение. Потом на коже появляются розовые пятна круглой или неправильной формы, которые не склонны к слиянию, они отечные и немного приподнятые над поверхностью кожи. Затем на коже появляются везикулы с жидким серозным содержимым. Через несколько дней пузырьки подсыхают, на их месте появляются серозные корки, которые со временем отпадают и на их месте появляются пигментированные участки кожи. При правильном лечении снижается температура тела и исчезают симптомы общей интоксикации организма.
Как лечить опоясывающий герпес геморрагической, гангренозной абортивной и других форм
Кроме наиболее часто встречаемой формы опоясывающего лишая, о которой идет речь выше, также встречаются другие, которые могут выглядеть не совсем обычно и даже пугающе для неподготовленного человека. Например, при геморрагической форме везикулы заполняются кровянистым содержимым, поэтому на теле сыпь выглядит как пятна темно-коричневого цвета. Иногда везикулы не заживают бесследно, по разным причинам их дно некротизируется, после чего на коже остаются рубцы. Абортивная форма ОГ характеризуется появлением практически незаметных визуально папул (пузырьки не образуются), поэтому пациент не обращается к врачу.
При буллезной форме пузырьки на коже достаточно крупные, они могут сливаться в единый конгломерат с неровными краями. Их повреждение может приводить к инфицированию ранки, после чего может начаться гнойный процесс. В самых тяжелых случаях везикулы сливаются в обширные области, которые со временем некротизируются. В этом случае речь идет уже о гангренозной форме. Чаще эта форма развивается у пожилых людей, у лиц с язвенной болезнью и сахарным диабетом. В данном случае пациенту может быть необходима госпитализация и комплексное лечение.
Одна из главных целей лечения опоясывающего герпеса у взрослых, которые не требуют лечения в стационаре, – максимально быстрое купирование клинических симптомов заболевания (высыпаний и субъективных ощущений). Это обусловлено тем, что в зависимости от длительности цитопатического (приводящего к дегенеративным изменениям в клеточных структурах) действия вируса варицелла-зостер на клетки пораженных нервов значительно возрастает риск развития постгерпетической невралгии и других осложнений.
Возможные последствия отказа от лечения опоясывающего герпеса
ОГ приводит к многочисленным поражениям периферического и центрального отделов нервной системы. Чаще всего встречается такое осложнение, как постгерпетическая невралгия. Она проявляется в виде сильных болей, которые сохраняются или появляются через несколько недель и даже месяцев после появления первых высыпаний. Человек ощущает жгучие, резкие и приступообразные боли в области расположения сыпи. Этот симптом особенно усиливается по ночам. Особенно часто с таким осложнением болезни сталкиваются пожилые люди. Также встречаются случаи, когда вирус опоясывающего герпеса поражает брюшные мышцы и мочевой пузырь.
Кроме того, ОГ может поразить нервы, которые находятся в черепе. Подобное поражение может затронуть мозговые оболочки, что приводит к массе проблем со здоровьем. Одна из них – это поражение офтальмической ветви тройничного нерва, что неблагоприятно влияет на зрение.
Исследователи утверждают, что персистирующая, т.е. упорно протекающая и периодически вспыхивающая герпетическая инфекция может привести иммунную защиту организма к так называемой клеточной депрессии. Без поддержки в виде правильного лечения и возможности полноценно защитить себя организм может столкнуться с самыми разными осложнениями со стороны функционирования различных органов и систем.
Диагностика и правильное лечение опоясывающего герпеса у взрослых
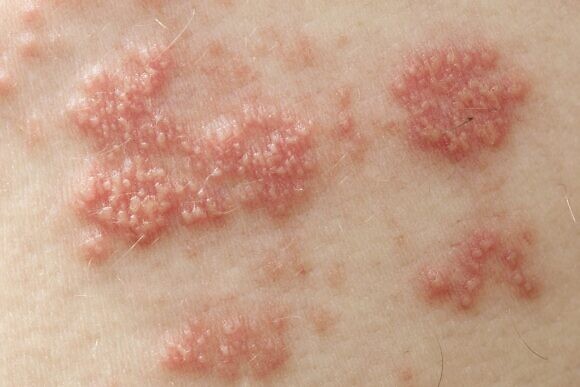
При подозрении на опоясывающий герпес необходимо обращаться к врачу-терапевту для осмотра и начала курса лечения. Также может понадобиться помочь врача-дерматолога и врача-иммунолога, а при выраженном болевом синдроме – врача-невролога.
Диагностика ОГ является преимущественно клинической, для подтверждения диагноза может потребоваться проведение лабораторных исследований. Также необходимо дифференцировать это заболевание от других похожих. Для этой цели широко применяется метод полимеразной цепной реакции (ПЦР), иммуноферментный анализ (ИФА) и иммунофлуоресцентный анализ, которые обычно не оставляют сомнений в диагнозе. Кроме того, могут потребоваться результаты общего и биохимического анализа крови, общего анализа мочи. При развитии генерализованной формы врач может дополнительно назначить анализ на ВИЧ.
Лечение ОГ чаще всего проводят амбулаторно, оно должно быть комплексным и включать как этиологические, так и патогенетические средства. Эффективность терапии во многом зависит от сроков начала лечения: чем раньше вы обратитесь к врачу и начнете лечение, тем быстрее наступит выздоровление и тем ниже будут риски развития осложнений.
Опоясывающий герпес: лечение народными средствами
Не стоит слепо доверять советам родственников и знакомых, не имеющих медицинского образования. Любые настойки, ванночки, растирания и аппликации на кожу могут принести вред, усилить зуд и расширить область появления высыпаний. Ведь во многих случаях народная медицина может не только не помочь избавиться от заболевания, но и быть небезопасной.
Опоясывающий герпес: лечение, препараты и методы терапии
В настоящее время все методы лекарственного лечения и профилактики ОГ можно объединить в три основные группы, куда входят химиотерапия (прием ациклических нуклеозидов), иммунотерапия и комбинация этих двух групп, где пациент одновременно принимает химио- и иммуномодулирующие препараты.
Также применяют витамины B1, В6 и В12, аскорбиновую кислоту, рутин и при необходимости – антигистаминные препараты. При сильном болевом симптоме пациенту показан прием НПВП и анальгетиков.
Для лечения опоясывающего герпеса на теле пациентам необходима иммунокоррекция. Поэтому в этом случае будет уместной стратегия сочетания ациклических нуклеозидов и препаратов интерферона альфа-2b, которая признана врачами обоснованной и наиболее эффективной, что отражено в клинических и методических рекомендациях.
Противовирусный препарат ВИФЕРОН в лечении опоясывающего герпеса
Одним из препаратов, применяемых для лечения герпеса, является ВИФЕРОН – противовирусный и иммуномодулирующий препарат, который обладает рядом уникальных фармакологических свойств.
ВИФЕРОН в своем составе сочетает рекомбинантный интерферон а-2b и комплекс антиоксидантов (витамины Е и С), в присутствии которых возрастает специфическая противовирусная активность главного действующего вещества, а также усиливается его иммуномодулирующее действие, что позволяет повысить эффективность собственного иммунного ответа организма на патогенные микроорганизмы. ii
Препарат в форме свечей удобен в применении и для взрослых: он не перегружает желудочно-кишечный тракт (ЖКТ), что особенно актуально для людей, страдающих гастритом и другими заболеваниями ЖКТ, а также для тех, кто принимает большое количество таблетированных препаратов (пожилые пациенты и лица с сопутствующими заболеваниями).
Для лечения герпесвирусных инфекций у взрослых применяются свечи в дозировке 1 000 000 МЕ, у беременных женщин – 500 000 МЕ с последующими поддерживающими курсами с использованием дозировки 150 000 МЕ.

ВИФЕРОН Гель в виде полоски не более 0,5 см наносят на предварительно подсушенную пораженную поверхность 3-5 раз в день в течение 5-6 дней.
Сочетание ациклических нуклеозидов с препаратом ВИФЕРОН гарантированно сокращает сроки купирования ОГ и позволяет значительно снизить риск развития осложнений за счет комбинированного противовирусного действия (нарушение размножения вируса варицелла-зостер и препятствие прямому токсическому воздействию). iii
Как применять мазь при опоясывающем герпесе
Любая противогерпетическая мазь при опоясывающем герпесе может применяться в качестве дополнения к системной терапии, но не вместо нее.
Национальное научное общество инфекционистов и Московский научно-практический центр дерматовенерологии и косметологии рекомендуют включать препарат ВИФЕРОН в комплексную терапию опоясывающего герпеса у детей и взрослых, включая беременных женщин. iv
Справочно-информационный материал
Автор статьи
Врач общей практики
iii Халдин А.А., Васильев А.Н., Д.В. Баскаков Д.В. Виферон: опыт применения в дерматологической практике // Ремедиум Приволжье. – январь-февраль 2009. – С.20-22.
iv Потекаев Н.Н., Халдин А.А., Жукова О.В., Дмитриев Г.А. Методические рекомендации. Простой герпес. Опоясывающий герпес. Цитомегаловирусная инфекция. Московский научно-практический центр дерматовенерологии и косметологии ДЗМ. – 2019. – 32 с.
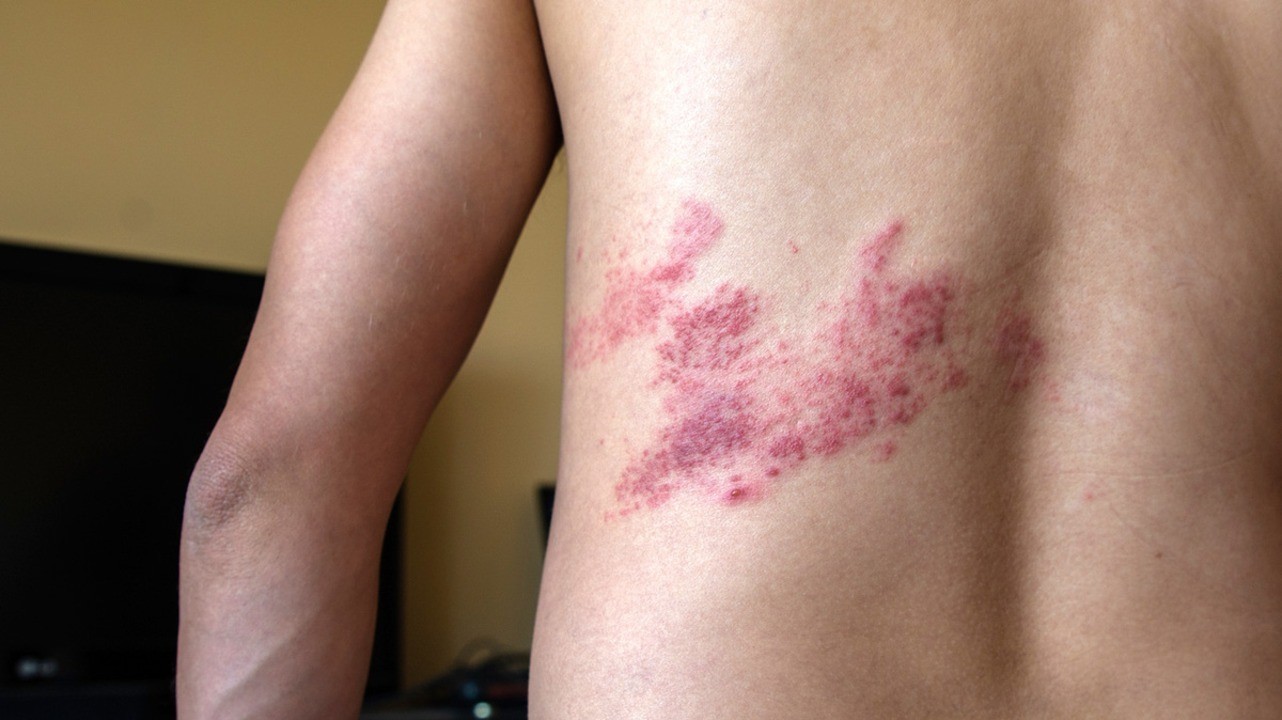
Под опоясывающим лишаем в медицине понимают опоясывающий герпес (Herpes zoster), так как именно этот вирус становится причиной болезни. Он поражает кожу, нервную ткань. Чаще всего болеют люди старшего и среднего возраста, у которых была ветряная оспа. Заболевание тяжело переносится пациентами, вызывает серьезные поражения кожи и может длиться от 4-5 дней до 1-1,5 месяцев. Возможные осложнения в форме васкулопатии, некроза сетчатки могут значительно ухудшить качество жизни больного.
Причины
По официальной статистике, ежегодно в России регистрируется более 19 тыс. случаев этой патологии. Средний показатель — 13,09 заболевших на 100 тыс. населения.
Причина заболевания — в вирусе герпеса человека 3 типа, относящегося к группе альфа-герпесвирусов. Проникая в клетки, он начинает размножаться и вызывает дегенеративные изменения в них. Прежде всего, воспаляются задние корешки спинного мозга и межпозвоночных ганглиев. В процесс вовлекаются чувствительные нервы, за счет чего для болезни характерен болевой синдром. Появляется везикулезные высыпания на груди, лице. Возможны поражения органов слуха, зрения. Заболевание имеет несколько форм, о которых мы расскажем ниже.
Патогенез
Первичное заражение происходит, в основном, еще в детстве, когда пациенты болеют ветряной оспой. В дальнейшем инфекция может длительное время сохраняться в латентной форме, находясь чаще всего в черепно-мозговых, спинальных ганглиях — нервных узлах. У большинства людей, перенесших ветряную оспу, возбудитель остается в организме пожизненно.
Факторы риска
Активизация вируса происходит под воздействием одного или нескольких факторов риска:
- различные иммунодефицитные состояния (тяжелая инфекционная болезнь, лейкемия, лимфома, химиотерапия и другие);
- сильное переохлаждение;
- возраст старше 50 лет;
- заражение ВИЧ-инфекцией.
В отличие от ветряной оспы, эпидемических вспышек опоясывающего лишая не бывает. Однако врачи и ученые заметили, что большинство заболеваний приходится на июнь-август, а снижение их частоты — на предзимний период. Ученые связывают это с более интенсивным воздействием ультрафиолетового излучения в летнее время.
Факты о заболевании
- Опоясывающим лишаем болеют люди всех возрастов, начиная с 14 лет, однако после 50 лет вероятность заболевания увеличивается в 2,5-9,5 раз.
- Самую низкую распространенность болезни ученые отмечают среди лиц в возрасте 30–39 лет.
- Дети до 17 лет составляют 10% от всех заболевших, в остальных 90% случаев диагностируют опоясывающий лишай у взрослых.
- Если средняя заболеваемость в молодом и среднем возрасте составляет от 2 до 4,6 случаев на 1000 человек в год, то в пожилом этот показатель — от 4,5 до 11,8.
- У пациентов с иммуносупрессией риск развития в 20-100 раз выше, чем у людей того же возраста с нормальным иммунитетом.
- В возрасте до 50 лет чаще болеют мужчины, после 50 лет — женщины.
- Заболевают до 25-50% пациентов отделений трансплантации органов и онкологических стационаров, летальность — 3-5%.
Симптомы опоясывающего лишая
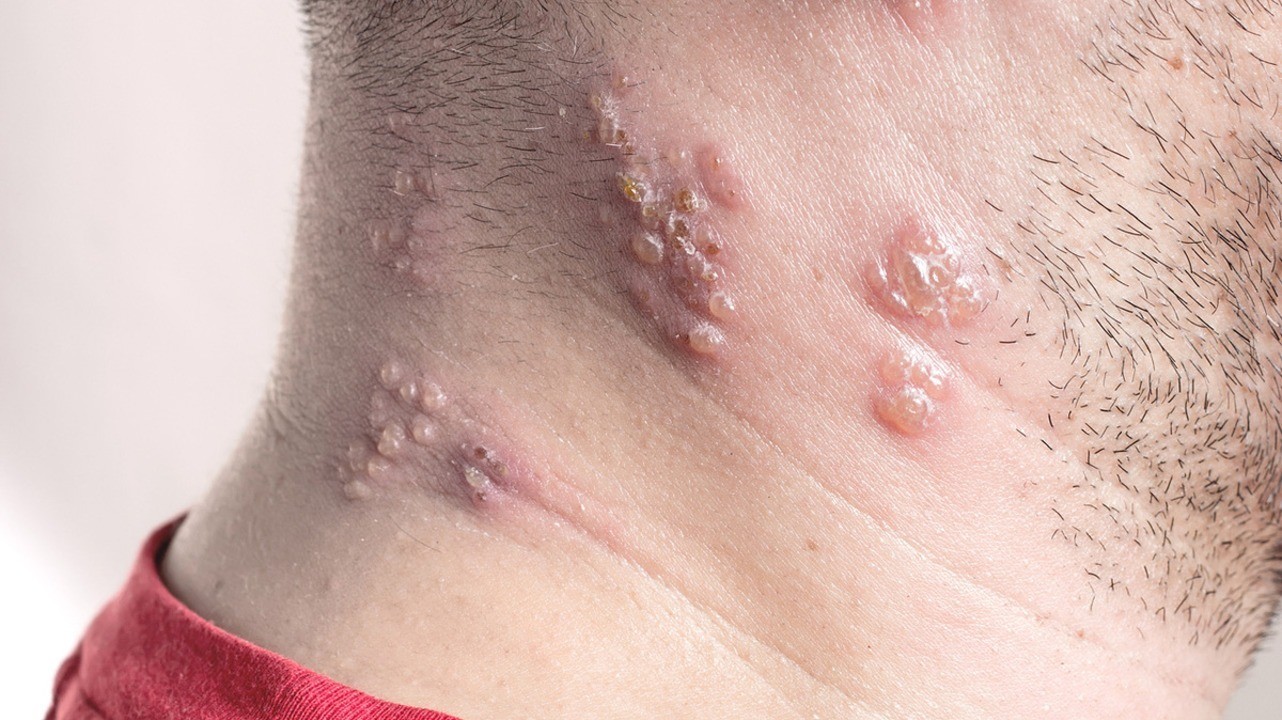
Характерная сыпь — основной симптом опоясывающего лишая. Фото: librakv / Depositphotos
Начало болезни
Болезненные ощущения
Могут быть постоянно или возникать периодически, сопровождаться гиперестезией кожи (повышением чувствительности). Их интенсивность может быть довольно высокой, а продолжительность — выматывающей. Некоторые пациенты сравнивают отдельные болевые ощущения с ударами током.
Боли могут быть схожи с аналогичными ощущениями при плеврите, холецистите, аппендиците, почечной и печеночной колике, язве двенадцатиперстной кишки, ранней стадии глаукомы и даже инфаркте миокарда. Это может вызвать определенные трудности при диагностировании опоясывающего лишая и отделения его признаков от симптомов перечисленных заболеваний. У пациентов в возрасте до 30 лет и с относительно сильным иммунитетом боли могут отсутствовать.

Опоясывающий лишай часто сопровождается нестерпимой болью. Фото: Freeograph / Depositphotos
Появление сыпи
Высыпания при этом заболевании довольно характерные. На фото опоясывающего лишая легко заметить, что они располагаются с одной стороны тела. Это происходит потому, что сыпь обычно концентрируется в области того или иного ганглия (нервного узла).
Особенность сыпи заключается в том, что у нее очень короткий этап первичного развития (эритематозная фаза). Практически сразу на коже появляются папулы. Это мелкие узелковые образования красноватого оттенка, возвышающиеся над поверхностью кожи. Они возникают из-за изменений в клетках эпидермиса или поверхностных слоев дермы.
В течение 1-2 суток папулы преобразуются в везикулы — водянистые пузырьки-прыщики. Новые везикулы появляются на протяжении 3-4 суток, отдельные очаги поражения на коже разрастаются и сливаются друг с другом. Если процесс образования новых пузырьков длится более 6-7 суток, это признак иммунодефицита.
Спустя неделю после первичной сыпи везикулы преобразуются в пустулы — гнойнички, полостные образования диаметром 1-2 мм, заполненное гнойными массами. Еще спустя 3-5 суток их заменяют эрозии с тонкой корочкой. В течение 2 недели они шелушатся, распадаются на отдельные чешуйки и осыпаются. На их месте еще 1-2 недели могут оставаться красноватые пятна, которые постепенно исчезают.
Где появляется сыпь
Исследования показывают, что в 57% клинических случаев высыпания появляются на груди, спине или на боку с одной из сторон тела (у 47,7% больных — слева, у 52,3% — справа). Поражение обеих сторон — крайне редкое явление. На лице, точнее в области расположения тройничного нерва, диагностируют 25% высыпаний при опоясывающем герпесе. И лишь в 5-6% болезнь поражает шею, пояснично-крестцовую область или имеют смешанный характер. Такая локализация объясняется тем, что после перенесенной ветряной оспы вирус герпеса накапливается в ганглиях именно этих участков тела.
Общеинфекционные симптомы
У большей части пациентов врачи отмечают общие признаки инфекционного поражения:
- высокая температура тела;
- увеличение лимфатических узлов;
- интоксикация;
- сонливость;
- головная боль;
- головокружение.
Интенсивность симптомов постепенно снижается. При благоприятном прогнозе заболевание проходит за 3 недели.
Видео 1. Опоясывающий лишай. Источник: YouTube-канал dermatologa. net
Классификация
Симптомы опоясывающего лишая могут отличаться в зависимости от формы заболевания.
- Ганглиокожная форма. Наиболее распространенная. Ее симптомы и этапы развития описаны выше.
- Глазная. Вирус может поражать не только тройничный нерв, но и гассеров узел. Сыпь появляется на лице, концентрируясь в области глаз, переносицы, лба с одной стороны. Распространяется от глаза до темени, прерываясь в середине лба.
- Ушная. Вирус локализуется в коленчатом узле, поражает ушную раковину, наружный слуховой проход. У пациента снижается чувствительность к вкусам. Возможен паралич мышц лица и лицевого нерва.
- Абортивная. Одна из легких форм, при которой сыпь довольно быстро проходит, не образуя везикул, а сам пациент при этом чувствует себя удовлетворительно.
- Гангренозная. Наибольший риск — у пациентов старшего возраста с сахарным диабетом, другими соматическими болезнями. Характеризуется поражением глубоких слоев кожи, формированием рубцов.
- Буллезная. У пациентов образуются везикулы более крупного размера. Они объединяются в большие пузыри, содержащие серозную жидкость. Может произойти повреждение кровеносных сосудов. Нередко присоединяется вторичная инфекция, что приводит к образованию гноя.
- Менингоэнцефалитическая. Очень опасная форма, возникающая при поражении головы. Для нее характерна высокая температура тела, сильная головная боль с тошнотой, рвотой. В тяжелых случаях пациент может терять сознание, возможно впадение в коматозное состояние.
- Диссеминированная. Нередко сопровождает СПИД. Высыпания дополняются поражением легких, почек, печени, головного мозга. Очень тяжело переносится больными.
- Ганглионевралгическая. Болезнь проявляет себя только болевыми ощущениями. Сыпь отсутствует или проявляется минимально, что затрудняет диагностирование.
Важно! Буллезная форма имеет схожие симптомы с рожистым воспалением. Однако для рожи характерно значительное отекание тканей, за счет чего кожа в пораженном участке натягивается. Основные участки тела, на которых развивается воспаление при роже, — голень и лицо. Опоясывающий герпес же локализуется чаще всего на груди.
Осложнения
- вторичная бактериальная инфекция кожи — наиболее часто встречающееся осложнение;
- постгерпетическая невралгия — выраженные острые, жгучие, резкие боли в месте поражения. Могут иметь постоянный или периодический характер;
- кератит — воспаление роговицы глаза, для болезни характерны боли, образование язвочек, покраснение глазных тканей, ухудшение зрения;
- заболевания глазных тканей — эписклерит, иридоциклит, воспаление радужной оболочки;
- энцефалит, менингит — воспаление вещества и оболочек головного мозга под воздействием вирусной инфекции;
- полиневропатия — системное поражение периферических нервов;
- поражения желудочно-кишечного тракта;
- поражения сердечно-сосудистой системы.
Как распознать опоясывающий лишай
- Сыпь, похожая на проявление ветряной оспы.
- Высыпания проявляются в виде широкой полосы.
- Локализуются на одной стороне тела.
- В месте поражения появляются зуд, жжение и боль.
- Слабость, недомогание, повышение температуры.
Диагностика
Во время продромального (начального) периода, когда явные симптомы отсутствуют, определить опоясывающий лишай затруднительно. Когда же заболевание проявляет себя характерными высыпаниями, врачи без труда диагностируют эту патологию по внешним проявлениям.
При необходимости дифференцировать вирус (например, отличить от вируса простого герпеса) проводят лабораторный анализ биопсийного материала. Антиген обнаруживают при микроскопии или иммунофлюоресцентным методом. Может проводиться также серологическая диагностика, ПЦР-тест. Пациент обязательно сдает общий анализ крови. При подозрении на поражение головного мозга проводят компьютерную или магнитно-резонансную томографию.
Диагностика позволяет дифференцировать заболевание от патологий с похожими признаками — фурункулеза, вульгарного псориаза, сифилитической розеолы, рожей, поражениями кожи при ВИЧ-инфекции, сахарном диабете, онкологических и гематологических патологиях.
Лечение опоясывающего лишая
Зачастую лечить эту патологию приходится с привлечением дерматовенеролога, офтальмолога, невролога. Терапию проводят по 5 направлениям:
- назначение противовирусных препаратов;
- снятие болевого синдрома с помощью кортикостероидов и анальгетиков;
- уменьшение признаков воспаления;
- предупреждение развития бактериальной инфекции;
- ускорение регенерации кожного покрова.
Разработаны эффективные схемы лечения для различных форм опоясывающего лишая.
Противовирусная терапия
Наиболее эффективно использовать противовирусные средства в первые 72 часа после появления симптомов. Назначают лекарство, которое содержит одно из следующих действующих веществ:
- ацикловир;
- фамцикловир;
- валацикловир.
Препараты в форме таблеток принимают перорально в течение недели. В ряде случаев назначают внутривенное введение. Например, если у пациента есть злокачественные новообразования, СПИД, он перенес пересадку внутренних органов иди проходит системное лечение кортикостероидами.
Заразен ли опоясывающий лишай?
Люди, которые не сталкивались с ветряной оспой, могут заболеть ветрянкой после контакта с больным человеком. Особенно это касается детей. У ветрянки и опоясывающего лишая один возбудитель.
Патогенетическая терапия
Назначение препаратов с действующим веществом дипиридамолом тормозит агрегацию тромбоцитов, то есть процесс их соединения друг с другом. Это предотвращает риск тромбоза. Против обезвоживания организма (гидратации) принимают препараты с фуросемидом. Чтобы активировать процесс формирования иммунитета (иммуногенез), внутримышечно вводят гомологичный иммуноглобулин.
Противовоспалительная терапия
Заключается в приеме нестероидных противовоспалительных средств. В тяжелых клинических случаях назначают глюкокортикостероиды. Если эффект от них отсутствует, невролог назначает препараты с центральным анальгетическим действием и невральные блокады.
Наружное лечение
Применяются препараты местного противовоспалительного действия. Они же предупреждают развитие вторичной бактериальной инфекции. Для этого используют спиртовые 1-2% растворы анилиновых красителей, а также препараты, содержащие в составе ацетон, борную кислоту и рацементол.
Если у пациента значительно проявлены буллезные высыпания в виде пузырей, может понадобиться их вскрытие. Делают это стерильными ножницами исключительно в условиях медицинского учреждения. После этого проводят обработку анилиновыми красителями или антисептическими растворами (например, 0,5% раствор хлоргексидина биглюконата).
Наружные противовирусные и обезболивающие средства практически не используют из-за их низкой эффективности. Возможно применение локальной УФО-терапии или кварца.
Опоясывающий лишай и беременность
Доказано, что болезнь, возникшая при беременности, не влияет на плод. Заболевание чаще всего протекает в типичной ганглиокожной форме и не имеет каких-либо отличительных симптомов в сравнении с обычными клиническими случаями.
В медицине разработаны схемы медикаментозного лечения заболевания специально для беременных женщин. Они включают донорские иммуноглобулины, препараты альфа-интерферона, мягкие иммунокорректоры. Лечение проходит под контролем иммунолога, акушера-гинеколога.
Прогноз
Если лечение начато своевременно и отсутствуют осложнения, заболевание длится 7-10 суток. В течение последующих 1-2 недели следы кожных высыпаний постепенно проходят. Следов от высыпаний не остается. В тяжелых случаях требуется диспансеризация с карантином в течение 14 суток.
Профилактика
Какие-либо эффективные профилактические меры против вируса герпеса не разработаны. Рекомендации врачей сводятся к вакцинированию (есть специальные вакцины против этого заболевания) и мероприятиям по повышению иммунитета.
Пациентам с риском развития опоясывающего лишая (в основном, перенесшим ветряную оспу) нужно:
- избегать переохлаждений, стрессов;
- ограничивать физические нагрузки;
- следить за сбалансированным питанием;
- периодически проходить обследования иммунной системы.
Заключение
В успешной терапии опоясывающего лишая важно своевременное обращение пациента за медицинской помощью. При появлении первых тревожных симптомов следует посетить врача. Проводить самостоятельное лечение и назначать себе препараты опасно для здоровья. Эта статья носит информационный характер и не является инструкцией по лечению.
Источники
1. Гомберг М. А. Опоясывающий лишай как дерматологическая проблема // Вестник дерматологии и венерологии. — 2007. — № 5. — С. 18–20.
2. Гузовская Т. С., Чистенко Г. Н., Панкратов В. Г., Гумбар С. А. Эпидемиологическая и клиническая характеристика опоясывающего лишая // Проблемы здоровья и экологии. — 2008. — №3. — С. 133-137.
3. Исаков, В. А. Герпесвирусные инфекции человека: руководство для врачей / В. А. Исаков, Е. И. Архипова, Д. В. Исаков. — СПб: Спец. лит, 2006. — 301 с.
4. Каира А. Н., Лавров В. Ф.. Опоясывающий герпес: эпидемиологические особенности заболеваемости в 2019 году // Эпидемиология и Вакцинопрофилактика. — 2020. — №19.— С. 93–97.
5. Лавров В. Ф., Казанова А. С., Кузин С. Н. Ветряная оспа и опоясывающий лишай: особенности заболеваемости и клинических проявлений // Эпидемиология и инфекционные болезни. Актуальные вопросы. — 2011. — № 3. — С. 54–61.
6. Свистунов А. А. Современные подходы к фармакотерапии опоясывающего лишая // Саратовский научно-медицинский журнал. — 2008. — №2. — С. 31-33.
7. Федеральные клинические рекомендации по ведению больных опоясывающим герпесом. — М., 2013. — 15 с.
Герпес-вирусы – большое семейство различных вирусов, которые распространены среди людей по всему земному шару. У большинства они ассоциируются с типичными высыпания на коже, губах и во рту. Но герпес также является причиной многих других заболеваний, среди которых ветряная оспа, опоясывающий лишай, цитомегаловирусная инфекция, инфекционный мононуклеоз и синдром хронической усталости.
Что такое герпес?
Зачастую термин герпес подразумевает ряд заболеваний и патологических состояний, которые вызываются вирусами герпеса человека, чаще всего – 1 и 2 типа (вирусы простого герпеса или ВПГ, herpes simplex virus). Помимо них в данную группу входят:
- вирус ветряной оспы Varicella Zoster (вирус герпеса 3 типа);
- вирус Эпштейн-Барр (поцелуйная болезнь, 4 тип);
- цитомегаловирус (5 тип);
- герпес-вирусы шестого, седьмого и восьмого типа.
Согласно статистическим данным, вирусами простого герпеса инфицировано более 90% общей популяции населения земного шара, а у 10–20% из них имеются клинические проявления болезни¹. При этом в мире около 3,7 млрд человек в возрасте до 50 лет, или 67% населения, хотя бы единожды были инфицированы вирусами простого герпеса человека 1 типа. Инфицирование ВПГ-2 также является глобальной проблемой: по оценкам, порядка 491 млн человек или 13% от всего населения мира в возрасте 15-49 лет сталкивались с этим вирусом².
Пути заражения герпесом
Источником инфекции является только человек – больной или носитель вируса. Герпес-вирусы могут передаваться различными путями, среди которых:
- Контактно-бытовой: через предметы быта и при прямом контакте с вирусом в слюне или других биологических жидкостях.
- Воздушно-капельный: путем вдыхания частичек вируса вместе с воздухом.
- Половой: во время полового акта.
- Вертикальный: от матери к ребенку во время беременности через плаценту или при контакте ребенка с инфицированными половыми путями матери.
Кто в группе риска?
Герпетическая инфекция, в подавляющем большинстве случаев, переносится бессимптомно. Однако при наличии определенных изменений в организме или при некоторых внешних воздействиях вирусы этого семейства могут активироваться, вызывая те или иные заболевания.
Наиболее значимыми факторами риска для герпеса являются:
- ВИЧ-инфекция и СПИД.
- Эндокринные заболевания, в первую очередь – сахарный диабет.
- Генетические патологии, приводящие к нарушению работы иммунной системы: синдром Вискотта-Олдрича, синдром Луи-Бар, Х-сцепленный аутоиммунный синдром.
- Беременность.
- Новорожденность или возраст старше 65 лет.
- Злокачественные опухоли и их лечение: химиотерапия, лучевая терапия.
- Аутоиммунные заболевания и патологии соединительной ткани.
- Длительное лечение глюкокортикостероидами, цитостатиками.
- Беспорядочная половая жизнь.
- Переохлаждение.
- Хронические стрессы и переутомление.
Это же касается и большинства других вирусов герпеса за исключением Varicella Zoster, при попадании которого в организм развивается ветряная оспа. Однако и этот вирус на фоне воздействия определенных факторов у людей, ранее перенесших ветрянку, способен вызывать опоясывающий лишай.
Связь между ВПГ 2 типа и вирусом иммунодефицита человека
Научно доказано, что ВПГ-2 и ВИЧ способны взаимодействовать в человеческом организме. Инфицирование вирусом простого герпеса 2 типа повышает вероятность заражения ВИЧ примерно в 3 раза1. Также люди, имеющее одновременно ВИЧ и ВПГ-2, с большей вероятностью передают ВИЧ другим. ВПГ-2 является одной из наиболее распространенных инфекций среди лиц, живущих с ВИЧ, и отмечается у 60-90% лиц с ВИЧ-инфекцией.
Классификация
За счет многообразия герпетических инфекций в клинической практике применяется несколько классификаций, основывающихся на различных особенностях заболевания у пациента. Чаще всего они используются при инфицировании ВПГ 1 и 2 типа.
По степени распространенности герпетического процесса выделяют такие формы инфекции:
- Локализованные формы: поражение одного участка кожи, слизистых оболочек, одного органа.
- Распространенные: поражения охватывают обширные участки кожи и слизистых оболочек.
- Генерализованные: одномоментные поражения нескольких органов и тканей.
- Кожные покровы: герпес губ, носа, рук и т.д.
- Поражение слизистых оболочек: ротовой полости (стоматит), десен (гингивит), гортани (фарингит).
- Поражение глаз (офтальмогерпес): роговицы (кератит), роговицы и слизистых оболочек глаз (кератоконъюнктивит), радужной оболочки (иридоциклит).
- Поражение урогенитальных органов.
- Поражение нервной системы: мозговых оболочек (менингит), непосредственно мозга (энцефалит) и их комбинации (менингоэнцефалит), нервных стволов (невриты) и т.д.
- Генерализованная форма с поражением внутренних органов: пищевода (эзофагит), легких (пневмония), печени (гепатит), почек (гломерулонефрит).
По степени тяжести:
- Легкая форма. Типичные высыпания на коже или слизистых не сопровождаются выраженными нарушениями общего состояния. Местные изменения исчезают в течение 5-10 дней.
- Среднетяжелая форма. Характеризуется выраженным нарушением общего состояния, лихорадкой, ознобом, обильными поражениями кожи и слизистых.
- Тяжелая форма. Как правило, наблюдается у новорожденных, детей раннего возраста и лиц с нарушениями иммунитета. Помимо лихорадки и выраженного нарушения общего состояния возникает повторная рвота, адинамия и анорексия, поражения внутренних органов.
Опасен ли герпес? Осложнения
В большинстве случаев заболевание проходит без каких-либо осложнений. Однако на фоне ослабленного иммунитета герпетическая инфекция может распространиться на центральную нервную систему и внутренние органы. Больной представляет опасность для окружающих, поскольку вирусы герпеса легко передаются от человека к человеку различными путями.
Вирусы простого герпеса, а также цитомегаловирус и вирус Эпштейн-Барр могут вызывать серьезные пороки развития ребенка при заражении женщины во время беременности. Также тяжелые формы инфекции возникают при инфицировании новорожденного в момент родов. Однако неонатальный герпес развивается редко, в 10 случаях из 100 000 деторождений в мире¹.
Опасность TORCH-инфекций для беременных
Принято выделять группу инфекционных заболеваний, которые чрезвычайно опасны для беременных за счет своих тератогенных свойств – способности внутриутробного поражения плода и развития тяжелых аномалий развития (нарушений ЦНС, органов слуха и зрения) или прерывания беременности. Это так называемые TORCH-инфекции, к которым также относятся и герпес-вирусы:
Против некоторых из них (гепатит В, ветряная оспа, краснуха), готовясь к зачатию, можно получить прививки. Это обезопасит женщину от заражения в период вынашивания ребенка.
Симптомы
Наиболее характерными типами герпетической инфекции у людей являются поражения кожи, слизистых оболочек ротовой полости и половых органов.
Признаки герпетического поражения кожи, обусловленного ВПГ 1 типа, включают в себя следующую последовательность кожных явлений:
- Зуд, покалывание и жжение в области поражения.
- Отек, умеренное покраснение кожи, возникающие на месте зуда.
- Образование рядом расположенных пузырьков (везикул), наполненных прозрачной жидкостью, которая постепенно становится мутной.
- Вскрытие везикул, на месте которых остаются неглубокие ранки (эрозии), быстро покрывающиеся темно-коричневой или желтоватой коркой.
- Отпадение корки и заживление раны без образования рубцов.
- Интоксикационный синдром: головная боль и боль в мышцах, общая слабость, повышение температуры тела, озноб, потеря аппетита, нарушения сна и т.д. Наблюдается только при среднетяжелой и тяжелой формах заболевания.
Аналогичная кожная сыпь наблюдается при ветряной оспе, вызываемой вирусом герпеса 4 типа. Однако при ветрянке сыпь распространяется по всему телу, в то время как при поражении кожи на фоне ВПГ 1 типа элементы сыпи располагаются в одной области.
Также встречаются атипичные формы герпетической сыпи, к которым относятся:
- Герпетиформная экзема Капоши, характеризующаяся обширными сливающимися между собой высыпаниями по всему телу.
- Абортивный герпес, при котором возникают малозаметные, слегка выступающие над поверхностью кожи элементы сыпи или зуд и дискомфорт определенной локализации, не сопровождающийся высыпаниями.
- Язвенно-некротический герпес – форма заболевания, сопровождающаяся образованием язв и отмиранием тканей.
- Эрозивно-язвенный герпес, при котором формируются глубокие язвы и эрозии;
- Геморрагический герпес с пропитыванием высыпаний и тканей.
- Отечный герпес, сопровождающийся выраженным отеком тканей и болью в области губ и век.
- Зостериформный простой герпес, отличающийся появлением сыпи по ходу нервного ствола, как при опоясывающем герпесе (лишае).
- Диссеминированный герпес, при котором происходит распространение инфекции по всему организму. Характерно при ВИЧ и некоторых других заболеваниях (рис. 1).
- Рупиоидный герпес, возникающий на лице с присоединением вторичной бактериальной инфекции.
- Мигрирующий герпес, отличающийся тенденцией к изменению локализации высыпаний.
Герпетическое поражение слизистой оболочки рта (стоматит), а также губ (в народе – герпетическая лихорадка) характеризуется следующими симптомами:
- Гиперемия и отек слизистой ротовой полости: щек, языка, десен, губ, мягкого и твердого неба.
- Возникновение быстро вскрывающихся везикул, оставляющих после себя болезненные эрозии, из-за чего возникает боль во рту при жевании пищи.
- Синдром системной интоксикации.
Аналогичные симптомы возникают при поражении слизистых оболочек половых органов ВПГ 1 и 2 типа. Чаще всего сыпь появляется на половых губах, в области анального сфинктера, пениса, шейки матки. При этом также возникают болезненные ощущения при половых актах, мочеиспускании.
Герпетическая инфекция у новорожденных
При инфицировании вирусами герпеса во время родов у новорожденного первые симптомы начинаются, как правило, через 3-6 дней после родов. Наиболее характерными проявлениями являются²:
- Умеренная лихорадка.
- Снижение аппетита, срыгивания.
- Вялость или избыточная возбудимость.
- Желтуха.
- Дыхательные расстройства.
При этом далеко не всегда отмечаются специфические высыпания на коже. В 80% случаев развивается клиника герпетического энцефалита. При генерализованной неонатальной герпетической инфекции в процесс обычно вовлекаются сразу несколько органов: мозг, печень, легкие, кожа, поджелудочная железа, почки и надпочечники. Чаще всего заболеванию подвержены недоношенные дети.
Синдром хронической усталости
Роль вирусов герпеса шестого, седьмого и восьмого типов на сегодняшний день до конца не известна и продолжает изучаться. На текущий момент их связывают с так называемым синдромом хронической усталости, проявления которого включают:
- Ощущение усталости даже после полноценного отдыха.
- Ничем не обоснованные головные боли и повышенную раздражительность.
- Сонливость в сочетании с невозможностью заснуть даже после тяжелого рабочего дня.
- Боли в скелетных мышцах.
- Ухудшение памяти и внимательности.
- Частые инфекционные заболевания.
- Увеличение подмышечных и шейных лимфатических узлов.
Когда обратиться к врачу?
При легких формах герпетических инфекций лечение может проводиться самостоятельно, в домашних условиях. Однако нарушение общего состояния, независимо от формы патологии, требует обращения за медицинской помощью к специалисту.
Также помощь медицинского работника необходима при подозрении на развитие герпеса при беременности или у новорожденного ребенка. Консультация акушера-гинеколога со сдачей анализов на TORCH-инфекции рекомендуется и при планировании зачатия.
Диагностика
Зачастую диагноз герпеса устанавливается на основе клинических проявлений заболевания (характерных высыпаний на коже или слизистых оболочках) и предшествующих факторах, снижающих защитные силы организма, или при контакте с больным человеком.
При нечеткости клинической картины, выраженном нарушении общего состояния пациента или подозрении на поражение внутренних органов дополнительно проводится ряд исследований, среди которых³:
- Общие клинические анализы крови и мочи.
- Биохимическое исследование крови с определением следующих параметров: общий белок крови и его фракции, С-реактивный белок, аланинаминотрансфераза и аспартатаминотрансфераза (АЛТ и АСТ), лактатдегидрогеназа (ЛДГ), креатинин, электролиты: калий, натрий, хлор, кальций.
- Серологическая диагностика – иммуноферментный анализ (ИФА) с определением иммуноглобулинов классов М и G, их контроль в динамике.
- Полимеразная цепная реакция (ПЦР) с выделением ДНК вируса.
- При подозрении на поражение внутренних органов дополнительно могут выполняться различные варианты ультразвуковой (ультразвук сердца, органов брюшной полости) и лучевой диагностики (рентгенография, компьютерная томография), магнитно-резонансная томография, электрокардиография, специфические лабораторные тесты.
Дифференциальная диагностика герпетической инфекции проводится со следующими патологиями:
Лечение

Лечение простого герпеса часто включает использование местных средств. Фото: gsermek / Depositphotos
В большинстве случаев полностью освободить организм от вируса невозможно, а предпринимаемые действия направлены на облегчение симптомов заболевания и профилактику осложнений.
Терапевтическая тактика напрямую зависит от формы герпетической инфекции, ее течения и степени тяжести, наличия сопутствующих патологий. При легких формах допустимо лечение в домашних условиях, в то время как нарушения иммунитета и признаки поражений внутренних органов свидетельствуют о необходимости госпитализации.
Чаще всего, в схему терапии включаются следующие группы медикаментозных средств 4 :
- Противовирусные противогерпетические препараты: ацикловир, ганцикловир. Применяются при среднетяжелой и тяжелой форме инфекции.
- Производные ортофосфорной кислоты: фоскарнет, фосфонет. Показаны при тяжелом течении заболевания и неэффективности вышеупомянутых средств.
- Интерфероны и иммуномодуляторы: альфа-интерферон, меглюмина акридонацетат². Назначаются при нарушении работы иммунной системы.
- Иммуноглобулины человека и интерлейкин-2. Применяются при тяжелом течении заболевания.
- Нестероидные противовоспалительные средства (НПВС): ибупрофен, парацетамол. Позволяют снизить температуру тела, болевые ощущения и другие симптомы.
- Антигистаминные средства: лоратадин, диметиндена малеат. Назначаются с целью борьбы с зудом и отечностью кожных поражений.
- Макролиды и цефалоспорины 3 поколения: азитромицин, кларитромицин, цефатоксим, цефтриаксон. Антибиотики используются при сочетании герпеса с бактериальной инфекцией. В зависимости от типа инфекции могут назначаться и другие группы антибиотиков.
- Глюкокортикостероиды: преднизолон, дексаметазон. Применяются при тяжелой форме герпетической инфекции, в том числе с поражением нервной системы.
При поражениях кожи местная обработка ран проводится антисептическими растворами (фукорцин, раствор бриллиантового зеленого). При развитии бактериальных осложнений дополнительно применяются антибиотики для наружного применения (мупироцин).
БАДы и витамины при борьбе с герпесом
Нутрициологи часто советуют людям, страдающим герпесом, принимать общеукрепляющие пищевые добавки, а также витамины. При этом такие средства наиболее эффективно использовать в период ремиссии, хотя в начальный период высыпаний они также применяются. Среди популярных средств: витамин С и L-лизин.
Перед приемом любых витаминов и БАД следует обязательно проконсультироваться с лечащим врачом.
Прогноз и профилактика
Существующие на сегодняшний день методы лечения не позволяют добиться полного излечения – вирусы герпеса остаются в организме навсегда.
При легком течении герпетической инфекции прогноз благоприятный – наступает клиническое выздоровление без остаточных явлений. При среднетяжелых и тяжелых формах возможны опасные осложнения с инвалидизирующим или летальным исходом.
Профилактика герпетических инфекций заключается в минимизации факторов риска и раннем лечении заболеваний, приводящих к нарушению работы местного или системного иммунитета.
Базовыми советами по профилактике герпетической инфекции являются:
- Соблюдение правил личной гигиены.
- Ограничение половых контактов и использование презервативов при половых актах с новыми партнерами.
- Поддержание баланса между режимами работы и отдыха.
- Минимизация эмоциональных перегрузок и стрессов.
- Избегание переохлаждений.
- Ранее лечение соматических заболеваний, соблюдение всех рекомендаций медиков при наличии хронических патологий, в том числе – ВИЧ-инфекции.
Согласно данным Всемирной организации здравоохранения, сейчас проводится активная разработка вакцины против вирусов простого герпеса¹. Кроме того, уже давно существует и активно используется вакцина против вируса Varicella Zoster, вызывающего ветрянку.
Заключение
С большой долей вероятности каждый человек будет инфицирован герпес-вирусом в течение своей жизни. Они способны вызывать разнообразные заболевания и нарушения, а роль некоторых из них все еще изучается. Одним из ключевых аспектов в борьбе человека с этой инфекцией, как и с многими другими, является полноценная работа иммунной системы. А это, как известно, напрямую зависит от образа жизни человека и внимания к своему здоровью.

Опоясывающий лишай – это вирусное поражение кожи и слизистых оболочек, вызываемое вирусом varicellа-zoster (вирусом V-Z), которое клинически проявляется высыпаниями сгруппированных пузырьков на гиперемированном основании по ходу нервов в иннервируемом ими участке кожи - дерматоме.
Синонимы
опоясывающий герпес, herpes zoster.
Эпидемиология
Возраст: чаще болеют взрослые люди, особенно старше 50 лет, дети страдают крайне редко.
Пол: не имеет значения.
Анамнез
Заболевание начинается с появления односторонних болевых ощущений, зуда, жжения или парестезий в дерматоме или в нескольких соседних дерматомах по ходу соответствующих нервов за несколько дней до появления высыпаний либо одновременно с ними. Высыпания сначала представлены воспалительными пятнами, вскоре на их поверхности появляются сгруппированные пузырьки. Впоследствии пузырьки подсыхают в корочки медово-жёлтого цвета или вскрываются с образованием эрозий. Спустя 3-4 недели высыпания, как правило, бесследно разрешаются. При иммунодефиците возможно развитие генерализованной формы опоясывающего лишая, а также гангренозной (некротической) формы, последняя характеризуется образованием в месте высыпаний струпов чёрного цвета, отторгающихся с формированием язв.
Течение
острое начало с последующим самостоятельным разрешением в течение 1-2 месяцев, высыпания быстрее разрешаются под действием противовирусных препаратов. В случае тяжёлого течения, особенно на фоне выраженного иммунодефицита, возможен летальный исход.
Этиология
возбудитель заболевания - вирус ветряной оспы и опоясывающего герпеса - Varicella zoster virus семейства Herpesviridae. Отличительным свойством представителей этого семейства является способность вызывать хроническую латентную инфекцию, т.е. способность к длительному (пожизненному) персистированию с последующей реактивацией. Вирус Varicella zoster является этиологическим агентом двух клинических форм заболевания - первичной инфекции (ветряной оспы) и ее рецидива (опоясывающего герпеса). Первичное заражение вирусом V-Z происходит при ветряной оспе, после чего вирус переходит в латентную форму и пожизненно локализуется в чувствительных ганглиях спинномозговых или черепных нервов. Сам вирус varicellа-zoster представляет собой двухцепочечную ДНК, заключенную в икосаэдрический капсид, окружённый внешней оболочкой. При снижении иммунитета, вызванном различными факторами, происходит репликация и накопление вируса в ганглиях, после чего он мигрирует по чувствительным нервным волокнам в кожу и слизистые, вызывая местную воспалительную реакцию с образованием пузырьков. При контакте с больным опоясывающим лишаем происходит заражение неиммунизированных лиц (чаще всего детей) ветряной оспой воздушно-капельным путем.
Предрасполагающие факторы
- приём глюкокортикоидных (стероидных) гормонов и других иммуносупрессантов;
- осенне-зимнее время года;
- ранее перенесённая ветряная оспа;
- онкологические заболевания;
- ВИЧ-инфекция;
- стресс;
- воздействие холода (переохлаждение);
- воздействие тепла (перегревание);
- воздействие УФО (солнца);
- истощение;
- лучевая терапия;
- злоупотребление алкоголя (алкоголизм);
- употребление наркотиков;
Жалобы
Дерматологический статус
процесс поражения кожи носит распространённый асимметричный характер, пузырьки тесно группируются, частично сливаясь друг с другом (герпетиформная группировка), и располагаются чаще всего полосовидно по ходу нервов в иннервируемом ими участке кожи - дерматоме, реже процесс носит диссеминированный характер.
Элементы сыпи на коже
- воспалительные пятна розового или красного цвета до 2-х и более см в диаметре, фестончатых очертаний с нерезкими границами, на поверхности которых в дальнейшем образуются пузырьки, реже - папулы;
- пузырьки с пупковидным вдавлением в центре до 0,2 см в диаметре с серозным, реже с серозно-геморрагическим содержимым, нередко сливающиеся друг с другом с образованием более крупных элементов до 0,5 см в диаметре, имеющих фестончатые очертания. Пузырьки располагаются на поверхности воспалительных пятен и в дальнейшем подсыхают с образованием корок медово-жёлтого (желтовато-коричневого или бурого) цвета или вскрываются с формированием эрозий;
- при буллёзной форме формируются пузыри с напряжённой покрышкой и серозным (реже серозно-геморрагическим) содержимым до 1 или более 1 см в диаметре, располагающиеся на гиперемированном основании. Периферический симптом Никольского (отслойка эпидермиса с образованием эрозии при трении пальцем здоровой кожи вблизи пузырей) – отрицательный. Краевой симптом Никольского (отслойка эпидермиса на значительное расстояние при потягивании его обрывков по краю эрозии) – отрицательный. Симптом груши (свисание содержимого пузыря при вертикальном положении тела, по форме напоминающее грушу) - отрицательный. Симптом Асбо-Хансена (увеличение площади пузыря при надавливании на его покрышку) – отрицательный. В дальнейшем пузыри или вскрываются с образованием эрозий или подсыхают с формированием корок;
- при абортивной форме на фоне воспалительных пятен возможно высыпание полушаровидных папул до 0,2 см в диаметре розового или красного цвета с пупковидным вдавлением в центре. При диаскопии папулы полностью обесцвечиваются и в дальнейшем бесследно разрешаются или трансформируются в пузырьки;
- корки медово-жёлтого или желтовато-коричневого (реже бурого) цвета, по отторжении которых образуются эрозии, реже – язвы, окружённые венчиком гиперемии;
- возможно формирование струпа, представляющего собой участок некроза кожи чёрного цвета, окружённого зоной демаркационного воспаления;
- вторичные эрозии, образующиеся при вскрытии пузырьков (пузырей) или отторжении корок, болезненные при пальпации, от 0,5 см в диаметре и более, имеют фестончатые очертания и окружены венчиком воспалительной гиперемии. В дальнейшем эрозии разрешаются бесследно, иногда трансформируются в язвы;
- при выраженном иммунодефиците часто встречаются вторичные язвы, болезненные при пальпации, размеры которых могут колебаться от 1 до 20 см и более, что связано с их склонностью к периферическому росту. Края язв могут быть отвесными или неровными, а дно может содержать участки некротического распада тканей. По периферии язвы окружены зоной воспалительной гиперемии и в дальнейшем постепенно разрешаются с образованием рубца;
Элементы сыпи на слизистых
- воспалительные пятна красного цвета 2 см и более в диаметре, фестончатых очертаний с нерезкими границами, на поверхности которых в дальнейшем образуются пузырьки;
- пузырьки полушаровидной формы с пупковидным вдавлением в центре до 0,2 см в диаметре с серозным (реже - серозно-геморрагическим) содержимым, нередко сливающиеся друг с другом с образованием более крупных элементов, имеющих фестончатые очертания. Пузырьки располагаются на поверхности воспалительных пятен и в дальнейшем вскрываются с формированием эрозий или (при локализации на губах) подсыхают с образованием корок медово-жёлтого (желтовато-коричневого) или бурого цвета;
- вторичные эрозии, образующиеся при вскрытии пузырьков или отторжении корок (на красной кайме губ), болезненные при пальпации, от 0,5 см в диаметре и более, имеют фестончатые очертания и окружены венчиком воспалительной гиперемии. В дальнейшем эрозии разрешаются бесследно, при выраженном иммунодефиците они могут трансформироваться в язвы;
- при иммунодефицитных состояниях часто встречаются вторичные язвы, характеризующиеся выраженной болезненностью при пальпации, размеры которых могут колебаться от 0,5 до 5 см в диаметре и более, что связано с их склонностью к периферическому росту. Края язв могут быть отвесными, или неровными, а дно может содержать участки некротического распада тканей или покрываться налётом. По периферии язвы окружены зоной воспалительной гиперемии и в дальнейшем постепенно разрешаются с образованием рубца;
- плёнчатые налёты белого, серого или коричневого цвета, располагающиеся на поверхности эрозий или язв;
- на красной кайме губ нередко встречаются корки медово-жёлтого или желтовато-коричневого (реже бурого) цвета, по отторжении которых образуются эрозии, реже – язвы, окружённые венчиком гиперемии;
Придатки кожи
не изменены, на месте язв возможно развитие очагов рубцовой алопеции.
Локализация
односторонняя - лицо (в зонах иннервации ветвей тройничного нерва), на теле – по ходу межрёберных нервов, могут вовлекаться пояснично-крестцовые и шейные дерматомы; реже возможны диссеминированные высыпания по всему телу.
Дифференциальный диагноз
ветряная оспа, вирусная пузырчатка полости рта и конечностей, аллергический дерматит, простой герпес, рожистое воспаление лица, герпетиформный дерматит Дюринга, импетиго, многоформная экссудативная эритема (при локализации на губах), стенокардия, плеврит, острый живот, болезни позвоночника.
Сопутствующие заболевания
рак желудка и других отделов желудочно-кишечного тракта, рак легкого, миелобластный лейкоз, лимфобластный лейкоз, болезнь Ходжкина (лимфогранулематоз), ювенильная хроническая миелогенная лейкемия, ВИЧ-инфекция, иммунодефицитные состояния, не ВИЧ-обусловленные, состояние после трансплантации органов и тканей.
Диагноз
Иногда достаточно клинической картины, для подтверждения диагноза могут применяться перечисленные методы лабораторной диагностики.
Патогенез
После перенесённой ветряной оспы вирус varicellа-zoster сохраняется в нервных ганглиях, где приобретает бессимптомное латентное течение. Реактивация инфекции происходит при снижении иммунитета, обусловленном различными причинами (ВИЧ-инфекция, лейкозы, злокачественные новообразования, приём иммуносупресантов и др.). Обязательным компонентом активизации инфекции является своеобразный вирусный ганглионеврит с поражением спинальных (черепномозговых) ганглиев и задних корешков, что обусловливает различной степени выраженности болевой синдром и другие неврологические нарушения. Благодаря своим нейротропным свойствам вирус V-Z мигрирует в кожу (слизистую оболочку) по нервным проводникам и вызывает клинические проявления заболевания в иннервируемом ими дерматоме. Проникая в кожу или слизистую оболочку, вирус размножается в глубоких слоях эпидермиса (эпителия), вызывая гибель зараженных клеток, образование пузырьков (пузырей) и местную воспалительную реакцию вплоть до некротических изменений. Вирус может вовлекать в воспалительный процесс вегетативные (паравертебральные) ганглии, поражать оболочки и сам головной мозг (при внедрении вируса V-Z в двигательные нейроны и корешки возникает картина амиотрофического радикулоплексита, в серое вещество спинного мозга – миелитического синдрома, в ликворную систему – менингорадикулоневрита или серозного менингита и т. д.). Могут поражаться также и внутренние органы (специфическая пневмония, гепатит, перикардит, миокардит, панкреатит, эзофагит, энтероколит, цистит, артрит и др.).
Читайте также:

