Циррозы печени вирусные и алкоголь
Обновлено: 25.04.2024
Алкогольная болезнь печени - это заболевание печени, обусловленное длительным приемом токсических доз этанола. Алкогольная болезнь печени объединяет различные нарушения структуры паренхимы печени и функционального состояния гепатоцитов гепатоцит - основная клетка печени: крупная клетка, выполняющая различные метаболические функции, включая синтез и накопление различных необходимых организму веществ, обезвреживание токсичных веществ и образование желчи (Hepatocyte)
, вызванные систематическим употреблением алкогольных напитков.
Период протекания
Хроническая патология. Течение более благоприятное при прекращении злоупотребления алкоголем.
Классификация
Алкогольный цирроз печени:
1. Активный:
- с внутрипеченочным холестазом;
- в сочетании с острым алкогольным гепатитом;
- компенсированный;
- декомпенсированный.
3. С гемосидерозом печени.
4. В сочетании с поздней кожной порфирией (развивается при наследственной предрасположенности к ней).
Для оценки тяжести алкогольного цирроза печени может быть применена шкала Чайлд-Пью и иные классификации (см. также рубрику "Фиброз и цирроз печени" - K74).
Этиология и патогенез
Эпидемиология
Признак распространенности: Распространено
Соотношение полов(м/ж): 2
При аутопсии поражение печени определяется у 65-70% лиц, злоупотребляющих спиртными напитками, а частота выявления цирроза печени составляет 10-15%.
Алкогольный цирроз печени по распространенности в развитых странах значительно превалирует над циррозом печени другой этиологии.
Факторы и группы риска
Факторы риска развития и прогрессирования заболевания:
- прием от 40-80 грамм этанола в день на протяжении 10-12 лет;
- генетически обусловленные фенотипы ферментов, обеспечивающих высокую скорость метаболизма этанола и накопление ацетальдегида;
- инфицирование гепатотропными вирусами;
- прием гепатотоксичных агентов;
- избыточная масса тела;
- наличие алкогольного фиброза Фиброз - разрастание волокнистой соединительной ткани, происходящее, например, в исходе воспаления.
или алкогольного гепатита;
- женский пол.
Клиническая картина
Клинические критерии диагностики
слабость, боли в правом подреберье, снижение аппетита, тошнота, рвота, диспепсия, ладонная эритема, телеангиоэктазии, петехии, пурпура, кровотечение из вен пищевода, дисменорея, гинекомастия, контрактура Дюпиетрена, асцит, желтуха
Cимптомы, течение
Клинические признаки алкогольной болезни варьируются от умеренных симптомов до картины выраженной печеночной недостаточности и портальной гипертензии .
Характерные симптомы:
1. Слабость, повышенная утомляемость, снижение работоспособности.
Холестатическая форма проявляется желтухой, обесцвечиванием кала, потемнением мочи, болями в правом подреберье, зудом; возможна лихорадка.
Диагностика
Критериями диагностики являются наличие алкогольного анамнеза и морфологическая картина цирроза печени.
Инструментальные исследования
Стартовым методом считают проведение УЗИ, "золотым стандартом диагностики" - биопсию печени.
1. УЗИ:
- паренхима печени имеет гиперэхогенную структуру;
- на стадии цирроза - соответствующая сонографическая картина.
6. Радионуклидное сканирование печени: диффузное снижение поглощения изотопа, неравномерное распределение радиоактивного препарата, повышенное его накопление в селезенке.
Лабораторная диагностика
2. Повышение концентрации безуглеводистого трансферрина (десиализированного трансферрина, асиалотрансферрина, CDT) - относительно недорогой, но не широко используемый тест на выявление фактов злоупотребления алкоголем. Данные по специфичности (от 82% до 92%) и чувствительности (от 58% до 69%) теста для выявления текущего злоупотребления алкоголем могут существенно разниться. Высокая информативность теста доказана для молодых мужчин, употребляющих алкоголь в дозе более 60 г/сутки.
3. Макроцитоз ( MCV) - данному тесту, как диагностическому для выявления факта злоупотребления алкоголем, не хватает чувствительности (27-52%), но изменения становятся достаточно чувствительными (85-91%) для пациентов, употребляющих алкоголь более 50 г/день (при отсутствии терапии витамином В12 или фолиевой кислотой).
4. Электролитные нарушения:
- гипонатриемия - часто присутствует у пациентов с циррозом печени;
- гипокалиемия и гипофосфатемия - распространенные причины мышечной слабости при алкогольной болезни печени в целом;
- гипомагниемия может привести к постоянной гипокалиемии, что предрасполагает пациентов к судорогам во время алкогольной абстиненции Абстиненция - состояние, возникающее в результате внезапного прекращения приема (введения) веществ, вызвавших токсикоманическую зависимость, или после введения их антагонистов.
; т ест обладает низкой чувствительностью (27-52%) и высокой специфичностью (85-91%).
9. Мочевина и креатинин сыворотки. Повышение мочевины при нормальном креатинине свидетельствует о кровотечении желудочно-кишечного тракта. Одновременное повышение указывает на развитие гепаторенального синдрома.
Прочие тесты:
1. Фолиевая кислота (фолаты) сыворотки - уровень может быть нормальным или пониженным.
2. Аммиак в сыворотке не всегда коррелирует с печеночной энцефалопатией, развивающейся при алкогольном циррозе печени. Таким образом, регулярное, рутинное его определение нецелесообразно.
3. Альфа-1-антитрипсин - тест дифференциальной диагностики. При алкогольном циррозе печени содержание нормальное.
4. Сывороточное железо, ферритин, трансферрин - тест дифференциальной диагностики с гемохроматозом. При алкогольном циррозе печени содержание нормальное или слегка повышено.
5. Церулоплазмин - тест дифференциальной диагностики с болезнью Коновалова -Вильсона. При алкогольном циррозе печени нормальный или слегка повышен.
6. Уровень суточной экскреции меди с мочой - дифдиагностический тест с болезнью Коновалова-Вильсона.
7. Антимитохондриальные антитела (AMA) - дифдиагностический тест с первичным билиарным циррозом. При алкогольном циррозе печени показатели нормальные.
8. Антинуклеарные антитела (ANA) и антитела к гладкомышечным клеткам (anti-smooth muscle antibody, ASMA) - дифдиагностический тест с аутоиммунным гепатитом.
9. HBV поверхностный антиген, IgM anti-HBc, IgM anti-HAV, IgG anti-HCV и ПЦР для определения HCV RNA должны быть использованы для выявления гепатитов А, В,С.
10. Прочие тесты должны быть использованы для выявления сифилиса, герпеса, цитомегаловируса и других гепатотропных инфекционных и паразитарных агентов.
Дифференциальный диагноз
Решающие факторы в диагностике алкогольного цирроза:
- алкогольный анамнез;
- отсутствие иных, потенциально возможных, гепатотропных повреждающих агентов;
- наличие признаков цирроза по данным биопсии.
Осложнения
Следует различать осложнения алкогольного цирроза печени и состояния, ассоциированные с алкоголизмом.
Лечение
1. В настоящее время алкогольный цирроз печени (АЦП) считается необратимым, но достаточно контролируемым состоянием. Терапия направлена в первую очередь на замедление цирротического процесса и коррекцию сопутствующей недостаточности печени.
2. Единая концепция фармакотерапии АЦП отсутствует. Рекомендации существенно разнятся в западных источниках и источниках стран СНГ. Таким образом, при выборе лекарственных препаратов (кроме системных глюкокортикостероидов, по которым мнение едино) врачу надлежит ориентироваться также на собственное суждение, опыт и нормативы, принятые в том или ином регионе (клинике).
3. Отказ от курения.
Отказ от приема алкоголя в любой форме и количествах - наиболее важный, краеугольный принцип терапии любой формы алкогольной болезни печени. Данная мера значительно замедляет прогрессирование АЦП и развитие осложнений.
Диета
2. Имеются данные о благоприятном воздействии (при введении в рацион) аминокислот с разветвленной цепью (branched-chain amino acids - BCAA). Существуют специально обогащенные отдельными аминокислотами смеси для коррекции дефицита питания и аминокислот при энтеральном зондовом питании и диетические добавки для этой же цели при спонтанном питании.
3. Доказательства эффективности введения в питание полиненасыщенных жирных кислот пока сомнительны, а в некоторых исследованиях парадоксально негативны.
4. Натрий. Хотя гипонатриемия иногда является спутником АЦП, рекомендуется при тяжелых формах АЦП с асцитом и печеночной недостаточностью ограничивать прием натрия до 2 г/сутки.
2. Витамины, антиоксиданты, пробиотики. Данные противоречивы. Безусловным показанием к витаминотерапии служат доказанный дефицит витаминов или необходимость лечения ассоциированной патологии (витаминодефицитная анемия, острая алкогольная энцефалопатия, энцефалопатия Вернике - E51.2, алкогольная полиневропатия - G62.1).
Имеются рекомендации об эмпирическом назначении поливитаминов всем лицам с АЦП. Хотя убедительных доказательств эффективности эмпирической терапии поливитаминами не приводится, убеждение в ее желательности основано на том факте, что алкоголизм всегда ассоциируется с дефицитом витаминов (тиамин, фолиевая кислота, рибофлавин, ниацин и пиридоксин).
4. Пентоксифиллин - рекомендован Американской ассоциацией по изучению заболеваний печени (AASLD) в дозе 400 мг внутрь 3 раза в день, длительным курсом, особенно при противопоказаниях к приему системных ГКС.
6. Лечение с помощью седативных препаратов показано пациентам с алкогольной абстиненцией. Однако у пациентов с циррозом печени седативные препараты могут вызвать печеночную энцефалопатию, а значит, рекомендуется более осторожный подход к их назначению.
Оксазепам предпочтительнее, так как он лучше переносится, чем лоразепам.
После того, как воздержание от алкоголя было достигнуто, сочетание консультирования и налтрексона или акампросата может повысить вероятность долгосрочного воздержания.
7. Диуретики. При выраженном асците - фуросемид, спиронолактон.
Хирургия:
1. Остановка пищеводного кровотечения с помощью эндоскопических методов (лигирование , склерозирование, лазерная и электрокоагуляция).
Что такое цирроз печени? Причины возникновения, диагностику и методы лечения разберем в статье доктора Васильева Романа Владимировича, гастроэнтеролога со стажем в 15 лет.
Над статьей доктора Васильева Романа Владимировича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Цирроз печени (ЦП) — это хроническое дегенеративное заболевание печени, связанное с диффузным патологическим процессом, при котором нормальные клетки печени повреждаются, а затем замещаются рубцовой тканью, образуя избыточный фиброз и структурно-анатомические регенераторные узлы.
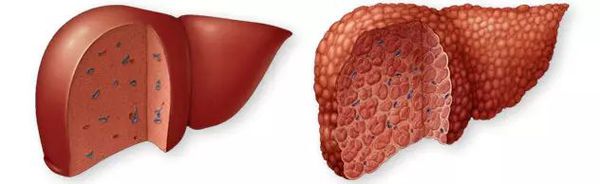
Этиология
По этиологическим характеристикам можно выделить:
- распространённые формы ЦП;
- редкие формы ЦП.
К распространённым относят вирусные (В, С, D), алкогольные и метаболические формы цирроза печени.
Редкими формами ЦП являются:
- аутоиммунные, лекарственные, токсические, первичные и вторичные билиарные циррозы;
- генетически обусловленные патологии — гемохроматоз (нарушение обмена железа), болезнь Вильсона — Коновалова, дефицит белка альфа-1-антитрипсина, гликогеноз IV типа (недостаток ферментов), галактоземия, наследственная тирозинемия и непереносимость фруктозы;
- нарушение венозного оттока из печени — венокклюзионные формы ЦП (болезнь Бадда — Киари);
- тяжёлая правожелудочковая сердечная недостаточность;
- флебопортальные циррозы (типа Банти).
Пути заражения
Заразиться циррозом печени нельзя. Однако, если он вызван вирусным гепатитом, то возбудитель может передаться через кровь, при половых контактах и от матери к ребёнку.
Основную роль в возникновении и развитии вирусного ЦП играют симптомные, малосимптомные и бессимптомные формы острого вирусного гепатита В, С, а также одновременное заболевание гепатитами В и D с последующим переходом в активный хронический вирусный гепатит. У большинства больных интервал между острым гепатитом С и клинически выраженными проявлениями ЦП превышает 30 лет. Только у мужчин, употребляющих более 50 г спирта в день, выраженные формы ЦП возникают через 13-15 лет.
Наиболее частыми причинами смерти больных ЦП является:
- большая печёночная недостаточность;
- кровотечение из варикозно расширенных вен пищевода;
- первичный рак печени;
- иммунопротективная недостаточность, влекущая за собой активизацию инфекционных (микробных) процессов, в первую очередь спонтанного бактериального перитонита и пневмонии, а также возникновение оксидативного стресса.
У больных в терминальной (заключительной) фазе заболеваний печени в основном наблюдаются декомпенсированные формы цирроза печени: асцит, варикозное расширение вен пищевода и желудка, энцефалопатия и желтуха.
Особенности цирроза печени у детей
Заболевание у детей встречается крайне редко и обычно связано:
- с аутоиммунным поражением печени;
- кардиогенными заболеваниями — лёгочной гипертензией и хронической сердечной недостаточностью;
- болезнью Бадда — Киари;
- врождёнными болезнями накопления — наследственным гемохроматозом, лизосомальными болезнями накопления, болезнью Вильсона — Коновалова;
- флебопортальным циррозом (типа Банти).
Прогноз у таких детей неблагоприятный, чаще всего они погибают, так как не успевают попасть к гепатологу и выяснить диагноз. Также они обычно страдают от множества сопутствующих болезней, в том числе от основного заболевания, ставшего причиной цирроза.
Проявления заболевания у детей и взрослых схожи. Единственный эффективный метод лечения цирроза у детей — это пересадка печени. Поэтому крайне важно вовремя диагностировать заболевание и встать в очередь на пересадку печени.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы цирроза печени
Цирроз печени в течение длительного времени может протекать латентно, т. е. бессимптомно.
Клиническая картина ЦП зависит от его формы и течения, активности основного заболевания, а также наличия или отсутствия печёночно-клеточной недостаточности, синдрома портальной гипертензии, холестаза и внепечёночных проявлений.
Основные общие симптомы, которые чаще всего встречаются при ЦП:
- повышенная утомляемость;
- похудение;
- нарушения сознания и поведения;
- ухудшение аппетита и чувство дискомфорта в животе;
- пожелтение кожи, белковых оболочек глаз и слизистой;
- осветление или обесцвечивание кала;
- потемнение мочи;
- болевые ощущения в животе;
- отёки;
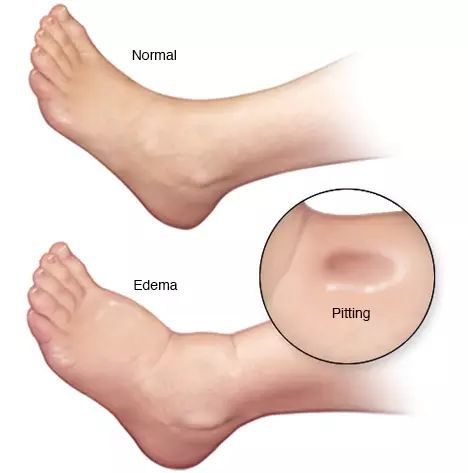
- асцит (скопление жидкости в брюшной полости);
- кровотечения из носа, желудочно-кишечного тракта, дёсен или геморроидальных узлов, а также подкожные кровоизлияния;
- часто возникающие бактериальные инфекции (например, органов дыхания);
- снижение полового влечения;
- кожный зуд.
Симптомы распространённых форм ЦП
При высокоактивном ЦП, кроме общей утомляемости, осветления стула и потемнения мочи, может возникать тупая боль в правом подреберье и вздутие живота.
Во время осмотра часто выявляют:
- субиктеричность (желтушность) склер;
- расширение вен брюшной стенки, напоминающее голову медузы;
- венозный шум при выслушивании в эпигастральной области живота (шум Крювелье — Баумгартена);
- серо-коричневатый цвет шеи;
- гинекомастию (увеличение грудных желёз);
- гипогонадизм (у мужчин);
- контрактуру Дюпюитрена (укорочение сухожилий ладоней).
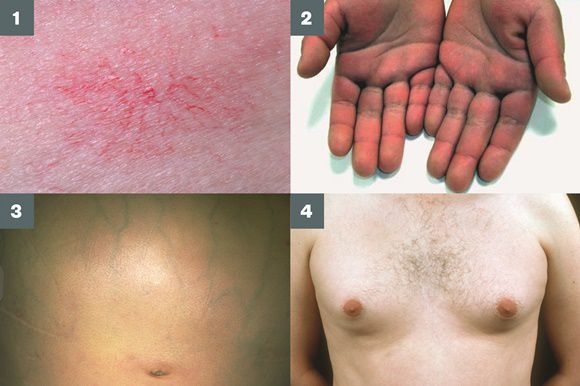
Три последних признака цирроза печени зачастую наблюдаются при алкогольных ЦП.
В области грудной клетки в 50-80% случаев наблюдаются телеангиэктазии кожи (расширения мелких сосудов), чаще при алкогольных ЦП. Пальпаторно печень отчётлива уплотнена, имеет неровный нижний край. Размеры печени различны — от значительного увеличения до уменьшения.
Часто при пальпации выявляется умеренно увеличенная селезёнка, причём её край может выступать из-под рёберной дуги на 1-3 см.
При развитии ЦП появляются симптомы белково-энергетической недостаточности, асцит, отёки, а также печёночный запах при тяжёлой печёночной недостаточности.
Симптомы при малоактивных и начальных стадиях ЦП
Данные формы ЦП зачастую протекают бессимптомно и выявляются в ходе периодических медицинских осмотров, диспансеризации, а также как случайная находка при обследовании пациента со смежной патологией или внепечёночными проявлениями.
При малоактивном ЦП, как правило, не возникают жалобы, связанные с печенью. Во время активного расспроса можно выявить весеннее снижение работоспособности, частые болезни, после которых возможны кровоточивость дёсен и потемнение мочи. Такие пациенты хуже, чем раньше, переносят длительные физические и нервно-психические нагрузки.
Желтухи и выраженного увеличения билирубина, за исключением периода интеркурентного острого гепатита, нет. Неяркая телеангиоэктазия кожи (сосудистые звёздочки) в области грудной клетки наблюдаются у 40-60% людей с ЦП.
Телеангиоэктазии кожи, плотная печень с фестончатым краем и умеренно увеличенная селезёнка — ценная клинико-диагностическая триада, которая с вероятностью 80-90% свидетельствует о ЦП или далеко зашедшем активном хроническом гепатите.
Патогенез цирроза печени
В основе патофизиологии цирроза лежит повреждение и некроз паренхимы (основной ткани) печени с деструкцией и гибелью гепатоцитов (клеток печени), а также системное поражение интерстициальной ткани.
При всех формах ЦП нарушается иммунологическое равновесие организма, преобладающими становятся аутоиммунные процессы: иммунная система человека принимает собственные клетки печени за чужеродные и повреждает их. В конечном итоге, это приводит к разрушению гепатоцитов и структуры печени в целом. Однако при этом каждая форма ЦП имеет свои патогенетические особенности:
- при вирусных гепатитах повреждающим агентом является сама вирусная частица, которая, размножаясь в клетке, разрушает её, вызывая цитолиз;
- при алкогольном ЦП прямое токсическое воздействие на мембраны гепатоцитов оказывает ацетальдегид с развитием алкогольной жировой болезни печени и алкогольного стеатогепатита;
- при метаболическом ЦП ведущую роль в патогенезе играет ожирение и сахарный диабет через стадию неалкогольного стеатогепатита с инсулинорезистентностью и последующей запрограммированной гибелью клеток печени.
В основе патогенеза более редких причин цирроза печени лежат ещё более частные механизмы развития повреждения и разрушения гепатоцитов и структуры печени:
- нарушение обмена и накопления железа при гемохроматозе;
- накопление меди при болезни Вильсона — Коновалова;
- окклюзия в системе воротной вены при гепатопортальном склерозе.
Цирроз формируется на протяжении многих лет. С течением времени происходят изменения генетического аппарата клеток печени, в результате чего появляются новые патологические клетки. Этот процесс в печени является иммуновоспалительным, он поддерживается чужеродными агентами, в роли которых могут выступать разные субстраты:
- вирус гепатита В;
- алкогольный гиалин;
- денатурированные белки;
- некоторые лекарственные средства;
- медьбелковые и железобелковые комплексы (ферритин).
В итоге повреждения паренхимы печени развивается гепатоцеллюлярная (печёночно-клеточная) недостаточность за счёт диффузного фиброза и трансформации ткани печени в анормальные узлы-регенераты. [3] [4] [5]
Классификация и стадии развития цирроза печени
В 1974 году на съезде гепатологов в Акапулько (Мексика) была принята единая морфологическая классификация, которую позже уточнили и несколько доработали эксперты ВОЗ. В настоящее время она является общепринятой.
Алкоголизм и цирроз печени — два неразрывно связанных понятия. Употребление спиртного на постоянной основе означает непрекращаемое поступление в организм токсических веществ (продукты распада этанола). Их накопление и негативное влияние отражается на умирании печени из-за омертвления тканей этого органа.
Клинические исследования на тему злокачественного влияния на печень спирта проводились еще в 18 веке. Окончательное подтверждение вреда и провоцирование цирроза при злоупотреблении спиртных напитков произошло в 1970-х годах.
Алкогольный цирроз печени — заболевание, сопровождающееся поражением гепатобилиарной системы алкоголем. Причиной возникновения патологии является нарастание жировых тканей на месте омертвевших клеток печени, а также гепатит. Развитие заболевания нередко приводит к необходимости хирургического вмешательства, так как терапия в данном случае нерезультативная.
Патогенетические последствия

Вызывает ли спиртное цирроз? Ответ — безусловно Да. Чтобы понять механизм развития заболевания, следует углубиться в метаболизм спирта. Этиловый спирт проходит несколько стадий расщепления, разделяясь на токсические соединения, являющиеся для организма ядом. При распаде алкоголя задействуются клеточные структуры многих систем, сопровождая на каждом из этапов их дисфункцию. В итоге после расщепления этанола и этилового спирта происходит накопление ацетальдегида в печени.
Вещество в большом количестве поражает клеточное строение печени, образуя фиброз. Воспалительные очаги распространяются по всему органу, необратимо видоизменяя его паренхиматозное строение. Самыми опасными для человека являются фиброзы на центральных венах, провоцирующие замедление, сбои кровоснабжения паренхимы, отвечающей за метаболизм спирта.
Вещество в большом количестве поражает клеточное строение печени, образуя фиброз. Воспалительные очаги распространяются по всему органу, необратимо видоизменяя его паренхиматозное строение. Самыми опасными для человека являются фиброзы на центральных венах, провоцирующие замедление, сбои кровоснабжения паренхимы, отвечающей за метаболизм спирта.
Хронический цирроз
Хронический алкогольный цирроз является прижившимся заболеванием с ускоренным развитием локального фиброза на месте появившихся некрозов гепатоцитов. При исследовании под микроскопом печеночного материала, ткань органа имеет:
- светло-коричневый цвет — начальные стадии алкоголизма;
- темно-коричневый оттенок — затяжной алкоголизм (2-3 года).
При длительном злоупотреблении спиртным происходит потеря однородности и эластичности тканей печени, а сам орган по истечении времени уменьшается в 2 раза.
Продолжительность жизни людей с циррозом
Более 60% людей, страдающих алкоголизмом, приобретают гепатобилиарную патологию. У 40% из них выражен цирроз. Статистика демонстрирует ускоренный летальный исход при отсутствии должного лечения и полном отказе от спиртного в 99% случаев.
Проходя лечение в клинике Резидент-РеНа, получая терапию и соблюдая рекомендации по реабилитации и здоровой модели поведения продлить жизнь удается у 90% пациентов. В случае приема горячительных напитков после лечения болезнь активно прогрессирует.
При несвоевременной терапии развивается тяжелая стадия болезни — гепатоцеллюлярная карцинома. Онкологическая патология является неизлечимой даже в случае отказа от спиртного и неизбежно приводит к смерти.
Причины возникновения цирроза
Цирроз является последствием приема спиртосодержащих напитков у людей, выпивающих более 5 лет. Заболевание развивается при употреблении на постоянной основе даже незначительной дозы алкоголя (80 г в сутки). Ускорить появление патологии могут такие косвенные факторы:
- неправильное питание, неполноценный рацион;
- преобладание жареной и жирной пищи;
- возраст;
- заражение гепатитом В, С;
- генетическая предрасположенность к гемохроматозу.
Доказано, что алкоголический цирроз появляется значительно раньше у женщин, чем у мужчин.
Симптоматика болезни
Цирроз печени проявляет себя уже на ранней стадии заболевания. У пьющих людей наблюдается:
- хроническая усталость, подавленность, упадок сил, сонливость;
- появление гематом на теле даже при слабых ударах;
- преобладание красного цвета ладоней;
- кровотечение из носа, кровоточивость десен;
- образование телеангиэктазии (расширение капилляров) на лице, теле;
- аритмия, гипертоническая болезнь.
Не предупредив развитие заболевания, появляются симптомы:
- сбои гормонального фона, менструального цикла, при тяжелой форме цирроза — аменорея (у женщин);
- увеличение грудных желез, нарушение выработки эстрогенов (у мужчин);
- отечность конечностей;
- выпадение волос в подмышечной впадине;
- тревожность, тремор, раздражительность;
- заторможенная реакция, потеря внимательности, проблемы с памятью;
- нарушение работы речевого аппарата;
- увеличение фаланг пальцев;
- инфицирование мочевыводящих путей, кровь в моче.
Для каждой стадии характерны определенные проявления цирроза. По степени тяжести протекания болезни патология классифицируется на классы:
Для определения класса диагностируется у пациента показатель билирубина и альбумина сыворотки в крови, стадия асцита, тяжесть печеночной энцефалопатии, индекс протромбина. Основанием для диагностики у пациентов цирроза является анамнез: плохое общее самочувствие, одышка, заметное при пальпации изменение размера печени, желтый цвет лица, высокое давление воротной вены.
Чтобы подтвердить диагноз, необходимы исследования биохимии и общего анализа крови, иммунограммы, коагулограммы, маркеров вирусных гепатитов. Также требуется проведение УЗИ, МРТ или КТ печени и брюшной полости, биопсии, ФЭГДС.
Лечение алкогольного цирроза
Ключевой фактор выздоровления пациентов с диагнозом алкогольного цирроза печения – полный отказ от спиртных напитков не только на период лечения, но и в дальнейшем. Клиника Резидент-РеНа оказывает профессиональную помощь при алкогольной зависимости, предлагая эффективные программы вывода из запоев, детоксикации организма, кодирования и обширной психотерапии.
Врачебная помощь в лечении цирроза заключается в терапии асцита, энцефалопатии, пораженных алкоголем органов, печеночной недостаточности. Обязательным условием является соблюдение строгой диеты. При запущенных формах назначается плазмаферез, озонотерапия.
Медикаментозное вмешательство носит сугубо индивидуальный характер с учетом тяжести и осложнений заболевания. В основу препаратного лечения включаются средства, снимающие воспаления, поливитамины, антиоксиданты, антифиброзные вещества, кортикостероиды. Следует учесть, что патология является неизлечимой, но успешно останавливается, не допуская последующих фибротических изменений.
Отзывы
Добрый вечер, Юрий Михайлович. Хочу выразить Вам и всем вашим коллегам огромную благодарность. Большое спасибо за Ваши старания и знания, за Ваши усилия и советы, за Вашу доброту и понимание, за Ваш профессионализм и мастерство. Вы замечательный специалист…
Добрый день, дорогие друзья. Я мама алкоголика. Вот уже четыре года, как я живу спокойно, не опасаясь за жизнь сына (4 года трезвости). Ровно четыре года назад мы с мужем решили, что так больше продолжаться не может, сын себя убивает и мы не можем ничего с этим поделать, и мириться мы с этим не хотели. Одна знакомая порекомендовала нам обратится в Резидент-Рена…
Добрый день, хочу рассказать свой опыт выздоровления в центре. Мне 31 год, мой стаж употребления более 10 лет, за эти годы пробовал лечиться, кодироваться и разные реабилитационные программы.
Честно скажу за все эти годы устал от такой жизни и мои родственники уже потеряли надежду и веру.
В центр приехал по рекомендации друга моей семьи…
Алкоголизм излечим! – об этом я говорю каждому, у кого есть проблемы со спиртными напитками. Публикуя этот отзыв о лечении алкоголизма в Резидент — РеНа и пытаясь донести до людей с химической зависимостью реальность этого выражения…
Лечение алкоголизма я начал тогда, когда осознал, что я алкоголик! Однако понял и признал это я не сразу. Начался путь моего осознания с того, что я попал в состояние глубочайшей депрессии от своей алкогольной зависимости, во время которого не мог себе представить, что мой пагубный кайф от принятия спиртного можно чем-то заменить. Именно это непонимание…
Я, Горовой Антон из города Липецк, более 10 лет назад встретился с такой бедой даже назову ее горем, это героин. Почему горе? Да потому что он убивал не только мою жизнь, но и отнимал здоровье у моих родных и близких людей. Что я только не предпринимал, сколько не пробывал бросить, ничего не получалось…
Меня зовут Сергей, совсем недавно я был в тисках сложнейшей болезни наркомания, я был как будто в тумане, выхода из которого не мог найти долгих 4 года. Благодаря любимой маме я попал в клинику Рена…
Приветствую всех читателей этого текста, меня зовут Андрей мне 29 лет, восемь из которых я провел под влиянием тяжелой болезни наркомании, за это время я достиг дна, у меня не было ни друзей, ни работы, да и семья из за моей постоянной лжи и проблем которые я создавал отвернулась от меня…

Цирроз печени – это стадия многих хронических заболеваний печени. Цирроз является следствием длительного повреждения клеток печени, в результате которого происходит замещение живой функционирующей ткани печени фиброзной рубцовой тканью. Нарушение нормального строения печени ведет к снижению способности печени выполнять свои функции и развитию ряда осложнений.
Цирроз циррозу - рознь!
Обычно люди считают, что если поставлен диагноз цирроза печени, то это приговор. Это далеко не всегда так. Существуют различные причины, формы и стадии цирроза печени. И в зависимости, главном образом, от причины болезни прогноз заболевания может быть различным. При некоторых формах цирроза устранение причины болезни приводит не только к прекращению прогрессирования, но и к восстановлению функции печени. Такие пациенты могут прожить долгую полноценную жизнь, даже если заболевание было диагностировано в очень молодом возрасте. Конечно, в тех случаях, когда причину болезни не удается устранить, а диагноз поставлен на самой поздней стадии (врачи называют это декомпенсированным циррозом), прогноз не благоприятен. В таких случаях может потребоваться операция пересадки печени.
Главное – установить и устранить причину цирроза печени!
Установление причины развития болезни является первостепенной задачей врача, так как позволяет в большинстве случаев устранить фактор, вызвавший заболевание, предотвратить прогрессирование цирроза и развитие осложнений. Наиболее частыми причинами цирроза являются алкоголь, вирусы гепатита В и С., а также нарушения обмена с отложением жира в печени . Реже встречаются аутоиммунные (аутоиммунный гепатит) и холестатические заболевания (первичный билиарный холангит, первичный склерозирующий холангит), наследственные заболевания с накоплением в печени меди (болезнь Вильсона-Коновалова) или железа (гемохроматоз), лекарственное поражение печени.
К полностью устранимым причинам поражения печени относится инфекция, вызванная вирусом гепатита С. В настоящее время медицина располагает безопасными и высокоэффективными лекарствами, позволяющими за короткий курс терапии полностью элиминировать вирус гепатита С из организма. Устранение вируса гепатита С даже на стадии цирроза печени приводит к предотвращению прогрессирования заболевания, к улучшению и восстановлению функции печени.
Для цирроза печени в исходе хронического гепатита В также есть эффективное лечение. Эту инфекцию невозможно полностью элиминировать из организма, но существуют лекарственные препараты, которые позволяют стойко подавлять инфекцию, стабилизировать заболевание, предотвращая его прогрессирование и развитие осложнений. В отличие от случаев цирроза печени, вызванного вирусом гепатита С, при наличии вируса гепатита В лечение противовирусным препаратом должно проводиться непрерывно на протяжении всей жизни.
Полное прекращение употребления алкоголя – основное лечение алкогольного цирроза печени, которое приводит к восстановлению печени, предотвращению осложнений. Поэтому прогноз при этом заболевании зависит не только от врача, но и в значительной степени от самого больного.
Есть некоторые формы цирроза печени, при которых успешно применяется лечение, направленное не на причину, а на механизм повреждения. Так, при генетически обусловленных заболеваниях печени мы не можем изменить генетику. Но, например, при болезни Вильсона-Коновалова поражение печени происходит вследствие избыточного накопления в ней меди, и выведение из организма меди специальными лекарственными препаратами приводит к восстановлению печени. Это одно из немногих наследственных заболеваний, имеющих очень успешное лечение. У таких пациентов цирроз печени диагностируется чаще в детском и юношеском возрасте. Без лечения они умирают в молодом возрасте. При условии же постоянной на протяжении жизни терапии препаратами, выводящими из организма медь, они живут полноценной жизнью (учатся, работают, рожают и воспитывают детей). При наследственном гемохроматозе цирроз печени развивается из-за избытка железа, поэтому удаление железа (простыми кровопусканиями) меняет прогноз болезни.
При циррозе печени в исходе аутоиммунного гепатита врачи действуют также на механизм поражения - подавляют патологические иммунные реакции с помощью кортикостероидных гормонов, азатиоприна и др. препаратов. Лечение позволяет остановить или существенно затормозить прогрессирование болезни. При первичном билиарном циррозе также возможно существенно замедлить прогрессирование болезни с помощью препаратов урсодезоксихолиевой кислоты.
У одного и того же пациента может быть две и более причин поражения печени. Например, вирусный гепатит может сочетаться со злоупотреблением алкоголем, обменными нарушениями или др. Очень важно установить и устранить все факторы, повреждающие печень. Это является залогом хорошего прогноза жизни больного.
У цирроза печени есть свои стадии развития
Врач при установлении диагноза цирроза печени, помимо причин повреждения печени, всегда оценивает степень активности болезни и тяжесть повреждения функции печени. В зависимости от тяжести нарушения функции печени выделяют три стадии, или класса цирроза печени:
- класс А - это полностью компенсированный цирроз (фиброз есть, но функции печени не нарушены).
- класс В - имеются начальные умеренные признаки нарушения функции печени (небольшое повышение билирубина, снижению уровня альбумина, небольшое скопление жидкости в животе, поддающееся лечению и др.).
- класс С – тяжелые нарушения (или выраженная декомпенсация) функции печени и наличие осложнений цирроза печени. У таких пациентов, как правило, есть желтуха, отеки, асцит, склонность к кровотечениям, нарушения сознания (печеночная энцефалопатия).
Больные циррозом печени должны проходить регулярное обследование, включающее оценку функции печени и прогноза, для выбора адекватного лечения и профилактики осложнений.
Цирроз опасен своими осложнениями
Опасность для жизни у больных циррозом печени представляют осложнения. К основным осложнениям относят кровотечения, печеночную энцефалопатию и кому, асцит, а так же развитие рака печени.
Кровотечение. Фиброзные рубцы в печени сдавливают внутрипеченочные кровеносные сосуды, что приводит к повышению давления в сосудах, приводящих кровь в печень, и их расширению. Это называется портальная гипертензия. В расширенных портальных сосудах образуются мешотчатые выпячивания - так называемое варикозное расширение вен. Наиболее часто варикозное расширение вен наблюдается в пищеводе, желудке, прямой кишке. Разрывы таких сосудов приводят к тяжелым и опасным для жизни кровотечениям.
Наиболее опасны кровотечения из варикозно расширенных вен пищевода и желудка. Поэтому всем больным с диагнозом цирроз печени показано проведение эзофагогастродуоденоскопии (ЭГДС) не реже одного раза в год для уточнения наличия варикоза вен, оценки риска кровотечения и при необходимости проведения профилактического лигирования этих вен. Это небольшая операция, которая проводится через эндоскоп и заключается в сдавлении варикозных узлов с помощью латексных лигатур. Такая операция проводится экстренно в случаях кровотечения для его остановки, но при наличии риска кровотечения ее лучше проводить профилактически. Кроме того, большое значение имеет соблюдение определенной диеты. Врач может также порекомендовать прием лекарств, снижающих давление в портальных сосудах, а также устраняющих эрозии и язвы слизистой оболочки.
Асцит, отеки. Асцит означает скопление жидкости в брюшной полости. Асцит является следствием портальной гипертензии, а также снижением синтеза альбумина в печени. Одновременно жидкость может скапливаться в грудной клетке (в полости плевры), наблюдаются отеки. Наблюдаются увеличение живота, уменьшение количество мочи, одышка. Асцит может осложняться развитием инфицирования брюшной полости, нарушением работы почек и др. Врач назначает таким больным диету с ограничением соли, мочегонную терапию, в основе которой применение спиронолактона, препараты для профилактики бактериальной инфекции и других осложнений. Пациент должен избегать избыточного назначения мочегонных, массивного выделения мочи (более 2-2,5 литров в сутки), регулярно контролировать выделение жидкости, анализы крови и наблюдаться врачом.
Первичный рак печени - это злокачественная опухоль, которая, в отличие от метастазов в печень рака других локализаций, развивается непосредственно в ткани печени. Цирроз печени является предраковым состоянием. Наибольший риск рака печени у больных вирусным и алкогольным циррозом печени. После устранения причины цирроза печени риск развития рака печени уменьшается в десятки раз, но все-таки он остается.
Так как ранние стадии первичного рака печени имеют успешное лечение, все больные циррозом печени должны регулярно (не реже 1 раза в 6 месяцев) проходить обследование, включающее обязательное ультразвуковое исследование и исследование уровня онкомаркера печени – альфафетопротеина. В некоторых случаях требуются дополнительные исследования ( магнитно-резонансная томография и др.).
Коварство болезней печени
Многие заболевания человека могут протекать незаметно, без ярких проявлений. Но болезни печени отличаются особенно длительным бессимптомным течением, и в этом их коварство. В печени нет нервных окончаний, поэтому даже при наличии цирроза печени, она не болит. Желтуха развивается, как правило, уже на поздних стадиях цирроза. Поэтому болезнь зачастую выявляется при диспансеризации или при случайном обследовании уже на стадии цирроза, а не гепатита.
Необходимо знать, что первые проявления у всех разные, что зависит от причины и стадии заболевания. Часто это только слабость, повышенная утомляемость и дискомфорт в правом подреберье. Первыми проявлениями могут быть увеличение в объеме живота, отеки на ногах, то есть уже осложнения цирроза. Иногда это кожный зуд, кровоточивость из носа и десен, легкое появление синяков на коже, пожелтение склер глаз, боли в суставах, высыпания на коже и др.
Когда нужно обратиться к врачу гепатологу?
Для своевременной диагностики заболевания печени нужно обратиться к специалисту

Гепатит В: носительство или болезнь, приводящая к циррозу и раку ?
Скрытая болезнь
Хроническая инфекция может протекать в виде двух основных форм:
Различить эти две формы на основании самочувствия больного, только клинических признаков болезни (которые, как и при неактивном носительстве, могут полностью отсутствовать у больного хроническим гепатитом В) невозможно.
Что делать, если у Вас выявлен HBsAg ?
К сожалению, гепатологи часто сталкиваются с недооценкой со стороны пациента, а также врачей других специальностей, серьезности выявляемого на протяжении многих лет HBsAg.
Пациент, у которого впервые выявлен HBsAg, обязательно должен пройти обследование, которое позволит поставить правильный диагноз – отграничить неактивное носительство HBsAg от активного хронического гепатита В, требующего лечения.
Для этого врач-гепатолог предложит Вам сделать ряд исследований:
- исследование биохимического анализа крови,
- исследование вирусной нагрузки с помощью количественной ПЦР (полимеразной цепной реакции)
- исследование на наличие другого белка (или антигена) вируса гепатита В, который характеризует высокую заразительность больного, - HBeAg
- исследование на наличие вируса-спутника гепатита В – вируса дельта
- исследование альфафетопротеина (онкомаркера опухоли печени)
- ультразвуковое исследование печени
- фиброэластографию для уточнения стадии фиброза печени
(по показаниям возможны и другие исследования)
Что делать, если диагностировано неактивное носительство HBsAg?
Пациенты, у которых диагностировано неактивное носительство HBsAg, должны регулярно наблюдаться, так как в некоторых случаях, особенно при снижении иммунитета, возможна активизация инфекции и развитие активного гепатита, что может потребовать специального лечения. Поэтому особенно тщательного контроля требует динамика вирусной нагрузки. Ваш врач определит интервалы между контрольными анализами и визитами, а также объем необходимых исследований.
Современное лечение хронического гепатита В способно остановить болезнь !
Если у Вас все-таки, диагностирован хронический гепатит В, необходимо назначение противовирусного лечения, то есть лечения с использованием препаратов, способных блокировать размножение вируса.
Целью современной противовирусной терапии хронического гепатита В является стойкое подавление размножения вируса, достижение ремиссии заболевания, то есть перевод процесса в неактивное состояние. При достижении такого результата предотвращается развитие цирроза печени и его осложнений (таких как асцит, внутренние кровотечения, печеночная недостаточность), а также многократно снижается риск развития рака печени.
Никакой особой диеты при хроническом вирусном гепатите не требуется, однако, Вам следует избегать употребления алкоголя даже в незначительных дозах, так как совместное действие алкоголя и вируса на печень значительно повышает риск развития цирроза и рака печени. Если у Вас избыточный вес, то следует ограничит употребление жиров, калорийной пищи, так как отложение жира в печени ускоряет развитие цирроза. Следует избегать факторов, снижающих иммунитет, в частности инсоляцию, то есть Вам не следует пользоваться солярием и загорать на пляже. Целесообразно отказаться от курения. Вы можете продолжать заниматься физическими упражнениями. Полезны плавание и закаливающие процедуры, поддерживающие состояние Вашего иммунитета.
Читайте также:

