Гепатит а инфекция в безжелтушной форме
Обновлено: 25.04.2024
Гепатит А (ГА) заслуженно относится к детским инфекциям. В регионах с умеренной и высокой эндемичностью циркуляция возбудителя в популяции так интенсивна, что дети с самого раннего возраста встречаются с инфекцией и способны заболеть, как только кончается иммунитет, полученный от матери внутриутробно и поддерживаемый кормлением грудью (чаще - после 1 года). Чем выше заболеваемость населения, тем больше в ней доля детей и моложе их возраст.
В России в разные годы дети традиционно составляли от 60 до 80% всех заболевших, причем преимущественно болели дети 3-10 лет. Однако в самые последние годы на фоне значительного снижения заболеваемости (эпидемиологическая "яма", предшествовавшая нынешнему подъему) возрастной состав больных сдвинулся в сторону подростков и лиц молодого и зрелого возраста. За годы "благополучия" значительно утрачена настороженность педиатров в отношении этой инфекции. В связи с чем представляется целесообразным вспомнить основные положения клиники и диагностики гепатита А у детей.
Гепатит А - кишечная инфекция с преимущественно фекально-оральным механизмом передачи, который реализуется у детей в основном контактным путем в детских коллективах и семьях. Возможны также пищевой и водный пути заражения. В последние годы в связи с ранним началом сексуальной жизни и распространением наркомании подобные пути заражения ГА также стали встречаться в практике педиатра.
Инкубационный период ГА - от 2-х недель до 1,5 мес. Однако, собирая эпиданамнез, на эти сроки можно ориентироваться только при прямом контакте с известным источником.
При вспышке в детском коллективе (особенно при недостаточном обследовании окружения) весьма вероятны вторичные контакты с невыявленными больными безжелтушными и стертыми формами. В этих случаях заболевание "неожиданно" развивается уже после снятия карантина, сигнализируя о продолжающейся циркуляции возбудителя и неэффективности предпринятых мер профилактики. В связи с этим заподозрить и исключить ГА следует при заболевании ребенка, находившегося в очаге инфекции и 3-4 мес. назад.
Клиническая картина ГА хорошо известна. Однако в отсутствие (или без учета!) эпиданамнеза поначалу установить диагноз бывает непросто. Начало, как правило, острое, обозначенное с подъема температуры тела до 37,5-39,0 °С и небольших катаральных явлений. Это в большинстве случаев служит основанием для диагноза "ОРЗ". Однако уже в этот период (так называемый преджелтушный) внимательный врач мог бы обнаружить увеличение печени, которое у детей происходит значительно чаще и раньше, чем у взрослых, и тем выраженнее, чем младше ребенок. Печень имеет плотность надутого мяча с преимущественным увеличением левой доли. Подъем температуры продолжается не более одного-двух, максимум трех дней. Однако с ее нормализацией состояние ребенка не улучшается, и это второе, что коренным образом отличает преджелтушный период ГА от ОРЗ. Ребенок вял, сонлив: неутомимый вьюн вдруг начинает прикладываться среди дня без видимых причин, более старшие жалуются на необъяснимую слабость (выраженность этих явлений от незначительной до полной апатии и адинамии).
Третий важнейший признак - снижение аппетита от едва отмечаемого внимательной мамой до полной анорексии и отвращения к виду и запаху пищи. Появляется тошнота и рвота. Рвота обычно нечастая, не многократная, как при острой кишечной инфекции (ОКИ), но упорная - 1-2 раза в день. Абдоминальный синдром чаще всего проявляется тупыми болями и тяжестью в правом подреберье, изредка возможны острые боли, симулирующие аппендицит. Также в отличие от ОКИ, для ГА характерна не диарея, а задержка стула. Знаменует конец преджелтушного периода (в случае развития желтушной формы) появление темной (как заварка чая) мочи и осветленного стула. Однако эти симптомы могут быть кратковременны и остаться незамеченными. Длительность преджелтушного периода обычно от 3 до 8 дней.
Желтушный период начинается с появлением желтухи: сначала склер, затем и кожи. Именно на этом этапе обычно ставится диагноз, и дети госпитализируются, хотя основной период заразности к этому времени уже позади. Желтуха при ГА нарастает быстро, острым пиком, за 1-2 дня достигая максимума (в отличие от гепатита B, при котором желтуха может нарастать в течение 2-3 недель). Отличием ГА является также то, что с появлением желтухи быстро улучшается общее состояние, уходит интоксикация, диспептические и абдоминальные симптомы.
Увеличение печени также достигает максимума (2-5 см из-под края ребер), появляется болезненность при ее пальпации, легкий дефанс.
Увеличение (небольшое и по величине, и по плотности) селезенки пальпаторно обнаруживается примерно у половины больных.
Желтушный период продолжается 1-2 нед., сменяясь таким же по длительности постжелтушным, в течение которого происходит быстрый "уход" всех основных симптомов, кроме размеров печени (нормализация медленная на протяжении 2-3 мес., уже в периоде поздней реконвалесценции).
Полное восстановление размеров и функции печени, а также состояния организма происходит не ранее, чем через 4-6 мес. от начала болезни. И хотя ГА не связан с развитием хронического гепатита, период поздней реконвалесценции может затягиваться до 6-8 и более месяцев (затяжная реконвалесценция), протекать волнообразно с ферментативными или даже клиническими обострениями, сопровождаться выраженным астеническим синдромом, функциональными расстройствами ЖКТ, дисхолией. ГА может способствовать проявлению синдрома Жильбера, инициировать некоторые аутоиммунные заболевания, а, наслоившись на другие вирусные гепатиты и хронические поражения печени, резко ухудшать их течение.
Тяжесть ГА у детей может быть различной. Преобладают легкие и среднетяжелые формы, а также безжелтушные, отличающиеся лишь отсутствием симптома желтухи (последних приходится от 10 до 20 на одну желтушную). Но встречаются и тяжелые формы даже с элементами печеночной энцефалопатии, а также холестатические - с выраженным и затяжным холестазом. Наиболее часто это происходит у детей с ожирением, аллергической настроенностью, а также у находящихся в периоде полового созревания подростков, особенно на фоне предшествовавшей нарко- и токсикомании.
Диагностика ГА, как и всех инфекций, исходно основывается на клинической картине и эпиданамнезе. Однако окончательный диагноз может быть поставлен только с помощью лабораторных исследований.
Из биохимических проб это, прежде всего трансаминазы (АЛТ, АСТ), многократное повышение активности которых происходит с конца инкубации и продолжается весь период заболевания, являясь главным показателем наличия гепатита, степени его активности и течения.
Повышение уровня билирубина происходит только при желтушных формах. Повышаются обе его фракции с преобладанием связанной (прямой билирубин). Уровень билирубина может служить косвенным показателем тяжести гепатита (в дополнение к основному показателю - интоксикации, а также степени падения уровня протромбина).
Увеличение тимоловой пробы характерно именно для ГА (в отличие от гепатита В и С) и поэтому чаще встречается у детей.
Однако, в целом, биохимические пробы, отражая собственно синдром гепатита, не могут дать представления об этиологии.
Этиологический диагноз в настоящее время может и должен базироваться на выявлении специфических серологических маркеров.
Общепринятым является обнаружение в сыворотке крови методом ИФА анти-HAV IgM, представляющих собой первичные антитела к вирусу ГА класса M. Они появляются в крови заболевшего уже в конце инкубационного периода и сохраняются до 2-3 мес., являясь надежным критерием постановки диагноза ГА.
Примерно с середины желтушного периода начинают вырабатываться "поздние" антитела класса G (aнти-HAV IgG), которые сохраняются у переболевшего пожизненно. Они служат надежным признаком перенесенной инфекции и залогом невосприимчивости к повторному заражению.
Определение РНК ВГА возможно в ПЦР, но в каждодневной практике это исследование используется редко.
Учитывая отсутствие специфических средств лечения, как правило, позднюю эпидемиологически неэффективную госпитализацию, а также возможность затяжного и неблагоприятного течения и последствий ГА, наиболее эффективным средством борьбы с этой инфекцией следует считать ее профилактику, которую наиболее радикально обеспечивает вакцинация.
Что такое гепатит Б? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Вирусный гепатит В (Б) — острое и хроническое инфекционное заболевание, вызываемое вирусом гепатита В, с гемоконтактным механизмом передачи (через кровь), протекающее в различных клинико-морфологических вариантах, и возможным развитием цирроза печени и гепатоцеллюлярной карциномы. Всего в мире, по самым скромных оценкам, инфицировано более 250 млн человек.
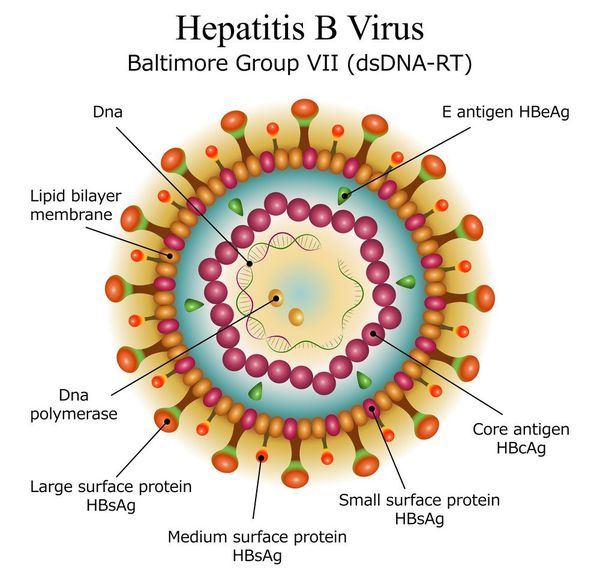
Этиология
вид — вирус гепатита В (частица Дейна)
Развитие вируса гепатита Б происходит в гепатоцитах (железистых клетках печени). Он способен к интеграции в ДНК человека. Имеются 9 генотипов вируса с различными подтипами — генетическая изменчивость позволяет вирусу образовывать мутантные формы и ускользать от действия лекарств.
Имеет ряд собственных антигенов:
- поверхностный HbsAg (австралийский). Появляется за 15-30 дней до развития болезни, свидетельствует об инфицировании (не всегда). Антитела к HbsAg выявляются через 2-5 месяцев от начала заболевания, а сам HbsAg исчезает из крови (при благоприятном течении процесса);
- сердцевинный HbcorAg (ядерный, коровский). Появляется в инкубационном периоде и совместно с ним появляются антитела (HbcorAb). Длительное присутствие HbcorAg в крови свидетельствует о вероятной хронизации процесса (неадекватный иммунный ответ);
- антиген инфекциозности и активного размножения вируса (HbeAg). Появляется совместно с HbsAg и отражает степень инфицированности. Его продолжительная циркуляция в крови является свидетельством развития хронизации процесса, а антитела к нему являются благоприятным прогностическим признаком (не всегда, но по меньшей мере указывают на возможность более благоприятного процесса, срок их циркуляции после выздоровления окончательно не определён, но не более пяти лет после благоприятного разрешения процесса);
- HbxAg — регулятор транскрипции, способствует развитию гепатокарциномы.
Вирус гепатита В чрезвычайно устойчив к действию всевозможных естественных факторов окружающей среды, инактивируется при 60 °C за 10 часов, при 100 °C за 10 минут, при оптимальной температуре сохраняется до 6 месяцев, при автоклавировании погибает за 5 минут, в сухожаровом шкафу — через 2 часа, 2% раствор хлорамина убивает вирус за 2 часа. [1] [3]
Эпидемиология
Источник инфекции — только человек, больной острой или хронической формой инфекции.
Механизм передачи: гемоконтактный и вертикальный (от матери к ребёнку), не исключается трансмиссивный механизм передачи (например, при укусах комаров в результате раздавливания и втирания инфицированного тела комара в поврежденную ткань человека).
Пути передачи: половой, контактно-бытовой, гемотрансфузионный (например, при переливании крови или медицинских манипуляциях). Восприимчивость всеобщая. Заболеваемость — 30-100 человек на 100 тысяч населения (зависит от страны). Летальность от острых форм — до 2%. После перенесённого острого заболевания при условии выздоровления иммунитет стойкий, пожизненный.
Для заражения характерна малая заражающая доза (невидимые следы крови). [1] [2]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы гепатита Б
Инкубационный период гепатита В длится от 42 до 180 дней (следует иметь в виду, что наличие клинической симптоматики характеризует лишь незначительную долю всех случаев заболевания).
Начало постепенное. Характерные синдромы:
- общей инфекционной интоксикации (проявляется как астеноневротический синдром);
- холестатический (нарушение секреции желчи);
- артрита;
- нарушения пигментного обмена (появление желтухи при уровне общего билирубина свыше 40 ммоль/л);
- геморрагический (кровоточивость кровеносных сосудов);
- экзантемы;
- отёчно-асцитический (скопление жидкости в брюшной полости);
- гепатолиенальный (увеличение печени и селезёнки).
При первых признаках гепатита B нужно обратиться к доктору.
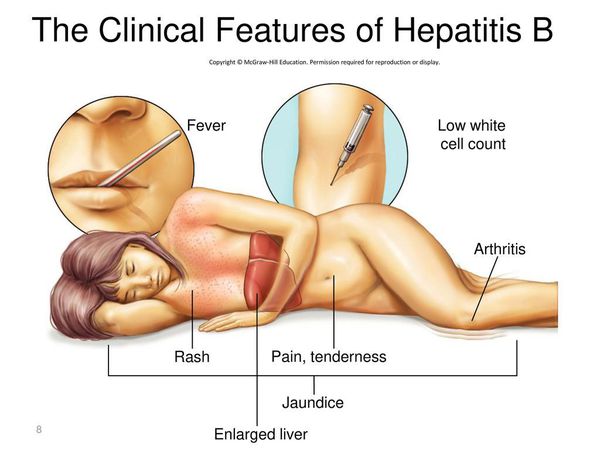
Первые признаки гепатита B
Начальный (преджелтушный) период продолжается 7-14 дней. Чаще протекает по многообразному типу с болевыми ощущениями в различных суставах по ночам и утром, уртикарными высыпаниями, астеновегетативными проявлениями (снижение аппетита, апатия, нервозность, слабость, разбитость, повышенная утомляемость). Изредка развивается синдром Джанотти-Крости — симметричная, яркая пятнисто-папулёзная сыпь. Не исключены умеренные диспептические явления (расстройства пищеварения). К концу периода происходит потемнение мочи, обесцвечивание кала.
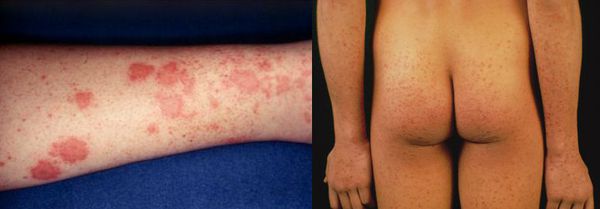
Желтушный период
Этот период продолжительностью около одного месяца характеризуется возникновением желтушного окрашивания кожи (различных оттенков) на фоне продолжающегося или ухудшающегося общего состояния. Характерна длительность и стойкость симптоматики. Появляется тяжесть и болезненность в правом подреберье, горечь во рту, тошнота, выражённый зуд кожи (практически не снимаемый никакими средствами). На фоне усиления астеноневротического компонента появляются геморрагические проявления, урежение пульса, гипотензия, отёки (отражает степень интоксикации и нарушения функций печени).
Выздоровление
Следующим этапом в развитии болезни является нормализации общего состояния, спадение желтухи и реконвалесценция, которая в зависимости от конкретной ситуации и состояния иммунной системы может закончиться как выздоровлением, так и движением развития заболевания в хроническое течение, характеризующееся маловыраженой неусточивой симптоматикой, преимущественно в виде слабости, периодического дискомфорта в правом подреберье, бурно сигнализирующим лишь на стадии цирроза и полиорганных осложнений.
- гепатиты другой этиологии;
- желтухи другой этиологии (например, гемолитическая болезнь, токсическое поражение, опухоли);
- малярия; ;
- лептоспироз;
- ревматоидный артрит.
Гепатит В у беременных
Острый гепатит характеризуется более тяжёлым течением у беременной, возникновении повышенного риска преждевременных родов, аномалий развития плода на ранних сроках и кровотечений. Вероятность передачи при острой форме зависит от сроков беременности: в первом триместре риск 10% (но более тяжёлые проявления), в третьем триместре — до 75% (чаще бессимптомное течение после родов). У большинства детей при заражении во внутриутробном и постнатальном периодах происходит хронизация инфекции. [1] [3] [6]
Патогенез гепатита Б
С движением кровяной массы вирус попадает в печеночную ткань, где локализуется в гепатоцитах и теряет свою протеиновую сферу в лизосомах. Происходит выход вирусной ДНК с последующим ресинтезом аномальных протеинов LSP, а параллельно образование новых частиц Дейна.
В процессе эволюции вирусчеловеческого взаимодействия возможно развитие двух вариантов:
При репликативном пути происходит следующее: белки LSP совместно с HbcorAg вызывают увеличение продукции гамма-интерферона, что приводит к активации главного комплекса гисотсовместимости (HLA), проистекает преобразование молекул гистосовместимости 1 и 2 классов, в результате чего клетка становиться для организма враждебной в антигенном формате.
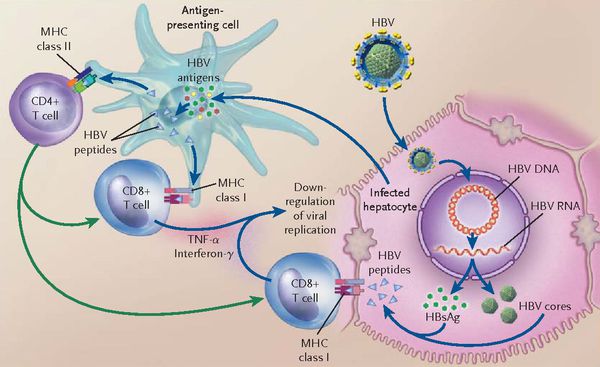
Антигенпрезентирующие макрофаги содействуют изменению В-лимфоцитов в плазматические клетки и экспрессии ими агрессивных белков-антител к посторонним антигенам. В итоге на поверхности печёночных клеток формируются вирусспецифические иммунные комплексы (антиген + антитело + фракция комплемента С3в).
В динамике может реализоваться два сценария:
- в первом варианте запуск каскада комплимента ведёт к появлению в составе иммунных комплексов агрессивной фракции С9 (мембранатакующий комплекс) — наблюдается значительный некроз гепатоцитов без участия лимфоцитов (молниеносная форма гепатита В);
- при альтернативной варианте (наблюдающимся в большинстве случаев) каскад комплемента в силу иммуноиндивидуалистических свойств не активируется — тогда идёт умеренное разрушение Т-киллерами меченых антителами заражённых вирусом гепатоцитов. Образуются ступенчатые некрозы с образованием на месте гибели гепатоцитов соединительной ткани — рубцов (то есть острый гепатит В при плохом иммунном ответе постепенно переходит в хронический).
Непременным атрибутом патогенеза является формирование иммунопатологического процесса. Гибель гепатоцитов, инфицированных вирусом гепатита В, следует за счёт иммунокомпетентных частиц, Т-киллеров и макрофагальных элементов.
Серьёзным значением является нарушение свойств мембраны клеток печени, что сопровождается экскрецией (выделением) лизосомальных ферментов, разрушающих гепатоциты. Сообразно этому, гибель гепатоцитов происходит за счёт иммунокомпетентных клеток, лизосомальных ферментов и противопечёночных гуморальных аутоантител, то есть острая болезнь наступает (и благоприятно заканчивается) только при хорошем иммунитете, а при плохом идёт хронизация.
При тяжёлом цитолитическом синдроме (массивные некрозы гепатоцитов) возникает гипокалиемический алкалоз, острая печёночная недостаточность, печёночная энцефалопатия (ПЭП), церебротоксическое действие, нарушение функции обмена нервной ткани. [2] [3] [6]
Классификация и стадии развития гепатита Б
По цикличности течения:
- острый;
- острый затяжной;
- хронический.
По клиническим проявлениям:
- субклинический (инаппарантный);
- клинически выраженный (желтушный, безжелтушный, холестатический, фульминантный).
По фазам хронического процесса:
Группы риска хронического гепатита B
Хроническим гепатитом чаще страдают дети младше шести лет. При заражении в первый год жизни он развивается в 80–90 % случаев, от года до шести лет — в 30–50 %, у взрослых без сопутствующих заболеваний — менее чем в 5 %. [7]
Осложнения гепатита Б
Чем опасен гепатит Б
Заболевание может привести к острой печёночной недостаточности (синдрому острой печеночной энцефалопатии).
Выделяют четыре стадии болезни:
Диагностика гепатита Б
Многообразие форм, тесная взаимосвязь с иммунной системой человека и зачастую достаточно высокая стоимость исследований часто затрудняют принятие конкретного решения и диагноза в стационарный отрезок времени, поэтому во избежание роковых (для больного) ошибок следует подходить к диагностике с учётом всех получаемых данных в динамическом наблюдении:
- общеклинический анализ крови с лейкоцитарной формулой (лейкопения, лимфо- и моноцитоз, уменьшение СОЭ, тромбоцитопения);
- общий анализ мочи (появление уробилина);
- биохимический анализ крови (гипербилирубинемия в основном за счёт связанной фракции, повышение уровня АЛТ и АСТ, ГГТП, холестерина, щелочной фосфатазы, снижение протромбинового индекса, фибриногена, положительная тимоловая проба);
- маркеры гепатита В: HbsAg, HbeAg, HbcorAg, HbcorAb IgM и суммарные, HbeAb, anti-Hbs, ПЦР в качественном и количественном измерении);
- УЗИ органов брюшной полости, КТ и МРТ диагностика;
- фиброскан (применяется для оценки степени фиброза). [3][4]
Скрининг при хроническом гепатите
Пациентам с хроническим гепатитом В рекомендуется не реже чем раз в полгода проходить обследование: УЗИ органов брюшной полости, клинический анализ крови, АЛТ, АСТ, тест на альфа-фетопротеин. Скрининг позволяет вовремя заметить обострение болезни и начать специфическую терапию.
Лечение гепатита Б
Лечение острых форм гепатита В должно осуществляться в стационаре (учитывая возможность быстрых и тяжёлых форм болезни), хронических — с учётом проявлений.
Диета и режим при гепатите В
В острый период показан постельный режим, печёночная диета (№ 5 по Певзнеру): достаточное количество жидкости, исключение алкоголя, жирной, жареной, острой пищи, всё в мягком и жидком виде.
Медикаментозная терапия
При лёгкой и средней тяжести острого гепатита этиотропная противовирусная терапия (ПВТ) не показана. При тяжёлой степени и риске развития осложнений назначается специфическая противовирусная терапия на весь период лечения и возможно более длительное время.
В лечении хронических форм гепатита показаниями к назначению ПВТ является наличие уровня DNA HBV более 2000 МЕ/мл (при циррозе печении независимо от уровня), умеренное и высокое повышение АЛТ/АСТ и степени фиброза печёночной ткани не менее F2 по шкале METAVIR, высокая вирусная нагрузка у беременных женщин. В каждом конкретном случае показания определяются индивидуально, в зависимости от выраженности процесса, временной тенденции, пола, планирования беременности и другого.
Существует два пути противовирусного лечения:
- терапия пегилированными интерферонами (имеет ряд существенных противопоказаний и серьёзных побочных эффектов — не менее 12 месяцев);
- нуклеозидно-аналоговой терапии NA (используются препараты с высоким порогом резистентности вируса, длительно — не менее пяти лет, удобство применения, хорошая переносимость).
В отдельных случаях может рассматриваться применение комбинированной терапии.
Из средств патогенетической терапии в острый период используются внутривенно вводимые растворы 5% глюкозы, дезинтоксикантов, антиоксидантов и витамины. Показан приём энтеросорбентов, ферментных препаратов, при выраженном холестазе применяются препараты Урсодезоксихолевой кислоты, при тяжёлом течении — глюкокортикостероиды, методы аппаратного плазмофереза.
В хронической стадии заболевания при наличии соответствующей активности процесса и невозможности назначения ПВТ может быть показан приём групп гепатопротекторов и антиоксидантов. [1] [3]
Прогноз. Профилактика
Основное направление профилактики на сегодняшний день — это проведение профилактической вакцинации против гепатита В в младенческом возрасте (в том числе усиленная вакцинация детей, рождённых от матерей с гепатитом В) и далее периодические ревакцинации раз в 10 лет (или индивидуально по результатам обследования). Достоверно показано, что в странах, где была введена вакцинация, резко сократилось количество вновь выявленных случаев острого гепатита В.
Вторая составляющая стратегии профилактики включает обеспечение безопасности крови и её компонентов, использование одноразового или стерилизованного инструментария, ограничение числа половых партнёров и использование барьерной контрацепции. [1] [2]
Гепатитом А (инфекционным гепатитом, болезнью Боткина) называется заболевание, которое протекает с поражением печени и желчевыделительной системы и вызывается вирусом. Передается контактно-бытовым путем.
Чаще всего вирусный гепатит А диагностируется у детей: в 60% случаев болезни.
Данному заболеванию присуща сезонность, эпидемические вспышки вирусного наблюдаются в осенне-зимний период. Отмечено, что преимущественно от гепатита А страдает население развивающихся стран.
Известны следующие формы вирусного гепатита А:
- желтушные;
- со стертой желтухой;
- безжелтушные.
Отдельно выделяется субклиническая (инаппарантная) форма, которая диагностируется только на основании результатов лабораторных анализов.
Течение заболевания может быть острым, затяжным, подострым и хроническим (крайне редко). Острый инфекционный гепатит по тяжести клинических проявлений может быть легким, среднетяжелым и тяжелым.
Возбудителем заболевания является вирус гепатита А, который относится к семейству пикорнавирусов. Он весьма устойчив во внешней среде, сохраняется в течение нескольких месяцев при +4 о С и на протяжении нескольких лет при -20 о С. Погибает вирус только после пятиминутного кипячения.
Источником инфекции становится больной человек, независимо от того, какая у него форма заболевания: желтушная или безжелтушная. Наибольшую опасность представляют больные в конце инкубационного периода и в течение преджелтушной стадии. С появлением желтухи вирус в крови не обнаруживается, и риск заражения максимально снижается.
Главные пути распространения инфекции:
- алиментарный (пищевой);
- контактно-бытовой;
- водный.
Некоторые врачи придерживаются мнения, что вирус может передаваться воздушно-капельным путем, но достаточных доказательств эта точка зрения не имеет. Поэтому гепатит А относят к кишечным инфекциям.
Можно заразиться гепатитом А при употреблении:
- пищи, которую приготовил зараженный человек;
- овощей и фруктов, которые мыли зараженной и некипяченой водой;
- еды, приготовленная человеком, который не соблюдает правила личной гигиены или ухаживает за больным ребенком;
- сырых морепродуктов, отлов которых производится в зараженных возбудителем гепатита А водах (не исключаются и сточные воды);
- а также при гомосексуальных контактах с больным человеком.
Группы риска по инфицированию гепатитом А:
- домочадцы больного гепатитом А человека;
- люди, которые имеют половые контакты с больным;
- люди, особенно дети, которые проживают в местности с высокой распространенностью гепатита А;
- мужчины-гомосексуалисты;
- сотрудники детских садов, учреждений общественного питания и водоснабжения;
- дети, которые посещают дошкольные учреждения;
- наркоманы.
Инкубационный период заболевания в среднем продолжается 2-3 недели, максимум 50 дней, а минимум 7.
Признаки безжелтушной формы и формы со стертой желтухой
У детей гепатит А обычно протекает без желтухи или со стертой картиной желтухи.
Затруднения в диагностике данных форм состоит в том, что повышение температуры кратковременно, наблюдается в первые 2-3 суток, затем она снижается или (редко) остается субфебрильной.
Главными и важными признаками являются увеличенная печень и селезенка (гепатоспленомегалия). Печень выступает на 2-3см из-под края реберной дуги, во время пальпации отмечается ее чувствительность. У меньшей части больных прощупывается увеличенная селезенка.
Возможно быстропроходящее потемнение мочи.
Большинство пациентов жалуются на:
- снижение аппетита;
- тошноту;
- слабость;
- тянущие боли в эпигастрии и в правом подреберье;
- боли в суставах;
- в верхних дыхательных путях обнаруживаются катаральные явления.
Желтушная форма
Если гепатит А протекает остро, то клинически хорошо диагностируются его стадии:
- преджелтушная;
- разгара болезни (желтухи);
- реконвалесценции (выздоровления).
Преджелтушная стадия обычно не превышает 7 дней, у детей она короче, до 4-5 суток, у взрослых - 7-8 дней.
В зависимости от того, какой синдром превалирует в преджелтушном периоде, различают его варианты:
- астеновегетативный (слабость, повышенная утомляемость, сонливость, недомогание);
- диспепсический (тошнота, отсутствие аппетита, возможна рвота, боли в правом подреберье);
- катар дыхательных путей (ринит, боли в горле и покраснение слизистых, кашель, повышенная температура до 39–40 градусов);
- ложноревматический (боли в суставах);
- смешанный.
Желтушная стадия характеризуется пожелтением кожи и склер, которые сначала нарастают, а потом уменьшаются. Эти проявления обнаруживает либо сам больной, либо друзья или родственники.
Признаки интоксикации не усиливаются, возможно возникновение кожного зуда. Больного продолжает беспокоить тяжесть и ноющие боли в подреберье, отмечается обесцвечивание кала и потемнение мочи. Печень и селезенка увеличены.
В периоде выздоровления клинические симптомы заболевания постепенно нивелируются. Появляется аппетит, печень возвращается к исходным размерам, моча светлеет, цвет кала нормализуется.
Вирусный гепатит A (болезнь Боткина) – острая антропонозная, циклически протекающая вирусная инфекция с преимущественным фекально-оральным механизмом заражения, поражением печени и, в клинически выраженных случаях, – интоксикационным синдромом и желтухой.
Вирус гепатита A считается одной из самых частых причин инфекционных заболеваний c фекально-оральным механизмом распространения.
Этиология
Возбудитель – вирус гепатита A (HAV – в английской аббревиатуре) – РНК-содержащий энтеровирус типа 72, относится к роду Enterovirus семейства Picornaviridae.
Во внешней среде он отличается большей устойчивостью в сравнении с типичными пикорнавирусами. Он сохраняет свою жизнеспособность в течение нескольких лет при окружающей температуре 20ºC, нескольких месяцев при температуре 4ºC, нескольких недель при температуре жилой комнаты.
Инактивация вируса происходит при кипячении в течение 5-ти минут. Вирус чувствителен к формалину и ультрафиолетовому облучению, обладает относительной устойчивостью к хлору, не инактивируется хлороформом и эфиром; кислотоустойчив и продолжительно сохраняется в воде и продуктах питания, канализационных стоках, на поверхности различных бытовых предметах.
Известен только один серологический тип вируса гепатита A, изоляты вируса подразделяются на семь генотипов, из них I, II, III, VII вызывают заболевание у человека.
Эпидемиология
В регионах с высоким показателем распространения инфекции, к которым относятся развивающиеся государства, отличающиеся неудовлетворительными санитарными условиями, отсутствием гигиенической культуры, около 90% детей до 10-ти летнего возраста переболевают гепатитом A и приобретают иммунитет. В подобных регионах эпидемии возникают нечасто и заболеваемость среди взрослого населения невысокая.
В регионах со средним показателем распространенности инфекции, к которым относятся государства с переходной экономикой и лучшими санитарными условиями, детям зачастую удается избежать заражения гепатитом A, что, в свою очередь, приводит к более высокому уровню заболеваемости среди взрослого населения. Не исключаются значительные вспышки заболеваемости.
В регионах с невысоким показателем распространённости инфекции, к которым относятся развитые государства с удовлетворительными санитарными и гигиеническими условиями, показатели заболеваемости относительно невысокие. Заболевание возникает в различных возрастных группаху лиц, пребывающих на территориях с высокой эндемичностью, а также в ограниченных группах населения, таких как замкнутые религиозные общины, воинские коллективы.
Резервуаром инфекции считаются больные с безжелтушной, субклинической инфекцией или больные в инкубационном, продромальном периодах и в начальной фазе периода разгара болезни, в испражнениях которых выявляются HAV или антигены HAV.
Преобладающий механизм заражения вирусом гепатита A – фекально-оральный, осуществляемый посредством водного, пищевого и контактно-бытового путей передачи. Распространение вируса через воду может приводить к эпидемическим вспышкам вирусного гепатита A.
Восприимчивость к вирусу высокая, преимущественно заболевают дети в возрасте 3–12 лет и лица молодого возраста.
Отмечается также повторяющееся увеличение заболеваемости спустя 3–5, 7–20 лет, что, скорее всего, зависит от изменения иммунной структуры популяции хозяев вируса. Сезонное увеличение численности больных фиксируется в летне-осенний период.
Патогенез
Вирус гепатита внедряется в организм человека через слизистую оболочку желудочно-кишечного тракта. Его размножение осуществляется в эндотелиальных клетках тонкой кишки, мезентериальных лимфоузлах, после чего с током крови вирус заносится в печень, где проникает в ретикулогистиоцитарные клетки Купфера, гепатоциты, что сопровождается их повреждением.
Внедрение вируса в гепатоциты и его репликация сопровождается изменением внутриклеточных метаболических процессов, в том числе и в мембранах. В последующем возбудитель поступает в кишечник с желчью и затем с фекалиями удаляется из организма.
Вирус гепатита отличается достаточно высокой иммуногенностью и уже с первых суток болезни индуцирует специфическую сенсибилизацию лимфоцитов. Анти-HAV совместно с лимфоцитами-киллерами вызывают антителозависимую деструкцию гепатоцитов.
Формирование иммунного ответа сопровождается очищением организма от возбудителя, совпадающего, как правило, с возникновением желтухи. В некоторых случаях на фоне предшествовавших вирусных поражений печени, при длительной интоксикации алкоголем, наркотиками, токсичными лекарственными фармпрепаратами, а также у ослабленных лиц, особенно при смешанных инфекциях, возможны молниеносные, коматозные формы болезни с возникновением острого некроза печени.
Клиническая картина
Инкубационный период длится от 7-ми до 50-ти дней (чаще 15–30 дней).
Преджелтушный период
Для HAV характерен начальный (преджелтушный период), длительность которого составляет 4–7 дней.
Преджелтушный период наиболее часто имеет гриппоподобное течение, в более редких случаях – диспепсическое, астеновегетативное, смешанное или артралгическое течение.
Гриппоподобное начало заболевания отличается нарастанием температуры тела до субфебрильной, что сопровождается головной болью, болью в мышцах и суставах, в редких случаях незначительным насморком, болезненными ощущениями в ротоглотке.
Явления астенизации, диспепсические нарушения выражены незначительно.
Диспепсическое начало преджелтушного периода отличается значительным снижением или отсутствием аппетита, болью и дискомфортными ощущениями в эпигастральной области, правой подреберной области. Не исключается возникновение тошноты и рвоты, учащения стула до 5-ти раз в сутки.
Астеновегетативное начало заболевания отличается постепенно нарастающим общим недомоганием, раздражительностью, повышенной сонливостью, головной болью и головокружением.
Смешанный вариант начала болезни отличается возникновением признаков нескольких синдромов.
Артралгическое начало заболевания отличается невыраженной болью и чувством скованности в коленных суставах.
За 2–3 дня до желтушного окрашивания склер больные могут заметить потемнение мочи до темно-коричневого цвета и обесцвечивание фекалий.
Интенсивность клинических проявлений в преджелтушном периоде имеют прогностическое значение: неоднократная рвота, интенсивная боль в правом подреберье, продолжительная лихорадка указывают на более вероятное тяжелое течение в желтушном периоде и опасность острого массивного некроза печени.
Желтушный период
Желтушный период характеризуется желтушным окрашиванием склер, слизистых оболочек и кожных покровов, которое в течение последующей недели достигает максимального развития. Моча приобретает еще более темное окрашивание, каловые массы полностью обесцвечиваются.
При возникновении желтухи некоторые проявления преджелтушного периода значительно ослабевают или полностью стихают, температура тела нормализуется. Продолжительное время сохраняются общее недомогание, сниженный аппетит и ощущение тяжести в правом подреберье.
Обследование больного позволяет выявить увеличение, повышение плотности и болевой чувствительности края печени, положительный симптом Ортнера. Артериальное давление понижено или нормальное, частота сердечных сокращений урежается.
Тяжесть течения заболевания определяется в соответствии с клиническими проявлениями и лабораторными показателями.
Легкая форма отличается общим удовлетворительным состоянием больного: проявления интоксикации могут отсутствовать или выражены незначительно. Билирубинемия не превышает 100 мкмоль/л, а протромбиновый индекс превышает 60%.
Цвет кожи нормализуется в течение 2–3-х недель, активность АЛТ восстанавливается в течение 1-го месяца.
Среднетяжелая форма отличается симптомами интоксикации (анорексия, общее недомогание, ухудшение сна, тошнота, рвота). Печень увеличивается умеренно. Билирубинемия может колебаться от 100 до 200 мкмоль/л, протромбиновый индекс составляет 50–60%, сулемовый титр – от 1,2 до 1,5 ед.
Желтушность кожных покровов может сохраняться 3–4 недели, повышенная активность АЛТ определяется до 1,5 месяцев. В случаях, когда по основным клинико-лабораторным показателям состояние больного диагностируется как легкое, однако нормализация активности АЛТ превышает 1 месяц, заболевание необходимо рассматривать как среднетяжелое.
С другой стороны, если в самый разгар болезни ведущие клинико-лабораторные показатели соответствуют тяжелому состоянию больного, но желтушный период протекает быстро (до 20-ти дней) и активность АЛТ нормализуется в течение 30-ти дней, более обоснованно относить данную форму гепатита к среднетяжелой.
Тяжелая форма отличается выраженными симптомами общей интоксикации, билирубинемия превышает 200 мкмоль/л, протромбиновый индекс не превышает 50%, сулемовый титр – менее 1,2 ед.
В разгаре заболевания наблюдается общее тяжелое состояние больного, продолжительность желтухи превышает 4 недели, повышенная активность АЛТ сохраняется свыше 1,5 месяцев. Если по общеклиническим симптомам заболевание оценивается как среднетяжелое, но повышение активности АЛТ сохраняется свыше 1,5 месяцев, течение заболевания расценивается как тяжелое.
Молниеносное течение (фульминантная форма) отличается возникновением за несколько часов острой печеночной энцефалопатии. Подобное течение характеризуется быстрым нарастанием печеночной комы (острой печеночной недостаточности), наиболее часто на 4–5-й день от возникновения желтухи. Практически у всех больных развиваются геморрагии в местах инъекций, носовые кровотечения, рвота содержимым, по виду напоминающим кофейную гущу.
Довольно часто отмечается формирование отеков на стопах и в нижней трети голеней. О выраженной деструкции печеночных клеток свидетельствует значительное увеличение активности аминотрансфераз, притом, что АСТ превалирует над АЛТ.
Развитие комы в некоторых случаях завершается смертельным исходом, особенно при отсутствии или неадекватной превентивной интенсивной терапии.
Циклическая форма развивается ориентировочно в 90–95% случаев, в более редких случаях заболевание протекает волнообразно (одно или два обострения на протяжении 1–3-х месяцев от начала заболевания).
Периоды улучшения состояния сменяются обострениями с симптомами периода разгара болезни.
Продолжительный период выздоровления обычно завершается полным выздоровлением. Серьезное нарушение диеты, употребление алкогольных напитков, повышенная физическая активность, наличие иных сопутствующих очагов инфекции могут привести к обострению болезни и изменению лабораторных показателей на характерные для острого периода заболевания.
Не исключается возникновение бессимптомного обострения, только с патологическими изменениями лабораторных показателей без клинических проявлений.
Безжелтушная форма вирусного гепатита в раннем периоде развивается по смешанному астено-диспепсическому варианту. Спустя 2–3 дня возникает субфебрилитет, чувство тяжести в эпигастральной области и правом подреберье, ухудшение аппетита, подташнивание и рвота.
В разгаре болезни усиливается проявление интоксикационного синдрома, тошнота становится более интенсивной, усиливается чувство тяжести в правом подреберье и эпигастральной области.
При осмотре выявляется плотный, болезненный нижний край печени, выступающий на 1–3 см из-под правого подреберья, иногда возникает субиктеричность склер.
Активность аминотрансфераз может повыситься в 3–5 раз с преобладанием показателей АЛТ над АСТ. Нередко выявляется повышение активности лактатдегидрогеназы.
Безжелтушная форма отличается легким течением, и в редких случаях ее длительность может превышать один месяц.
Холестатическая форма отличается выраженной и продолжительной желтухой свыше 30–40 дней, упорным зудом, минимальной интоксикацией, возможным субфебрилитетом с невысокой активностью АЛТ и значительной гипербилирубинемией, высокими показателями щелочной фосфатазы.
Субклиническая форма развивается без клинической симптоматики гепатита, иногда возможно выявить незначительное увеличение печени. Активность трансфераз повышается умеренно.
Субклинические и инаппарантные (обнаружение анти- HAV IgM при полном отсутствии клинико-биохимческих признаков) формы, как и безжелтушные, выявляются в очагах вирусного гепатита A при проведении специальных исследований лиц, которые контактировали с больными желтушной формой.
Диагностика
Диагноз вирусного гепатита A подтверждается при выявлении характерной клинической симптоматики, которая сопровождается лабораторными изменениями (нарастание активности АЛТ, АСТ; увеличение тимоловой пробы и снижение протромбинового индекса); обязательно учитываются сведения о контакте с больным вирусным гепатитом A, употребление необработанной воды из непроверенных источников.
Выявление специфических маркеров вируса гепатита A: анти-HAV IgM, которые возможно обнаружить в остром периоде; анти-HAV IgG, которые возможно обнаружить через 2 недели болезни, а затем в течение многих лет.
Дифференциальная диагностика
Начальный период заболевания и безжелтушные формы гепатита A необходимо дифференцировать от острых респираторных заболеваний, острых кишечных инфекций, заболеваний желудка и гепатобилиарной системы иной этиологии, полиартритами различной этиологии, острого холецистопанкреатита.
Для исключения вирусных гепатитов B и C определяют HBsAg, суммарные анти-HBcor, суммарные анти-HVC методом иммуноферментного анализа.
Лечение
Госпитализации подлежат больные с тяжелым и среднетяжелым течением заболевания; беременные; лица с наличием иных, отягощающих общее состояние заболеваний.
Лечебные мероприятия должны способствовать устранению интоксикации, уменьшению функциональной нагрузки на печень, предупреждению массивного некроза гепатоцитов, что обеспечивается базисной терапией и патогенетической фармакотерапией.
Базисная терапия предусматривает охранительный двигательный режим (продолжительность и степень ограничений определяется тяжестью течения заболевания), диета (исключается черный хлеб, мясо и рыба с повышенной жирностью, термически не обработанные овощи и фрукты, различные рыбные и мясные бульоны, лук, чеснок и специи), прием пищи должен осуществляться 5–6 раз в день. Питание должно быть физиологически полноценным.
Медикаментозная терапия предусматривает:
– дезинтоксикационную терапию (на пике интоксикации внутривенное капельное введение растворов в зависимости от тяжести течения заболевания, пероральное применение энтеросорбентов и фармпрепаратов лактулозы);
– назначение спазмолитических фармпрепаратов для облегчения выделения желчи и уменьшения болевых проявлений;
– назначение желчегонных фармпрепаратов (урсодезоксихолевой кислоты) после восстановления окрашивания стула;
– применение фармпрепаратов, обладающих гепатопротекторным действием;
– глюкокортикоидную терапию при развитии фульминантной формы гепатита и признаков массивного некроза печени или коматозного состояния.
Прогноз
После перенесенного вирусного гепатита A формируется стойкий, возможно пожизненный, иммунитет. Течение заболевания относительно благоприятное (вирусоносительство и хроническое течение не развивается), возникновение злокачественной формы маловероятно.
Диспансерный осмотр реконвалесцентов проводится через 1 месяц после выписки из стационара, при выявлении клинических или биохимических изменений назначается дополнительный осмотр и обследование спустя 3 месяца.
Профилактика
Наиболее важным направлением профилактики является обеспечение обеззараженной водой, безопасными в эпидемическом отношении продуктами питания; обеспечение условий, гарантирующих соблюдение санитарных норм и правил, предъявляемых к заготовке, транспортировке, хранению, технологии приготовления и реализации продуктов питания; соблюдение правил личной гигиены, гигиеническое воспитание детей.
Своевременное выявление, изоляция больных в дожелтушном периоде заболевания, особенно лиц, работающих на предприятиях общественного питания, водообеспечения, в детских дошкольных и общеобразовательных учреждениях.
Применение нормального донорского иммуноглобулина человека с известным содержанием специфических антител с целью повышения невосприимчивости организма к вирусу гепатита A.
Проведение вакцинопрофилактики обеспечивает поствакцинальный иммунитет на протяжении 10 лет.
В эпидемическом очаге при выявлении больного гепатитом A проводят текущую заключительную дезинфекцию, пациента изолируют.
За контактными лицами проводится медицинское наблюдение на протяжении 35-ти дней.
Читайте также:

