Грипп а что сестринский процесс
Обновлено: 11.05.2024
ОРВИ: понятие, общие сведения, клинические признаки, методы лабораторной диагностики, осложнения, лечение, противоэпидемические мероприятия.
Цель занятия: Сформировать у студентов знания по особенностям клиники, принципам организации этапов сестринского процесса при уходе за пациентами, профилактике изучаемых заболеваний.
Представлять:
- этиологию и эпидемиологию заболевания;
- клинические признаки гриппа, парагриппа и аденовирусной инфекции;
- современные методы лабораторной и инструментальной диагностики;
- особенности течения заболеваний у детей раннего возраста;
- принципы лечения, ухода, профилактики
1. Острые респираторные вирусные инфекции - группа заболеваний с воздушно-капельным механизмов передачи, характеризующихся поражением различных отделов дыхательных путей.
К ним относится грипп, парагрипп, аденовирусные и др. заболевания.
ОРВИ вызываются вирусами различных семейств и родов.
Дифференциация заболеваний осуществляется методом иммунофлюоресценции, а также с помощью серологических реакций (РСК, РИГА, РТГА).
Источником инфекции является больной, особенно заразный в острый период заболевания.
Здоровый человек заражается, вдыхая инфицированные капли слюны и мокроты, выбрасываемые больным при чихании на расстояние до 2 м.
При аденовирусной инфекции фекально-оральным и контактно-бытовым путями передач.
2. Грипп
Грипп - острое вирусное заболевание, характеризующееся симптомами выраженной интоксикации, высокой лихорадкой, поражением верхних дыхательных путей.
Различают три типа вируса гриппа: А, В и С. Вирусы гриппа относятся к облигатным внутриклеточным паразитам и отличаются малой устойчивостью во внешней среде.
Заболевание периодически принимает эпидемическое и пандемическое распространение.
Клиническая картина.
Инкубационный период короткий от нескольких часов до 1-1,5 суток.
Особенностью гриппозной инфекции является раннее появление и быстрое нарастание интоксикации. Заболевание начинается остро, с высокой лихорадки (38,5 °С), озноба, общей слабости, разбитости, мышечных и суставных болей, особенно в конечностях и спине.
Больные жалуются на головную боль, головокружение и шум в ушах. Они становятся раздражительными и капризными. Ухудшается сон.
Катаральные явления со стороны верхних дыхательных путей выражены незначительно и проявляются першением в горле, затрудненным носовым дыханием, скудными слизистыми выделениями из носа, сухим, иногда болезненным кашлем.
При осмотре отмечается выраженная гиперемия лица и конъюнктив, умеренный цианоз губ, гиперемия слизистой оболочки носоглотки, мягкого и твердого неба, иногда с точечными кровоизлияниями.
На губах и вокруг носовых ходов может появиться герпес.
Типично развитие трахеита с болями по ходу грудины.
В последующие день-два клинические симптомы заболевания могут нарастать. Вследствие высокой сосудистой проницаемости возможны носовые кровотечения и геморрагии на слизистых оболочках.
Лихорадочный период при неосложненном течении гриппа обычно длится 1-6 дней, затем температура быстро снижается, часто с усиленным потоотделением. Возможно развитие коллапса.
В крови с 3-го дня заболевания определяется лейкопения с относительным лимфо-, иногда моноцитозом. СОЭ в неосложненных случаях нормальная или замедленная.
После перенесенного гриппа в течение 2-3 недель отмечается астенизация больного.
У детей наблюдается повышенная утомляемость, слабость, головная боль, бессонница," раздражительность.
По клиническому течению выделяют легкие, среднетяжелые, тяжелые и молниеносные формы гриппа.
Особенности гриппозной инфекции у детей раннего возраста.
Типичные клинические проявления гриппа у детей первого года жизни отсутствуют или выражены не столь ярко. Заболевание проявляется бледностью кожи, отказом от груди, снижением массы тела. Течение гриппа более тяжелое в связи с частым присоединением бактериальных инфекций развивающихся гнойных осложнений.
В возрасте от 1 года до 3 лет заболевание протекает особенно тяжело. С первого дня гриппозной инфекции развивается нейротоксикоз.
Нередко возникает ларинготрахеит, осложняющийся синдромом крупа. Часто наблюдаются вторичные осложнения. Смертность у детей первых лет жизни более высокая по сравнению с детьми старшего возраста.
Осложнения. Наиболее частыми осложнениями гриппа, особенно у детей раннего возраста, являются отит, пневмония, ларинготрахеит, бронхит. Реже развивается менингит, менингоэнцефалит.
В пульмонологическое отделение Городской больницы № 5 г. Владимира 9 октября 2019 года поступил мужчина 39 лет.
Жалобы
Ночью пациент замечал ознобы, сменяющиеся выраженной потливостью. Днём — слабость, боли в мышцах, суставах, слезотечение и рези в глазах.
Анамнез
Пациент заболел остро за 5 дней до поступления в больницу: у него поднялась температура до 39,5 °C, появился озноб, сухой изнуряющий кашель, выраженные головные боли и боли в мышцах. Своё состояние больной связывает с переохлаждением.
Начал самостоятельно принимать Анаферон и парацетамол. На следующий день пациент вызвал участкового терапевта, были назначены жаропонижающие препараты, Арбидол и Синупрет. Через три дня на фоне сохраняющейся температуры, общей слабости и кашля больной был вновь осмотрен врачом, рекомендован приём Амоксиклава, назначено проведение рентгена органов грудной клетки.
На обзорной рентгенограмме органов грудной клетки (от 09.10.2019) выявлена левосторонняя нижнедолевая пневмония (усиленный, деформированный лёгочный рисунок, на фоне которого имеется однородная инфильтрация средней интенсивности).
Курит длительно, индекс курильщика — 10 пачка/лет (индекс более 10 считается достоверным фактором риска хронической обструктивной болезни лёгких).
Обследование
На момент поступления в больницу состояние пациента средней тяжести. Температура 38,7 °C. У больного нормостенический тип телосложения ( пропорциональные размеры тела и правильное их соотношение) , питание не повышено. Индекс массы тела 26. Кожные покровы бледные, лицо немного цианотично (синюшное). Задняя стенка глотки гиперемирована (есть покраснение), зерниста. Периферические лимфоузлы не увеличены.
Грудная клетка обычной формы, левая половина несколько отстаёт в акте дыхания. Слева перкуторный (при простукивании) звук притуплен, аускультативно (при выслушивании) — дыхание ослаблено в нижних отделах слева, там же — крепитирующие (хрустящие) хрипы. Частота дыхания (ЧД) 22 в минуту.
Тоны сердца приглушены. Частота сердечных сокращений (ЧСС) 95 в минуту, артериальное давление (АД) 140/80 мм рт. ст.
Живот обычной формы, мягкий, при пальпации безболезненный, в акте дыхания участвует. Печень и селезёнка не пальпируются.
Стул и мочеиспускание в норме. Симптом Пастернацкого не определяется (болезненные ощущения при постукивании по области проекции почек).
- Сатурация (насыщение крови кислородом) — 95 %.
- Общий анализ крови (ОАК) — лейкопения (уменьшение количества лейкоцитов), лимфопения (уменьшение количества лимфоцитов). Скорость оседания эритроцитов (СОЭ) 45 мм/ч.
- Общий анализ мочи (ОАМ) — без особенностей.
- Биохимический анализ крови — С-реактивный белок +++ (положительный результат).
- ЭКГ — ритм синусовый, ЧСС 97 в минуту, нарушение реполяризации, электрическая ось сердца (ЭОС) — горизонтальная.
- Общий анализ мокроты — слизисто-гнойная, лейкоциты 20-25 в п/зр.
- ПЦР на респираторные инфекции (мазок из зева и носа) — выявлена РНК вируса гриппа А (H1N1).
Диагноз
- Грипп H1N1, осложнённый вирусно-бактериальной пневмонией средней тяжести.
- Гипертоническая болезнь II стадия, артериальная гипертензия (АГ) II степени, риск III (высокий риск инсульта или инфаркта миокарда в ближайшие 10 лет).
- Недостаточность кровообращения (НК) I степени (скрытая).
- Хронический бронхит курильщика, обострение.
- Дыхательная недостаточность (ДН) I-II степень.

Рентгенограмма от 12.10. Картина интерстициальной пневмонии. Двусторонняя инфильтрация с изменениями по типу "матового стекла" и расширением корней.
Лечение
- Осельтамивир (Тамифлю) в капсулах 75 мг/сутки. по 90 мг/сутки.
В соответствии с результатами микробиологического исследования назначена антибактериальная терапия (цефотаксим 2,0 два раза в день внутривенно струйно), инфузия солевыми растворами, отхаркивающие препараты и бронхолитики.
На фоне проводимого лечения 12.10.2020 состояние больного ухудшилось: усилилась одышка до 26 в минуту, в покое и при нагрузке пациент отмечал боли в грудной клетке, сохранялась температура до 39 °C. Содержание кислорода в периферической крови снизилось до 90 %. На рентгенограмме от 12.10.2020 наблюдалась выраженная отрицательная динамика, двусторонняя инфильтрация.
Больной переведён в отделение реанимации, где проводилась кислородотерапия, была усилена антибактериальная терапия (цефепим+моксифлоксацин), терапия глюкозо-солевыми растворами, альбумином, антипротеазами (Гордокс) и сердечными гликозидами.
При наблюдении в динамике уменьшилась гипоксия, увеличилось насыщение крови кислородом (до 94 %), температура снизилась до 37,6 °C.
17.10.2019 больной переведён в отделение пульмонологии. На рентгенограмме от 20.10.2019 — выраженные остаточные изменения двусторонней полисегментарной пневмонии.
Далее в отделении проводилась противовирусная, антибактериальная, ингаляционная и отхаркивающая терапия, а также физиолечение.
В течение 4 дней температура тела больного нормализовалась. На рентгенограмме от 25.10 2019 отмечено усиление лёгочного рисунка в прикорневых отделах. Также отмечается нормализация анализов крови, уровень С-реактивного белка снижен.
26.10.2019 пациент был выписан на амбулаторное долечивание в удовлетворительном состоянии с небольшим кашлем без мокроты.
Заключение
Данный клинический случай показывает тяжёлое течение гриппа H1N1, осложнённого внебольничной пневмонией с развитием полисегментарного двустороннего поражения лёгких и дыхательной недостаточности у пациента из группы риска (АГ, курение). Таким образом, можно судить о выраженном влиянии гриппа на дыхательную систему.
Тяжесть состояния вызвана быстрым прогрессированием поражения лёгких и дыхательной недостаточности. Подобное течение заболевания связано с отсутствием вакцинации и поздним началом противовирусной терапии.
Комплексное лечение проведено по стандарту медицинской помощи при осложнённых формах гриппа. Использование противовирусных, антибактериальных, дезинтоксикационных средств и кислородотерапии дало возможность излечения больного.
Что такое острые респираторные заболевания (ОРЗ)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Острые респираторные заболевания (ОРЗ) — группа острых инфекционных заболеваний, при которых возбудители проникают в организм человека через дыхательные пути и вызывают синдром поражения респираторного тракта и общей инфекционной интоксикации. Употребление термина ОРВИ (острое респираторное вирусное заболевание) при отсутствии лабораторно подтверждённой этиологической расшифровки является некорректным.
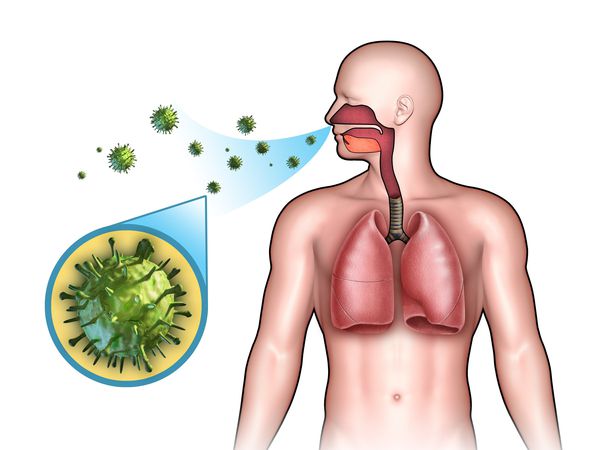
Этиология
ОРЗ — полиэтиологический комплекс заболеваний, т. е. они могут быть вызваны различными видами возбудителей:
- бактерии (стафилококки, стрептококки, пневмококки, гемофильная палочка, моракселла катаралис и др.);
- вирусы (риновирусы, аденовирусы, респираторно-синцитиальный вирус, реовирусы, коронавирусы, энтеровирусы, герпесвирусы, вирусы парагриппа и гриппа);
- хламидии (х ламидия пневмония , хламидия пситаки, хламидия трахоматис );
- микоплазмы (м икоплазма пневмония ).
Чаще всего возбудителем ОРЗ являются вирусы, поэтому термин ОРВИ используют небезосновательно. В последнее время иногда встречается употребление термина ОРИ (острая респираторная инфекция) [2] [4] .
Эпидемиология
ОРЗ — это преимущественно антропонозы, т. е. болезни, способные поражать только человека . Являются самой многочисленной и частой группой заболеваний у человека (до 80 % всех болезней у детей). Поэтому они представляют серьёзную проблему для здравоохранения различных стран вследствие наносимого ими экономического ущерба.
Источник инфекции — больной человек с выраженными или стёртыми формами заболевания. Восприимчивость всеобщая, иммунитет к некоторым возбудителям (аденовирусы, риновирусы) стойкий, но строго типоспецифичный. Это значит, что заболеть ОРЗ, вызванным одним видом возбудителя, но разными серотипами (их могут быть сотни), можно многократно. Заболеваемость повышается в осенне-зимний период, может принимать вид эпидемических вспышек, довлеет к странам с прохладным климатом. Чаще болеют дети и лица из организованных коллективов (особенно в период адаптации).
Основной механизм передачи — воздушно-капельный (аэрозольный, в меньшей степени воздушно-пылевой путь), но может также играть роль контактно-бытовой механизм (контактный — при поцелуях, бытовой — через загрязнённые руки, предметы или воду) [2] [7] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы острых респираторных заболеваний (ОРЗ)
Инкубационный период различен и зависит от вида возбудителя, может варьироваться от нескольких часов до 14 дней (аденовирус).
Для каждого возбудителя ОРЗ имеются свои специфические особенности протекания заболевания, однако все их объединяет наличие синдромов общей инфекционной интоксикации (СОИИ) и поражения дыхательных путей в той или иной степени. СОИИ проявляется общей слабостью, адинамией, быстрой утомляемостью, повышенной температурой тела, потливостью и др.
Синдром поражения респираторного тракта (СПРТ) — основной синдром для данных заболеваний, он включает:
- Ринит — воспаление слизистой оболочки носа. Характеризуется заложенностью носа, снижением обоняния, чиханием, выделениями из носа — сначала прозрачными слизистыми, затем слизисто-гнойными (более плотные выделения жёлто-зелёного цвета появляются в результате присоединения вторичной бактериальной флоры). — воспаление слизистой оболочки глотки. Основные симптомы: першение и боли в горле различной интенсивности, сухой кашель — "горловой".
- Ларингит — воспаление слизистых оболочек гортани. Проявляется осиплостью голоса, иногда афонией (отсутствием голоса), кашлем и болью в горле.
- Трахеит — воспаление трахеи. Сопровождается мучительным, преимущественно сухим кашлем, саднением и болями за грудиной.
- Бронхит — воспаление слизистой оболочки бронхов. При этом возникает кашель с наличием мокроты и без, сухие хрипы, редко крупнопузырчатые хрипы при аускультации (выслушивании).
- Бронхиолит — воспаление бронхиол (мелких бронхов). Характеризуется наличием кашля различной интенсивности и хрипов разных калибров.
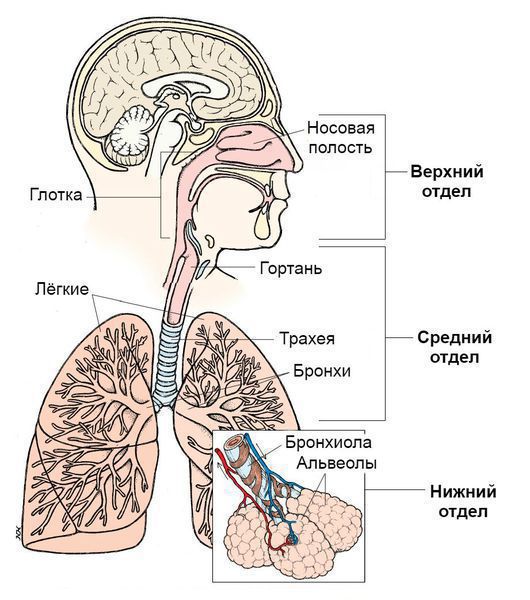
Дополнительными синдромами могут быть:
- синдром экзантемы (высыпания на кожных покровах);
- тонзиллита (воспаления миндалин);
- лимфаденопатии (ЛАП) — увеличения лимфатических узлов ; ( воспаления слизистой оболочки глаза) ;
- гепатолиенальный синдром (увеличение печени и селезёнки);
- геморрагический синдром ( повышенная кровоточивость) ;
- синдром энтерита (воспаления слизистой оболочки тонкого кишечника) .
Алгоритм по распознаванию ОРЗ различной этиологии:
Наиболее распространенным заболеванием, имеющим тяжёлое течение и высокий риск развития осложнений является грипп. Инкубационный период гриппа длится от нескольких часов до 2-3 дней. В отличие от других острых респираторных заболеваний, при гриппе сначала появляется синдром общей инфекционной интоксикации (высокая температура, озноб, сильная головная боль, слезотечение, боль при движении глазных яблок, ломота в мышцах и суставах). На 2-3-день присоединяются симптомы поражения респираторного тракта: першение в горле, насморк, сухой надсадный кашель.
Типичное ОРЗ начинается с чувства дискомфорта, першения в носу и горле, чихания. В течение непродолжительного периода симптоматика нарастает, першение усиливается, появляется чувство интоксикации, повышается температура тела (обычно не выше 38,5 ℃), появляется насморк, неярко-выраженный сухой кашель. В зависимости от вида возбудителя и свойств микроорганизма могут последовательно появляться все перечисленные синдромы ОРЗ в различных сочетаниях и степени выраженности. Возможно появление осложнений и неотложных состояний [6] [7] .
Патогенез острых респираторных заболеваний (ОРЗ)
- у аденовирусов — гликопротеином (фибриллы);
- у парамиксо- или ортомиксовирусов шипами гемагглютинина;
- у коронавирусов — S-белком соединения и гликолипидами.
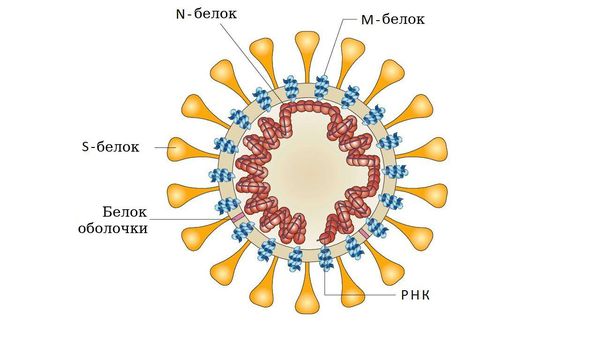
Взаимодействие болезнетворного агента с клеточными рецепторами необходимо не только для прикрепления его к клетке, но и для запуска клеточных процессов, подготавливающих клетку к дальнейшей инвазии. Т. е. наличие соответствующих рецепторов на поверхности клеток — это один из важнейших факторов, определяющих возможность или невозможность возникновения инфекционного процесса. Внедрение возбудителя в клетку хозяина вызывает поток сигналов, активирующих целый ряд процессов, с помощью которых организм пытается от него освободиться, например, ранний защитный воспалительный ответ, а также клеточный и гуморальный иммунный ответ. Повышение метаболизма клеток представляет собой защитный процесс, но с другой стороны в результате накопления свободных радикалов и факторов воспаления запускается патологический процесс:
- нарушается липидный слой клеточных мембран эпителия верхних отделов респираторного тракта и лёгких;
- нарушаются матричные и барьерные свойства внутриклеточных мембран, увеличивается их проницаемость;
- развивается дезорганизация жизнедеятельности клетки вплоть до её гибели.
Второй этап инфицирования характеризуется вирусемией — попаданием вируса в кровь и распространением по всему организму. В совокупности с повышением деятельности защитных механизмов и появлением в крови продуктов распада клеток этот процесс вызывает интоксикационный синдром.
Третий этап характеризуется усилением выраженности реакций иммунной защиты, элиминацию (выведение) микроорганизма и восстановление строения и функции поражённой ткани хозяина [5] [7] .
Классификация и стадии развития острых респираторных заболеваний (ОРЗ)
По вовлечению отдельных частей дыхательной системы:
- Инфекции верхних дыхательных путей. Верхние дыхательные пути начинаются с носа и включают голосовые связки в гортани, придаточные пазухи носа и среднее ухо.
- Инфекции нижних дыхательных путей. Нижние дыхательные пути начинаются с трахеи и бронхов и заканчиваются бронхиолами и альвеолами.
По клинической форме:
- Типичная.
- Атипичная:
- акатаральная (отсутствие признаков поражения дыхательных путей при наличии симптомов общей инфекционной интоксикации);
- стёртая (маловыраженная клиника);
- бессимптомная (полное отсутствие клинической симптоматики).
По течению:
По степени тяжести:
По длительности течения:
- острое (5-10 дней);
- подострое (11-30 дней);
- затяжное (более 30 дней) [8] .
Осложнения острых респираторных заболеваний (ОРЗ)
Если острое респираторное заболевание не пролечить вовремя, могут появиться различные более серьёзные заболевания:
- Связанные с ЛОР-органами: отит, синуситы, бактериальный ринит, ложный круп.
- Связанные с лёгочной тканью: вирусные пневмонии, вирусно-бактериальные и бактериальные пневмонии, абсцесс лёгкого ( ограниченный очаг гнойного воспаления в лёгочной ткани) , эмпиема плевры ( скопление гноя в плевральной полости) . Пневмония проявляется значимым ухудшением общего состояния, выраженным кашлем, усиливающимся на вдохе, при аускультации звуком крепитации ( потрескиванием или похрустыванием) , влажными мелкопузырчатыми хрипами, иногда одышкой и болями в грудной клетке.

- Связанные с поражением нервной системы: судорожный синдром, неврит ( воспаление нерва) , менингит ( воспаление оболочек головного и спинного мозга) , менингоэнцефалит (воспаление оболочек и вещества головного мозга), синдром Гийена—Барре и др. [10]
- Связанные с поражением сердца: миокардит (воспаление сердечной мышцы).
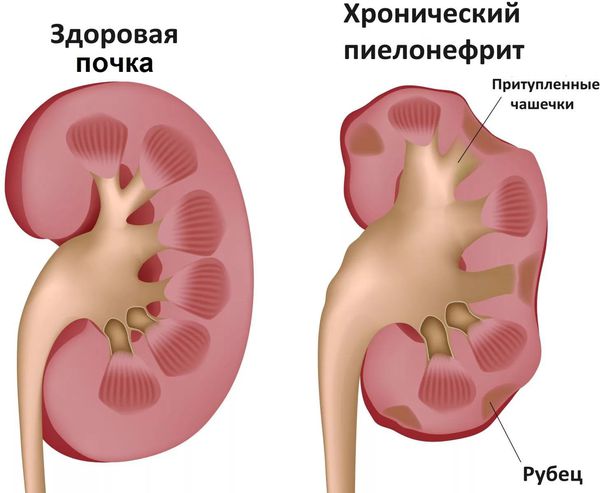
- Связанные с обострением хронических заболеваний: обострение ревматизма, тонзиллита, туберкулёза, пиелонефрита (воспаление почки) и др. [7]
Диагностика острых респираторных заболеваний (ОРЗ)
В широкой рутинной практике лабораторная диагностика ОРЗ (особенно при типичном неосложнённом течении) обычно не проводится. В отдельных случаях могут использоваться:
- Развёрнутый клинический анализ крови. При этом может обнаружиться лейкопения ( снижение количества лейкоцитов) и нормоцитоз ( нормальный размер эритроцитов) , лимфо- и моноцитоз ( увеличение числа лимфоцитов и моноцитов) , при наслоении бактериальных осложнений — нейрофильный лейкоцитоз со сдвигом влево (увеличение количество нейтрофилов и появление их незрелых форм );
- Общеклинический анализ мочи (изменения малоинформативны, указывают на степень интоксикации).
- Биохимические анализы крови. Может выявляться С-реактивный белок (указывает на наличие инфекции). При некоторых системных возбудителях, например аденовирусной инфекции, характерно повышение АЛТ.
- Серологические реакции. Возможна ретроспективная диагностика методами РСК, РА, ИФА, однако она редко используется в практической деятельности. В настоящее время широко применяется ПЦР-диагностика мазков-отпечатков, но её применение ограничено в основном стационарами и научно-исследовательскими группами.
При подозрении на развитие осложнений проводят соответствующие лабораторные и инструментальные исследования (рентген придаточных пазух носа, органов грудной клетки, КТ и др.) [3] [5] .
Лечение острых респираторных заболеваний (ОРЗ)
ОРЗ встречается очень часто и в большинстве случаев протекает в лёгкой и средней степени тяжести, поэтому обычно больные проходят лечение дома. При тяжёлых формах (с риском развития или развившимися осложнениями) пациенты должны проходить терапию в условиях инфекционного стационара до нормализации процесса и появления тенденций к выздоровлению. В домашних условиях лечением ОРЗ занимается терапевт или педиатр (в некоторых случаях инфекционист).
Пища должна быть разнообразной, механически и химически щадящей, богатой витаминами, рекомендуются мясные нежирные бульоны (идеально подходит негустой куриный бульон и т. п.), обильное питьё до — 3 л/сут. (тёплая кипячёная вода, чай, морсы). Хороший эффект оказывает тёплое молоко с мёдом, чай с малиной, отвар брусничных листьев.
Медикаментозная терапия ОРЗ включает в себя этиотропную (т. е. воздействующую на возбудителя заболевания), патогенетическую (дезинтоксикация) и симптоматическую (уменьшение беспокоящих симптомов) терапию.
Этиотропная терапия имеет смысл лишь при назначении в раннем периоде и лишь при ограниченном спектре возбудителей (в основном при гриппе). Использование средств отечественной фарминдустрии ("Арбидол", "Кагоцел", "Изопринозин", "Амиксин", "Полиоксидоний" и т. п.) не обладают никакой доказанной эффективностью и могут иметь эффекта, лишь в качестве плацебо.
В качестве симптоматической терапии могут быть использованы препараты следующих групп:
- жаропонижающие при температуре у взрослых свыше 39,5, у детей — свыше 38,5 ℃ (парацетамол, ибупрофен);
- противовирусные и антибактериальные глазные капли при конъюнктивите;
- сосудосуживающие капли в нос при заложенности носа и насморке (не более 5 дней);
- солесодержащие капли в нос при рините для разжижения слизи;
- противоаллергические препараты при аллергическом компоненте ОРЗ;
- средства противовоспалительного и противомикробного действия местного действия (таблетки, пастилки и др.);
- средства для улучшения образования, разжижения и выделения мокроты (муколитики);
- антибиотики широкого спектра действия (при отсутствии улучшения в течении 4-5 дней, присоединении вторичной бактериальной флоры и развитии осложнений) [2][6] .
Прогноз. Профилактика
Прогноз при ОРЗ — положительный. Больные обычно выздоравливают в течение 5-10 дней без неблагоприятных последствий. Осложнения респираторных заболеваний могут возникнуть при гриппе, другие возбудители менее агрессивны. Также неблагоприятные последствия возможны у пациентов с ослабленным иммунитетом. После выздоровления организмом вырабатывается иммунитет к той инфекции, которой человек переболел .
Ведущую роль в профилактике распространения ОРЗ (исключая грипп) является:
Источник инфекции – больные в 1-2-й день болезни, вирус выделяется со слюной и носоглоточной слизью.
Иммунитет после заболевания – до 3-х лет, типоспецифический
Размножение вируса в клетках эпителия дыхательных путей, вирусемия интоксикация, повышение проницаемости капилляров, нарушение микроциркуляции, действие вируса на ЦНС
1. Инкубационный 1-2 дня
2. Продромальный до 12 часов
Озноб, слабость, головная боль, мышечные боли
3. Разгар до 3-х суток
Лихорадка, головная боль, слабость, одышка, кашель сухой
Нарушение дыхания, слабость, сухой кашель, потливость
Кашель с мокротой
Выделения из носа, заложенность
Пневмония, бронхит, менингит, миокардит
Строгий постельный режим
Дезинтоксикационная терапия (минеральная вода, морс, соки)
Полоскание зева антисептическими растворами
Антигриппин, ремантадин, витамины
Члены семьи или медперсонал должны соблюдать меры профилактики (маски, интерферон, ремантадин)
Контроль пульса, ЧДД, диуреза
Контрольные клинические анализы крови, мочи
Антибиотики для профилактики и лечения бактериальных осложнений
Специфическая: вакцинация (в предэпидемический период), интерферон, ремантадин
Неспецифическая: закаливание, прием аскорбиновой кислоты, иммуномодуляторы
Мононуклеоз – это острая вирусная инфекция, характеризуется интоксикацией, поражением зева и изменениями в гемограмме
Вирус из группы герпес-вирусов
Источник инфекции – больные, механизм заражения – воздушно-капельный, при близком контакте
Вирус размножается в клетках лимфоидной ткани в зеве вирусемия гиперплазия селезенки, поражение паренхимы печени желтушность
Инкубационный период – до 30 дней
Продромальный – лихорадка, боль в горле
Разгар – увеличение шейных лимфоузлов, лихорадка, высыпания на коже, увеличение печени, гиперемия зева
Слабость, боль в горле, озноб, потливость, затруднение носового дыхания
Клинический анализ крови – атипичные клетки мононуклеары (клетки с крупным ядром)
Биохимия крови – повышение трансаминаз
Иммунологический анализ крови – определение антител
Неспецифическая – санация зева, личная гигиена
Строгий постельный режим – профилактика осложнений (пневмония)
Полоскание зева раствором фурацилина
Сухое тепло на область шеи
Щелочные минеральные воды
Контроль приема специфического препарата – ацикловир
По назначению врача антибиотики для профилактики бактериальных осложнений
Тут вы можете оставить комментарий к выбранному абзацу или сообщить об ошибке.
Читайте также:

