Как подтвердить этиологию гриппа
Обновлено: 08.05.2024
Этиология и патогенез
Грипп - острое респираторное вирусное заболевание, этиологически связанное с представителями трех родов - Influenza A virus (вирусы гриппа А), Influenza В virus (вирусы гриппа В) и Influenza С virus (вирусы гриппа С) - из семейства Orthomyxoviridae.
На поверхности вириона (вирусной частицы) вируса гриппа А имеются две функционально-важные молекулы: гемагглютинин (с помощью которого вирион прикрепляется к поверхности клетки-мишени); нейраминидаза (разрушающая клеточный рецептор, что необходимо при почковании дочерних вирионов, а также для исправления ошибок при неправильном связывании с рецептором).
В настоящее время известны 16 типов гемагглютинина (обозначаемые как Н1, Н2, …, Н16) и 9 ти-пов нейраминидазы (N1, N2, …, N9). Комбинация типа гемагглютинина и нейраминидазы (например, H1N1, H3N2, H5N1 и т. п.) называется субтипом: из 144 (16 × 9) теоретически возможных субтипов на сегодняшний день известны не менее 115.
Природным резервуаром вируса гриппа А являются дикие птицы водно-околоводного экологического комплекса (в первую очередь, речные утки, чайки и крачки), однако вирус способен преодолевать межвидовой барьер, адаптироваться к новым хозяевам и длительное время циркулировать в их популяциях. Эпидемические варианты вируса гриппа А вызывают ежегодный подъем заболеваемости и раз в 10–50 лет — опасные пандемии.
Вирус гриппа С вызывает локальные эпидемические вспышки в детских коллективах. Наиболее тяжело инфекция протекает у детей младшего возраста.
Эпидемиология
Таким образом, эпидемический сезон заболеваемости гриппом и ОРВИ в 2009 г. отличался от предыдущих рядом особенностей:
более ранним началом (сентябрь–октябрь против декабря–января в прошлом);
сочетанием заболеваемости сезонным гриппом и пандемией гриппа, вызванного новым, реассортантным вирусом А/H1N1/09, содержащим гены свиного, птичьего и человеческого вирусов гриппа;
вовлечением в эпидемический процесс лиц всех возрастных групп, но более часто детей и молодых лиц;
более частым поражением нижних дыхательных путей с развитием прогрессирующей пневмонии и ОРДС у детей и лиц молодого и среднего возраста.
Клиническая картина
Cимптомы, течение
К критически больным пациентам относят лиц, у которых имеет место быстро прогрессирующее заболевание нижних дыхательных путей, пневмония, острая дыхательная недостаточность (ОДН) и острый респираторный дистресс-синдром (ОРДС). Практически во всех странах мира среди больных гриппом А/H1N1/09, госпитализированных в стационар и ОРИТ, основной проблемой являлась прогрессирующая ОДН: пневмония была диагностирована у 40-100% больных, а ОРДС – у 10-56% больных. Другие серьезные осложнения грипп A(H1N1) включали в себя вторичную инвазивную бактериальную инфекцию, септический шок, почечную недостаточность, полиорганную недостаточность, миокардит, энцефалит и ухудшение имеющихся хронических заболеваний, таких как бронхиальная астма, хроническая обструктивная болезнь легких (ХОБЛ) или застойная сердечная недостаточность.
Пневмония может быть частью континуума развития гриппа, т.е. может быть вызвана непосредственно вирусом (первичная или вирусная пневмония) или может быть вызвана сочетанной вирусной и бактериальной инфекцией, как правило, через несколько дней после стабилизации острого состояния (вторичная или вирусно-бактериальная пневмония).
Наиболее грозными признаками тяжелого заболевания гриппом являются быстрое прогрессирование ОДН и развитие мультидолевого поражения легких. Такие больные на момент обращения или поступления в стационар имеют выраженную одышку и тяжелую гипоксемию, которые развиваются через 2-5 дней после появления типичных для гриппа симптомов.
При рентгенографии грудной клетки выявляют двусторонние сливные инфильтративные затемнения, расходящиеся от корней легких, что может симулировать картину кардиогенного отека легких. Чаще всего наиболее выраженные изменения локализуются в базальных отделах легких. Также может присутствовать и небольшой плевральный или междолевой выпот. Достаточно часто выявляются двусторонние (62%) и мультидолевые (72%) легочные инфильтраты.
При классической вирусно-бактериальной пневмонии интервал между возникновением первых респираторных симптомов и признаками вовлечения в процесс паренхимы легких может составлять несколько суток, в течение этого периода может наблюдаться даже некоторое улучшение состояния больного. Рентгенографическая картина легких при вторичной пневмонии может быть представлена комбинацией диффузных инфильтратов с очагами фокальной консолидации.
Лечение
- Младенцы и дети младшего возраста, особенно дети, младше 2 лет;
- Беременные женщины;
- Лица любого возраста с хронической болезнью легких (астма, ХОБЛ);
- Лица любого возраста с заболеваниями сердечнососудистой системы (например, с застойной сердечной недостаточностью);
- Лица с нарушениями обмена веществ (например, с диабетом);
- Лица с хроническими заболеваниями почек, хроническими заболеваниями печени, с определенными неврологическими состояниями (включая нейромышечные, нейрокогнитивные нарушения, эпилепсию), гемоглобинопатиями или иммунодефицитами, либо по причине первичных иммунодефицитов, таких как ВИЧ-инфекция, либо в связи с вторичными состояниями, такими как прием лекарств, подавляющих иммунитет, или наличие злокачественных образований;
- Дети, получающие лечение аспирином по поводу хронических заболеваний;
- Лица в возрасте 65 лет и старше;
- Лица с морбидным ожирением.
- нарастание температуры тела или сохранение высокой лихорадки более 3 дней,
- появление одышки в покое или при физической нагрузке,
- цианоз,
- кровянистая или окрашенная кровью мокрота,
- боли в груди при дыхании и кашле,
- артериальная гипотония,
- изменение психического статуса.
При появлении вышеперечисленных симптомов необходима специфическая антивирусная терапия и направление заболевшего человека в специализированный стационар.
Экстренная госпитализация в стационар показана при наличии следующих критериев [D]:
- тахипноэ более 24 дыханий в минуту,
- гипоксемия (SрO2 <95%),
- наличие очаговых изменений на рентгенограмме грудной клетки.
При госпитализации больного в процессе его первичного обследования в условиях приёмного отделения стационара необходима комплексная оценка клинических проявлений гриппа, в первую очередь характера поражения органов дыхания, степени компенсации сопутствующих болезней, основных физиологических констант: частоты дыхания и пульса, АД, насыщения крови кислородом (SрO2), диуреза. Обязательно проведение рентгенографии (или широкоформатной флюорографии) лёгких, ЭКГ. Осуществляется стандартное лабораторное обследование, взятие материала для специфической диагностики – ОТ-ПЦР, серологические реакции (диагностическое значение имеет нарастание титра антител в 4 раза и более).
Показания для перевода в ОРИТ [II, B]:
- Клиническая картина быстро прогрессирующей острой дыхательной недостаточности (ЧД > 30 в мин, SpO2 < 90%, АДсист. < 90 мм рт.ст.
- Другая органная недостаточность (острая почечная недостаточность, энцефалопатия, коагулопатия и др.).
Медикаментозная терапия
Антивирусная терапия
Антивирусными препаратами выбора являются ингибиторы вирусной нейраминидазы осельтамивир и занамивир [I, A]. В связи с устойчивостью вируса гриппа A/H1N1/2009 к блокаторам М2-белка применение амантадина и римантадина нецелесообразно [II, C].
Обычно осельтамивир применяется перорально в капсулах по 75 мг или в виде суспензии, приготавливаемой из порошка 12 мг/мл ex tempore.
Занамивир взрослым и детям старше 5 лет используется в следующем режиме: 2 ингаляции по 5 мг два раза в день в течение 5 дней. Занамивир может применяться в случаях резистентности вируса A/H1N1/2009 к осельтамивиру [III, D]. Согласно информации ВОЗ (2009), изучается эффективность внутривенного применения занамивира и альтернативных противовирусных препаратов (перамивир, рибавирин) в случаях резистентности вируса A/H1N1/2009 к осельтамивиру. Занамивир является также препаратом первого выбора у беременных женщин [IV, D].
Отечественный препарат имидазолилэтанамид пентадидовой кислоты является новым оригиналь-ным отечественным противовирусным препаратом, эффективность которого в клинических исследованиях доказана в ведущих научных центрах России [II, C]. Обычно применяется перорально однократно в дозе 90 мг в сутки.
Следует отметить, что максимальный лечебный эффект от применения этих препаратов отмечен только при начале лечения в первые 2 дня болезни.
Имеются сведения о том, что у больных тяжёлыми формами пандемического гриппа A/H1N1/2009 с развитием вирусной пневмонии на фоне стандартной терапии выявляется более высокая интенсивность вирусной репликации (вирусная нагрузка) и длительное (7–10 дней) выявление вируса в бронхиальном содержимом. Это делает обоснованным увеличение дозы противовирусных препаратов (взрослым осельтамивир по 150 мг дважды в день) и удлинение курса лечения до 7–10 дней [D].
Опыт применения противовирусных препаратов в РФ свидетельствует о следующем: осельтамивир при тяжелом течении гриппа назначают в дозе 150 мг два раза в сутки, имидазолилэтанамид пентадидовой кислоты в дозе 90 мг, эффективность оценивается в ближайшие 4-6 часов. Если в этот период не произошло снижения температуры и уменьшения общих интоксикационных проявлений, то назначается повторная доза. Т.е. проводится режим индивидуального титрования дозы, таким образом, суточная доза имидазолилэтанамида пентадидовой кислоты может составить до 3-4 капсул в день. Если в течение 24 часов не удалось добиться изменения самочувствия больных, необходимо провести ревизию диагноза и возможно назначение двойной антивирусной терапии: имидазолилэтанамид пентадидовой кислоты (180 мг в сутки) + осельтамивир (150–300 мг в сутки).

Таблица 1. Лечение взрослых больных тяжелыми и осложненными формами гриппа:
Антибактериальная терапия
При подозрении на развитие вирусно-бактериальной пневмонии антибактериальная терапия должна проводиться в соответствии с принятыми рекомендациями по ведению больных с внебольничной пневмонией [III, C]. Вирусная инфекция сезонным гриппом и предыдущие пандемии гриппа продемонстрировали повышенный риск развития бактериальных инфекций Staphylococcus aureus, которые могут протекать в тяжелой форме, носить быстро прогрессирующий характер, вызывать некроз и, в некоторых случаях, вызываться штаммами, устойчивыми к метициллину. В случае использования антибиотиков при подозрении на сопутствующую бактериальную инфекцию у пациентов с гриппом, необходимо, по возможности, руководствоваться результатами микробиологических исследований.
Так называемые стрессовые (или малые/средние) дозы глюкокортикостероидов (ГКС) могут быть эффективны у больных с рефрактерным септическим шоком и с ранней фазой ОРДС [II, B]. Положительная роль же ГКС при тяжелых формах вирусной инфекции А/H1N1 без рефрактерного сепсиса / раннего ОРДС не подтверждена опытом сезона эпидемии 2009-2010 гг.
При гриппе следует избегать назначения салицилатов (аспирина и продуктов, содержащих аспирин) детям и молодежи (моложе 18 лет) вследствие риска развития синдрома Рейе. Предпочтение имеют парацетамол или ацетаминофен, назначаемые перорально или в виде свечей.
Одним из важных звеньев патогенеза ОРДС, в том числе и вследствие тяжелого гриппа, является оксидативное повреждение структур легких, т.е. повреждение, вызываемое активными формами кислорода (свободными радикалами). Одним из немногих лекарственных препаратов, способных увеличить эндогенный пул GSH, является N-ацетилцистеин (NAC). В ряде рандомизированных клинических исследований было показано, что назначение больным ОРДС высоких доз NAC (40-150 мг/кг веса в сутки) ускоряет разрешение ОРДС, повышает индекс оксигенации и уменьшает длительность респираторной поддержки [II, C].
Главной задачей лечения острой дыхательной недостаточности (ОДН) является обеспечение нормальной оксигенации организма, т.к. выраженная гипоксия обладает потенциально летальными эффектами.
Подавляющее большинство пациентов с ОДН нуждаются в проведении интубации трахеи и искусственной вентиляции легких (ИВЛ) [I, A]. Задачи респираторной поддержки больных с ОДН, вызванной гриппом:
• Проведение комплекса специальных мероприятий, направленных на ограничение риска распространения вируса от больного к персоналу и другим больным.
Таблица 2. Принципы респираторной поддержки при ОРДС, вызванным вирусом гриппа.
В отличие от традиционной респираторной поддержки, неинвазивная вентиляция легких (НВЛ), т.е. вентиляционное пособие без постановки искусственных дыхательных путей (интубационной или трахеостомической трубок), позволяет избежать развития многих инфекционных и механических осложнений, в то же время, обеспечивая эффективное восстановление газообмена и достижение разгрузки дыхательной мускулатуры у больных с ОДН. Во время НВЛ взаимосвязь пациент-респиратор осуществляется при помощи носовых или лицевых масок, больной находится в сознании и, как правило, не требуется применения седативных и миорелаксирующих препаратов. Следует подчеркнуть, что для проведения НВЛ необходим строгий отбор больных ОРДС, главными критериями являются сохранение сознания и кооперативность больного, а также стабильная гемодинамика.
Несмотря на то, что НВЛ может успешно применяться в качестве метода респираторной поддержки у небольшой группы больных ОРДС [III, C], существуют определенные опасения относительно возможности использования НВЛ у больных гриппом. НВЛ представляет собой респираторную поддержку с утечкой, и поэтому из контура респиратора в окружающую среду от больного может поступать аэрозоль, содержащий вирус гриппа, что является прямой угрозой заражения медицинского персонала.
Согласно рекомендациям Европейского Респираторного Общества, НВЛ не рекомендуется в качестве альтернативы инвазивной вентиляции для больных с пневмонией/ОРДС, вызванными вирусом гриппа А/H1N1/09, т.е. при тяжелой гипоксемической ОДН.
- Для предотвращения дальнейшего ухудшения и потребности в интубации у пациентов с острой гиперкапнической ОДН средней и легкой степени тяжести из-за обострения хронических легочных заболеваний, вторичных по отношению к гриппозной инфекции, при отсутствии пневмонии, рефракторной гипоксемии и полиорганной недостаточности.
- Для предотвращения дальнейшего ухудшения и потребности в интубации у пациентов инфицированных вирусом гриппа с ОДН и/или дистресс-синдромом вследствие кардиогенного отека легких, при отсутствии пневмонии, рефракторной гипоксемии и полиорганной недостаточности.
- Для предотвращения пост-экстубационной ОДН у пациентов с ОРДС, вторичным по отношению к гриппозной инфекции, преимущественно в тех случаях, когда пациент уже больше не заражен.
Ведение наиболее сложных случаев ОРДС, при которых предложенные методы респираторной поддержки не позволяют добиться необходимых уровней оксигенации или альвеолярной вентиляции или ограничения риска баро- и волюмотравмы, в первую очередь, должно быть основано на индивидуальном анализе каждого клинического случая. В ряде ОРИТ, при условии доступности технического оборудования и опыта персонала, кроме респираторной поддержки у больных гриппом с крайне тяжелой гипоксемией использовались такие методы терапии, как маневры рекрутирования [II, C], высокочастотная осцилляторная вентиляция [III, D], экстракорпоральная мембранная оксигенация [III, C], ингаляционный оксид азота [III, D] и прональная позиция [III, B].
Крайне тяжелые случаи ОРДС могут потребовать проведения экстракорпоральной мембранной оксигенации (ЭКМО) [II, C]. Быстрота прогрессирования ОРДС у больных с гриппом диктует необходимость осуществить заблаговременный контакт с центром, располагающим возможностями проведения ЭКМО. ЭКМО проводится в отделениях, имеющих опыт использования данной технологии: стационары, в которых есть специалисты, в т.ч. хирурги, перфузиологи, владеющие техникой канюлизации, настройкой ЭКМО.
несмотря на FiO2 > 80% + PEEP (≤ 20 см H2O) при Pplat = 32 см H2O + прональная позиция +/- ингаляционный NO;
* Характер персистирования зависит от динамики процесса (несколько часов для быстропрогрессирующих состояний и до 48 часов в случае стабилизации)
• Тяжелые сопутствующие заболевания, с предсказанной продолжительностью жизни больного не более 5 лет;
Профилактика
Профилактика и инфекционный контроль в медицинских учреждениях при оказании помощи пациентам с подтвержденным или подозреваемым гриппом.
В настоящее время перед медицинскими учреждениями стоит задача оказания помощи пациентам, инфицированным гриппом. Для минимизации передачи инфекции работникам здравоохранения, пациентам и посетителям крайне важно, чтобы работники здравоохранения соблюдали надлежащие меры предосторожности в области инфекционного контроля во время ухода за пациентами с гриппоподобными симптомами, особенно в районах, пораженных вспышками гриппа.
- использовать медицинскую или хирургическую маску;
- придавать особое значение гигиене рук;
- обеспечивать помещения и средства для гигиены рук.
- использовать халат и чистые перчатки.
Процедуры, при которых образуются аэрозоли (например, удаление жидкости из дыхательных путей, интубация, реанимация, бронхоскопия, аутопсия), связаны с повышенным риском передачи инфекции, и меры предосторожности в области инфекционного контроля должны включать использование:
Что такое острые респираторные заболевания (ОРЗ)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Острые респираторные заболевания (ОРЗ) — группа острых инфекционных заболеваний, при которых возбудители проникают в организм человека через дыхательные пути и вызывают синдром поражения респираторного тракта и общей инфекционной интоксикации. Употребление термина ОРВИ (острое респираторное вирусное заболевание) при отсутствии лабораторно подтверждённой этиологической расшифровки является некорректным.
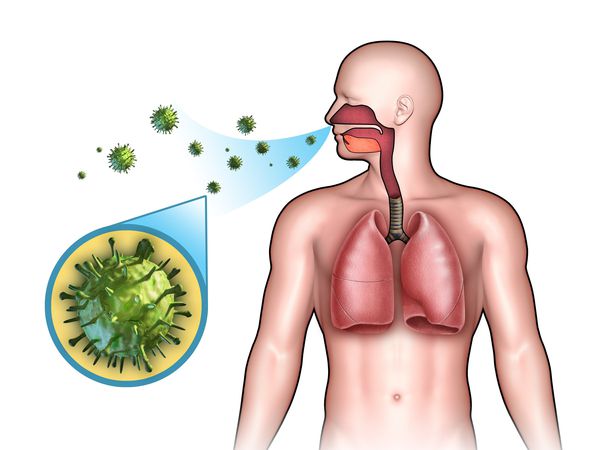
Этиология
ОРЗ — полиэтиологический комплекс заболеваний, т. е. они могут быть вызваны различными видами возбудителей:
- бактерии (стафилококки, стрептококки, пневмококки, гемофильная палочка, моракселла катаралис и др.);
- вирусы (риновирусы, аденовирусы, респираторно-синцитиальный вирус, реовирусы, коронавирусы, энтеровирусы, герпесвирусы, вирусы парагриппа и гриппа);
- хламидии (х ламидия пневмония , хламидия пситаки, хламидия трахоматис );
- микоплазмы (м икоплазма пневмония ).
Чаще всего возбудителем ОРЗ являются вирусы, поэтому термин ОРВИ используют небезосновательно. В последнее время иногда встречается употребление термина ОРИ (острая респираторная инфекция) [2] [4] .
Эпидемиология
ОРЗ — это преимущественно антропонозы, т. е. болезни, способные поражать только человека . Являются самой многочисленной и частой группой заболеваний у человека (до 80 % всех болезней у детей). Поэтому они представляют серьёзную проблему для здравоохранения различных стран вследствие наносимого ими экономического ущерба.
Источник инфекции — больной человек с выраженными или стёртыми формами заболевания. Восприимчивость всеобщая, иммунитет к некоторым возбудителям (аденовирусы, риновирусы) стойкий, но строго типоспецифичный. Это значит, что заболеть ОРЗ, вызванным одним видом возбудителя, но разными серотипами (их могут быть сотни), можно многократно. Заболеваемость повышается в осенне-зимний период, может принимать вид эпидемических вспышек, довлеет к странам с прохладным климатом. Чаще болеют дети и лица из организованных коллективов (особенно в период адаптации).
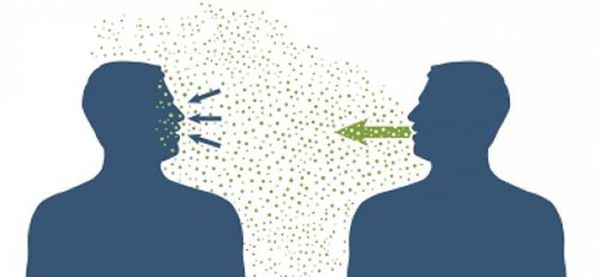
Основной механизм передачи — воздушно-капельный (аэрозольный, в меньшей степени воздушно-пылевой путь), но может также играть роль контактно-бытовой механизм (контактный — при поцелуях, бытовой — через загрязнённые руки, предметы или воду) [2] [7] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы острых респираторных заболеваний (ОРЗ)
Инкубационный период различен и зависит от вида возбудителя, может варьироваться от нескольких часов до 14 дней (аденовирус).
Для каждого возбудителя ОРЗ имеются свои специфические особенности протекания заболевания, однако все их объединяет наличие синдромов общей инфекционной интоксикации (СОИИ) и поражения дыхательных путей в той или иной степени. СОИИ проявляется общей слабостью, адинамией, быстрой утомляемостью, повышенной температурой тела, потливостью и др.
Синдром поражения респираторного тракта (СПРТ) — основной синдром для данных заболеваний, он включает:
- Ринит — воспаление слизистой оболочки носа. Характеризуется заложенностью носа, снижением обоняния, чиханием, выделениями из носа — сначала прозрачными слизистыми, затем слизисто-гнойными (более плотные выделения жёлто-зелёного цвета появляются в результате присоединения вторичной бактериальной флоры). — воспаление слизистой оболочки глотки. Основные симптомы: першение и боли в горле различной интенсивности, сухой кашель — "горловой".
- Ларингит — воспаление слизистых оболочек гортани. Проявляется осиплостью голоса, иногда афонией (отсутствием голоса), кашлем и болью в горле.
- Трахеит — воспаление трахеи. Сопровождается мучительным, преимущественно сухим кашлем, саднением и болями за грудиной.
- Бронхит — воспаление слизистой оболочки бронхов. При этом возникает кашель с наличием мокроты и без, сухие хрипы, редко крупнопузырчатые хрипы при аускультации (выслушивании).
- Бронхиолит — воспаление бронхиол (мелких бронхов). Характеризуется наличием кашля различной интенсивности и хрипов разных калибров.
Дополнительными синдромами могут быть:
- синдром экзантемы (высыпания на кожных покровах);
- тонзиллита (воспаления миндалин);
- лимфаденопатии (ЛАП) — увеличения лимфатических узлов ; ( воспаления слизистой оболочки глаза) ;
- гепатолиенальный синдром (увеличение печени и селезёнки);
- геморрагический синдром ( повышенная кровоточивость) ;
- синдром энтерита (воспаления слизистой оболочки тонкого кишечника) .
Алгоритм по распознаванию ОРЗ различной этиологии:
Наиболее распространенным заболеванием, имеющим тяжёлое течение и высокий риск развития осложнений является грипп. Инкубационный период гриппа длится от нескольких часов до 2-3 дней. В отличие от других острых респираторных заболеваний, при гриппе сначала появляется синдром общей инфекционной интоксикации (высокая температура, озноб, сильная головная боль, слезотечение, боль при движении глазных яблок, ломота в мышцах и суставах). На 2-3-день присоединяются симптомы поражения респираторного тракта: першение в горле, насморк, сухой надсадный кашель.
Типичное ОРЗ начинается с чувства дискомфорта, першения в носу и горле, чихания. В течение непродолжительного периода симптоматика нарастает, першение усиливается, появляется чувство интоксикации, повышается температура тела (обычно не выше 38,5 ℃), появляется насморк, неярко-выраженный сухой кашель. В зависимости от вида возбудителя и свойств микроорганизма могут последовательно появляться все перечисленные синдромы ОРЗ в различных сочетаниях и степени выраженности. Возможно появление осложнений и неотложных состояний [6] [7] .
Патогенез острых респираторных заболеваний (ОРЗ)
- у аденовирусов — гликопротеином (фибриллы);
- у парамиксо- или ортомиксовирусов шипами гемагглютинина;
- у коронавирусов — S-белком соединения и гликолипидами.
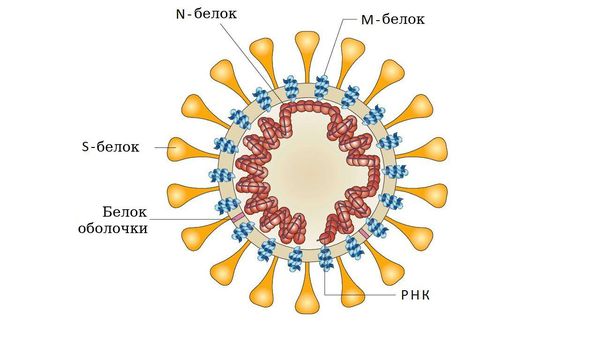
Взаимодействие болезнетворного агента с клеточными рецепторами необходимо не только для прикрепления его к клетке, но и для запуска клеточных процессов, подготавливающих клетку к дальнейшей инвазии. Т. е. наличие соответствующих рецепторов на поверхности клеток — это один из важнейших факторов, определяющих возможность или невозможность возникновения инфекционного процесса. Внедрение возбудителя в клетку хозяина вызывает поток сигналов, активирующих целый ряд процессов, с помощью которых организм пытается от него освободиться, например, ранний защитный воспалительный ответ, а также клеточный и гуморальный иммунный ответ. Повышение метаболизма клеток представляет собой защитный процесс, но с другой стороны в результате накопления свободных радикалов и факторов воспаления запускается патологический процесс:
- нарушается липидный слой клеточных мембран эпителия верхних отделов респираторного тракта и лёгких;
- нарушаются матричные и барьерные свойства внутриклеточных мембран, увеличивается их проницаемость;
- развивается дезорганизация жизнедеятельности клетки вплоть до её гибели.
Второй этап инфицирования характеризуется вирусемией — попаданием вируса в кровь и распространением по всему организму. В совокупности с повышением деятельности защитных механизмов и появлением в крови продуктов распада клеток этот процесс вызывает интоксикационный синдром.
Третий этап характеризуется усилением выраженности реакций иммунной защиты, элиминацию (выведение) микроорганизма и восстановление строения и функции поражённой ткани хозяина [5] [7] .
Классификация и стадии развития острых респираторных заболеваний (ОРЗ)
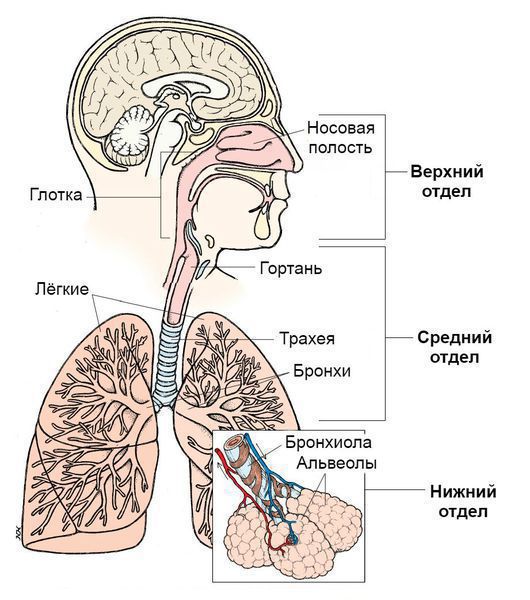
По вовлечению отдельных частей дыхательной системы:
- Инфекции верхних дыхательных путей. Верхние дыхательные пути начинаются с носа и включают голосовые связки в гортани, придаточные пазухи носа и среднее ухо.
- Инфекции нижних дыхательных путей. Нижние дыхательные пути начинаются с трахеи и бронхов и заканчиваются бронхиолами и альвеолами.
По клинической форме:
- Типичная.
- Атипичная:
- акатаральная (отсутствие признаков поражения дыхательных путей при наличии симптомов общей инфекционной интоксикации);
- стёртая (маловыраженная клиника);
- бессимптомная (полное отсутствие клинической симптоматики).
По течению:
По степени тяжести:
По длительности течения:
- острое (5-10 дней);
- подострое (11-30 дней);
- затяжное (более 30 дней) [8] .
Осложнения острых респираторных заболеваний (ОРЗ)
Если острое респираторное заболевание не пролечить вовремя, могут появиться различные более серьёзные заболевания:
- Связанные с ЛОР-органами: отит, синуситы, бактериальный ринит, ложный круп.
- Связанные с лёгочной тканью: вирусные пневмонии, вирусно-бактериальные и бактериальные пневмонии, абсцесс лёгкого ( ограниченный очаг гнойного воспаления в лёгочной ткани) , эмпиема плевры ( скопление гноя в плевральной полости) . Пневмония проявляется значимым ухудшением общего состояния, выраженным кашлем, усиливающимся на вдохе, при аускультации звуком крепитации ( потрескиванием или похрустыванием) , влажными мелкопузырчатыми хрипами, иногда одышкой и болями в грудной клетке.

- Связанные с поражением нервной системы: судорожный синдром, неврит ( воспаление нерва) , менингит ( воспаление оболочек головного и спинного мозга) , менингоэнцефалит (воспаление оболочек и вещества головного мозга), синдром Гийена—Барре и др. [10]
- Связанные с поражением сердца: миокардит (воспаление сердечной мышцы).
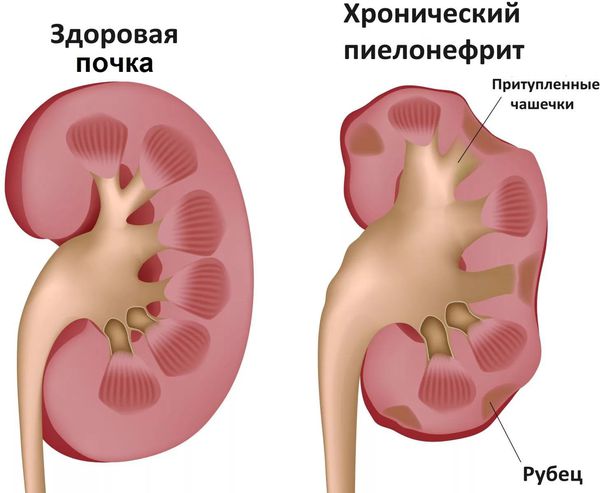
- Связанные с обострением хронических заболеваний: обострение ревматизма, тонзиллита, туберкулёза, пиелонефрита (воспаление почки) и др. [7]
Диагностика острых респираторных заболеваний (ОРЗ)
В широкой рутинной практике лабораторная диагностика ОРЗ (особенно при типичном неосложнённом течении) обычно не проводится. В отдельных случаях могут использоваться:
- Развёрнутый клинический анализ крови. При этом может обнаружиться лейкопения ( снижение количества лейкоцитов) и нормоцитоз ( нормальный размер эритроцитов) , лимфо- и моноцитоз ( увеличение числа лимфоцитов и моноцитов) , при наслоении бактериальных осложнений — нейрофильный лейкоцитоз со сдвигом влево (увеличение количество нейтрофилов и появление их незрелых форм );
- Общеклинический анализ мочи (изменения малоинформативны, указывают на степень интоксикации).
- Биохимические анализы крови. Может выявляться С-реактивный белок (указывает на наличие инфекции). При некоторых системных возбудителях, например аденовирусной инфекции, характерно повышение АЛТ.
- Серологические реакции. Возможна ретроспективная диагностика методами РСК, РА, ИФА, однако она редко используется в практической деятельности. В настоящее время широко применяется ПЦР-диагностика мазков-отпечатков, но её применение ограничено в основном стационарами и научно-исследовательскими группами.
При подозрении на развитие осложнений проводят соответствующие лабораторные и инструментальные исследования (рентген придаточных пазух носа, органов грудной клетки, КТ и др.) [3] [5] .
Лечение острых респираторных заболеваний (ОРЗ)
ОРЗ встречается очень часто и в большинстве случаев протекает в лёгкой и средней степени тяжести, поэтому обычно больные проходят лечение дома. При тяжёлых формах (с риском развития или развившимися осложнениями) пациенты должны проходить терапию в условиях инфекционного стационара до нормализации процесса и появления тенденций к выздоровлению. В домашних условиях лечением ОРЗ занимается терапевт или педиатр (в некоторых случаях инфекционист).
Пища должна быть разнообразной, механически и химически щадящей, богатой витаминами, рекомендуются мясные нежирные бульоны (идеально подходит негустой куриный бульон и т. п.), обильное питьё до — 3 л/сут. (тёплая кипячёная вода, чай, морсы). Хороший эффект оказывает тёплое молоко с мёдом, чай с малиной, отвар брусничных листьев.
Медикаментозная терапия ОРЗ включает в себя этиотропную (т. е. воздействующую на возбудителя заболевания), патогенетическую (дезинтоксикация) и симптоматическую (уменьшение беспокоящих симптомов) терапию.
Этиотропная терапия имеет смысл лишь при назначении в раннем периоде и лишь при ограниченном спектре возбудителей (в основном при гриппе). Использование средств отечественной фарминдустрии ("Арбидол", "Кагоцел", "Изопринозин", "Амиксин", "Полиоксидоний" и т. п.) не обладают никакой доказанной эффективностью и могут иметь эффекта, лишь в качестве плацебо.
В качестве симптоматической терапии могут быть использованы препараты следующих групп:
- жаропонижающие при температуре у взрослых свыше 39,5, у детей — свыше 38,5 ℃ (парацетамол, ибупрофен);
- противовирусные и антибактериальные глазные капли при конъюнктивите;
- сосудосуживающие капли в нос при заложенности носа и насморке (не более 5 дней);
- солесодержащие капли в нос при рините для разжижения слизи;
- противоаллергические препараты при аллергическом компоненте ОРЗ;
- средства противовоспалительного и противомикробного действия местного действия (таблетки, пастилки и др.);
- средства для улучшения образования, разжижения и выделения мокроты (муколитики);
- антибиотики широкого спектра действия (при отсутствии улучшения в течении 4-5 дней, присоединении вторичной бактериальной флоры и развитии осложнений) [2][6] .
Прогноз. Профилактика
Прогноз при ОРЗ — положительный. Больные обычно выздоравливают в течение 5-10 дней без неблагоприятных последствий. Осложнения респираторных заболеваний могут возникнуть при гриппе, другие возбудители менее агрессивны. Также неблагоприятные последствия возможны у пациентов с ослабленным иммунитетом. После выздоровления организмом вырабатывается иммунитет к той инфекции, которой человек переболел .
Ведущую роль в профилактике распространения ОРЗ (исключая грипп) является:
Авторы: Денисова А.Р. 1 , Максимов М.Л. 2, 3, 4
1 ФГАОУ ВО Первый МГМУ им. И.М. Сеченова Минздрава России (Сеченовский Университет), Москва
2 ФГБОУ ДПО РМАНПО Минздрава России, Москва, Россия
3 КГМА — филиал ФГБОУ ДПО РМАНПО Минздрава России, Казань, Россия
4 РНИМУ им. Н.И. Пирогова Минздрава России, Москва
В Российской Федерации ежегодно болеют гриппом и острыми респираторными вирусными инфекциями (ОРВИ) другой этиологии около 30 млн человек. Масштабы заболеваемости ОРВИ делают актуальным поиск новых способов профилактики и лечения ОРВИ, адекватного контроля эпидемий и пандемий гриппа. Средства этиотропной терапии направлены против возбудителя заболевания, в данном случае против респираторных вирусов. Специфические противовирусные препараты воздействуют непосредственно на возбудителя инфекции, препятствуя его размножению в организме. Один из подходов к терапии ОРВИ и гриппа заключается в применении препаратов, имеющих несколько точек приложения и обладающих комбинированным действием, которые сочетают в себе прямое противовирусное, иммуномодулирующее и симптоматическое действие. В ситуациях с неуточненным возбудителем и лабораторно подтвержденной вирусной микст-инфекцией следует отдавать предпочтение противовирусным препаратам широкого спектра действия. Большое значение в терапии ОРВИ и гриппа имеют препараты, способные оказывать воздействие как на возбудителя инфекции (уточненного или неуточненного), так и на проявления интоксикационно-воспалительного синдрома (лихорадка, озноб, боль, отек, катаральные явления), например препарат Нобазит ® .
Ключевые слова: острые респираторные вирусные инфекции, ОРВИ, вирус гриппа, профилактика, противовирусные препараты.
Для цитирования: Денисова А.Р., Максимов М.Л. Острые респираторные вирусные инфекции: этиология, диагностика, современный взгляд на лечение. РМЖ. Медицинское обозрение. 2018;26(1(II)):99-103.
Denisova A.R. 1 , Maksimov M.L. 2
1 Sechenov University, Moscow
2 Kazan State Medical Academy
Each year about 30 million Russian people suffer from influenza and acute respiratory viral infections (ARVI) of another etiology. That’s why it is necessary to search for the new ways to prevent and treat ARVI and evaluate the efficacy of existing drugs, to study the new combined drugs for the adequate control of epidemics and pandemics of influenza. Means of etiotropic therapy affect the causative agent of the disease, i.e. respiratory viruses. Specific antiviral drugs affect directly on the pathogen, preventing its reproduction
in the body. One of the approaches to the treatment of acute respiratory viral infections and influenza is the use of drugs with several application points and synergistic action. In cases with an unspecified pathogen in a suspected or laboratory-confirmed viral mixed infection, antiviral drugs with a broad spectrum of action should be preferred. Acute respiratory viral infections and influenza can be treated with the use of the drugs that affect both the causative agent of infection (specified or unspecified) and the manifestations
of intoxication-inflammatory syndrome (fever, chills, pain, edema, catarrhal phenomena), for example, the drug Nobazit ® .
Key words: acute respiratory viral infections, ARVI, influenza virus, prevention, antiviral drugs.
For citation: Denisova A.R., Maksimov M.L. Acute respiratory viral infections: etiology, diagnosis, modern view of treatment //
RMJ. Medical Review. 2018. № 1(II). P. 99–103.
Статья посвящена этиологии, диагностике и лечению острых респираторных вирусных инфекций. Рассмотрена возможность применения препарата Нобазит.
Острые респираторные вирусные инфекции (ОРВИ) разной этиологии и грипп, по данным ВОЗ, как и прежде, занимают одно из первых мест среди всех инфекционных заболеваний. На долю этих нозологий приходится около 90–95% всех случаев инфекционных заболеваний. В Российской Федерации ежегодно болеют гриппом и ОРВИ другой этиологии около 30 млн человек, а ежегодный экономический ущерб оценивается в сумму около 40 млрд рублей [1]. Научное сообщество ученых мира озабочено малой эффективностью вакцинации и возрастающей резистентностью патогенных микроорганизмов к противовирусным препаратам, имеющимся в настоящее время в арсенале практикующих врачей. В данной ситуации актуальны поиск новых способов профилактики и лечения ОРВИ, адекватного контроля эпидемий и пандемий гриппа, оценка эффективности применяемых препаратов. Вклад отечественных ученых в создание противовирусных препаратов достаточно весом.
В настоящее время известно более 200 видов вирусов, вызывающих ОРВИ. Интенсивность, частота и доминирование тех или иных респираторных вирусов зависят от времени года и климатических особенностей.
Наиболее распространены вирусы гриппа, парагриппа, аденовирусы, коронавирусы, метапневмовирус человека, респираторно-синцитиальный вирус, риновирусы человека, бокавирусы. Кроме того, в последние годы причиной ОРВИ чаще стали выступать энтеровирусы (ЕСНО, Коксаки), реовирусы, вирус Эпштейна — Барр и др. — они могут сами вызывать поражение респираторного тракта или выступать дополнительными патогенами при наиболее распространенных вирусах [2–3].
Независимо от возбудителя входными воротами и местом локализации для инфекции являются верхние дыхательные пути, где происходит наиболее интенсивное размножение вирусов в эпителиальных клетках. Возбудители ОРВИ распространяются воздушно-капельным путем — при кашле, чихании, разговоре и посредством контаминированных предметов обихода. Длительность выживания респираторных вирусов во внешней среде составляет от 7 до 12 дней.
Вирусы
Возбудители гриппа — РНК-содержащие вирусы семейства Orthomyxoviridae. Выделяют 3 рода Influenzavirus, каждый из которых включает по одному виду вируса гриппа — А, В и С.
Вирус гриппа А обладает способностью к изменению своей поверхностной структуры посредством изменчивости поверхностных белков гемагглютинина (Н) и нейраминидазы (N). В результате могут происходить как точечные изменения в этих белках (дрейф), так и полная замена одного из поверхностных белков на новый (шифт). Это приводит к тому, что наша иммунная система не успевает достаточно быстро адаптироваться к изменчивому вирусу и выработать дифференцированный иммунный ответ. В результате отмечаются высокая восприимчивость, повсеместное распространение, короткие интервалы между эпидемиями и вовлечение всех групп населения, в т. ч. детей, подростков и пожилых людей [4, 5]. Эпидемический сезон гриппа и ОРВИ 2015–2016 гг. в РФ характеризовался доминированием вируса гриппа А(Н1N1) pdm 09, сезон 2016–2017 гг. — доминированием вируса гриппа А (Н3N2) [6].
Вирус гриппа В
выделяют только у человека. Он уступает вирусу гриппа А по уровню вирулентности, контагиозности и эпидемиологической значимости, характеризуется более плавной и медленной изменчивостью. Эпидемии, вызванные гриппом В, менее интенсивны и менее длительны, их продолжительность 3–4 нед.
Вирус гриппа С чаще всего выявляют у людей. Он в большинстве случаев протекает в легкой и бессимптомной форме [2–3].
За последние годы на территории РФ и в мире наблюдается сочетанная циркуляция вирусов типа А и В [6].
Вирусы парагриппа. Выделяют вирусы парагриппа человека пяти типов. Они, в отличие от вирусов гриппа, не обладают способностью к изменчивости. Каждой группе вируса парагриппа присущи определенные особенности. Несмотря на то что основная группа этих вирусов размножается в эпителии слизистой оболочки верхних дыхательных путей, особенно носа и гортани, эти вирусы поражают нижние дыхательные пути и вызывают бронхиолиты и бронхопневмонии. Вирусы парагриппа-1 и парагриппа-2 вызывают круп у детей [3].
Аденовирусы. Это ДНК-содержащие вирусы, которые объединяют 47 серотипов человека и 80 серотипов млекопитающих. Классификация ВОЗ подразделяет аденовирусы на 7 подгрупп (A, B, C, D, E, F, G), каждая из них, в свою очередь, включает до 19 различных серотипов. В зависимости от места локализации в организме человека они могут вызывать заболевания респираторного тракта, энтериты и конъюнктивиты. Источником инфекции служат больные люди и здоровые вирусоносители. Пути передачи аденовирусов — воздушно-капельный, фекально-оральный и контактный. Они устойчивы во внешней среде и активны при комнатной температуре до 14 дней. Все эти особенности обусловливают риск инфицирования в течение всего года с максимальными показателями в осенне-зимний период. Во время вспышек среди организованных детей заболевают от 30 до 80% дошкольников и до 40% школьников [5, 7].
Респираторно-синцитиальный вирус (РСВ). Его отличие заключается в отсутствии нейраминидазы и гемагглютинина, тропности к поверхностному эпителию слизистой нижних дыхательных путей, что делает его причиной бронхитов и бронхиолитов. Основной путь передачи — воздушно-капельный, но описаны и случаи передачи через предметы личного обихода. При комнатной температуре вирус сохраняется в течение 6 часов.
РСВ поражает людей всех возрастных групп, вызывая и спорадические заболевания, и вспышки респираторных инфекций, наиболее ярко выраженные в популяциях детей младшего возраста и пожилых людей. С РСВ связано до 70% случаев бронхитов и бронхиолитов, до 58,2% пневмоний. Перенесенный в первые годы жизни бронхиолит способствует формированию бронхиальной астмы [8].
Риновирусы. В настоящее время выделено 113 серологических типов риновирусов человека. Это РНК-содержащие вирусы, которые тропны к эпителию верхних дыхательных путей и вызывают обильные водянистые выделения из носа (профузный насморк). Основной путь передачи этих возбудителей — воздушно-капельный, однако не исключено инфицирование и через контаминированные предметы личного обихода. Из-за широкой циркуляции разнообразных серотипов вирусов и формирования кратковременного иммунитета продолжительность эпидемии может варьировать от нескольких месяцев до нескольких лет (редко встречающиеся разновидности).
Коронавирусы. Распространены повсеместно среди всех групп населения. Коронавирусная инфекция характеризуется сезонными подъемами заболеваемости и эпидемическими вспышками с интервалом в 2–3 года. В основном коронавирус участвует в инфекционных процессах, вызванных другими вирусами. Чаще всего он ассоциируется в патологических процессах, вызванных вирусами гриппа А, парагриппа, риновирусами, РСВ и аденовирусами [5].
Смешанные формы инфекции достигают 70–85% общего объема заболеваемости. Смешанные формы инфекции с участием коронавирусов отличаются тяжелым течением [3].
Метапневмовирусная инфекция. Метапневмовирус человека (МПВЧ) — первый человеческий представитель рода Metapneumovirus подсемейства Pneumovirinae в семействе Paramyxoviridae. Выделяют два генотипа МПВЧ — А и В, которые могут циркулировать параллельно во время эпидемии, но чаще один из них доминирует.
МПВЧ распространен по всему миру и имеет сезонную циркуляцию, сравнимую с таковой у вирусов гриппа и РСВ. У взрослых и детей инфекция может протекать бессимптомно, но в иных случаях вызывает клинические проявления от легких форм инфекций верхних дыхательных путей до тяжелой пневмонии [3].
Диагностика гриппа и ОРВИ
К основным методам лабораторной диагностики,
рекомендованным на территории РФ, относятся следующие:
полимеразно-цепная реакция — основана на обнаружении РНК или ДНК вирусов;
иммунофлюоресцентный и иммуноферментный анализ мазков из полости носа или с задней стенки глотки;
иммунохроматографический тест для экспресс-диагностики гриппа непосредственно при осмотре пациента [9–10];
вирусологический метод (получение культуры возбудителя);
серологическая диагностика (определение титра специфических антител в парных сыворотках).
Этиологическая диагностика гриппа и ОРВИ должна проводиться в случаях:
госпитализации больного по поводу острой инфекции дыхательных путей;
заболевания лиц с высоким риском неблагоприятного исхода — детей до 1 года, беременных, лиц с хроническими заболеваниями;
регистрации очагов ОРВИ с множественными случаями заболеваний в организованных коллективах детей и взрослых с круглосуточным пребыванием [11].
Клиническая картина ОРВИ существенно варьирует в зависимости от этиологии возбудителя, состояния иммунной системы, возраста пациента и наличия сопутствующей патологии. Но в подавляющем большинстве при гриппе и ОРВИ можно выделить три основных синдрома — интоксикационный, катаральный и геморрагический [12]. Симптомы, которые возникают в первые дни и часы заболевания, обусловлены развитием локальной воспалительной реакции в воротах инфекции. Дальнейшее развитие симптоматики зависит от активности факторов врожденного иммунитета и скорости запуска высокоспецифичных иммунных реакций, направленных на полную элиминацию вируса. Иногда возникает чрезмерная локальная воспалительная реакция, которая приводит к массивной гибели окружающих тканей и вирусемии, вследствие чего развиваются такие грозные осложнения, как отек легких, инфекционно-токсический шок, острый респираторный дистресс-синдром, полиорганная недостаточность. Таким образом, даже при наличии обычных симптомов ОРВИ с первых часов целесообразно назначение сочетания противовирусных и патогенетических препаратов (противовоспалительных и антиоксидантных).
Лечение
Заключение
На сегодняшний день не существует универсального противовирусного препарата, способного защитить от всех патогенов, ответственных за возникновение гриппа и других ОРВИ, т. к. вирусы, в силу своей изменчивости, со временем вырабатывают резистентность. Этим и обусловлена потребность в препаратах, действующих не на конкретный белок вируса, а обладающих комплексным действием на клеточные и гуморальные иммунные механизмы противовирусной защиты.
Клиническая диагностика. Грипп диагностируют на основании внезапного начала с повышения температуры тела до высоких цифр, значительной интоксикации в виде лихорадки, адинамии, головной боли, миалгий, сухого кашля с болью за грудиной при слабо выраженных катаральных явлениях со стороны ротоглотки. Во время эпидемии гриппа в типичных случаях диагноз устанавливается без затруднения на основании клинико-эпидемиологических данных (возникновение массовых однотипных заболеваний в окружении больного).
Лабораторная диагностика состоит из клинических и специфических методов. Следует отметить, что в межэпидемический период диагноз гриппа должен быть подтвержден лабораторно (специфическими диагностическими тестами).
Специфические лабораторные диагностические методы предназначены для ранней (экстренной) или ретроспективной диагностики гриппа. По скорости получения результатов первоочередными методами являются следующие:
- иммунофлюоресцентный метод (РИФ), с помощью которого в поле зрения люминесцентного микроскопа в клетках верхних дыхательных путей выявляют вирусные антигены после их взаимодействия со специфическими антителами, меченными флюорохромом; образование специфического комплекса антиген— антитело проявляется ярким красным свечением в поле зрения микроскопа;
- выявление адсорбции груженных антителами эритроцитов поверхности клеток, пораженных вирусом (РНГ);
- выявление агглютинации обработанных противовирусными антителами эритроцитов под действием вируса гриппа, который содержится в опытном материале в лунках панели микротитратора Такачи (РСНГА);
- гемадсорбции (PIT), реакции связывания комплемента (РСК) и др.
Результат анализа описанных методик может быть получен уже через 3-5 часов с момента доставки материала в лабораторию.
К наиболее точным методам диагностики относится вирусологический метод — выделение вируса гриппа из секретов верхних дыхательных путей или из крови. Для этого метода материал от больного необходимо брать в ранние сроки болезни и доставлять в вирусологическую лабораторию в охлажденном состоянии (в термосе, заполненном льдом, или портативном холодильнике). Для выделения вируса гриппа чаще всего используют куриные эмбрионы, реже — культуру клеток и лабораторных животных. Индикацию выделенного вируса проводят с помощью РГА и реакции торможения
Но вирусологический метод является наиболее тяжелым и дорогостоящим и поэтому на практике применяется редко.
Из методов ретроспективной диагностики наибольшее распространение получили серологические методы. При этом диагностическим является нарастание титра антител в 4 и больше раз при исследовании парных сывороток крови, взятых в разгар заболевания и еще через 7-14 дней. В практическом здравоохранении чаще всего пользуются реакцией торможения гемагглютинации (РТГА), иногда РСК, редко — реакциями нейтрализации и радиального гемолиза.
Среди других рекомендованных для ретроспективной диагностики методов можно отметить реакцию непрямой гемагглютинации (РИГА), метод дифференцированного определения антител с помощью редуцирующих веществ, реакцию определения антител к нейраминидазе и другие (иммунодиффузные, иммуноэнзимные и радиоиммунные методы). Методы иммуноферментного анализа (ИФА) и молекулярной гибридизации (ММГ) пока еще не получили широкого распространения в практике. Серологическая диагностика гриппа обеспечивает точное определение этиологии вируса путем выявления в крови увеличения количества специфических антител в динамике заболевания; она особенно незаменима при атипичном или бессимптомном течении гриппозной инфекции.
Дифференциальная диагностика
Диагноз гриппа во время эпидемии не вызывает особенных трудностей. Намного тяжелее установить диагноз во внеэпидемический период, у больных с легкими формами заболевания, при поздней госпитализации в стационар, при микст-инфекциях с поражением респираторного тракта. Количество диагностических ошибок увеличивается после периода относительного эпидемиологического благополучия в связи с уменьшением настороженности относительно гриппа. Особенно опасны случаи гиподиагностики в связи с быстрым распространением заболевания и тяжелыми исходами. Распознавание гриппа представляет бесспорную сложность, потому что его симптомы подобны симптомам многих заболеваний. Дифференциальную диагностику необходимо проводить с целым рядом инфекционных болезней вирусной и бактериальной этиологии. Осуществить это возможно при использовании экспресс-методов лабораторных исследований, а также зная типичную клиническую симптоматику, свойственную каждой этиологической форме заболевания.
Острые респираторные вирусные инфекции (табл. 1).
Таблица 1. Дифференциально-диагностические признаки гриппа и других острых респираторных инфекций
Герпетическая инфекция. Она является наиболее сложной для дифференциальной диагностики с гриппом. Для так называемой герпетической лихорадки свойственные острое начало, выраженная температурная реакция с высокими цифрами, озноб, головная боль, тошнота, возможная рвота, снижение аппетита. Обращает на себя внимание сухость и гиперемия слизистых оболочек ротоглотки. Высыпания, типичные для герпетической инфекции, не всегда наблюдаются в первые дни заболевания. Появление их возможно на 3-7-й день от начала лихорадочного периода. Катаральные явления мизерные, возможны конъюнктивиты, но чаще кератоконъюнктивиты. Течение заболевания, как правило, длительное. С целью диагностики используют ИФА, ПЦР.
Тяжелый острый респираторный синдром (ТОРС). Новое заболевание, которое имеет много общих симптомов и ряд общих свойств с гриппом не только во время возникновения, но и в месте появления вирусов с повышенной вирулентностью.
Вирус ТОРС попал в человеческую популяцию от диких кошек (виверр). Передается не только при близком контакте с больным через зараженную мокроту, но и воздушно-капельным и даже водным путем. Инкубационный период колеблется от 2 до 10 дней.
Основные симптомы ТОРС: высокая температура (выше 38°С), озноб, головная и мышечно-суставная боль, першение в горле, частый сухой непродуктивный кашель, общая слабость, снижение аппетита, тошнота, иногда неинтенсивная рвота, редко — высыпания на коже. Через 3-7 дней наступает поражение нижних отделов респираторного тракта, которое усиливает сухой кашель, вызывает затруднение дыхания, одышку. Аускультативно в легких наблюдаются ослабленное дыхание, крепитация или мелкопузырчатые хрипы. Новая болезнь приводит к тяжелому отеку легких, часто с летальным исходом. При рентгенологическом обследовании в начале заболевания выявляется диффузное затемнение легочной ткани или локальные, ограниченные участки затемнения в сегментах, а также очаговые инфильтраты. На ранних стадиях болезни в периферической крови наблюдается лимфопения, нормо- или лейкоцитопения. Дальше наблюдаются повышения уровней креатинфосфокиназы, лактат-дегидрогеназы, активности аланинаминотрансферазы и аспартатаминотрансферазы. В настоящее время разработан ИФА-тест, с помощью которого можно очень быстро уточнить диагноз.
Коронавирусная инфекция. Основным отличием этой инфекции является наличие у подавляющего большинства больных симптомов поражения желудочно-кишечного тракта, которые наблюдаются с первых часов заболевания и нередко предшествуют катаральным проявлениям. Наряду со слизисто-серозным ринитом достаточно часто наблюдается воспаление слизистой гортани и увеличение шейных лимфатических узлов. Коронавирусы, как и аденовирусы, являются частыми возбудителями внутрибольничных инфекций. Наиболее распространенным методом выявления возбудителя является метод флюоресцирующих антител. Материалом является слизь ротоглотки и носа. Серологическая диагностика используется для ретроспективной расшифровки этиологии и проводится на основании повышения титров антител в РСК, РНГА.
Микоплазменная инфекция. Респираторный микоплазмоз чаще протекает по типу ОРЗ и пневмонии. Для первого характерно постепенное начало с умеренной и более длительной температурной реакцией, маловыраженнои интоксикацией, ринитом, сухим навязчивым кашлем длительностью до 10-15 дней. При осмотре обращает на себя внимание легкая гиперемия лица, конъюнктивит. Для микоплазменной пневмонии характерны более длительный инкубационный период (15-40 дней), потом острое начало с симптомами выраженной интоксикации (головная боль, анорексия, вялость, повторная рвота, мышечная боль). После высокой температуры тела, до 39-40°С в течение 7-12 дней (то есть более длительной, чем при гриппе) устанавливается длительный субфебрилитет (иногда до месяца). В отличие от гриппа — выраженная гиперемия дужек, язычка и задней стенки глотки, которая напоминает гиперемию ротоглотки при катаральной ангине. Кашель сухой, надсадный, коклюшеподобный, длительностью до 2-4 недель. Физикальные данные в большинстве случаев малоинформативные, лишь рентгенография легких позволяет распознать пневмонию. Используется специфическая идентификация микоплазм методом ИФА и ПЦР.
Легионеллез. Острая респираторная болезнь (лихорадка Понтиак) — клиническая форма болезни легионеров, по своим проявлениям подобна гриппу. Начинается остро с озноба, лихорадки, головной боли и боли в мышцах, нарастающей слабости. Больные жалуются на сухой кашель, насморк, сухость и боль в горле, ощущение сдавливания и умеренную боль за грудиной. Возникают неврологические изменения, иногда возможна боль в животе, рвота и понос. При исследовании крови выявляется нейтрофильный лейкоцитоз, сдвиг лейкоцитарной формулы влево, лимфопения, тромбоцитопения, резкое увеличение СОЭ. Характерны эпидемиологические особенности: возникает в летне-осенний период, основным фактором передачи является водный аэрозоль, который образуется при функционировании различных систем бытового, промышленного, лабораторного и медицинского назначения. Решающее значение имеют данные серологического (РНИФ) и микробиологического исследования.
Сибирская язва. Заболевание начинается остро с озноба, повышения температуры тела до 40°С, общей слабости, конъюнктивита (слезотечение, светобоязнь, гиперемия конъюнктивы), катаральных явлений со стороны верхних дыхательных путей (чихание, насморк, хриплый голос, кашель). Состояние больных с первых часов тяжелое, отмечаются сильные боли в груди, одышка, цианоз, тахикардия, артериальное давление снижено, профузный пот. Мокрота имеет примесь крови вязкой консистенции. Физикально и рентгенологически определяются признаки пневмонии, плеврита. Диагноз подтверждается эпидемиологическими и клиническими данными, лабораторной идентификацией палочки сибирской язвы.
Бруцеллез. Многообразие клинических проявлений заболевания создает трудности при определении диагноза и обусловливает необходимость дифференциальной диагностики инфекции с большим количеством заболеваний, в том числе и с гриппом. Острая форма бруцеллеза характеризуется высокой лихорадкой (39-40°С и выше), температурная кривая имеет тенденцию к волнообразному течению, нередко неправильного (септического) типа с большими суточными колебаниями, повторными ознобами, которые сменяются повышенной потливостью. Несмотря на высокую температуру тела, самочувствие больного остается удовлетворительным. Отсутствуют и другие признаки общей интоксикации. Из других клинических проявлений острой формы бруцеллеза стоит отметить генерализованную лимфаденопатию. При исследовании периферической крови отмечается лейкопения, СОЭ не повышена, учитываются данные эпидемиологического анамнеза.
В отдельных случаях возникает необходимость проводить дифференциальную диагностику гриппа с заболеваниями тифо-паратифозной группы и малярией в разгар заболевания, гепатитом А в преджелтушном периоде, бактериальными и вирусными менингитами и другими инфекционными заболеваниями, которые сопровождаются повышением температуры тела, симптомами интоксикации и катаральным синдромом.
Читайте также:

