Папилломы в легких симптомы
Обновлено: 28.04.2024
Лучевая диагностика папилломы трахеи, бронха на рентгене, КТ, ПЭТ
а) Определение:
• Папилломатозный характер роста эпителия бронхов или трахеи, часто в ответ на инфицирование вирусом папилломы человека (ВПЧ)
б) Основные особенности:
• Локализация:
о Гортань или верхние отделы трахеи
о Главные, долевые или сегментарные бронхи
• Размер:
о < 2 см в диаметре
в) Рентгенография:
• Узелок или объемное образование в трахее или бронхах
• Объемное образование в корне легкого
• Сегментарный или долевой ателектаз
• Постобструктивные пневмония или бронхоэктазы
г) КТ:
• Объемное образование эндобронхиальной локализации с четким округлым или дольчатым контуром
• Могут быть полиповидными или на широком основании
• Отсутствует распространение за пределы стенок бронхов
• Отсутствуют кальцификаты
• ± пневмония или ателектаз дистальнее места обструкции
д) Методы медицинской радиологии:
• ПЭТ/КТ:
о Уровень поглощения ФДГ опухолью часто не превышает уровня поглощения пулом крови средостения
о В редких случаях наблюдается интенсивное накопление ФДГ, что имитирует наличие злокачественной опухоли
о При уровне поглощения ФДГ >уровня поглощения пулом крови средостения следует подозревать злокачественную трансформацию
(а) У взрослого мужчины при рентгенографии органов грудной клетки в ЗП проекции в трахее случайно выявлено патологическое образование неправильной округлой формы с дольчатым контуром.
(б) У этого же пациента при рентгенографии органов грудной клетки в боковой проекции шаровидное объемное образование в трахее визуализируется лучше. Контур образования четкий, дольчатый. Единичная папиллома является редкой доброкачественной опухолью, которая проявляется объемным образованием с четким контуром эндотрахеальной или эндобронхиальной локализации. (а) У этого же пациента при КТ с контрастным усилением определяется объемное образование с дольчатым контуром, занимающее - 50% просвета трахеи. Следует отметить, что опухоль широко прилежит к правой передней стенке трахеи.
(б) У этого же пациента при КТ с контрастным усилением в трахее визуализируется шаровидное объемное образование с дольчатым контуром. Распространение образования за пределы трахеи отсутствует. Лечение заключается в резекции папиллом, при этом возможно их рецидивирование. Папилломы характеризуются низким риском злокачественной трансформации в плоскоклеточный рак или другие новообразования.
е) Дифференциальная диагностика папилломы трахеи, бронха:
1. Плоскоклеточный рак:
• Обычно поражает трахею
• Контур неровный, наблюдается распространение за пределы просвета дыхательных путей
2. Аденоидно-кистозная карцинома:
• Обычно поражает трахею, часто в области ее бифуркации
• Контур неровный, наблюдается распространение за пределы просвета дыхательных путей
3. Карциноид:
• Чаще всего встречается в долевых бронхах
• Кальцификаты в 25-30% случаев
• Часто поражает лиц молодого возраста
4. Мукоэпидермоидная карцинома:
• Образование эндобронхиальной локализации с четким контуром
• Чаще всего встречается в сегментарных и долевых бронхах
5. Гамартома трахеи и бронхов:
• ± жировые включения в структуре и кальцификация в виде попкорна
6. Трахеобронхиальный папилломатоз:
• Множественные мелкие узелки в дыхательных путях; вовлечение в процесс гортани
• ± узелки в легких, в том числе полостные,
• Дети > взрослые
7. Метастаз:
• Единичное объемное образование в просвете дыхательных путей у пациентов с выявленной ранее первичной злокачественной опухолью
• Редко множественные узелки и объемные образования в дыхательных путях
ж) Патоморфология папилломы трахеи, бронха:
1. Основные особенности:
• Этиология:
о В некоторых случаях, но не во всех, связаны с инфицированием ВПЧ
о Развитие плоскоклеточной папилломы тесно связано с курением
2. Стадирование, определение степени дифференцировки и классификация опухолей:
• Некоторые авторы делят папилломы на три подтипа:
о Множественные папилломы (трахеобронхиальный папилломатоз)
- Наиболее частый подтип
о Воспалительный полип
о Единичная папиллома
- Наиболее редкий подтип
• Гистологически папилломы делят на три типа:
о Плоскоклеточную (наиболее частую)
о Железистую
о Смешанную (редкую)
з) Клинические аспекты:
1. Проявления:
• Наиболее частые признаки:
о Кашель, гемофтиз
о Одышка (в покое или при нагрузке)
о Стридор ± непроходимость дыхательных путей
о Охриплость, симптомы могут имитировать астму
2. Демографические данные:
• Возраст:
о 50-70 лет
• Пол:
о Соотношение мужчин и женщин: 3-4:1
3. Естественное течение заболевания и прогноз:
• Низкий риск злокачественной трансформации в плоскоклеточный рак или другие злокачественные новообразования:
о Показатель заболеваемости 0,3-10%
о Повышенный риск характерен для курящих
и) Лечение папилломы трахеи, бронха:
• Целью является удаление папилломы и восстановление проходимости дыхательных путей
• С учетом того что существует вероятность рецидивирования, после лечения следует осуществлять динамическое наблюдение
Злокачественные опухоли легких – общее понятие, объединяющее группу новообразований трахеи, легких и бронхов, характеризующихся бесконтрольным делением и разрастанием клеток, инвазией в окружающие ткани, их разрушением и метастазированием в лимфоузлы и отдаленно расположенные органы. Злокачественные опухоли легких развиваются из средне-, низко- или недифференцированных клеток, значительно отличающихся по структуре и функциям от нормальных. К злокачественным опухолям легких относятся лимфома, плоскоклеточный и овсяноклеточный рак, саркома, мезотелиома плевры, малигнизированный карциноид. Диагностика злокачественных опухолей легких включает рентгенографию, КТ или МРТ легких, бронхографию и бронхоскопию, цитологическое исследование мокроты и плеврального выпота, биопсию, ПЭТ.
МКБ-10
Общие сведения
Злокачественные опухоли легких – общее понятие, объединяющее группу новообразований трахеи, легких и бронхов, характеризующихся бесконтрольным делением и разрастанием клеток, инвазией в окружающие ткани, их разрушением и метастазированием в лимфоузлы и отдаленно расположенные органы. Злокачественные опухоли легких развиваются из средне-, низко- или недифференцированных клеток, значительно отличающихся по структуре и функциям от нормальных.
Самой частой злокачественной опухолью легких является рак легкого. У мужчин рак легкого встречается в 5-8 раз чаще, чем у женщин. Рак легкого обычно поражает пациентов старше 40-50 лет. Рак легкого занимает 1-е место в ряду причин смерти от рака, как среди мужчин (35%), так и среди женщин (30%). Другие формы злокачественных опухолей легких регистрируются значительно реже.

Причины злокачественных опухолей легкого
Появление злокачественных опухолей вне зависимости от локализации связывают с нарушениями дифференцировки клеток и пролиферации (разрастания) тканей, происходящими на генном уровне.
Факторами, вызывающими подобные нарушения в тканях легкого и бронхов, являются:
- активное курение и пассивное вдыхание сигаретного дыма. Курение является основным фактором риска возникновения злокачественных опухолей легких (в 90% у мужчин и в 70% у женщин). Никотин и смолы, содержащиеся в сигаретном дыме, обладают канцерогенным действием. У пассивных курильщиков вероятность развития злокачественных опухолей легких (особенно рака легкого) возрастает в несколько раз.
- вредные профессиональные факторы (контакт с асбестом, хромом, мышьяком, никелем, радиоактивной пылью). Люди, связанные в силу профессии с воздействием этих веществ, подвержены риску возникновения злокачественных опухолей легких, особенно, если они – курильщики.
- проживание в зонах с повышенным радоновым излучением;
- наличие рубцовых изменений легочной ткани, доброкачественных опухолей легкого, склонных к малигнизации, воспалительных и нагноительных процессов в легких и бронхах.
Данные факторы, влияющие на развитие злокачественных опухолей легких, могут вызывать повреждения ДНК и активизировать клеточные онкогены.
Виды злокачественных опухолей легких
Злокачественные опухоли легких могут изначально развиваться в легочной ткани или бронхах (первичная опухоль), а также метастазировать из других органов.
Рак легкого – эпителиальная злокачественная опухоль легких, исходящая из слизистой бронхов, бронхиальных желез или альвеол. Рак легкого обладает свойством метастазирования в другие ткани и органы. Метастазирование может происходить по 3 путям: лимфогенному, гематогенному и имплантационному. Гематогенный путь наблюдается при прорастании опухоли в кровеносные сосуды, лимфогенный – в лимфатические. В первом случает опухолевые клетки с кровотоком переносятся в другое легкое, почки, печень, надпочечники, кости; во втором – в лимфоузлы надключичиной области и средостения. Имплантационное метастазирование отмечается при прорастании злокачественной опухоли легких в плевру и распространении ее по плевре.
По локализации опухоли по отношению к бронхам различают периферический рак легкого (развивается из мелких бронхов) и центральный рак легкого (развивается из главного, долевых или сегментарных бронхов). Рост опухоли может быть эндобронхиальным (в просвет бронха) и перибронхиальным (в сторону легочной ткани).
По морфологическому строению различают следующие виды рака легкого:
- низко- и высокодифференцированный плоскоклеточный (эпидермоидный рак легкого);
- низко- и высокодифференцированный железистый рак легкого (аденокарцинома);
- недифференцированный (овсяноклеточный или мелкоклеточный) рак легкого.
В основе механизма развития плоскоклеточного рака легкого лежат изменения эпителия бронхов: замещение железистой ткани бронхов фиброзной, цилиндрического эпителия плоским, возникновение очагов дисплазии, переходящих в рак. В возникновении карциномы играют роль гормональные факторы и генетическая предрасположенность, способные активизировать канцерогены, попавшие в организм.
Овсяноклеточный рак относится к злокачественным опухолям легкого диффузной нейроэндокринной системы (АПУД-системы), продуцирующим биологически активные вещества. Этот вид рака легкого дает гематогенные метастазы уже на ранней стадии.
Лимфома – злокачественная опухоль легких, исходящая из лимфатический системы. Лимфома может первично локализоваться в легких или метастазировать в них из других органов (молочных желез, толстого кишечника, прямой кишки, почек, щитовидной железы, предстательной железы, желудка, яичка, шейки матки, кожи и костей).
Саркома – злокачественная опухоль легкого, развивающаяся из интраальвеолярной или перибронхиальной соединительной ткани. Саркома чаще развивается в левом, а не в правом легком, как рак. Мужчины заболевают саркомой чаще женщин в 1,5-2 раза.
Рак плевры (мезотелиомы плевры) - злокачественная опухоль, исходящая из мезотелия – эпителиальной ткани, выстилающей полость плевры. Чаще поражает плевру диффузно, реже - локально (в виде полипозных образований и узлов). В результате плевра утолщается до нескольких сантиметров, приобретает хрящевую плотность, становится шероховатой.
Малигнизированный карциноид приобретает все признаки злокачественной опухоли легкого: неограниченный инфильтративный рост, способность метастазирования в отдаленные органы (другое легкое, печень, головной мозг, кости, кожу, надпочечники, почки, поджелудочную железу). В отличие от рака легкого карциноид растет медленнее и позднее дает метастазы, поэтому радикальная операция дает хорошие результаты, местные рецидивы возникают редко.
Классификация рака легкого
В онкопульмонологии используется классификация рака легкого по международной системе TNM, где:
Т- первичная злокачественная опухоль легкого, ее размер и степень прорастания в ткани:
- ТХ – рентгенологические и бронхологические данные за наличие злокачественной опухоли легких отсутствуют, однако определяются атипичные клетки в смывах из бронхов или в мокроте
- ТО — первичная опухоль не определяется
- Tis — преинвазивный (внутриэпителиальный) рак
- Tl — в окружении легочной ткани или висцеральной плевры определяется опухоль диаметром до 3 см, при бронхоскопии признаков поражения главного бронха не обнаруживается
- Т2 — определяется опухоль диаметром более 3 см, переходящая на главный бронх ниже зоны бифуркации не менее чем на 2 см, либо с прорастанием висцеральной плевры, либо с наличием ателектаза части легкого
- ТЗ — опухоль с прорастанием в грудную стенку, париетальную плевру, перикард, диафрагму, или с распространением на главный бронх, не доходя менее 2 см до бифуркации, или сопровождающаяся ателектазом целого легкого; размер опухоли любой
- Т4 — опухоль распространяется на средостение, миокард, крупные сосуды (аорту, ствол лёгочной артерии, верхнюю полую вену), пищевод, трахею, зону бифуркации, позвоночник, а также опухоль, сопровождающаяся выпотным плевритом.
N – задействованность регионарных лимфоузлов:
- NX — недостаточно данных для оценки регионарных лимфоузлов
- NO — отсутствие метастатического поражения внутригрудных лимфоузлов
- N1 — метастазирование или распространение злокачественной опухоли легких на перибронхиальные или (и) лимфоузлы корня легкого
- N2 — метастазирование злокачественной опухоли легких в бифуркационные или лимфоузлы средостения со стороны поражения
- N3 — метастазирование злокачественной опухоли легких в лимфоузлы корня и средостения на противоположной стороне, надключичные или прескаленные лимфоузлы с любой стороны
M – отсутствие или наличие отдаленных метастазов:
- MX — недостаточно данных для оценки отдаленных метастазов
- МО — отсутствие отдаленных метастазов
- Ml — наличие отдаленных метастазов
G — градация по степени дифференцировки злокачественной опухоли легких (определяется после гистологического исследования):
- GX — невозможно оценить степень клеточной дифференцировки
- GI — высокодифференцированная
- G2 — умереннодифференцированная
- G3 — низкодифференцированная
- G4 — недифференцированная
IV стадии рака легкого:
- I – опухоль легкого размером до 3 см с локализацией в пределах одного сегмента или сегментарного бронха, метастазы отсутствуют.
- II – опухоль легкого размером до 6 см с локализацией в пределах одного сегмента или сегментарного бронха, наличие единичных метастазов в бронхопульмональных лимфоузлах
- III – опухоль легкого размером более 6 см, переходящая на соседнюю долю, соседний или главный бронх, метастазы в трахеобронхиальные, бифуркационные, паратрахеальные лимфоузлы.
- IV— опухоль легкого распространяется на другое легкое, соседние органы, имеются обширные местные и отдаленные метастазы, раковый плеврит.
Знание классификации злокачественных опухолей легких позволяет прогнозировать течение и исход болезни, план и результаты лечения.
Симптомы злокачественных опухолей легких
Проявления злокачественных опухолей легких определяются локализацией, размерами опухоли, ее отношением к просвету бронха, осложнениями (ателектазом, пневмонией), распространенностью метастазов. Ранние симптомы злокачественных опухолей легких малоспецифичны. Пациентов беспокоят нарастающая слабость, повышенная утомляемость, периодическое повышение температуры тела, недомогание. Начало развития опухоли часто маскируется под клинику бронхита, пневмонии, частых ОРВИ. Нарастание и рецидивы этих проявлений заставляют пациента обратиться к врачу.
Дальнейшее развитие злокачественных опухолей легких эндобронхиальной локализации характеризуется упорным кашлем со слизисто-гнойной мокротой и нередко кровохарканьем. Легочное кровотечение говорит о прорастании опухоли в крупные сосуды. С увеличением размеров злокачественной опухоли легких нарастают явления нарушения бронхиальной проходимости - появляется одышка.
Периферические опухоли легких протекают бессимптомно до момента прорастания в грудную стенку или плевру, когда возникают сильные боли в груди. Поздние проявления злокачественных опухолей легких – слабость, похудание, кахексия. В поздних стадиях рак легкого сопровождается массивным, рецидивирующим геморрагическим плевритом.
Диагностика злокачественных опухолей легких
Выраженные физикальные проявления на ранних этапах онкопроцесса в легких нехарактерны. Основным источником выявления злокачественных опухолей легких на стадии отсутствия клиники является рентгенография. Злокачественные опухоли легких могут быть случайно выявлены при проведении профилактической флюорографии. При рентгенографии легких определяются опухоли диаметром более 5-6 мм, участки сужения и неровностей контуров бронхов, ателектаза и инфильтрации. В сложных диагностических случаях дополнительно проводят МРТ или КТ легких.
При периферической локализации опухоли легкого определяется плевральный выпот. Подтверждается диагноз такой злокачественной опухоли легких цитологическим исследованием выпота, полученного путем плевральной пункции, или биопсией плевры. Наличие первичной опухоли или метастазов в легких может устанавливаться при цитологическом исследовании мокроты. Бронхоскопия позволяет осмотреть бронхи вплоть до субсегментарных, обнаружить опухоль, провести забор бронхиальных смывов и трансбронхиальную биопсию.
Глубоко расположенные опухоли диагностируются при помощи пункционной биопсии легкого и гистологического исследования. С помощью диагностической торакоскопии или торакотомии определяется операбельность злокачественной опухоли легких. При метастазировании злокачественной опухоли легких в прескаленные лимфоузлы проводят их биопсию с последующим определением гистологической структуры опухоли. Отдаленные метастазы первичной опухоли легких выявляются при УЗИ-эхолокации, КТ или радиоизотопном сканировании (ПЭТ).
Лечение злокачественных опухолей легких
Радикальным методом лечения злокачественных опухолей легких является их оперативное удаление, которое проводят торакальные хирурги. Учитывая стадию и обширность поражения, производят удаление одной или двух долей легкого (лобэктомия или билобэктомия); при распространенности процесса – удаление легкого и регионарных лимфоузлов (пневмонэктомия). Методом проведения оперативного вмешательства может быть торакотомия или видеоторакоскопия. Одиночные или множественные метастазы в легком оперируют, если произведено удаление первичного очага.
Оперативное лечение при злокачественных опухолях легких не проводится в случаях:
- невозможности радикального удаления опухоли
- наличия отдаленных метастазов
- тяжелых нарушений функций легких, сердца, почек, печени
Относительным противопоказанием к оперативному лечению является возраст пациента старше 75 лет.
В послеоперационном периоде или при наличии противопоказаний к операции проводится лучевая и/или химиотерапия. Часто различные виды лечения злокачественных опухолей легких комбинируют: химиотерапия - операция – лучевая терапия.
Прогноз и профилактика
Без лечения продолжительность жизни пациентов с диагностированными злокачественными опухолями легких составляет около 1 года.
Прогноз при радикально проведенной операции определяется стадией заболевания и гистологическим видом опухоли. Самые неблагоприятные результаты дает мелкоклеточный низкодифференцированный рак. После операций по поводу дифференцированных форм рака I стадии пятилетняя выживаемость пациентов составляет 85-90%, при II стадии - 60%, после удаления метастатических очагов - от 10 до 30 %. Летальность в послеоперационном периоде составляет: при лобэктомии - 3-5 %, при пневмонэктомии - до 10 %.
Профилактика злокачественных опухолей легких диктует необходимость активной борьбы с курением (как активным, так и пассивным). Важнейшими мерами являются снижение уровня воздействия канцерогенов на производстве и в окружающей среде. В предупреждении злокачественных опухолей легких играет роль профилактическое рентгенологическое обследование лиц группы риска (курящих, пациентов с хроническими пневмониями, работников вредных производств и др.).
2. Рак легкого: учебно-методическое пособие для студентов/ Иванов С. А. , Нагла Ю. В., Коннов Д.Ю. – 2011.
Лучевая диагностика папилломатоза трахеи, бронхов на рентгене, КТ
а) Терминология:
1. Синонимы:
• Рецидивирующий респираторный папилломатоз (РРП)
2. Определение:
• Узелки вдыхательных путях (папилломы), обусловленные инфицированием вирусом папилломы человека (ВПЧ):
о Верхние отделы > нижние отделы дыхательных путей
• Инвазивный папилломатоз:
о Диссеминация в легких
б) Лучевые признаки трахеобронхиального папилломатоза:
1. Основные особенности:
• Оптимальный диагностический ориентир:
о Утолщение, в том числе узловое стенок дыхательных путей
о Множественные солидные и полостные узелки или объемные образования в легких
• Локализация:
о Чаще всего поражается гортань:
- Различная частота поражения дистальных отделов дыхательных путей
В 5-29% от всех случаев
о Инвазивный папилломатоз
- В коронарной плоскости центральная локализация или локализация в прикорневой зоне
- В аксиальной плоскости локализация в задних отделах
• Размер:
о Инвазивный папилломатоз:
- Различный размер
- Большинство узелков 1 -3 см в диаметре
• Морфологические особенности:
о Инвазивный папилломатоз
о Узелки меньшего размера обычно солидные
о Чем больше размер узелка, тем больше вероятность формирования в нем полости

(а) У пациента с трахеобронхиальным папилломатозом при прицельной рентгенографии органов грудной клетки в ПП проекции в правом легком определяются множественные накладывающиеся друг на друга кольцевидные затемнения, соответствующие кистам. В левом легком выявляются аналогичные затемнения (не показаны). Выявляется объемное уменьшение нижней доли правого легкого.
(б) У этого же пациента при нативной КТ визуализируются узелки в области бифуркации трахеи и в правом верхнедолевом бронхе, а также множественные кисты с тонкими неровными стенками в верхней и нижней долях правого легкого.
2. Рентгенография:
о Дыхательные пути:
- Утолщение, в том числе узловое, стенок дыхательных путей:
При рентгенографии может не визуализироваться
о Множественные узелки или объемные образования в легких:
- В структуре могут определяться полости
4. Рекомендации к проведению лучевых исследований:
• Оптимальный метод лучевой диагностики:
о КТ представляет собой оптимальный метод визуализации узелков в дыхательных путях, выявления инвазивного папилломатоза легких и плоскоклеточного рака

(а) При КТ с контрастным усилением в обоих легких определяются множественные полостные узелки. В нижней доле левого легкого выявляется полостное объемное образование с неровным контуром. Наблюдается преимущественное поражение задних отделов нижних долей легких вследствие диссеминации.
(б) У этого же пациента при КТ с контрастным усилением на реконструкции в коронарной плоскости в обоих легких визуализируются множественные солидные и полостные узелки и объемные образования. Чем больше размер узелка, тем больше вероятность формирования полости. Образование нижней доли левого легкого может соответствовать плоскоклеточному раку — известному осложнению папилломатоза.
в) Дифференциальная диагностика папилломатоза трахебронхиального дерева:
1. Остеохондропластическая трахеобронхопатия:
• Множественные мелкие узелки в дыхательных путях ± кальцифи каты
• Поражает переднебоковую стенку трахеи и стенки проксимальных бронхов
• Отсутствует поражение задней мембранозной стенки трахеи
• Асимметричный стеноз дыхательных путей
2. Гранулематоз с полиангиитом:
• Множественные полостные узелки или объемные образования в легких
• Стеноз подголосового отдела гортани
• Утолщение стенок дыхательных путей
3. Трахеобронхиальный амилоидоз:
• Кальцифицированные или некальцифицированные узелки в подслизистом слое трахеи, вызывающие сужение ее просвета
• Поражается задняя мембранозная стенка
4. Рецидивирующий полихондрит:
• Диффузное утолщение стенок трахеи и главных бронхов и сужение их просвета; отсутствие кальцификатов
• Поражение передней и боковой стенок трахеи, хрящей трахеи
6. Плоскоклеточный рак:
• Наиболее частая форма рака легких, при которой формируются полости
• Наблюдаются в 15% случаев
• Развитие тесно связано с курением
• Риск повышается при наличии инвазивного папилломатоза
7. Метастазы в легких:
• Множественные узелки или объемные образования в легких
• В метастазах плоскоклеточного рака и сарком могут формироваться полости
• Дыхательные пути поражаются не всегда
8. Септические эмболы:
• Узелки или объемные образования с нечетким контуром
• Количество полостей вариабельно

(а) У пациента с трахеобронхиальным папилломатозом при нативной КТ в нижней доле правого легкого определяется солидное объемное образование с дольчатым контуром, соответствующее плоскоклеточному раку. Плоскоклеточный рак встречается в 2% случаев. Ее наличие следует заподозрить при быстром росте узелка в легких.
(б) У этого же пациента при нативной КТ в нижней доле правого легкого визуализируются солидный и полостной узелки. У пациентов с трахеобронхиальным папилломатозом наличие узелков в легких служит признаком инвазивного папилломатоза.
г) Патоморфология папилломатоза трахеи и бронхов:
1. Основные особенности:
• Этиология:
о Инфицирование дыхательных путей ВПЧ:
- Передача ВПЧ от матери ребенку при прохождении через родовые пути:
Факторы риска: первые роды, роды через естественные родовые пути, возраст матери < 20 лет
- Чаще всего встречается инфицирование ВПЧ 6 и 11 типов
- Может поражаться любой отдел дыхательных путей:
В 95% случаев поражается гортань
Единичные папилломы чаще встречаются у курящих мужчин среднего возраста
- Диссеминация вдыхательных путях (инвазивный папилломатоз):
Менее чем в 1 % случаев наблюдается диссеминация в легких
Хирургические вмешательства на папилломах гортани повышают риск диссеминации
о Диссеминация в легких обычно наглядна у детей и лиц молодого возраста:
• Инфекция ВПЧ:
о Папилломы и остроконечные кондиломы
о Тропизм к кератиноцитам о Рак шейки матки
2. Макроскопические патоморфо логические и хирургические особенности:
• Папиллярные или на широком основании образования с васкуляризированной сердцевиной, покрытые плоским эпителием
• Папилломы дыхательных путей могут расти экзофитно или эндофитно
• Напоминают цветную капусту
3. Микроскопические особенности:
• Образования в гортани и легких, состоящие из плоских эпителиальных клеток
• Полости выстланы плоским эпителием
о Плоские эпителиальные клетки могут распространяться между альвеолами через поры Кона
д) Клинические аспекты:
1. Проявления:
• Наиболее частые признаки:
о При умеренном поражении симптомы могут отсутствовать
о Охриплость вследствие поражения гортани является наиболее частым симптомом
о При наличии хрипов и стридора может быть ошибочно принят за астму
о Другие симптомы зависят от размера, количества и локализации папиллом:
- Одышка, гемофтиз
- Постобструктивная пневмония
• Функциональные легочные тесты:
о Признаки обструкции верхних отделов дыхательных путей (до трахеи)
• Ларингоскопия:
о Непосредственная визуализация папиллом
о Выполнение биопсии, необходимой для определения типа ВПЧ
2. Демографические данные:
• Возраст:
о Взрослые: два случая на 100000 человек
о Двухуровневое распределение по возрасту:
- Дети: от 18 месяцев до трех лет
- Взрослые: четвертое десятилетие
• Пол:
о Дети: М =Ж
о Взрослые: М>Ж
3. Естественное течение заболевания и прогноз:
• У молодых лиц обычно купируется самостоятельно
• Узелки в легких обычно растут весьма медленно:
о При быстром росте следует подозревать плоскоклеточный рак
• Инвазивный папилломатоз:
о Летальный исход вследствие дыхательной недостаточности
о Уровень смертности достигает 50% о В 2% случаев выявляется плоскоклеточный рак:
- Обычно возникает спустя 15 лет после развития папилломатоза
- Карциномы часто характеризуются мультицентричным ростом
4. Лечение папилломатоза трахеи и бронхов:
• Если купируется самостоятельно, то лечение обычно не требуется
• При развитии обструкции дыхательных путей проводится хирургическое или медикаментозное лечение:
о Лазерная абляция образований дыхательных путей:
- Обычно требуется многократное повторение процедуры
- При поражении нижних отделов дыхательных путей выполнение процедуры сопряжено с техническими трудностями
- Меры предосторожности для медицинских работников, препятствующие передаче вируса:
Распространение аэрозольных вирусных частиц
о Трахеостомия:
- Устранение обструкции дыхательных путей
- Необходимость в проведении процедуры чаще возникает у пациентов молодого возраста
о Антивирусные препараты могут замедлить рост
о Интерферон может замедлить рост:
- Системное введение препарата либо непосредственное введение его внутрь образования
• Отказ от курения:
о Снижает риск развития плоскоклеточного рака о Канцерогенные вещества в табаке способствуют росту папиллом
5. Диагностические пункты:
1. Следует учитывать:
• У пациентов с множественными узелками в дыхательных путях следует подозревать трахеобронхиальный папилломатоз
2. Ключевые моменты при интерпретации изображений:
• Следует изучать легкие на предмет наличия инвазивного папилломатоза и патологических образований, которые могут соответствовать плоскоклеточному раку
Особенности новообразований трахеи и бронхов: доброкачественные, злокачественные опухоли
Новообразования трахеобронхиального дерева встречаются относительно редко и составляют лишь 2% от всех злокачественных новообразований дыхательной системы. Показатель общей заболеваемости составляет один случай на 1 миллион человек, причем в бронхах опухоли наблюдаются в 400 раз чаще, чем в трахее. Несмотря на то что у взрослых 90% новообразований трахеи являются злокачественными, у детей большинство таких опухолей доброкачественные.
а) Анатомические особенности. Трахеобронхиальное дерево состоит из трубчатых структур различных размеров, по которым движется воздух и секрет желез. Крупные дыхательные пути включают в себя трахею и бронхи, а небольшие дыхательные пути-бронхиолы, терминальные бронхиолы, респираторные бронхиолы и альвеолярные протоки. Трахея начинается на уровне шестого шейного позвонка (Сб) и заканчивается бифуркацией, которая обычно расположена на уровне четвертого и пятого грудных позвонков (Т4-Т5). От трахеи отходят левый и правый главные бронхи.
Передняя и боковая стенки трахеи содержатхрящи, тогда как в задней стенке вместо хряща имеется тонкая мембрана, поддерживаемая мышцей трахеи. При компьютерной томографии (КТ) стенка трахеи выглядит как мягкотканная полоска толщиной 1-3 мм, отграниченная воздухом в просвете трахеи и жировой тканью средостения. Задняя стенка более тонкая и по причине отсутствия хряща может визуализироваться по-разному. Так, во время вдоха в зависимости от его глубины она может выглядеть плоской, выпуклой или слегка вогнутой, а во время выдоха - плоской или выпуклой кпереди. Значения угла бифуркации трахеи варьируются в широких пределах даже у здоровых лиц. Правый главный бронх по сравнению с левым имеет более вертикальный ход и меньшую длину. Кроме того, правый главный бронх разветвляется раньше.
Дыхательные пути может поражать множество разнообразных заболеваний, в том числе многие злокачественные и доброкачественные новообразования. Несмотря на то что опухоли могут возникать в любом отделе трахеобронхиального дерева, некоторые новообразования характеризуются наличием преимущественной локализации. Так, плоскоклеточный рак чаще формируется на задней стенке нижних 2/3 трахеи, а аденоидно-кистозная карцинома чаще поражает нижние отделы трахеи и главные бронхи. В то же время мукоэпидермоидная карцинома и карциноидные опухоли, как правило, развиваются вдыхательных путях, расположенных дистальнее бифуркации трахеи.
Также в условиях хронической бронхиальной обструкции, вызванной медленно растущими злокачественными или доброкачественными новообразованиями дыхательных путей, могут формироваться бронхоэктазы.
КТ представляет собой метод выбора для изучения новообразований трахеи и бронхов, поскольку позволяет выявить опухоль, определить ее характеристики, провести ее стадирование и спланировать хирургическое вмешательство. Другими преимуществами КТ являются широкая доступность метода и быстрота сканирования, поскольку изображение дыхательных путей может быть получено за считанные секунды. В клинической практике в основном изучают изображения в аксиальной плоскости, хотя использование 2D мультипланарной реконструкции (MPR) и BD-реконструкции позволяет дополнить полученную информацию. К наиболее частым признакам опухолей трахеи и бронхов, выявляемым при КТ, относят наличие в просвете узелков или объемных образований, а также утолщение стенок дыхательных путей. Злокачественные новообразования характеризуются склонностью к распространению за пределы дыхательных путей и инвазии средостения, в то время как доброкачественные опухоли могут расти в просвете дыхательных путей и иметь четкий контур. В большинстве случаев для постановки диагноза требуется выполнение биопсии.
С появлением в КТ режима MPR преимущества МРТ перестали быть столь значительными. В то же время большая длительность сканирования при МРТ может затруднять обследование лиц с симптомами поражения дыхательной системы. Вероятно, оптимальной тактикой использования МРТ в настоящее время станет динамическое наблюдение детей и молодых лиц, что позволит снизить кумулятивную дозу облучения.
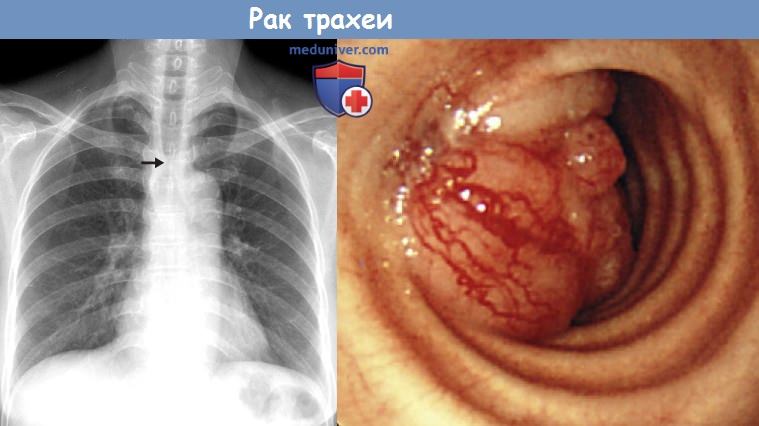
в) Злокачественные новообразования. К наиболее распространенным злокачественным новообразованиям дыхательных путей относят плоскоклеточный рак, аденоидно-кистозную карциному, мукоэпидермоидную карциному и карциноидные опухоли. Другие злокачественные опухоли, например различные первичные саркомы и лимфома, также могут поражать дыхательные пути, однако встречаются намного реже. Развитие плоскоклеточного рака тесно связано с курением. При этом почти у 40% пациентов с данным новообразованием возникают синхронные или метахронные злокачественные опухоли головы/шеи или легких. Крометого, у 1/3 пациентов на момент постановки диагноза выявляются лимфаденопатия средостения или метастазы в легких. При КТ наиболее распространенным проявлением плоскоклеточного рака является полиповидное объемное образование в просвете дыхательных путей, характеристики контура которого могут сильно варьироваться. Так, контур образования может быть ровным, дольчатым или неровным.
В то же время плоскоклеточный рак может выглядеть как участок неравномерного утолщения стенки дыхательных путей.
В отличие от плоскоклеточного рака развитие аденоидно-кистозной карциномы с курением не связано. Данная опухоль возникает в мелких слюнных железах, расположенных в подслизистом слое. К моменту выявления примерно у 10% пациентов в патологический процесс вовлечены и регионарные лимфатические узлы. При КТ опухоли могут проявляться как отдельные мягкотканные объемные образования в просвете дыхательных путей либо как участки диффузного или циркулярного утолщения их стенок.
На долю мукоэпидермоидной карциномы приходится 0,1-0,2% от всех новообразований легких. На момент выявления в 10% случаев обнаруживаются метастазы. При КТ большинство опухолей проявляются как мягкотканные узелки в просвете дыхательных путей, более или менее гетерогенно накапливающие контрастное вещество. Таким образом, при КТ данные новообразования могут быть неотличимы от карциноидных опухолей. Сообщается, что до 50% мукоэпидермоидных карцином содержат точечные кальцификаты.
Наиболее распространенными эндобронхиальными новообразованиями у лиц молодого возраста являются карциноидные опухоли. Они представляют собой нейроэндокринные злокачественные новообразования, которые по митотической активности делят на типичные (высокодифференцированные) и атипичные (умереннодифференцированные). При КТ в просвете дыхательных путей чаще всего выявляют мягкотканное объемное образование с ровным или дольчатым контуром. Типичные карциноидные опухоли, как правило, имеют центральную локализацию: в главных, долевых или сегментарных бронхах. При этом атипичные карциноиды чаще развиваются в периферических отделах легких. Карциноидные опухоли могут интенсивно накапливать контрастное вещество. Кальцификаты в структуре данных опухолей описаны в 20% случаев. В целом, уровень поглощения ФДГ карциноидами ниже, чем другими злокачественными новообразованиями дыхательных путей. Так, карциноидные опухоли могут вообще не накапливать ФДГ, либо уровень поглощения ими ФДГ будет ниже, чем структурами средостения.
В дыхательных путях чаще встречаются не первичные новообразования, а метастазы, которые могут формироваться в результате непосредственной инвазии или гематогенного распространения. К опухолям, которые часто распространяются непосредственно на дыхательные пути, относят первичные злокачественные новообразования гортани, щитовидной железы, легких, средостения и пищевода. Гематогенное распространение более характерно для меланомы, саркомы, колоректального рака, рака молочных желез и легких. Непосредственная инвазия трахеи проявляется формированием объемного образования в дыхательных путях или участка утолщения их стенки. Также может выявляться деструкция хрящей трахеи или бронхов. Лучевые признаки гематогенных метастазов обычно соответствуют таковым при первичных злокачественных опухолях. Например, такие сосудистые опухоли, как меланома и почечно-клеточная карцинома, могут интенсивно накапливать контрастное вещество.
г) Доброкачественные новообразования. К наиболее распространенным доброкачественным опухолям дыхательных путей относят плоскоклеточную папиллому, ларинготрахеальный папилломатоз, гамартому, липому и гемангиому. Плоскоклеточная папиллома представляет собой наиболее часто встречающуюся доброкачественную опухоль трахеобронхиального дерева. Она состоит из фиброваскулярной стромы, окруженной многослойным плоским эпителием.
Рост папиллом связываютс курением. Такие опухоли могут быть единичными (папиллома) или множественными (ларинготрахеальный папилломатоз). Ларинготрахеальный папилломатоз является результатом заражения вирусами папилломы человека 6 и 11 типов, передача которых обычно осуществляется от инфицированной матери ребенку во время родов через естественные родовые пути. При КТ папиллома чаще всего выглядит как небольшой единичный узел, выступающий в просвет дыхательных путей. При этом распространение опухоли за их пределы отсутствует. Большинство папиллом встречается в долевых бронхах; поражение главных бронхов и трахеи наблюдается реже. Для ларинготрахеального папилломатоза характерно выявление в просвете дыхательных путей (преимущественно трахеи) множества полиповидных узелков различного размера. Поражение центральных дыхательных путей наблюдается в 5% случаев, а периферических - менее чем в 1% случаев. Папилломы могут распространяться на легкие, проявляясь в виде узелков в задней половине грудной клетки. Узелки могут содержать полости, в которых может определяться уровень жидкости. Возможна злокачественная трансформация папилломы в плоскоклеточный рак.
Гамартома представляет собой доброкачественное новообразование, состоящее из хрящевой, жировой, костной, соединительной тканей и гладкомышечных клеток. В 1,4-3% случаев опухоль расположена эндобронхиально. Локализация в трахее менее распространена. По сравнению с паренхиматозными гамартомы дыхательных путей обычно содержат меньше жира и больше хрящевых компонентов. Чаще всего гамартомы дыхательных путей выглядят как экзофитные полиповидные или на широком основании объемные образования с ровным контуром. Поставить диагноз позволяет выявление при КТ жира и кальцификатов в структуре опухоли. В некоторых случаях облегчить постановку диагноза позволяет МРТ, при которой для жировых включений характерен гиперинтенсивный сигнал на Т1-и Т2-взвешенных изображениях.
Липома представляет собой редкую опухоль, которая растет из жировой ткани, расположенной в подслизистом слое трахеобронхиального дерева. Для липом характерно наличие участков жировой плотности при КТ и участков с сигнальными характеристиками жировой ткани на Т1 - и Т2-взвешенных изображениях. В большинстве случаев для постановки диагноза достаточно обнаружить жировую ткань.
Гемангиома трахеи представляет собой доброкачественное новообразование мезенхимального происхождения, которое чаще всего встречается у детей. Более того, у детей капиллярная гемангиома является наиболее распространенной опухолью, расположенной ниже голосовой щели. При КТ гемангиомы выглядят как мягкотканные объемные образования с четким контуром, расположенные на задней или заднелатеральной стенке верхних отделов трахеи. Поражение дистальных дыхательных путей наблюдается значительно реже.
и) Особенности лечения. В общем, методом выбора для лечения большинства новообразований трахеи и бронхов является резекция. К наиболее распространенным типам резекции относят трахеальную, ларинготрахеальную и бифуркационную. Резекция может быть выполнена и в случае инвазии дыхательных путей первичным злокачественным новообразованием легких или щитовидной железы, если при предоперационной оценке выяснится, что для реконструкции останется достаточное количество ткани. При невозможности получения адекватного расстояния между краями раны рекомендовано проводить адъювантную лучевую терапию. Первичные новообразования дыхательных путей могут быть признаны нерезектабельными в случае местно-распространенной формы опухоли, при наличии метастазов или сопутствующих заболеваний. Удаление новообразований, расположенных в просвете дыхательных путей, может выполняться и при бронхоскопии. Для этой цели также могут быть использованы лазерная вапоризация, фотодинамическая терапия, криотерапия и эндобронхиальная брахитерапия. В случае опухолей, вызывающих непроходимость дыхательных путей, могут применяться стентирование, лучевая терапия или их сочетание.

Читайте также:

