Патологоанатомические изменения печени при гепатите
Обновлено: 11.05.2024
М.С. БАЛАЯН, член-корреспондент РАМН, профессор, заместитель директора. На протяжении многих лет гепатит А считали неизбежным злым спутником человеческого общества. С развитием современной цивилизации вред, приносимый гепатитом А, стал еще ощутимее. Есть ли возможность расстаться с ним навсегда?
В сравнении с другими поражениями печени гепатит А - относительно доброкачественная болезнь: продолжительность клинических проявлений редко превышает 2 недели, печеночные функции, как правило, нормализуются в течение месяца, лечение не требует сложных терапевтических вмешательств или назначения уникальных фармацевтических средств, заболевание не оставляет хронических последствий. Летальность, по данным мировой литературы, составляет 0,1-0,4% и имеет место главным образом среди лиц с сопутствующими патологическими состояниями. Проблему создают повсеместное распространение гепатита А и высокая частота заболеваемости, приобретающая характер настоящих эпидемий, которые одновременно выводят из строя тысячи людей. Гепатит А передается через фекальное загрязнение пищи и воды, а также объектов окружающей среды. Отсюда санитарное обустройство жилья, предприятий общественного питания, детских учреждений и т.п. в сочетании с общей и санитарной культурой населения решающим образом влияют на распространение гепатита А.
Желтушная болезнь, о которой до сих пор шла речь, - всего лишь видимая часть гепатитной А-инфекции, существенная доля заразившихся переносит гепатит А в бессимптомной, а потому и нерегистрируемой форме. Величина этой доли составляет у детей 90-95%, а у взрослых - 25-50%. Независимо от формы инфекции все лица, перенесшие единожды гепатит А, приобретают стойкий, вероятно пожизненный, иммунитет, т.е. становятся невосприимчивыми к повторному заражению. Они же формируют и так называемую иммунную прослойку, иначе говоря, крупную массу людей, среди которых вирус гепатита А не может активно циркулировать. Наряду с санитарно-гигиеническим уровнем жизни населения размеры иммунной прослойки обуславливают интенсивность циркуляции вируса на данной конкретной территории. Вклад в иммунную прослойку лиц, приобретших иммунитет к гепатиту А в результате вакцинации, пока ничтожно мал.
В античных книгах содержатся сведения, что гепатит как желтушная болезнь был хорошо известен еще во времена Гиппократа. Более достоверные источники указывают на периодически возникающие эпидемии желтухи в Европе, начиная со средневековья. Желтуху именовали катаральной (катар - воспаление слизистой оболочки), полагая, что ее причиной является закупорка слизью желчных путей. Наиболее крупные размеры эпидемии катаральной желтухи приобретали во времена военных кампаний, походов и массовых передвижений населения, отсюда еще одно ее название - лагерная или окопная. С.П. Боткин одним из первых обосновал предположение об инфекционной природе гепатита, определяющей его эпидемический характер. Многие годы, вплоть до идентификации возбудителя, болезнь носила имя великого ученого.
Вирус гепатита А отличает высокая стабильность к воздействию неблагоприятных факторов внешней среды, он способен длительно сохраняться в воде, почве и на предметах хозяйственного обихода.
70-е годы текущего столетия были наиболее плодотворными в изучении гепатита, получившего окончательное классификационное обозначение - гепатит А: вирус, вызывающий гепатит А, был обнаружен в экскретах больного и охарактеризован по ряду биологических свойств; гепатит А удалось экспериментально воспроизвести у обезьян; были разработаны методы обнаружения вируса гепатита А и антител к нему, пригодные для массового обследования людей; появились возможности выращивать вирус в клеточных культурах и, соответственно, изучить особенности его размножения. За этими достижениями вскоре последовало выделение (клонирование) вирусного генома и его описание в терминах молекулярной генетики, что имеет большое значение для создания вакцин будущего.
Вирус гепатита А является типичным представителем семейства пикорнавирусов (pico - маленький (ит.), . рна - обозначает рибонуклеиновую кислоту как единственный носитель генетической информации вируса). В эту группу кроме него входят возбудители полиомиелита и ряда сходных с ним заболеваний, возбудитель ящура и некоторые другие вирусы, в разной степени вредоносные для человека и животных. Большинство из них передается в результате орального заражения.
Элементарная частица зрелого вируса гепатита А представляет собой круглое, слегка ограненное, тело диаметром около 30 нм, или 3 х 10 -6 см, и массой порядка 3 х 10 -17 г. Оно построено из белковых субъединиц, образующих полость, в которую плотно упакована одна молекула РНК. При очевидной простоте строения вирус обладает высочайшей степенью паразитизма, поскольку использует для воспроизведения потомства клеточные материалы и энергетические ресурсы. Такой процесс ведет к гибели клетки или глубокому нарушению ее функций.
Известен только один серотип гепатита А, а это значит, что иммунитет, полученный в результате инфекции, будет достаточным, чтобы предохранить перенесшего ее от всех последующих заражений вирусом гепатита А независимо от его происхождения. Более того, вакцина, изготовленная из любого штамма (варианта, изолята) вируса гепатита А, будет эффективной в предотвращении заболевания привитого, в каких бы эпидемических ситуациях он не оказался.
Разумеется, вирус гепатита А, как всякий живой объект, подвержен естественным вариациям в виде замещений, вставок и выпадений нуклеотидов в составе его геномной РНК. Различия в нуклеотидных последовательностях между отдельными штаммами могут достигать 15-25%; по величине и характеру изоляты вируса подразделяются на семь генотипов, каждый из которых так или иначе привязан к определенному географическому району. Как бы велики ни были генные вариации вируса гепатита А, они не затрагивают структуру основного иммуно-доминантного участка, который ответствен за выработку антител, нейтрализующих вирус.
Вирус гепатита А отличает высокая стабильность к воздействию неблагоприятных факторов внешней среды, он способен длительно сохраняться в воде, почве и на предметах хозяйственного обихода. Поэтому дезинфекцию помещений, где находился больной гепатитом А, нужно производить с особой тщательностью.
Клиника и патогенез
Набор клинических симптомов, свойственных гепатиту А, невелик и однообразен. Казалось бы, ничто не мешает врачу сразу же у постели больного поставить диагноз. Однако сложности создает то обстоятельство, что прочие вирусные гепатиты имеют такую же или сходную симптоматику в остром периоде. Отсюда - необходимость постановки лабораторных тестов с кровью или экскретами больных для идентификации возбудителя.
Диагноз гепатита А подтверждается, если:
- вирус удается обнаружить в фекалиях, собранных в острой стадии заболевания;
- выявляется нарастание титров антител к вирусу в парных сыворотках, одна из которых взята в самые первые дни болезни, а вторая - спустя 2-3 недели;
- определяется присутствие в сыворотке больного специфических антител к вирусу, принадлежащих к классу М иммуноглобулинов.
Последний методический прием наиболее адекватен, поскольку антитела класса М сохраняются в крови больного не долее 6-8 месяцев и их наличие однозначно свидетельствует о текущей (или недавно перенесенной) гепатитной А-инфекции. На нем построены все современные тест-системы, выпускаемые в промышленных масштабах для диагностики гепатита А.
Первые симптомы появляются через 2-4 недели после заражения в виде недомогания, усталости, потери аппетита, в половине случаев - подъема температуры. Через 2-3 дня к ним присоединяется желтуха: желтым (шафранным) цветом окрашиваются кожа, слизистые оболочки, склеры; сопутствующими признаками желтухи считают также обесцвеченный кал и темную мочу. Есть некоторые различия в развитии клинической симптоматики у детей и взрослых (см. табл.).
Преобладающие клинические проявления гепатита А
| Взрослые | Дети | |
| Начальные симптомы | Недомогание, усталость Боли в правом подреберье Потеря аппетита Лихорадка/озноб | Тошнота, рвота Расстройства стула (понос) Лихорадка/озноб Сонливость |
| Симптомы на высоте развития болезни | Желтушность покровов и склер Темная моча Обесцвеченный кал | Желтушность покровов Темная моча Обесцвеченный кал |
| Другие сопутствующие симптомы | Мышечные и суставные боли | Кожный зуд |
В основе патологических симптомов лежит токсическое воздействие продуктов распада печеночных клеток на ткани и органы больного, включая нервную систему. Клетки разрушаются в небольшой степени за счет размножающегося вируса, но главным образом вследствие иммунопатологических гуморальных и клеточных реакций. Проникая в печеночные клетки, вирус гепатита А видоизменяет их поверхностные структуры настолько, что организм начинает распознавать такие клетки как чужеродные и атакует их средствами своей иммунологической защиты.
В крайней форме, когда организм не справляется с нарастающими расстройствами печеночных функций и интоксикацией, возникает так называемый фулминантный гепатит. При этом на первый план выступает острая печеночная недостаточность, особенно в части дезинтоксикационных процессов, и, как следствие, энцефалопатия. Даже в случаях своевременной госпитализации и лечения в отделениях интенсивной терапии более половины больных фулминантным гепатитом погибает. Частота этой злокачественной формы при гепатите А не превышает 0,5%.
Для оценки степени поражения печени и подтверждения гепатитной природы желтухи прибегают к постановке биохимических анализов на содержание некоторых составляющих крови и мочи. Наиболее показательным является уровень желчного пигмента - билирубина, образующегося в печени в результате распада эритроцитов, в норме он связывается белками крови и не оказывает токсического действия на ткани организма. При гепатитах концентрация свободного и связанного билирубина в крови резко повышается. Когда она превышает 200-400 мг/л, желтуха становится видимой на глаз. О повреждении клеточных оболочек говорят возрастающие значения сывороточных ферментов - АЛТ и ACT, истекающих из клеток печени сквозь поврежденные оболочки. Существуют также специальные тесты на состояние системы свертывания крови, в которой участвуют белки, синтезируемые в печени.
Очевидно, вирус гепатита А размножается не только в печени, но и в других органах, иначе он просто не смог бы достичь восприимчивых печеночных тканей, которые реагируют на попадание вируса специфическим воспалением, т.е. возникновением гепатита. Однако никаких признаков повреждения со стороны этих органов не выявляется, во всяком случае клинически.
На тех территориях, где гепатит А присутствует, как инфекция он постоянно дает о себе знать. В зависимости от обстоятельств, о которых говорилось выше, его проявлениями могут быть крупные эпидемии, захватывающие десятки тысяч человек, средние и мелкие эпидемии (часто называемые вспышками) с числом больных 10-20 человек. Иногда вспышка имеет общий источник, например вирусовыделителя, занятого на предприятии общественного питания, или колодец с загрязненной питьевой водой. Тогда удаление (деконтаминация) источника быстро приводит к прекращению вспышки. Такие ситуации сейчас редки. В большинстве своем инфекция проникает в коллектив детский сад, школу, воинскую часть) и длительное время в нем сохраняется, вызывая гепатит у отдельных членов, порой даже неконтактирующих. Для взрослых характерны изолированные, не связанные между собой случаи гепатита, называемые спорадическими, которые временами могут быть весьма значительными по частоте. Как правило, источник заражения при этом установить не удается.
Многие годы распространение гепатита А в коллективах пытались предотвратить с помощью введения иммуно- или гамма-глобулина - препарата человеческой плазмы, содержащего антитела, способные нейтрализовать вирус в кровяном русле. Поскольку такие антитела не восполнялись, а напротив, распадались в организме за какое-то время, защитный эффект от введения иммуноглобулина не превышал 3-4 месяцев. Надежды на его массовое применение не оправдались.
Актуальность задач по ограничению заболеваемости гепатитом А в сочетании с развитием передовых медицинских технологий вели к тому, что единственным надежным средством предотвращения болезни должна была стать.
Российская Федерация относится к территориям, где применение вакцины против гепатита А настоятельно необходимо
Современная вакцина против гепатита А представляет собой достаточно хорошо очищенную взвесь частиц вируса, инфекционное начало которых полностью инактивировано формальдегидом; концентрация вирусных частиц в вакцине такова, что две прививочные дозы, введенные с интервалом 3 недели, создают иммунитет, сравнимый по прочности с тем, который оставляет перенесенное заболевание. Третью дозу вакцины обычно рекомендуют вводить для подкрепления иммунитета и преодоления возможного временного иммунодефицита через 6 и более месяцев после второй дозы. Опыт применения вакцин показывает, что хороших результатов можно добиться и с применением двухдозовой схемы вакцинации.
Никаких серьезных осложнений вакцинация против гепатита А не дает: даже чисто теоретически невозможно представить, что какой-либо из компонентов вакцины оказался бы аллергенным или по другой причине вредоносным. И все же некоторая часть привитых может высказывать жалобы на недомогание, головную боль, тошноту в первые дни после прививки, а также кратковременное жжение (или боль) в месте инъекции.
При профилактике гепатита А посредством вакцинации расчет строится на воспроизведении невосприимчивости в организме каждого из привитых, и в этом есть известные преимущества на будущее: привитой может оказаться в ситуациях, где ему грозит высокий риск заражения (эпидемически неблагополучные районы, аварийное загрязнение воды, контакты с больными), и все-таки будет защищен от инфекции. Когда общее число невосприимчивых к гепатиту А, включая привитых и лиц, перенесших естественную инфекцию, достигнет и будет стабильно сохраняться на уровне 90-95%, можно думать об устранении или, по крайней мере, резком ограничении циркуляции природного вируса гепатита А. В таких условиях, конечно, останутся естественные депо вируса в виде загрязненных почв, открытых водоемов и т.п., но они в конечном счете способны самоликвидироваться. Доля популяции в 5-10% сама по себе недостаточна для поддержания циркуляции вируса; большинство в ней составляют дети первого года жизни, которые ограничены в контактах и, кроме того, защищены антителами, полученными от матери внутриутробно и при грудном вскармливании. По причинам, о которых говорилось выше, Российская Федерация относится к территориям, где применение вакцины против гепатита А настоятельно необходимо, причем ожидается незамедлительный эффект от масштабной вакцинации, чем выше пропорция вакцинированных, тем меньше число заболевших.
Фактором, сдерживающим охват вакцинацией, является относительно высокая стоимость вакцины и связанных с организацией прививок мероприятий. Поэтому на данном этапе особое внимание уделяется рациональному подбору контингентов, подлежащих вакцинации. Единых критериев установления очередности не существует, но в общем виде представляется, что вакцину против гепатита А должны получить организованные детские и подростковые коллективы, включая персонал, контактирующий с ними; личный состав воинских частей, расположенных на неблагополучных по гепатиту А территориях; работники предприятий общественного питания; работники коммунальных хозяйств, занятые на канализационных и водоочистных сооружениях; персонал инфекционных больниц (отделений); заключенные в подростковых исправительных учреждениях; больные и персонал учреждений для умственно отсталых людей и т.п.
Острый паренхиматозный гепатит (Hepatitis parenchimatosa acuta) — воспалительный процесс печени, сопровождающийся зернистым перерождением и жировой инфильтрацией, дистрофией, некрозом и распадом печеночных клеток. По своему течению может быть острым и хроническим.
Этиология. Первичные гепатиты вирусной этиологии преимущественно встречаются у плотоядных (инфекционный гепатит собак и лисиц), реже у однокопытных животных (инфекционная желтуха лошадей). Острое паренхиматозное воспаление печени у рогатого скота, лошадей и других животных обычно бывает в результате острых инфекционных болезней, гастритов, гастроэнтеритов, интоксикации организма животного ядами растительного, бактериального, грибкового и минерального происхождения. Воспаление печени бывают при поражении ее простейшими, гельминтами, травматическом ретикулоперитоните, язвенной болезни желудка и кишечника, микотоксикозах. У новорожденных телят и телят первого месяца жизни гепатит может наступить от пупочного сепсиса.
Способствующим фактором в возникновении гепатита у животных может быть снижение резистентности организма. Переутомление, застойные явления в венозной системе.
Патогенез. Острый паренхиматозный гепатит у животного необходимо рассматривать не как самостоятельное заболевание, а как часть общего патологического процесса, происходящего в организме и сопровождающегося раздражением интерорецепторов печени, с последующим поражением печеночных, ретикулоэндотелиальных и соединительнотканных клеток. При гепатитах нарушаются все функции печени и происходят отчетливо выраженные сдвиги в обмене веществ. В печени происходит усиленный гликогенолиз, вследствие чего в печени резко уменьшается количество гликогена. Поврежденные воспалением клетки печени не в состоянии синтезировать гликоген из поступающей к печени с кровью глюкозы. Не усвоенная глюкоза повышает проницаемость стенок печеночных клеток, способствуя этим переходу в кровь проведенного через печень билирубина.
В пораженной печени происходит нарушение способности печени синтезировать высокодисперсные фракции (белки-альбумины и β-глобулины), в тоже время печень сохраняет способность образовывать низкодисперсные фракции(β и y-глобулины), что в результате приводит к увеличению их содержания в плазме крови.
Повышается содержание свободных аминокислот, с мочой выделяются кристаллические формы лейцина и тирозина.
В больной печени извращается пигментный обмен (паренхиматозная желтуха), в результате у больного животного наступает расстройство функции органов пищеварения, что в свою очередь, усугубляет процесс интоксикации организма образовавшимися продуктами измененного промежуточного обмена.
При остром паренхиматозном гепатите в результате угнетения барьерной и обезвреживающей способности печени в общий кровоток из кишечника поступают патогенные микроорганизмы, токсины, продукты гниения и брожения, что в конечном итоге приводит к гепатогенной интоксикации организма животного. Все это, как и усиленное разложение жира на почве гипогликемии, приводит к ацидозу крови.
Патологоанатомические изменения. При остром паренхиматозном гепатите печень увеличена в объеме, дряблая, при надавливании легко рвется, края притуплены. Окраска неравномерно красно-коричневая, серо- и желтовато- коричневая, на разрезе поверхность мутная, тусклая, дольчатый рисунок сглажен. При гистологическом исследовании — находим расширение сосудов, различной степени перерождение клеток, нарушение балочного строения, межклеточную инфильтрацию ядрами печеночных клеток, эндотелия сосудов и лейкоциты. Видны очаговые некрозы – очаги гибели отдельных гепатоцитов или небольшие группы клеток в результате цитолиза. Некроз клеток локализуется преимущественно в центральных зонах долек печени.
Клиническая картина. Клиническая картина острого паренхиматозного гепатита, наблюдаемая на фоне основного заболевания, не всегда имеет выраженные специфические признаки. При клиническом исследовании у больного животного отмечаем общее недомогание, повышение температуры тела, угнетение, расстройство аппетита, вплоть до отказа от корма и воды, замедление или полное прекращение отрыжки и жвачки, иногда симптомы гастроэнтерита, со стороны сердца отмечаем брадикардию и аритмию, кровотечение из носа. При проведении перкуссии устанавливаем увеличение объема печени у лошадей, крупного рогатого скота и собак. Печень у крупного рогатого скота можно исследовать и ректальным методом. Область печеночной тупости увеличена и болезненна при перкуссии. Задняя граница печени заходит за 13ребро.
У лошадей можно проследить ряд болевых рефлексов: миотонический слева, между 6-10 ребрами справа и в области мечевидного хряща.
У животных больных острым паренхиматозным гепатитом очень быстро появляется синдром паренхиматозной желтухи: интенсивное окрашивание слизистых оболочек, кожи и склеры. При исследовании сыворотки крови устанавливаем накопление билирубина, дающего прямую реакцию, снижение уровня протромбина (до 50%). Морфологический состав крови в зависимости от основного заболевания может изменяться. Вследствие содержания в моче большого количества проведенного через печень билирубина и плохо усвоенного организмом больного животного уробилиногена моча визуально имеет желтый цвет. Из-за попадания в мочу желчных пигментов, резко понижается ее поверхностное натяжение, в результате чего после падения на землю в ней образуется много желтой пены. Количество мочи выделяемой больным животным в течение суток уменьшено, удельный вес ее повышен.
Каловые массы у больного животного в результате нарушения поступления билирубина в кишечник имеют светло-желтый, а при тяжелых формах гепатита могут быть белого цвета, это чаще всего бывает у плотоядных.
Цитологическим исследованием пунктата печени удается обнаружить вакуолинизацию и зернистость протоплазмы до 50% печеночных клеток.
Течение болезни у животных обычно острое. Острый паренхиматозный гепатит часто у животных заканчивается желтой дистрофией печени или переходом болезни в хроническую форму.
Диагноз на острый паренхиматозный гепатит ставится ветспециалистами на основании собранного анамнеза, клинической картины болезни (желтуха, симптомы расстройства пищеварения) и результатов лабораторного исследования крови (обнаруживаем прямой и непрямой билирубин), мочи (большое количество уробилина). Выборочной биопсией печени находим воспалительно – дегенеративные изменения балок и кровеносных сосудов, отечность и кровоизлияния.
Дифференциальный диагноз. При проведении дифференциальной диагностики ветспециалист в первую очередь должен исключить инфекционные заболевания животных (вирусные гепатиты, лептоспироз, инфекционный энцефаломиелит и др.), а затем приступить к исключению дистрофии, цирроза печени, гемолитической желтухи.
Лечение. Начиная лечение больного животного в первую очередь необходимо устранить причины, вызвавшие заболевание, и если был диагностирован гепатит вторичного происхождения, проводят лечение основного заболевания. Из рациона больного животного необходимо исключить все недоброкачественные корма, уменьшаем дачу силоса, концентратов, жиросодержащих кормов. Переводят на диетическое кормление: траву, морковь, свеклу, турнепс, луговое сено, у животных постоянно должна быть доброкачественная вода. При осложнение гастроэнтеритом, больным животным назначают сульфаниламидные препараты, антибиотики, в том числе современные цефалоспоринового ряда. Для стимулирования секреции и перистальтики кишечника дают в малых дозах карловарскую соль, натрия или магния сульфат. Из желчегонных средств применяют: гексаметилентетрамин, натрия сульфат, магния сульфат, хологон, холосас, аллохол, циквилон, цветки бессмертника песчаного, кукурузные рыльца, зверобой и другие желчегонные препараты.
Если у больного животного сильно выражена болезненность в области печени применяют атропин, экстракт белладонны, анальгин, у мелких животных проводим прогревание области печени лампами накаливания.
Для нормализации функции печени больным животным внутривенно вводят 40%-ный раствор глюкозы с аскорбиновой кислотой, подкожно инсулин, а также витамины К, В1, тривитамин, тетравит.
Профилактика. Профилактические мероприятия по предупреждению гепатита заключаются в недопущении скармливания животным недоброкачественных кормов (заплесневелого, гнилого, замороженного). Доводимые до животных рационы кормления должны быть сбалансированы по питательным веществам, витаминам и минеральным веществам. Владельцы животных должны своевременно профилактировать вирусные и бактериальные инфекционные заболевания, отравления и всевозможные интоксикации.
Что такое гепатит А (болезнь Боткина)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Вирусный гепатит А (Hepatitis A viruses, HAV) — острое инфекционное заболевание, вызываемое вирусом гепатита А, клинически характеризующееся синдромом общей инфекционной интоксикации, синдромом нарушения пигментного обмена, синдромами энтерита, холестаза, увеличением печени и в некоторых случая селезёнки, сопровождающееся нарушением функции печени, преимущественно доброкачественного течения.
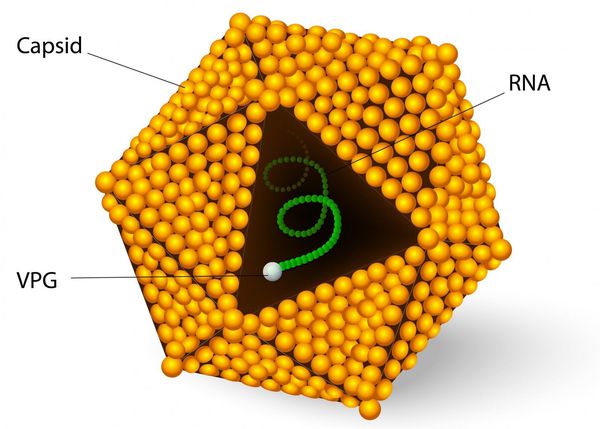
Этиология
семейство — пикорнавирусы (Picornaviridae)
вид — вирус гепатита А (HAV)
Во внешней среде очень устойчив: при температуре окружающей среды около 4°C сохраняется несколько месяцев, при 2°C — несколько лет, при замораживании очень длительно, при комнатной температуре — несколько недель. В растворе хлорсодержащих средств (0,5-1 мг/л) гибнет в течение часа, при 2,0-2,5 мг/л — в течение 15 минут, ультрафиолетовое облучение приводит к гибели в течение минуты, при кипячении сохраняется до 5 минут. В кислой среде желудка не погибает.
Наиболее значимым маркером вирусного гепатита А являются антитела класса М (анти-HAV IgM), которые образуются в начальный период заболевания и выявляются до 5 месяцев. Появление анти-HAV IgG (маркера перенесённой ранее инфекции) начинается с 3-4 недели заболевания. Антиген вируса выявляется в каловых массах за 7-10 дней до начала манифестных (явно выраженных) проявлений болезни. [1] [2] [4]
Эпидемиология
Заражение гепатитом А происходит при контакте с источником инфекции — живым человеком (больной различными формами заболевания и вирусоноситель). Больные с типичными формами являются главным источником распространения вируса (от конца скрытого и всего желтушного периодов).
Ежегодно в мире регистрируется примерно 1,5 млн случаев заболевания (количество субклинических и бессимптомных форм сложно даже представить). Смертность по миру в 2016 г., по данным ВОЗ, составила 7134 человек [10] .
Условно существует территориальное распределение по уровням инфицирования населения: высокий, средний и низкий.
Районы с высоким уровнем инфицирования это преимущественно Юго-Восточная Азия, Средняя Азия, Африка, Центральная Америка (плохие санитарные условия и низкий доход) — большинство населения к периоду взросления уже переболели и имеют иммунитет, вспышки болезни встречаются редко.
Районы со средним уровнем инфицирования — страны с переходной экономикой, развивающиеся, имеющие различия в санитарно-гигиенических условиях на территории одного региона, например Россия (большая часть населения к периоду взросления не болела и не имеет иммунитета к вирусу, возможны большие вспышки болезни).
Районы с низким уровнем инфицирования — развитые страны с высоким уровнем дохода и хорошими санитарно-гигиеническими условиями, например США, Канада, Европа, Австралия. Большинство людей не имеет иммунитета и не болела, вспышки случаются редко и чаще среди групп риска [7] .
В окружающую среду вирус выделяется преимущественно с фекалиями.
Механизм передачи: фекально-оральный (пути — водный, контактно-бытовой, пищевой), парентеральный (редко при переливании крови), половой (орально-анальный контакт).
Восприимчивость населения высокая.
Факторы риска заражения:
- высокая скученность населения;
- несоблюдение правил личной гигиены и правил хранения, обработки и приготовления продуктов питания;
- неудовлетворительное состояние объектов водоснабжения;
- бытовой очаг заболевания.
Кто находится в группе риска
- путешественники (особенно в страны жаркого климата и с плохими социальными условиями);
- гомосексуалисты;
- люди, употребляющие наркотики (любые), алкоголики;
- медработники (непривитые и не болевшие);
- бездомные;
- люди, имеющие постоянные контакты (в силу профессии или иных причин) с мигрантами из неблагополучных по гепатиту А регионов.
Характерна осенне-весенняя сезонность, повышенная привязанность к жарким южным регионам.
Иммунитет после перенесённого заболевания стойкий, пожизненный, то есть повторно заболеть нельзя [1] [3] [4] [7] [10] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы гепатита А
Заболевание начинается постепенно. Инкубационный период гепатита А протекает 7-50 дней.
Синдромы вирусного гепатита А:
- общей инфекционной интоксикации;
- нарушения пигментного обмена (желтуха);
- энтерита (воспаление слизистой тонкой кишки);
- холестаза (уменьшение количества желчи, поступающей в двенадцатиперстную кишку);
- гепатолиенальный (увеличение печени и селезёнки);
- отёчный;
- нарушения функции печени.
Типичное течение болезни — это желтушная форма болезни средней степени тяжести (устаревшее название — желтуха или болезнь Боткина).
Начальный период болезни (преджелтушный) имеет продолжительность от 2 до 15 дней и может протекать по нескольким вариантам:
При осмотре обнаруживается увеличение печени и, в меньшей степени, селезёнки, чувствительность края печени, повышение ЧСС (пульса), носовые кровотечения. В конце периода моча темнее, а кал становится светлее.
Следующий период (желтушный) длительностью около 7-15 дней характеризуется снижением выраженности симптомов предшествующего периода (то есть с появлением желтухи самочувствие улучшается). Усиливается желтушное окрашивание склер, кожных покровов и слизистой оболочки ротоглотки. Моча приобретает цвет тёмного пива, кал белеет. Присутствует общая слабость, недомогание, плохой аппетит, чувство тяжести и переполненности в правом подреберье, больной расчёсывает себя из-за зуда кожи (лихенификация), появляются петехии (мелкие кровоизлияния) на коже.
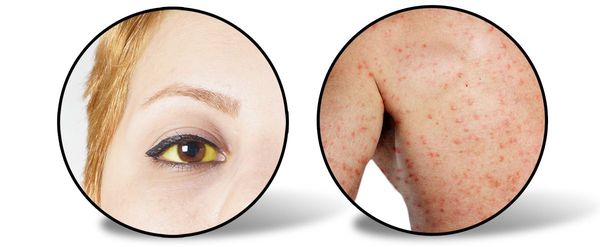
При врачебном исследовании выявляется увеличение печени и селезёнки, явственно положителен симптом Ортнера (болезненность при поколачивании ребром ладони по правой рёберной дуге), гипотония (может быть и нормотония), токсическая брадикардия (снижение ЧСС), появляются периферические отёки, возможны боли в суставах (артралгии).
Далее при благоприятном течении заболевания (которое наблюдается в большинстве случаев) происходит регресс клинической симптоматики, осветление мочи и потемнение кала, более медленное спадение желтушности кожи, склер и слизистых оболочек.
Под нетипичным течением болезни подразумеваются лёгкие безжелтушные формы гепатита А (отсутствие симптомов или лёгкая слабость без желтухи, тяжесть в правом подреберье), фульминантные формы.
Факторы, увеличивающие риск тяжёлого течения гепатита А:
Последствия для беременных
У беременных гепатит А протекает в целом несколько тяжелее, чем у небеременных. Примерно в 36 % случаев возможно развитие слабости родовой деятельности, преждевременные роды (31-37 неделя) и послеродовые кровотечения. Вирус не проникает через плаценту, то есть какого-то специфического действия на плод не оказывает. В грудном молоке вирус не содержится [1] [2] [4] [7] .
Патогенез гепатита А
Воротами для проникновения вируса является слизистая оболочка органов желудочно-кишечного тракта, где происходит его первичное размножение в эндотелиальной выстилке тонкого кишечника и мезентериальных лимфоузлах.
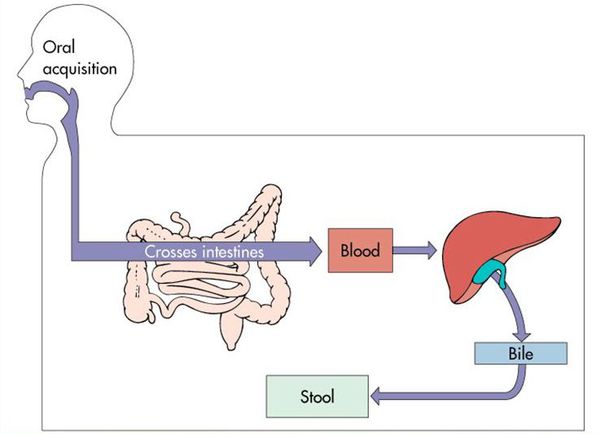
Далее происходит гематогенное распространение вирусных частиц и проникновение их в печень, где они локализуются в ретикулогистиоцитарных клетках Купфера и гепатоцитах. В результате этого происходит повреждение клеток:
- проникновение вируса в клетку;
- захват лизосомой;
- разрушение белковой оболочки вируса;
- сборка белков по программе вирусной РНК;
- встраивание этих белков в цитолемму клетки;
- образование патологических пор в оболочке клетки;
- поступление внутрь клетки ионов натрия и воды;
- баллонная дистрофия (разрушение ультраструктур клетки и образование крупных вакуолей) с последующим некрозом (его объём, как правило, ограничен);
- гибель клетки и лимфоцитарная иммунная реакция, приводящая к основному объёму поражения.
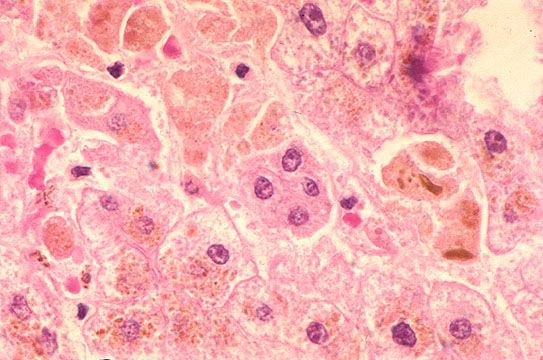
В дальнейшем вирус попадает в желчь, с ней он проникает в кишечник и выводится в окружающую среду с фекалиями. Вследствие компетентных реакций иммунной защиты размножение вируса заканчивается, и он покидает организм больного. [2] [3] [4]
Классификация и стадии развития гепатита А
По степени разнообразия проявлений выделяют две формы гепатита А:
- клинически выраженная (желтушная, безжелтушная, стёртая);
- субклиническая (инаппарантная).
По длительности течения также выделяют две формы гепатита А:
- острая циклическая (до трёх месяцев);
- острая затяжная (более трёх месяцев).
Степени тяжести гепатита А:
- лёгкая;
- среднетяжёлая;
- тяжёлая;
- фульминатная (молниеносная).
Согласно МКБ-10 (Международной классификации болезней десятого пересмотра), заболевание подразделяют на три вида:
- В15. Острый гепатит А;
- В15.0. Гепатит А с печёночной комой;
- В15.9. Гепатит А без печёночной комы. [2][4]
Осложнения гепатита А
Заболевание может привести к следующим осложнениям:
- печёночная кома (дисфункция центральной нервной системы, связанная с тяжёлым поражением печени — встречается крайне редко);
- холецистохолангит (выраженные боли в правом подреберье, нарастание желтухи и зуда кожи);
- гемолитико-уремический синдром, преимущественно у детей (гемолитическая анемия, тромбоцитопения, острая почечная недостаточность);
- развитие аутоиммунного гепатита I типа.
Гепатит А не приводит к формированию хронических форм, однако из-за выраженного воспалительного процесса возможно появление длительных резидуальных (остаточных) явлений:
- дискинезия (нарушение моторики) желчевыводящих путей;
- постгепатитная гепатомегалия (увеличение размеров печени из-за разрастания соединительной ткани);
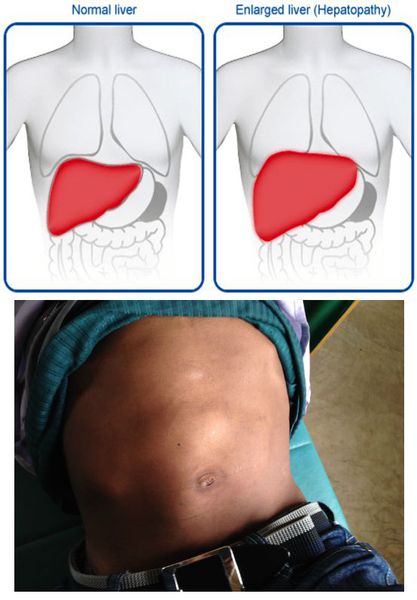
- постгепатитный синдром (повышенная утомляемость, аснено-невротические проявления, тошнота, дискомфорт в правом подреберье). [1][5]
Диагностика гепатита А
Методы лабораторной диагностики:
- Клинический анализ крови — нормоцитоз или лейкопения, лимфо- и моноцитоз, нейтропения, СОЭ в норме или снижена.
- Биохимический анализ крови — повышение общего билирубина и в большей степени его связанной фракции (реакция Эрлиха), повышение аланинаминотрансферазы и аспартатаминотрансферазы, снижение протромбинового индекса, повышение тимоловой пробы (снижение альбуминов и повышение гамма-глобулинов), повышение гамма-глутамилтранспептидазы, щелочной фосфатазы и другие показатели.
- Биохимический анализ мочи — появление уробилина и желчных пигментов за счёт прямого билирубина. Ранее, особенно в вооруженных силах, для выявления больных на начальной стадии практиковалось использование пробы Разина: утром производится опускание индикаторной полоски в мочу (при наличии уробилина она меняет цвет), и военнослужащий с подозрением на заболевание госпитализировался для углублённого обследования. Тест на уробилин становится положительным в самом начале заболевания — в конце инкубационного периода из-за болезни печёночной клетки.
- Серологические тесты — выявления анти-HAV IgM и анти-HAV IgG методом ИФА (иммуноферментного анализа) в различные периоды заболевания и HAV RNA с помощью ПЦР-диагностики (полимеразной цепной реакции) в острый период.
- Ультразвуковое исследование органов брюшной полости — увеличение печени и иногда селезёнки, реактивные изменения структуры печёночной ткани, лимфаденопатия ворот печени.
Обследование лиц, бывших в контакте с больным
Лица, контактирующие с больным вирусным гепатитом А, подлежат осмотру врачом-инфекционистом с последующим наблюдением до 35 дней со дня разобщения с больным. Наблюдение включает термометрию, осмотр кожных покровов, определение размеров печени и селезёнки, а также лабораторное обследование (АЛТ, общий билирубин, антитела классов М и G к вирусу гепатита А вначале и через три недели от первичного обследования).
Дифференциальная диагностика проводится со следующими основными заболеваниями:
- в начальный период: ;
- гастрит, гастроэнтероколит;
- полиартрит;
- энтеровирусная инфекция;
- в желтушный период: ;
- псевдотуберкулёз; ;
- желтухи другой этиологии (гемолитическая болезнь, токсические поражения, опухоли ЖКТ и другие заболевания);
- гепатиты другой этиологии (вирусные гепатиты В, С, Д, Е и другие, аутоиммунные гепатиты, болезнь Вильсона — Коновалова и т.п.) [1][2][3][4][9] .
Лечение гепатита А
Этиотропная терапия (направленная на устранение причины заболевания) не разработана.
Медикаменты
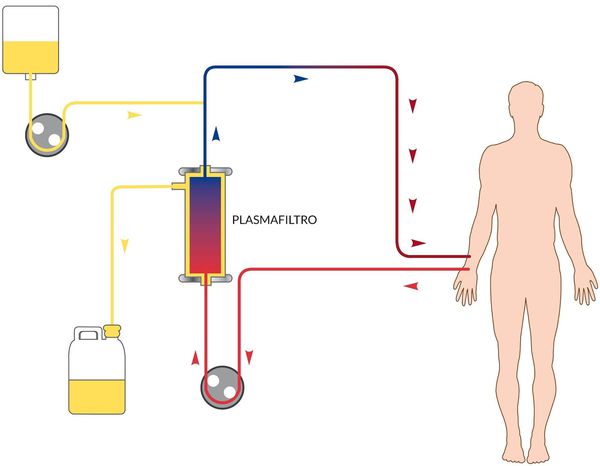
В зависимости от степени тяжести и конкретных проявлений назначается инфузионная терапия с глюкозо-солевыми растворами, обогащёнными витаминами. Показано назначение сорбентов, препаратов повышения энергетических ресурсов, при необходимости назначаются гепатопротекторы, в тяжёлых случаях — гормональные препараты, препараты крови, гипербарическая оксигенация и плазмаферез.
Нужна ли госпитализация
В случае лёгких форм гепатита А лечение может проводиться на дому (при наличии условий). Госпитализация потребуется, начиная со среднетяжёлых форм, лицам групп риска по тяжёлому течению, пациентам с осложнёнными формами, беременным и детям. Каких-либо особенностей при дальнейшем лечении вирусного гепатита А у детей нет.
Режим постельный или полупостельный. При гепатите А нарушаются процессы образования энергии в митохондриях, поэтому предпочтителен длительный отдых.
Лечение в стационаре и выписка
Лечение гепатита А проходит в инфекционном отделении больницы. Выписка пациентов происходит после появления стойкой и выраженной тенденции к клиническому улучшению, а также улучшения лабораторных показателей.
Критерии выписки больных:
- стойкая и выраженная тенденция к клиническому улучшению (отсутствие интоксикации, уменьшение размеров печени, регресс желтухи);
- стабильное улучшение лабораторных показателей (нормализация уровня билирубина, значительное снижение уровня АЛТ и АСТ).
При неосложнённых формах реконвалесценты (выздоравливающие больные) подлежат наблюдению в течении трёх месяцев с осмотром и обследованием не реже одного раза в месяц. [2] [3] [6]
Физиотерапия
В фазе реконвалесценции, особенно при затяжных формах болезни, возможно применение физиотерапевтических методов лечения:
- грязевых аппликаций на область правого подреберья;
- акупунктуры;
- массажа проекции области печени, желчного пузыря, желчевыводящих протоков.
Диета
Показана диета № 5 по Певзнеру — механически и химически щадящая, употребление повышенного количества жидкости и витаминов, запрет алкоголя. Исключается острое, жареное, копчёное, ограничивается кислое и соль. Все блюда готовятся на пару, тушатся, отвариваются и подаются только в тёплом виде.
Прогноз. Профилактика
Прогноз заболевания, как правило, благоприятный. Пациенты выздоравливают спустя 1-3 месяца после выписки из стационара. В редких случаях заболевание приобретает затяжной характер.
Критерии излеченности:
- отсутствие интоксикации;
- полная нормализация уровня билирубина, АЛТ и АСТ;
- нормализация размеров печени и селезёнки;
- появление в крови антител к вирусу гепатита А класса G (Anti-HAV-IgG).
Неспецифические мероприятия, позволяющие снизить количество случаев инфицирования:
- обеспечение условий и факторов потребления безопасной питьевой воды (водоснабжение);
- обеспечение и контроль за соблюдением утилизации сточных вод (канализационное хозяйство);
- контроль за качеством обследования персонала, связанного с пищевой промышленностью;
- контроль и соблюдение технологии хранения, приготовления и транспортировки пищевых продуктов и воды.
К личным профилактическим мерам относится тщательное мытьё рук после посещения туалета, смены подгузников, а также перед приготовлением или приёмом пищи.
Вакцинация
Специфическим профилактическим мероприятием является проведение иммунизации против гепатита А: практически у 100% привитых двукратно людей вырабатывается стойкий иммунитет, предотвращающий развитие заболевания. Вакцинация — это самый лучший способ предотвратить заражение.
Что такое цирроз печени? Причины возникновения, диагностику и методы лечения разберем в статье доктора Васильева Романа Владимировича, гастроэнтеролога со стажем в 15 лет.
Над статьей доктора Васильева Романа Владимировича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Цирроз печени (ЦП) — это хроническое дегенеративное заболевание печени, связанное с диффузным патологическим процессом, при котором нормальные клетки печени повреждаются, а затем замещаются рубцовой тканью, образуя избыточный фиброз и структурно-анатомические регенераторные узлы.
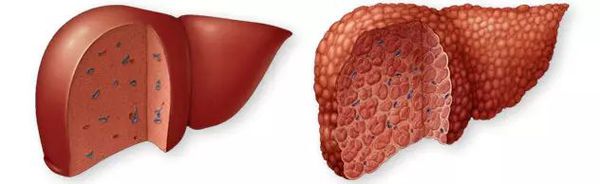
Этиология
По этиологическим характеристикам можно выделить:
- распространённые формы ЦП;
- редкие формы ЦП.
К распространённым относят вирусные (В, С, D), алкогольные и метаболические формы цирроза печени.
Редкими формами ЦП являются:
- аутоиммунные, лекарственные, токсические, первичные и вторичные билиарные циррозы;
- генетически обусловленные патологии — гемохроматоз (нарушение обмена железа), болезнь Вильсона — Коновалова, дефицит белка альфа-1-антитрипсина, гликогеноз IV типа (недостаток ферментов), галактоземия, наследственная тирозинемия и непереносимость фруктозы;
- нарушение венозного оттока из печени — венокклюзионные формы ЦП (болезнь Бадда — Киари);
- тяжёлая правожелудочковая сердечная недостаточность;
- флебопортальные циррозы (типа Банти).
Пути заражения
Заразиться циррозом печени нельзя. Однако, если он вызван вирусным гепатитом, то возбудитель может передаться через кровь, при половых контактах и от матери к ребёнку.
Основную роль в возникновении и развитии вирусного ЦП играют симптомные, малосимптомные и бессимптомные формы острого вирусного гепатита В, С, а также одновременное заболевание гепатитами В и D с последующим переходом в активный хронический вирусный гепатит. У большинства больных интервал между острым гепатитом С и клинически выраженными проявлениями ЦП превышает 30 лет. Только у мужчин, употребляющих более 50 г спирта в день, выраженные формы ЦП возникают через 13-15 лет.
Наиболее частыми причинами смерти больных ЦП является:
- большая печёночная недостаточность;
- кровотечение из варикозно расширенных вен пищевода;
- первичный рак печени;
- иммунопротективная недостаточность, влекущая за собой активизацию инфекционных (микробных) процессов, в первую очередь спонтанного бактериального перитонита и пневмонии, а также возникновение оксидативного стресса.
У больных в терминальной (заключительной) фазе заболеваний печени в основном наблюдаются декомпенсированные формы цирроза печени: асцит, варикозное расширение вен пищевода и желудка, энцефалопатия и желтуха.
Особенности цирроза печени у детей
Заболевание у детей встречается крайне редко и обычно связано:
- с аутоиммунным поражением печени;
- кардиогенными заболеваниями — лёгочной гипертензией и хронической сердечной недостаточностью;
- болезнью Бадда — Киари;
- врождёнными болезнями накопления — наследственным гемохроматозом, лизосомальными болезнями накопления, болезнью Вильсона — Коновалова;
- флебопортальным циррозом (типа Банти).
Прогноз у таких детей неблагоприятный, чаще всего они погибают, так как не успевают попасть к гепатологу и выяснить диагноз. Также они обычно страдают от множества сопутствующих болезней, в том числе от основного заболевания, ставшего причиной цирроза.
Проявления заболевания у детей и взрослых схожи. Единственный эффективный метод лечения цирроза у детей — это пересадка печени. Поэтому крайне важно вовремя диагностировать заболевание и встать в очередь на пересадку печени.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы цирроза печени
Цирроз печени в течение длительного времени может протекать латентно, т. е. бессимптомно.
Клиническая картина ЦП зависит от его формы и течения, активности основного заболевания, а также наличия или отсутствия печёночно-клеточной недостаточности, синдрома портальной гипертензии, холестаза и внепечёночных проявлений.
Основные общие симптомы, которые чаще всего встречаются при ЦП:
- повышенная утомляемость;
- похудение;
- нарушения сознания и поведения;
- ухудшение аппетита и чувство дискомфорта в животе;
- пожелтение кожи, белковых оболочек глаз и слизистой;
- осветление или обесцвечивание кала;
- потемнение мочи;
- болевые ощущения в животе;
- отёки;
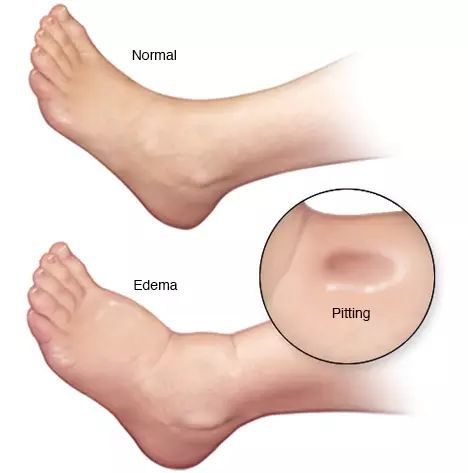
- асцит (скопление жидкости в брюшной полости);
- кровотечения из носа, желудочно-кишечного тракта, дёсен или геморроидальных узлов, а также подкожные кровоизлияния;
- часто возникающие бактериальные инфекции (например, органов дыхания);
- снижение полового влечения;
- кожный зуд.
Симптомы распространённых форм ЦП
При высокоактивном ЦП, кроме общей утомляемости, осветления стула и потемнения мочи, может возникать тупая боль в правом подреберье и вздутие живота.
Во время осмотра часто выявляют:
- субиктеричность (желтушность) склер;
- расширение вен брюшной стенки, напоминающее голову медузы;
- венозный шум при выслушивании в эпигастральной области живота (шум Крювелье — Баумгартена);
- серо-коричневатый цвет шеи;
- гинекомастию (увеличение грудных желёз);
- гипогонадизм (у мужчин);
- контрактуру Дюпюитрена (укорочение сухожилий ладоней).
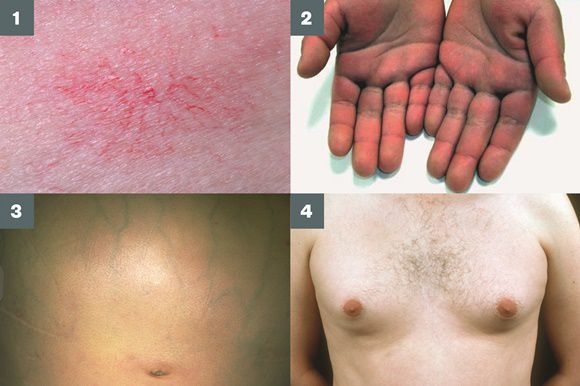
Три последних признака цирроза печени зачастую наблюдаются при алкогольных ЦП.
В области грудной клетки в 50-80% случаев наблюдаются телеангиэктазии кожи (расширения мелких сосудов), чаще при алкогольных ЦП. Пальпаторно печень отчётлива уплотнена, имеет неровный нижний край. Размеры печени различны — от значительного увеличения до уменьшения.
Часто при пальпации выявляется умеренно увеличенная селезёнка, причём её край может выступать из-под рёберной дуги на 1-3 см.
При развитии ЦП появляются симптомы белково-энергетической недостаточности, асцит, отёки, а также печёночный запах при тяжёлой печёночной недостаточности.
Симптомы при малоактивных и начальных стадиях ЦП
Данные формы ЦП зачастую протекают бессимптомно и выявляются в ходе периодических медицинских осмотров, диспансеризации, а также как случайная находка при обследовании пациента со смежной патологией или внепечёночными проявлениями.
При малоактивном ЦП, как правило, не возникают жалобы, связанные с печенью. Во время активного расспроса можно выявить весеннее снижение работоспособности, частые болезни, после которых возможны кровоточивость дёсен и потемнение мочи. Такие пациенты хуже, чем раньше, переносят длительные физические и нервно-психические нагрузки.
Желтухи и выраженного увеличения билирубина, за исключением периода интеркурентного острого гепатита, нет. Неяркая телеангиоэктазия кожи (сосудистые звёздочки) в области грудной клетки наблюдаются у 40-60% людей с ЦП.
Телеангиоэктазии кожи, плотная печень с фестончатым краем и умеренно увеличенная селезёнка — ценная клинико-диагностическая триада, которая с вероятностью 80-90% свидетельствует о ЦП или далеко зашедшем активном хроническом гепатите.
Патогенез цирроза печени
В основе патофизиологии цирроза лежит повреждение и некроз паренхимы (основной ткани) печени с деструкцией и гибелью гепатоцитов (клеток печени), а также системное поражение интерстициальной ткани.
При всех формах ЦП нарушается иммунологическое равновесие организма, преобладающими становятся аутоиммунные процессы: иммунная система человека принимает собственные клетки печени за чужеродные и повреждает их. В конечном итоге, это приводит к разрушению гепатоцитов и структуры печени в целом. Однако при этом каждая форма ЦП имеет свои патогенетические особенности:
- при вирусных гепатитах повреждающим агентом является сама вирусная частица, которая, размножаясь в клетке, разрушает её, вызывая цитолиз;
- при алкогольном ЦП прямое токсическое воздействие на мембраны гепатоцитов оказывает ацетальдегид с развитием алкогольной жировой болезни печени и алкогольного стеатогепатита;
- при метаболическом ЦП ведущую роль в патогенезе играет ожирение и сахарный диабет через стадию неалкогольного стеатогепатита с инсулинорезистентностью и последующей запрограммированной гибелью клеток печени.
В основе патогенеза более редких причин цирроза печени лежат ещё более частные механизмы развития повреждения и разрушения гепатоцитов и структуры печени:
- нарушение обмена и накопления железа при гемохроматозе;
- накопление меди при болезни Вильсона — Коновалова;
- окклюзия в системе воротной вены при гепатопортальном склерозе.
Цирроз формируется на протяжении многих лет. С течением времени происходят изменения генетического аппарата клеток печени, в результате чего появляются новые патологические клетки. Этот процесс в печени является иммуновоспалительным, он поддерживается чужеродными агентами, в роли которых могут выступать разные субстраты:
- вирус гепатита В;
- алкогольный гиалин;
- денатурированные белки;
- некоторые лекарственные средства;
- медьбелковые и железобелковые комплексы (ферритин).
В итоге повреждения паренхимы печени развивается гепатоцеллюлярная (печёночно-клеточная) недостаточность за счёт диффузного фиброза и трансформации ткани печени в анормальные узлы-регенераты. [3] [4] [5]
Классификация и стадии развития цирроза печени
В 1974 году на съезде гепатологов в Акапулько (Мексика) была принята единая морфологическая классификация, которую позже уточнили и несколько доработали эксперты ВОЗ. В настоящее время она является общепринятой.

Гепатит это острое или хроническое воспаление печени вследствие действия разных факторов: аутоиммунного и инфекционного процесса, интоксикации бытовыми веществами, ядами, лекарственными препаратами, алкоголем. Заболевание протекает в разных клинических вариантах — от бессимптомного носительства до развития цирроза печени, гепатоцеллюлярного рака. Общие симптомы — интоксикация, боль в правом подреберье, желтушность кожи и слизистых оболочек. В диагностике решающую роль играют биохимические пробы крови, УЗИ и биопсия печени. Лечение включает обязательное соблюдение диеты, симптоматическую и патогенетическую терапию.
Виды гепатита
В зависимости от причины возникновения выделяют разные виды гепатита:
вирусный: гепатит A, B, C, D, E, G;
токсический: алкогольный, лекарственный, гепатит при отравлениях химическими веществами;
По течению гепатиты классифицируют на острый и хронический. Острая форма, как правило, заканчивается полным выздоровлением или переходит в хроническую форму.
Вирусные гепатиты
Гепатит А или болезнь Боткина — острое поражение печени, сопровождающееся омертвением гепатоцитов (клеток паренхимы печени). Имеет доброкачественное течение. Заболевание не переходит в хроническую форму, не вызывает постоянных повреждений печеночной ткани. Чаще развивается у мужчин, чем у женщин. Гепатит А предотвращает вакцинирование.
Гепатит В или сывороточный - это поражение клеток печени аутоиммунного характера. После попадания вируса в кровь, идет скрытая фаза размножения и накопления инфекции. По мере увеличения концентрации вируса в печени возникает клиника гепатита. Заболевание имеет два исхода — полное восстановление функций печени или хронизация воспаления. Универсальный способ защиты — вакцина против гепатита В.

Гепатит С вызывается РНК-содержащим вирусом гепатита С, который способен паразитировать только в организме человека. Инфекция передается через зараженную кровь и нестерильные инструменты. Иногда возможно заражение при контакте со слюной, спермой и мочой носителя. На ранней стадии симптомы не проявляются вообще или могут ошибочно быть приняты за признаки другого заболевания. Гепатит С склонен к перерождению в гепатоцеллюлярный рак и цирроз печени. Вакцины против гепатита С не существует.
Гепатит D или дельта-гепатит размножается в печеночной ткани только в присутствии вируса гепатита В, что значительно утяжеляет его течение и ухудшает прогноз. К заболеванию восприимчивы носители и больные вирусным гепатитом В. Острые формы заканчиваются выздоровлением, реже развивается хронический гепатит, который в дальнейшем приводит к циррозу печени. Вакцина против гепатита В не защищает от заражения вирусом гепатита D.
Гепатит Е по способам передачи и симптоматике близок к гепатиту А. Однако тяжелые исходы при гепатите Е встречаются чаще, чем при болезни Боткина. Инфекция крайне опасна для беременных женщин. Заболевание распространено в тропических странах, где снабжение населения чистой водой недостаточно.
Гепатит G провоцирует HGV-вирус. Возбудитель по своим свойствам схож с вирусом гепатита С. Основной признак заболевания — длительная желтушность кожи и слизистых на протяжении трех недель. Вирус распространен в Западной Африке.
Токсические гепатиты
Развиваются в результате попадания в организм токсических веществ. Губительно воздействуют на клетки печени ядовитые грибы, сельскохозяйственные и бытовые химические вещества, металлы, хлорированные углеводороды. Яды проникают в организм через кожу, при вдыхании и употреблении внутрь.
Справка! Действие токсических компонентов значительно усиливается у людей с дефицитом белка, истощением, при употреблении больших доз алкоголя.
Беспорядочный прием гепатотоксических медикаментов провоцирует лекарственный гепатит. Вероятность поражения клеток печени зависит от индивидуальной чувствительности к тому или иному препарату. Вообще, любое лекарственное средство способно вызвать воспаление печени и формирование гепатита разной степени тяжести.
Длительное злоупотребление алкоголем становится причиной возникновения алкогольного гепатита. Как правило, развивается спустя 5–7 лет регулярного употребления спиртных напитков. Это предвестник или начальное проявление цирроза печени. Имеет неблагоприятный прогноз.
Лучевой гепатит
Это редкая форма гепатита, возникает из-за воздействия на организм больших доз ионизирующего излучения. Радиоактивные вещества попадают в организм с воздухом, через пищеварительный тракт, кожу и слизистые оболочки. Клинические симптомы и степень повреждения печеночной ткани зависят от дозы радиации. Облучение в дозе более 1 рад запускают изменения в клетках печени. Доза свыше 1000 рад — смертельная.
Аутоиммунный гепатит
Возникает вследствие дефекта иммунной системы, когда она начинает вырабатывать антитела к печеночным клеткам. Предположительно выработку этих антител инициируют вирусы (Эпштейна-Барр, гепатита А, В, С, кори), некоторые лекарственные препараты.
Благоприятным фоном для аутоиммунного гепатита становятся сопутствующие заболевания — язвенный колит, синовит (воспаление синовиальной оболочки сустава), тиреоидит (воспаление щитовидной железы). Чаще всего одновременно с печенью поражаются железы внешней и внутренней секреции.
В зависимости от вырабатываемых антител выделяют аутоиммунный гепатит 1 типа, 2 типа и 3 типа. Все типы имеют быстро прогрессирующее течение, поэтому у пациентов молниеносно развивается цирроз печени, печеночная недостаточность, которые часто становятся причиной гибели.
Стеатогепатит
Это воспаление клеток печени на фоне ее жировой трансформации. Появлению заболевания способствует злоупотребление алкоголем, голодание, диеты, прием гормональных и нестероидных противовоспалительных препаратов, операции на органах ЖКТ. В группе риска находятся люди с лишним весом, хроническим алкоголизмом, сахарным диабетом.
Ишемический гепатит (инфаркт печени)
Развивается в условиях недостаточного снабжения печеночной ткани кровью и кислородом. Спровоцировать патологию может дыхательная и сердечная недостаточность, сепсис, тромбоз печеночной артерии. При массивной гибели гепатоцитов молниеносно прогрессирует почечная недостаточность. Заболевание встречается крайне редко, с преобладанием среди людей пожилого и старческого возраста.
Реактивный гепатит
Это вторичное поражение печени, которое возникает на фоне заболеваний пищеварительной и других систем. Инициируют гепатит гельминты (глисты), операции на печени, обширные ожоги, анемия, бронхиальная астма, аллергия, а также лекарственная интоксикация. При постановке правильного диагноза и лечении основной патологии гепатит заканчивается полным выздоровлением.
Причины гепатита
Острое воспаление печеночной ткани чаще связано с вирусной инфекцией. Вирус гепатита внедряется в организм, пребывает в подчелюстных лимфатических узлах, далее через глотку или кишечник попадает в кровеносную систему, откуда с током крови мигрирует в печень, где начинает размножаться. В ответ на действие инфекции развивается воспалительный процесс, повреждаются гепатоциты, снижается дезинтоксикационная и барьерная функция печени.
Справка! Гепатит могут вызвать неспецифические для печени вирусы: герпес, мононуклеоз, цитомегаловирус, вирус Эпштейна-Барр, СПИД, краснуха.
Основной источник инфекции — зараженный человек. Механизм передачи вируса — через зараженную воду и пищу, кровь, при использовании нестерильных стоматологических и хирургических инструментов, шприцов. Также возможна передача инфекции от матери ребенку во время беременности и родов.
Другие возможные причины острого гепатита:
заболевания желчных путей,
токсические факторы: алкоголь, лекарства, наркотические вещества.
Хронический гепатит - это осложнение нелеченого или недостаточно вылеченного острого воспаления печени. При бессимптомном течении заболевание своевременно не диагностируют, происходит хронизация воспалительного процесса, образование очагов дистрофии печеночной ткани. Редко хроническая форма развивается самостоятельно, например, при отравлении сильными ядами.
Симптомы гепатита
Клиническая картина зависит от формы гепатита, степени поражения клеток печени и наличия сопутствующих заболеваний. Обычно легкие формы протекают бессимптомно, и переходят в хроническую форму, если случайно не были обнаружены при медосмотре. При тяжелом течении гепатита симптоматика более выраженная, и сочетается с общей интоксикацией, лихорадкой, поражением других органов и систем.
Острый гепатит начинается спонтанно на фоне видимого благополучия. В отдельных случаях появлению болезни предшествует общая слабость, недомогание, утрата аппетита, тошнота, мышечная боль, которые ошибочно принимают за симптомы другого заболевания.
Наиболее заметный симптом гепатита - это желтушное окрашивание кожи и слизистых оболочек. Желтуха возникает, когда непереработанный печенью билирубин попадает в кровь, и придает коже желтый окрас. Желтушный цвет в начале приобретают слизистые оболочки ротовой полости, склеры, обесцвечивается кал, становится мутной моча. В дальнейшем желтеет кожа. Однако имеют место и безжелтушные формы.
Болезненные ощущения слабо-выражены, так как в печеночных тканях отсутствуют чувствительные нервные окончания. Боль провоцирует увеличение печени в размере, перенапряжение фиброзной оболочки, воспалительные изменения в желчном пузыре. Боль, как правило, ощущается в правом подреберье, и отдает в правую лопатку и плечо.
По мере прогрессирования гепатита возникают разные клинические синдромы:
интоксикационный: нарушение сна, головная боль, быстрая утомляемость, общая слабость;
диспепсический: тошнота, рвота, отсутствие аппетита, отрыжка, неприятный привкус во рту, диарея, повышенное газообразование;
субфебрилитет: повышение температуры до 37.5°С на протяжении 7–10 дней;
геморрагический: маточные и носовые кровотечения из-за пониженной свертываемости крови, склонность к образованию синяков;
дермальный синдром: зуд, возникновение сосудистых звездочек на коже и красных точек (петехий), покраснение ладоней.
При благоприятном исходе наблюдается постепенное угасание клинических и лабораторных признаков желтухи, размеры печени и селезенки уменьшаются до нормальных. В противном случае заболевание переходит в хроническую форму.
Хронический гепатит имеет волнообразное течение. При активной форме симптомы ярко-выражены, проявляются в полном объеме. При малоактивном процессе клинические проявления незначительные или отсутствуют вообще. Обострение провоцирует злоупотребление алкоголем, витаминная недостаточность, интоксикация.
На фоне хронического гепатита увеличивается в размерах селезенка и регионарные лимфатические узлы. При пальпации печень плотная, увеличенная и болезненная.
Диагностика гепатита
Вопросами диагностики, лечения и профилактики гепатита занимается гастроэнтеролог. Из-за возможного скрытого течения болезнь определяют случайно при профилактических обследованиях или диагностике по поводу других патологий.
Для обнаружения вируса гепатита информативны лабораторные исследования:
Общий и биохимический анализ крови. При положительном результате снижен уровень лейкоцитов, альбумина и билирубина, возрастает количество лимфоцитов, скорость оседания эритроцитов.
Иммуноферментный анализ. Это выявление в крови специфических антител к вирусу гепатита, которые вырабатывает организм против возбудителя инфекции. В активном периоде определяют эти самые антитела IgM, в стадии выздоровления — антитела IgG. Тест не информативен на доклиническом этапе.
Биохимические пробы печени. Это показатели биохимического состава крови, которые отражают функциональное состояние печени. Позволяют исключить заболевания желчевыводящих путей и других систем организма со схожей симптоматикой.
Полимеразная цепная реакция (ПРЦ-анализ). Биологический материал из зева исследуют на наличие фрагментов ДНК, свойственных вирусам гепатита. Тест обладает высокой чувствительностью и специфичностью, позволяет обнаружить вирус на любой стадии заболевания, в том числе в инкубационном периоде. ПЦР рекомендовано повторять дважды, так как существует вероятность ложноположительной реакции.
Выявить произошедшие изменения в печени, определить ее структуру и размеры позволяет ультразвуковое исследование. По показаниям выполняют сцинтиграфию гепатобилиарной системы (осмотр желчного пузыря, желчевыводящих путей с помощью введения препаратов, содержащих радиоактивные вещества). Наиболее достоверный метод исследования это биопсия печени. По результатам анализа определяют степень распространения патологического процесса, прогнозируют исход заболевания.
Лечение гепатита
Медицинскую помощь предоставляют в стационаре. Госпитализация показана при тяжелом общем состоянии. При вирусных гепатитах больного изолируют на 1–2 недели, потом он перестает быть носителем инфекции. Всем пациентам рекомендовано соблюдать постельный режим, организовать дробное питание и обильное питье, ограничить жирную пищу, полностью исключить алкоголь.
Специфическая терапия острых вирусных гепатитов это назначение противовирусных препаратов длительным курсом. Продолжительность лечения и дозировку определяет врач с учетом типа вируса, тяжести течения заболевания.

В комплекс лечебных мер включают другие препараты:
солевые растворы внутривенно для поддержания кислотно-щелочного равновесия;
препараты с лактулозой для приведения в норму физиологического равновесия в кишечнике;
спазмолитики для профилактики нарушения и прекращения оттока желчи;
гепатопротекторы для восстановления функций и тканей печени.
Аутоиммунный гепатит лечат с помощью кортикостероидов и иммунодепрессантов при постоянном контроле биохимических показателей крови. В случае развития осложнений, лечения дополняют соответствующими мерами. Некоторым пациентам назначают антидепрессанты, так как психоэмоциональное состояние негативно сказывается на эффективности терапии.
Хорошие результаты в лечении гепатитов дает оксигенобаротерапия. Это насыщение организма кислородом под высоким давлением. Для снижения концентрации в крови вирусов, антител к печеночным клеткам и токсинов назначают центрифужный плазмофорез. Из периферической вены производят забор крови, помещают в центрифугу, где происходит разделение на плазму и клеточную массу. Плазму удаляют, а клеточную массу вместе к плазмозамещающими растоврами капельно возвращают обратно.
При благоприятном исходе пациент выздоравливает в течение месяца. После выздоровления необходимо диспансерное наблюдение у гастроэнтеролога последующие 3–6 месяцев.
Базисная терапия хронических гепатитов включает прием гепатопротекторов для регенерации и защиты печеночной ткани. В комплексе принимают медикаменты для нормализации пищеварительных процессов и обмена веществ, пробиотики, поливитаминные комплексы.
Профилактика гепатита
Основная профилактика вирусного гепатита — вакцинация. Отказ от наркотиков, безопасный секс, проведение лечебных и косметологических процедур в сертифицированных учреждениях минимизируют риск возникновения вирусных гепатитов.
В профилактике токсического гепатита эффективно недопущение гепатотравмирующих факторов — алкоголя, токсинов лекарственных и наркотических веществ. Для здоровья важно употреблять очищенную воду, подвергать продукты тщательной термической обработке, соблюдать правила гигиены.
Читайте также:

