Рак ротоглотки от вируса
Обновлено: 26.04.2024
Рак носоглотки - причины, диагностика, лечение
а) Эпидемиология рака носоглотки. Рак носоглотки представлен плоскоклеточным раком, развивающимся из эпителия носоглотки. Это редкая форма рака, которая в большинстве стран встречается с частотой 1:100000. Но в некоторых этнических группах частота его встречаемости гораздо выше (этнические китайцы из южных провинций Китая, коренные жители Аляски, уроженцы Юго-Восточной Азии). Заболеваемость в южных регионах Китая, по некоторым данным, достигает 30 на 100000. Считается, что такая высокая заболеваемость обусловлена большим содержанием нитрозаминов в соленой рыбе, которую употребляет местное население.
Считается, что определенную роль в канцерогенезе рака носоглотки играет вирус Эпштейна-Барр, поскольку геном вируса часто определяется при анализе опухолевых клеток. Практически все пациенты с раком носоглотки инфицированы ВЭБ, а вирусную РНК можно обнаружить практически во всех опухолевых клетках. Тем не менее, причинно-следственная связь между действием вируса и развитием опухоли до сих пор не доказана. Серологическое исследование ВЭБ предлагается использовать как метод скрининга на рак носоглотки в эндемичных районах.
Генетические факторы также играют определенную роль, что подтверждается шестикратно повышенным риском развития заболевания у ближайших родственников пациентов с раком носоглотки по сравнению с контрольной группой. Также заболеваемость остается высокой среди китайцев, иммигрировавших в США, но несколько снижается среди этнических китайцев, родившихся в США. Казалось бы среди последних отсутствие канцерогенных факторов должно снизить заболеваемость до средних показателей среди населения США. Тем не менее, она остается выше. На настоящий момент связь с раком носоглотки была обнаружена лишь для HLA-BW46 и HLA-B17.
б) Классификация рака носоглотки. Всемирная организация здравоохранения (ВОЗ) разработала классификацию рака носоглотки, основанную на гистопатологических данных. Форма I является второй по частоте встречаемости в США и соответствует спорадическому раку носоглотки. Для данной формы характерна плоскоклеточная дифференцировка тканей, аналогичная той, которая встречается при всех остальных плоскоклеточных новообразованиях головы и шеи. I форма не связана с ВЭБ и чаще встречается у лиц, злоупотребляющих алкоголем и табаком. Из-за низкой радиочувствительности опухолевых тканей прогноз неблагоприятный. Форма II наименее распространенная. Вместе с формой III они представляют неороговевающий, или эндемический, рак носоглотки. Форма III встречается чаще всех. В нее входят несколько гистопатологически схожих форм рака носоглотки (лимфоэпителиома, анапластический вариант, прозрачноклеточный вариант). II и III формы связаны с ВЭБ и чувствительны к лучевой терапии.
Классификация ВОЗ для рака носоглотки:
Тип I. Ороговевающий плоскоклеточный рак
Тип II. Неороговевающий плоскоклеточный рак
Тип III. Недифференцированный рак
в) Симптомы и клиника рака носоглотки. Практически все пациенты с раком носоглотки к моменту постановки диагноза уже имеют какие-либо симптомы. В 1% случаев заболевание случайно обнаруживается при проведении лучевых методов диагностики. Чаще всего больные жалуются на появление припухлости на шее, далее следуют жалобы на заложенность уха и затруднение носового дыхания. Обычно увеличиваются лимфоузлы II или V уровней, в 20% случаев с двух сторон. Наличие невропатии черепных нервов свидетельствует о поражении основания черепа. Чаще всего поражаются ЧН III—VI, поскольку они расположены близко к основанию черепа и кавернозным синусам.
г) Диагностика рака носоглотки. Всем пациентам с раком носоглотки выполняются КТ и МРТ. КТ позволяет выявить разрушение костей черепа, а в некоторых случаях метастазы в лимфоузлы. МРТ обеспечивает лучшую визуализацию мягких тканей, в том числе нервных структур, связанных с носоглоткой.
д) Дифференциальная диагностика. Дифференциальный диагноз проводится с воспалительными и инфекционными заболеваниями, лимфомой, кистой Торнвальдта. Киста Торнвальдта представляет собой кисту, расположенную вдоль средней линии носоглотки, в некоторых случаях она может имитировать рак носоглотки.

е) Стадирование. Рекомендации по стадированию рака носоглотки были опубликованы Американским объединенным комитетом по раку в 2010 году. Стадирование как первичной опухоли, так и поражения лимфоузлов совершенно иное, чем для остальной части глотки. Окологлоточное пространство представляет собой потенциальное пространство в виде перевернутой пирамиды с нижней частью у основания черепа и верхушкой у подъязычной кости. С медиальной стороны оно ограничено констрикторами глотки, с латеральной ветвью нижней челюсти и глубокой долей околоушной слюнной железы. Распространение опухоли в окологлоточное пространство является одним из признаков распространенности заболевания.
Опухоль стадии Т1 ограничена носоглоткой, либо распространяется в ротоглотку и полость носа без поражения окологлоточного пространства. Опухоль стадии Т2 распространяется в окологлоточное пространство. Если поражены структуры передней части основания черепа или околоносовых пазух, опухоли присваивается стадия Т3. Опухоли стадии Т4 распространяются в полость черепа, поражают черепные нервы, гортаноглотку или глазницу, могут распространяться в подвисочную ямку и жевательное пространство.
Степени поражения лимфоузлов N1 соответствует метастазирование в шейные лимфоузлы над надключичной ямкой одной стороны и/или поражение заглоточных лимфоузлов с двух сторон; размер узла не более 6 см. N2 — двустороннее поражение лимфоузлов выше надключичной ямки, каждый узел не более 6 см. N3a — наличие узла более 6 см; N3b — метастазы в лимфоузлах надключичной ямки. Рак in situ соответствует стадии 0, Т1 без поражения лимфоузлов и отдаленных метастазов — стадии I. Стадия II-T1 cNl или Т2 с N0/N1. Стадия III — сочетание первичной опухоли Т1/Т2 с поражением лимфоузлов N2. При поражении лимфоузлов стадий N0-N2 заболеванию присваивается стадия IVA, первичная опухоль любого размера и N3 — IVB; наличие любых отдаленных метастазов — IVC.
ж) Лечение рака носоглотки. На ранних стадиях используется только лучевая терапия, при более распространенных опухолях — химиолучевая терапия. Обычно в этих случаях применяется наружная дистанционная лучевая терапия в дозировке 60-70 Гр на носоглотку и обе стороны шеи. Улучшения качества дозиметрии и уменьшения поражения окружающих тканей можно добиться путем тщательной предварительной оценки результатов КТ и МРТ. Крайне важно минимизировать повреждение гипофиза, органов зрения и слуха, расположенных рядом черепных нервов.
Хирургическое лечение проводится при неэффективности лучевой терапии, либо при рецидиве опухоли. Поскольку доступ к носоглотке очень ограничен, оперировать в этой области крайне сложно. Противопоказаниями к оперативному лечению является повреждение основания черепа, вовлеченность внутренней сонной артерии, внутричерепное распространение опухоли. Доступ может быть либо открытым, либо эндоскопическим. Эндоскопический доступ используется редко, в основном при рецидиве опухоли, когда размер очага небольшой.
Другим показанием к оперативному лечению является персистирование поражения лимфоузлов шеи. В данном случае предпочтительна радикальная шейная лимфодиссекция, поскольку метастазы чаще всего локализуются в лимфоузлах верхней яремной цепи и добавочного нерва. К тому же, метастазы лимфоузлов при раке носоглотки более склоны к экстракапсулярному распространению, чем при других формах плоскоклеточного рака. Поскольку ткани шеи были подвергнуты облучению, возрастает риск разрыва сонных артерий. Поэтому необходимо тщательно планировать выполнение всех разрезов и при необходимости использовать лоскуты на ножке (например, лоскут большой грудной мышцы) для укрытия сонной артерии.
з) Исходы рака носоглотки. Возможность местного и регионарного подавления роста опухоли зависит от стадии заболевания, но обычно эффект достигается в 70-80% случаев при использовании комбинированной терапии. Пятилетняя выживаемость составляет также 70-80% в зависимости от стадии. К сожалению, риск рецидива рака носоглотки сохраняется и по прошествии пяти лет, а 10-летняя выживаемость составляет 10-40%. Подобная низкая долгосрочная выживаемость отчасти объясняется высоким риском появления отдаленных метастазов. При раке носоглотки отдаленные метастазы возникают в 25-30% случаев, это максимальный показатель среди всех опухолей головы и шеи. Об этом всегда следует помнить в случаях предшествовавшего лечения по поводу рака носоглотки.
Осложнения лечения. К побочным эффектам лучевой терапии относятся мукозит, ксеростомия, синусит, экссудативный средний отит, нейросенсорная тугоухость, тризм, дисфункция гипофиза, нарушение функции черепных нервов.
и) Ключевые моменты:
• В некоторых этнических группах рак носоглотки встречается с относительно высокой частотой. К ним относятся этнические китайцы, проживающие в юго-восточных провинциях Китая, коренные жители Аляски, уроженцы Юго-Восточной Азии.
• При обследовании пациента с раком носоглотки обязательно выполнение и КТ, и МРТ.
• Отдаленные метастазы развиваются у 25-30% пациентов с раком носоглотки. Это самый высокий показатель среди всех форм рака головы и шеи.
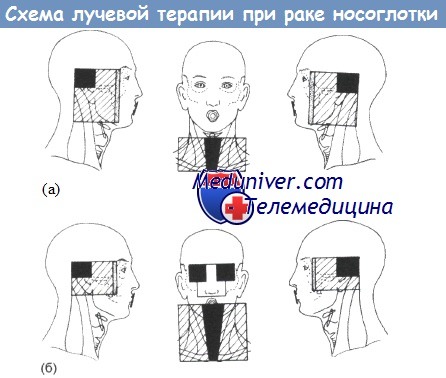
Типичные схемы облучения при радикальной лучевой терапии карциномы носоглотки:
(а) Первый сеанс облучения (40 Гр суммарно в течение 4 недель),
(б) Второй сеанс облучения (60 Гр суммарно в течение 6 недель).
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Злокачественная опухоль образуется из неороговевающих клеток эпителия на участке от мягкого неба до подъязычной кости.
Анатомическое строение
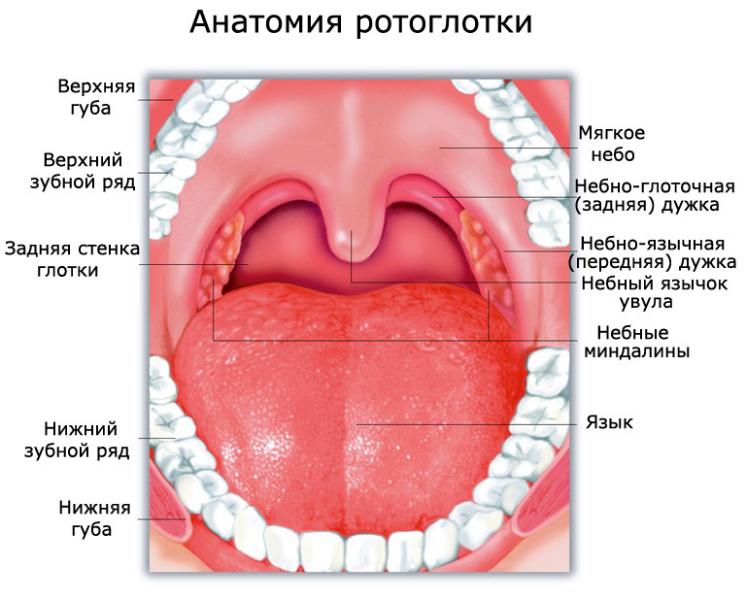
Ротоглотка – это продолжение носоглотки, средний отдел гортани. Она начинается от твердого неба и заканчивается у входа в гортань. Орган соединяется с полостью рта зевом, а отделяется небными дужками, мягким небом и спинкой языка. В этом отделе перекрещиваются пищеварительные и дыхательные пути. В состав ротоглотки входит:
- задняя треть языка (его корень);
- миндалины;
- задние и боковые стенки глотки. Задняя стенка находится на уровне третьего шейного позвонка. Боковые стенки соединяются с евстахиевыми трубами ушей.
Классификация
Опухоль в ротоглотке делится на три вида:
| Доброкачественные новообразования | Неопасные, но причиняют дискомфорт. Устраняются хирургически | Остеохондрома |
| Лейомиома | ||
| Эозинофильная гранулема | ||
| Остроконечная кондилома | ||
| Фиброма | ||
| Одонтогенные опухоли | ||
| Верруциформная ксантома | ||
| Гранулярно-клеточная опухоль | ||
| Пиогенная гранулема | ||
| Рабдомиома | ||
| Нейрофиброма | ||
| Шваннома | ||
| Кератоакантома | ||
| Папиллома | ||
| Липома | ||
| Предраковые состояния | Есть риск малигнизации, но иногда дисплазия самостоятельно регрессирует | Лейкоплакия. На слизистой возникают белесые или серые точки. Они выпячивают над поверхностью или остаются плоскими |
| Эритроплакия. Образуются красные пятна, которые кровоточат при легком прикосновении | ||
| Раковая опухоль, образующаяся из клеток неороговевающего эпителия | Врач индивидуально подбирает схему лечения | Карцинома, прорастающая только из поверхностного слоя эпителия. Диагностируется в 90% случаев, причем 60% связано с выявлением ВПЧ 16 или 18 штамма |
| Полиморфная низкосортная аденокарцинома | ||
| Аденоидная кистозная карцинома | ||
| Мукоэпидермальная карцинома | ||
| Лимфома |
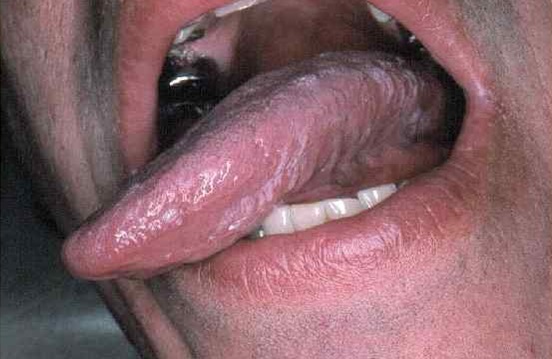
Рисунок 1. Лейкоплакия
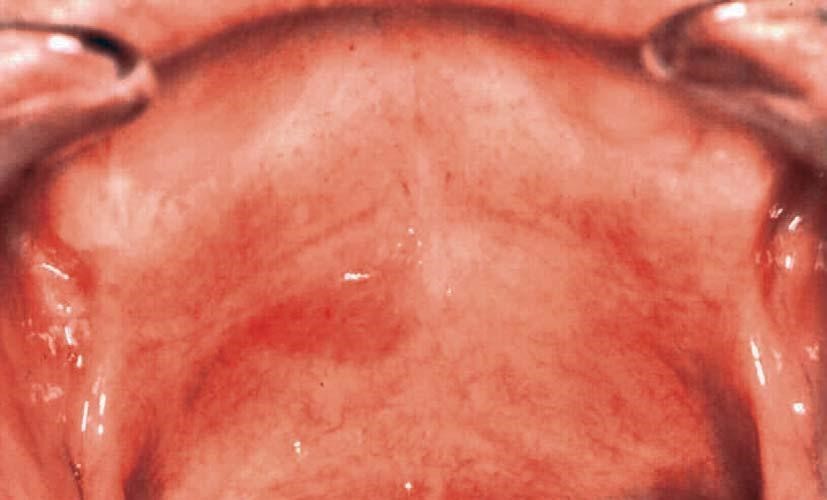
Рисунок 2.1. Эритроплакия
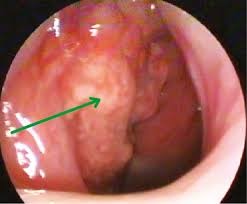
Рисунок 2.2. Эритроплакия
Классификация TNM

Причины возникновения
Заболеваемость раком ротоглотки достигла пика в 2015-2016 году. Диагноз ставился 13% заболевших от общего числа онкологических больных, при этом процент смертности достигал 7,5%. Смертность каждого второго больного обусловлена распространением раковых клеток в полости рта и глотки, а каждого третьего – распространением рака в гортани. На сегодняшний день заболеваемость снизилась и составляет 8,7%, но смертность остается по-прежнему высокой.
Основная причина рака ротоглотки – курение и употребление крепких спиртных напитков. Каждый третий больной является курильщиком со стажем. Токсические вещества в первую очередь проникают в глотку, систематически раздражая слизистую оболочку, разрушая костные структуры.
В группу риска входят:
- больные ВПЧ. Образование папиллом на слизистой рта и глотки может перерасти в онкологию, особенно при вирусе папилломы 16 штамма;
- пожилые люди;
- люди, которые подвергались мощному ультрафиолетовому излучению;
- ослабленный иммунитет. В эту группу относят ВИЧ-инфицированных, а также людей, которые длительное время проходили курс лечения иммуносупрессивными препаратами;
- больные врожденным дискрератозом и анемией Фанкони.
Симптомы
К сожалению, специфических признаков развития злокачественного новообразования в ротоглотке нет. Пациента должны насторожить следующие симптомы:
- длительно непроходящая боль в горле;
- ощущение инородного предмета в горле;
- дискомфорт при глотании пищи или слюны;
- сложность при пережевывании;
- белесые пятна на слизистой с красной каймой;
- онемение корня языка;
- шарик при пальпировании шеи;
- огрубевший или сиплый голос;
- неприятный запах изо рта;
- необоснованная потеря веса.
Коварство заболевания в латентном течении на первой стадии. Болезнь никак себя не проявляет, поэтому человек не обращается за медицинской помощью. Уже на 2-3 стадиях пальпируемый узелок на шее начинает болеть, ощущаться сильнее. Увеличиваются шейные лимфатические узлы. На 4 стадии рака ротоглотки нарушается дыхательный и глотательный процесс, опухоль распространяется на окружающие ткани. Болезнь обостряется кровохарканьем, стремительной потерей веса, истощением и анорексией. Иногда изо рта идет кровь. Если опухоль сдавила жевательные мышцы или нервные сплетения, движения мышц ограничивается.
Метастазы развиваются быстрее, чем сама опухоль.
Диагностика
После осмотра онколога и стоматолога назначается ряд обследований:
- анализ крови на ВПЧ. Исследование проводится методом ПЦР, секвенирования или ферментного анализа. Подтверждение вируса папилломы человека изменяет тактику лечения опухоли;
- эндоскопический осмотр гортани и ротоглотки методом ларинго- и фарингоскопии;
- цитологическое исследование. При ларингоскопии врач берет соскоб со слизистой и отправляет на анализ. Определяется клеточный состав опухоли;
- биопсия. Изъятый участок окрашивается эозином и гематоксилином, а затем наблюдается реакция на препарат;
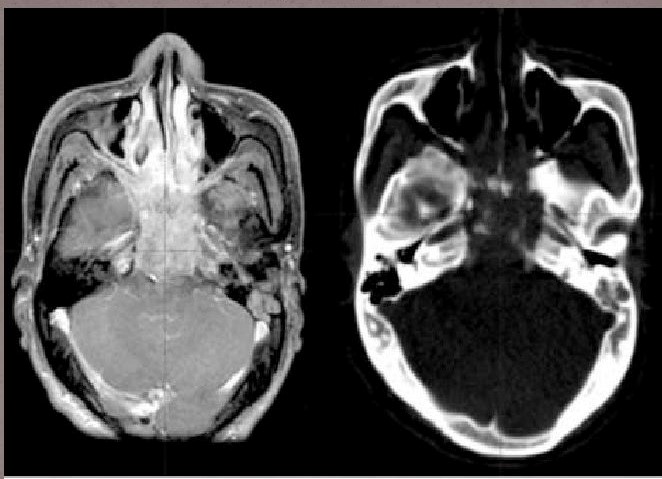
- КТ/МРТ. Томография уточняет локализацию и размер опухоли;
- ПЭТ. Показывает распространенность опухоли на окружающие органы, а также метастазирование в органы грудной клетки.
Лечение
В зависимости от стадии заболевания и состояния больного врач назначает химиотерапию, лучевую терапию, операцию, таргетную терапию, иммунотерапию в комбинации друг с другом или отдельно.
Как правило, при операции врачи стараются сохранить орган, если раковые клетки не метастазировали. Если выявлены метастазы в лимфатических узлах, сосудах или клетки проросли в нервный ствол, проводится химиотерапия совместно с облучением. Таргетная терапия используется при раке ротоглотки, вызванном ВПЧ-ассоциированным плоскоклеточным раком. Исходя из практики, в этом случае результаты благоприятные.
После окончания курса лечения пациенты наблюдаются у онколога и стоматолога. Посещение врачей обязательно каждые 3-6 месяцев в течение первых двух лет. Следующие пять лет осмотр проводится раз в полгода-года. Последующие пять лет пациент посещает врача раз в год или чаще при недомогании. Во время посещения доктор анализирует состояние больного, учитывая результаты фиброскопии, ежегодной рентгенографии органов грудной клетки, УЗИ лимфатических узлов, органов малого таза и органов брюшной полости.
Профилактика
Предотвратить онкологию можно, выполняя ряд рекомендаций специалистов. Прежде всего, важно правильно ухаживать за полостью рта и своевременно посещать стоматолога. Врач дважды в год поддерживает чистоту зубов и следит за состоянием десен и мягких тканей.
Поскольку ВПЧ – весомый фактор в развитии рака ротоглотки, важно снизить риск заражения. Для этого необходимо исключить беспорядочные половые связи и ставить вакцину.
Специалисты рекомендуют отказаться от вредных привычек и полностью бросить курить. Сразу после еды необходимо ополаскивать полость рта, а зубы чистить дважды в день. Рациональное питание – залог здоровья, поэтому ежедневно следует потреблять больше овощей и фруктов, кушать цельнозерновой хлеб, а от переработанного мяса, бобовых и курятины лучше отказаться.
Список литературы:


Авторская публикация:
Керимова С. Н.
Ординатор отделения опухолей головы и шеи
НМИЦ онкологии им Н.Н. Петрова

Под научной редакцией:
Раджабова З.А.
Заведующий отделением опухолей головы и шеи
НМИЦ онкологии им. Н.Н. Петрова,
врач-онколог, научный сотрудник, кандидат медицинских наук, доцент
Рак глотки — злокачественный опухолевый процесс, локализующийся в глотке, характеризующийся инфильтративным и быстрым ростом, регионарным метастазированием в лимфатические узлы и отдаленным метастазированием в соматические органы. Рак глотки сопровождается чувством инородного тела, болями, нарушениями глотания, изменением голоса, носовыми кровотечениями, а также общими симптомами раковой интоксикации. Диагностируется рак глотки на основании данных биопсии. Распространенность ракового процесса оценивается при помощи риноскопии, отоскопии, ларинго- и фарингоскопии, рентгенологических и томографических исследований. Рак глотки лечиться путем радикального хирургического удаления опухоли. Оперативное вмешательство может комбинироваться с химиотерапией и лучевым воздействием на раковые клетки.
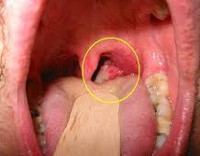
Общие сведения
Рак глотки поражает преимущественно людей в возрасте старше 40 лет. Более чем в половине случаев рак глотки локализуется на небных миндалинах. У 16% больных рак глотки располагается на ее задней стенке, у 10,5% - на мягком небе. По своему гистологическому строению рак глотки может быть представлен лимфоэпителиомой, карциномой, ретикулоцитомой, цитобластомой или смешанной опухолью.
Рак глотки склонен к интенсивному инфильтративному росту и характеризуется бессимптомностью начального периода. В связи с этим примерно у 40% больных рак глотки диагностируется уже в III и IV стадии, а у 45% пациентов с впервые диагностированным раком глотки выявляются метастазы в регионарные лимфатические узлы.

Причины возникновения рака глотки
Рак глотки может возникать как первично злокачественная опухоль, так и в результате метаплазии доброкачественных опухолей глотки. На сегодняшний день отоларингологии не известна однозначная причина, запускающая злокачественную трансформацию клеток с развитием рака глотки. Однако выделен целый ряд факторов, которые считаются предрасполагающими или триггерными в отношении рака глотки. Первое место среди них отводится употреблению табака. Предполагают, что рак глотки развивается в результате хронического раздражения слизистой при табакокурении или жевании табака. Более 90% пациентов с раком глотки регулярно использовали табак в том или ином виде. Жевание табака может также спровоцировать появление рака языка и других злокачественных или доброкачественных опухолей полости рта.
Раздражающим действием, способным вызвать рак глотки, обладают и алкогольные напитки. По данным статистики около 75% больных раком глотки имеют в анамнезе указание на злоупотребление алкоголем. Наибольшим риском в отношении рака глотки считается сочетание злоупотребления алкоголем и табакокурения. Благоприятствующим фактором в развитии рака глотки может выступать плохо подогнанный зубной протез. Причем многие авторы указывают на то, что триггерным фактором является не механическое травмирование слизистой протезом, а впитывание им алкоголя и табака, воздействие которых в свою очередь вызывает рак глотки.
Факторами риска в развитии рака глотки являются хронические воспалительные заболевания: фарингит, тонзиллит, хронический синусит и пр. К предраковым состояниям относятся лейкоплакия и эритроплакия глотки. Определенную роль в возникновении рака глотки играет также инфицированность ВПЧ — вирусом, являющимся причиной образования кондилом, бородавок и папиллом.
Симптомы рака глотки
В начальном периоде рак глотки, как правило, имеет бессимптомное течение. Этот период может занимать от нескольких недель до нескольких месяцев. Обычно первым клиническим проявлением рака глотки является чувство инородного тела или комка в глотке. Затем присоединяется болевой синдром. Отмечаются расстройства прохождения пищи в пищевой канал, поперхивания и нарушения глотания. Возможно онемение различных участков глотки и полости рта. Помимо местных проявлений рак глотки имеет общие симптомы, которые обусловлены раковой интоксикацией и проявляются головными болями, вялостью, общей слабостью, недомоганием, снижением веса, отсутствием аппетита.
Симптоматика рака глотки может быть различной в зависимости от его месторасположения. Распространение опухоли на мягкое небо приводит к нарушению его подвижности, что обуславливает появление гнусавого оттенка голоса и попадание жидкой пищи в нос во время еды. Если рак глотки локализуется на ее боковой поверхности, то, прорастая в глубь тканей, он может захватить сосудисто-нервный пучок шеи и явиться причиной массивного кровотечения. Расположение рака в носоглотке часто сопровождается прорастанием опухоли в евстахиеву трубу с нарушением ее проходимости. В результате возникает острый средний отит, который может переходить в хронический экссудативный средний отит, а при присоединении вторичной инфекции — в хронический гнойный средний отит; развивается тугоухость. Находящаяся в носоглотке опухоль зачастую нарушает вентиляцию придаточных пазух носа, что ведет к развитию синусита с появлением болей в области воспаленной пазухи. Локализующийся в носоглотке рак может прорастать в полость черепа с появлением клинической картины, характерной для опухоли головного мозга.
В большинстве случаев рак глотки имеет эпителиальное происхождение и склонен к распаду. Наиболее часто распадается рак гортаноглотки, что связывают с травмированием опухоли принимаемой пищей. Изъязвленный и разлагающийся рак глотки приводит к появлению кровянистых примесей в слюне и мокроте, а также к постоянному неприятному запаху изо рта. Распад опухоли, расположенной в носоглотке, является причиной частых носовых кровотечений.
Рак глотки может иметь экзофитный и эндофитный рост. Экзофитная опухоль обычно расположена на широком основании, отличается бугристой и местами изъязвленой поверхностью, при прикосновении к которой наблюдается кровоточивость. Такое образование часто характеризуется розовой или серой окраской и окружено воспалительным инфильтратом. Эндофитный рак глотки представляет собой легко кровоточащую язву, покрытую грязновато-серым налетом. Чаще всего он располагается на одной из миндалин и приводит к увеличению ее размеров в сравнении со здоровой.
Диагностика
Благодаря малосимптомному начальному периоду рак глотки может стать случайной диагностической находкой при осмотре на приеме у терапевта, отоларинголога или стоматолога. Подтвердить рак глотки может проведение гистологического исследования образца опухоли, взятого во время биопсии. Исследование мазков-отпечатков с поверхности опухоли малоинформативно и имеет значение только тогда, когда обнаруживает наличие атипичных клеток.
При подозрении на рак глотки биопсия должна проводиться под контролем фарингоскопии. Если опухоль находится в толще небной миндалины и не сопровождается изъязвлением, то биопсия может дать ложноотрицательный результат в связи с тем, что опухолевый участок не попал во взятый с поверхности миндалины биопсийный образец. Поэтому при одностороннем увеличении миндалины, предполагая рак глотки, желательно провести одностороннюю тонзиллэктомию с последующим тщательным изучением тканей различных участков удаленной миндалины.
Определить распространенность злокачественного процесса при раке глотки помогает риноскопия, ларингоскопия, исследование проходимости евстахиевой трубы, отоскопия, рентгенография черепа и околоносовых пазух, КТ черепа и глотки, МРТ головного мозга, биопсия лимфоузлов и др. Дифференцировать рак глотки необходимо от доброкачественных опухолей глотки, инородного тела глотки, ангины, болезни Вегенера, сифилиса.
Лечение рака глотки
В основе лечения рака глотки лежит хирургический метод. Операция проводится под общим наркозом. Предварительно под местной анестезией выполняется трахеостомия и интубационная трубка вводится через трахеостому. Для избежания интраоперационного кровотечения проводится перевязка наружной сонной артерии. В зависимости от распространенности опухоли применяется наружный или чрезротовой доступ. В ходе операции опухоль должна быть удалена вместе с расположенными на 1 см по ее периметру визуально неизмененными тканями. Если рак глотки локализуется в небной миндалине, то операция заключается в удалении пораженной миндалины, прилегающей к ней области корня языка, небных дужек и парафарингеальной клетчатки. Если рак глотки прорастает в гортань, то проводят циркулярную резекцию глотки и удаление гортани. Операция заканчивается формированием трахеостомы, ортостомы и эзофагостомы. Спустя 3 месяца после ее проведения возможно выполнение пластики глотки и пищевода для восстановления естественного пути прохождения пищи.
Рак глотки I-II стадии подлежит только хирургическому лечению. Рак глотки III стадии является показанием к комбинированному лечению: операция в сочетании с лучевой терапией. Облучение как самостоятельный способ лечения применяется, когда операция противопоказана или пациент отказывается от нее, а также при послеоперационном рецидиве. Лечение может проводиться контактным или дистанционным способом. В комбинации с хирургическим вмешательством или в качестве паллиативного лечения рака глотки возможно применение химиотерапии.
Прогноз и профилактика рака глотки
Пятилетняя выживаемость пациентов, имеющих рак глотки I-II стадии, после его радикального удаления составляет по разным данным от 65 до 95%, у пациентов с раком глотки III стадии после комбинированного лечения — 45-65%.
Предупредить рак глотки поможет отказ от курения, жевания табака и злоупотребления спиртными напитками. Также необходимо следить за состоянием зубных протезов, своевременно лечить заболевания носоглотки и доброкачественные опухоли глотки. Своевременное обращение к отоларингологу позволяет врачу диагностировать рак глотки на I-II стадии заболевания, что значительно улучшает прогноз лечения.
Рак носоглотки – злокачественная опухоль носовой части глотки. Может проявляться заложенностью носа, беспричинными носовыми кровотечениями, болями в зоне носоглотки и области уха, заложенностью уха, шумом и звоном в ушах, нарушением слуха, головными болями, неврологическими расстройствами, нарушениями жевания и глотания. В процессе диагностики рака носоглотки учитывают жалобы, клиническую симптоматику, данные риноскопии, фарингоскопии, эндоскопии носоглотки, КТ, МРТ, ПЭТ-КТ, рентгенографии черепа, биопсии и других исследований. Лечение – лучевая терапия, химиотерапия, стереотаксическая хирургия, традиционные хирургические вмешательства.
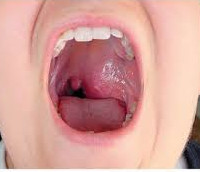
Общие сведения
Рак носоглотки – злокачественная неоплазия, происходящая из эпителиальных клеток верхней части глотки. Характеризуется выраженной неравномерностью распределения среди людей разных рас. В среднем, по данным различных авторов, злокачественные новообразования носоглотки составляют от 0,25 до 3% от общего количества онкологических поражений. При этом на территории Южного Китая рак носоглотки является самой часто диагностируемой формой рака у мужчин и третьей по распространенности у женщин. Уровень заболеваемости лиц, проживающих в странах Африки и Юго-Западной Азии, а также выходцев из этих стран, эмигрировавших в США, составляет около 18%. Обычно симптомы рака носоглотки появляются в возрасте старше 50 лет. Лечение осуществляют специалисты в сфере онкологии и отоларингологии.

Причины
Причины возникновения этой патологии точно не выяснены. Факторами риска, повышающими вероятность развития рака носоглотки, являются курение, злоупотребление алкоголем, пристрастие к острой, пряной, соленой и горячей пище. Определенную роль играют хронические риносинуситы. Установлено, что данным заболеванием чаще страдают пациенты, зараженные вирусом Эпштейна-Барр. Отмечается связь рака носоглотки с ионизирующим излучением (при проживании в экологически неблагоприятных районах, предшествующей лучевой терапии или многократных радиологических исследованиях), избыточной инсоляцией и длительным профессиональным контактом с определенными токсичными веществами. Некоторые исследователи указывают на существование наследственной предрасположенности.
Классификация
С учетом особенностей гистологического строения опухоли выделяют три основных типа рака носоглотки:
- Плоскоклеточная ороговевающая карцинома.
- Дифференцированная и недифференцированная неороговевающая карцинома.
- Базалоидная карцинома.
Наряду с перечисленными новообразованиями в области носоглотки могут возникать саркомы, лимфомы и некоторые другие виды злокачественных неоплазий. Из-за неэпителиального происхождения такие опухоли не включаются в группу раков носоглотки и рассматриваются в других разделах онкологии.
В клинической практике используют четырехстадийную классификацию рака носоглотки:
- 1 стадия – выявляется локальный узел, не выходящий за пределы носоглотки.
- 2А стадия – рак носоглотки распространяется на среднюю часть глотки, в процесс могут вовлекаться полость носа, миндалины, мягкое небо и корень языка.
- 2В стадия – обнаруживаются метастазы в лимфоузлах на стороне поражения.
- 3А стадия – выявляется поражение средней части глотки и двусторонние метастазы в шейных лимфоузлах / рак носоглотки распространяется на околоносовые пазухи, отмечается одно- или двухстороннее поражение шейных лимфоузлов / опухоль прорастает зону вокруг зева, распространяется на ипсилатеральные и контрлатеральные лимфоузлы.
- 4А стадия – рак носоглотки прорастает орбиту, верхнюю челюсть и черепные нервы, обнаруживается двухстороннее поражение регионарных лимфоузлов.
- 4В стадия – выявляются метастазы в надключичных лимфоузлах.
- 4С стадия – наблюдается отдаленное метастазирование.
Симптомы рака носоглотки
На ранних стадиях возможно бессимптомное течение. При прогрессировании процесса возникает клиническая картина, включающая в себя три группы симптомов: носовые, ушные и неврологические. В список носовых симптомов, характерных для рака носоглотки, входят заложенность носа, гнусавость, носовые кровотечения, неприятный запах из носа или изо рта, наличие плотного опухолевидного образования и боли в области носоглотки, не связанные с инфекционным заболеванием. В число ушных симптомов включают боли, нарушения слуха, серозный отит, шум или звон в ушах. Неврологические симптомы рака носоглотки проявляются в виде упорных головных болей, нарушений речи, расстройств жевания и глотания, парезов и параличей лицевых мышц.
Возникновение неврологических расстройств при раке носоглотки обусловлено внедрением неоплазии в основание черепа. Прорастание ретросфеноидального пространства сопровождается поражением II-VI черепных нервов. Возможны парез жевательных мышц, невралгия тройничного нерва, птоз и нарушение движений глазного яблока. При распространении рака носоглотки на область, расположенную кзади от околоушной слюнной железы, выявляются признаки поражения IX-XII черепных нервов: расстройства вкуса, дисфагия, сухость во рту или избыточная саливация, нарушения дыхания, синдром Горнера (экзофтальм, миоз, птоз и ангидроз лица) и слабость мышц языка.
Время появления и выраженность перечисленных симптомов рака носоглотки могут различаться в зависимости от расположения, скорости и направления роста новообразования. При достаточном увеличении размеров рака носоглотки выявляется синдром Троттера, включающий в себя одностороннюю боль в ухе, языке и нижней челюсти, одностороннюю тугоухость и нарушение подвижности мягкого неба вследствие сдавления нижнечелюстного нерва. При лимфогенном метастазировании рака носоглотки обнаруживается одно- или двухстороннее увеличение заднешейных и глубоких шейных лимфоузлов, в последующем в процесс вовлекаются надключичные лимфоузлы.
На момент постановки диагноза лимфогенные метастазы выявляются у 80% больных раком носоглотки. В половине случаев поражение лимфоузлов носит двухсторонний характер. У 30-35% пациентов наблюдается отдаленное метастазирование. При размере первичной опухоли более 6 см вероятность обнаружения отдаленных метастазов возрастает до 70%. Обычно при раке носоглотки поражаются кости, легкие и печень. На поздних стадиях возникают истощение, признаки раковой интоксикации и нарушения функций различных органов.
Диагностика
Диагноз рак носоглотки выставляется на основании жалоб, истории заболевания, данных осмотра, пальпации, неврологического исследования и дополнительных диагностических процедур. При пальпации шеи обнаруживают увеличенные лимфоузлы (в случае лимфогенного метастазирования). При проведении риноскопии и фарингоскопии выявляют опухолевидное образование. При преимущественно эндофитном росте рака носоглотки визуальные изменения в области первичного очага могут быть незначительными даже при прорастании соседних анатомических структур, наличии регионарных и отдаленных метастазов, поэтому для оценки распространенности опухоли необходимо углубленное обследование.
Обследование при подозрении на рак носоглотки включает в себя биопсию, рентгенографию черепа, КТ и МРТ головы и шеи. Перечисленные методики позволяют установить тип опухоли, оценить ее распространенность, а также степень вовлеченности твердых и мягкотканных структур головы и шеи. При проведении неврологического осмотра определяют уровень поражения черепных нервов и выявляют общие неврологические расстройства, свидетельствующие о наличии отдаленных метастазов в головном мозге.
Кроме того, для обнаружения вторичных очагов рака носоглотки назначают рентгенографию грудной клетки, УЗИ, КТ или МРТ печени и сцинтиграфию костей скелета. Дифференциальную диагностику рака носоглотки проводят с назофарингитом, гиперплазией лимфатического глоточного кольца и увеличением лимфоузлов, обусловленным другими патологическими состояниями (некоторыми воспалительными поражениями ЛОР-органов, инфекциями волосистой части головы, острым лейкозом, лимфомой и т. д.).
Лечение рака носоглотки
Проведение радикальных оперативных вмешательств при раке носоглотки зачастую невозможно, поскольку при попытке резекции новообразования обычно не удается полностью удалить злокачественные клетки, расположенные у основания черепа. Методом выбора является лучевая терапия. Западные онкологи при раке носоглотки используют сочетание радиотерапии и химиотерапии, однако, согласно результатам исследований, проведенных в странах Азии (зоне наибольшего распространения рака носоглотки) комбинированная терапия первичного очага не имеет преимуществ по сравнению с изолированным использованием лучевой терапии. Наряду с классической лучевой терапией в настоящее время все чаще применяют стереотаксическую хирургию (современный метод высокоточного облучения).
При лимфогенных метастазах рака носоглотки также осуществляют лучевую терапию. При недостаточной эффективности облучения (отсутствии уменьшения или незначительном уменьшении лимфоузлов) выполняют лимфаденэктомию. При наличии отдаленных метастазов радиотерапию сочетают с химиотерапией. Назначение химиопрепаратов позволяет почти вдвое улучшить показатели пятилетней выживаемости на поздних стадиях рака носоглотки, однако многие пациенты не могут получить лечение в достаточном объеме из-за ярко выраженных побочных эффектов. При местных рецидивах достаточно эффективна лучевая терапия, при ограниченном рецидивном поражении лимфоузлов показано хирургическое вмешательство.
Прогноз
Прогноз при раке носоглотки определяется распространенностью первичного онкологического процесса (особое прогностическое значение имеет степень инвазии опухоли в основание черепа), наличием, размером и количеством метастазов в лимфоузлах, возрастом пациента (возраст старше 50 лет рассматривается, как неблагоприятный прогностический фактор) и гистологическим типом неоплазии. Средняя пятилетняя выживаемость при раке носоглотки первой стадии составляет 90%, второй – 80%, третьей – 70%, четвертой – 50%.
Вам поставили диагноз: рак ротоглотки?
Наверняка Вы задаётесь вопросом: что же теперь делать?
Предлагаем Вашему вниманию краткий, но очень подробный обзор рака ротоглотки.
Филиалы и отделения, где лечат рак ротоглотки
Рак ротоглотки – злокачественная опухоль, развивающаяся из элементов неороговевающего эпителия ротоглотки.
Ротоглотка представляет собой продолжение глотки от верхней поверхности мягкого неба до уровня верхней поверхности подъязычной кости (или дна ямки надгортанника). В ее состав входят основание языка, нижняя (передняя) поверхность мягкого неба и язычок, передние и задние небные дужки, язычно-миндаликовая борозда, глоточные миндалины, а также боковые и задняя стенки.
Статистика (эпидемиология)

Морфологическая классификация рака ротоглотки
По цитологической картине рак, локализующийся в ротоглотке, может быть различных типов, но на практике чаще встречаются два:
- плоскоклеточный ороговевающий;
- плоскоклеточный неороговевающий.
На ранних стадиях рака ротоглотки больной может не предъявлять жалобы, возможно пациент будет испытывать чувство дискомфорта и инородного тела в горле. При этом пациент зачастую к врачам не обращается. Основные симптомы заболевания при злокачественных опухолях ротоглотки на более поздних стадиях (II-III ст.) является наличие опухолевого образования в горле, чувство инородного тела. Так же дополнительными симптомами могут быть - боль и быстрый рост опухоли, наличие увеличенных узлов на шее. При IV стадии возможно нарушение функции глотания, дыхания и наличие увеличенных узлов на шее, вовлечение в опухолевый процесс соседних органов, кровохарканье или эпизоды кровотечения из полости рта.
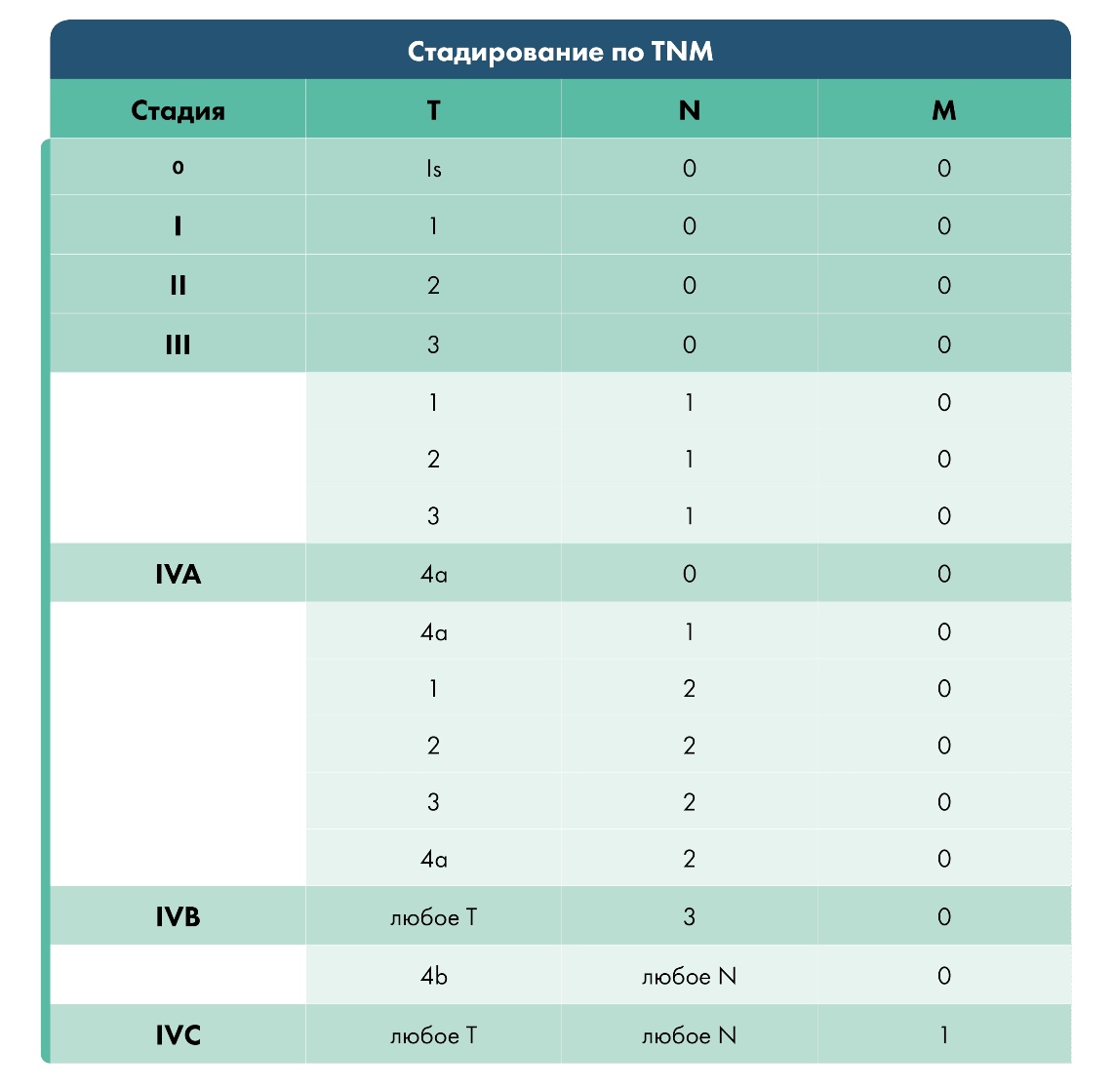
Классификация злокачественных заболеваний (TNM) по стадиям основана на таких критериях, как размеры опухоли (T), поражение окружающих лимфоузлов (N) и наличие отдаленных метастазов (M). Согласно данному разделению определяется объем хирургического вмешательства и рациональность назначения курсов лучевой и химиотерапии.
Классификацией опухолей ротоглотки:
Классификация по системе TNM [8]
Т – первичная опухоль:
TX – недостаточно данных для оценки первичной опухоли;
T0 – первичная опухоль не определяется;
Т1 – опухоль до 2 см в наибольшем измерении;
Т2 – опухоль до 4 см в наибольшем измерении;
Т3 – опухоль более 4 см в наибольшем измерении;
Т4а – опухоль распространяется на соседние структуры: глубокие мышцы языка (подбородочно-язычную, подъязычно-язычную, небно-язычную и шиловидно-язычную), медиальную пластинку крыловидного отростка основной кости, нижнюю челюсть, твердое нѐбо, гортань;
Т4b – опухоль распространяется на: крыловидные мышцы, крыловидные отростки основной кости, латеральную стенку носоглотки, основание черепа или на стенку сонной артерии.
N – регионарные лимфатические узлы (общие для опухолей головы и шеи):
NХ – недостаточно данных для оценки состояния регионарных лимфатических узлов;
N0 – нет признаков метастатического поражения регионарных лимфатических узлов;
N1 – метастазы в одном лимфатическом узле на стороне поражения до 3 см и менее в наибольшем измерении;
N2 – метастазы в одном или нескольких лимфатических узлах на стороне поражения до 6 см в наибольшем измерении или метастазы в лимфатических узлах шеи с обеих сторон, или с противоположной стороны до 6 см в наибольшем измерении;
N2а – метастазы в одном лимфатическом узле на стороне поражения до 6 см в наибольшем измерении;
N2b – метастазы в нескольких лимфатических узлах на стороне поражения до 6 см в наибольшем измерении;
N2с – метастазы в лимфатических узлах с обеих сторон или с противоположной стороны до 6 см в наибольшем измерении;
N3 – метастаз в лимфатическом узле более 6 см в наибольшем измерении.
М – отдаленные метастазы.
МХ – недостаточно данных для определения отдаленных метастазов;
М0 – нет признаков отдаленных метастазов;
М1 – имеются отдаленные метастазы.
рTNM патогистологическая классификация
Требования к определению категорий рТ, рN и рМ соответствуют требованиям к определению категорий Т, N и М.
Гистопатологическая дифференцировка.
Степень злокачественности (G) карцином:
GX – степень дифференцировки не может быть установлена;
G1 – высокая степень дифференцировки;
G2 – умеренная степень дифференцировки;
G3 – низкая степень дифференцировки;
G4 - недифференцированная карцинома.
Стадии:
Стадия 0 TisN0 М0
Стадия I T1 N0М0
Стадия II T2 N0М0
Стадия III T3N0 М0
T1, T2 , T3 N1 М0
Стадия IVA T1, T2 , T3 N2 М0
T4a N0 , N1 , N2М0
Стадия IVB T4bЛюбая N М0; Любая T N3 М0
Стадия IVC Любая T Любая N М1
Причины возникновения рака ротоглотки и факторы риска
Возникновение злокачественного очага в ротоглотке может быть первичным процессом или вторичным, в результате озлокачествления доброкачественного образования. Малигнизация клеток может наблюдаться вследствие воздействия провоцирующих факторов, например:
- курение, жевание табака;
- злоупотребление алкоголем;
- некачественные, неудобно установленные зубные протезы.
Кроме того, стоит отметить состояния и фоновую патологию, повышающую риск перерождения тканей в злокачественные:
- воспалительные процессы (гайморит, тонзиллит, фарингит);
- лейкоплакия, эритроплакия глотки;
- папилломы;
- иммунодефицит.
Диагностика рака ротоглотки
Иногда рак ротоглотки становится находкой при осмотре у ЛОР-врача или на приеме у стоматолога. Чтобы подтвердить злокачественное происхождение, проводится биопсия опухоли при фарингоскопии, с последующим гистологическим исследованием.
- Для оценки распространенности процесса проводится риноскопия,
- отоскопия, ларингоскопия, томография и биопсия лимфоузлов.
- компьютерная томография органов грудной клетки
- компьютерная томография органов брюшной полости
- магнитно-резонансная томография головного мозга
- сцинтиграфия костей
- позитронно-эмиссионная компьютерная томография
- Определение ДНК HPV (вирус папилломы человека ) 16 и 18 подтипов в опухоли методом ПЦР
Методы лечения рака ротоглотки
- Хирургическое лечение;
- Лучевая терапия;
- Лекарственная терапия: (химиотерапия; таргетная терапия, иммунотерапия);
- фотодинамическая терапия
Основным методом в лечении является хирургическое удаление опухоли. В случае прорастания рака в гортань, выполняется частичное удаление глотки и полное удаление гортани с последующим формированием трахеостомы, эзофагостомы и ортостомы. Через 3 - 6 месяцев осуществляется пластика глотки и восстанавливается естественная проходимость пищи. На 1-2 стадиях используют хирургическое лечение. Начиная с 3 стадии рекомендуется комбинация с лучевой и химиотерапией, в том числе при неоперабельности опухоли.
Лучевая терапия при раке ротоглотки
Лучевая терапия в нашем центре претерпела ряд усовершенствований, благодаря которым все риски были сведены к минимуму. Применяется лучевая терапия с модулированной интенсивностью, то есть пучки проецируются лишь на указанную область ракового поражения. Этот метод гарантирует, что окружающие клетки и органы получат минимальную дозу радиации.
Виды лучевой терапии:
- дистанционная лучевая терапия;
- 3D-конформное облучение;
- модулированная по интенсивности лучевая терапия (IMRT);
Лучевая терапия в нашей клинике применяется как в качестве самостоятельного курса, так и в комбинации с химиотерапией и хирургическим лечением.
Хирургическое вмешательство
Вмешательство хирургов требуется на начальном этапе рака, когда опухоль операбельна. Затем может следовать лучевая или химиотерапия. Обычно при раке ротоглотки делается разрез в области шеи или челюсти. Количество удаленной ткани зависит от размеров опухоли. Также могут быть удалены лимфатические узлы шеи. Послеоперационное облучение направлено на уничтожение возможных оставшихся злокачественных клеток.
Химиотерапия при раке ротоглотки
Подразумевает использование противоопухолевых (цитотоксических) препаратов для уничтожения раковых клеток. При раке ротоглотки используют обычно препараты платины и таксаны.
Таргетная терапия — это лечение препаратами, которые поражают только раковые клетки. Без доступа к питательным веществам опухоли перестают разрастаться и погибают. Это их главное преимущество перед другими видами лечения. В таргетной терапии опухоли используют препарат Цетуксимаб.
Фотодинамическая терапия
Представляет собой инновационную методику лечения и диагностики злокачественных новообразований, которая включает применение фотосенсибилизирующих веществ и лазерного облучения пораженных раком тканей.
Профилактические мероприятия после лечения рака ротоглотки
Ранее начало лечения, его непрерывность, комплексный характер, учет индивидуальности больного, возвращение пациента к активному труду.
Дальнейшее ведение
После проведенного лечения больные нуждаются в тщательном регулярном и длительном наблюдении.
Сроки наблюдения:
первые полгода – ежемесячно;
вторые полгода – через 1,5–2 месяца;
второй – третий год – через 3месяца;
четвертый-пятый год – через 4–6 месяцев;
после пяти лет – через 6–12 месяцев.
Индикаторы эффективности лечения
Оценка эффективности лечения проводится на основании следующих методов исследования:
1. Пальпация лимфатических узлов подчелюстной области и шеи с двух сторон (от сосцевидного отростка до ключицы).
2. Орофарингоскопия, ларинго- и гипофарингоскопия (зеркальная или эндоскопия).
3. КТ или МРТ по показаниям.
4.. УЗИ л/узлов шеи.
Критерии оценки
Эффект от проведенного лечения оценивается по критериям ВОЗ:
1. Полный эффект – исчезновение всех очагов поражения на срок не менее 4х недель.
2. Частичный эффект – большее или равное 50% уменьшение всех или отдельных опухолей при отсутствии прогрессирования других очагов.
3. Стабилизация (без изменений) - уменьшение менее чем на 50% или увеличение менее чем на 25% при отсутствии новых очагов поражения.
4. Прогрессирование - увеличение размеров одной или более опухолей более 25% либо появление новых очагов поражения.
Осложнения противоопухолевого лечения рака ротоглотки и их коррекция.
Качество жизни пациента, перенесшего лечение по поводу рака ротоглотки, определяется восстановлением адекватного питания, а также функций дыхания и речи. Залогом успешной реабилитации пациентов после хирургического удаления рака ротоглотки является адекватное одномоментное восстановление образующегося дефекта тканей, первичное заживление операционной раны (хирургическая техника, антибактериальная профилактика, рациональное ведение послеоперационного периода). При этом в ранние сроки после операции у больных удается восстановить глотание, естественный приём пищи и адекватное дыхание. Для восстановления речи при необходимости проводятся занятия с логопедом, психологом, применяются программы психопрофилактики.
Прогноз заболевания
Прогноз зависит от стадии опухолевого процесса, чувствительности опухоли к химиолучевому лечению, ассоциации опухоли с HPV (папиллома вирус человека). Наиболее важными факторами прогноза при раке ротоглотки являются эффективность химиолучевого лечения первичной опухоли и региональных метастазов, а также степень лечебного патоморфоза в опухолевых узлах, что определяется после операции. При IV степени лечебного патоморфоза выживаемость достигает 100 %, при II–III степени – около 60 %. Эффективность химиолучевого лечения при раке ротоглотки выше в отношении первичной опухоли (около 80 % полных регрессий), чем в отношении регионарных метастазов (около 40 % полных регрессий). Показано, что при HPV-ассоциированном раке ротоглотки прогноз лучше, чем при отсутствии вируса в опухолевой ткани. Прогноз ухудшается при возникновении метастазов. При достижении полной регрессии новообразования в результате химиолучевого лечения показано регулярное наблюдение и обследование пациентов с целью своевременного выполнения хирургического вмешательства в случае возникновения рецидива заболевания.
Профилактические меры по предупреждению рака:
• полноценный рацион, отказ от жареной, копченой пищи;
• сбалансированное питание с большим количеством зелени, фруктов, овощей, орехов;
• отказ от сигарет и алкогольных напитков;
• отдых в активной форме, подвижный образ жизни;
• регулярные профилактические осмотры, сдача общего анализа крови раз в год;
• регулярное посещение стоматолога, гигиена полости рта;
• отказ от работы на вредных производствах.
Филиалы и отделения, в которых лечат рак ротоглотки
Читайте также:

